Изобретение относится к медицине, а именно к детской хирургии и ортопедии. Врожденная деформация грудной клетки представляет собой порок развития, проявляющийся различным по глубине и форме западения грудины и передних отделов ребер, что в свою очередь приводит к уменьшению объема грудной полости. Несмотря на то, что первая операция по поводу воронкообразной деформации грудной клетки выполнена более 70 лет назад и существует более 50 способов и модификаций оперативного лечения, нельзя считать, что проблема лечения данного порока решена окончательно. Различные костно-пластические и хирургические приемы, применяемые при торакопластиках, усложняют и повышают травматичность оперативных вмешательств, но в тоже время единственным методом лечения ВДГК является радикальная торакопластика.
Известен хирургический доступ при стернохондропластике, когда операцию субтотальной резекции деформированных реберных хрящей выполняли из срединного вертикального разреза кожи от уровня верхней границы деформации до середины расстояния между мечевидным отростком и пупком (В.И. Гераськин, С.С. Рудаков, Г. С. Васильев. Магнитохирургическая коррекция воронкообразной деформации грудной клетки. М., Медицина, 1986, стр.141.). Кожу с поверхностным листком собственной грудной фасции скальпелем или ножницами отсепаровывали до наружных границ деформации. Деформированные участки обнажались путем разъединения грудных мышц по ходу волокон после рассечения перемизия. После достижения деформированных участков ребер производится их резекция. При выполнении двойной хондротомии и латеральной резекции с парастернальной хондротомией пользуются доступами из нескольких разрезов. Количество латеральных разрезов зависит от уровня, с которого начинается деформация: 1) при "низких" деформациях (ниже 4-5 ребер) производили одну пару латеральных разрезов, 2) при "высоких" деформациях делали дополнительные разрезы над молочной железой. Недостатками доступа являлось вертикальное направление кожного разреза, наличие дополнительных разрезов, а не совпадение с линиями кожного натяжения приводят к образованию грубого, спаянного с подлежащими тканями малоподвижного рубца.
Также известен доступ при торакопластике по Кондрашину Н.И. (Н.И. Кондрашин. Врожденная воронкообразная деформация грудной клетки у детей. Дисс. М., 1968, стр.318), выбранный в качестве прототипа. Выполняется дугообразный субмаммарный разрез с небольшой дугой в области наибольшего искривления грудины. Затем отсепаровываются грудные мышцы до верхней и наружной границ деформации. Учитывая хорошую подвижность кожных лоскутов, удается без значительной травматизации выделить кожно-мышечные лоскуты в обе стороны от грудины, пока не освободится на всем протяжении деформированный участок грудины и сочлененные с ним ребра. Препаровку лоскутов проводят частично скальпелем и частично препаровочными тупферами. Кровотечение из пересеченных сосудов останавливают электрокоагуляцией. Заканчивается операция послойным ушиванием раны с дренированием подкожных "карманов" под верхним и нижним лоскутом. Наличие полостей требует дополнительной фиксации кожи и подкожной клетчатки к глубжележащим тканям. Заживление раны происходит на 12-14 сутки.
Недостатки способа: Субмаммарный поперечный разрез производится с вершиной изгиба в проекции глубокой части деформации, что влечет за собой образование двух кожно-мышечных лоскутов по сторонам от разреза. Границы деформированного участка определяются визуально, а это значит что время и объем оперативного вмешательства на грудной клетке смещаются в сторону увеличения. Коагуляция и остановка кровотечения из пересеченных сосудов производится на двух лоскутах. Открывается большая площадь для вторичного инфицирования. Наличие двух и более подкожных карманов требует дополнительного их дренирования. В результате образуются два кожных лоскута с нарушенным кровоснабжением, что влечет за собой увеличение времени репаративных процессов.
Задача настоящего изобретения состоит в уменьшении травматичности операции у детей любого возраста, сокращении сроков лечения и снижении количества возможных осложнений.
Задача достигается тем, что производится субмаммарный разрез с вершиной дуги по верхнему краю деформации грудины и отсепаровывается только нижний лоскут в пределах кожи и подкожной клетчатки. Хондротомию и резекцию ребер производят без пересечения мышц над ними, а тупо раздвигая по ходу мышечных волокон. Границы лоскута и деформированного участка грудной клетки определяем по данным оптической топографии: а именно по сагиттальной проекции, при которой проекционная линия соответствует физиологическим изгибам передней поверхности грудной клетки. При обследовании детей с деформацией грудной клетки и наличии углубления, превышающего физиологическое, происходит образование дуги при пересечении проекционной линии с осевой. Границы дуги или точки пересечения сагиттальной проекции с осевой линией находятся на уровне от 2 до 7 ребра, включая в себя тело грудины и мечевидный отросток, и имеют обозначения PSC и PSC1 (проекционная линия - сагиттальная с двумя точками пересечения С и С1). Точка PSC соответствует верхней границе деформации, а на точке PSC1 деформация заканчивается. Образующаяся дуга PSC-PSC1 отражает протяженность деформации грудной клетки и является одним из факторов при планировании операции, так как размеры дуги PSC-PSC1 определяют границы и величину лоскута. Субмаммарный поперечный разрез выполняют так, что вершина изгиба разреза соответствует точке PSC. Границы лоскута соответствуют дуге PSC-PSC1. Субмаммарный поперечный разрез наиболее выгоден в косметическом отношении, к тому же направление кожного разреза, а он при данном хирургическом доступе совпадает с линией кожного натяжения, и отслойка только нижнего лоскута позволяют добиться малозаметного и подвижного рубца.
Новизна доступа.
1. Используется изображение передней поверхности грудной клетки в сагиттальной плоскости, которое позволяет определять границы деформированного участка грудной клетки, планировать доступ и объем оперативного вмешательства, фиг.1а, 1б.
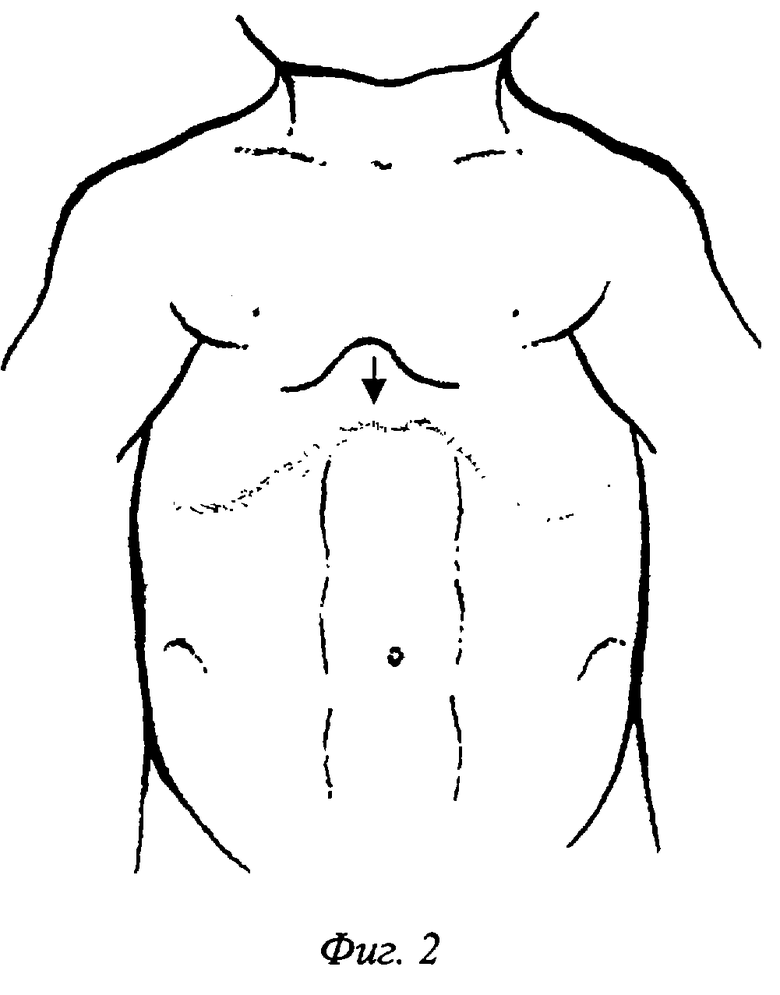
2. Полученные границы определяют вершину дуги субмаммарного разреза в точке PSC, а также протяженность или глубину кожного лоскута величиной дуги PSC-PSC1, что подтверждается данными оптической топографии, фиг.2.
3. Формируется один кожный лоскут, отсепарованный к низу, позволяющий не травмировать большое количество мягких тканей и открывающий достаточный обзор для работы на грудине и всех отделах реберной дуги.
Сущность предложенного способа формирования хирургического доступа состоит в следующем.
Используется метод проекции полос и пространственного детектирования фазы для компьютерной обработки первичной информации, который позволяет с высокой точностью и пространственным разрешением определять форму обследуемой поверхности у детей и подростков вне зависимости от возраста и пола. Для реализации метода проекции полос в системе использована оптическая схема с горизонтальным расположением проектора и ТВ камеры, т.е. их оптические оси лежат в одной горизонтальной плоскости.
Камера и проектор смонтированы на одной стойке, имеющей механизмы для точной юстировки их ориентации в пространстве. С помощью слайдов на обследуемую поверхность и эталонную плоскость проецируется изображение вертикально ориентированных светлых и темных полос. Эталонная плоскость представлена вертикально ориентированным непрозрачным экраном.
Процедура исследования осуществляется следующим образом.
Перед обследованием на передней поверхности грудной клетки определяются анатомически выделяющиеся костные ориентиры, которые фиксируются маркерами из светоотражательной пленки. Разная степень отражения кожи и маркеров обеспечивает контрастное их изображение на снимке.
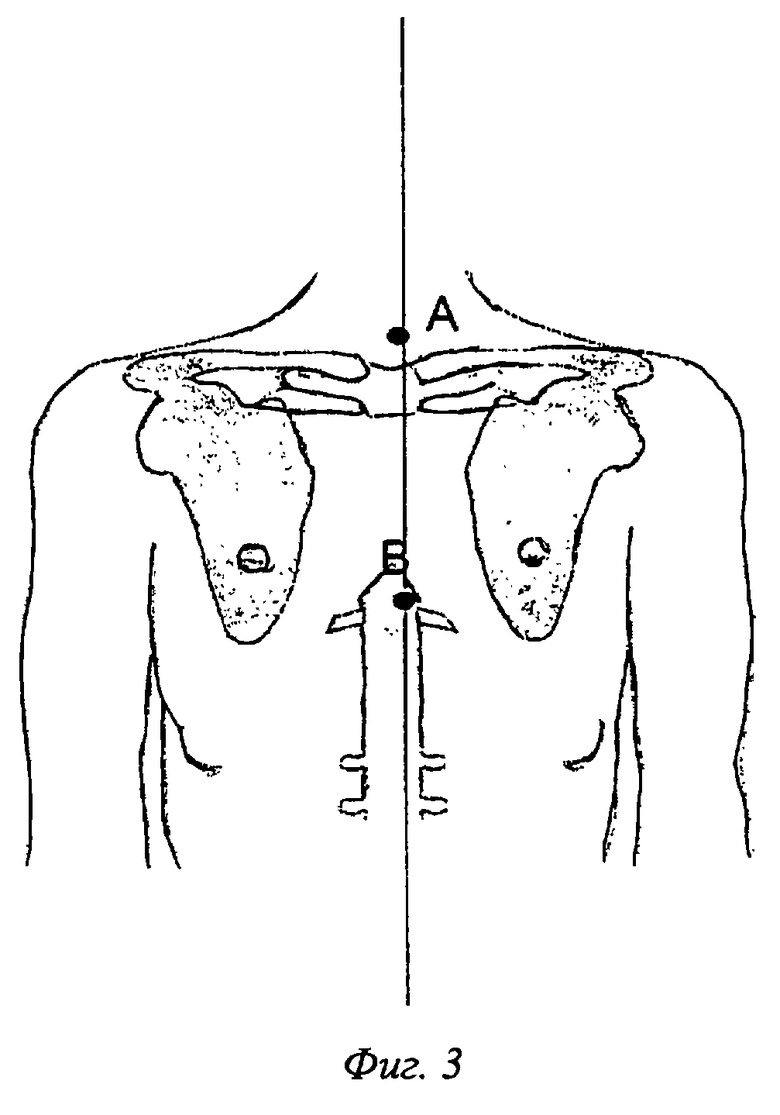
Применена следующая схема маркировки передней поверхности грудной клетки, фиг.3.
- Верхняя точка на середине яремной вырезки (А).
- Средняя точка находится в проекции мечевидного отростка (В).
- Соединение этих линий образует осевую линию АВ.
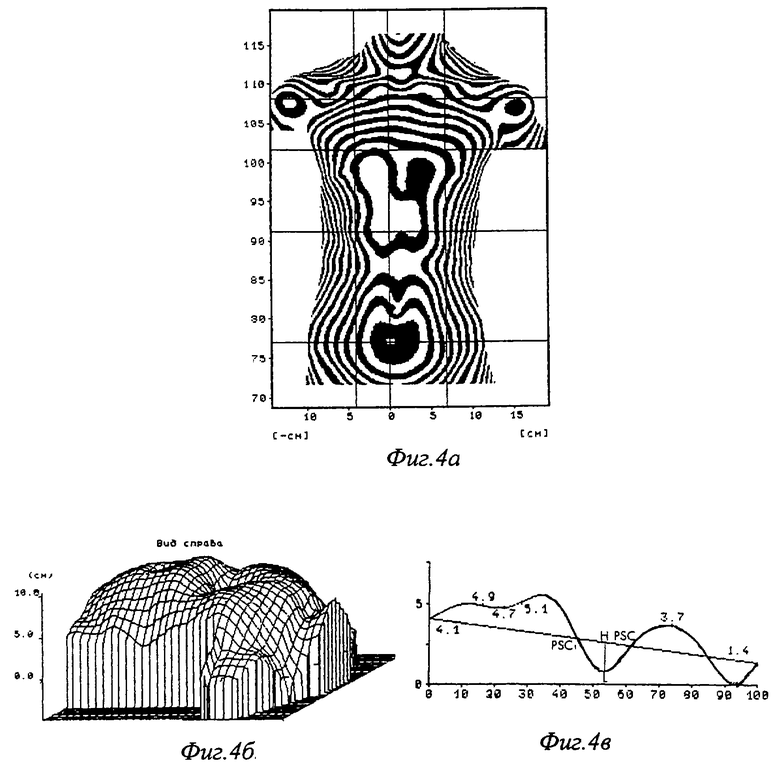
Полное описание восстановленной передней поверхности грудной клетки у детей в трех видах:
- муаровая картина, фиг.4а;
- аксонометрическая проекция, фиг.4б;
- сагиттальная проекция передней поверхности тела, фиг.4в.
После обследования компьютером строится сагиттальный профиль обследуемой поверхности. Построение данного профиля обеспечивает необходимую информацию и является основным исследованием для определения границ планируемой операции, величины лоскута и вершины дуги субмаммарного доступа. Проекционная линия передней поверхности грудной клетки в сагиттальной плоскости (в последующем сагиттальная проекция) формирует изгибы различной высоты по соотношению к осевой линии. Изгибы сагиттальной проекции, находящиеся выше осевой линии, повторяют физиологические изгибы передней поверхности грудной клетки и отражают правильную форму последней, фиг.1а.
У детей с воронкообразной деформацией грудной клетки при пересечении проекционной линии с осевой происходит образование дуги различной протяженности и глубины. Границы дуги или точки пересечения сагиттальной проекции с осевой линией находятся на уровне от 2 до 7 ребра, включая в себя тело грудины и мечевидный отросток, и имеют обозначения PSC и PSC 1 (проекционная линия - сагиттальная с двумя точками пересечения С и С1). Точка PSC соответствует верхней границы деформации, а на точке PSC1 деформация заканчивается. Образующаяся дуга PSC-PSC1 отражает протяженность деформации грудной клетки, и всегда соотносится со степенью деформации, и является одним из факторов при планировании операции. Таким образом, по данным оптической топографии определяем вершину изгиба субмаммарного поперечного разреза в точке PSC. Границы лоскута соответствуют дуге PSC-PSC 1.
Пример 1.
Больной Лисицин Максим, 4 года.
Диагноз: Врожденная воронкообразная деформация грудной клетки 3 степени.
Ребенок Лисицин М. болен с рождения, диагноз воронкообразной деформации выставлен после осмотра врачом-ортопедом. Находился на диспансерном наблюдении. С рождения отмечает частые простудные заболевания, воспаления легких. После физической нагрузки отмечается слабость и одышка, имеется отставание в физическом развитии.
При поступлении в детское ортопедическое отделение проведено комплексное обследование, включающее в себя исследование сердечно-сосудистой системы, функции внешнего дыхания и обследование на компьютерном оптическом топографе. Данный комплекс обследования позволяет отказаться от рентгенологического обследования, а значит и от воздействия облучения на пациента.
Метод компьютерной оптической топографии позволяет с высокой точностью и без вреда для детского организма провести диагностику деформации грудной клетки, определить ее степень, а главное границы деформации, вершину дуги субмаммарного поперечного разреза, глубину и величину лоскута, необходимую для планирования оперативного вмешательства - торакопластики.
Методика обследования начинается с визуального осмотра пациента. Перед обследованием на передней поверхности грудной клетки определяются анатомически выделяющиеся костные ориентиры, которые фиксируются маркерами из раствора "бриллиантовый зеленый". Разная степень отражения кожи и маркеров обеспечивает контрастное их изображение на снимке.
Выделяются две точки на передней поверхности грудной клетки. Верхняя точка на середине яремной вырезки (А), а средняя точка находится в проекции мечевидного отростка (В). Соединение этих линий образует осевую линию АВ, фиг.3.
Компьютерный топограф представил полное описание восстановленной передней поверхности грудной клетки у ребенка в трех видах:
- муаровая картина, фиг.4а;
- аксонометрическая проекция, фиг.4б;
- сагиттальная проекция передней поверхности тела, фиг.4в.
После обследования строим сагиттальный профиль обследуемой поверхности. Последний является основным исследованием для определения объема планируемой операции, величины лоскута и вершины субмаммарного поперечного разреза. При изучении сагиттальной проекции у данного больного имеется воронкообразная деформация 3 степени, а величина лоскута соответствует дуге PSC-PSC1, с верхней границей на уровне 3 ребра точка PSC и нижней в проекции мечевидного отростка точка PSC1. После проведенного обследования намечен план и объем оперативного вмешательства. Разрез кожи субмаммарный с верхней границей на уровне 3 ребра, величина лоскута составляет 4 см, что позволило обнажить грудинно-реберный комплекс с 3 по 7 ребро, работая только с нижним лоскутом. Лоскут выделен тупферами в пределах кожи и подкожной клетчатки. Кровотечение из пересеченных сосудов остановлено коагуляцией. Мышечные волокна над резецируемыми участками ребер тупо раздвинуты после рассечения перемизия над ними. Данный объем операционного поля позволил провести резекцию ребер с 3 по 7 включительно в субхондральной и костальной части. Фиксация грудины произведена подведением металлической пластины под последнюю. Операция закончилась послойным ушиванием раны. Края кожи сопоставлены и фиксированы косметическими швами. Дренирование проведено только одного подкожного кармана в области вершины субмаммарного поперечного разреза. В раннем послеоперационном периоде дренаж удален на вторые сутки после оперативного лечения. Косметические швы удалены на 9 сутки после операции. Общий период нахождения ребенка Лисицына М. в отделении детской ортопедии 11 дней. Отдаленный период прослежен до 1 года. Форма грудной клетки правильная, воронкообразная деформация отсутствует. Послеоперационный рубец мягкий, подвижный, не возвышается над поверхностью кожи. Результат проведенного оперативного лечения оценивается как хороший.
Пример 2.
Больной Федоров Николай, 14 лет.
Диагноз: Врожденная воронкообразная деформация грудной клетки 2 степени, симметричная.
Ребенок болен с рождения. Диагноз воронкообразной деформации выставлен в 5 лет после консультации врача-ортопеда. Находился на диспансерном учете. Жалобы: на наличие деформации, частые простудные заболевания, отставание от ровесников в физическом развитии. Повторный осмотр в возрасте 14 лет, предложено обследование в клиническом центре.
В условиях поликлиники проведено комплексное обследование с оценкой результатов исследования. Выполнено сканирование передней поверхности грудной клетки методом компьютерной оптической топографии.
После проведенного обследования нет необходимости проводить дополнительное рентгенологическое обследование. Метод компьютерной оптической топографии позволил с высокой точностью и без вреда для детского организма провести диагностику деформации грудной клетки, определить ее степень. Полученные границы деформации позволили определить вершину субмаммарного поперечного разреза, а также глубину и величину лоскута. На основе полученных данных спланирован необходимый объем оперативного вмешательства - торакопластики.
Методика обследования начинается с визуального осмотра пациента. Перед обследованием на передней поверхности грудной клетки определяются анатомически выделяющиеся костные ориентиры, которые фиксируются маркерами из раствора "бриллиантовый зеленый".
Выделяются две точки на передней поверхности грудной клетки. Верхняя точка на середине яремной вырезки (А), а средняя точка в проекции мечевидного отростка (В). Соединение этих линий образует осевую линию АВ, фиг.3.
Проводим обследование на компьютерном топографе и получаем полное описание восстановленной передней поверхности грудной клетки.
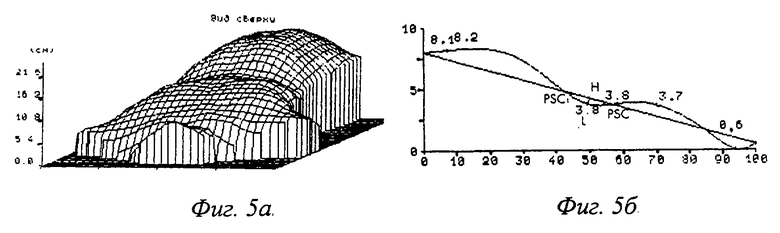
После обследования изучаем сагиттальный профиль обследуемой поверхности, так как именно он является основным исследованием для определения объема планируемой операции, величины лоскута и вершины дуги субмаммарного поперечного разреза. При изучении сагиттальной проекции у данного больного имеется воронкообразная деформация 2 степени, а величина лоскута соответствует дуге PSC-PSC1 с верхней границей в точке PSC на уровне 5 ребра и нижней в проекции мечевидного отростка точка PSC1, фиг.5а, фиг.5б.
После проведенного обследования намечен план и объем оперативного вмешательства. Разрез кожи субмаммарный с верхней границей в точке PSC на уровне 5 ребра, величина лоскута составляет 3 см до точки PSC1, что позволило обнажить грудинно-реберный комплекс с 5 по 7 ребро, работая только с нижним лоскутом. Лоскут выделен тупфером в пределах кожи и подкожной клетчатки. Кровотечение из пересеченных сосудов остановлено коагуляцией. Мышечные волокна над резецируемыми участками ребер тупо раздвинуты после рассечения перемизия над ними. Данный объем операционного поля позволил провести резекцию ребер с 5 по 7 включительно в субхондральной и костальной части. Фиксация грудинного комплекса произведена подведением металлической пластины загрудинно в проекции 5 ребра. Операция закончилась послойным ушиванием раны. Края кожи сопоставлены и фиксированы косметическими швами. Дренирование проведено только одного подкожного кармана в области вершины дуги субмаммарного поперечного разреза. В раннем послеоперационном периоде дренаж удален на вторые сутки после оперативного лечения. Косметические швы удалены на 10 сутки после операции. Общий период нахождения ребенка Федорова Н. в отделении детской ортопедии 11 дней. Отдаленный период прослежен до 9 месяцев. Форма грудной клетки правильная, воронкообразная деформация отсутствует. Послеоперационный рубец мягкий, подвижный, не возвышается над поверхностью кожи. Результат проведенного оперативного лечения оценивается как хороший.
Таким образом, метод оптической топографии безвреден для пациента, быстро выполнимый, позволяет планировать оперативное вмешательство: объем операции, кровопотерю. Основная цель исследования - это определить границы отсепарированного лоскута, верхнюю границу субмаммарного разреза, все то, что необходимо для правильного и оптимального формирования хирургического доступа - малая травматичность и максимальная доступность к органам и тканям.
Компьютерная оптическая топография имеет целый ряд преимуществ при обследовании детей и подростков:
-полная безвредность для пациента и персонала,
-полная автоматизация процесса ввода снимков пациентов и их обработки для получения результатов обследования,
-высокая скорость обработки, обеспечивающая получение результатов в момент обследования пациентов,
-возможность сохранения результатов обследования в базе данных,
- возможность создания полностью автоматизированного анализа данных и возможность их динамического отслеживания.
- использование изображения передней поверхности грудной клетки в сагиттальной плоскости позволяет определять границы деформированного участка грудной клетки, планировать формирование хирургического доступа, объем и величину оперированного лоскута. Предложенный способ формирования хирургического доступа при операциях на грудной клетке позволяет:
- за счет точного определения границ дефекта четко спланировать границы оперативного вмешательства и избежать излишней травматизации тканей;
- за счет формирования одного лоскута травмируется меньшее количество мягких тканей, что снижает количество возможных осложнений;
- точное определение характера патологии грудной клетки, границ деформации, позволяет предложить субмаммарный поперечный разрез при других врожденных деформациях грудной клетки.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ОПРЕДЕЛЕНИЯ СТЕПЕНИ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ | 2000 |
|
RU2186524C2 |
| СПОСОБ ОПРЕДЕЛЕНИЯ СТЕПЕНИ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ | 1999 |
|
RU2154985C1 |
| СПОСОБ ЗАМЕЩЕНИЯ МЯГКОТКАНЫХ ДЕФЕКТОВ ПАЛЬЦА КИСТИ С ПОВРЕЖДЕНИЕМ НОГТЕВОГО ЛОЖА | 1998 |
|
RU2142752C1 |
| СПОСОБ ПЛАСТИКИ ДЕФЕКТА МЯГКИХ ТКАНЕЙ КИСТИ И ПАЛЬЦЕВ | 1998 |
|
RU2136234C1 |
| СПОСОБ ДРЕНИРОВАНИЯ ПЛЕВРАЛЬНОЙ ПОЛОСТИ | 2002 |
|
RU2232549C2 |
| СПОСОБ ПРОЕКЦИОННОГО ОТОБРАЖЕНИЯ ВНУТРИЧЕРЕПНЫХ ПАТОЛОГИЧЕСКИХ ОБЪЕКТОВ | 2000 |
|
RU2202283C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ КИЛЕВИДНОЙ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ | 2002 |
|
RU2223698C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ВОРОНКООБРАЗНОЙ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ | 2008 |
|
RU2372864C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ВОРОНКООБРАЗНОЙ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ | 2009 |
|
RU2400159C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ТЯЖЕЛЫХ ФОРМ ВОРОНКООБРАЗНОЙ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ | 2007 |
|
RU2326614C1 |
Изобретение относится к медицине, а именно к детской хирургии и ортопедии. Выполняют субмаммарный дугообразный разрез, вершину дуги которого располагают на границе верхнего края деформации. Затем в пределах кожи и подкожной клетчатки отсепаровывают лоскут, границами которого являются верхний и нижний края деформации грудной клетки. Способ позволяет уменьшить травматичность операции. 5 ил.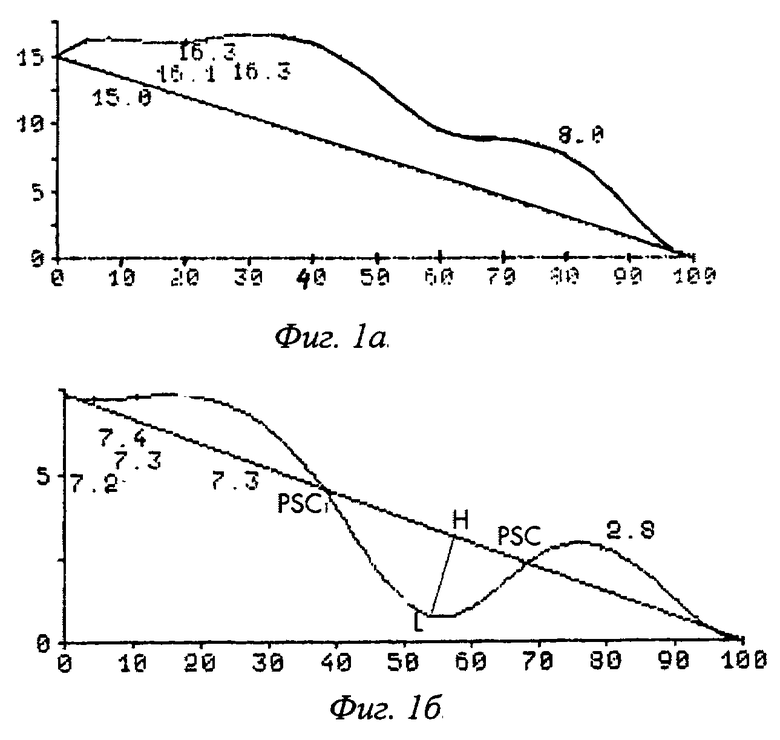
Способ формирования хирургического доступа при операциях по поводу врожденной деформации грудной клетки, включающий выполнение субмаммарного дугообразного разреза и отсепаровывание лоскута в пределах кожи и подкожной клетчатки, отличающийся тем, что вершину дуги выполняемого субмаммарного разреза располагают на границе верхнего края деформации, а границами отсепаровываемого лоскута являются верхний и нижний края деформации грудной клетки
| КОНДРАШИН Н.И | |||
| Врожденная воронкообразная деформация грудной клетки у детей (дисс.) | |||
| - М., 1968 | |||
| МИХАЙЛОВ В.П | |||
| Диагностические возможности оптической топографии при сочетанной патологии грудной клетки и позвоночного столба у детей | |||
| Диагностика и лечение политравм | |||
| - Ленинск-Кузнецкий, 1999, с | |||
| Прибор для подогрева воздуха отработавшими газам и двигателя | 1921 |
|
SU320A1 |
Авторы
Даты
2003-07-20—Публикация
2001-04-20—Подача