Изобретение относится к области медицины, а именно к оториноларингологии и может быть использовано преимущественно при лечении фронтитов с сопутствующей деструкцией стенок лобных пазух.
Известен способ облитерации лобных пазух, заключающийся в трепанации пазухи, удалении слизистой оболочки, обработке стенок пазухи. Для коагуляции и стерилизации стенок лобной пазухи использовались воздушно-плазменные потоки, с температурой на выходе 3000-3500°C, после чего осуществляли дальнейшую облитерацию биосовместимым имплантационным материалом с высоким остеокондуктивным и остеоиндуктивным свойством гидроксиапол и калапол (Патент РФ 2476171, МПК A61B 17/24, опубл. 2013).
Недостатком этого способа является то, что не учитывается деструкция задней и глазничной стенок лобной пазухи, в результате которых обнажаются мозговые оболочки, возможно проникновение инфекции в полость черепа. Кроме того, использование плазменного потока для стерилизации и коагуляции полости с температурой на выходе 3000-3500°C в проекции данной локализации может явиться сильным повреждающим фактором для внутричерепных структур, обнаженных патологическим процессов и плотно прилежащим к задней и глазничной костным стенкам лобной пазухи.
Известен способ хирургического лечения фронтитов, заключающийся во вскрытии лобной пазухи и передних клеток решетчатого лабиринта с последующей пластикой лобно-носового соустья лоскутом слизистой оболочки полости носа, при этом пластику осуществляют лоскутом верхнебоковой стенки полости носа, имеющим переднее основание (Патент 2118512, МПК A61B 17/24, опубл. 1998).
Недостатком этого способа является то, что происходит сдавление ножки слизистого лоскута затвердевающим остеопластическим композитом, что сопровождается трофическими нарушениями и гибелью лоскута. В дальнейшем некротизированный участок слизистого лоскута будет являться воспалительно-токсическим источником, сообщающимся с полостью черепа и его структурами.
Наиболее близким является способ лечения фронтитов путем облитерации лобных пазух остеопластической композицией МК-9М при хирургических вмешательствах по поводу деструктивных хронических, посттравматических фронтитов, при гигантских остеомах лобных пазух с разрушением стенок лобных пазух и проникновении процесса в полость черепа. Для повышения эффективности хирургического лечения, при данных патологиях, используется для облитерации клеевая остеопластическая композиция МК-9М, которой заполняют пазуху. Затвердевание композитного материала наступает через 10-15 минут, при этом моделируется лобная и глазничная поверхности пазухи в области дефектов и ликвидируется сообщение с полостью черепа или глазницей («Возможности и перспективы хирургической облитерации лобных пазух клеевой остеопластической композицией МК-9М»: Диссертация Харьковой Н.А. на соискание ученой степени кандидата медицинских наук. Москва, 2006, с.57-58).
Недостатком этого способа является возможность токсического воздействия на внутричерепные анатомические структуры, прилежащие к дефекту в области задней стенки пазухи. Кроме того, при затвердевании остеопластической композиции, последняя несколько расширяется в объеме и способна пролабировать в полость черепа, оказывая химическое и компремирующее воздействие на внутричерепные структуры.
Задачей предлагаемого изобретения является устранение указанных недостатков, повышение эффективности лечения за счет антисептического, гемостатического свойства матрицы, которая как корсет предотвращает пролабирование композиции в полость черепа, а также оказывает защитное антитоксическое и антисептическое действие, что способствует предотвращению внутричерепных осложнений, сокращению сроков выздоровления, улучшению качества жизни больного.
Для этого в способе хирургического лечения фронтитов осуществляют доступ в лобную пазуху в типичном месте, санацию пазухи, облитерацию ее полости остеопластическим материалом МК-9М, ушивание раны. Новым является то, что после санации область костного дефекта выстилают «Матрицей гидрогелевой высокоструктурированной на основе альгината натрия», в которую предварительно вводят диоксидин в количестве 0,03 г и ε-аминокапроновую кислоту в количестве 0,15 г, а после облитерации пазухи клеевой остеопластической композиции МК-9М место доступа выстилают той же Матрицей, поверх которой рана ушивается наглухо и закрывается Салфеткой гидрогелевой «Колетекс-АДЛ».
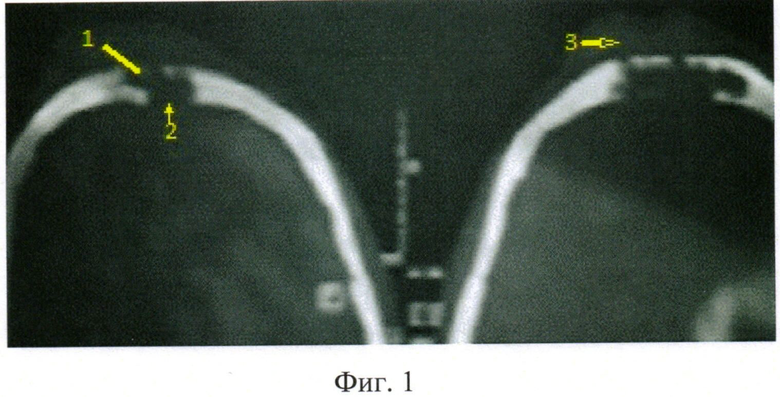
На фиг.1 представлены рентгеновские компьютерные томограммы лобных пазух, в аксиальной проекции, при посттравматическом разрушении передних (1) и задних (2) стенок пазух, с выраженными реактивными воспалительными изменениями окружающих мягких тканей (3), которые выглядят утолщенными, дифференцировка их снижена.
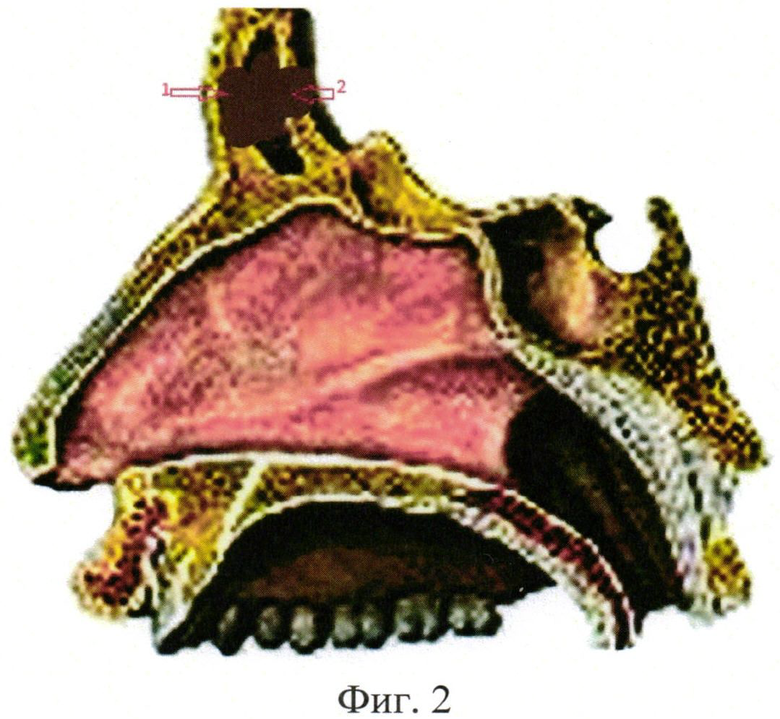
На фиг.2 представлена схема нарушения целостности передней (1) и задней (2) стенок лобных пазух при повреждениях их стенок в результате переломов, деструктивных изменений на фоне воспалительных или неопластических процессов, а также после оперативных вмешательств, выполненных по поводу данной патологии.
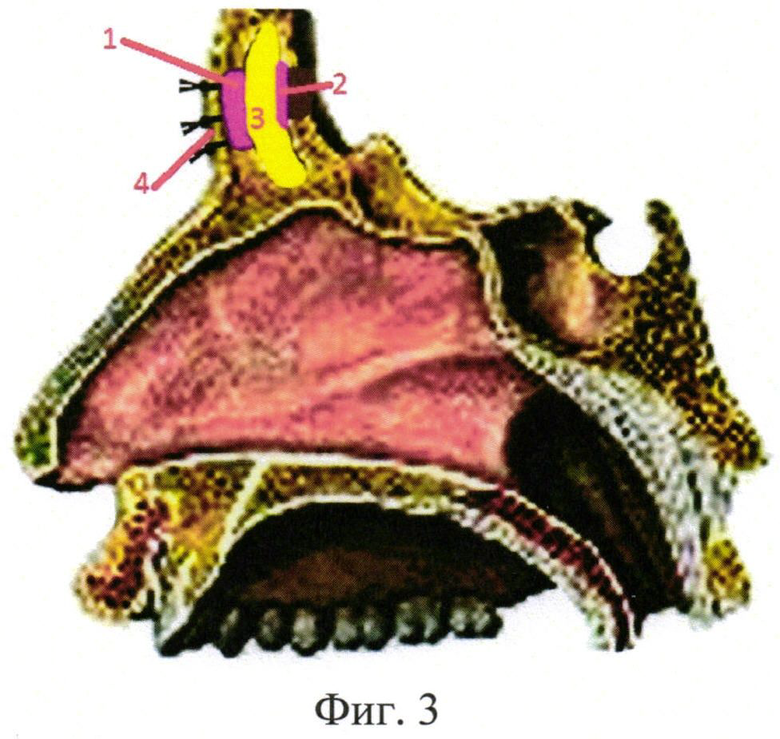
На фиг.3 представлена схема трепанации и последующей облитерации лобной пазухи остеопластическим композитом (3), с выстилкой костных дефектов передней (1) и задней (2) стенок лобных пазух Матрицей «Колетекс». Кожная рана ушита швами (4).
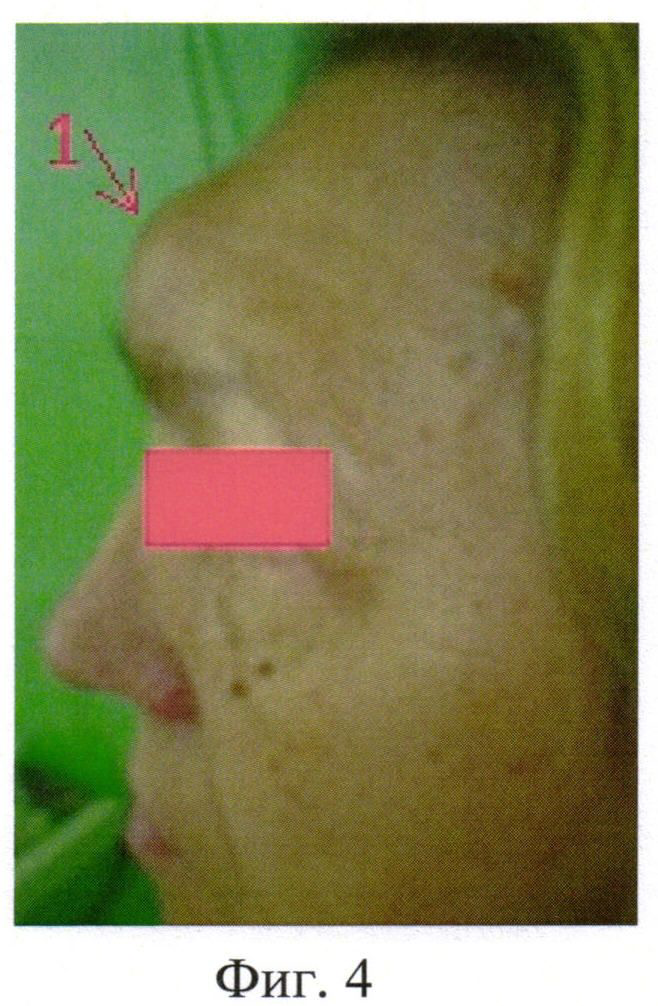
На фиг.4 представлено фото пациентки К.З., 67 лет, при поступлении в стационар по поводу хронического посттравматического фронтита, обострения - отмечается деформация лобной области (1) за счет выраженных инфильтративных изменений мягких тканей.
Способ осуществляется следующим образом.
В условиях операционной, под общим обезболиванием, производят разрез мягких тканей через все слои над заинтересованной лобной пазухой в типичном месте. После обработки операционного поля раствором антисептика, удаляют деструктивно измененные фрагменты передней стенки лобной пазухи, иссекают ткани свищевых ходов, выполняют ревизию, удаление патологических грануляций и санацию пазухи. При наличии деструкции задней стенки лобной пазухи, ее секвестрированные фрагменты удаляют до обнажения твердой оболочки мозга. Дефект задней стенки пазухи выстилают Матрицей гидрогелевой «Колетекс», в которую предварительно введены диоксидин 0,03 г и ε-аминокапроновая кислота 0,15 г. Далее используют клеевую остеопластическую композицию МК-9М, которой заполняют полость лобной пазухи. Затвердевание композитного материала наступает через 10-15 минут, при этом моделируют лобную и глазничную поверхности пазухи в области дефектов, и ликвидируют сообщение с полостью черепа. После облитерации пазухи остеопластическим материалом место доступа выстилают той же Матрицей гидрогелевой «Колетекс», поверх которой рана ушивается наглухо и закрывается Салфеткой «Колетекс-АДЛ» с местным анестетиком лидокаином.
В послеоперационный период больному проводят внутривенную антибиотикотерапию, десенсибилизирующую, дегидратационную терапию.
Перед выпиской, для объективизации результатов лечения оценивают характер заживления послеоперационной раны лобной области, пациенту даются рекомендации по продлению лечения в амбулаторных условиях: прием таблетированных антибиотиков (в течение 5-7 дней), магнитотерапия на послеоперационную рану лобной область (№5), обработка послеоперационной раны Салфеткой гидрогелевой «Колетекс-АДЛ».
Пример 1.
Больная З., 67 лет. Поступила в оториноларингологическое отделение в экстренном порядке. С жалобами на сильные головные боли, припухлость в области лба, повышение температуры до 37,4°C, которые отмечала в течение недели. Из анамнеза: больная получила травму лобной области в ДТП 5 месяцев назад. Самостоятельно обратилась в приемное отделение оториноларингологии. Консультирована челюстно-лицевыми хирургами, нейрохирургами, оториноларингологами, выставлен диагноз: хронический посттравматический фронтит, обострение. Госпитализирована. Объективно при осмотре имеется инфильтрат в проекции лобной пазухи справа, при пальпации мягкий на ощупь, безболезненный, кожа над последним не изменена.
Проведено КТ-исследование придаточных пазух носа, установлено тотальное заполнение лобных пазух жидкостным и мягкотканым содержимым, имеется разрушение передней и задней стенок лобных пазух, с проникновением процесса в полость черепа. Проведена МРТ - отмечались признаки лепто- и пахименгиальных воспалительных изменений. Больная проконсультирована терапевтом, неврологом, окулистом. Проведены ЭКГ, лабораторные исследования крови и мочи. Больной показано хирургическое лечение. Согласие пациентки получено.
В условиях операционной, под общим обезболиванием, произведен разрез в типичном месте. Выполнена отсепаровка кожно-мышечного лоскута, обнажено мягкотканое образование в проекции передней стенки правой лобной пазухи, последнее аккуратно тупым способом вылущено и удалено. При его вскрытии на операционном столе получена полость с гноем, материал направлен на гистологическое исследование. После удаления вышеупомянутого нагноившегося осумкованного образования (возможно - инфицированная организовавшаяся гематома) открылась задняя разрушенная стенка данного лобного синуса с лизированными отломками. Произведена санация пазухи. Затем дефект задней стенки пазухи выстлан Матрицей гидрогелевой «Колетекс», в которую предварительно введены диоксидин и ε-аминокапроновая кислота в выше указанных количествах. Далее использована клеевая остеопластическая композиция МК-9М, которой заполнена полость лобной пазухи. Затвердевание композитного материала наступило через 15 минут, при этом моделировались лобная и глазничная поверхности пазухи в области дефектов, и ликвидировалось сообщение с полостью черепа. После облитерации пазухи остеопластическим материалом место доступа выстилали той же Матрицей гидрогелевой «Колетекс», поверх которой рана ушита наглухо.
В послеоперационный период больной проводилась внутривенная антибиотикотерапия, десенсибилизирующая, дегидратационная терапия.
Перевязки производились через 2-е суток. Послеоперационный период протекал без особенностей, послеоперационная рана зажила первичным натяжением. После повторных осмотров терапевта, невролога, окулиста, повторных лабораторных исследований, КТ- и МРТ-обследований, получения результатов гистологического исследования, больная на 7-е сутки выписана на амбулаторное долечивание по месту жительства в удовлетворительном состоянии.
Результат: по сравнению с прототипом больная выписана из стационара в более ранние сроки, было отсутствие риска вторичного менингита, внутричерепных абсцессов. Проведение физиолечения с первых суток после операции в сочетании с Матрицей гидрогелевой «Колетекс», в которую предварительно введены диоксидин и ε-аминокапроновая кислота, позволило достичь усиления гемостатического эффекта, стимулировать репаративные процессы за счет противовоспалительного, противоотечного, антисептического эффектов. Комплекс свойств, приданных Матрице гидрогелевой «Колетекс», позволяет уменьшить воспалительные явления в послеоперационный период, усилить процессы заживления, ускорить сроки выздоровления, улучшить качество жизни больного.
Пример 2.
Больной К., 48 лет поступил в оториноларингологическое отделение с жалобами на головную боль, гнойное отделяемое из свища. Болен в течение 4 лет. В анамнезе произведено 2 операции на данной лобной пазухе по поводу рецидивирующих гнойно-воспалительных процессов. Последнее обострение с образованием свища ни с чем не связывает. Больной обследован. Сделана КТ придаточных пазух носа, проведены консультации невролога, терапевта, лабораторные исследования крови, мочи, ЭКГ. По результатам обследования вынесен диагноз: рецидивирующий левосторонний хронический фронтит (обострение), свищ передней стенки левой лобной пазухи. Сахарный диабет. Больному показано хирургическое лечение, согласие получено.
В условиях операционной, под общим обезболиванием, произведен разрез в типичном месте, после обработки операционного поля раствором антисептика, иссечены ткани свищевого хода, выполнены ревизия и санация пазухи, на задней стенке лобной пазухи имеется костный дефект, прикрытый полипозно-грануляционной тканью, которая аккуратно удалена до обнажения твердой оболочки мозга. Дефект задней стенки пазухи в области костного дефекта был выстлан Матрицей гидрогелевой «Колетекс», в которую предварительно введены диоксидин и ε-аминокапроновая кислота. Далее использована клеевая остеопластическая композиция МК-9М, которой заполнена полость лобной пазухи. Затвердевание композитного материала наступило через 10 минут, при этом моделировались лобная и глазничная поверхности пазухи в области дефектов, и ликвидировалось сообщение с полостью черепа. После облитерации пазухи остеопластическим материалом место доступа выстилали той же Матрицей гидрогелевой «Колетекс», поверх которой рана ушивалась наглухо и закрывалась Салфеткой «Колетекс-АДЛ» с местным анестетиком лидокаином.
В послеоперационный период больному проводилась внутривенная антибиотикотерапия, десенсибилизирующая, дегидратационная терапия. Перевязки производились через 2-е суток.
Послеоперационный период протекал без особенностей, больной выписан на 7-е сутки, послеоперационная рана зажила первичным натяжением, после повторных осмотров терапевта, невролога, окулиста, повторных лабораторных исследований, КТ- и МРТ-обследований, получения результатов гистологического исследования, больной выписан на амбулаторное долечивание по месту жительства.
Результат: по сравнению с прототипом, где облитерации лобных пазух биосовместимым имплантационным материалом с высоким остеокондуктивным и остеоиндуктивным свойством гидроксиапол (ГАП) и калапол, осуществлялась после трепанации и удаления деструктивно измененных фрагментов стенок, иссечения патологических грануляций и слизистой оболочки, санации полости пазух воздушно-плазменным потоком, с температурой на выходе 3000-3500°C, при использовании предложенного нами способа исключается местное применение воздушно-плазменного потока, которое может быть сильным повреждающим фактором для внутричерепных структур. Повышение эффективности хирургического вмешательства на лобных пазухах, в ходе которого стенки синуса и дефекты в них выстилаются Матрицей гидрогелевой «Колетекс».
Наличие в составе гидрогелевой Матрицы антисептика диоксидина позволяет подвести противомикробный препарат непосредственно к воспалительному очагу, что является профилактической мерой против развития гнойно-воспалительных осложнений, наличие которых приводит к повторному хирургическому вмешательству. Альгинат натрия, являющийся гидрогелевой основой матрицы, обеспечивает защитное, стимулирующее и противовоспалительное действие. Комплексное местное лечение при трепанации лобных пазух, проводимых по поводу фронтитов с сопутствующей деструкцией стенок лобных пазух, подразумевающее интраоперационное использование Матрицы гидрогелевой, в которую предварительно введены диоксидин и ε-аминокапроновая кислота, и проведение в послеоперационном периоде, через 6 ч после операции, магнитотерапии способствует заживлению послеоперационных ран лобной области в оптимальные сроки, сокращению пребывания пациентов в стационаре на 7-10 дней, позволило избежать развития ранних и поздних гнойных осложнений, улучшить качество жизни пациентов.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЛЕЧЕНИЯ МАСТОИДИТОВ, ОСЛОЖНЕННЫХ ТРОМБОФЛЕБИТОМ | 2013 |
|
RU2544370C1 |
| СПОСОБ ЛЕЧЕНИЯ РАЗРУШЕНИЙ СТЕНОК ЛОБНЫХ ПАЗУХ | 2010 |
|
RU2444302C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ РЕЦИДИВОВ ХРОНИЧЕСКОГО ФРОНТИТА | 2019 |
|
RU2727017C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ РЕЦИДИВИРУЮЩИХ СИНУИТОВ | 1991 |
|
RU2056823C1 |
| СПОСОБ ОБЛИТЕРАЦИИ ЛОБНОЙ ПАЗУХИ | 2010 |
|
RU2476171C2 |
| СПОСОБ ЛЕЧЕНИЯ ПЕРФОРАЦИЙ И РАЗРЫВОВ НИЖНЕЙ ТРЕТИ ПИЩЕВОДА | 2013 |
|
RU2536830C1 |
| СПОСОБ ЛЕЧЕНИЯ ЭКССУДАТИВНОГО ФРОНТИТА У БОЛЬНЫХ С РЕТРОБУЛЛЯРНОЙ ФОРМОЙ ЛОБНО-НОСОВОГО СООБЩЕНИЯ ПРИ НАЛИЧИИ БОЛЬШОГО РЕШЕТЧАТОГО КРЮЧКОВИДНОГО ПУЗЫРЬКА, BULLA ETHMOIDALIS UNCINATA | 2003 |
|
RU2238682C1 |
| СПОСОБ ЛЕЧЕНИЯ ЗАКРЫТЫХ ВДАВЛЕННЫХ ПЕРЕЛОМОВ ЛИЦЕВОЙ СТЕНКИ ЛОБНЫХ ПАЗУХ | 2006 |
|
RU2308245C1 |
| СПОСОБ ЛЕЧЕНИЯ ГНОЙНЫХ ЗАБОЛЕВАНИЙ ЛОБНЫХ ПАЗУХ | 2009 |
|
RU2406457C1 |
| СПОСОБ ОБТУРАЦИИ НАРУЖНЫХ ТРУБЧАТЫХ СВИЩЕЙ ПИЩЕВАРИТЕЛЬНОГО ТРАКТА И ОСТАТОЧНЫХ ПОЛОСТЕЙ АБДОМИНАЛЬНОЙ ОБЛАСТИ | 2003 |
|
RU2262942C2 |
Изобретение относится к медицине, а именно к оториноларингологии, и может быть использовано для хирургического лечения фронтитов. Для этого осуществляют доступ в лобную пазуху в типичном месте и её санацию. После санации пазухи область костного дефекта выстилают «Матрицей гидрогелевой высокоструктурированной на основе альгината натрия», в которую предварительно вводят диоксидин в количестве 0,03 г и ε-аминокапроновую кислоту в количестве 0,15 г. Затем осуществляют облитерацию пазухи клеевой остеопластической композицией МК-9М. После этого место доступа выстилают той же матрицей, поверх которой рану ушивают наглухо и закрывают Салфеткой гидрогелевой «Колетекс-АДЛ». Способ обеспечивает профилактику развития ранних и поздних гнойных осложнений, способствует предотвращению внутричерепных осложнений, сокращению сроков выздоровления за счёт защитного антисептического, гемостатического, антитоксического свойств используемой матрицы, которая как корсет предотвращает пролабирование композиции в полость черепа. 4 ил., 2 пр.
Способ хирургического лечения фронтитов, включающий осуществление доступа в лобную пазуху в типичном месте, санацию пазухи, облитерацию ее полости остеопластическим материалом композиции МК-9М, ушивание раны, отличающийся тем, что после санации область костного дефекта выстилают «Матрицей гидрогелевой высокоструктурированной на основе альгината натрия», в которую предварительно вводят диоксидин в количестве 0,03 г и ε-аминокапроновую кислоту в количестве 0,15 г, а после облитерации пазухи клеевой остеопластической композицией МК-9М место доступа выстилают той же матрицей, поверх которой рану ушивают наглухо и закрывают Салфеткой гидрогелевой «Колетекс-АДЛ».
| МАШКОВА Т.А | |||
| и др | |||
| Разборный с внутренней печью кипятильник | 1922 |
|
SU9A1 |
Авторы
Даты
2015-01-20—Публикация
2013-12-17—Подача