Предлагаемое изобретение относится к медицине, а именно к хирургии и может быть использовано для хирургического лечения варикозного расширения вен пищевода при синдроме портальной гипертензии.
Развитие цирроза печени у пациентов приводит к повышению давления в сосудах портальной системы (портальной гипертензии), спленомегалии, с последующим варикозным расширением вен пищевода и желудка и развитием кровотечения из них. Кровотечения из варикозно расширенных вен верхних отделов желудочно-кишечного тракта являются наиболее грозным и опасным осложнением цирроза печени, с частыми рецидивами и высокой летальностью до 30-60% при первичных кровотечениях и 70% при рецидивных (Ерамишанцев А.К., Киценко Е.А., Шерцингер А.Г., Жигалова С.Б. Кровотечения из варикозно-расширенных вен пищевода и желудка: диагностика, лечебная тактика. Анналы хирургической гепатологии. 2006. 11 (2): 105-110).
Средняя продолжительность жизни после первого эпизода кровотечения из варикозно расширенных вен составляет около 19 месяцев (Котив Б.Н., Дзидзава И.И., Алентьев С.А., Кашкин Д.П., Онницев И.Е., Смородский А.В. Хирургическое лечение и профилактика кровотечений из варикозно-расширенных вен пищевода у больных циррозом печени. Альманах Института хирургии имени А.В. Вишневского. 2008. 3 (3): 41-46).
Единственным радикальным методом лечения терминальных диффузных заболеваний печени является трансплантация печени, однако данная операция доступна ограниченному количеству больных, в связи с дефицитом донорских органов. Кровотечения из варикозно расширенных вен пищевода и прогрессирование печеночной недостаточности являются ведущими причинами гибели данных пациентов, находящихся в листах ожидания донорских органов.
Портосистемное шунтирование является эффективным способом, профилактики развития кровотечений, уменьшает частоту повторных кровотечений при портальной гипертензии, увеличивает продолжительность жизни больных, находящихся в листе ожидания донорского органа (Котив Б.Н., Дзидзава И.И., Корчаткова А.А., Смородский А.В. Роль портокавального шунтирования в эру трансплантации печени. Трансплантология. 2009. 1: 34-38; Назыров Ф.Г., Девятов А.В., Бабаджанов A.Х., Mapдонов Л.Л. Анализ качества жизни больных циррозом печени с портальной гипертензией после портосистемного шунтирования. Вестник экспериментальной и клинической хирургии. 2012. 5 (3): 509-516).
Портосистемное шунтирование выполняется с целью снижения давления в воротной вене, что предупреждает риск развития кровотечений из варикозно расширенных вен пищевода, а также для поддержания общего печеночного и портального кровотока. Снижение давления в портальной системе после портосистемного шунтирования позволяет стабилизировать явления гиперспленизма и в ряде случаев добиться их регресса (Загайнов B.Е., Лотов А.Н., Горохов Г.Г., Вельский В.А., Заречнова Н.В., Рыхтик П.И., Бугаев С.А., Кондрашин С.А. Сочетанное повреждение общего печеночного протока и правой печеночной артерии. Анналы хирургической гепатологии. 2012. 1 (1): 110-115).
Однако ни один из существующих в настоящее время методов портосистемного шунтирования не позволяет полностью достичь этих целей.
Портосистемное шунтирование должно применяться у максимального количества пациентов с портальной гипертензией, с рецидивирующими кровотечениями из варикозно расширенных вен пищевода, при нахождении в листе ожидания донорской печени, что обусловливает актуальность разработки новых хирургических технологий портосистемного шунтирования у больных циррозом печени с варикозно расширенными венами пищевода при синдроме портальной гипертензии.
Известен способ дистального сплено-ренального анастомоза, способствующий селективной декомпрессии селезеночно-желудочного бассейна при сохранении кровотока по воротной вене, который осуществляется следующим образом: выделяют селезеночную вену совместно с нижней брыжеечной веной, перевязывая короткие вены от поджелудочной железы, перевязывают и пересекают селезеночную вену дистальнее формирования воротной вены, затем выделяют левую почечную вену и формируют анастомоз между селезеночной веной и левой почечной веной по типу «конец-в-бок» (Warren W.D., Zeppa R., Fomon J.J. Selective trans-splenic decompression of gastroesophageal varices by distal splenorenal shunt. Ann. Surg. 1967. 166 (3): 437-455).
Способ имеет следующие недостатки:
а) операция противопоказана больным с циррозом печени в активной фазе или со сниженными показателями функционального состояния печени, в связи с тем, что перевязка селезеночной вены приводит к сокращению портального кровотока как минимум на 50%, что обусловливает развитие ишемии печеночной паренхимы, печеночноклеточной недостаточности;
б) формирование спленоренального анастомоза в раннем послеоперационном периоде приводит к снижению скорости кровотока по анастомозу и высокому риску тромбоза;
в) высокая частота развития кровотечений после выделения селезеночной вены из ткани поджелудочной железы, в связи с высокой вероятностью повреждения большого количества мелких вен, впадающих в селезеночную вену;
г) высокий риск остаточного высокого портального давления и соответственно большая частота развития рецидивов кровотечения из варикозно расширенных вен пищевода и нарастание асцита.
д) высокая частота перегиба анастомоза и его тромбоза в послеоперационном периоде;
е) высокая частота развития острого послеоперационного панкреатита, в результате нарушения кровоснабжения поджелудочной железы, что может привести к тяжелым осложнениям вплоть до летального исхода;
ж) высокая частота развития гепатопортальной энцефалопатии;
з) невозможность восстановления физиологического кровотока после трансплантации печени.
Известен способ дистального спленоренального анастомоза с ограничительной манжеткой, который осуществляют следующим образом: выделяют селезеночную вену совместно с нижней брыжеечной веной, перевязывая короткие вены от поджелудочной железы, перевязывают и пересекают селезеночную вену дистальнее формирования воротной вены, поверх селезеночной вены проводят ограничительную манжету (сосудистый протез), после этого выделяют левую почечную вену и формируют анастомоз между селезеночной веной и левой почечной веной по типу «конец-в-бок» (Назыров Ф.Г., Девятое А.В., Бабаджанов А.Х., Раимов С.А. Сравнительный анализ результатов дистального спленоренального анастомоза у пациентов с портальной гипертензией. Новости хирургии. 2011. 19 (5): 52-59).
Способ имеет следующие недостатки:
а) операция противопоказана больным с циррозом печени в активной фазе или со сниженными показателями функционального состояния печени, в связи с тем, что перевязка селезеночной вены приводит к сокращению портального кровотока как минимум на 50%, что обусловливает развитие ишемии печеночной паренхимы, печеночноклеточной недостаточности;
б) при длительном сохранении кровотока, такие шунты приводят к полной депортализации кровотока по воротной вене и развитию печеночной недостаточности;
в) высокая частота развития кровотечений после выделения селезеночной вены из ткани поджелудочной железы, в связи с высокой вероятностью повреждения большого количества мелких вен, впадающих в селезеночную вену;
г) высокий риск остаточного высокого портального давления и соответственно большая частота развития рецидивов кровотечения из варикозно расширенных вен пищевода и нарастание асцита;
д) высокая частота развития острого послеоперационного панкреатита, в результате нарушения кровоснабжения поджелудочной железы, что может привести к тяжелым осложнениям вплоть до летального исхода;
е) высокая частота развития гепатопортальной энцефалопатии;
ж) невозможность восстановления физиологического кровотока после трансплантации печени.
Наиболее близким по технической сущности к предлагаемому способу имеется способ ограничения портокавального сброса при формировании центрального типа декомпрессии, который заключается в применении калиброванной ограничительной манжеты (сосудистый протез), проведенной поверх вставки из внутренней яремной вены при формировании Н-образного спленоренального анастомоза. (Назыров Ф.Г., Девятов А.В., Ураков Ш.Т., Нигматуллин Э.И., Зупаров К.Ф. Конкурентные перспективы портосистемного шунтирования у больных циррозом печени и портальной гипертензией. Вестник современной клинической медицины. 2016. 9 (3): 23-29).
Способ имеет следующие недостатки:
- при выполнении данного способа необходимо иметь аутовену длиной 4-5 см, диаметром не менее 12-15 мм, взятую из внутренней яремной вены;
- забор аутовенозного кондуита из внутренней яремной вены существенно увеличивает длительность и травматичность операции, величину операционной кровопотери, требует расширения операционного доступа и обязательной реконструкции внутренней яремной вены;
- высокая частота развития нарушений венозного оттока после иссечения внутренней яремной вены;
- высокий риск развития тромбозов анастомозов за счет сдавления извне аутовены ограничительной манжетой (сосудистым протезом), либо возможного перекрута аутовены;
- высокая частота развития гепатопортальной энцефалопатии;
- невозможность восстановления физиологического кровотока после трансплантации печени.
Техническим результатом предлагаемого способа спленоренального шунтирования при портальной гипертензии является снижение портальной гипертензии и снижение риска развития кровотечения из варикозно расширенных вен пищевода, уменьшение риска развития венозных тромбозов, устранение риска развития осложнений в результате использования аутовенозных кондуитов, снижение риска декомпенсации печеночной недостаточности и частоты развития гепатопортальной энцефалопатии за счет дозированного сброса венозной крови через шунт при повышении давления в системе воротной вены и восстановление портального кровотока при снижении портальной гипертензии с возможностью последующего адекватного восстановления физиологического кровотока в системе воротной вены после трансплантации печени путем перевязки синтетического кондуита.
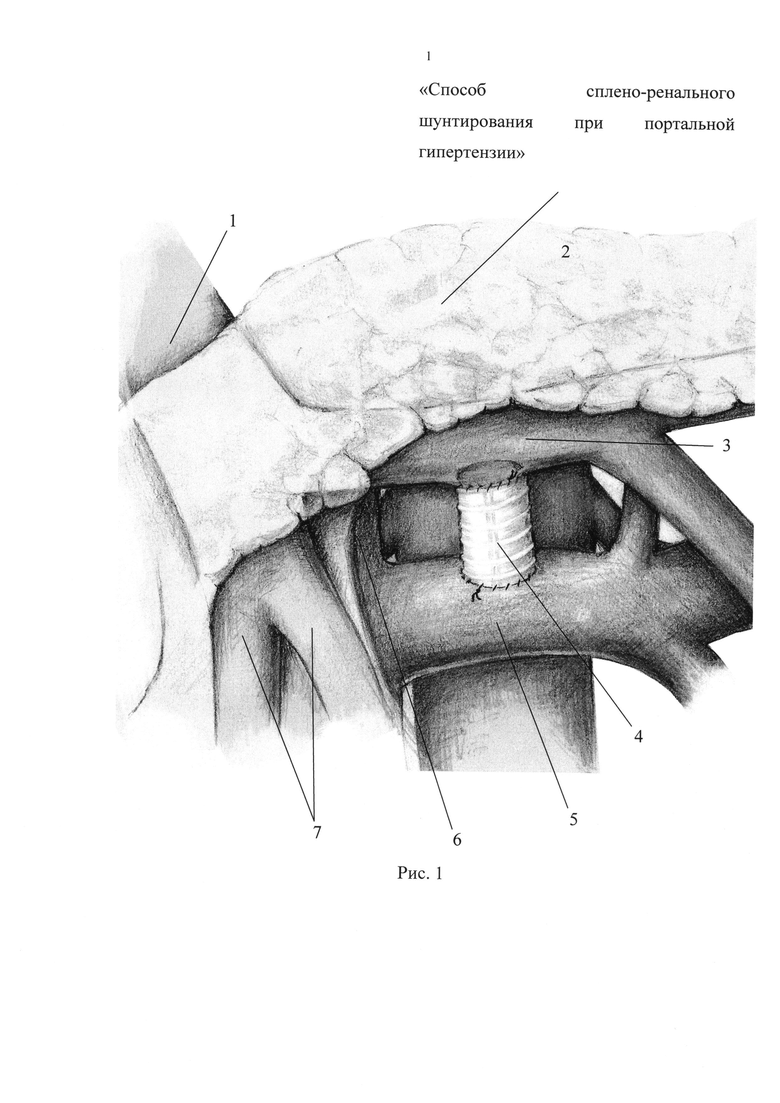
Указанный технический результат достигается тем, что после выделения селезеночной вены и левой почечной вены, выполняют формирование Н-образного анастомоза между селезеночной веной и левой почечной веной с помощью синтетического протеза с наружным армированием, диаметром в 50% от диаметра селезеночной вены и длиной 1,5-2 см по типу «конец-в-бок».
Способ поясняется рисунком 1 приложения, где 1 - воротная вена; 2 - поджелудочная железа; 3 - селезеночная вена; 4 - синтетический протез с армированием; 5 - левая почечная вена; 6 - нижняя полая вена; 7 - ветви верхней брыжеечной вены.
Описание способа
Способ осуществляют следующим образом. Выполняют верхнесрединную лапаротомию с аппаратной коррекцией доступа. Производят интраоперационное исследование, в ходе которого уточняют наличие цирроза печени, выраженность портальной гипертензии, количество и диаметр венозных коллатералей. После рассечения брюшины в области связки Трейца, получают доступ к нижней полой вене (6), левой почечной вене (5) и селезеночной вене (3), которые выделяют и берут на держалки. С помощью сосудистых зажимов выполняют отжатие левой почечной вены (5) на участке около 3,5 см. В сформированное на передней стенке отжатого участка левой почечной вены (5) отверстие соответствующего диаметра непрерывным швом мононитью вшивают дистальный конец синтетического PTFE-протеза (4) с наружным армированием, диаметром в 1/2 диаметра селезеночной вены и длиной 1,5-2 см. После этого с помощью сосудистых зажимов выполняют отжатие селезеночной вены (3), в сформированное на передней стенке отжатого участка селезеночной вены (3) отверстие соответствующего диаметра непрерывным швом мононитью вшивают проксимальный конец синтетического PTFE-протеза (4). Производят пуск кровотока.
Возможность практического использования заявляемого способа иллюстрируется примером его выполнения в клинической практике.
Пример 1. Больная Р., 51 года поступила в клинику с диагнозом: Цирроз печени в исходе вирусного гепатита С. Класс А по Чайлд-Пью. Синдром портальной гипертензии. Варикозное расширение вен пищевода 3 ст. Варикозное расширение вен желудка 3 степени. Варикозное расширение селезеночной, парагастральных вен, вен малого сальника, параэзофагеальных вен. Рецидивирующие кровотечения из варикозно расширенных вен пищевода. Спленомегалия. После дообследования и предоперационной подготовки пациентке выполнена операция: Спленоренальное шунтирование aPTFE-кондуитом. Выполнено рассечение брюшины в области связки Трейца, получен доступ к нижней полой вене, левой почечной вене и селезеночной вене (диаметр 1,2 см), которые после их выделения взяты на держалки. Подобран соответствующий aPTFE-протез, диаметром 0,6 см и длиной 1,5 см. С помощью сосудистых зажимов выполнено отжатие левой почечной вены на участке около 3,5 см. В сформированное на передней стенке отжатого участка левой почечной вены отверстие соответствующего диаметра непрерывным швом мононитью вшит дистальный конец синтетического aPTFE-протеза. После этого с помощью сосудистых зажимов выполнено отжатие селезеночной вены, в сформированное на передней стенке отжатого участка селезеночной вены отверстие соответствующего диаметра непрерывным швом мононитью вшит проксимальный конец синтетического aPTFE-протеза. Выполнен пуск кровотока. Контроль гемостаза, дренирование брюшной полости. Послеоперационный период протекал без осложнений. Больная выписана из клиники в удовлетворительном состоянии на 10-е сутки после операции. После операции больная неоднократно обследована, кровотечений не отмечалось, признаков декомпенсации печеночной недостаточности, энцефалопатии выявлено не было. Через 5 месяцев после операции пациентке выполнена трансплантация печени от посмертного донора, спленоренальный шунт перевязан во время операции. Через 2 года после операции состояние удовлетворительное, данных за цирроз печени, портальную гипертензию, энцефалопатию, тромбоз магистральных вен портальной системы не выявлено.
Предлагаемый способ спленоренального шунтирования при портальной гипертензии использован у 17 больных циррозом печени с варикозным расширением вен пищевода на фоне синдрома портальной гипертензии. Всем больным выполнено Н-образное спленоренальное шунтирование синтетическим aPTFE-кондуитом. Тяжелых послеоперационных осложнений не наблюдалось. Госпитальной летальности не было. Тромботических осложнений в данной группе больных не было. Явлений декомпенсации печеночной недостаточности выявлено не было. Венозной гипертензии в мезентерико-портальной системе и системе левой почечной вены выявлено не было.
Таким образом, применение заявляемого способа позволяет выполнить оперативное лечение с целью снижения давления в воротной вене при портальной гипертензии у больных с циррозом печени, снизить риск развития кровотечений из варикозно расширенных вен пищевода, уменьшить развитие венозных тромбозов в сосудистых анастомозах, устранить риск развития осложнений в результате использования аутовенозных кондуитов, снизить риск декомпенсации печеночной недостаточности и частоты развития гепатопортальной энцефалопатии в послеоперационном периоде.
Разработанный способ позволяет значительно повысить операбельность и отдаленную выживаемость больных циррозом печени с синдромом портальной гипертензии, улучшить непосредственные и отдаленные результаты хирургического лечения, увеличить продолжительность жизни больных, находящихся в листе ожидания донорского органа с возможностью последующего адекватного восстановления физиологического кровотока в системе воротной вены после трансплантации печени путем перевязки синтетического кондуита.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ лечения осложнений, обусловленных тотальным сбросом крови из портальной системы в нижнюю полую вену, у детей, перенесших спленоренальное шунтирование "бок-в-бок" или спленосупренальное шунтирование по поводу портальной гипертензии | 2022 |
|
RU2789284C1 |
| Способ лапароскопического дистального спленоренального анастомоза с перевязкой селезеночной артерии и деваскуляризацией желудка при портальной гипертензии | 2015 |
|
RU2624812C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОРТАЛЬНОЙ ГИПЕРТЕНЗИИ | 1992 |
|
RU2069975C1 |
| СПОСОБ ЛЕЧЕНИЯ ПОРТАЛЬНОЙ ГИПЕРТЕНЗИИ | 2011 |
|
RU2483681C2 |
| СПОСОБ ПОРТОКАВАЛЬНОГО ШУНТИРОВАНИЯ ПРИ ЦИРРОЗЕ ПЕЧЕНИ С СИНДРОМОМ ПОРТАЛЬНОЙ ГИПЕРТЕНЗИИ | 2009 |
|
RU2410038C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ И ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОБШИРНОЙ ОПУХОЛЕВОЙ ИНВАЗИЕЙ МАГИСТРАЛЬНЫХ ВЕН МЕЗЕНТЕРИКО-ПОРТАЛЬНОЙ СИСТЕМЫ | 2017 |
|
RU2695728C2 |
| СПОСОБ ОПРЕДЕЛЕНИЯ РИСКА РАЗВИТИЯ ГИПЕРКОАГУЛЯЦИИ У БОЛЬНЫХ С ПОРТАЛЬНОЙ ГИПЕРТЕНЗИЕЙ ЦИРРОТИЧЕСКОГО ГЕНЕЗА ПОСЛЕ ПРОВЕДЕНИЯ ПОРТОСИСТЕМНОГО ШУНТИРОВАНИЯ | 2017 |
|
RU2665118C1 |
| Способ лечения больных циррозом печени, осложненным портальной гипертензией и гиперспленизмом | 2021 |
|
RU2783657C1 |
| СПОСОБ НЕИНВАЗИВНОЙ ДИАГНОСТИКИ ПОРТАЛЬНОЙ ГИПЕРТЕНЗИИ | 2005 |
|
RU2284755C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОРТАЛЬНОЙ ГИПЕРТЕНЗИИ | 1992 |
|
RU2072793C1 |
Изобретение относится к медицине, а именно к хирургии. Выделяют селезеночную и левую почечную вены. Выполняют формирование Н-образного анастомоза между селезеночной веной и левой почечной веной с помощью синтетического протеза с наружным армированием, диаметром в 1/2 диаметра селезеночной вены и длиной 1,5-2 см по типу «конец-в-бок». Способ позволяет снизить риск развития кровотечений, снизить риск развития венозных тромбозов, снизить риск декомпенсации печеночной недостаточности и частоты развития гепатопортальной энцефалопатии. 1 ил., 1 пр.
Способ спленоренального шунтирования при портальной гипертензии, включающий формирование Н-образного шунта между селезеночной веной и левой почечной веной, отличающийся тем, что формирование Н-образного шунта между селезеночной веной и левой почечной веной выполняют с помощью синтетического протеза с наружным армированием, диаметром в 1/2 диаметра селезеночной вены и длиной 1,5-2 см по типу «конец-в-бок».
| Назыров Ф.Г | |||
| и др | |||
| Конкурентные перспективы портосистемного шунтирования у больных циррозом печени и портальной гипертензией | |||
| Вестник современной клинической медицины | |||
| Токарный резец | 1924 |
|
SU2016A1 |
| Разборный с внутренней печью кипятильник | 1922 |
|
SU9A1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОРТАЛЬНОЙ ГИПЕРТЕНЗИИ | 1992 |
|
RU2069975C1 |
| СПОСОБ ПОРТОКАВАЛЬНОГО ШУНТИРОВАНИЯ ПРИ ЦИРРОЗЕ ПЕЧЕНИ С СИНДРОМОМ ПОРТАЛЬНОЙ ГИПЕРТЕНЗИИ | 2009 |
|
RU2410038C1 |
| TANER C.B | |||
| et al | |||
| Mesocaval shunt as an alternative treatment for persistent ascites after liver transplantation: case reports | |||
| Transplant Proc | |||
| Станок для изготовления деревянных ниточных катушек из цилиндрических, снабженных осевым отверстием, заготовок | 1923 |
|
SU2008A1 |
Авторы
Даты
2018-04-18—Публикация
2017-06-23—Подача