Изобретение относится к медицине, а именно к хирургии, и может быть использовано для лечения рака желудка при локализации опухоли любой степени дифференцировки экзофитного типа роста (I-III стадия) в проксимальном отделе желудка.
Проблема лечения больных с раком желудка, несмотря на определенные успехи современной медицины, остается до настоящего времени во многом не решенной. Несмотря на то, что в последние 20 лет наблюдается определенная тенденция к уменьшению заболеваемости раком желудка, общее число больных и смертность от этого заболевания остаются высокими, а возможности раннего выявления опухоли не реализованы полностью. Единственным радикальным методом лечения больных с раком желудка на настоящий момент является хирургический. Улучшение ближайших и отдаленных результатов хирургического лечения рака желудка остается актуальной задачей хирургии. Гастрэктомия, субтотальная резекция желудка (дистальная и проксимальная) являются основными методами лечения рака желудка. Грозными осложнениями в ранние сроки после этих операций остается несостоятельность швов анастомозов, культи желудка и двенадцатиперстной кишки. Это является одной из причин неблагоприятных исходов. В отдаленном послеоперационном периоде состояние радикально оперированных больных усугубляется развитием в 36,3 - 92% случаев рефлюкс-эзофагита, рефлюкс гастрита (Жерлов Г.К., Зыков Д.В., Баранов А.И., 1996). Эти заболевания у трети больных становятся самостоятельными страданиями и являются основными причинами, ведущими к инвалидизации.
Исходя из вышеизложенного, в улучшении непосредственных и отдаленных результатов хирургического лечения рака желудка существенное значение имеет совершенствование методик создания анастомозов, в широком понятии этого термина как способа воссоздания новых анатомических отношений после удаления части или всего полого органа.
Аналогом предлагаемого способа является общепринятая методика проксимальной резекции желудка (Атлас онкологических операций / Под ред. Б.Е. Петерсона, В.И.Чиссова, А.И.Пачеса. - М.: Медицина, 1987. - с. 340-348). Операцию выполняют из абдоминального или комбинированного (тораколапаротомного) доступа. Полностью удаляют малую кривизну желудка, малый и большой сальники (остается только часть последнего по ходу правой желудочно-сальниковой артерии), желудочно-поджелудочную связку вместе с группой регионарных лимфоузлов. Ревизию, мобилизацию выполняют по общепринятым онкологическим принципам. Большой сальник пересекают на зажимах вдоль правой желудочно-сальниковой артерии, которую пересекают на уровне намеченной резекции желудка. Из большой кривизны дистальной части желудка с помощью сшивающих аппаратов УКЛ формируют трубку. Оптимальная ее ширина - 4 см. Между Г-образными зажимами пересекают пищевод, пораженную часть желудка с пищеводом удаляют. Погружают продольную линию механического шва на желудочной трубке рядом серозно-мышечных швов. Формируют пищеводно-желудочный анастомоз - погружной пищеводно-желудочный анастомоз по типу конец в бок, либо инвагинационный пищеводно-желудочный анастомоз по типу конец в конец.
Недостатками аналога являются:
1. Опасность несостоятельности эзофаго-гастроанастромоза, развивающаяся при описанной методике формирования соустья в 5,9 - 15,3% случаев (Б.Е.Петерсон, 1962).
2. Функция бесклапанного концевого и конце-бокового анастомоза в пищеводно-желудочном анастомозе неполноценна. На стыке двух функционально разных органов возникает фиброзное кольцо, свободно пропускающее пищевые массы в обоих направлениях. Возникает обратное поступление содержимого культи желудка в результате антиперистальтики, спазма, изменения положения культи желудка ("затягивание" культи желудка выше диафрагмы в средостение). Регургитация является основной причиной развития рефлюкс-эзофагита, возникающего почти у 80% оперированных больных и приводящего к значительному ухудшению качества жизни и инвалидизации оперированных больных.
Прототипом предлагаемого способа еюногастропластики - замещения желудка петлей тощей кишки - является способ Ю.И.Юдаева (1959) (Юдаев Ю.И. Замещение желудка тонкой кишкой при его резекции // Хирургия. - 1959.- N 12. - с. 70-73). Цель предложения Ю. И. Юдаева - приблизить к нормальным условиям эвакуаторный процесс из вновь созданного пищеприемника путем сохранения замыкательного аппарата желудка. При этом после выполнения проксимальной резекции желудка автор формирует из спаренной изолированной петли тощей кишки резервуар, накладывает пищеводно-кишечный анастомоз по типу "конец в бок" (конец культи пищевода анастомозируется с кишечным резервуаром) и соединяет тонкокишечный резервуар с сохраненным пилорическим отделом желудка. Автор отмечает, что в созданном таким образом пищеприемнике происходит достаточное перемешивание пищи благодаря идущей в разных направлениях перистальтике, а сохранность привратника при этом варианте операции обеспечивает порционную эвакуацию в двенадцатиперстную кишку.
Этот способ содержит наиболее важные признаки, идентичные признакам заявляемого объекта, а именно: а) выполнение субтотальной проксимальной резекции желудка; б) замещение удаленного отдела желудка резервуаром, созданным из петли тощей кишки.
Анализ способа-прототипа выявляет следующие существенные недостатки:
1. Применяемая автором конце-боковая горизонтальная конструкция пищеводно-кишечного анастомоза с применением общепринятой техники кишечного шва несет в себе реальную опасность несостоятельности эзофаго-энтероанастомоза. Доказано, что изменение, усложнение способа шва соустья не оказывает существенного влияния на частоту этого осложнения, т.к. в конструкции простых концевых и конце-боковых анастомозов не достигается правильного сопоставления тканей по передней полуокружности соустья, что объясняется стремлением слизистой завернуться наружу (Пирогов Н.И., 1865). Решить эту проблему можно не усложнением способа шва, а изменением способа сопоставления тканей перед их сшиванием, что уже зависит от конструкции анастомоза.
2. Утрата запирательной функции кардии приводит к развитию рефлюкс-эзофагита, который не только усугубляет тяжесть послерезекционных синдромов, но нередко приводит к развитию тяжелых органических изменений в области соустья. Конце-боковая конструкция пищеводно-кишечного анастомоза не восстанавливает арефлюксную функцию утраченного клапанного аппарата кардии и не создает условий для нормального продвижения пищи по созданному резервуару и далее по гастродуоденальному сегменту. Таким образом, в указанном способе востанавливается лишь одна функция - резервуарная, восстановления же эвакуаторной и разобщающей функции утраченной кардии не происходит, что сводит к нулю функциональный результат сложной операции.
В предлагаемом способе принципиальным моментом, устраняющим указанные недостатки, являются концево-петлевая конструкция пищеводно-кишечного соустья, обеспечивающая тщательное сопоставление одноименных тканей соустья и, в результате, создающая наилучшие условия для неосложненной регенерации соустья, а также восстанавливающая эвакуаторную и разобщающую функцию утраченной кардии, что предупреждает развитие рефлюксных осложнений.
Задачи:
улучшение ближайших и отдаленных функциональных результатов хирургического лечения больных раком желудка с локализацией раковой опухоли любой степени дифференцировки экзофитного типа роста (I-III стадия) в кардиальном отделе желудка;
улучшение качества жизни радикально оперированных больных;
обеспечение состоятельности пищеводно-кишечного анастомоза;
Сущность предлагаемого способа заключается в том, что запирающую, разобщающую и эвакуаторную функции утраченной кардии восстанавливают путем формирования концево-петлевого пищеводно-кишечного анастомоза по В.И.Оноприеву (1976), при условии сопоставления одноименных тканей соустья и в сочетании с этим анастомозируют оба конца изолированной петли тощей кишки с культей антрального отдела желудка по типу "два конца в один".
Способ осуществляют следующим образом
Операцию выполняют из абдоминального доступа - расширенная верхняя срединная лапаротомия с вывихиванием левой реберной дуги и коррекцией ранорасширителями Сигала - Кабанова. При интраоперационном исследовании определяют объем операции. При наличии соответствующих показаний (раковая опухоль любой степени дифференцировки экзофитного типа роста, I - III стадии, T1-4N0-1M0, с локализацией в кардиальном отделе желудка) выполняют субтотальную проксимальную резекцию желудка. В обязательном порядке выполняют расширенную лимфаденэктомию в объеме R2, а при наличии показаний (метастазирование в лимфоузлы n1 и n2) объем лимфодиссекции расширяют до степени R3.
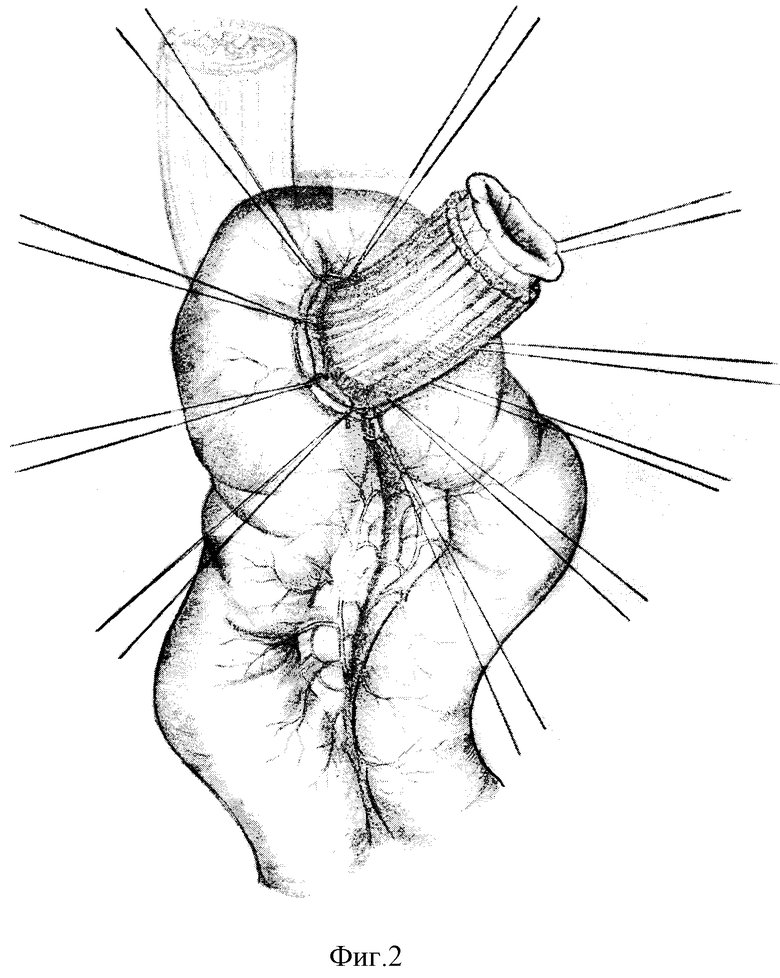
Еюногастропластику осуществляют следующим образом. Пищеводное отверстие сужают до диаметра пищевода путем наложения нескольких Z-образных швов, прошивающих нижнюю часть диафрагмальных ножек. Стенки пищевода фиксируют 4-мя Z-образными швами к краям диафрагмы - (фиг. 1, а, б, в, г) (первый шов располагается на 3, второй - на 6 часах по циферблату, причем последним прошиваются обе ножки диафрагмы, и при подтягивании его происходит сближение ножек, третий - на 9 часах и последний - на 12 часах по циферблату). Таким образом, вокруг культи пищевода, выше предполагаемого анастомоза, из ножек диафрагмы создают мышечный жом и предотвращают смещение пищевода вверх, то есть, по сути, протезируют диафрагмальный компонент физиологической кардии.
В брыжейке поперечно-ободочной кишки делают широкое поперечное окно, через которое в верхний этаж брюшной полости проводят петлю тощей кишки. В брыжейке петли тощей кишки, между ее прямыми сосудами, делают окно соответственно диаметру пищевода, после чего петлю тощей кишки через окно в ее брыжейке надевают на пищевод (фиг.1). Края окна брыжейки тощей кишки фиксируют концами 4-х Z-образных швов, которыми ранее была пришита стенка пищевода к диафрагме.
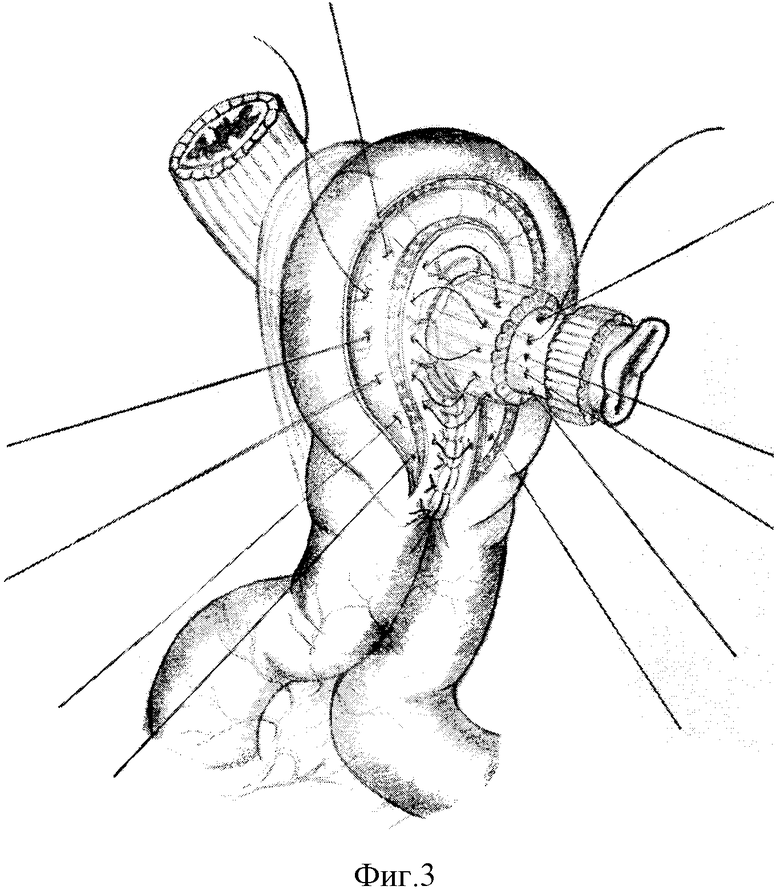
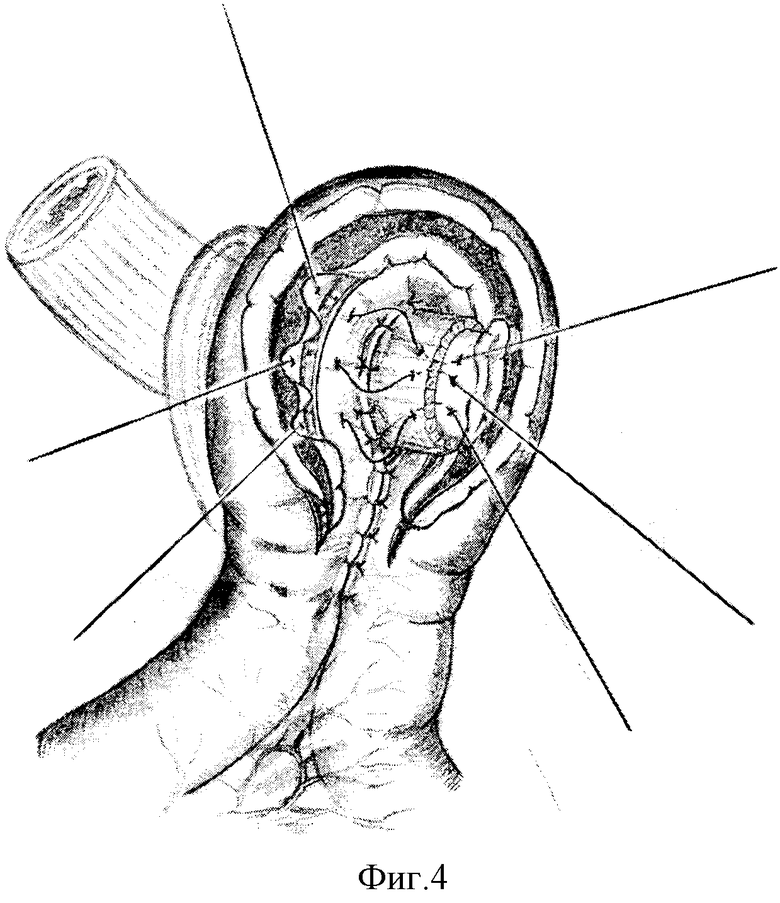
Широко и правильно сопоставленные методом укутывания стенки кишки и пищевода адаптируют узловыми швами. В первый ряд, состоящий из узловых швов, вовлекают пищевод, кишку и брыжейку кишки. Эти швы накладывают между вхождением прямых сосудов в стенку кишки, где они хорошо видны и не повреждаются. Такими швами сшивают оба колена петли кишки (фиг. 2). Отступя на 1 см от линии швов, на пищеводе рассекают мышечный слой до подслизистого, дистальную мышечную манжетку без насилия сдвигают вверх на 1,0 - 1,5 см. На петле кишки, также отступя на 1 см от линии шва, широко обнажают подслизистый слой; тесно прилегающие друг к другу подслизистые слои пищевода и кишки адаптируют прецизионными серозно-мышечно-подслизистыми монолитными швами (фиг. 3). Культю пищевода отсекают по краю верхнего мышечного валика, а петлю кишки вскрывают по краю периферического серозно-мышечного валика, что создает избыток слизистых пищевода и кишки. Под действием нижележащего шва, в который включен подслизистый слой, слизистые плотно соприкасаются своими подслизистыми, образуя ровный валик. Если подслизистые слои кишки и пищевода обнажаются с трудом, то вначале вскрывают просветы анастомозируемых органов, после чего адаптируют их стенки серозно-мышечно-подслизистыми швами (фиг. 4).
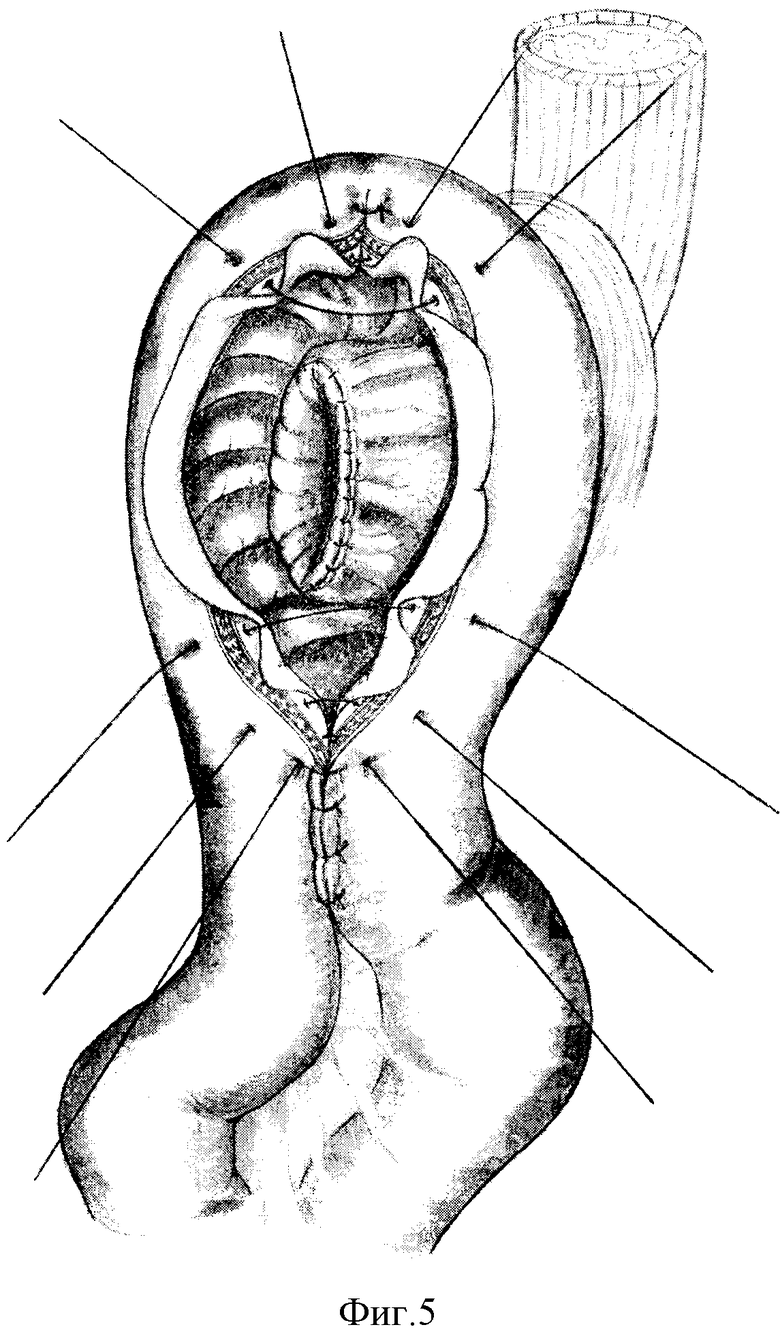
Наружные края кишечной раны сшивают серозно-мышечно-подслизистым швом (фиг. 5). Краевой шов укрепляют еще одним рядом серозно-мышечных швов.
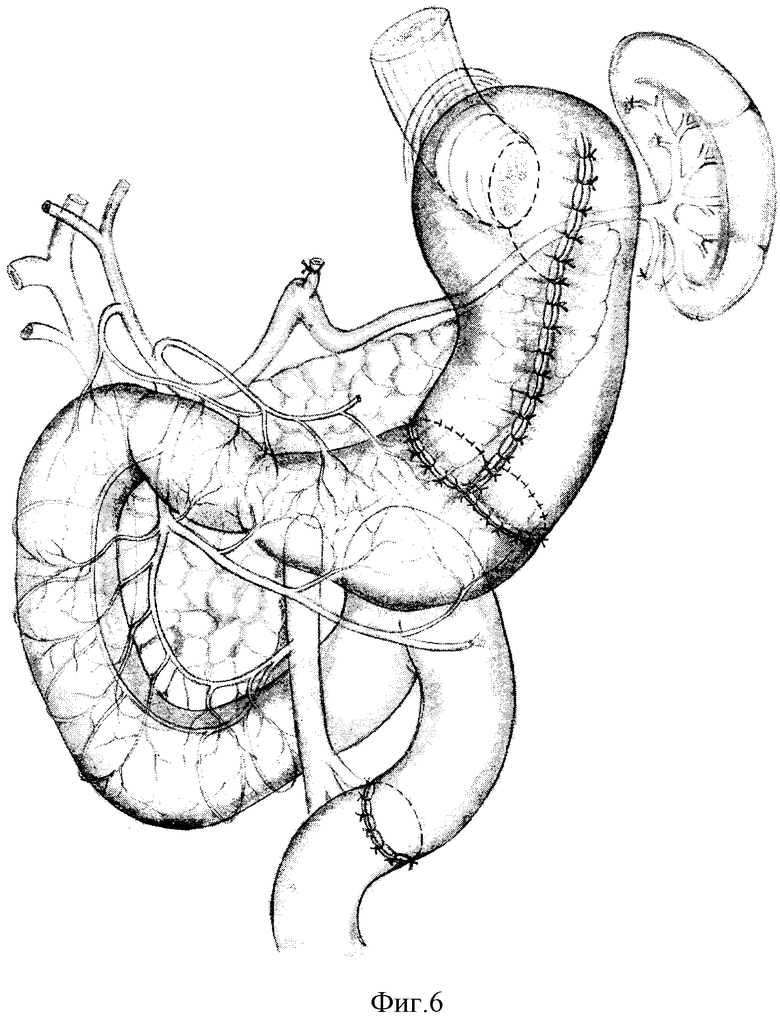
После формирования концево-петлевого пищеводно-кишечного анастомоза приводящий и отводящий отделы кишечной петли пересекают на расстоянии, достаточном для наложения концево-концевого (два конца в один) еюно-антрального анастомоза. Концы петли сближают в виде двустволки путем наложения отдельных серозно-мышечных швов, прилежащие друг к другу стенки приводящего и отводящего концов пересеченной петли сшивают между собой несколькими (3 - 4) серозно-мышечно-подслизистыми швами. Оба конца сформированной таким образом двустволки анастомозируют с культей антрального отдела желудка (фиг. 6). Анастомоз формируют однорядным прецизионным серозно-мышечно-подслизистым швом мононитью 4/0 - 6/0. Непрерывность тонкой кишки восстанавливают межкишечным анастомозом конец в конец.
Способ апробирован на 27 больных.
Больной Ч-ко, 58 лет, поступил в отделение хирургии желудка РЦФХГ 14.02.97 г. с жалобами на периодические боли в подложечной области, усиливающиеся при проглатывании плотной пищи, снижение аппетита, тошноту, отрыжку воздухом, общую слабость. Указанные жалобы появились приблизительно за 6 мес до госпитализации. При обследовании в клинике: эндоскопическая картина инфильтративно-язвенной опухоли кардиального отдела желудка без перехода на пищевод, с локализацией по малой кривизне с переходом на заднюю стенку, размером 5х3,5 см. Биопсия: ПГИ N 16439-44 - аденокарцинома средней степени дифференцировки. Рентгеноскопия и рентгенография желудка - рентгенологическая картина соответствует раку кардиального отдела желудка. По результатам рентгенографии органов грудной клетки и ультразвукового исследования органов брюшной полости и забрюшинного пространства данных за диссеминацию опухолевого процесса не получено. 21.02.97 г. больной оперирован. Расширенная верхне-срединная лапаротомия с аппаратной коррекцией раневой апертуры ранорасширителями Сигала - Кабанова. Интраоперационно выявлена опухоль кардиального отдела желудка, прорастающая до серозной оболочки, без распространения на окружающие органы. Отдаленных метастазов не обнаружено. Лимфатические узлы зон регионарного метастазирования визуально не изменены. Учитывая данные интраоперационного исследования, решено выполнить субтотальную проксимальную резекцию желудка и расширенную лимфаденэктомию в объеме R2. Произведена мобилизация желудка с сохранением ствола правой желудочно-сальниковой артерии, выполнена прецизионная лимфодиссеция с удалением 1-5, 7-12 групп лимфоузлов (по классификации Японского научно-исследовательского общества по изучению рака желудка в хирургии и патологии). Препарат удален. Сформирована культя антрального отдела желудка трубчатой формы из большой кривизны желудка длиной по большой кривизне 6 см, шириной 4 см однорядным прецизионным швом мононитью 4/0. Выполнена пластика пищеводного отверстия диафрагмы Z-образными швами, прошивающими нижнюю часть диафрагмальных ножек. Стенки пищевода фиксированы 4-мя Z-образными швами к краям диафрагмы. Через широкое окно в брыжейке поперечной ободочной кишки в верхний этаж брюшной полости проведена петля тощей кишки. Перемещенная петля кишки за ее брыжейку фиксирована П-образными швами к ножкам диафрагмы, через окно в брыжейке петля надета на пищевод. Края окна брыжейки тощей кишки фиксированы концами 4-х Z-образных швов, которыми ранее была пришита стенка пищевода к диафрагме. Сформирован концево-петлевой пищеводно-кишечный анастомоз. Приводящий и отводящий отделы кишечной петли пересечены на расстоянии, достаточном для наложения еюно-антрального анастомоза. Концы петли сближены в виде двустволки путем наложения отдельных серозно-мышечных швов. Прилежащие друг к другу стенки приводящего и отводящего концов пересеченной петли сшиты между собой несколькими серозно-мышечно-подслизистыми швами. Оба конца "двустволки" анастомозированы с культей антрального отдела желудка однорядным прецизионным серозно-мышечно-подслизистым швом мононитью 4/0. До зашивания передней стенки соустья в антральный отдел проведен трансназально зонд с целью декомпресии. Непрерывность тонкой кишки восстановлена межкишечным анастомозом конец в конец. Выполнена передняя внеслизистая гемипилорэктомия. Дренирование брюшной полости, послойное ушивание раны брюшной стенки. Послеоперационный период без осложнений. Дренажи удалены на 5-е сутки. С 6-х суток начато введение жидкости через назогастральный зонд, с 10-х суток зонд удален, разрешен прием жидкости через рот, с 12 суток разрешено питание жидкой пищей. Заживление раны первичным натяжением. Выписан в удовлетворительном состоянии на 14-е сутки после операции. ПГИ удаленного препарата - аденокарцинома средней степени дифференцировки с инвазией до серозного слоя. Метастазов в лимфоузлах не обнаружено. Диагноз после операции - Рак кардиального отдела желудка, T3N0M0G2, III стадия, после хирургического лечения. В последующем больному проведен курс адъювантной полихимиотерапии (5-фторурацил 500 мг/м2, лейковорин 20 мг/м2, 4 цикла). Обследован через 1 год. Жалоб не предъявлял, особой диеты не придерживался, работал по специальности, результат операции оценивает как хороший. Эндоскопических признаков рецидива заболевания и рефлюкс-эзофагита нет. Концево-петлевой анастомоз смыкается, при этом свободно проходим. Рентгенологически проходимость концево-петлевого анастомоза свободная, эвакуация через него порционного характера, регургитации контрастной взвеси в положении Тренделенбурга не отмечается. Пассаж контрастной взвеси по тонко-кишечной вставке в антральный отдел желудка свободный, отмечается умеренно выраженный дуодено-антральный рефлюкс. Больной осмотрен еще через 8 мес, состояние удовлетворительное, данных за прогрессирование и рецидив опухоли не обнаружено.
Использование способа позволяет добиться улучшения ближайших и отдаленных функциональных результатов хирургического лечения больных раком желудка с локализацией раковой опухоли любой степени дифференцировки экзофитного типа роста (I-III стадия) в кардиальном отделе желудка, улучшения качества жизни радикально оперированных больных. Применяемая концево-петлевая конструкция пищеводно-кишечного соустья обеспечивает оптимальные условия для неосложненной регенерации в области анастомоза за счет широкой адаптации подслизистых слоев узловыми швами до вскрытия полостей соединяемых органов по всей окружности соустья, а также широким сопоставлением серозных оболочек. Это создает предпосылки для снижения количества осложнений после проксимальной резекции желудка, связанных с осложненной регенерацией анастомозов и являющихся ведущей причиной летальных исходов в раннем послеоперационном периоде и неблагоприятных отдаленных результатов операций (несостоятельность швов, анастомозиты, перианастомозиты, рубцовое стенозирование и деформация соустий). Выполнение субтотальной проксимальной резекции желудка с еюногастропластикой по разработанному способу обеспечивает восстановление у большинства оперированных больных эвакуаторной и разобщающей (запирательной) функции утраченной кардии, а также резервуарной функции желудка, что предупреждает развитие рефлюкс-эзофагита, синдрома "малого желудка", значительно усугубляющих тяжесть состояния радикально оперированных по обычным методикам больных в 36,3-92% случаев и являющихся основной причиной, ведущей к инвалидизации пациентов. В результате применение разработанной методики еюногастропластики после проксимальной резекции желудка обеспечивает улучшение качества жизни радикально оперированных по поводу рака проксимального отдела желудка пациентов, снижение процента инвалидизации этой категории больных.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ СИНДРОМА ЗОЛЛИНГЕРА-ЭЛЛИСОНА И ЯЗВ КАРДИАЛЬНОГО ОТДЕЛА ЖЕЛУДКА | 1996 |
|
RU2142740C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ ЖЕЛУДКА | 1996 |
|
RU2134552C1 |
| СПОСОБ ДИСТАЛЬНОЙ РЕЗЕКЦИИ ЖЕЛУДКА | 2006 |
|
RU2290879C1 |
| СПОСОБ ТОНКОКИШЕЧНОЙ ГАСТРОПЛАСТИКИ ПОСЛЕ ГАСТРЭКТОМИИ | 2003 |
|
RU2262896C2 |
| СПОСОБ ФОРМИРОВАНИЯ АРЕФЛЮКСНОГО ПИЩЕВОДНО-КИШЕЧНОГО АНАСТОМОЗА ПОСЛЕ ГАСТРЭКТОМИИ | 2006 |
|
RU2327426C1 |
| СПОСОБ СЕГМЕНТАРНОЙ ГАСТРОПЛАСТИКИ ПРИ ХИРУРГИЧЕСКОМ ЛЕЧЕНИИ ЯЗВЕННОЙ БОЛЕЗНИ ЖЕЛУДКА | 2005 |
|
RU2278621C1 |
| СПОСОБ ТОЛСТОКИШЕЧНОЙ ГАСТРОПЛАСТИКИ ПОСЛЕ ГАСТРЭКТОМИИ | 2004 |
|
RU2278619C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ У БОЛЬНЫХ С ЯЗВАМИ МАЛОЙ КРИВИЗНЫ И ТЕЛА ЖЕЛУДКА И У ГИПЕРСЕКРЕТОРОВ | 1995 |
|
RU2125840C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВ МАЛОЙ КРИВИЗНЫ ТЕЛА ЖЕЛУДКА | 1995 |
|
RU2121306C1 |
| СПОСОБ СУБТОТАЛЬНОЙ ПРОКСИМАЛЬНОЙ РЕЗЕКЦИИ ЖЕЛУДКА | 2001 |
|
RU2209599C2 |
Изобретение относится к медицине, в частности к хирургии, может быть использовано при лечении рака желудка. Выполняют субтотальную резекцию желудка. Замещают его петлей тощей кишки, при этом формируют концево-петлевой пищеводно-кишечный анастомоз. Анастомозируют оба конца изолированной петли тощей кишки с культей антрального отдела желудка по типу "два конца в один". Способ позволяет улучшить качество жизни радикально оперированных больных. 1 з.п.ф-лы, 6 ил.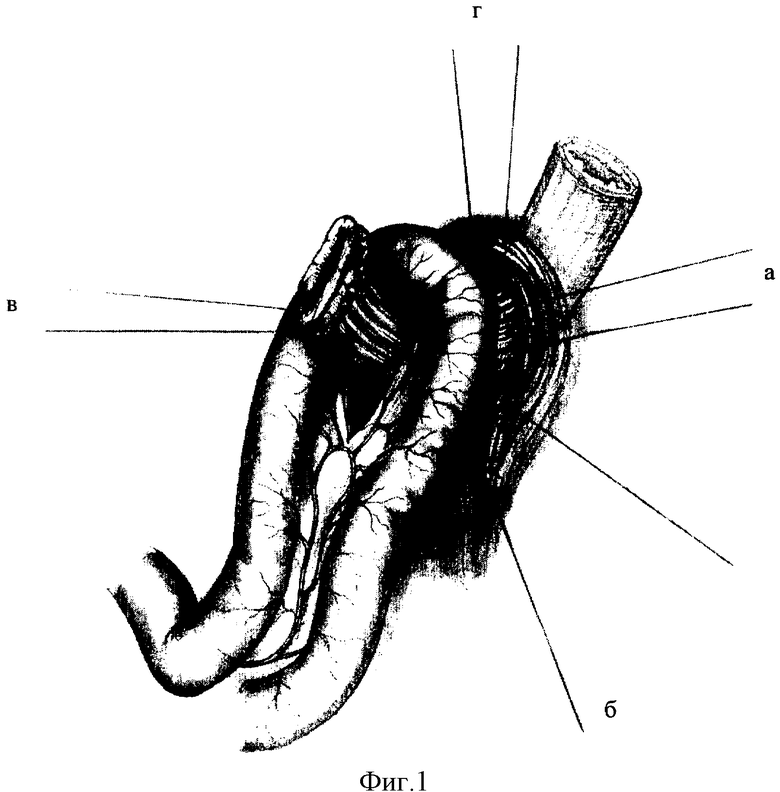
| ЮДАЕВ Ю.И | |||
| Замещение желудка тонкой кишкой при его резекции | |||
| Хирургия | |||
| Автоматический сцепной прибор американского типа | 1925 |
|
SU1959A1 |
Авторы
Даты
2001-11-20—Публикация
2000-01-05—Подача