Предлагаемое изобретение относится к области медицины, а именно к хирургии.
Известно, что панкреатодуоденальная резекция (ПДР) при раке периампулярной зоны занимает ведущее место в схеме радикального лечения. Такую операцию выполняют только 10-20% пациентов (Kuvshinoff B.W., Bryer M.P. Treatment of resectable and locally advanced pancreatic cancer//Cancer Control.- 2000. - Vol. 7, N 5. - P.428-436). Одним из противопоказаний к выполнению радикальной операции является рост опухоли в стенку воротной, верхней брыжеечной вен (Чикотеев С.П., Ильичева Е.А., Корнилов Н.Г. и др. Хирургия билиопанкреатодуоденальной зоны//Бюллетень СО РАМН. - 2001. - №2.- С.33-38).
Известен способ ПДР, включающий резекцию участка воротной (верхней брыжеечной) вены - места инвазии опухоли в стенку вены и восстановление сосудистой непрерывности посредством прямого мезентерико-портального анастомоза. Известный способ условно можно разбить на следующие этапы:
I этап (мобилизация органокомплекса): мобилизация двенадцатиперстной кишки по Кохеру, диссекция забрюшинной клетчатки с лимфоузлами, обнажением медиальной части правой почки, мочеточника, правых почечных сосудов, нижней полой вены, правой яичковой (яичниковой) вены, аорты, нижней брыжеечной артерии, левых почечных сосудов, начальной части верхней брыжеечной артерии. Мобилизация желчного пузыря со скелетизацией всех элементов гепатодуоденальной связки от ворот печени в сторону удаляемого комплекса. Диссекция фасциально-клетчаточных футляров аорты, чревного ствола и его ветвей в сторону мобилизуемого комплекса. Пересечение общего печеночного протока, желудка на границе с его выходным отделом, тощей кишки в ее начальной части. И в конце пересечение поджелудочной железы на границе тела и хвоста;
II этап (удаление органокомплекса): края пересеченной поджелудочной железы разводят, выделяют ретропанкреальный сегмент верхней брыжеечной вены. На проксимальный и дистальный участки верхней брыжеечной вены накладывают сосудистые зажимы. Затем резецируют вовлеченный в опухолевый процесс участок вены. Удаляют ранее мобилизованный органокомплекс с участком верхней брыжеечной вены;
III этап (восстановительный): выполняют прямой мезентерико-портальный анастомоз конец в конец атравматической нитью. Последовательно накладывают панкреатико-еюноанастомоз, гепатико-еюноанастомоз, гастро-еюноанастомоз (Fortner J.G. Regional resection of cancer of the pancreas: a new surgical approach//Surgery.- 1973.- Vol.73.- P.307-320).
К недостаткам данного способа следует отнести невозможность наложения прямого мезентерико-портального анастомоза между проксимальным и дистальным концами вены при диастазе 3,5-4,0 см и более, возникшем после резекции венозного сегмента верхней брыжеечной вены - воротной вены (ВБВ-ВВ).
Кроме того, недостатком данного способа является и то, что резекцию воротной и верхней брыжеечной вен с восстановлением непрерывности венозной магистрали выполняют в конце операции (после удаления органокомплекса).
В случаях, когда после резекции вовлеченного в опухолевый процесс участка верхней брыжеечной вены диастаз между проксимальным и дистальным концами вены составляет 3,5-4,0 см и более, восстановление сосудистой непрерывности выполняют путем вшивания аутовенозного протеза.
Наиболее близким по технической сущности к предлагаемому является способ расширенной гастропанкреатодуоденальной резекции с резекцией венозного сегмента ВБВ-ВВ и аутовенозным мезентерико-портальным протезированием (Fuhrman G.M., Leach S.D., Staley С.A., et al. Rationale for en bloc vein resection in the treatment of pancreatic adenocarcinoma adherent to the superior mesenteric-portal vein confluence// Ann. Surg.- 1996.- Vol.223.- P.154-162).
Известный способ выполняют в следующей последовательности. Мобилизуют органокомплекс, также как на I этапе операции J.G.Fortner. Затем пересекают поджелудочную железу на границе тела и хвоста. Оценивают протяженность вовлеченного в опухолевый процесс участка венозного сегмента ВБВ-ВВ. Проекционным разрезом на шее выполняют доступ к внутренней яремной вене. Резецируют необходимую длину указанной вены, готовят ее к протезированию. Мобилизуют венозный сегмент ВБВ-ВВ. Проксимальнее и дистальнее места инвазии опухоли в стенку вены накладывают сосудистые зажимы. Затем резецируют вовлеченный в опухолевый процесс участок вены. Удаляют раннее мобилизованный органокомплекс с участком верхней брыжеечной вены. Сосудистый этап заканчивают аутовенозным мезентерико-портальным протезированием. В качестве протеза используют подготовленный участок внутренней яремной вены.
Все известные авторы выполняют резекцию участка верхней брыжеечной (воротной) вены только при наличии инвазии опухоли в стенку указанного венозного сегмента.
Недостатком данного способа, как и аналогичного, является то, что сосудистый этап (клипирование с последующей резекцией воротной и верхней брыжеечной вен и восстановлением непрерывности венозной магистрали) выполняют в конце операции. Инвазия опухоли в стенку венозного сегмента в большом проценте наблюдений сопровождается наличием опухолевого тромба в просвете пораженной венозной магистрали. Длительные манипуляции (продолжительность расширенной гастропанкреатодуоденальной резекции в среднем составляет 7 часов 27 минут + 1 час 32 минуты; Патютко Ю.И., Котельников А.Г., Косырев В.Ю., Михайлов М.М., Соколова И.Н., Сагайдак И.В., Ахметов М.Ш. Современные данные о возможностях хирургического лечения больных раком поджелудочной железы и периампулярной зоны//Современная онкология. - 2000. - Т. 2, №1. - С.12-15) при мобилизации органокомплекса ведут к отрыву и миграции опухолевого тромба в печень. Предупредить миграцию опухолевого тромба путем отжатия воротной вены в начале операции невозможно, т.к. пережимать воротную вену можно лишь в течение 15-20 минут.
Кроме этого, мобилизация органокомплекса при функционирующем портальном кровотоке ведет к большой интраонерационной кровопотере. Согласно данным Ю.И. Патютко и соавт. (2000) средняя интраоперационная кровопотеря составляет 3233,0 мл + 1067,0 мл (Патютко Ю.И., Котельников А.Г., Косырев В.Ю., Михайлов М.М., Соколова И.Н., Сагайдак И.В., Ахметов М.Ш. Современные данные о возможностях хирургического лечения больных раком поджелудочной железы и периампулярной зоны//Современная онкология.-2000.-Т.2, №1.-С.12-15).
Задачей заявляемого технического решения является разработка способа хирургического лечения рака периампулярной зоны, основанного на раннем клипировании (в начале операции, до мобилизации удаляемого органокомплекса) и резекции венозного сегмента ВБВ-ВВ без нарушения венозного оттока по системе верхней брыжеечной вены с последующим физиологическим восстановлением венозного кровотока в портальную систему.
Техническим результатом предлагаемого способа является предупреждение миграции опухолевого тромба в печень и снижение интраоперационнои кровопотери.
Технический результат достигается тем, что способ хирургического лечения рака периампулярной зоны включает клипирование и резекцию венозного сегмента ВБВ-ВВ и последующее аутовенозное мезентерико-портальное протезирование.
Отличительные приемы заявляемого способа заключаются в том, что предварительно накладывают временный мезентерико-кавальный анастомоз, резецируют венозный сегмент ВБВ-ВВ, мобилизуют и удаляют органокомплекс, после чего выполняют аутовенозное мезентерико-портальное протезирование.
Таким образом, предлагаемое техническое решение соответствует критерию изобретения “новизна”.
Предварительное наложение временного мезентерико-кавального анастомоза позволяет выключить (клипировать и резецировать) венозный сегмент ВБВ-ВВ из портального кровотока до мобилизации органокомплекса без нарушения венозного оттока по системе верхней брыжеечной вены.
Клипирование и резекция венозного сегмента ВБВ-ВВ в начале операции предупреждает миграцию опухолевого тромба из пораженного участка вены в печень, а отсутствие кровотока по венозному сегменту ВБВ-ВВ позволяет снизить интраоперационную кровопотерю. При этом предварительное временное мезентерико-кавальное анастомозирование также позволяет избежать ишемию и некроз кишечника за счет создания адекватного оттока венозной крови из системы верхней брыжеечной вены в систему нижней полой вены.
Сравнение заявляемого технического решения не только с прототипом, но и другими техническими решениями в хирургии не позволило выявить в них признаки, отличающие заявленное решение от прототипа.
Так, разделение сосудистого компонента операции на основной и завершающий сосудистые этапы, где основной выполняют в начале операции, позволяет выключить венозный сегмент ВБВ-ВВ из портального кровотока до мобилизации удаляемого органокомплеса без нарушения кровообращения в кишечной трубке. А выполнение завершающего сосудистого этапа (аутовенозное мезентерико-портальное протезирование) после удаления органокомплекса обеспечивает физиологичный отток крови от кишечной трубки в систему воротной вены.
Создание временного мезентерико-кавального соустья в начале операции позволяет обеспечить адекватный отток крови от кишечной трубки в нижнюю полую вену, что является необходимым условием для клипирования и резекции венозного сегмента ВБВ-ВВ перед мобилизацией удаляемого органокомплекса. Пережатие верхней брыжеечной вены (с прекращением кровотока) при наложении временного мезентерико-кавального анастомоза не превышает 15-20 минут. Следовательно, данный технический прием позволяет резецировать венозный сегмент ВБВ-ВВ перед мобилизацией удаляемого органокомплекса с кратковременным пережатием верхней брыжеечной вены и сохранением адекватного мезентериального кровообращения, что позволяет предупредить ишемию и некроз кишечника.
Клипирование и резекция венозного сегмента ВБВ-ВВ (т.е. выключение указанного венозного сегмента из портального кровотока) в начале операции позволяет исключить миграцию опухолевого тромба в печень.
Кроме того, отсутствие кровотока по венозному сегменту ВБВ-ВВ во время мобилизации органокомплекса является одним из условий уменьшения интраоперационной кровопотери.
Восстановление оттока крови от кишечника в систему воротной вены (выполнение аутовенозного мезентерико-портального протезирования) после удаления органокомплекса позволяет предупредить развитие печеночной недостаточности и энцефалопатии.
Все выше перечисленные и последовательно выполненные приемы позволяют выполнить радикальную операцию с адекватным восстановлением магистрального кровотока, предупредить миграцию опухолевого тромба и большую интраоперационную кровопотерю. Это позволяет сделать вывод о соответствии технического решения критерию “изобретательский уровень”.
Способ, составляющий заявляемое изобретение, предназначен для использования в здравоохранении. Возможность его осуществления подтверждена описанными в заявке приемами и средствами. Заявляемый способ обеспечивает достижение усматриваемого заявителем технического результата, а именно - предупреждение миграции опухолевого тромба в печень и снижение интраоперационной кровопотери за счет выключения венозного сегмента ВБВ-ВВ из портального кровогока в начале операции, отсутствия нарушения кровоснабжения кишечника на этапах выполнения этого технического приема с последующим восстановлением портального кровотока после удаления органокомплекса, что соответствует критерию изобретения “промышленная применимость”.
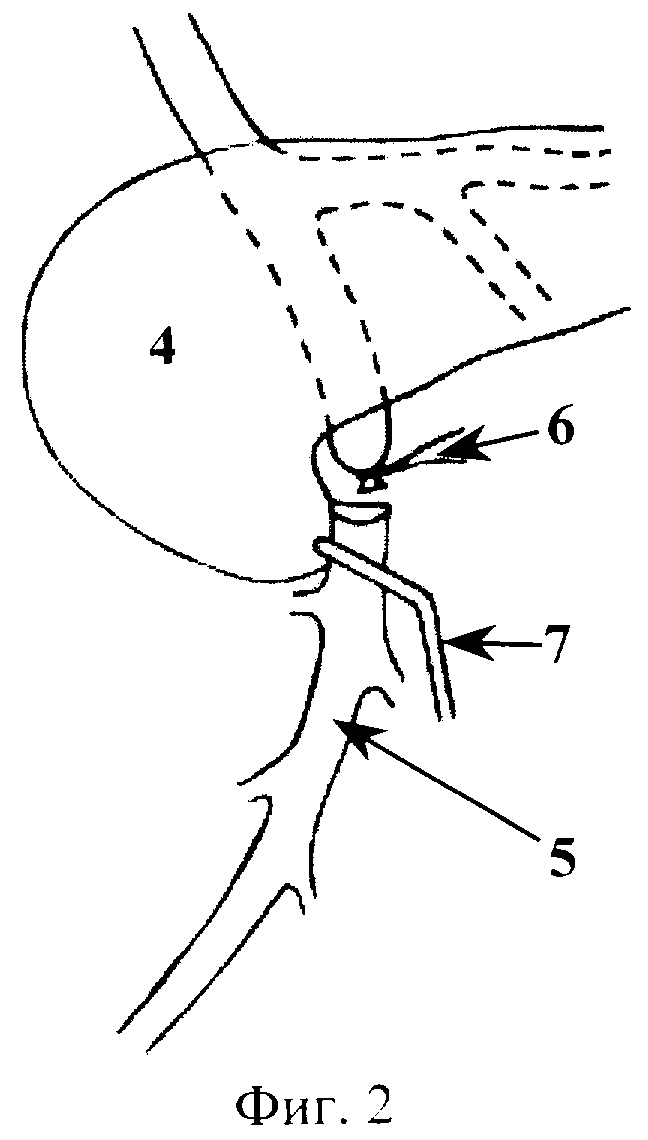
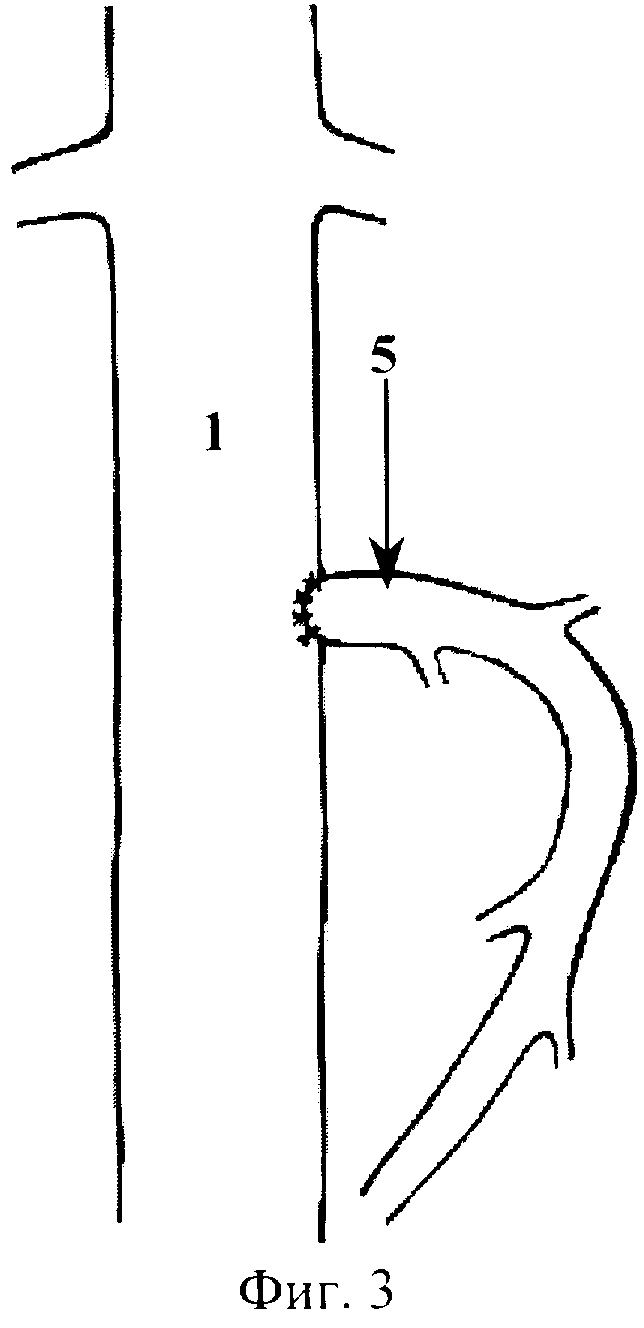
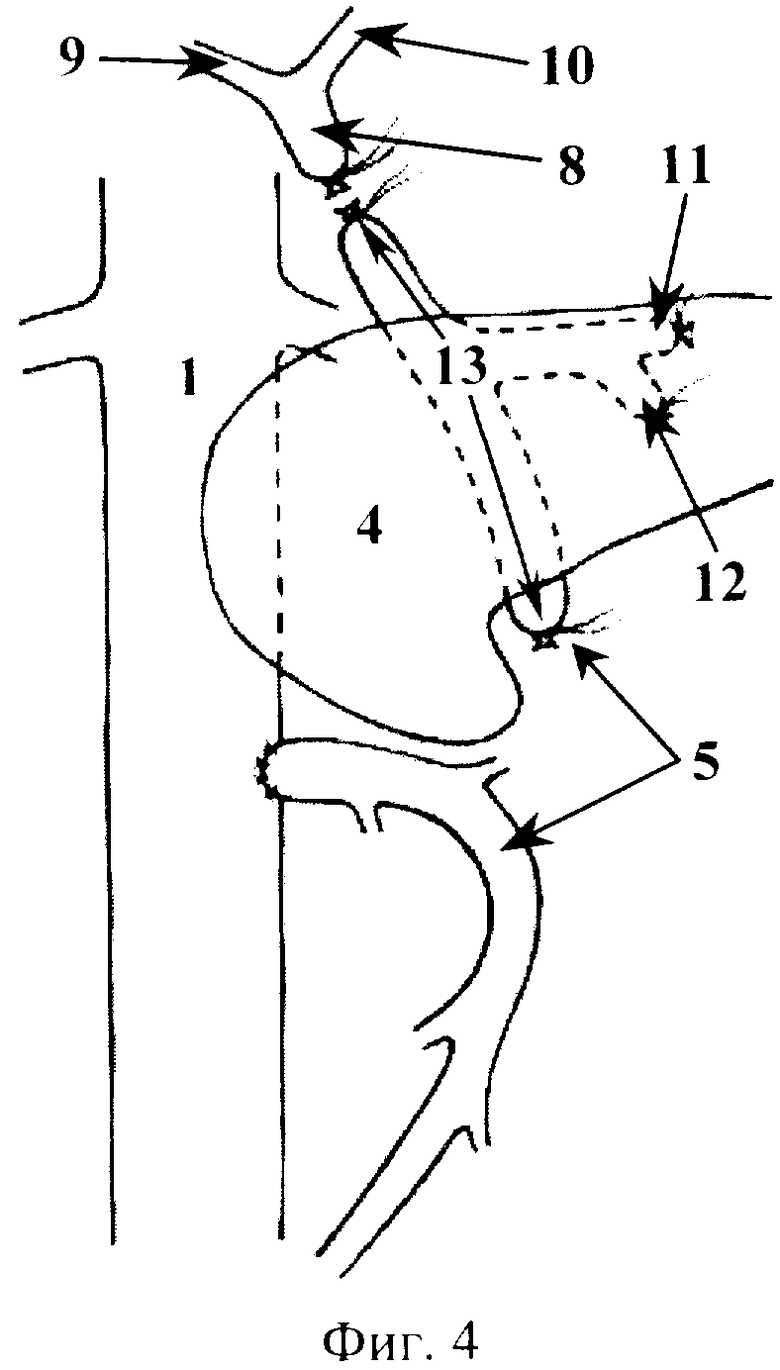
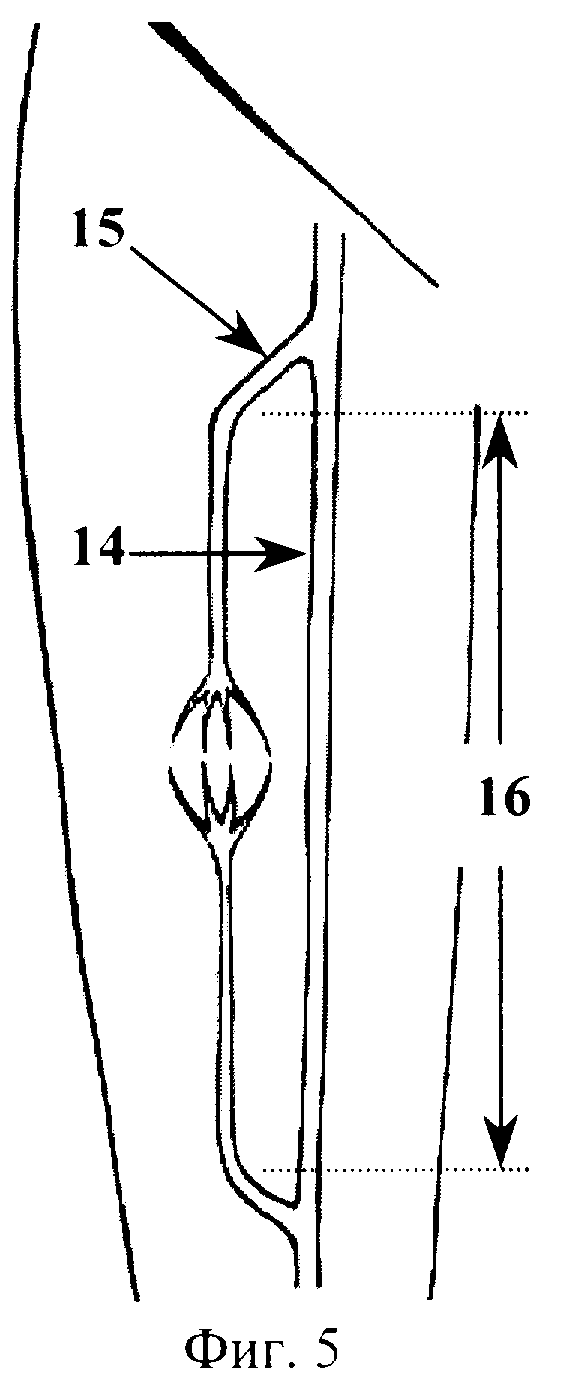
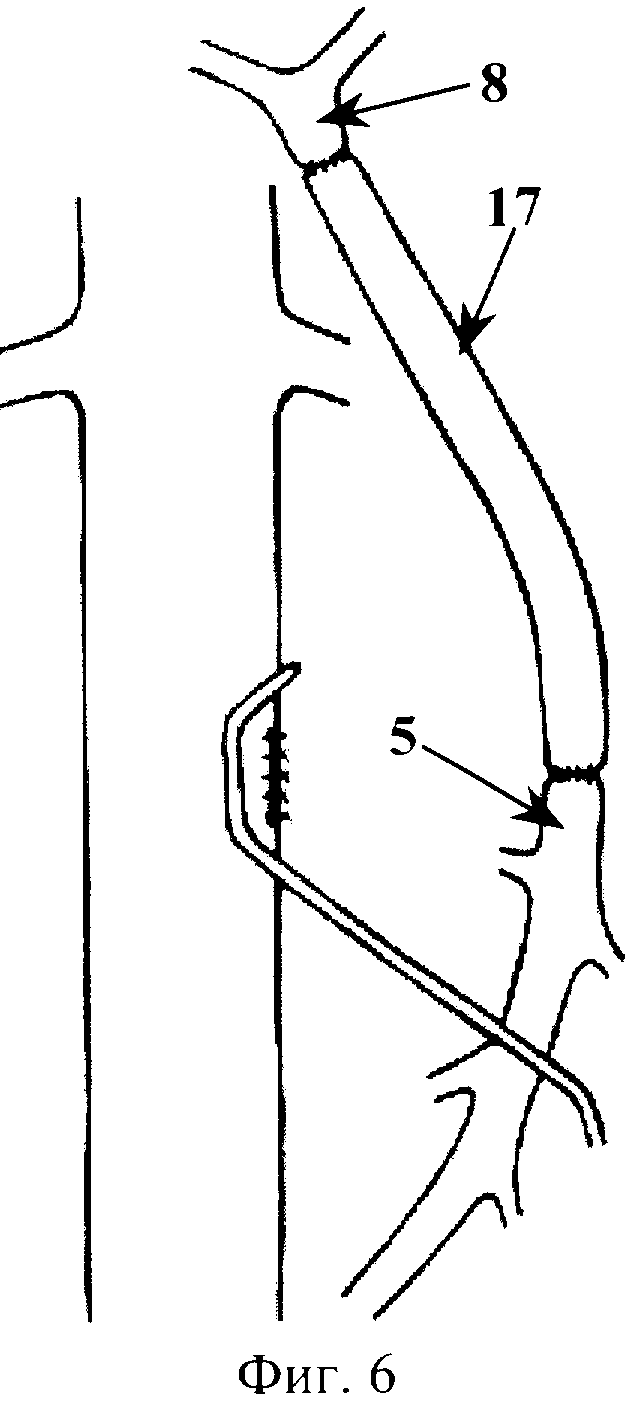
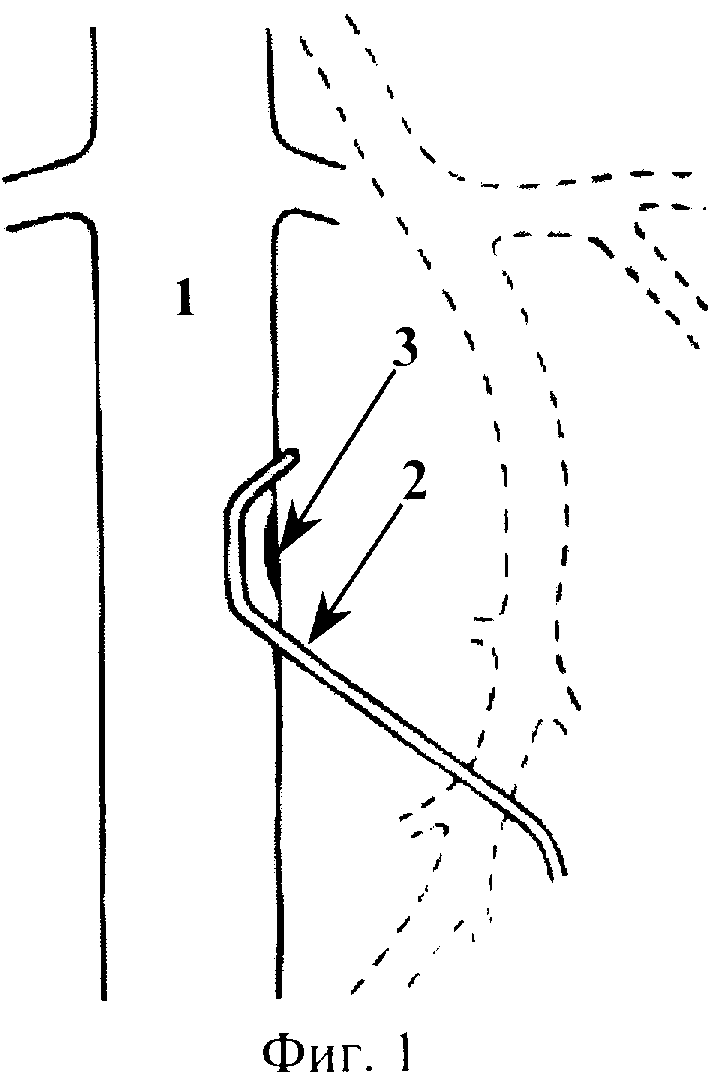
Способ хирургического лечения рака периампулярной зоны поясняется фиг. 1-6, которые отражают этапы его выполнения, где 1 - нижняя полая вена, 2 - кавальный сосудистый зажим, 3 - венотомия, 4 - поджелудочная железа, 5 - верхняя брыжеечная вена, 6 - лигатура, 7 - сосудистый зажим, 8 - воротная вена, 9 - правая ветвь воротной вены, 10 - левая ветвь воротной вены, 11 - селезеночная вена, 12 - нижняя брыжеечная вена, 13 - венозный сегмент ВБВ-ВВ, 14 - бедренная вена, 15 - глубокая вена бедра, 16 - резецируемый участок бедренной вены, 17 - венозный протез.
Заявляемый способ хирургического лечения рака периампулярной зоны осуществляют следующим образом.
Выделяют инфраренальный сегмент нижней полой вены 1, скелетизируют переднюю полуокружность выделенного участка протяженностью 5 см. Выполняют краевое отжатие выделенной стенки нижней полой вены 1 кавальным сосудистым зажимом 2 (фиг.1). В отжатом участке выполняют продольную венотомию 3 протяженностью 1,5 см (фиг.1). По нижнему краю поджелудочной железы 4 выделяют инфрапанкреальный сегмент верхней брыжеечной вены 5. Проксимально указанный сегмент верхней брыжеечной вены 5 перевязывают лигатурой 6, дистально - отжимают сосудистым зажимом 7. Между лигатурой 6 и сосудистым зажимом 7 верхнюю брыжеечную вену 5 пересекают (фиг.2). Накладывают временный мезентерико-кавальный анастомоз конец в бок (фиг.3). При этом дистальный конец верхней брыжеечной вены 5 сшивают с подготовленным участком нижней полой вены 1 непрерывным обвивным швом атравматической нитью 6/0. Восстанавливают кровоток - отток крови из системы верхней брыжеечной вены в систему нижней полой вены (выполнение временного мезентерико-кавального анастомоза завершено). В печеночно-двенадцатиперстной связке выделяют воротную вену 8. Отступя 1,0-1,5 см от бифуркации (место формирования правой 9 и левой 10 ветвей воротной вены), воротную вену 8 перевязывают и пересекают (фиг.4). Перевязывают и пересекают селезеночную 11 и нижнюю брыжеечную 12 вены (фиг.4). Клипирование и резекция венозного сегмента ВБВ-ВВ 13 завершены. Мобилизуют органокомплекс, также как на I этапе операции J.G. Fortner, и удаляют вместе с ранее резецированным венозным сегментом ВБВ-ВВ 13. Проекционным разрезом в средней трети правого бедра выполняют доступ к бедренной вене 14. Последнюю мобилизуют и резецируют на участке от устья глубокой вены бедра 15 до входа в Гунтеров канал (фиг.5). Резецированный участок вены 16 (венозный протез) готовят к протезированию. Культю ранее перевязанной воротной вены 8 резецируют и готовят к сосудистому шву. Накладывают анастомоз (непрерывным обвивным швом) между воротной веной 8 и венозным протезом 17 конец в конец атравматической нитью 6/0 (фиг.6). Выполняют краевое отжатие стенки нижней полой вены 1 в месте ранее наложенного временного мезентерико-кавального анастомоза. Мезентерикокавальный анастомоз разобщают. Накладывают анастомоз (непрерывным обвивным швом) между венозным протезом 17 и верхней брыжеечной веной 5 (фиг.6) атравматической нитью 6/0 (портальный кровоток восстановлен). Рану нижней полой вены ушивают непрерывным краевым швом атравматической нитью 6/0.
В качестве аутовенозного протеза автором заявляемого способа предложено использовать бедренную вену, исходя из следующих мотивов. Бедренная вена по диаметру идеально подходит к диаметрам воротной и верхней брыжеечной вен. Можно выполнить достаточный по длине забор венозного трансплантата (15 и более см). Отметим, что средняя допустимая длина венозного трансплантата из внутренней яремной вены (методика Fuhrman G.M. et al., 1996) составляет 5-7 см.
Кроме того, этим приемом достигается и эстетический компонент операции. Шов и в последующем послеоперационный рубец на бедре менее заметен, чем на шее.
Предложенный способ хирургического лечения рака периампулярной зоны поясняется примером конкретного выполнения.
Больной И., 70 лет, история болезни №5003, поступил в клинику 13.11.01 г. с диагнозом: Рак головки поджелудочной железы III ст.(Т3 n1 m0), II кл. гр. Механическая желтуха. Анамнез заболевания в течение 1 месяца.
05.12.01 г. проведена операция: Расширенная гастропанкреатодуоденальная резекция. Аутовенозное мезентерико-портальное протезирование. Верхне-среднесрединная лапаротомия. При ревизии обнаружено объемное образование головки поджелудочной железы, размерами 5×4 см. Отмечена инвазия опухоли в ретропанкреальный сегмент верхней брыжеечной вены на участке 1,0×0,5 см. Асцита, канцероматоза, метастазов в печени не найдено. Ситуация признана операбельной. Двенадцатиперстная кишка мобилизована по Кохеру. Выделены инфраренальный сегмент нижней полой вены и инфрапанкреальный сегмент верхней брыжеечной вены. Нижняя полая вена пристеночно отжата кавальным сосудистым зажимом, выполнена продольная венотомия протяженностью 1,5 см. Верхняя брыжеечная вена пересечена на уровне нижнего края поджелудочной железы. Наложен анастомоз между верхней брыжеечной веной и нижней полой веной конец в бок атравматической нитью 6/0. В печеночно-двенадцатиперстной связке выделена воротная вена, последняя перевязана и пересечена на 1,5 см от ее бифуркации. Мобилизованы и удалены единым комплексом выходной отдел желудка с малым сальником и правой половиной большого сальника, двенадцатиперстная кишка, головка и тело поджелудочной железы, желчный пузырь, дистальная часть общего печеночного протока, общий желчный проток, ретропанкреальный сегмент верхней брыжеечной и участок воротной вен. Проекционным разрезом в средней трети правого бедра выделена бедренная вена. Последняя мобилизована и резецирована дистальнее устья глубокой вены бедра до входа в Гунтеров канал, протяженностью 8 см. Венозный протез (участок бедренной вены) подготовлен к протезированию. Наложен анастомоз между воротной веной и венозным протезом конец в конец атравматической нитью 6/0. Нижняя полая вена пристеночно отжата кавальным сосудистым зажимом в проекции мезентерико-кавального анастомоза. Мезентерико-кавальный анастомоз разобщен. Наложен анастомоз между венозным протезом и верхней брыжеечной веной конец в конец атравматической нитью 6/0 (завершено аутовенозное мезентерико-портальное протезирование). Восстановлен кровоток в систему воротной вены. Краевая рана нижней полой вены ушита обвивным швом атравматической нитью 6/0. Последовательно наложены панкреатико-еюноанастомоз (на потерянном дренаже), гепатико-еюноанастомоз (на дренаже Кера), гастро-еюноанастомоз. Санация брюшной полости антисептиком. Дренирование брюшной полости. Рана послойно ушита наглухо.
Общая кровопотеря составила 1500,0 мл.
Послеоперационный период протекал без осложнений. Больной выписан в удовлетворительном состоянии на 20 сутки после операции.
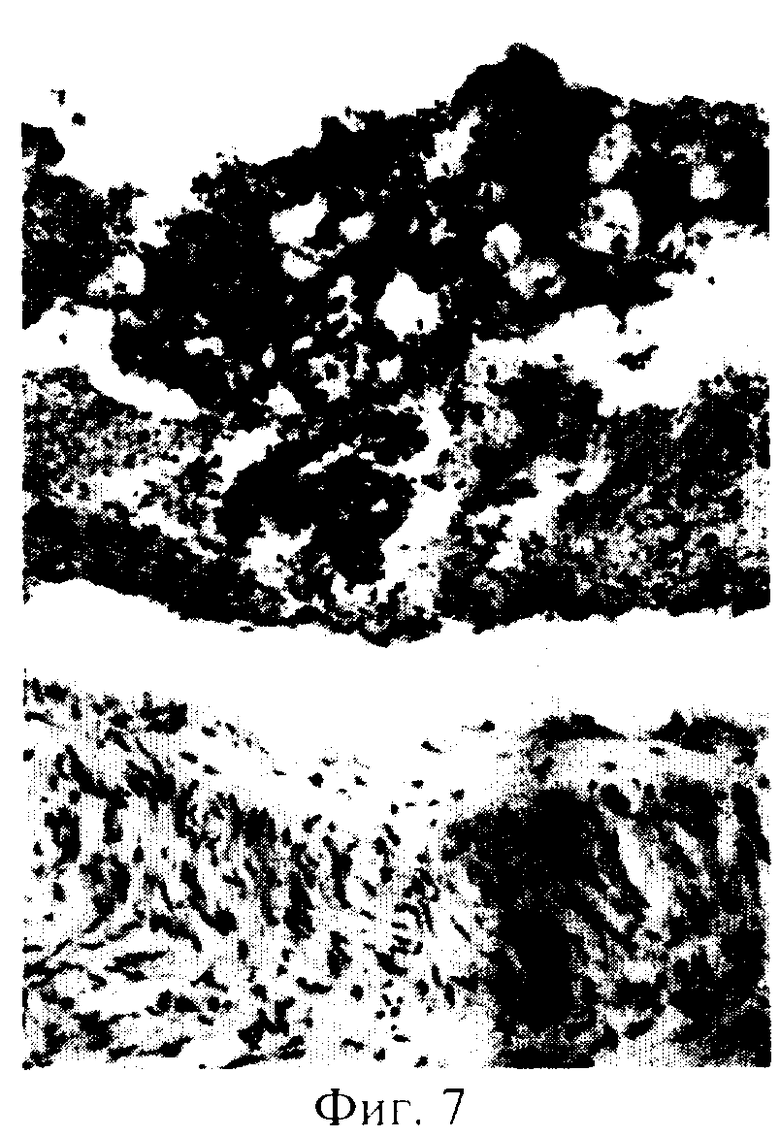
На биопсии №41560-68 от 11.12.01 г.: опухоль головки поджелудочной, размерами 5×4×4 см, имеет строение светлоклеточной аденокарциномы с низкой степенью дифференцировки. Отмечена инвазия опухоли в мышечный слой двенадцатиперстной кишки. В задних панкреатодуоденальных лимфоузлах имеются метастазы. В просвете резецированного участка верхней орыжеечной вены пристеночно расположен опухолевый тромб (фиг.7).
По заявляемому способу на настоящее время прооперированы 4 пациента. В двух наблюдениях пациенты оперированы по поводу рака большого дуоденального сосочка и в двух других - по поводу рака головки поджелудочной железы. Из них в трех наблюдениях при отсутствии визуальной инвазии опухоли в стенку венозного сегмента ВБВ-ВВ (в одном наблюдении интраоперационно отмечена инвазия опухоли в стенку вены) на гистологическом исследовании в просвете резецированного участка вены обнаружен опухолевый тромб.
Средняя интраоперационная кровопотеря составила 2114,2±391,94 мл (p<0,05).
В настоящее время все пациенты наблюдаются 11, 10 (два наблюдения) и 9 месяцев без данных за прогрессирование заболевания.
Таким образом, предложенный способ хирургического лечения рака периампулярной зоны при выполнении расширенной гастропанкреатодуоденальной резекции позволяет избежать миграцию опухолевого тромба из просвета венозного сегмента ВБВ-ВВ в печень во время мобилизации органокомплекса и тем самым профилактировать отдаленное метастазирование и рецидив заболевания (увеличить среднюю продолжительность выживания).
Кроме того, выключение венозного сегмента ВБВ-ВВ из портального кровотока в начале операции (до мобилизации органокомплекса) позволяет значимо (p<0,05) снизить интраоперационную кровопотерю. Наложение временного мезентерико-кавального анастомоза до выключения венозного сегмента ВБВ-ВВ из портального кровотока обеспечивает адекватный отток крови от кишечника по верхней брыжеечной вене в нижнюю полую вену в течение продолжительного времени (на этапах мобилизации и удаления органокомплекса), тем самым позволяет профилактировать ишемию и некроз кишечной трубки. Восстановление оттока крови от кишечника по верхней брыжеечной вене в воротную вену посредством аутовенозного мезентерико-портального протезирования с целью профилактики печеночной недостаточности и энцефалопатии после удаления органокомплекса позволяет выполнить данный маневр в наиболее благоприятных условиях с адекватной экспозицией. Последовательное выполнение хирургических манипуляций, а именно наложение анастомоза между воротной веной и венозным протезом, пристеночное отжатие нижней полой вены в проекции временного мезентерико-кавального анастомоза с разобщением последнего, наложение анастомоза между венозным протезом и верхней брыжеечной веной, позволяет прекращать отток крови от кишечника по верхней брыжеечной вене не более чем на 15-20 минут (время наложения анастомоза между венозным протезом и верхней брыжеечной веной). Данный прием также является профилактикой ишемии кишечника.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО ПАНКРЕАТИТА, ОСЛОЖНЕННОГО ТРОМБОЗОМ ВОРОТНОЙ ВЕНЫ | 2011 |
|
RU2454957C1 |
| СПОСОБ ВЫБОРА ТАКТИКИ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО ПАНКРЕАТИТА, ОСЛОЖНЕННОГО ТРОМБОЗОМ ВОРОТНОЙ ВЕНЫ | 2011 |
|
RU2463972C1 |
| Способ гастропанкреатодуоденальной резекции при злокачественных опухолях головки и крючковидного отростка поджелудочной железы с опухолевой инвазией верхней брыжеечной вены | 2020 |
|
RU2744542C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОБШИРНОЙ ОПУХОЛЕВОЙ ИНВАЗИЕЙ МАГИСТРАЛЬНЫХ ВЕН МЕЗЕНТЕРИКО-ПОРТАЛЬНОЙ СИСТЕМЫ И НАЛИЧИЕМ ДВУХ ОСНОВНЫХ СТВОЛОВ ВЕРХНЕЙ БРЫЖЕЕЧНОЙ ВЕНЫ | 2006 |
|
RU2317018C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОБШИРНОЙ ОПУХОЛЕВОЙ ИНВАЗИЕЙ МАГИСТРАЛЬНЫХ ВЕН МЕЗЕНТЕРИКО-ПОРТАЛЬНОЙ СИСТЕМЫ | 2006 |
|
RU2312608C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОБШИРНОЙ ОПУХОЛЕВОЙ ИНВАЗИЕЙ МАГИСТРАЛЬНЫХ ВЕН МЕЗЕНТЕРИКО-ПОРТАЛЬНОЙ СИСТЕМЫ | 2006 |
|
RU2336831C2 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ И ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОБШИРНОЙ ОПУХОЛЕВОЙ ИНВАЗИЕЙ МАГИСТРАЛЬНЫХ ВЕН МЕЗЕНТЕРИКО-ПОРТАЛЬНОЙ СИСТЕМЫ | 2017 |
|
RU2695728C2 |
| Способ корпорокаудальной резекции поджелудочной железы при злокачественных опухолях тела поджелудочной железы с опухолевой инвазией устья селезеночной вены | 2020 |
|
RU2743730C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОПУХОЛЕВОЙ ИНВАЗИЕЙ ВОРОТНОЙ И ВЕРХНЕЙ БРЫЖЕЕЧНОЙ ВЕНЫ | 2006 |
|
RU2336832C2 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОПУХОЛЕВОЙ ИНВАЗИЕЙ ВОРОТНОЙ ВЕНЫ | 2013 |
|
RU2530668C1 |
Изобретение относится к медицине, в частности к хирургии, и может быть использовано для хирургического лечения рака периампулярной зоны. Способ включает клипирование и резекцию венозного сегмента верхней брыжеечной вены - воротной вены (ВБВ-ВВ) с последующим аутовенозным мезентерико-портальным протезированием. При этом предварительно накладывают временный мезентрико-кавальный анастомоз, резецируют венозный сегмент ВБВ-ВВ, удаляют органокомплекс, после чего выполняют аутовенозное мезентерико-портальное протезирование. Способ позволяет предупредить миграцию опухолевого тромба в печень и снизить интраоперационную кровопотерю. 7 ил.
Способ хирургического лечения рака периампулярной зоны, включающий клипирование и резекцию венозного сегмента верхней брыжеечной вены - воротной вены (ВБВ-ВВ) с последующим аутовенозным мезентерико-портальным протезированием, отличающийся тем, что предварительно накладывают временный мезентерико-кавальный анастомоз, резецируют венозный сегмент ВБВ-ВВ, мобилизуют и удаляют органокомплекс, после чего выполняют аутовенозное мезентерико-портальное протезирование.
| FUHRMAN G.M | |||
| Rationale for en bloc vein resection in the treatment of pancreatic adenocarcinoma adherent to the superior mesenteric-portal vein confluence | |||
| Pancreatic Tumor Study Group, Annals of surgery, 1996, c.154-162 | |||
| ВОЙЛЕНКО В.Н | |||
| Атлас операций на брюшной стенке и органах брюшной полости | |||
| - М., 1965, с.568-582 | |||
| ШАБАНОВ А.Н | |||
| Оперативная хирургия | |||
| Атлас | |||
| - М., 1977, с.151-152 | |||
| МАЛЯРЧУК В.И | |||
| Панкреатодуоденальная резекция в хирургической клинике РУДН, Вестник Российского университета дружбы народов, 2000, № 1, с.15-19. |
Авторы
Даты
2004-08-10—Публикация
2003-01-20—Подача