Предлагаемое изобретение относится к медицине, а именно к хирургии, и может быть использовано для хирургического лечения местнораспространенного рака периампулярной области с опухолевой инвазией воротной и верхней брыжеечной вены.
Злокачественные образования периампулярной области в связи с высокой частотой местного распространения опухоли характеризуются весьма низкой резектабельностью - порядка 16-20%. Это в значительной степени обусловлено сравнительно поздним появлением симптомов, скудным проявлением со стороны лабораторных показателей и трудностью диагностической интерпретации начальных изменений в головке поджелудочной железы. При этом несмотря на совершенствование современных диагностических методов визуализации очаговых образований, иммунологического и генетического методов скрининга, частота местнораспространенного рака этой локализации достигает 47,6%.
Радикальные операции при местнораспространенном раке периампулярной области с инвазией магистральных вен мезентерико-портальной системы выполняются крайне редко и лишь в единичных клиниках. Ограничения в операции во многом обусловлены отсутствием эффективных технологий резекции и реконструкции магистральных вен с учетом высокой вариабельности их опухолевого поражения. Эти обстоятельства в значительной мере обусловливают актуальность разработки хирургических технологий расширенной панкреатодуоденальной резекции при местнораспространенном периампулярном раке с обширной опухолевой инвазией воротной и верхней брыжеечной вены.
В качестве аналога взят способ реконструкции воротной вены после ее резекции в случае ее опухолевой инвазии при выполнении панкреатодуоденальной резекции (Ю.А.Нестеренко, А.В.Приказчиков, Современные тенденции хирургического лечения больных раком поджелудочной железы // Анналы хирургической гепатологии т.4. - №2 - 1999. - С.13-22), который осуществляется следующим образом: при опухолевой инвазии воротной вены на уровне впадения в нее селезеночной и верхней брыжеечной вен, производят перевязку селезеночной вены (без спленэктомии) в сочетании с проксимальной и дистальной резекцией пораженного сегмента воротной вены, причем реконструкцию осуществляют за счет аутовенозного трансплантата из подвздошной вены.
Недостатки:
а) перевязка селезеночной вены приводит к сокращению портального кровотока как минимум на 50%, что обусловливает развитие ишемии печеночной паренхимы, печеночно-клеточной недостаточности;
б) перевязка селезеночной вены приводит к снижению линейной и объемной скорости в портальной системе, что влечет за собой венозный тромбоз в зоне анастомоза;
в) забор аутовенозного кондуита из подвздошной вены существенно увеличивает длительность и травматичность операции, величину операционной кровопотери, требует расширения операционного доступа и обязательной реконструкции подвздошной вены, сопровождается риском тяжелых тромботических осложнений в этом венозном бассейне (илеофеморальный тромбоз, синдром нижней полой вены, тромбоэмболия легочной артерии);
г) при использовании трансплантата из подвздошной вены часто возникает проблема несоответствия диаметров кондуита и культей резецированных вен.
В качестве ближайшего аналога взят способ реконструкции верхней брыжеечной вены после ее резекции в случае ее опухолевой инвазии при выполнении панкреатодуоденальной резекции (А.А.Шалимов с соавт., Вмешательство на воротной вене при резекции поджелудочной железы // Вестник хирургии им.Грекова, - №11. - 1987. - С.52-56.), который осуществляется следующим образом: после удаления опухоли с сегменом верхней брыжеечной веной единым блоком осуществляют реконструкцию верхней брыжеечной вены с использованием аутовенозной вставки из большой подкожной вены бедра под контролем диаметра просвета и расположения клапанов трансплантата.
Недостатки:
1) учитывая тот факт, что диаметр большой подкожной вены бедра соответствует диаметру верхней брыжеечной и тем более воротной вены только в единичных случаях, данный способ реконструкции невозможно применить при обширной опухолевой инвазии воротной и верхней брыжеечной вены;
2) использование данного способа, как правило, будет сопровождаться снижением линейной и объемной скорости кровотока, что обусловливает высокий риск развития тромботических осложнений магистральных вен;
3) при поражении устья воротной вены имплантация селезеночной вены в аутовенозный кондуит из большой подкожной вены малого диаметра невозможна.
Задачи:
1) разработать способ панкреатодуоденальной резекции при местнораспространенном периампулярном раке, предусматривающий адекватную реконструкцию вен мезентерико-портальной системы после их обширной резекции;
2) восстановить мезентерико-портальный кровоток максимально близкий к физиологичному.
Для решения поставленных задач после циркулярной резекции воротной и верхней брыжеечной вен единым блоком с панкреатодуоденальным комплексом выполняется их аутовенозное протезирование, причем в качестве аутовенозного протеза используют две контрлатеральные большие подкожные вены бедра или яичковые (яичниковые) вены, которые предварительно продольно рассекают, экстракорпорально формируют единый аутовенозный кондуит и без его реверсии оба конца кондуита анастомозируют с культями верхней брыжеечной и воротной вен, культя селезеночной вены вшивается в бок аутовенозного кондуита.
По отношению к ближайшему аналогу заявляемый способ имеет следующий технический результат. Выполняется адекватная реконструкция вен мезентерико-портальной системы после их обширной резекции с восстановлением мезентерико-портального кровотока, максимально близкого к физиологичному.
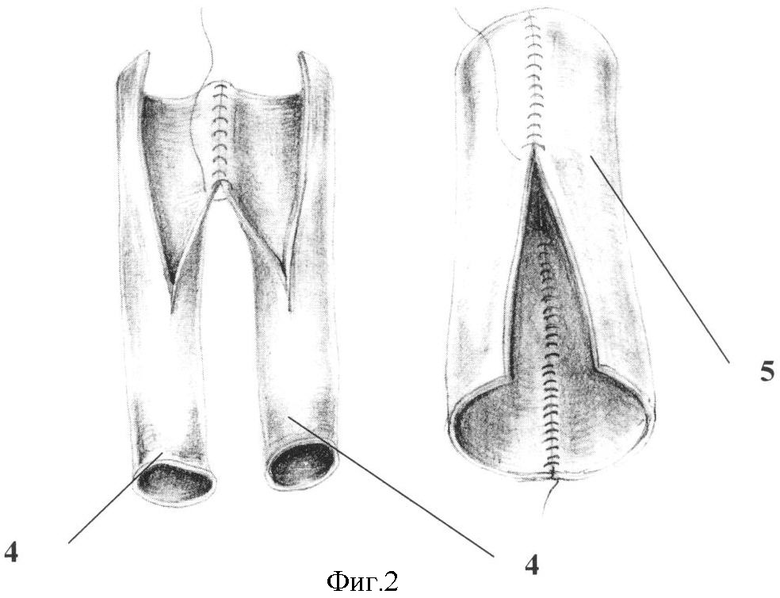
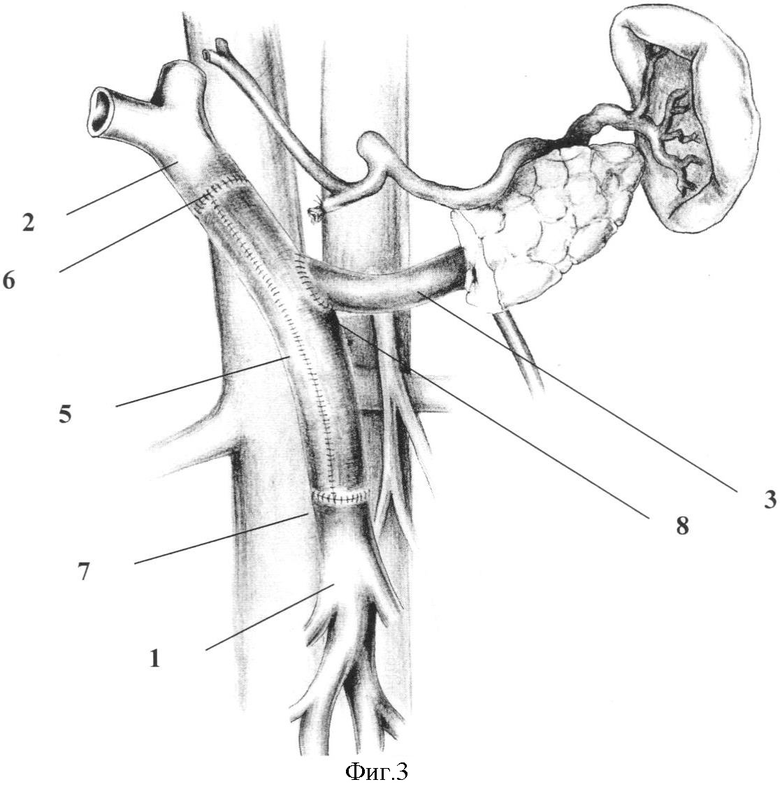
Способ поясняется фиг.1-3, где 1 - верхняя брыжеечная вена; 2 - воротная вен; 3 - селезеночная вена; 4 - сегмент большой подкожной вены бедра (яичковой вены); 5 - экстракорпорально сформированный аутовенозный кондуит; 6 - анастомоз между кондуитом и воротной веной; 7 - анастомоз между верхней брыжеечной веной и кондуитом; 8 - анастомоз между селезеночной веной и кондуитом.
Способ осуществляют следующим образом. Выполняют расширенную тотальную срединную лапаротомию с аппаратной коррекцией доступа. В процессе традиционной мобилизации панкреатодуоденального комплекса производят интраоперационное исследование, в ходе которого уточняют размеры и локализацию опухоли, наличие и протяженность опухолевой инвазии магистральных вен мезентерико-портальной системы и их индивидуальные анатомические особенности. После этого при наличии обширной опухолевой инвазии конечных отделов верхней брыжеечной (1), селезеночной (3), начального отдела воротной вен (2) и места образования воротной вены выполняют резекцию единым блоком с панкреатодуоденальным комплексом воротной, селезеночной и верхних брыжеечных вен в условиях их полного пережатия (фиг.1). После этого экстракорпорально изготавливается аутовенозный протез (5), для формирования которого используют две контрлатеральные большие подкожные вены бедра или яичковые (яичниковые) вены (4). Забор вен производится по одной из общепринятых методик. Вены продольно рассекают и экстракорпорально формируют единый аутовенозный цилиндрический кондуит необходимого диаметра путем продольного сшивания рассеченных вен монофиламентной нерассасывающейся нитью на атравматичных иглах (фиг.2). Далее без реверсии кондуита оба его конца анастомозируют с культями верхней брыжеечной (7) и воротной вен (6). После возобновления мезентерико-портального кровотока культя селезеночной вены вшивается в бок аутовенозного кондуита (8) при его боковом отжатии (фиг.3), для чего единый аутовенозный кондуит предварительно располагают линиями швов кпереди и кзади.
После этого выполняют реконструкцию пищеварительного тракта по одному из доступных способов с формированием панкреато-энтеро-, гастро-энтеро- и холедохо-энтероанастомозов.
Заявляемый способ хирургического лечения местнораспространенного периампулярного рака поджелудочной железы с обширной опухолевой инвазией воротной и верхней брыжеечной вен апробирован у 8 больных. При этом всем больным выполнена расширенная пилоросохраняющая панкреатодуоденальная резекция. Госпитальной летальности не было. Осложненное течение раннего послеоперационного периода наблюдалось в 16,1% случаев, причем тромботических осложнений в данной группе больных не было.
Возможность практического использования заявляемого способа иллюстрируется примером его выполнения в клинической практике.
Пример 1. Больной Р., 53 лет, поступил в клинику с диагнозом: местнораспространенный рак головки поджелудочной железы с инвазией верхней брыжеечной и воротной вены. По данным инструментального обследования данных за наличие отдаленных метастазов не получено. Выполнена операция: расширенная пилоросохраняющая панкреатодуоденальная резекция, резекция воротной и верхней брыжеечной вен единым блоком с опухолью, лимфаденэктомия. Осуществлена реконструкция магистральных вен мезентерико-портальной системы заявляемым способом с использованием биаутовенозного кондуита из большой подкожной вены бедра. Реконструкция желудочно-кишечного тракта осуществлена формированием конце-петлевого панкреатоэнтероанастомоза, гастроэнтероанастомоза, холедохо-энтероанастомоза "конец-в-бок" и энтеро-энтероанастомоза "конец-в-бок" на одной петле. Послеоперационный период протекал без осложнений. Больной выписан из клиники в относительно удовлетворительном состоянии на 15-е сутки после операции. После операции больной неоднократно обследован. Через 3 года после операции состояние удовлетворительное, данных за рецидив заболевания не выявлено, проходимость вен мезентерико-портальной системы удовлетворительная.
Таким образом, применение заявляемого способа позволяет выполнить радикальную операцию у больных с местнораспространенным периампулярным раком поджелудочной железы с обширной инвазией воротной и верхней брыжеечной вен, осуществить адекватную и наиболее физиологичную реконструкцию резецированных сосудов.
Социально-экономическое значение. Разработанный способ позволяет значительно повысить операбельность и отдаленную выживаемость больных местнораспространенным периампулярным раком, улучшить непосредственные и отдаленные результаты радикального хирургического лечения периампулярных опухолей с обширной инвазией воротной и верхней брыжеечной вен.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОБШИРНОЙ ОПУХОЛЕВОЙ ИНВАЗИЕЙ МАГИСТРАЛЬНЫХ ВЕН МЕЗЕНТЕРИКО-ПОРТАЛЬНОЙ СИСТЕМЫ | 2006 |
|
RU2336831C2 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОБШИРНОЙ ОПУХОЛЕВОЙ ИНВАЗИЕЙ МАГИСТРАЛЬНЫХ ВЕН МЕЗЕНТЕРИКО-ПОРТАЛЬНОЙ СИСТЕМЫ И НАЛИЧИЕМ ДВУХ ОСНОВНЫХ СТВОЛОВ ВЕРХНЕЙ БРЫЖЕЕЧНОЙ ВЕНЫ | 2006 |
|
RU2317018C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОПУХОЛЕВОЙ ИНВАЗИЕЙ ВЕРХНЕЙ БРЫЖЕЕЧНОЙ ВЕНЫ | 2006 |
|
RU2316270C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОБШИРНОЙ ОПУХОЛЕВОЙ ИНВАЗИЕЙ МАГИСТРАЛЬНЫХ ВЕН МЕЗЕНТЕРИКО-ПОРТАЛЬНОЙ СИСТЕМЫ | 2006 |
|
RU2312608C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОПУХОЛЕВОЙ ИНВАЗИЕЙ УСТЬЯ ВОРОТНОЙ ВЕНЫ | 2006 |
|
RU2311875C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОБШИРНОЙ ОПУХОЛЕВОЙ ИНВАЗИЕЙ МАГИСТРАЛЬНЫХ ВЕН МЕЗЕНТЕРИКО-ПОРТАЛЬНОЙ СИСТЕМЫ И НАЛИЧИЕМ ДВУХ ОСНОВНЫХ СТВОЛОВ ВЕРХНЕЙ БРЫЖЕЕЧНОЙ ВЕНЫ | 2007 |
|
RU2358659C2 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОПУХОЛЕВОЙ ИНВАЗИЕЙ ВОРОТНОЙ ВЕНЫ | 2013 |
|
RU2526918C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОПУХОЛЕВОЙ ИНВАЗИЕЙ ВОРОТНОЙ ВЕНЫ | 2013 |
|
RU2530668C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОПУХОЛЕВОЙ ИНВАЗИЕЙ ПЕРЕДНЕЙ СТЕНКИ УСТЬЯ ВОРОТНОЙ ВЕНЫ | 2006 |
|
RU2311874C1 |
| СПОСОБ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ РАКЕ ПЕРИАМПУЛЯРНОЙ ОБЛАСТИ С ОПУХОЛЕВОЙ ИНВАЗИЕЙ ПЕРЕДНЕЙ СТЕНКИ УСТЬЯ ВОРОТНОЙ ВЕНЫ | 2006 |
|
RU2317019C1 |
Изобретение относится к медицине, а именно к хирургии, и может быть использовано для хирургического лечения местнораспространенного рака периампулярной области с опухолевой инвазией воротной и верхней брыжеечной вены. Для этого в качестве аутовенозного протеза используют две контрлатеральные большие подкожные вены бедра, яичковые или яичниковые вены. Указанные выше вены предварительно продольно рассекают, экстракорпорально формируют единый аутовенозный кондуит и без его реверсии оба конца кондуита анастомозируют с культями верхней брыжеечной и воротной вен. Культю селезеночной вены вшивают в бок аутовенозного кондуита. Способ позволяет создать адекватную реконструкцию вен мезентерико-портальной системы после их обширной резекции и восстановить мезентерико-портальный кровоток максимально близко к физиологичному. 3 ил.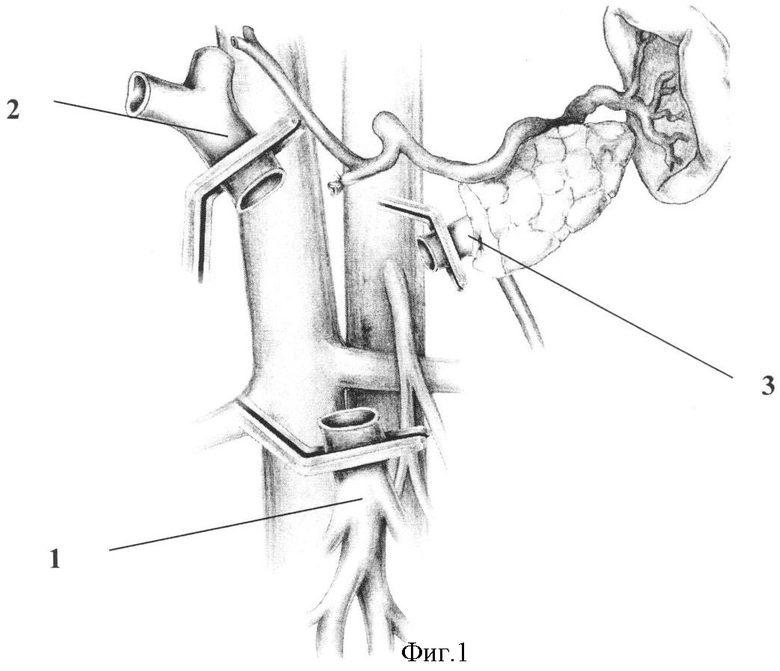
Способ панкреатодуоденальной резекции при местнораспространенном раке периампулярной области с опухолевой инвазией воротной и верхней брыжеечной вены, включающий циркулярную резекцию воротной и верхней брыжеечной вен единым блоком с панкреатодуоденальным комплексом с последующим их аутовенозным протезированием и реконструкцией пищеварительного тракта, отличающийся тем, что в качестве аутовенозного протеза используют две контрлатеральные большие подкожные вены бедра, яичковые или яичниковые вены, которые предварительно продольно рассекают, экстракорпорально формируют единый аутовенозный кондуит и без его реверсии оба конца кондуита анастомозируют с культями верхней брыжеечной и воротной вен, культю селезеночной вены вшивают в бок аутовенозного кондуита.
| ШАЛИМОВ А.А | |||
| и др | |||
| Реконструкция воротной вены после ее резекции в случае ее опухолевой инвазии при выполнении панкреатодуоденальной резекции | |||
| - Вестник хирургии им | |||
| Грекова, 1987, №11, с | |||
| Устройство для устранения мешающего действия зажигательной электрической системы двигателей внутреннего сгорания на радиоприем | 1922 |
|
SU52A1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ РАКА ПЕРИАМПУЛЯРНОЙ ЗОНЫ | 2003 |
|
RU2233625C1 |
| МАЛЯРЧУК В.И | |||
| Панкреатодуоденальная резекция в хирургической клинике РУДН | |||
| - Вестник Российского университета дружбы народов, | |||
Авторы
Даты
2008-10-27—Публикация
2006-05-03—Подача