Изобретение относится к медицине, области интенсивной терапии и реаниматологии, в частности к методам проведения искусственной вентиляции легких при травмах нижних отделов трахеи и односторонних паренхиматозных повреждениях легких.
Травма мембранозной части трахеи является одним из наиболее серьезных осложнений, возникающих при проведении чрескожной дилятационной трахеостомии, при смене трахеостомической трубки по жесткому проводнику [1, 2, 7, 8, 9]. Частота этого осложнения, по данным литературы, колеблется от 1,5 до 12,5% [1, 2, 9]. В их основе лежит перфорация задней стенки трахеи. Повреждения трахеи при чрескожной трахеостомии могут произойти в момент проведения по проводнику обтуратора с надетой на него трахеостомической трубкой [7], при проведении дилятатора [8], введении глубоко в трахею щипцов, особенно в момент их раскрытия и расширения трахеотомического отверстия [2]. Лечебные мероприятия при травме трахеи направлены на то, чтобы “дать покой” пораженному участку, т.е. интубационная трубка проводится на такую глубину, чтобы ее манжетка оказалась ниже участка повреждения трахеи. Подобная манипуляция достаточна для прекращения поступления воздуха в ткани [7]. Однако при травме нижних отделов трахеи выполнить эту процедуру не представляется возможным, поскольку, если поврежденный участок располагается поблизости от бифуркации трахеи, то даже при максимальном низведении интубационной (трахеостомической) однопросветной трубки он располагается ниже ее манжетки или на уровне манжетки, что не прекращает поступления воздуха в ткани через дефект. Использование двухпросветной эндобронхиальной трубки (трубки Карленса, Уайта, Робертшоу), а также двухпросветной трахеостомической трубки [3] также не позволяет исключить пораженный участок из акта дыхания, поскольку при ее установке трахеальная манжетка оказывается выше уровня повреждения, и через канал, ведущий к неинтубированному бронху, воздушно-газовая смесь нагнетается в поврежденный участок трахеи. В этих случаях, если не удается изолировать этот участок трахеи, то приходится прибегать к торакотомии, оперативному закрытию дефекта трахеи.
Другая область применения предлагаемого способа - это селективная ИВЛ с преимущественно односторонним поражением легких. Селективная ИВЛ двумя респираторами давно описана как в отечественной, так и зарубежной литературе для лечения больных с преимущественно односторонним поражением легких [4, 6, 10]. Однако во всех этих работах предлагается использовать либо двухпросветные интубационные, либо двухпросветные трахеостомические трубки [4, 6]. Описано проведение ИВЛ у больного с ателектазом нижней доли легкого через трахеальную трубку и катетер с обтурационной манжетой, проведенный под контролем бронхоскопа в нижнедолевой бронх [4, 10]. В то же время из-за узости просвета этих трубок затруднено проведение санационных и диагностических фибробронхоскопий, что имеет немаловажное значение при лечении данной категории больных.
Таким образом, имеющиеся в настоящее время методы проведения искусственной вентиляции легких при травме нижних отделов трахеи и односторонних повреждениях легких несовершенны и либо не позволяют консервативно вылечить больных, либо имеют ряд существенных недостатков.
Предлагаемый нами способ доступа к дыхательным путям позволяет изолировать поврежденный участок трахеи и избежать тем самым необходимости проведения оперативного вмешательства. Способ может быть использован также для раздельной интубации бронхов с целью проведения селективной искусственной вентиляции легких (ИВЛ) с помощью двух респираторов при односторонних паренхиматозных повреждениях легких. В этих случаях параметры для вентиляции каждого легкого подбираются в зависимости от выраженности его поражения согласно принятым критериям [4, 6]. В этой ситуации предлагаемый способ имеет преимущество перед интубацией двухпросветной оротрахеальной трубкой и двухпросветной трахеостомой. В отличие от первого метода при использовании в предлагаемом способе назобронхиальной трубки позволяет лучше санировать полость ротоглотки. Кроме того, при применении интубационных двухпросветных трубок отсутствует возможность выполнения полноценной санации трахеобронхиального дерева, выполнения диагностической фибробронхоскопии из-за узости просветов двухпросветной трубки. Применение в предлагаемом способе двух бронхиальных трубок с внутренним диаметром 7-7,5 мм позволяет безопасно производить не только санацию бронхиального дерева с каждой стороны, но и выполнять санационные и диагностические бронхоскопии, в частности бронхольвеолярный лаваж.
Целью предлагаемого изобретения является обеспечение доступа к дыхательным путям больного при повреждениях трахеи и односторонних повреждениях легких таким образом, чтобы выключить поврежденный участок трахеи из акта дыхания и обеспечить наиболее благоприятные условия для проведения селективной вентиляции легких.
Дыхательные пути начинаются ото рта и наружных носовых ходов и оканчиваются у входа в альвеолы. Основная функция гортани - защита дыхательных путей от попадания инородных тел. Наиболее узкий участок гортани у взрослых - голосовая щель. Трахея начинается от гортани и заканчивается на уровне TIV, где делится на два главных бронха. Ширина трахеи колеблется от 17 до 19 мм [5]. Левый главный бронх длиннее и тоньше правого, длина его составляет приблизительно 5 см. Широкий и короткий правый главный бронх на расстоянии приблизительно 2,5 см от бифуркации трахеи делится на промежуточный и верхнедолевой бронхи [5]. Узкая голосовая щель ограничивает размеры двухпросветных трубок для трансларингиальной интубации. Обычно у мужчин используют трубку размером 39F (внутренний диаметр 6,5 мм) и для женщин - 37F (внутренний диаметр 6 мм) [3]. Очевидно, что ограничено в размерах и трахеостомическое отверстие. В то же время внутренний диаметр трахеи (17-19 мм) позволяет провести через нее одновременно две трубки достаточно большого диаметра (например, по 7-8 мм), но имеющие различные входные отверстия. Именно на этом принципе и основан наш способ.
Предлагаемый нами способ отличается тем, что для обеспечения доступа к дыхательным путям пациента в отличие от прототипов у одного больного используется одновременно две однопросветные бронхиальные трубки, имеющие разные входные отверстия, причем для правого главного бронха используется трубка, имеющая разрез в бронхиальной манжетке с отверстием для вентиляции правого верхнедолевого бронха (см. чертеж).
В условиях общей анестезии хирургами больному выполнялась трахеостомия, после чего в просвет трахеи вводилась интубационная трубка для ороназотрахеальной интубации внутренним диаметром 7,5 мм, либо, если трахеостома уже была выполнена раньше, производилась замена трахеостомической трубки на вышеуказанную трубку. С помощью фибробронхоскопа трубка проводилась в левый главный бронх, после чего раздувалась ее манжетка в просвете бронха. Трубка фиксировалась с помощью специальной завертывающейся гайки, предусмотренной для трахеостомических трубок фирмы “Rusch”, и завязками закреплялась вокруг шеи. Затем также по фибробронхоскопу через нос или оробронхиально в правый главный бронх проводили трубку для однолегочной интубации правого бронха (фирма “Rusch”). Эта трубка имеет короткую манжетку и разрез в бронхиальной манжетке с отверстием для вентиляции правого верхнедолевого бронха. Под контролем фибробронхоскопа трубку устанавливали таким образом, чтобы отверстие для верхнедолевого бронха находилось напротив устья этого бронха (см. чертеж). Установка оро- или назотрахеальной трубки именно в правый, а не левый главный бронх определялась тем, что ее легче фиксировать, чем трубку, проведенную через трахеостомическое отверстие, что очень важно для предупреждения дислокации именно в правом бронхе, где высок риск смещения трубки по отношению к верхнедолевому бронху. После фиксации этой трубки начинали искусственную вентиляцию легких либо с помощью одного вентилятора при одинаковом поражении легких, либо с помощью двух вентиляторов при поражении легких, выраженном в разной степени.
Примеры использования способа доступа к дыхательным путям с помощью двух бронхиальных трубок.
Пример 1. Больная Г., 21 года, поступила в отделение реанимации в связи с острой дыхательной недостаточностью, развившейся после родов в связи с эмболией околоплодными водами. В связи с выраженной дыхательной недостаточностью в первые же часы после родов было начато проведение ИВЛ через назотрахеальную трубку. На 3-и сутки после поступления, учитывая сохраняющуюся ОДН и планируемую длительную ИВЛ, была выполнена трахеостомия по методу Григз [1] (наборы для дилятационной трахеостомии фирмы “Portex”). Установлена трахеостомическая трубка с внутренним диаметром 8 мм. Выполнена фибробронхоскопия, при которой повреждения трахеи не выявлено. На 2-е сутки после установки трахеостомы произведена смена трахеостомической трубки по жесткому проводнику. Спустя несколько часов отмечено появление подкожной эмфиземы на груди, в области шеи. При рентгенографии обнаружен пневмомедиастинум. При контрольной бронхоскопии выявлено повреждение мембранозной части трахеи, располагавшееся на 1,5 см выше бифуркации трахеи, которое проникало в переднее средостение. Изолировать пораженный участок трахеи путем низведения максимально низко над бифуркацией трахеи интубационной или трахеостомической трубки, путем установки двухпросветной интубационной трубки Робертшоу не удавалось, поскольку дефект слизистой оказывался либо на уровне манжетки, либо ниже уровня манжетки. Подкожная эмфизема продолжала прогрессивно нарастать. Под контролем фибробронхоскопии выполнена интубация бронхов двумя трубками. Трансназально заведена интубационная трубка для однолегочной вентиляции диаметром 7,5 см, которая имеет на своем конце специальное дополнительное отверстие для вентиляции верхнедолевого бронха на уровне манжетки. В левый бронх через трахеостомическое отверстие заведена обычная эндотрахеальная трубка для ора- и назотрахеальной интубации. Этим действием было достигнуто выключение их акта дыхания поврежденного участка трахеи, продолжена искусственная вентиляция легких. Кроме того, раздельная интубация двух главных бронхов позволила безопасно проводить санационные и диагностические фибробронхоскопии, бронхоальвеолярные лаважи по очереди через каждую эндобронхиальную трубку. Поскольку у больной имела место неоднородность поражения легких, изменения в левом легком были более выражены, чем в правом, раздельная интубация бронхов дала также возможность проводить ИВЛ одновременно двумя респираторами. Подбор параметров искусственной вентиляции легких для каждого легкого проводился по принятым принципам в зависимости от тяжести его поражения [4, 6].
ИВЛ через две интубационные трубки продолжалась у больной в течение 10 дней. За это время полностью разрешились подкожная эмфизема и пневмомедиастинум. При очередной фибробронхоскопии обнаружено, что дефект в мембранозной части трахеи полностью закрылся. Спустя 10 дней обе бронхиальные трубки были удалены, установлена обычная трахеостомическая трубка диаметром 8 мм. Продолжена ИВЛ. Спустя 32 дня после начала ИВЛ больная была деканюлирована и в удовлетворительном состоянии выписана домой.
Пример 2. Больной В., 57 лет. Диагноз: множественная миелома, двусторонняя пневмония, острая дыхательная недостаточность, хроническая сердечная недостаточность, хроническая почечная недостаточность, леченная программным гемодиализом.
Больной поступил в отделение реанимации в связи с развитием острой дыхательной недостаточности на фоне двусторонней пневмонии. В первые же сутки в связи с выраженной гипоксемией было решено перевести больного на ИВЛ. Была выполнена оротрахеальная интубация, начато проведение ИВЛ с управляемым давлением (табл. 1). При рентгенографии обращало на себя внимание преимущественное поражение правого легкого. Для мониторинга показателей гемодинамики и транспорта кислорода установлен катетер Сван-Ганса в легочную артерию. На третьи сутки ИВЛ больному была выполнена трахеостомия. В связи с неравномерностью поражения легких было решено выполнить раздельную интубацию бронхов и проводить ИВЛ одновременно двумя респираторами. Под контролем бронхоскопии была установлена назобронхиальная трубка в правый главный бронх, а через трахеостомическое отверстие проведена интубационная трубка диаметром 8 мм в левый главный бронх. Начата ИВЛ двумя респираторами в режиме с управляемым давлением, но с разными параметрами для каждого легкого (табл. 1). Как видно из табл. 1 и 2, ИВЛ с помощью двух респираторов позволила уменьшить вероятность баротравмы (ниже пиковое давление в дыхательных путях), повысить респираторный коэффициент PaO2/FiO2, уменьшить легочное сосудистое сопротивление без существенного изменения остальных параметров центральной гемодинамики, улучшить рентгенологическую картину.
Параметры проведения ИВЛ одним и двумя респираторами
Наличие двух трубок достаточного диаметра позволяло выполнять больному регулярные санационные и диагностические фибробронхоскопии.
Показатели транспорта кислорода при проведении ИВЛ одним и двумя респираторами
Предлагаемый нами метод в отличие от прототипа позволяет легко осуществлять эти процедуры, поскольку используются интубационные трубки достаточного диаметра для проведения через них фибробронхоскопа.
Литература
1. Бердикян А.С. Чрескожная дилатационная трахеостомия. Вестник интенсивн. терапии. 1999; №1: 63-67.
2. Галстян Г.М. Септический шок и острая дыхательная недостаточность в гематологической клинике. Дисс....д.м.н. М., 2003.
3. Морган Дж.Э, Мэгид С.М. Клиническая анестезиология, книга 2-я. - Пер. с англ. - М. - СПб.: Изд-во БИНОМ - Невский Диалект, 2000. - 366 с.
4. Николаенко Э.М., Лазарев Б.С., Волкова М.И. Селективно регулируемая искусственная вентиляция легких в реаниматологии. Анестезиол. реаниматол. 1984, №1, с. 10-14.
5. Черняховская Н.Е., Ярема И.В. Хронические обструктивные заболевания легких. М., Росс. мед. академия последипломного образования. 1998. - 148 с.
6. Cinnella G., Dambrosio M., Brienza N., et al. Independent lung ventilation in patients with unilateral pulmonary contusion. Monitoring with compliance and EtCO2. Intensive Care Med. 2001; 27: 1860-1867.
7. Fish W.H., Boheimer N.O., Cadle D.R., Sinclair D.G. A life-threatening complication following percutaneous tracheostomy. Clin. Intensive Care. 1996; 7: 206-208.
8. Hinerman R., Alvarez F., Keller C.A. Outcome of bedside percutaneous tracheostomy with bronchoscopic guidance. Intensive Care Med. 2000; 26: 1850-1856.
9. Trottier S., Hazard P., Sakabu S., et al. Posterior tracheal wall perforation during percutaneous dilational tracheostomy: an investigation into its mechanism and prevention. Chest. 1999; 115: 1383-1389.
10. Widermann К., Fleisher E., Dressier P. Separation of the airways: historical aspects. Anasthesiol. Intensivmed. Notfallmed. Schmerzther. 2002; 37: 8-15.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЛЕЧЕНИЯ ТРОФИЧЕСКИХ ПОВРЕЖДЕНИЙ ГОРТАНИ И ТРАХЕИ У БОЛЬНЫХ С ТРАХЕОСТОМОЙ, НАХОДЯЩИХСЯ НА ДЛИТЕЛЬНОЙ ИСКУССТВЕННОЙ ВЕНТИЛЯЦИИ ЛЕГКИХ | 2011 |
|
RU2483683C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ БОЛЬНЫХ ПАТОЛОГИЕЙ ОРГАНОВ ДЫХАНИЯ, ОСЛОЖНЕННОЙ ЛЕГОЧНЫМИ КРОВОТЕЧЕНИЯМИ | 1998 |
|
RU2140211C1 |
| СПОСОБ ВЫПОЛНЕНИЯ ВРЕМЕННОЙ ТРАХЕОСТОМЫ У ВЗРОСЛЫХ | 2014 |
|
RU2561297C2 |
| СПОСОБ АЛЬТЕРНИРУЮЩЕЙ ИСКУССТВЕННОЙ ВЕНТИЛЯЦИИ ЛЕГКИХ ПРИ ВИДЕОТОРАКОСКОПИЧЕСКИХ ОПЕРАЦИЯХ У НОВОРОЖДЕННЫХ И ДЕТЕЙ РАННЕГО ВОЗРАСТА С ВЫСОКИМ АНЕСТЕЗИОЛОГИЧЕСКИМ РИСКОМ | 2004 |
|
RU2266097C1 |
| СПОСОБ ИНТРАОПЕРАЦИОННОЙ САНАЦИИ ТРАХЕОБРОНХИАЛЬНОГО ДЕРЕВА ПРИ ПРОВЕДЕНИИ ТОРАКАЛЬНЫХ ОПЕРАЦИЙ С ИСКУССТВЕННОЙ ВЕНТИЛЯЦИЕЙ ЛЕГКИХ | 1999 |
|
RU2145883C1 |
| СПОСОБ ПРОФИЛАКТИКИ И ЛЕЧЕНИЯ РУБЦОВЫХ СТЕНОЗОВ ГОРТАНИ И ТРАХЕИ | 2009 |
|
RU2388477C1 |
| СПОСОБ ЛЕЧЕНИЯ РЕСПИРАТОРНОГО ДИСТРЕСС СИНДРОМА ВЗРОСЛЫХ | 1997 |
|
RU2157705C2 |
| СПОСОБ АНЕСТЕЗИОЛОГИЧЕСКОГО ОБЕСПЕЧЕНИЯ ПРИ ВИДЕОТОРАКОСКОПИЧЕСКИХ ОПЕРАЦИЯХ У ДЕТЕЙ | 2002 |
|
RU2220699C1 |
| Способ коррекции гипоксемии во время однолёгочной вентиляции с помощью высокопоточной инсуффляции кислорода у больных раком легкого | 2022 |
|
RU2792742C1 |
| СПОСОБ ТРАХЕОСТОМИИ У ПАЦИЕНТОВ С ПОЛИОРГАННОЙ НЕДОСТАТОЧНОСТЬЮ | 2009 |
|
RU2419461C1 |
Изобретение относится к медицине, к интенсивной терапии и реаниматологии, и может быть использовано для установления доступа к дыхательным путям с целью проведения искусственной вентиляции легких при травмах нижних отделов трахеи и односторонних паренхиматозных повреждениях легких. Используют две бронхиальные трубки, одну из которых проводят трансларингеальным (назобронхиальным или оробронхиальным) доступом в правый или левый главный бронх, а другую трубку через трахеостомическое отверстие проводят в главный бронх противоположной стороны, разобщая тем самым легкие ниже бифуркации трахеи. Данное изобретение способствует обеспечению доступа к дыхательным путям больного на фоне выключения поврежденного участка трахеи из акта дыхания с целью обеспечения наиболее благоприятных условий для проведения селективной вентиляции легких. 1 ил., 2 табл.
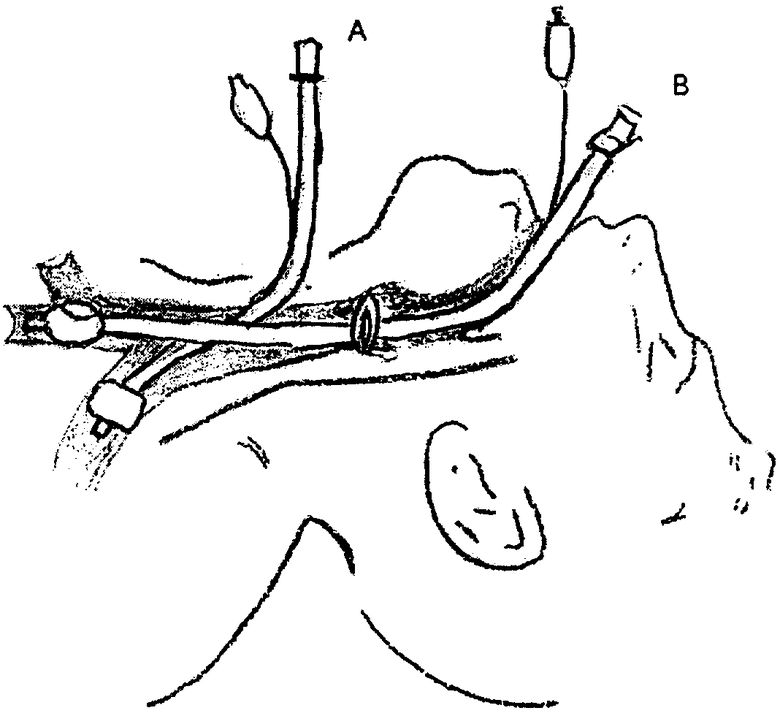
Способ доступа к дыхательным путям для проведения искусственной вентиляции легких при травмах нижних отделов трахеи и односторонних паренхиматозных повреждениях легких, отличающийся тем, что используют две бронхиальные трубки, одну из которых проводят трансларингеальным (назобронхиальным или оробронхиальным) доступом в правый или левый главный бронх, а другую трубку через трахеостомическое отверстие проводят в главный бронх противоположной стороны, разобщая тем самым легкие ниже бифуркации трахеи.
| НИКОЛАЕНКО Э.М | |||
| и др | |||
| Селективно регулируемая искусственная вентиляция легких в реаниматологии | |||
| Анестезиология и реаниматология | |||
| М.: Медицина, 1984, №1, стр | |||
| Печь-кухня, могущая работать, как самостоятельно, так и в комбинации с разного рода нагревательными приборами | 1921 |
|
SU10A1 |
| СПОСОБ АНЕСТЕЗИОЛОГИЧЕСКОГО ОБЕСПЕЧЕНИЯ ПРИ ВИДЕОТОРАКОСКОПИЧЕСКИХ ОПЕРАЦИЯХ У ДЕТЕЙ | 2002 |
|
RU2220699C1 |
| Способ лечения пневмоторакса | 1982 |
|
SU1289468A1 |
| Руководство по анестезиологии | |||
| Под ред | |||
| чл.-корр | |||
| РАМН засл | |||
| деятеля науки РФ, проф | |||
| А.А.БУНЯТЯНА | |||
| М.: Медицина, 1994, стр | |||
| КОПИРОВАЛЬНЫЙ СТАНОК ДЛЯ ДЕРЕВА | 1921 |
|
SU447A1 |
Авторы
Даты
2005-07-27—Публикация
2004-02-06—Подача