Изобретение относится к области медицины, а именно к офтальмологии, и предназначено для реконструктивной хирургии патологии радужки или сочетанной патологии радужки и хрусталика.
Сочетание помутнения хрусталика с большими дефектами радужки вплоть до полной аниридии может быть результатом врожденной патологии или следствием тяжелой травмы глаза. Нарушение или отсутствие диафрагмальной функции радужки ведут к появлению сферических и хроматических аберраций, уменьшению глубины фокуса, диплопии, выраженной фотофобии, косметическому дефекту, дистрофии сетчатки, амблиопии при врожденной аниридии и к низкой остроте зрения при посттравматической аниридии. Реконструкция переднего отдела глаза при травматических повреждениях хрусталика и радужной оболочки остается одним из самых сложных разделов офтальмохирургии. Более чем в 50% случаев травмы глаза с повреждением хрусталика в той или иной степени повреждается и радужка. Такое сочетание требует особого подхода к решению проблем восстановления диафрагмальной функции радужки и оптической функции глаза и косметической реабилитации больного.
Известна иридохрусталиковая диафрагма (ИХД) и способ ее имплантации по патенту RU 2275174 (прототип). Прототип выполнен монолитно и содержит прозрачную оптическую часть, диафрагмальную часть и опорные элементы. Диафрагмальная часть выполнена в виде окрашенного кольца с внутренним диаметром 3,0-4,5 мм и внешним диаметром 9,0-10,0 мм, у которой по периферии расположены равноудаленные друг от друга опорные дугообразные замкнутые элементы в виде вершин фигуры симметричной или ассиметричной относительно оси вращения «пятиконечной звезды» в пределах окружности 11,0-13,5 мм, при этом для точечного касания с окружающими тканями опорные элементы имеют закругленные или заостренные элементы.
Указанный прототип имеет следующие недостатки:
1) Поскольку оптическая и диафрагмальная части прототипа соединены монолитно, то между ними нет циркуляции внутриглазной жидкости. Таким образом, внутриглазная жидкость не может поступать в переднюю камеру естественным путем. Высока вероятность развития витреального блока по краям диафрагмальной части прототипа и гипертензии.
2) Шовная фиксация прототипа сложна для выполнения и связана с травмированием цилиарного тела, высок риск возникновения кровоизлияния (гифемы). Диаметр оптической части прототипа слишком мал (3,5 мм), что создает нежелательные аберрации.
3) При постановке в цилиарную борозду прототип контактирует опорными элементами с цилиарным телом, что может вызвать его раздражение и воспаление.
Задачей изобретения является создание иридохрусталикового блока с конструкцией, сохраняющей ток внутриглазной жидкости между диафрагмальной и оптической частями, не требующего шовной фиксации и повышающего качество видимого пациентом изображения.
Технический результат достигается созданием иридохрусталикового блока, выполненного из биосовместимого материала, состоящего из эластичной диафрагмальной части в виде окрашенного кольца с внешним диаметром 12-12,5 мм и внутренним диаметром 2,5-3,0 мм, эластичной прозрачной оптической части диаметром 5,0-5,5 мм и твердых опорных элементов. При этом оптическая часть отстоит от диафрагмальной части на расстоянии 0,1-0,5 мм в параллельной плоскости и соединена с ней с помощью лепестков, отходящих от оптической части. Концы лепестков, отходящих от оптической части, скреплены с диафрагмальной частью с помощью фотополимеризующегося клея. Диафрагмальная часть соединяется с установленными в глазу твердыми опорными элементами. Опорный элемент состоит из верхней и нижней пластин трапециевидной формы, при этом верхняя пластина длиной 4-5 мм изогнута под углом 20-45° на расстоянии 1-1,5 мм от края и в месте изгиба соединена перемычкой с краем нижней пластины длиной 2-3 мм таким образом, что расстояние между верхней и нижней пластинами 0,2-0,5 мм и нижняя пластина параллельна малой части верхней пластины относительно изгиба, а большая часть верхней пластины относительно изгиба содержит отверстие для подшивания. Расстояние между верхней и нижней пластинами соответствует толщине диафрагмальной части.
Имплантируют иридохрусталиковый блок следующим образом. Производят обработку операционного поля йодопироном. Анестезия Sol. Ultracaini. Блефаростат. Шов-держалка на верхнюю мышцу. На расстоянии 2-6 мм от лимба отсепаровывают конъюнктиву и формируют склеральные тоннели стандартным копьем шириной 3 мм в количестве, равном количеству опорных элементов. Опорный элемент своей трапециевидной формой соответствует форме сформированного склерального тоннеля. Через склеральные тоннели вводятся опорные элементы. Опорный элемент устанавливают таким образом, чтобы он упирался в склеральную шпору, и фиксируют в склеральном тоннеле. Опорный элемент подшивают к склере через отверстие для подшивания в месте склеральных карманов. Диафрагмальная часть с приклеенной оптической частью имплантируется через тоннельный разрез роговицы 6,0 мм в переднюю камеру после заполнения ее вискоэластиком и фиксируется в опорных элементах. После этого ушиваются раны конъюнктивы на месте склеральных тоннелей. Затем промывают переднюю камеру и накладывают крестообразный шов на роговичный тоннель.
Технический результат обеспечивает естественный ток между диафрагмальной и оптической частями, снижает риск развития гипертензии, витреального блока, исключает необходимость шовной фиксации через ресничное тело и его травмирование, что уменьшает риск возникновения кровоизлияния (гифемы), уменьшает риск развития вторичной глаукомы. Уменьшение диаметра зрачка (внутреннего диаметра диафрагмальной части) улучшает глубину резкости изделия, а увеличенный по сравнению с диаметром зрачка диаметр прозрачной оптической части улучшает качество изображения, исключая бликования и аберрации.
Изобретение поясняется следующим графическим материалом.
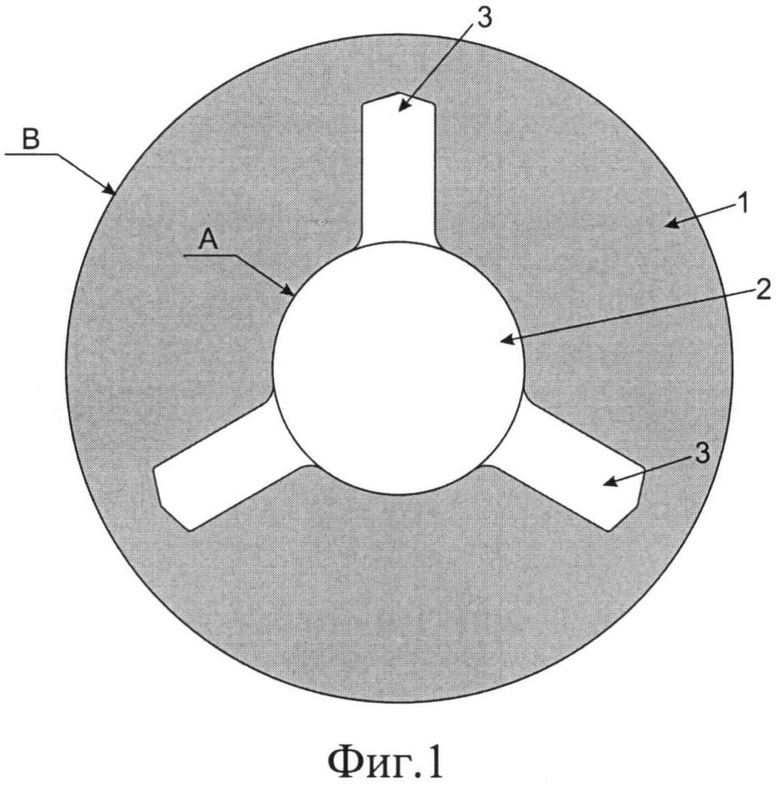
Фиг.1 - Диафрагмальная часть и прозрачная оптическая часть иридохрусталикового блока.
Оптическая часть (2) отстоит от диафрагмальной части (1) на расстоянии 0,1-0,5 мм в параллельной плоскости и соединена с ней с помощью лепестков (3), отходящих от оптической части (2).
А - диаметр оптической части 5,0-5,5 мм,
В - внешний диаметр диафрагмальной части 12-12,5 мм.
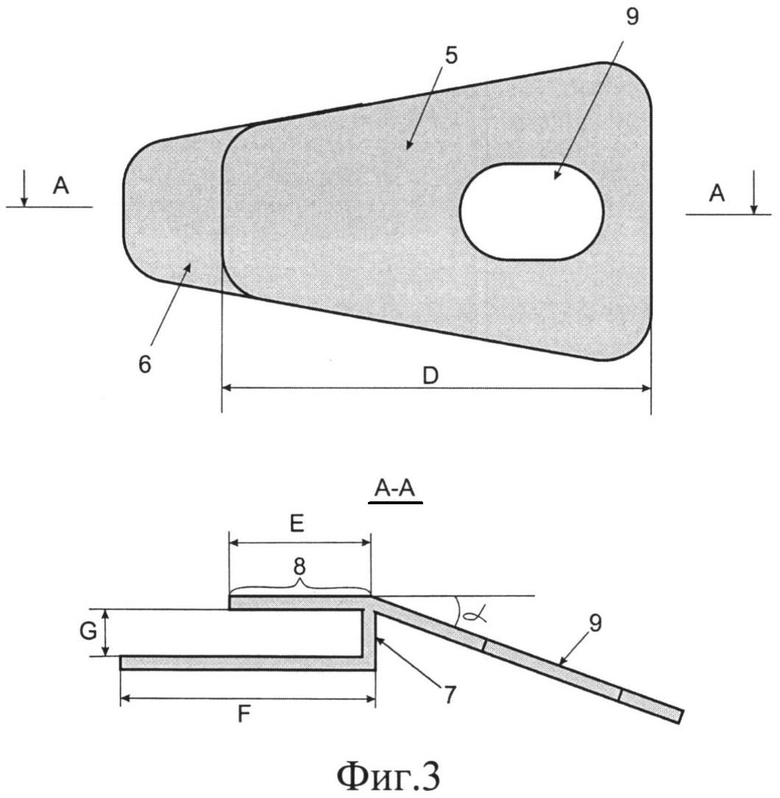
Фиг.2 - сечение диафрагмальной части и оптической части иридохрусталикового блока.
Оптическая часть (2) отстоит от диафрагмальной части (1) на расстоянии 0,1-0,5 мм в параллельной плоскости и соединена с ней с помощью лепестков (3), отходящих от оптической части. Концы лепестков (3), отходящих от оптической части (2), скреплены с диафрагмальной частью (1) с помощью фотополимеризующегося клея (4). Диафрагмальная часть (1) в виде окрашенного кольца имеет внутренний диаметр (С).
С - внутренний диаметр диафрагмальной части 2,5-3,0 мм.
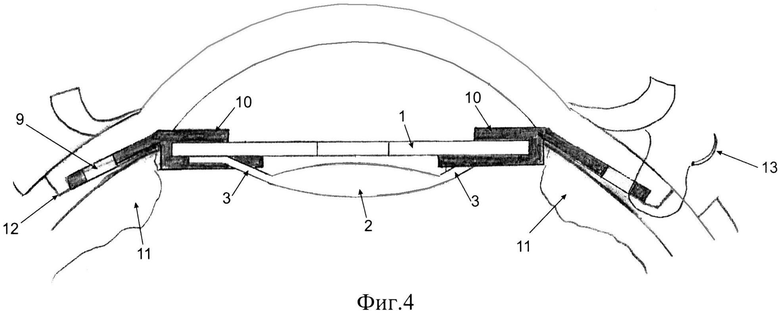
Фиг.3 - опорный элемент и его сечение (А-А).
Опорный элемент состоит из верхней (5) и нижней (6) пластин трапециевидной формы, при этом верхняя пластина (5) длиной D изогнута под углом α на расстоянии Е от края и в месте изгиба соединена перемычкой (7) с краем нижней пластины (6) длиной F таким образом, что расстояние между верхней и нижней пластинами G и нижняя пластина (6) параллельна малой части (8) верхней пластины относительно изгиба, а большая часть верхней пластины относительно изгиба содержит отверстие для подшивания (9).
D - от 4 до 5 мм,
α - от 20 до 45°,
Е - от 1 до 1,5 мм,
F - от 2 до 3 мм,
G - от 0,2 до 0,5 мм.
Фиг.4 - расположение иридохрусталикового блока в глазу (сечение).
Иридохрусталиковый блок состоит из эластичной диафрагмальной части (1) в виде окрашенного кольца, эластичной прозрачной оптической части (2) и твердых опорных элементов (10). Оптическая часть (2) отстоит от диафрагмальной части (1) на расстоянии 0,1-0,5 мм в параллельной плоскости и соединена с ней с помощью лепестков (3), отходящих от оптической части (2). Иридохрусталиковый блок представляет собой сборную в глазу конструкцию. Через склеральные тоннели (12) вводятся опорные элементы (10). Опорный элемент (10) устанавливают таким образом, чтобы он упирался в склеральную шпору (11), и фиксируют в склеральном тоннеле. Опорный элемент подшивают к склере через отверстие для подшивания (9) в месте склеральных карманов. Диафрагмальная часть (1) с приклеенной оптической частью (2) имплантируется через тоннельный разрез роговицы 6,0 мм в переднюю камеру после заполнения ее вискоэластиком и фиксируется в опорных элементах (10).
Заявленное изобретение внедрено в клиническую практику, что подтверждает следующий клинический пример.
ПРИМЕР: Больной А. 30 лет в 2010 году получил травму левого глаза в быту стальной проволокой. По месту жительства проводилась ПХО с наложением швов на роговицу, факоаспирация хрусталиковых масс, консервативная антибактериальная, противовоспалительная, рассасывающая терапия. Пациент направлен в МНИИ ГБ им. Гельмгольца через 6 месяцев после травмы. Госпитализирован с диагнозом OS - последствия тяжелой травмы левого глаза, проникающее обработанное ранение роговицы, полная аниридия, афакия, организовавшийся гемофтальм.
При поступлении острота зрения левого глаза - 0,1, правого глаза - 1,0. ВГД ОД=16, ОС=16 мм рт.ст. Придаточный аппарат правого глаза не изменен. Подвижность его сохраняется в полном объеме. Роговица с рубцом неправильной формы на 5 часах, в зоне рубца бельмо 2 категории, швы были сняты через 6 месяцев после травм. Передняя камера мелкая, неравномерная. Радужная оболочка отсутствует. Афакия. Глубжележащие среды не офтальмоскопируются.
Эхографически отслойки сетчатки не определяется, в стекловидном теле организовавшийся гемофтальм. Длина оси OD - 23 мм, OS - 23 мм.
После инстилляции анестетика в конъюктивальный мешок проведена акинезия раствором лидокаина. Конъюктива отсепарована вдоль лимба и в пределах 6 мм от него. На 2, 6 и 10 часах сделан тоннельный разрез склеры, в которые под прикрытием вискоэластика установлены опорные элементы заявленного иридохрусталикового блока и фиксированы швами 10-00. В верхне-височном квадранте выполнен тоннельный разрез роговицы у лимба длиной 6 мм, через него имплантирована диафрагмальная часть заявленного иридохрусталикового блока, края которой фиксированы между пластинами опорных элементов. Передняя камера глаза восстановлена раствором BSS и воздухом. Тоннельный разрез ушит 1 узловым швом. Субконъюнктивально введен р-р гентамицина и 0,4% дексаметазона. Послеоперационный период протекал без особенностей.
Перед выпиской острота зрения левого глаза с коррекцией составила 0,4, внутриглазное давление 17 мм РТ. ст. Глаз умеренно раздражен. Роговица отечная. Передняя камера средней глубины. Шов роговицы снят на 3 сутки. На глазном дне: диск зрительного нерва бледно-розовый, границы четкие. В макулярной зоне рефлекс выражен, на периферии без очаговой патологии. Артерии и вены нормального калибра.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ имплантации искусственной иридохрусталиковой диафрагмы при аниридии и афакии, осложненной отсутствием капсулы хрусталика | 2016 |
|
RU2613418C1 |
| ИРИДОХРУСТАЛИКОВАЯ ДИАФРАГМА | 2016 |
|
RU2621302C1 |
| Способ имплантации искусственной иридохрусталиковой диафрагмы | 2021 |
|
RU2777253C1 |
| ИСКУССТВЕННАЯ ИРИДО-ХРУСТАЛИКОВАЯ ДИАФРАГМА И СПОСОБ ЕЕ ИМПЛАНТАЦИИ ПРИ АНИРИДИИ И АФАКИИ | 2004 |
|
RU2275174C2 |
| ХИРУРГИЧЕСКИЙ СПОСОБ ТРАНССКЛЕРАЛЬНОЙ ФИКСАЦИИ ИСКУССТВЕННОЙ ИРИДОХРУСТАЛИКОВОЙ ДИАФРАГМЫ | 2008 |
|
RU2366390C1 |
| ИРИДОХРУСТАЛИКОВАЯ ДИАФРАГМА И СПОСОБ ЕЕ ИЗГОТОВЛЕНИЯ | 2013 |
|
RU2526245C1 |
| СПОСОБ ЛЕЧЕНИЯ АФАКИИ | 2010 |
|
RU2427354C1 |
| ИРИДОХРУСТАЛИКОВАЯ ДИАФРАГМА ГЛАЗА И СПОСОБ ЕЕ ИМПЛАНТАЦИИ ПРИ АНИРИДИИ И АФАКИИ | 2005 |
|
RU2290132C2 |
| СПОСОБ ЛЕЧЕНИЯ АФАКИИ У ДЕТЕЙ | 2001 |
|
RU2195240C1 |
| СПОСОБ УСТРАНЕНИЯ АНИРИДИИ | 2008 |
|
RU2360655C1 |
Изобретение относится к области медицины. Иридохрусталиковый блок выполнен из биосовместимого материала и состоит из эластичной диафрагмальной части в виде окрашенного кольца с внешним диаметром 12-12,5 мм, эластичной прозрачной оптической части и опорных элементов. Оптическая часть диаметром 5,0-5,5 мм отстоит от диафрагмальной части с внутренним диаметром 2,5-3,0 мм на расстоянии 0,1-0,5 мм в параллельной плоскости и соединена с ней с помощью лепестков, отходящих от оптической части. Диафрагмальная часть соединяется с установленными в глазу твердыми опорными элементами, каждый из которых состоит из верхней и нижней пластин трапециевидной формы. Верхняя пластина длиной 4-5 мм изогнута под углом 20-45° на расстоянии 1-1,5 мм от края и в месте изгиба соединена перемычкой с краем нижней пластины длиной 2-3 мм таким образом, что расстояние между верхней и нижней пластинами 0,2-0,5 мм, и нижняя пластина параллельна малой части верхней пластины относительно изгиба, а большая часть верхней пластины относительно изгиба содержит отверстие для подшивания. Применение данного изобретения обеспечивает естественный ток внутриглазной жидкости между диафрагмальной и оптической частями, снижает риск развития гипертензии, витреального блока, уменьшает риск возникновения кровоизлияния (гифемы), уменьшает риск развития вторичной глаукомы. 1 з.п. ф-лы, 4 ил., 1 пр.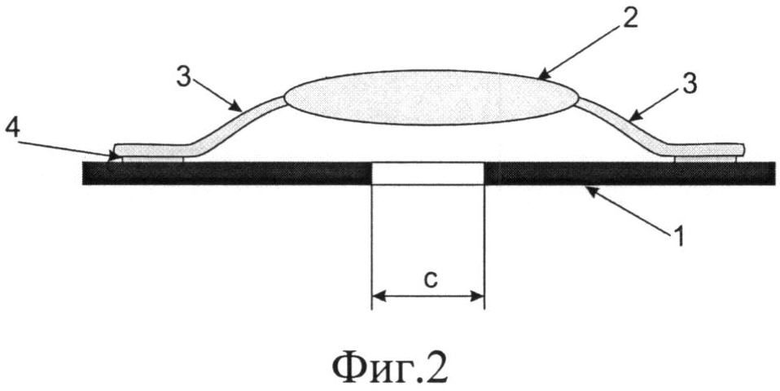
1. Иридохрусталиковый блок, выполненный из биосовместимого материала, состоящий из эластичной диафрагмальной части в виде окрашенного кольца с внешним диаметром 12-12,5 мм, эластичной прозрачной оптической части и опорных элементов, отличающийся тем, что оптическая часть диаметром 5,0-5,5 мм отстоит от диафрагмальной части с внутренним диаметром 2,5-3,0 мм на расстоянии 0,1-0,5 мм в параллельной плоскости и соединена с ней с помощью лепестков, отходящих от оптической части; диафрагмальная часть соединяется с установленными в глазу твердыми опорными элементами, каждый из которых состоит из верхней и нижней пластин трапециевидной формы, при этом верхняя пластина длиной 4-5 мм изогнута под углом 20-45° на расстоянии 1-1,5 мм от края и в месте изгиба соединена перемычкой с краем нижней пластины длиной 2-3 мм таким образом, что расстояние между верхней и нижней пластинами 0,2-0,5 мм и нижняя пластина параллельна малой части верхней пластины относительно изгиба, а большая часть верхней пластины относительно изгиба содержит отверстие для подшивания.
2. Иридохрусталиковый блок по п.1, у которого концы лепестков, отходящих от оптической части, скреплены с диафрагмальной частью с помощью фотополимеризующегося клея.
| ИСКУССТВЕННАЯ ИРИДО-ХРУСТАЛИКОВАЯ ДИАФРАГМА И СПОСОБ ЕЕ ИМПЛАНТАЦИИ ПРИ АНИРИДИИ И АФАКИИ | 2004 |
|
RU2275174C2 |
| ИСКУССТВЕННЫЙ ХРУСТАЛИК ГЛАЗА | 2004 |
|
RU2248771C1 |
| US 20030036796 A1, 20.02.2003 | |||
| US 20090312836 A1, 17.12.2009 | |||
| US 20050246019 A1, 03.11.2005 | |||
| US 20070135915 A1, 14.06.2007 | |||
Авторы
Даты
2014-08-20—Публикация
2012-09-20—Подача