Изобретение относится к области медицины, а именно, к торакальной хирургии и фтизиатрии и может быть использовано для лечения распространенного туберкулеза легких.
В современной фтизиохирургии широко применяются операции резекционного типа и удаления легкого - пневмонэктомии [1, 2, 5, 6].
При разрушенном легком, вследствие фиброзно-кавернозного туберкулеза, пневмонэктомии является операцией выбора [5, 6]. У оперированных больных в 81.1% случаев развивается постпневмонэктомический синдром, характеризующийся развитием медиастинальной грыжи, которая проявляется в перерастяжении и пролабировании легочной ткани и органов средостения в противоположный гемиторакс [3, 4, 7]. Перерастяжение единственного легкого приводит к прогрессированию туберкулеза в очагах и дыхательной недостаточности, особенно если патологический процесс располагается в сместившихся в противоположный гемиторакс отделах легкого, а смещение трахеи и пищевода - к стридорозному дыханию и дисфагии [3].
Известен способ профилактики и лечения постпневмонэктомического синдрома [RU 2428942, C1, А61В 17/00, 20.09.2011], характеризующийся тем, что операцию проводят через 3-4 недели после пневмонэктомии после предварительного установления наличия или отсутствия в единственном оставшемся легком туберкулезных очагов, на оперированной стороне выполняют разрез длиной 5-8 см паравертебрально параллельно медиальному краю лопатки от уровня остистого отростка третьего грудного позвонка, послойно рассекают кожу, подкожно-жировую клетчатку, часть трапециевидной, широчайшей мышцы спины и большой ромбовидной мышцы, частично рассеченные мышцы и лопатку отслаивают от наружной поверхности ребер в проекции предстоящей декостации и отводят в стороны и кнаружи, образуя полость для хирургических манипуляций между большими скелетными мышцами и реберным каркасом, в эту полость через отдельный прокол на 2 см выше верхнего угла раны через торакопорт вводят видеоторакоскоп, под контролем которого выполняют все дальнейшие манипуляции, расслаивают волокна мышцы, выпрямляющей спину, открывая доступ к задним отрезкам ребер, выполняют последовательно частичную декостацию ребер, начиная с IV ребра: электроножом рассекают надкостницу по его наружной поверхности, полностью очищают ребро от надкостницы и межреберных мышц без вскрытия плевральной полости, рассекают сухожилия и связки, прикрепляющиеся к поперечному отростку четвертого грудного позвонка, костными кусачками перекусывают шейку ребра вместе с поперечным отростком грудного позвонка, а затем - по переднее-подмышечной линии и удаляют, аналогично рассекают надкостницу III ребра и очищают его от мышц и надкостницы, после пересечения сухожилий и связок вокруг головки ребра и поперечного отростка третьего грудного позвонка, шейку ребра перекусывают вместе с поперечным отростком позвонка, ребро частично удаляют кпереди до хрящевой части, аналогичным образом выполняют частичное удаление II ребра, затем рассекают надкостницу по наружному краю I ребра, очищают его нижнюю поверхность от надкостницы и межреберных мышц, после чего при наличии в единственном легком туберкулезных очагов рассекают сухожилия и связки в области головки, перекусывают ее без захвата поперечного отростка первого грудного позвонка, задний отрезок ребра захватывают крючком, отводя книзу и на себя, очищают от надкостницы верхнюю и внутреннюю поверхности ребра, перекусывают кпереди по границе с хрящевой частью и удаляют, а при отсутствии туберкулезных очагов в единственном легком мобилизуют купол плевры в экстрафасциальном слое от подключичных сосудов до уровня II ребра, оставляя при этом I ребро, затем в экстраплевральную полость через микроирригатор вводят медленно рассасывающийся пломбировочный материал, рану герметично ушивают, в послеоперационном периоде производят удаление экссудата из плевральной полости, а в экстраплевральную полость ежедневно вводят растворы антибиотиков, через 1-1,5 месяца микроирригатор удаляют.
Достоинством способа является то, что экстраплевральная задне-верхняя торакопластика способствует коррекции объема гемиторакса, возвращению трахеи и пищевода в срединное положение, что клинически проявляется в уменьшении стридора и дисфагии.
Однако, недостатком способа является деформация грудной клетки, а также то, что операция не оказывает влияния на легочную грыжу, а из-за рассасывания коллагена со временем снижается эффективность способа и увеличивается риск смещения органов средостения.
Наиболее близким по технической сущности к предложенному является способ лечения постпневмонэктомического синдрома [RU 2701772, C1, А61В 17/00, 10.10.2019], согласно которому выполняют межреберную торакотомию, в 4 или 5 межреберье со стороны единственного легкого, где послойно рассекают кожу, подкожно-жировую клетчатку, межреберные мышцы, париетальную плевру и выделяют легкое из спаек, после чего оценивают размеры и протяженность грыжевых ворот, вправляют легочную грыжу в собственный гемиторакс и производят подшивание к переднему средостения на максимальной площади сетчатого полипропиленового импланта, фиксируя его к зоне грыжевых ворот, париетальной плевре и грудной стенке отдельными проленовыми швами.
Недостатком наиболее близкого технического решения является наличие постпневмонэктомического синдрома и образование послеоперационных изменений в физиологическом положении легкого, а также отклонение трахеи и пищевода от срединного положения. Это снижает эффективность лечения и вызывает послеоперационные осложнения.
Задачей данного изобретения является разработка способа лечения распространенного туберкулеза единственного легкого, содержащего очаг туберкулезной инфекции в смещенном в противоположный гемиторакс участке, с этапным устранением постпневмонэктомического синдрома и с возможностью восстановления физиологического положения легкого, а также устранения смещения трахеи и пищевода от срединного положения.
Технический результат, который реализуется при использовании предлагаемого способа, заключается в повышении эффективности лечения за счет устранении медиастинальной легочной грыжи переднего средостения на первом этапе и коррекции объема гемиторакса на втором этапе, с устранением постпневмонэктомического синдрома и с возможностью восстановления физиологического положения легкого, трахеи и пищевода, в результате чего улучшается самочувствие пациента и уменьшаются одышка и дисфагия.
Поставленная задача решается, а требуемый технический результат достигается тем, что лечение распространенного туберкулеза единственного легкого с этапной коррекцией постпневмонэктомического синдрома проводят в два этапа, на первом из которых выполняют боковую торакотомию в четвертое межреберье со стороны единственного легкого, оценивают уровень поражения легочной ткани, включая размеры и протяженность грыжевых ворот, ткань единственного легкого, переместившуюся на противоположную сторону, и возвращают в свой гемиторакс, накладывают аппарат УНИКОН СУ-80 на область, содержащую туберкулезный процесс, выполняют резекцию с дополнительным укреплением механического шва двурядным ручным швом, производят медиастинопластику путем подшивания к переднему средостения сетчатого полипропиленового импланта, фиксируя его к зоне грыжевых ворот, париетальной плевре и грудной стенке отдельными проленовыми швами, а через три недели проводят второй этап, в котором пациенту выполняют разрез длиной 6 см паравертебрально параллельно медиальному краю лопатки от уровня остистого отростка третьего грудного позвонка и выполняют последовательно поднадкостничную резекцию четвертого, третьего, второго и первого ребер.
На графических иллюстрациях представлены:
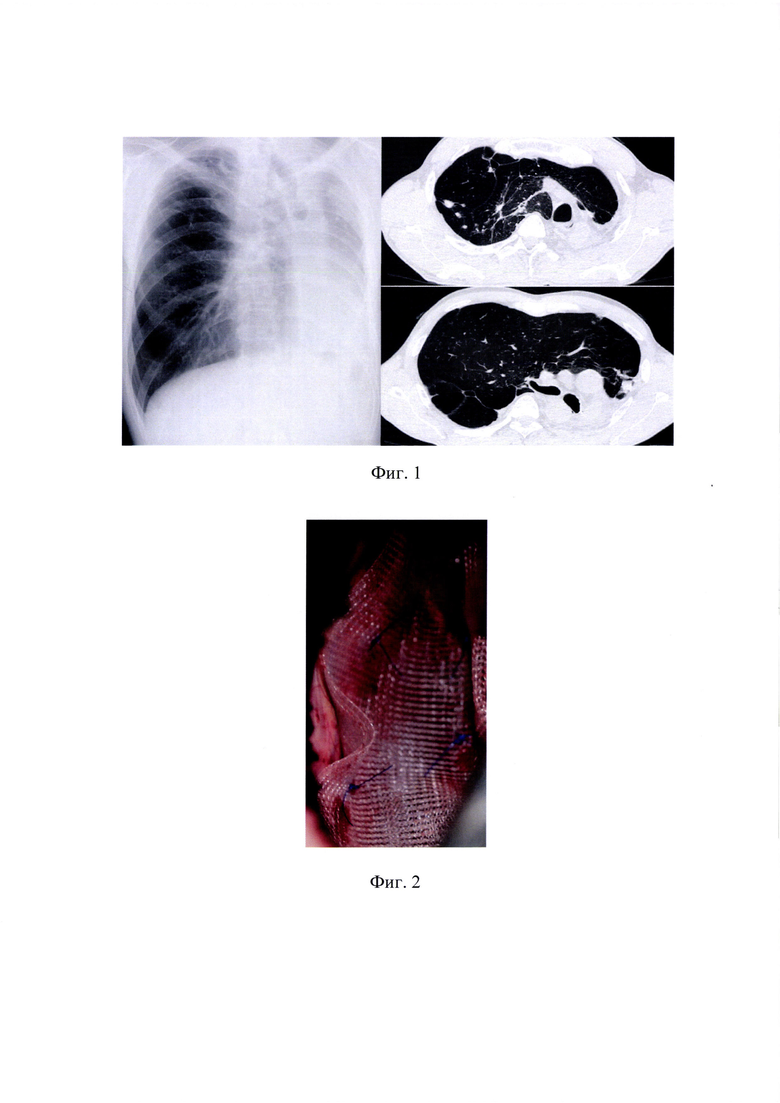
на фиг. 1 - РГ и КТ ОГК при поступлении пациента для лечения, где состояние после пневмонэктомии слева, резкое смещение левого легкого в правый гемиторакс, фиброзное сморщивание S1-2 левого легкого с множественными туберкулемами и очагами;
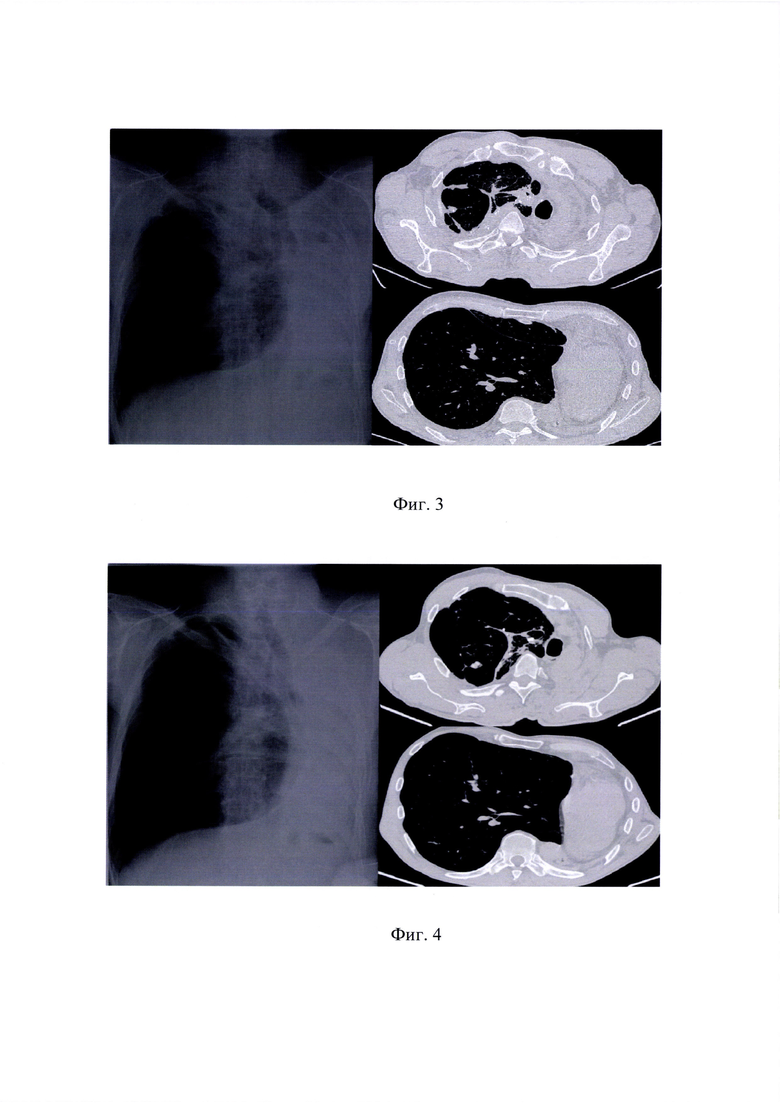
на фиг. 2 - положение сетчатого импланта в левом гемитораксе;
на фиг. 3 - результаты рентгенографического и КТ-исследований после резекции с установкой сетчатого импланта справа (через 16 дней), где степень смещения средостения в меньшем объеме, а очаговые изменения и ателектаз в области цепочек скоб;
на фиг. 4 - результаты рентгенографического и КТ-исследований после торакопластики слева (через 14 дней), где видна положительная динамика в виде смещения трахеи и пищевода в более срединное положение.
Способ лечения распространенного туберкулеза единственного легкого с этапной коррекцией постпневмонэктомического синдрома осуществляют следующим образом.
Способ имеет два этапа. На перовом этапе хирургический доступ выполняется на боку со стороны единственного легкого. В четвертое межреберье производят послойное рассечение кожи, подкожно-жировой клетчатки, межреберных мышц и париетальной плевры, с осторожностью выделяют единственное легкое, рассекая имеющиеся плевральные спайки, стараясь не повредить легочную ткань.
Переместившиеся на противоположную сторону отделы легкого возвращают в свой гемиторакс, оценивают объем и характер туберкулезного поражения этих отделов, на зону, содержащую патологический участок, накладывают аппарат УНИКОН СУ-80 в видимых пределах здоровых тканей, выполняют резекцию легкого с последующим дополнительным укреплением механического шва двурядным непрерывным ручным швом проленовой нитью.
Далее, на сниженном дыхательном объеме, производят медиастинопластику, для чего сверху над зоной грыжевых ворот располагают и подшивают полипропиленовый нерассасывающийся сетчатый имплант размером 15×15 см сквозными П-образными проленовыми швами, фиксируя его на всем протяжении медиастинальной поверхности. Потом увеличивают объем вентиляции легкого, а после визуального контроля гемостаза плевральную полость дренируют одной силиконовой трубкой через контраппертуру к куполу.
Длительность первого этапа составляет 80-100 мин. Рентгенологический контроль за зоной резекции и положением средостения и легочной ткани проводят в первые сутки после операции. Как правило, уже с первых суток наблюдается отсутствие визуализации легочной ткани на фоне фиброзированного гемиторакса и возвращение смещенного дистального отрезка трахеи в срединное положение. Дренаж удаляется на третьи сутки после операции.
Второй этап выполняется через три недели. На стороне пневмонэктомии выполняют разрез длиной 6 см паравертебрально параллельно медиальному краю лопатки от уровня остистого отростка третьего грудного позвонка, послойно рассекают кожу, подкожно-жировую клетчатку, мышцы плечевого пояса, лопатку отслаивают от наружной поверхности ребер в проекции предстоящей резекции и отводят в сторону и кнаружи, расслаивают волокна мышцы, выпрямляющей спину, после чего выполняют последовательно частичную поднадкостничную резекцию IV, III, II и I ребра: электроножом рассекают надкостницу по наружной поверхности, полностью очищают ребро от надкостницы и межреберных мышц без вскрытия плевральной полости, рассекают сухожилия и связки, прикрепляющиеся к поперечному отростку IV грудного позвонка, кусачками перекусывают шейку ребра, а затем - по средне-подмышечной линии, и частично удаляют, аналогично поступают с III и II ребром, затем рассекают надкостницу по наружному краю I ребра, перекусывают его кпереди по границе с хрящевой частью, экстраплеврально полость через контраппертуру устанавливают силиконовый дренаж, рану герметично ушивают, в послеоперационном периоде в дренаж ежедневно вводят растворы антибиотиков, на 5 сутки дренаж удаляют.
Длительность 2 этапа составляет 60-80 мин при минимальной кровопотере до 100 мл. Рентгенологический контроль за положением средостения и единственного легкого проводится в первые сутки после операции.
Предложенный способ имеет следующие преимущества:
1. Выполнение резекции сместившихся отделов единственного легкого, содержащего патологический процесс, служит эпидемиологической цели - санации очага инфекции, и позволяет предотвратить прогрессирование туберкулеза у пациента.
2. Применение нерассасывающегося сетчатого импланта позволяет одновременно с резекцией легкого надежно укрепить область грыжевых ворот, ликвидируя их и устраняя легочную грыжу, не давая впоследствии развиться ее рецидиву.
3. Выполнение отсроченной экстраплевральной торакопластики с резекцией I-IV ребер со стороны пневмонэктомии позволяет вернуть смещенные в сторону оперированного гемиторакса трахею и пищевод назад, к средней линии тела и дополнить корригирующий эффект установки сетчатого импланта со стороны единственного легкого.
Примером успешного хирургического лечения туберкулеза единственного легкого и постпневмонэктомического синдрома с помощью резекции с одномоментной пластикой переднего средостения и последующей отсроченной экстраплевральной торакопластикой с резекцией I-IV ребер со стороны пневмонэктомии могут служить следующее клиническое наблюдение.
Пациент А., 47 лет, болен туберкулезом легких с 2004 г. Неоднократно лечился стационарно. 25.10.2018 г. по поводу фиброзно-кавернозного туберкулеза, разрушенного левого легкого выполнена плевропневмонэктомия слева. При контрольном КТ-исследовании легких от 24.04.2019 г. выявлено выраженное смещение органов средостения и единственного правого легкого влево. Поступил в ЦНИИТ 25.04.2019 г. для решения вопроса о проведении хирургического лечения. При поступлении состояние больного средней степени тяжести, обусловленное одышкой и дисфагией.
Объективно: кожа и слизистые физиологической окраски. При аускультации дыхание везикулярное с жестким оттенком, выслушивается справа и слева до передне-ключичной линии. ЧДД 18/мин. Тоны сердца ритмичные. ЧСС 100/мин. АД 120/70 мм рт. ст. Живот мягкий, безболезненный. Печень по краю реберной дуги, размеры печени не увеличены.
При рентгенологическом и КТ-исследовании органов грудной клетки при поступлении: состояние после пневмонэктомии слева, левая половина грудной клетки заполнена резко смещенными и ротированными органами средостения, передней легочной медиастинальной грыжей, достигающей слева наружных паракостальных отделов грудной полости, а также органами брюшной полости под высоко стоящим куполом диафрагмы. В единственном легком: на фоне фиброзного сморщивания S1-2 и части верхнего субсегмента S6 визуализируются множественные мелко- и средне-фокусные туберкулемы, разнокалиберные (фиг. 1).
ЭКГ 26.04.2019 г.: синусовый ритм, ЧСС 60/мин, отклонение ЭОС вправо. Неполная блокада задней ветви левой ножки п. Гиса. Изменения передне-боковой стенки левого желудочка.
ФВД от 26.04.2019 г.: ЖЕЛ 109,7% от д.в., ОФВ1 67,5% от д.в., ИТ 61,0% от д.в. - умеренное снижение вентиляционной способности легких по обструктивному типу.
Исследование газов крови от 26.04.2019 г: рН - 7,417, pO2 - 80 мм рт. ст., pCO2 - 38,8 мм рт. ст. Заключение: умеренная гипокемия, насыщение О2, КЩС в норме.
Фибробронхоскопия: катаральный гнойный эндобронхит. Данных за туберкулезное поражение бронхов нет.
Общий анализ крови: эритроциты 4,73×1012/л, лейкоциты 6,2×109/л, тромбоциты 311×109/л, гемоглобин 140 г/л, п/я - 1%, с/я - 47%, эозинофилы - 6%, лимфоциты 40%, моноциты - 6%, СОЭ - 4 мм/ч.
Общий анализ мочи - в норме.
Биохимический анализ крови от 26.04.2019 г.: билирубин общий 32,7 мкмоль/л, АЛТ 18,8 Е/л, ACT 23,2 Е\л.
В мокроте методом ЛЮМ КУМ не обнаружены, методом ПЦР ДНК МБТ обнаружена.
Больной обсужден на консилиуме: учитывая распространенность процесса (наличие туберкулемы на фоне цирротических измененний ткани единственного легкого, входящей в медиастинальную легочную грыжу и создающей высокий риск рецидива туберкулеза в перерастянутой легочной ткани, а также смещения трахеи) решено выполнить больному этапное хирургическое лечение. На 1 этапе выполнена одномоментная резекция единственного правого легкого и передняя медиастинопластика с применением полимерного сетчатого импланта. В случае сохранения в послеоперационном периоде смещения трахеи и пищевода, а также при наличии жалоб на одышку и дисфагию, с целью коррекции объема гемиторакса предусматривалась отсроченная торакопластика слева в качестве второго этапа хирургического лечения.
На операции выявлено, что верхняя доля правого легкого находится в левом гемитораксе, ткань правого легкого вправлена в свой гемиторакс; в S2-3, смещенных в противоположный гемиторакс, на фоне фиброзно измененной ткани пальпируется конгломератная туберкулема размерами 20×30 мм. Было решено выполнить резекцию единственного правого легкого. На часть S2-3 в видимых пределах здоровой ткани наложен сшивающий аппарат УНИКОН СУ-80, препарат, содержащий туберкулемы, удален. Механический шов на легком укреплен непрерывным швом проленовой нитью. Затем поверх грыжевых ворот установлен полимерный сетчатый имплант, который был фиксирован сквозными П-образными проленовыми швами на всем протяжении медиастинальной поверхности. Плевральная полость дренирована одной силиконовой трубкой через контраппертуру к куполу (фиг. 2).
Продолжительность операции составила 80 мин, кровопотеря 75 мл. Ранний послеоперационный период прошел без осложнений, дренаж удален на восьмые сутки, швы сняты на десятые сутки после операции.
Согласно гистологическому заключению операционного материала подтвержден фиброзно-кавернозный туберкулез с высоким уровнем активности туберкулезного воспаления.
После операции состояние больного улучшилось: уменьшилась одышка при физической нагрузке, но сохранилось затруднение при глотании жидкой и твердой пищи.
При контрольном рентгенологическом и КТ-исследованиях легких, выполненных через 16 дней после операции, выявлена значительно меньшая степень смещения средостения, чем до операции. Очаговые изменения и послеоперационный ателектаз в области цепочек скоб (фиг. 3).
Учитывая сохранение медиастинальной грыжи в задних отделах гемиторакса и смещения трахеи, было решено выполнить второй этап хирургического лечения - экстраплевральную торакопластику с резекцией I-IV ребер.
Была проведена операция - отсроченная экстраплевральная торакопластика с резекцией I-IV ребер слева. На стороне пневмонэктомии паравертебральным доступом параллельно медиальному краю лопатки от уровня остистого отростка третьего грудного позвонка после расслаивания волокон мышцы, выпрямляющей спину, последовательно выполнена поднадкостничная резекция IV, III, II и I ребер. Продолжительность операции составила - 180 мин, кровопотеря 50 мл. Послеоперационный период протекал без осложнений. Дренаж удален на пятые сутки. Швы сняты на десятые сутки.
Рентгенографическое и КТ-исследование после торакопластики слева (через 14 дней): положительная динамика в виде смещения трахеи и пищевода в более срединное положение. Рассасывание перигиллярной инфильтарции в зоне цепочек скоб справа (фиг. 4).
Больной завершил лечение и вернулся к привычному образу жизни, самочувствие удовлетворительное.
Обследован через 4 месяца после операции.
ФВД через 4 месяца: ЖЕЛ 77,8% от д.в., ОФВ1 51,0% от д.в., ИТ 65,0% от д.в. - значительное снижение вентиляционной способности легких по обструктивному типу.
Газы крови: pH - 7,414, рО2 - 83 мм рт. ст., рСО2 - 39,8 мм рт. ст., БрО2 98%
Заключение: умеренная гипокемия, насыщение О2, КЩС в норме. По сравнению с пооперационными показателями отмечается снижение общей жизненной емкости легких, что обусловлено уменьшением объема гемиторакса, снижением перерастяжения легочной ткани, а также уменьшением легочной поверхности за счет резекции. Улучшение показателей насыщения крови кислородом говорит о положительной динамике в оксигенации легочной ткани за счет применения данной методики.
Таким образом проведенные клинические исследования подтвердили достижение требуемого технического результата, который реализуется при использовании предлагаемого способа и заключается в повышении эффективности лечения за счет устранении медиастинальной легочной грыжи переднего средостения на первом этапе и коррекции объема гемиторакса на втором этапе, с устранением постпневмонэктомического синдрома и с возможностью восстановления физиологического положения легкого, трахеи и пищевода, в результате чего улучшается самочувствие пациента и уменьшаются одышка и дисфагия.
Литература
1. Богуш, Л.К. Хирургическое лечение больных туберкулезом единственного легкого после пневмонэктомии / Л.К. Богуш, Э.К. Мамедбеков // Грудная хирургия. - 1983. - №1. - С. 30-34.
2. Вишневский, А.А. Хирургия грудной стенки: руководство / А.А. Вишневский, С.С. Рудаков, Н.О. Миланов. - М.: Видар, 2005. - 301 с.
3. Гейнц В.Т. Вiддаленi результати пневмонектомii у хворих натуберкульоз та неспецифiчнi захворювання легень у термiпонад 20 рокiв рiсля операцii (клiнiко - функцiональнахарактеристика) / В.Т. Гейнц // Авторефератдисертацii на здобуття наукового ступенякандидата медичних наук. - 2006.
4. Даниловский, Ю.П. Результаты пульмон- и плевропульмонэктомии по поводу туберкулеза и других заболеваний легких / Ю.П. Даниловский // Туберкулез и болезни легких. - 1970. - №11. - С. 30-33.
5. Гиллер, Д.Б. Хирургическое лечение больных с деструктивным туберкулезом единственного легкого / Д.Б. Гиллер, К.В. Токаев, Я.Г. Имагожев [и др.] // Сборник материалов II международного конгресса «Актуальные направления кардиоторакальной хирургии». - Санкт-Петербург, 2012 - С. 148-149.
6. Гиллер, Д.Б. Резекция единственного легкого в лечении двустороннего деструктивного туберкулеза / Д.Б. Гиллер, Г.В. Гиллер, А.А Глотов, [и др.] // Туберкулез и болезни легких. - 2014. - №7. - С. 31-39.
7. Евфимьевский, В.П. Медиастинальные грыжи легкого после пневмонэктомии: автореферат дис. … кандидата медицинских наук / В.П. Евфимьевский; Центр, науч.-исслед. ин-т туберкулеза. - Москва: [б. и.], 1970. - 27 с.
8. Залескис, Р. Роль хирургических методов в лечении туберкулеза / Р. Залескис // Проблемы туберкулеза. - 2001. - №9. - С. 3-5.
9. Нечаева, О.Б. Эпидемическая ситуация по туберкулезу в России / О.Б. Нечаева // Туберкулез и болезни легких. - 2018. - №8. - С. 15-24.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ лечения постпневмонэктомического синдрома | 2018 |
|
RU2701772C1 |
| Способ лечения распространенного осложненного туберкулёза легких медиастинальной легочной грыжей | 2022 |
|
RU2807506C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОСТПНЕВМОНЭКТОМИЧЕСКОГО СИНДРОМА | 2010 |
|
RU2427327C1 |
| СПОСОБ ПРОФИЛАКТИКИ ПОСТПНЕВМОНЭКТОМИЧЕСКОГО СИНДРОМА | 2010 |
|
RU2428942C1 |
| Способ профилактики постпневмонэктомического синдрома | 2015 |
|
RU2614525C1 |
| Способ хирургической профилактики развития постпневмонэктомического синдрома | 2022 |
|
RU2808346C1 |
| Способ профилактики постпневмонэктомического синдрома в эксперименте | 2019 |
|
RU2706035C1 |
| Способ восстановления диафрагмы при обширном дефекте после субтотального её удаления по поводу туберкулезной эмпиемы плевры | 2022 |
|
RU2784298C1 |
| СПОСОБ ОТСРОЧЕННОЙ КОРРЕКЦИИ ПЛЕВРАЛЬНОЙ ПОЛОСТИ ПОСЛЕ РЕЗЕКЦИИ ЛЕГКИХ | 2009 |
|
RU2427332C2 |
| Способ одномоментной резекции легкого и экстраплеврального пневмолиза с установкой силиконового импланта | 2020 |
|
RU2752459C1 |
Изобретение относится к области медицины, а именно к торакальной хирургии и фтизиатрии. Лечение проводят в два этапа. На первом этапе выполняют боковую торакотомию в четвертом межреберье со стороны единственного легкого. Оценивают уровень поражения легочной ткани, размеры и протяженность грыжевых ворот. Ткань единственного легкого, переместившуюся на противоположную сторону, возвращают в свой гемиторакс. Накладывают аппарат УНИКОН СУ-80 на область, содержащую туберкулезный процесс. Выполняют резекцию легкого с последующим дополнительным укреплением механического шва двурядным непрерывным ручным швом проленовой нитью. Подшивают полипропиленовый нерассасывающийся сетчатый имплант сквозными П-образными проленовыми швами поверх грыжевых ворот. Через три недели проводят второй этап. Выполняют разрез длиной 6 см паравертебрально параллельно медиальному краю лопатки от уровня остистого отростка третьего грудного позвонка. Выполняют последовательно поднадкостничную резекцию четвертого, третьего, второго и первого ребер. Способ позволяет повысить эффективность лечения, устранить медиастинальную легочную грыжу переднего средостения, скорректировать объем гемиторакса, устранить постпневмонэктомический синдром, восстановить физиологическое положение легкого, трахеи и пищевода, уменьшить одышку и дисфагию у пациента. 4 ил., 1 пр.
Способ лечения распространенного туберкулеза единственного легкого с этапной коррекцией постпневмонэктомического синдрома, заключающийся в том, что его проводят в два этапа, на первом из которых выполняют боковую торакотомию в четвертом межреберье со стороны единственного легкого, оценивают уровень поражения легочной ткани, включая размеры и протяженность грыжевых ворот, ткань единственного легкого, переместившуюся на противоположную сторону, возвращают в свой гемиторакс, накладывают аппарат УНИКОН СУ-80 на область, содержащую туберкулезный процесс, выполняют резекцию легкого с последующим дополнительным укреплением механического шва двурядным непрерывным ручным швом проленовой нитью, подшивают полипропиленовый нерассасывающийся сетчатый имплант сквозными П-образными проленовыми швами поверх грыжевых ворот, а через три недели проводят второй этап, на котором пациенту выполняют разрез длиной 6 см паравертебрально параллельно медиальному краю лопатки от уровня остистого отростка третьего грудного позвонка и выполняют последовательно поднадкостничную резекцию четвертого, третьего, второго и первого ребер.
| Способ лечения постпневмонэктомического синдрома | 2018 |
|
RU2701772C1 |
| Красникова Е.В | |||
| Диссертация на соискание ученой степени доктора медицинских наук | |||
| Комплексное хирургическое лечение больных распространенным деструктивным туберкулезом органов дыхания с применением интраоперационных инновационных технологий, Москва 2019 | |||
| Пресс для изготовления металлических стержней по способу Дика | 1927 |
|
SU16181A1 |
| Бижанов А.Б | |||
| Диссертация на соискание | |||
Авторы
Даты
2021-07-07—Публикация
2020-11-23—Подача