Изобретение относится к медицине, а именно, к торакальной хирургии и фтизиатрии и может быть использовано для лечения и коррекции постпневмонэктомического синдрома при комплексном лечении распространенного деструктивного туберкулеза легких.
Как правило, постпневмонэктомический синдром наблюдается у оперированных пациентов молодого возраста, у которых характерно быстрое формирование фиброторакса. Поскольку рубцевание гемиторакса приводит к значительному уменьшению его объема по сравнению с объемом легкого, происходит выраженное смещение единственного легкого и органов средостения в оперированную сторону, иногда даже с ротацией вокруг своей оси и позвоночника. Наряду со смещением трахеи, главного бронха, пищевода, смещением и ротацией сердца и полых вен с соответствующими патологическими симптомами дисфагии, стридора, сердечно- сосудистых нарушений, чаще всего наблюдаются одышка, нарушение вентиляции и рецидивирующие воспалительные процессы единственного легкого, связанного с развитием медиастинальной легочной грыжи, проявляющейся в пролабировании ткани единственного легкого в противоположный гемиторакс через средостение. В таком легком вследствие перерастяжения развивается эмфизема, приводящая к легочно-сердечной недостаточности, которая также способствует прогрессированию туберкулеза в оставшихся очагах.
Перечисленные симптомы в той или иной степени характерны для всех больных, перенесших пневмонэктомию.
Несмотря на то, что существует большое число больных с постпневмонэктомическим синдромом, способы его лечения разработаны недостаточно полно, что сужает арсенал технических средств, которые могут быть использованы на практике.
Известен способ лечения [RU 2448658, C1, А61В 17/00, 27.04.2012], включающий поднадкостничную резекцию, искусственное формирование экстраплевральной полости с ее последующей пломбировкой, фиксацию пломбы подшиванием к грудной стенке и дренирование экстраплевральной полости, при этом, проводят предоперационную противотуберкулезную терапию препаратами в зависимости от чувствительности возбудителя в течение 3-4 месяцев, при локализации каверны в верхней доле выполняют вертикальный разрез в подмышечной области размером 7-9 см, послойно рассекают мягкие ткани, выполняют поднадкостничную резекцию второго, реже третьего ребра, на протяжении 6-8 см, а при локализации каверны в других отделах легкого (средняя, нижняя доля) выполняют резекцию ребер, расположенных ниже в соответствии с проекцией каверны на грудную стенку, при этом пломбировку экстраплевральной полости осуществляют силиконовой пломбой, размер которой рассчитывают на спиральном компьютерном томографе до операции, а дренирование экстраплевральной полости осуществляют силиконовой трубкой.
Особенностью способа является то, что, экстраплевральный пневмолиз выполняют под контролем видеоторакоскопа, а в качестве силиконовой пломбы используют силиконовый протез округлой формы.
Недостатком этого способа является относительно низкая эффективность лечения.
Известен также способ лечения [RU 2469661, Cl, А61В 17/00, 20.12.2012], включающий торакопластику, освобождение межреберных мышечных пучков от париетальной плевры и экстраплевральный пневмолиз верхушки легкого и последующее создание нового плеврального купола наложением на верхушку легкого стягивающего элемента, который фиксируют к переднему и заднему отрезкам нижележащего ребра, и формированием костно-реберного блока, после чего операционную рану закрывают, при этом, торакопластику реализуют в остеопластическом варианте, для чего паравертебральным разрезом обнажают задние отрезки с первого по пятое ребер, после чего их пересекают у позвоночника, второе-пятое ребра резецируют, соответственно второе ребро на 3 см, третье ребро на 5 см, четвертое ребро - до задней подмышечной линии, пятое ребро - до передней подмышечной линии, причем, стягивающий элемент выкраивают в виде ленты шириной от 2 до 5 см из готовой мелкоячеистой сетки, выполненной из нерассасывающегося биосовместимого синтетического материала, длиной, обеспечивающей возможность фиксации концов ленты к соответствующим ребрам, при этом, первый конец ленты фиксируют к первому грудино-реберному сочленению или при размерах каверн более 4 см - ко второму грудино-реберному сочленению, после чего свободный конец ленты перебрасывают через купол легкого, удерживая один край вплотную к средостению, по завершению чего осуществляют натяжение ленты, сохраняя которое фиксируют ее свободный конец, после чего формируют костно-реберный каркас из задних отрезков первого-третьего ребер, для чего их поочередно низводят и фиксируют нерассасывающимися лигатурами к шестому ребру.
Недостатком этого способа также является относительно низкая эффективность лечения.
Наиболее близким по технической сущности к предложенному является способ лечения [RU 2290878, Cl, А61В 17/00, 10.01.2007], включающий межреберную торакотомию, экстраплевральное отделение верхушки пораженного легкого, искусственное формирование экстраплевральной полости с ее последующей пломбировкой мягкотканным лоскутом на питающей ножке, фиксацию лоскута к тканям грудной клетки и ушивание операционной раны, при этом, после окончательного завершения формирования экстраплевральной полости на фоне форсированного раздувания оперированного легкого выявляют возможные повреждения в париетальной плевре, исключают или подтверждают факт наличия дефекта, при установлении которого в плевральную полость вводят ирригатор, подключают его к системе активной аспирации для полного и немедленного удаления из нее воздуха, а выявленный дефект ушивают до герметизма, после этого формируют мягкотканный лоскут, в качестве которого используют мышечный лоскут, включающий широчайшую мышцу спины, при проведении его мобилизации максимально сохраняют длинный боковой и задний грудинный нервы, пучки мышц в зоне ее прикрепления к плечевой кости и подмышечной области, в сформированную экстраплевральную полость лоскут перемещают через торакотомию, фиксируют к куполу и реберным поверхностям грудной клетки без натяжения, исключая при этом провисание и давление на коллабированное легкое.
Способ обеспечивает профилактику постпневмонэктомического синдрома за счет устранения грыжевых ворот.
Недостатком наиболее близкого технического решения является относительно низкая эффективность лечения, обусловленная недостаточно стойким лечебным эффектом, что вызвано следующими причинами:
- до операции смещение средостения вызывается объемным уменьшением ткани пораженного легкого, а после пневмонэктомии, в том числе и с пластикой грыжевых ворот, собственными тканями со стороны пневмонэктомии, что создает условия для еще большего смещения средостения;
- пластика собственными тканями, выполняемая одновременно с пневмонэктомии и со стороны пневмонэктомии, выполненной по поводу деструктивного туберкулеза, особенно в случае вовлечения в туберкулезный процесс плевры, подвергается инфицированию, что создает риск для неполноценного рубцевания в зоне медиастинопластики.
Задачей данного изобретения является создание способа лечения постпневмонэктомического синдрома, характеризующегося более высокой эффективностью лечения, обеспечивающего стойкое устранение такого тяжелого проявления постпневмонэктомического синдрома, как медиастинальная грыжа со смещением ткани единственного легкого в сторону ранее выполненной пневмонэктомии с одновременным уменьшением возможности инифицирования зоны медиастинопластики.
Технический результат, который реализуется при использовании предлагаемого способа, заключается в повышении эффективностью лечения путем обеспечения стойкого устранения появления медиастинальной грыжи со смещением ткани единственного легкого в сторону ранее выполненной пневмонэктомии и уменьшения возможности инифицирования зоны медиастинопластики.
Поставленная задача решается, а требуемый технический результат достигается тем, что в способе, согласно которому выполняют межреберную торакотомию, согласно изобретению, межреберную торакотомию выполняют в 4 или 5 межреберье со стороны единственного легкого, где послойно рассекают кожу, подкожно-жировую клетчатку, межреберные мышцы, париетальную плевру и выделяют легкое из спаек, после чего оценивают размеры и протяженность грыжевых ворот, вправляют легочную грыжу в собственный гемиторакс и производят подшивание к переднему средостения на максимальной площади сетчатого полипропиленового импланта, фиксируя его к зоне грыжевых ворот, париетальной плевре и грудной стенке отдельными проленовыми швами.
На графических материалах представлены:
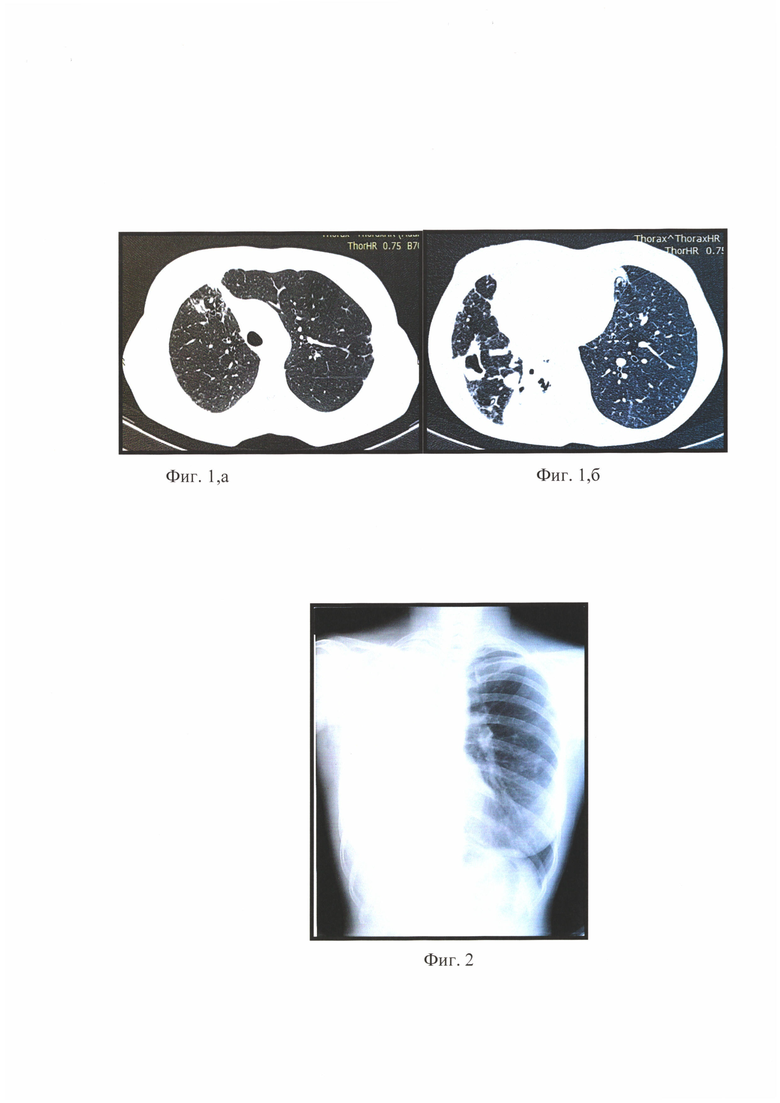
на фиг. 1, а - полученное методом компьютерной томографии (КТ) изображение органов грудной клетки, где отражена очаговая диссеминация в верхней доле правого легкого;
на фиг.1, б - КТ органов грудной клетки где отражены фиброзно-кавернозные очаговые изменения в верхней и средней долях, цирротические измененная и разрушенная нижняя доля, а также буллезные и бронхоэктатические изменения;
на фиг. 2 - обзорная рентгенограмма перед выпиской больного из стационара, на которой отражено небольшое смещение левого легкого и трахеи вправо;
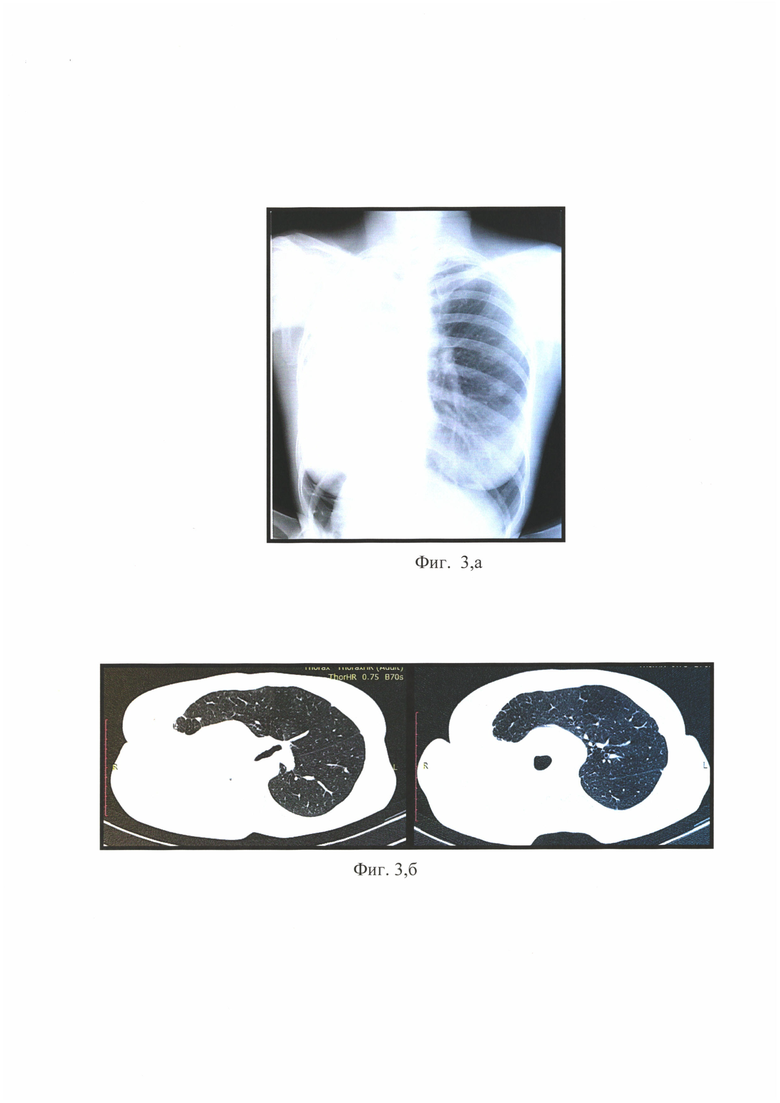
на фиг. 3, а - обзорная рентгенограмма полученная при поступлении больного, где имеется большая легочная грыжа, уплотнение и частичное рассасывание очаговых изменений;
на фиг. 3, б - КТ органов грудной клетки где легочная грыжа имеет относительно большие размеры;
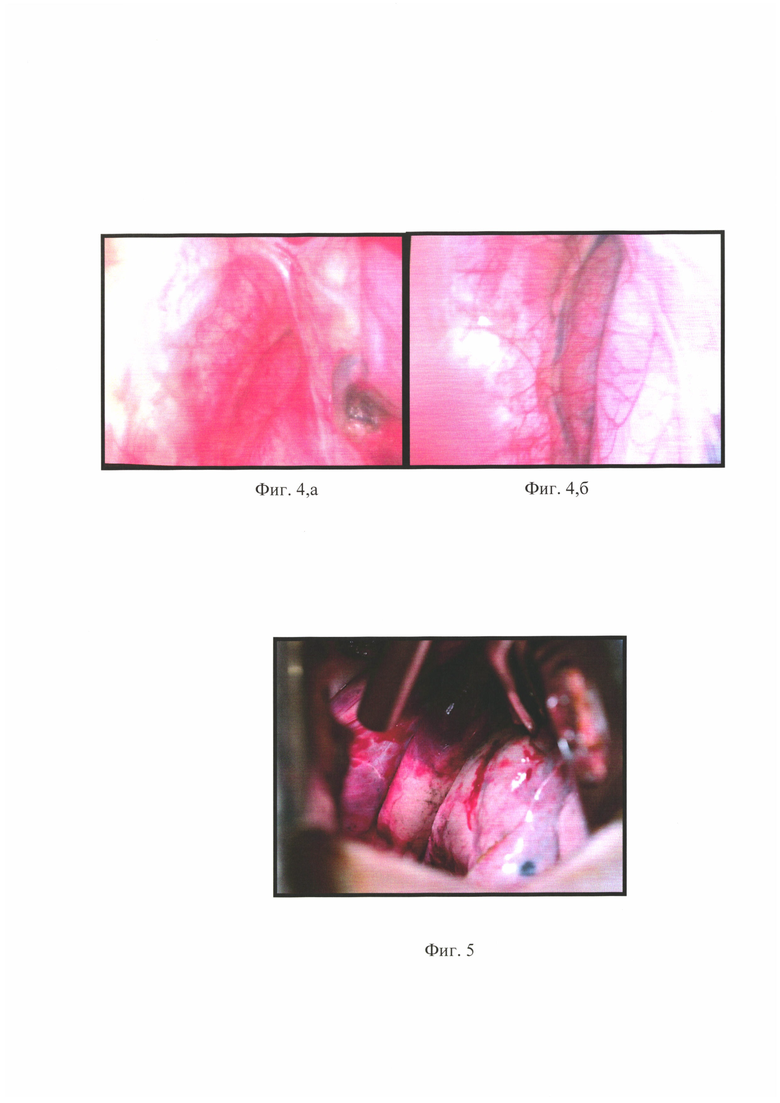
на фиг. 4, а, 4, б - фото операции, иллюстрирующее этап визуальной оценки размеров и протяженности грыжи;
на фиг. 5 - фото операции, иллюстрирующее этап перемещения дислоцированной легочной ткани в свой гемиторакс по типу вправления грыжи;
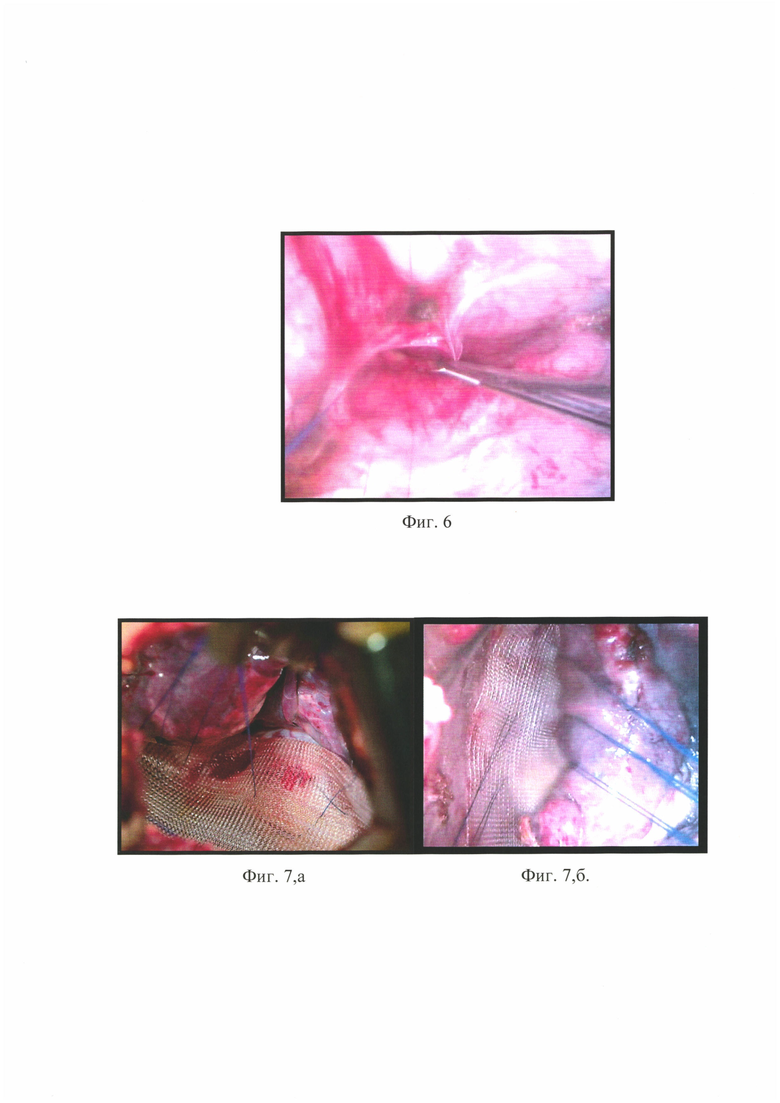
на фиг. 6 - фото операции, иллюстрирующее этап подготовки к закрытию грыжевых ворот полимерной сеткой;
на фиг.7, а 7, б - фото операции, иллюстрирующее этап подшивания нерассасывающегося полипропиленового сетчатого импланта;
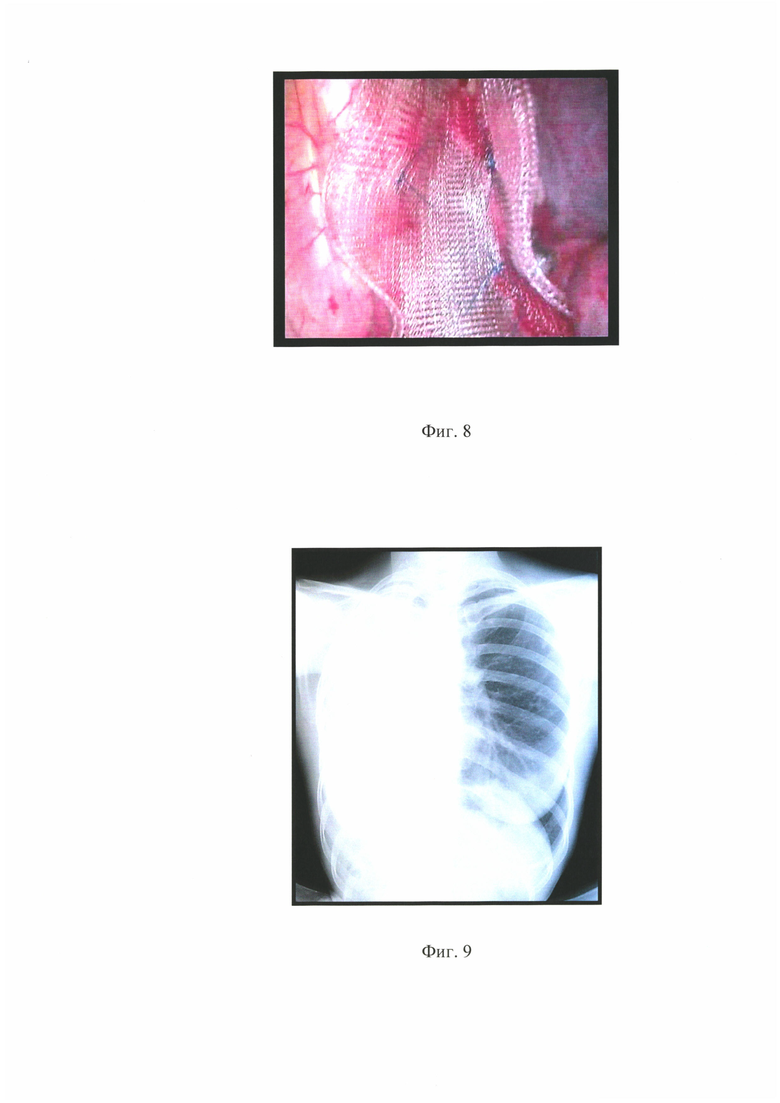
на фиг. 8 - фото операции, иллюстрирующее грыжевые ворота, когда они полностью закрыты сеткой, а легкое находится в своем гемитораксе;
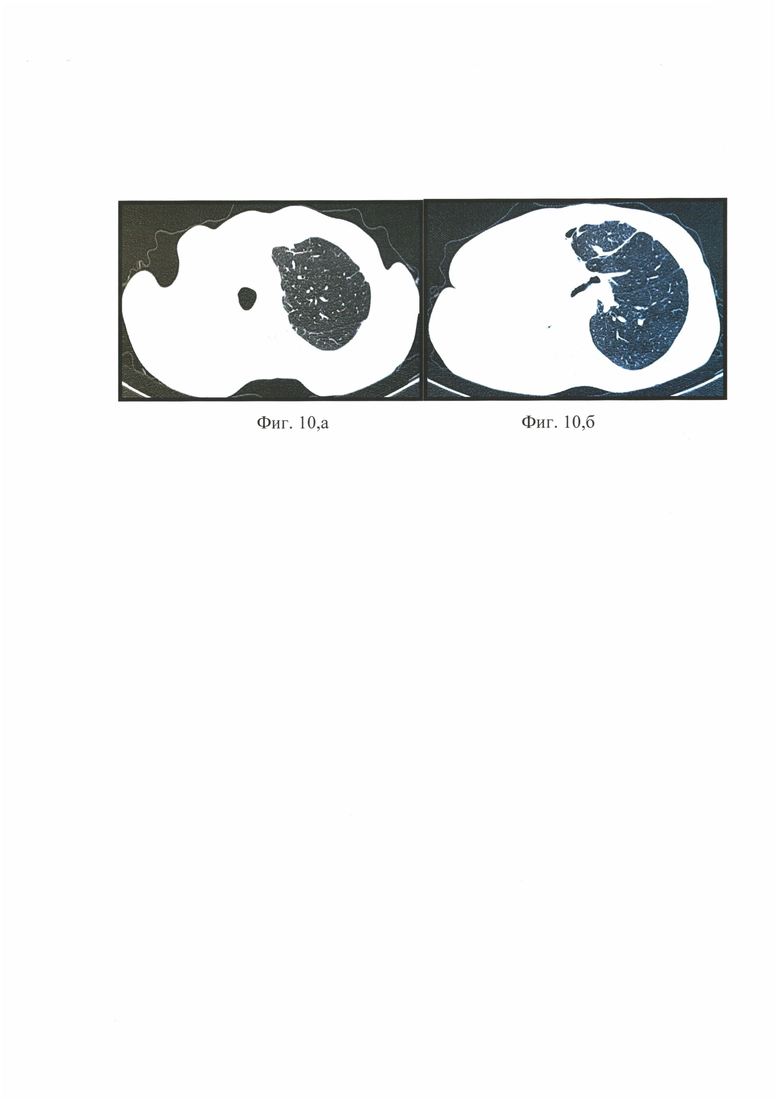
на фиг. 9 - обзорная рентгенограмма через 30 дней после операции, где видно отсутствие легочной грыжи и возвращение дистальной части смещенной трахеи в срединное положение;
на фиг. 10, а, 10, б - КТ органов грудной клетки, иллюстрирующее отсутствие перемещения ткани единственного легкого в противоположный гемиторакс.
Способ лечения постпневмонэктомического синдрома реализуется следующим образом.
Сущность способа заключается в том, что со стороны единственного легкого производят межреберную торакотомию, для чего в 4 или 5 межреберье производят послойное рассечение кожи, подкожно-жировой клетчатки, межреберных мышц и плевры. После этого оценивают размер и границы легочной грыжи, а ткань единственного легкого, переместившуюся на противоположную сторону, возвращают в свой гемиторакс по типу вправления грыжи. Сверху над зоной грыжевых ворот располагают полимерный имплант из нерассасывающейся полипропиленовой сетки размером 15×15 см, сквозными П-образными проленовыми швами фиксируя его на всем протяжении медиастинальной поверхности. Способ обеспечивает лечение тяжелого проявления постпневмонэктомического синдрома - медиастинальной легочной грыжи путем устранения грыжевых ворот со стороны неинфицированной плевральной полости за счет надежного укрепления поверхности средостения прикреплением полипропиленовой сетки ко всей поверхности средостения.
Длительность операции составляет 30-40 мин при минимальной кровопотере до 50 мл. Рентгенологический контроль за положением средостения и легочной ткани проводится через сутки после операции. Как правило, уже с первых суток наблюдается отсутствие визуализации легочной ткани на фоне фиброзированного гемиторакса и возвращение смещенного дистального отрезка трахеи в срединное положение. Силиконовый дренаж удаляется на вторые сутки после операции. Пациент может быть выписан из хирургического стационара на 10-14 сутки.
Предложенный способ имеет следующие преимущества:
- применение нерассасывающегося сетчатого импланта позволяет надежно укрепить область грыжевых ворот, ликвидируя их и устраняя легочную грыжу, и не дать впоследствии развиться рецидиву;
- операция, выполненная со стороны единственного легкого, позволяет выполнить пластику грыжи в неинфицированной плевральной полости, что способствует сформировать полноценный рубец за счет прорастания соединительной тканью ячеек полимерной сетки.
Примером успешного хирургического лечения
постпневмонэктомического синдрома с помощью пластики переднего средостения по описанной выше методике может служить следующее клиническое наблюдение.
Больная П., 46 лет.
Анамнез заболевания: Инфильтративный туберкулез верхней доли левого легкого выявлен в 2014 году. Течение процесса волнообразное. В 2016 году сформировался фиброзно-кавернозный туберкулез правого легкого. Установлена чувствительность МБТ ко всем противотуберкулезным препаратам, однако, химиотерапию по I режиму часто приходилось прерывать в связи с плохой переносимостью препаратов и гепатотоксическими реакциями. Заболевание прогрессировало и осложнилось эпизодами кровохарканья. В октябре 2016 года направлена в ФГБНУ «ЦНИИТ» Установлен диагноз: ФКТ правого легкого в фазе инфильтрации и обсеменения. МБТ (-). Рецидивирующее кровохарканье.
КТ органов грудной клетки представлено на фиг. 1, а - очаговая диссеминация в верхней доле правого легкого; на фиг. 1, б - фиброзно-кавернозные очаговые изменения в верхней и средней долях, цирротические измененная и разрушенная нижняя доля. Буллезные и бронхоэктатические изменения.
При фибробронхоскопии: рубцовый стеноз В 8 справа III ст, стеноз С ДБ I-II ст, источник кровотечения не обнаружен. 12.01.2017 была выполнена операция плевропневмонэктомия справа с одномоментной пластикой переднего средостения со стороны пневмонэктомии. Гистологическое исследование: Фиброзно-кавернозный туберкулез легкого с умеренной степенью активности. Туберкулезный лимфаденит.
Послеоперационный период протекал без осложнений. Больная выписана из клиники для продолжения лечения в санатории и в ПТД по месту жительства.
На фиг. 2 обзорная рентгенограмма перед выпиской больной из стационара. Отмечается некоторое смещение левого легкого и трахеи вправо.
Вновь обратилась в ЦНИИТ 8.06.2018 с жалобами на выраженную одышку, периодическое затруднение при глотании. Аускультативно дыхание выслушивается с правой стороны в верхний отделах. А слева - по всем легочным полям.
На фиг. 3, а - обзорная рентгенограмма при повторном поступлении. Имеется большая легочная грыжа. Слева: уплотнение и частичное рассасывание очаговых изменений. На фиг 3, б - КТ органов грудной клетки, на которой видно, что легочная грыжа имеет большую протяженность и размеры.
Решением консилиума решено выполнить больной операцию переднюю медиастинопластику со стороны единственного легкого с установкой сетчатого импланта, которая была произведена 02.07.2018 г. На фиг. 4, а, 4, б. - фото операции, иллюстрирующее этап визуальной оценки размеров и протяженности грыжи, на фиг. 5 - фото операции, иллюстрирующее этап перемещения дислоцированной легочной ткани в свой гемиторакс по типу вправления грыжи, на фиг. 6 - фото операции, иллюстрирующее этап подготовки к закрытию грыжевых ворот полимерной сеткой, на фиг. 7, а 7, б - фото операции, иллюстрирующее этап подшивания нерассасывающегося полипропиленового сетчатого импланта на фиг. 8 - фото операции, иллюстрирующее грыжевые ворота, когда они полностью закрыты сеткой, а легкое находится в своем гемитораксе;
В послеоперационный период состояние больной постепенно улучшилось, значительно уменьшилась одышка, исчезли затруднения при глотании. На фиг 9 - обзорная рентгенограмма через 30 дней после операции. Видно отсутствие легочной грыжи и возвращение дистальной части смещенной трахеи в срединное положение. На фиг 10, а и 10, б видно отсутствие перемещения ткани единственного легкого в противоположный гемиторакс.
Больная готовится к выписке из стационара для продолжения противотуберкулезной терапии в условиях санатория.
Таким образом, благодаря применению нового способа, достигается требуемый технический результат, заключающийся в повышении эффективностью лечения путем обеспечения стойкого устранения появления медиастинальной грыжи со смещением ткани единственного легкого в сторону ранее выполненной пневмонэктомии и уменьшения возможности инифицирования зоны медиастинопластики. Обеспечивается устранении основных проявлений постпневмонэктомического синдрома, профилактики перерастяжения ткани единственного легкого и исключение последующего рецидивирования легочной грыжи.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ лечения распространённого туберкулёза единственного лёгкого с этапной коррекцией постпневмонэктомического синдрома | 2020 |
|
RU2750971C1 |
| Способ лечения распространенного осложненного туберкулёза легких медиастинальной легочной грыжей | 2022 |
|
RU2807506C1 |
| Способ профилактики постпневмонэктомического синдрома | 2015 |
|
RU2614525C1 |
| Способ хирургической профилактики развития постпневмонэктомического синдрома | 2022 |
|
RU2808346C1 |
| Способ профилактики постпневмонэктомического синдрома в эксперименте | 2019 |
|
RU2706035C1 |
| СПОСОБ ПРОФИЛАКТИКИ ПОСТПНЕВМОНЭКТОМИЧЕСКОГО СИНДРОМА | 2010 |
|
RU2428942C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОСТПНЕВМОНЭКТОМИЧЕСКОГО СИНДРОМА | 2010 |
|
RU2427327C1 |
| Способ восстановления диафрагмы при обширном дефекте после субтотального её удаления по поводу туберкулезной эмпиемы плевры | 2022 |
|
RU2784298C1 |
| Способ экстраплеврального пневмолиза при лечении распространённого фиброзно-кавернозного туберкулеза легких | 2015 |
|
RU2612601C1 |
| Способ одномоментной резекции легкого и экстраплеврального пневмолиза с установкой силиконового импланта | 2020 |
|
RU2752459C1 |
Изобретение относится к хирургии и может быть применимо для лечения постпневмонэктомического синдрома. Выполняют межреберную торакотомию в 4 или 5 межреберье со стороны единственного легкого, где послойно рассекают кожу, подкожно-жировую клетчатку, межреберные мышцы, париетальную плевру и выделяют легкое из спаек. Оценивают размеры и протяженность грыжевых ворот. Вправляют легочную грыжу в собственный гемиторакс. Производят подшивание к переднему средостению на максимальной площади сетчатого полипропиленового импланта, фиксируя его к зоне грыжевых ворот, париетальной плевре и грудной стенке отдельными проленовыми швами. Способ позволяет уменьшить риск инфицирования зоны медиастинопластики, обеспечить стойкое устранение медиастинальной грыжи.
Способ лечения постпневмонэктомического синдрома, согласно которому выполняют межреберную торакотомию, отличающийся тем, что межреберную торакотомию выполняют в 4 или 5 межреберье со стороны единственного легкого, где послойно рассекают кожу, подкожно-жировую клетчатку, межреберные мышцы, париетальную плевру и выделяют легкое из спаек, после чего оценивают размеры и протяженность грыжевых ворот, вправляют легочную грыжу в собственный гемиторакс и производят подшивание к переднему средостения на максимальной площади сетчатого полипропиленового импланта, фиксируя его к зоне грыжевых ворот, париетальной плевре и грудной стенке отдельными проленовыми швами.
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОСТПНЕВМОНЭКТОМИЧЕСКОГО СИНДРОМА | 2010 |
|
RU2427327C1 |
| Пневматический регулятор для форсунок бескомпрессорных двигателей внутреннего горения | 1939 |
|
SU58335A1 |
| ЕРИМБЕТОВ К.Д | |||
| и др | |||
| Эффективность применения способа профилактики пострезекционных свищей при туберкулёзе лёгких | |||
| Новости хирургии, 2011, том 19, N 2, с.50-53 | |||
| ALESSANDRO TAMBURRINI et al | |||
| Giant spontaneous herniation of the post-pneumonectomy cavity | |||
| Journal of Surgical Case Reports, 2017;7, 1-3. | |||
Авторы
Даты
2019-10-01—Публикация
2018-10-09—Подача