Изобретение относится к медицине, а именно к гастроэнтерологии, и может быть использовано для хирургического лечения язвенной болезни двенадцатиперстной кишки, осложненной стенозом и пенетрацией в головку поджелудочной железы и сочетающейся с хроническими нарушениями дуоденальной проходимости.
Наиболее близким к заявляемому решению является способ хирургического лечения язвенной болезни двенадцатиперстной кишки путем выполнения селективной проксимальной ваготомии с выкраиванием серозно-мышечного лоскута по малой кривизне, резекции желудка и резекции двенадцатиперстной кишки с последующим наложением гастропилороанастомоза и дуоденодуоденоанастомоза (П.М. Назеренко, А.Д.Мясников, Г.И.Янголенко "Способ хирургического лечения язвенной болезни двенадцатиперстной кишки", a.c. N 2027406).
Однако использование данного способа при хирургическом лечении язвенной болезни двенадцатиперстной кишки, сочетающейся с хроническими нарушениями дуоденальной проходимости, недостаточно эффективно, так как у части больных в отдаленном периоде возникает рецидив язвенной болезни и рефлюкс-гастрит.
Задачей изобретения является предупреждение рецидива язвенной болезни и рефлюкс-гастрита.
Поставленная задача выполняется тем, что начинают выкраивать серозно-мышечный лоскут, отступя 1,5 - 1,8 см от привратника, подтягивают слизистую оболочку пилорического отдела в сторону удаляемой части желудка на 0,5 - 0,8 см, после чего ее отсекают на уровне серозно-мышечного разреза остающейся части пилорического отдела, затем после сегментарной резекции двенадцатиперстной кишки выполняют полную мобилизацию ее проксимального отдела, а терминальные ветви и интрапанкреатические артерии пересекают от обoих концов кишки на расстоянии не более 0,5 - 0,7 см, после чего накладывают продольно-поперечный дуоденоеюноанастомоз на равноудаленном расстоянии от сфинктеров двенадцатиперстной и тощей кишки и фиксацией приводящей петли к корню брыжейки поперечной ободочной кишки на расстоянии 2-3 см.
На фиг. 1-3 изображены схемы, поясняющие изобретение.
Способ осуществляется следующим образом. Выполняют верхнесреднесрединную лапаратомию. Мобилизуют двенадцатиперстную кишку и выводят ее в рану. Производят селективную проксимальную ваготомию и начинают выкраивание серозно-мышечного лоскута (4, фиг. 1), отступя 1,5 - 1,8 см от привратника, и продолжают выкраивание до угла желудка. При этом выполняют внутриорганную перевязку ветвей правой желудочной артерии, сохраняя таким образом вегетативную иннервацию пилорического отдела желудка (5, фиг.1). Мобилизацию желудка по большой кривизне осуществляют в объеме 2/3, начиная проксимальнее привратника на 1,5 - 1,8 см и сохраняя желудочно-сальниковые артерии, путем перевязки их веточек второго порядка. Затем рассекают привратниково-поджелудочную связку, и между терминальными ветвями гастродуоденальной артерии и других магистральных артерий диссектором или зажимом типа "москит" выполняют тоннели, не пересекая терминальные ветви, и таким образом начинают мобилизацию проксимального участка двенадцатиперстной кишки, подготавливая его к дуоденопластике (4, фиг.2).
После этого выполняют циркулярную резекцию 2/3 желудка на уровне его мобилизации. При этом отсечение дистального конца удаляемой части желудка от пилорического отдела производят таким образом, чтобы максимально удалить слизистую оболочку пилорического отдела. Для этого по линии предполагаемой резекции желудка, отстоящей от привратника на расстоянии 1,5 - 1,8 см (7, фиг. 1) рассекают стенку желудка до подслизистого слоя, надсекая который подтягивают слизистую оболочку пилорического отдела в сторону удаляемой части желудка (6, фиг. 1) на 0,5 - 0,8 см (3, фиг. 1). После этого отсекают слизистую оболочку на уровне серозно-мышечного разреза остающейся части пилорического отдела желудка. Затем формируют гастропилороанастомоз по типу конец в конец и укрепляют его по малой кривизне серозно-мышечным лоскутом (1, фиг. 3).
Размеры остающейся части пилорического отдела желудка равные 1,5 - 1,8 см, которая лишена слизистой оболочки на 0,5 - 0,8 см, установлены данными клинического исследования. При увеличении размеров пилорического отдела у части больных возникает гиперпродукция соляной кислоты, а при уменьшении этих размеров повышается вероятность пилораспазма. Такая методика обработки пилорического отдела с максимально возможным удалением слизистой оболочки приводит к минимальной стимуляции гастрина остающимся эндокринными G - клетками, что обуславливает продукцию соляной кислоты, которая не превышает нормальные величины. Это является одним из факторов в профилактике язвенной болезни.
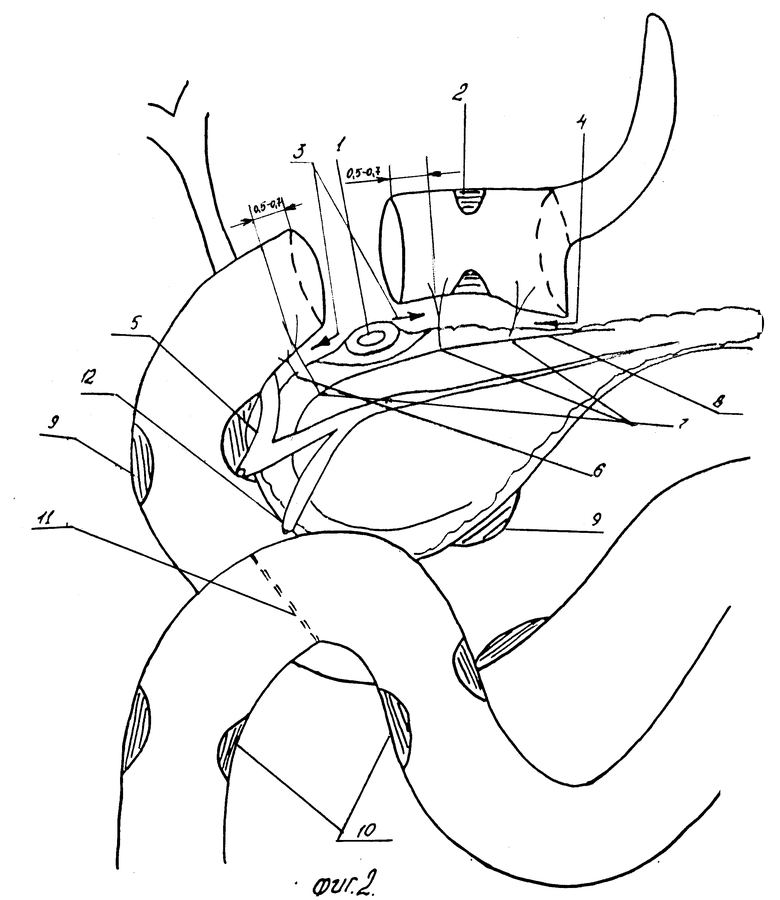
После этого выполняют сегментарную резекцию двенадцатиперстной кишки. Для этого пристеночно производят мобилизацию боковых стенок двенадцатиперстной кишки в зоне рубцового сужения, после чего по передней стенке в переходом на боковые выполняют поперечную дуоденотомию до краев пенетрирующей язвы (1, фиг. 2). Выше и ниже язвенного кратера диссектором выполняют тоннели между кишкой и поджелудочной железной, после чего по тоннелям пересекают заднюю стенку двенадцатиперстной кишки. Затем выделяют края задних стенок кишки от кратера язвы в проксимальной и дистальном направлениях из рубцовых сращений, которые пересекают. Для достижения достаточной смещаемости концов двенадцатиперстной кишки производят дальнейшую мобилизацию из задних и боковых стенок. Для этого отделяют заднюю стенку от поджелудочной железы, а боковые стенки от малого и большого сальников, создавая тоннели в рыхлой позадилуковичной клетчатке диссектором между терминальными ветвями магистральных артерий (правых желудочной и желудочно-сальниковой, верхних передней и задней панкреатодуоденальных) (8, фиг. 2) и интрапанкреатическими артериями (6, фиг. 2) в проксимальном направлении до привратника и в дистальном направлении до основания большого (5, фиг.2) (или малого) сосочка двенадцатиперстной кишки так, чтобы не повредить последний (3, фиг.2). Таким образом, проксимальный отдел двендцатиперстной кишки мобилизуется полностью.
Затем выполняют самую экономную резекцию рубцовоизмененных концов двенадцатиперстной кишки, после чего пересекают терминальные ветви (7, фиг.2) и интрапанкреатические артерии (6, фиг. 2) на расстоянии не более 0,5 - 0,7 см от обoих концов кишки. После такой мобилизации дистальный и особенно проксимальный отделы двенадцатиперстной кишки становятся хорошо смещаемыми с "платформы" поджелудочной железы и сопоставимы без натяжения. Затем накладывают дуоденодуоденоноанастомоз, формируя заднюю губу одним рядом швов кетгутом или мононитью, а переднюю губу анастомоза двумя рядами швов, из них первый узловыми швами, а второй ряд П-образными швами с герметизацией углов анастомоза к рубцовым тканям на головке поджелудочной железы.
Такая методика формирования анастомоза (2, фиг. 3) позволяет создать оптимальные условия для регенерации в дуоденальной ране и тем самым является одним из факторов в профилактике рецидива язв.
Затем ниже корня брыжейки поперечно-ободочной кишки справа и слева от корня брыжейки тонкой кишки по нижнему контуру двенадцатиперстной кишки рассекают брюшину и мобилизуют двенадцатиперстную кишку на всем протяжении до дуоденоеюнального изгиба так, чтобы хорошо были визуализированы все части двенадцатиперстной кишки. После этого больному внутривенно вводят 0,5 мл 0,1%-ного раствора морфина, и через 5 мин по спазмированным участкам кишки определяют сфинктер Капанджи в средней трети нисходящей части и сфинктер Окснера в нижней горизонтальной части или начальном отрезке восходящей части двенадцатиперстной кишки (9, фиг. 2), а ниже дуоденоеюнального изгиба - сфинктеры тощей кишки, отстоящие друг от друга на расстоянии 10-20 см (10, фиг. 2). Затем на расстоянии 15 - 20 см от дуоденоеюнального изгиба с нисходящей частью двенадцатиперстной кишки двухрядным швом накладывают продольно-поперечный дуоденоеюноанастомоз таким образом, чтобы разрез на стенке двенадцатиперстной кишки располагался продольно ее оси и на равноудаленном расстоянии от сфинктеров Капанджи и Окснера, а разрез на стенке тощей кишки располагался поперечно ее продольной оси и на равноудаленном расстоянии от сфинктеров тощей кишки. После этого приводящую петлю тощей кишки фиксируют на расстоянии 2-3 см к корню брыжейки поперечной ободочной кишки (1,5, фиг. 3).
Продольное рассечение двенадцатиперстной кишки улучшает функциональные свойства анастомоза тем, что перистальтические или антиперистальтические сокращения, распространяющиеся на зону анастомоза "раскрывают" его и тем самым эффективно эвакуируют содержимое двенадцатиперстной кишки в тощую кишку. Поперечное рассечение стенки тощей кишки препятствует рефлюксу кишечного содержимого в двенадцатиперстную кишку через анастомоз тем, что перистальтические или антиперистальтические сокращения, распространяющиеся по тощей кишке, суживают и "закрывают" его. Расположение анастомоза на равноудаленном расстоянии от сфинктеров также улучшает его функциональные свойства, так как спастические сокращения, возникающие в сфинктерах, не препятствуют эвакуации через анастомоз. Фиксация приводящей петли к корню брыжейки поперечной ободочной кишки препятствует забросу дуоденального содержимого в приводящую петлю, что наряду с поперечным сечением стенки тощей кишки является профилактикой образования "порочного круга".
Изобретение иллюстрируется следующими примерами.
Пример 1. Больной А. , 45 лет, история болезни N 1457, находился с 4.09.95 г. в хирургической клинике с диагнозом: язвенная болезнь. Сочетанный постгастрорезекционный синдром после пилоросохраняющей резекции желудка. Рецидивная язва луковицы двенадцатиперстной кишки. Рефлюкс-гастрит. Хронические нарушения дуоденальной проходимости в стадии субкомпенсации.
В 1989 году по поводу язвенной болезни двенадцатиперстной кишки выполнена пилоросохраняющая резекция желудка без учета состояния дуоденальной проходимости. Через 6 месяцев после операции диагностирован рецидив язвенной болезни двенадцатиперстной кишки. Консервативное лечение язвенной болезни двенадцатиперстной кишки в течение последующих 6 лет не дало стойкого эффекта и больной поступил для повторного хирургического лечения.
При фиброгастродуоденоскопии диагностирована рецидивная язва задней стенки луковицы двенадцатиперстной кишки, рефлюкс-гастрит. При рентгеноскопии желудка и двенадцатиперстной кишки помимо язвенной ниши по задней стенке луковицы двенадцатиперстной кишки, диагностированы хронические нарушения дуоденальной проходимости, обусловленные стойким спазмом сфинктера Окснера, приводящие к гипотонии двенадцатиперстной кишки и периодически повторяющемуся дуоденогастральному рефлюксу (а,б, фиг. 4).
4.09.95 выполнена операция: лапаратомия, резекция желудка с удалением пилорического отдела, продольно-поперечный дуоденоеюноанастомоз. Послеоперационный период протекал без осложнений и больной в удовлетворительном состоянии выписан на амбулаторное наблюдение. Обследован через 1 год после операции. Здоров, жалоб не предъявляет. Эндоскопически и рентгенологически рецидива язвы и рефлюкс-гастрита нет, а хронические нарушения дуоденальной проходимости компенсированы хорошо функционирующим дуоденоеюноанастомозом (фиг. 5).
Пример 2. Больной Е., 42 лет, находился со 2.10.95 г. в хирургическом отделении с диагнозом: язвенная болезнь. Язва задней стенки луковицы двенадцатиперстной кишки, осложненная стенозом и пенетрацией в головку поджелудочной железы. Хронические нарушения дуоденальной проходимости в стадии субкомпенсации.
Язвенной болезнью больной страдает в течение 20 лет. Консервативное лечение в сочетании с инфузионной интрадуоденальной терапией не дало стойкого эффекта и больной поступил для планового хирургического лечения.
При рентгеноскопии диагностирована язва задней стенки луковицы двенадцатиперстной кишки, гипотония проксимальных отделов двенадцатиперстной кишки, дуоденогастральной рефлюкс. Для уточнения причин, вызывающих хронические нарушения дуоденальной проходимости, выполнена дуоденография, при которой диагностирована задержка опорожнения кишки на уровне нижней горизонтальной части вследствие стойкого спазма сфинктера Окснера, дуоденогастральный рефлюкс (фиг. 6).
Кислотопродуцирующая функция желудка: БКП - 6 ммоль /ч, МКП - 42 ммоль/ч.
9.10.95 г. выполнена операция: лапаратомия, пилоросохраняющая резекция желудка, сегментарная резекция двенадцатиперстной кишки, продольно-поперечный дуоденоеюноанастомоз.
Выполнена верхнесреднесрединная лапаратомия. Желудок увеличен в размерах и стенка его утолщена. Луковица двенадцатиперстной кишки и постбульбарные отделы рубцово деформированы, а при пальпации по задней стенке луковицы определяется язвенный дефект до 1 см в диаметре. Выполнена селективная проксимальная ваготомия с внутриорганной перевязкой ветвей правой желудочной артерии, и выкраиванием серозно-мышечного лоскута, отступя 1,5 см от привратника и продолжая выкраивание до угла желудка. Мобилизация желудка по большой кривизне выполнена в объеме 2/3, проксимальнее привратника на 1,5 см, с сохранением желудочно-сальниковых артерий, путем перевязки их веточек второго порядка. Рассечена привратниково-поджелудочная связка и между терминальными ветвями магистральных сосудов выполнены тоннели. После этого выполнена циркулярная резекция 2/3 желудка. При этом дистальный участок желудка отсечен от пилорического отдела после подтягивания слизистой из пилорического отдела на 0,5 см, после чего наложен гастропилороанатомоз по типу конец в конец. Малая кривизна укреплена серозно-мышечным лоскутом. После этого произведена мобилизация стенок двенадцатиперстной кишки в зоне рубцового сужения, после чего по передней стенке с переходом на боковые выполнена поперечная дуоденотомия до краев пенетрирующей язвы. Выше и ниже язвенного кратера выполнены тоннели и по ним отсечена, а затем из рубцовых сращений в проксимальном и дистальном направлениях выделена задняя стенка двенадцатиперстной кишки. Для достижения достаточной смещаемости концов двенадцатиперстной кишки произведена дальнейшая мобилизация задней и боковых стенок путем выполнения тоннелей между терминальными ветвями магистральных сосудов и интрапанкреатическими артериями в проксимальном направлении до привратника и в дистальном направлении до основания большого сосочка двенадцатиперстной кишки. После этого выполнена экономная резекция рубцовоизмененных концов двенадцатиперстной кишки, после чего пересечены терминальные ветки и интрапанкреатические артерии на расстоянии 0,5 см от концов кишки в обoих направлениях. После этого наложен дуоденодуоденоанастомоз по типу конец в конец с формированием задней губы анастомоза однорядными узловыми швами, а передней губы анастомоза двухрядными швами с герметизацией углов анастомоза.
Ниже корня брыжейки поперечной ободочной кишки мобилизована двенадцатиперстная кишка. После введения 0,5 мл 0,1%-ного раствора морфина определены сфинктеры в тощей кишке и сфинктеры. Капанджи и Окснера в двенадцатиперстной кишке, после чего на расстоянии 20 см от дуоденоеюнального изгиба и на равноудаленном расстоянии от сфинктеров двенадцатиперстной кишки и тощей кишки двухрядным швом между тощей кишкой и нисходящим отделом двенадцатиперстной кишки наложен продольно-поперечный дуоденоеюноанастомоз. Приводящая петля тощей кишки фиксирована на расстоянии 2 см к корню брыжейки поперечной ободочной кишки.
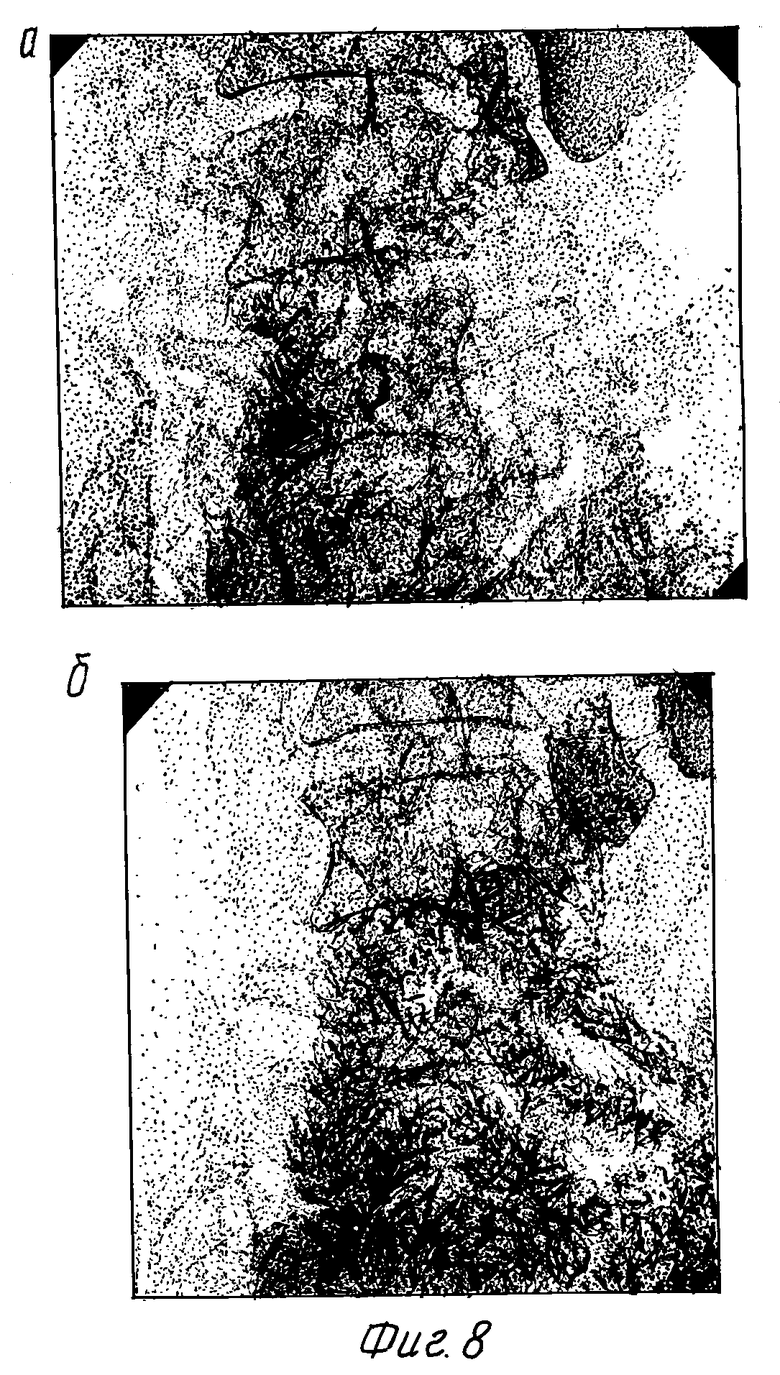
Послеоперационный период протекал без осложнений. На 12-е сутки выполнена рентгеноскопия желудка и двенадцатиперстной кишки, при которой диагностирована порционно-ритмичная эвакуация из культи желудка, регулируемая ритмическими сокращениями пилорического сфинктера, и нормально функционирующий дуоденоеюноанастомоз, через который эвакуируется большая часть бария (фиг. 7). В удовлетворительном состоянии больной выписан на амбулаторное лечение. Обследован через 1 год после операции. Здоров. Кислотопродуцирующая функция желудка: БКП - 2 ммоль/ч, МКП - 18 ммоль/ч. Выполнена контрольная рентгеноскопия желудка и двенадцатиперстной кишки, при которой диагностирована порционно-ритмичная эвакуация из культи желудка и нормально функционирующий дуоденоеюноанастомоз, нормальный тонус проксимальных отделов двенадцатиперстной кишки (фиг. 8). Рецидива язвы и рефлюкс-гастрита по данным рентгеноскопии и фиброгастродуоденоскопии не обнаружено.
На фиг. 1 изображено выкраивание серозно-мышечного лоскута и отсечение дистальной части желудка с подтягиванием слизистой оболочки пилорического отдела.
На фиг. 2 изображено выполнение сегментарной резекции двенадцатиперстной кишки и расположение дуоденоеюноанастомоза.
На фиг. 3 изображен окончательный вид операции.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 1991 |
|
RU2027406C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 1997 |
|
RU2143230C1 |
| СПОСОБ СЕГМЕНТАРНОЙ ГАСТРОПЛАСТИКИ ПРИ ХИРУРГИЧЕСКОМ ЛЕЧЕНИИ ЯЗВЕННОЙ БОЛЕЗНИ ЖЕЛУДКА | 2005 |
|
RU2278621C1 |
| СПОСОБ ДУОДЕНОЕЮНОСТОМИИ | 1995 |
|
RU2111709C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОЙ НЕПРОХОДИМОСТИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 2001 |
|
RU2212849C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОЙ ДУОДЕНАЛЬНОЙ НЕПРОХОДИМОСТИ | 1995 |
|
RU2129837C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ РАНЕЕ УШИТЫХ ОСЛОЖНЕННЫХ НИЗКИХ РЕЦИДИВНЫХ И/ИЛИ НЕЗАЖИВАЮЩИХ ДУОДЕНАЛЬНЫХ ЯЗВ | 2003 |
|
RU2239370C1 |
| СПОСОБ РЕЗЕКЦИИ ЖЕЛУДКА | 2000 |
|
RU2200476C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОСТБУЛЬБАРНЫХ ЯЗВ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ, ОСЛОЖНЕННЫХ ХОЛЕДОХОДУОДЕНАЛЬНЫМ СВИЩОМ | 2006 |
|
RU2316262C1 |
| СПОСОБ ОРГАНОСОХРАННОГО ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТОЙ КИШКИ | 2003 |
|
RU2261052C2 |





Изобретение относится к медицине, хирургической гастроэнтерологии и может быть использовано при лечении язвенной болезни. Выполняют ваготомию. Резецируют желудок с сохранением привратника. Выкраивают серозно-мышечный лоскут, отступя 1,5-1,8 см от привратника. Подтягивают слизистую оболочку пилорического отдела в сторону удаляемой части желудка на 0,5-0,8 см. Отсекают слизистую на уровне серозно-мышечного разреза, сегментарно резецируют двенадцатиперстную кишку с полной мобилизацией проксимального отдела. Терминальные ветви и интрапанкреатические артерии пересекают от обоих концов кишки на расстоянии не более 0,5 -0,7 см. Накладывают дуоденоеюноанастомоз на равноудаленном расстоянии от сфинктеров двенадцатиперстной и тощей кишки, фиксируют приводящую петлю к корню брыжейки поперечной ободочной кишки на расстоянии 2 - 3 см. Способ позволяет предупредить рецидив язвы и рефлюкс - гастрит. 8 ил.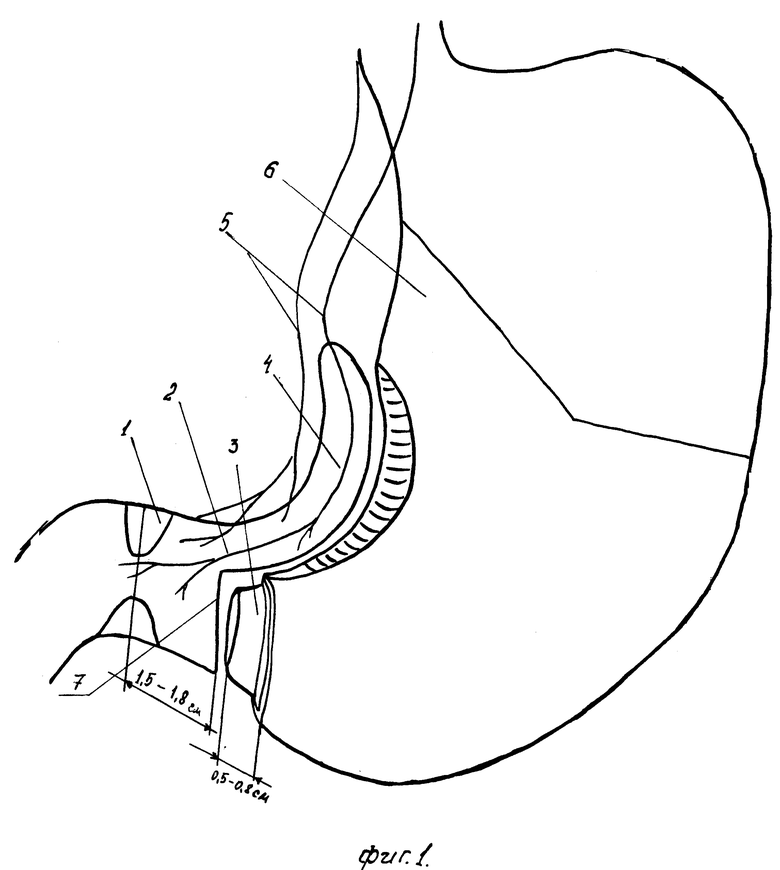
Способ хирургического лечения язвенной болезни двенадцатиперстной кишки, сочетающейся с хроническими нарушениями дуоденальной проходимости, включающий ваготомию с выкраиванием серозно-мышечного лоскута, резекцию желудка с сохранением привратника, отличающийся тем, что начинает выкраивать серозно-мышечный лоскут, отступая 1,5-1,8 см от привратника, подтягивают слизистую оболочку пилорического отдела в сторону удаляемой части желудка на 0,5-0,8 см, после чего ее отсекают на уровне серозно-мышечного разреза остающейся части пилорического отдела, затем после сегментарной резекции двенадцатиперстной кишки выполняют полную мобилизацию ее проксимального отдела, а терминальные ветви и интрапанкреатическое артерии пересекают от обоих концов кишки на расстоянии не более 0,5-0,7 см, после чего накладывают продольно-поперечный дуоденоеюноанастомоз на равноудаленном расстоянии от сфинктеров двенадцатиперстной и тощей кишки с фиксацией приводящей петли к корню брыжейки поперечной ободочной кишки на расстоянии 2-3 см.
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 1991 |
|
RU2027406C1 |
Авторы
Даты
1999-01-20—Публикация
1996-11-29—Подача