Предлагаемое изобретение относится к медицине, а именно к хирургической гастроэнтерологии, и может быть использовано в хирургическом лечении осложненной язвенной болезни 12-перстной кишки (ДПК).
Радикальная хирургия ранее ушитых осложненных низких рецидивных или незаживших прогрессирующих дуоденальных язв - не просто сложнейшая, но для общей хирургии пока технологически непреодолимая проблема из-за отсутствия новых знаний об их хирургической патоморфологии, а также патогенезе ее формирования.
В механизме формирования основных анатомических признаков стенотических рубцово-спаечных деформаций осложненной ушитой низкой дуоденальной язвы имеют место: исходные язвенно-стенотические деформации; гофрирование передней стенки ДПК швами; и последующее прогрессирование язвенного процесса. Ушивание перфоративной язвы без снятия отечной рубцово-спаечной мантии, которая вообще закрывает все анатомические ориентиры: привратник, границы стенок ДПК и гепатодуоденальной связки, превращается в слепое и очень опасное ятрогенией хирургическое действие.
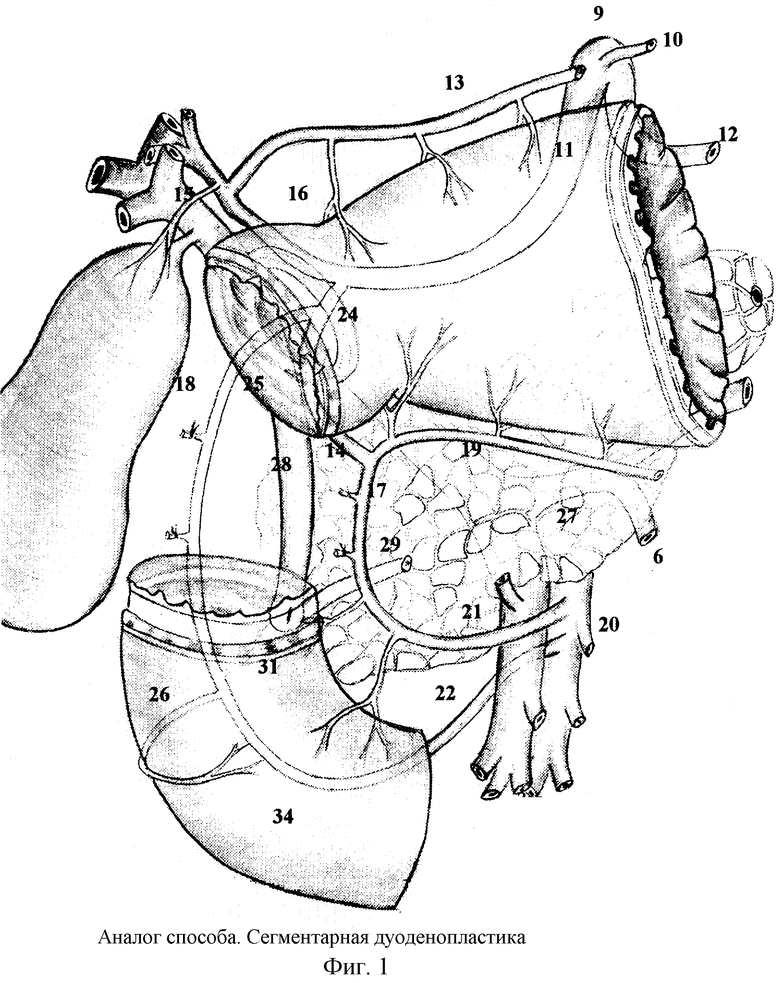
Известны два способа радикальной дуоденопластики: сегментарная и мостовидная, которые позволяют во всех случаях при неразрешенном язвой привратнике устранить язвенное поражение стенок луковицы ДПК и пластически восстановить целостность кишки без ятрогенного повреждения привратника и большого дуоденального сосочка (БДС). Однако технологические трудности восстановления целостности ДПК как правило возникают в случаях, когда после иссечения пораженных язвенным процессом передней или одной из боковых стенок с частью задней в вертикальной части ДПК образуется обширный боковой дефект от привратника до уровня БДС, т.е. когда от привратника до уровня БДС образуется хорошо кровоснабжаемый мостик из одной боковой или нескольких стенок вертикальной части ДПК, а привратник и зона БДС остаются фиксированными перипроцессом или сосудами со стороны поджелудочной железы и без натяжения в швах угловой анастомоз невозможно выполнить. Ранее мы вынужденно с большим сожалением, но иссекали этот мостик, мобилизовали привратниковую проксимальную часть ДПК и анастомозировали ее концевым дуоденальным анастомозом с надсосочковой частью культи ДПК. Луковица и вся проксимальная часть ДПК резецировались, и выполнялась сегментарная дуоденопластика. Привратник максимально сближался с БДС. Устраняется естественный диастаз между привратником и БДС, что ведет к развитию в отдаленном послеоперационном периоде рефлюкс-гастрита.
Аналогом способа можно считать сегментарную дуоденопластику (В.И.Оноприев и соавт. Осложненные формы язвенной болезни 12-перстной кишки. Краснодар, 2002. Рис. 217), которая предполагает иссечение слишком длинного мостика и восстановление целостности кишки при помощи концевого дуоденального анастомоза (фиг.1).
Следует подчеркнуть, что простота операции привела к тому, что большинство хирургов при освоении радикальной дуоденопластики уклонялись в упрощение, т.е. резецировали сегментарно ДПК, даже не пытаясь сохранить нервно-мышечный мостик. Как показали отдаленные морфофункциональные исследования на большом количестве больных, обширная резекция луковицы, тем более резекция почти всей проксимальной части ДПК с наложением прямого пилородуоденального околососочкового анастомоза у подавляющего большинства больных ведет к развитию щелочного (желчного) рефлюкс-гастрита, который клинически особо агрессивен на фоне хронической дуоденальной непроходимости (ХДН). Предупредить рефлюкс-гастрит можно лишь сохранением дуоденального нервно-мышечного мостика и восстановлением нормального пилорососочкового диастаза, для чего и разрабатываются новые более сложные технологии. К недостаткам способа следует отнести полное пересечение стенки двенадцатиперстной кишки и нарушение непрерывной нервной регуляции, а с другой стороны сокращение пилорососочкового расстояния, нежелательным последствием которого является рефлюксный гастрит и папиллит.
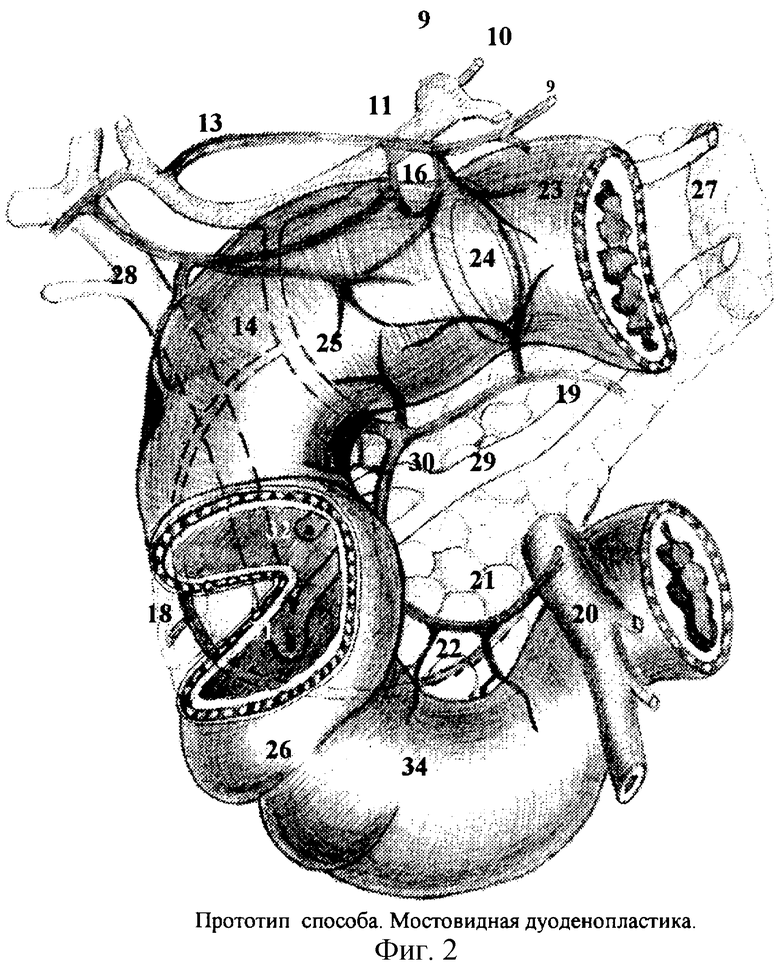
Прототипом операции может служить мостовидная дуоденопластика (В.И.Оноприев и соавт. Осложненные формы язвенной болезни 12-перстной кишки. Краснодар, 2002. Рис. 218), при которой иссекают язву при сохранении привратника и целостности нервно-мышечного мостика одной или нескольких стенок двенадцатиперстной кишки (фиг.2).
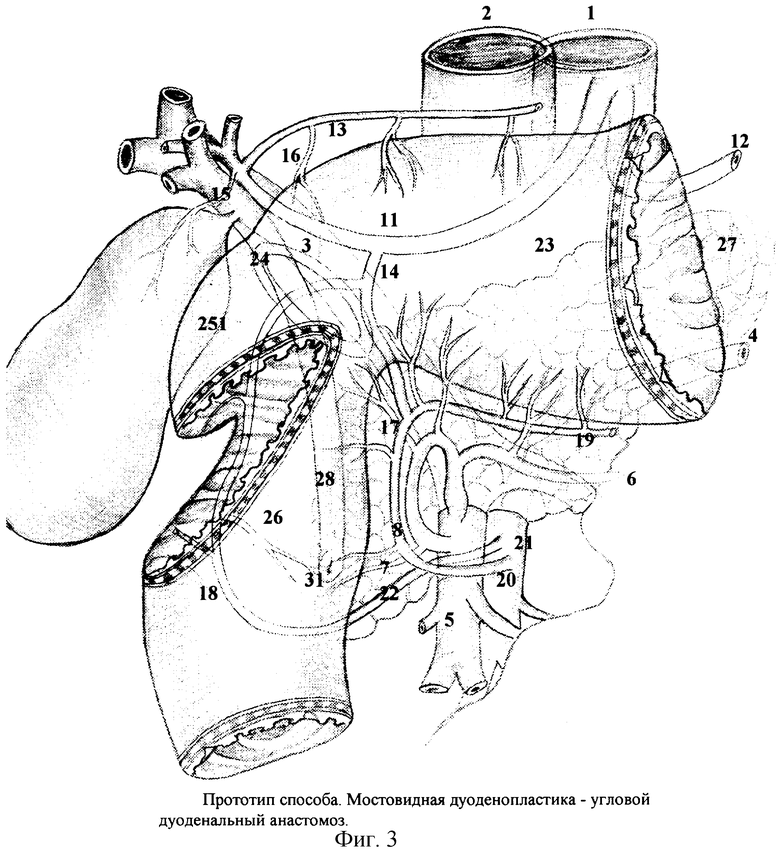
При достаточно широком дуоденальном нервно-мышечном мостике, при хорошей подвижности вниз стенок луковицы с привратником и свободной смещаемости вверх стенок нижней горизонтальной петли ДПК дефект стенок ДПК легко устраняется и просвет луковицы ДПК хорошо восстанавливается угловым анастомозом (фиг.3). Однако при обширных по длине дефектах и ограниченной смещаемости привратника вниз и околососочкового отдела вверх неизбежно возникает большое часто непреодолимое натяжение при формировании углового анастомоза в краях дуоденальной раны, что неизбежно приведет к развитию ишемии и несостоятельности швов.
При короткой, как бы затянутой под корень брыжейке, малоподвижной горизонтальной петле ДПК, плохо смещаемой вверх, фиксированной к поджелудочной железе и гепатодуоденальной связке на уровне БДС, но в то же время при хорошей подвижности привратника и луковицы можно легко низвести привратниковый край к околососочковому и восстановить просвет ДПК и закрыть дефект. Однако привратник низводится и устанавливается как раз над сосочком, развернувшись прямо к нему плоскостью своего просвета, что станет морфологической предрасположенностью к развитию рефлюкс-гастрита. Кроме того, эта конструкция углового анастомоза приводит к формированию дивертикула и выраженной деформации проксимальной части ДПК. Такая конструкция рассматривается нами как порочная и в последнее время не применяется.
Задачи новой технологии:
Сохранить нервно-мышечный пилородуоденальный мостик.
Сохранить естественный пилорососочковый диастаз.
Предупредить развитие ранних (ишемия и несостоятельность швов, острый панкреатит) и поздних (рефлюкс-гастрит, папиллит, хронический панкреатит) послеоперационных осложнений.
Сократить процент послеоперационных осложнений, летальность, сроки стационарного и амбулаторного лечения.
Улучшить результаты лечения больных с осложненной ранее ушитой низкой рецидивной или незажившей прогрессирующей дуоденальной язвой.
Закрыть огромный боковой дефект, занимающий несколько уровней ДПК, и, главное, сохранить широкий нервно-мышечный дуоденальный мостик и нормальный, т.е. естественный, диастаз между привратником и БДС можно за счет нижней горизонтальной петли ДПК после полного выведения ее из-под корня брыжейки тонкой кишки.
Показания и противопоказания.
Эта технология необходима, если нижняя горизонтальная ветвь избыточно не провисает, нет дополнительной петлистости, и ее стенками невозможно закрыть дефект всей проксимальной части ДПК, особенно, если ее пилородуоденальный конец фиксирован и плохо смещаем вниз. Поэтому создать возможность для закрытия дефекта можно только после полного выведения нижней горизонтальной петли ДПК из-под корня брыжейки, когда формируют избыток ее стенок.
Полное выведение показано и даже необходимо, если есть анатомические признаки ХДН. Это - значительное расширение горизонтальной петли ДПК перед четко определяемой зоной артериомезентериальной компрессией ДПК. Нижняя горизонтальная петля, кроме значительного расширения, еще и низко провисает. Стенками такой петли можно свободно закрыть дефект и без ее выведения из зоны артериальной компрессии, но четко выявляемая артериомезентериальная компрессия является противопоказанием для этой технологии, так как устранение провисания не устраняет, а усугубляет ХДН.
Противопоказанием для выполнения такой операции является хронический панкреатит, и воспалительные изменения в головке поджелудочной железы с инфильтративной фиксацией нижнегоризонтальной части ДПК, делающей невозможным мобилизацию нижней горизонтальной части ДПК. Если нижняя горизонтальная петля ДПК интимно фиксирована на головке поджелудочной железы после перенесенного панкреатита, при врожденной аномалии (кольцевидная ДПК) и патологии нижней горизонтальной петли ДПК (дивертикулез), и у больного имеется синдром хронической дуоденальной непроходимости, то использовать нижнюю горизонтальную петлю для пластического закрытия дефекта проксимальной части ДПК не следует.
Сущность предлагаемого способа заключается в том, что обеспечивают операционный доступ к рубцово-язвенному очагу и горизонтальной петле ДПК путем мобилизации и смещения влево и вверх правой половины ободочной кишки, мобилизации правой половины большого сальника, мобилизации корня брыжейки тонкого кишечника, пересечением связок Трейца, пересечением всех связок и полного выведения горизонтальной петли двенадцатиперстной кишки из-под корня брыжейки, мобилизации вертикальной части двенадцатиперстной кишки с головкой поджелудочной железы, выведение мобилизованного панкреатодуоденального комплекса в рану, т.е. вверх и кпереди, затем выполняют дезинвагинацию ушитой язвенной шпоры, через язву вскрывают двенадцатиперстную кишку и после иссечения язвы расширяют дуоденотомию вверх и вниз, рассекая тубулярный стеноз по передней стенке вертикальной и частично нижней горизонтальной части двенадцатиперстной кишки, и путем перемещения вверх стенок дистальной горизонтальной части ДПК к краям дефекта в проксимальной части ее формируется сложный анастомоз, который вместе с дуоденоеюнальным переходом и первой петлей тощей кишки располагают в нисходящем направлении справа от позвоночника, затем ранее мобилизованным сальником укрывают анастомоз и всю двенадцатиперстную кишку спереди, а пожелудочную железу сзади, сверху укладывают правый отдел толстой кишки и восстанавливают связочный аппарат тонкого и толстого кишечника, ушивая окно в брыжейке тонкой кишки справа от аорты.
Патоморфология ранее ушитых осложненных низких рецидивных или незаживших прогрессирующих дуоденальных язв.
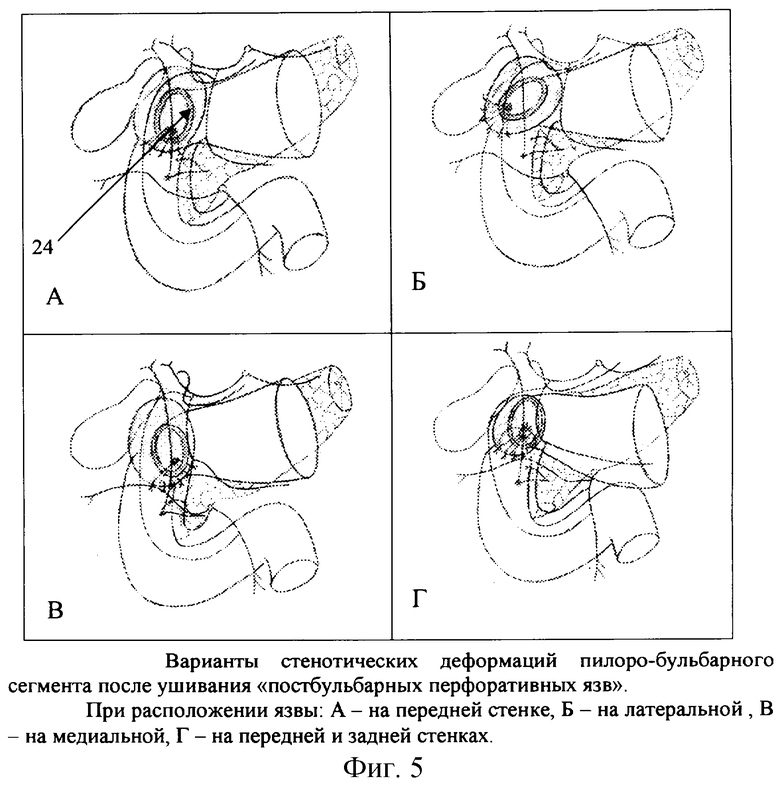
В зависимости от стенки, несущей перфоративную язву, выраженности исходных стенотических рубцово-спаечных деформаций и, главное, от способа ушивания на уровне бульбодуоденального сфинктера в разные сроки обнаружены четыре варианта деформаций.
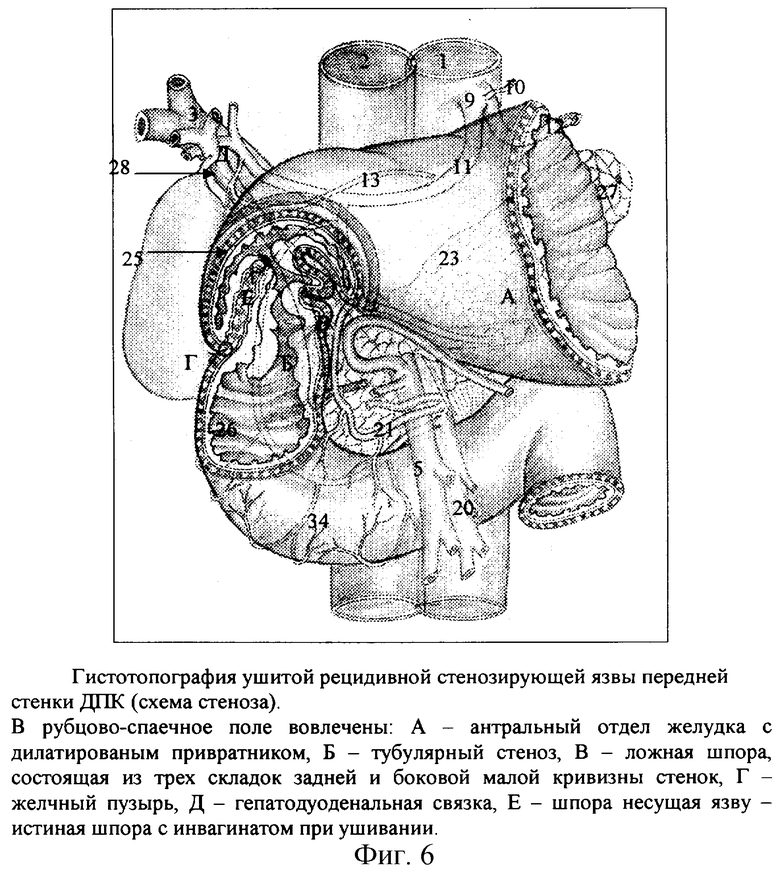
1. При локализации язвы на передней стенке строго по средней линии и ушивании перфорации одним с широким захватом стенок ДПК и, особенно, двумя рядами швов передняя стенка поперечно гофрирована и значительно укорочена (фиг. 4). В просвет луковицы ДПК погружается шпора ушивания, на вершине которой образуется рецидивная язва (фиг. 5). В грубый двухрядный шов, в шпору захватывается не только бульбодуоденальный сфинктер и корень брыжейки толстой кишки, но часто и привратник, и, главное, терминальные сосуды, питающие сегмент ушивания, что резко нарушает заживление язвы. Полуторо-, двухсантиметровый инвагинат значительно увеличивает стеноз ДПК, как правило, уже вызванный рубцово-язвенным процессом. Привратник смещается вниз, подтягивается и деформируется у линии швов, симметрично смещая всю луковицу вниз (фиг. 6).
2. При локализации перфоративной язвы на боковой стенке большой кривизны из-за фиксации стенки, несущей язву, к гепатодуоденальной связке ушивной инвагинат большим не получается. Однако для закрытия дефекта в ДПК расходуется почти вся передняя стенка луковицы, как правило, в шов захватывают терминальные сосуды бульбопилорической артерии. Привратник с луковицей при этом значительно смещен вправо, к линии швов по большой кривизне ДПК, формируется правосторонняя асимметричная деформация ДПК.
3. При локализации перфорации на боковой стенке малой кривизны привратник с луковицей ДПК смещается влево (медиально) и формируется левосторонняя асимметричная деформация луковицы.
Следует подчеркнуть, что ушиванием во всех случаях укорачивается, гофрируется и деформируется лишь передняя стенка луковицы ДПК и к линии швов смешается привратник. Задняя стенка луковицы ДПК смещается вниз вместе с привратником лишь до уровня фиксации ее бульбопанкреатической связкой. При низких язвах швами привратник повреждается редко. Задняя стенка ДПК ушиванием не деформируется. Деформируется она только выраженным рубцово-спаечным процессом.
4. При “целующихся” язвах, когда задняя пенетрирующая язва уже разрушила и деформировала, т.е. значительно укоротила заднюю стенку, ушивание передней перфоративной язвы не только предельно сужает просвет ДПК, но сразу превращает проксимальную часть ДПК в “микробульбус”. Привратник не только также предельно смещается, но и часто из-за дилятации повреждается швами.
Дальнейшее увеличение деформации проксимальной части ДПК и появление новых патоморфологических признаков и их сочетание, прежде всего, обусловлены прогрессированием язвенного процесса.
Свободные от ушитой язвы стенки ДПК подтягиваются к несущей язву стенке, и формируется вторичная суживающая дубликатура стенки ДПК. Максимальная по величине складка - на противоположной стенке, строго напротив язвы (первичной шпоры) - вторичная шпора. Так как ушиванием захватываются два-три сегмента ДПК, то вторичная суживающая шпора формируется из двух-трех складок. Верхняя складка формируется из околопилорического кармана и слизистой пилорического канала. Она тампонирует собой канал сужения сверху, ускоряя процесс дилятации, т.е. декомпенсации желудка. При “целующихся” язвах, локализованных на передней и задней стенках, этого не происходит из-за фиксации стенок язвами. При “целующихся” язвах вторичные шпоры формируются из боковых стенок.
В процессе декомпенсации привратник предельно расширяется и как бы исчезает, сливаясь не только с надстенотической частью луковицы, но и с антральным отделом желудка, т.е. возникает антрализация привратника и луковицы. А сам стеноз ошибочно принимается за привратник, т.е. формируется псевдопривратник.
Таким образом, широкий захват передней стенки луковицы и постбульбарной части ДПК с образованием большой ушивной шпоры и последующее формирование двух-, трехъярусной контрлатеральной шпоры из удвоенных складок противоположных стенок ДПК создают трубчатый (тубулярный) стеноз.
Расширенные стенки надстенотической части луковицы постепенно все глубже и глубже надвигаются на зону стеноза и фиксируются рубцами к постстенотическим стенкам ДПК и окружающим структурам. Постепенно формируется двойной тубулярно-конический стеноз по типу “чернильницы-невыливайки”, который нарушает гастродуоденальную проходимость, ускоряя декомпенсацию желудка.
Ушивная, несущая язву шпора может полностью разрушиться этой язвой. Вторичная шпора может разрушиться пенетрирующей в поджелудочную железу и гепатодуоденальную связку язвой.
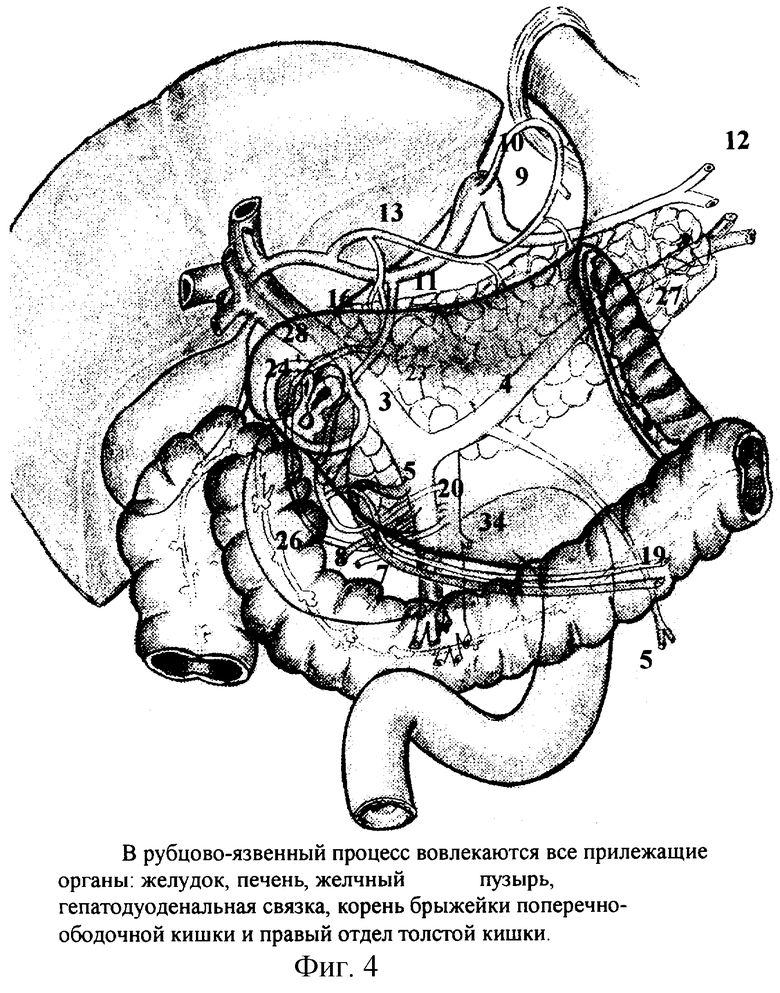
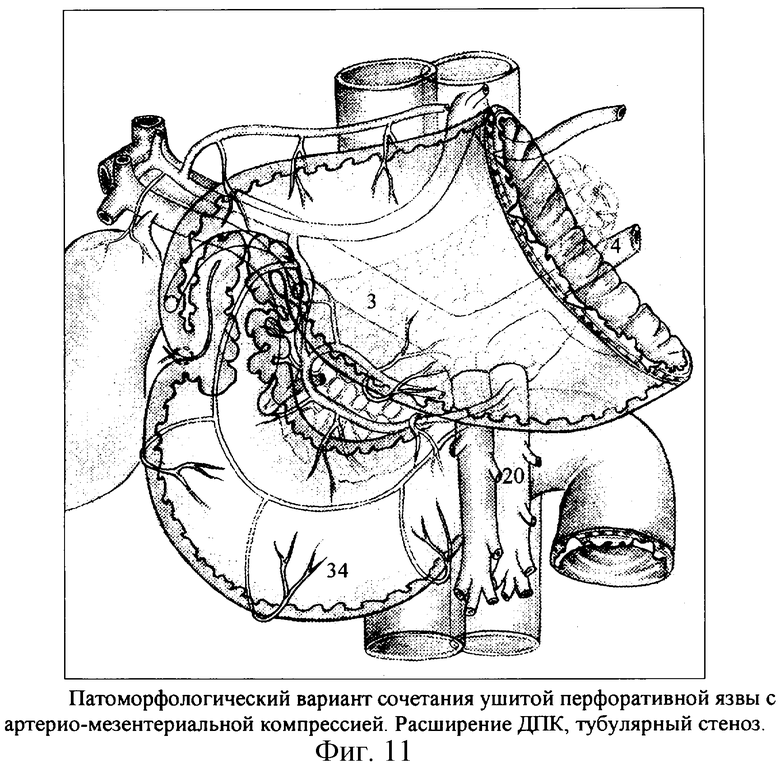
При прогрессировании пенетрирующей ушитой язвы ДПК на уровне или ниже бульбодуоденального сфинктера возникают многочисленные сочетания вовлеченности или разрушения важнейших анатомических структур и органов, прежде всего, стенок луковицы и вертикальной ветви ДПК, привратника, поджелудочной железы, гепатодуоденальной связки, холедоха, печени, желчного пузыря, ободочной кишки и ее корня, передней и задней панкреатодуоденальных артерий, а также правых толстокишечных артерий (фиг. 4).
Повторная перфорация вследствие прикрытия большим и малым сальниками с последующим рубцовым подтягиванием других тканей и стенок органов исключается, и пенетрация может прогрессировать до перфорации в полость вовлеченного органа в рубцовое поле ушитой язвы. После разрушения сальника язва передней стенки может пенетрировать в стенки желчного пузыря, корень брыжейки и стенки ободочной кишки, даже перфорировать в полость желчного пузыря, толстой кишки, образуя внутренние дуоденопузырные и дуоденотолстокишечные свищи, т.е. развиваются осложнения ушитых низких дуоденальных язв.
Язвы постбульбарные и бульбодуоденального сфинктера чрезвычайно агрессивны, распространяются на боковые стенки, часто возникают новые язвы на задней стенке по типу “целующихся”, которые при прогрессировании становятся гигантскими и могут пенетрировать в холедох, БДС, а также повреждать магистральные сосуды. При язвенном разрушении задней или передней панкреатодуоденальной артерии или правых толстокишечных сосудов возникают сильнейшие кровотечения, требующие немедленного радикального гемостаза.
И, в конце концов, развивается крайняя степень рубцово-язвенного обезображивания всей проксимальной части ДПК. Таким образом, постязвенное рубцово-спаечное поле, возникающее после ушивания перфоративной язвы, увеличивается, углубляется и изменяется прогрессирующей незажившей, или рецидивной, или появившейся вновь язвой.
Разобраться в возникшей сложнейшей хирургической патоморфологии можно лишь методом прецизионного интраоперационного исследования с применением технологии начальной дезинвагинации.
Для исключения случайных повреждений привратника, холедоха, БДС, желчного пузыря, поджелудочной железы и любого другого органа, вовлеченного в рубцово-спаечное поле язвы необходимо каждую операцию превращать в детальное анатомическое исследование, выполняемое в строгой последовательности, соблюдая обязательные технологические приемы. Исследовательские прецизионные технологии должны опережать радикальные хирургические этапы.
Предлагаемый способ выполняют следующим образом.
1. Выполняют этапы интраоперационного исследования хирургической анатомии ранее ушитой язвы ДПК, осложненной стенозом, кровотечением, пенетрацией или перфорацией в полые органы. Это необходимо для установления точнейшей анатомической структуры осложнения. Только после этого переходят на радикальные хирургические этапы, устраняющие эти осложнения. Таким образом, операция в основном превращается в интраоперационное исследование живой хирургической анатомии.
Без оптимального доступа прецизионное интраоперационное исследование и устранение прогрессирующей ушитой осложненной низкой дуоденальной язвы невыполнимо.
Оптимальным доступом является расширенная вверх и вниз верхнесрединная лапаротомия, корригированная к ДПК подъемниками реберных дуг Сигала-Кабанова.
К послеоперационному рубцу могут быть припаяны, даже впаяны в него снизу, петли тонкого кишечника, толстая кишка и большой сальник. Необходимо прецизионно снять с послеоперационного рубца брюшной стенки все припаявшиеся органы, не повреждая их.
В рубцовое поле ранее ушитой язвы, как правило, вовлечены: край и нижняя поверхность печени, желчный пузырь, правая половина ободочной кишки, гепатодуоденальная связка, сальник. Одновременно все эти структуры в различных вариантах подтянуты и к рубцу передней брюшной стенки. В рубцово-спаечном поле всегда в различных вариантах участвует большой сальник, так как он всегда используется для укрепления и герметизации линии швов перфорации. При нагноении послеоперационной раны и ее длительном дренировании развивается особо коварный рубцово-спаечный процесс. В дефекты послеоперационного рубца втягиваются и интимно замуровываются стенки полых органов, из которых формируются псевдодивертикулы, которые легко повреждаются при лапаротомии.
Поэтому для исключения повреждения плотно спаявшихся органов и сохранения сальника, который крайне необходим для последующей оментизации, необходимо в брюшную полость входить на 3-4 см ниже рубца, т.е. в зоне отсутствия спаек и снизу вверх снять все рубцово-спаечное поле с послеоперационного рубца передней брюшной стенки. Подъемниками реберных дуг доступ расширяется кверху, с вывихиванием реберных дуг и смещением раневой апертуры вправо и вверх к ДПК.
Далее спаявшиеся и подтянутые рубцами к ДПК органы разъединяют и отделяют от ДПК, чтобы открыть основной объект хирургического вмешательства - дуоденальный рубцово-язвенный очаг, патанатомические особенности которого следует раскрыть и устранить.
В единое рубцово-спаечное поле вовлечены: гепатодуоденальная связка, большой и малый сальник, корень брыжейки ободочной кишки часто со стенкой самой кишки, желчный пузырь и печень (фиг. 4). Гепатодуоденальная связка укорочена рубцово-спаечными наложениями, которые часто закрывают и ворота печени. Винслово отверстие закрыто рубцами и спайками, и весь рубцово-спаечный конгломерат подтянут и зафиксирован к задней брюшной стенке.
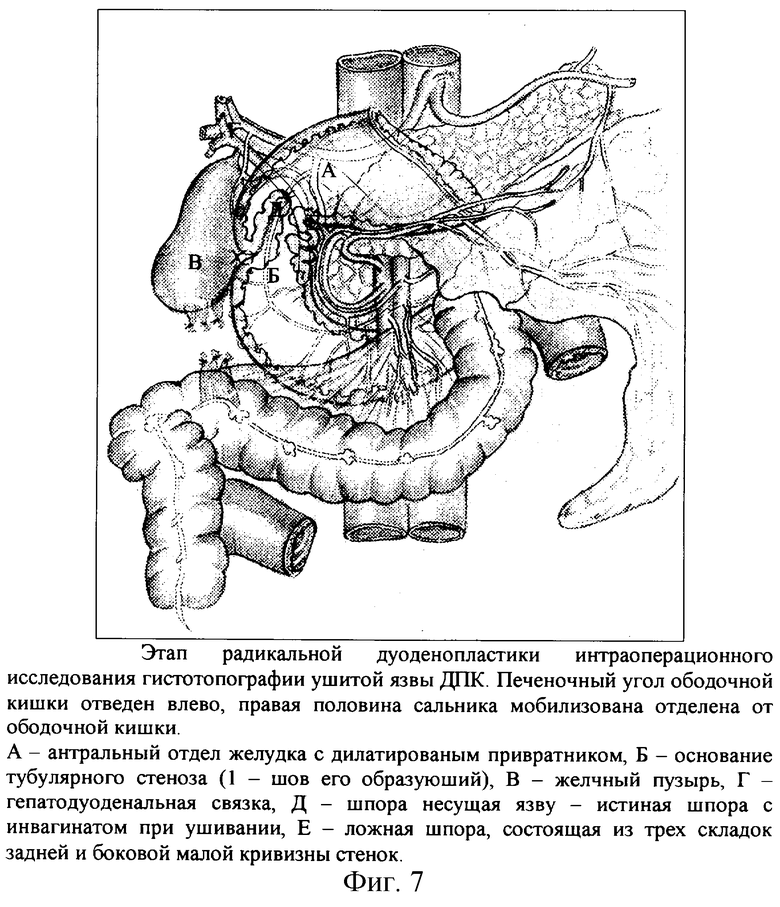
Сначала из рубцового плена высвобождают правую половину ободочной кишки с большим сальником (фиг.7). Пересекают не только рубцы и спайки, но и печеночно-ободочные связки. Обязательно широко мобилизуют всю восходящую часть ободочной кишки, т.е. вместе со слепой кишкой и брыжейкой тонкой кишки, т.к. в последующем необходима мобилизация и полное выведение ДПК из-под корня брыжейки, особенно при явлениях ХДН (фиг. 8).
Это необходимо не только для широкого доступа ко всей ДПК и, особенно, к связочному аппарату нижней горизонтальной петли, но и для устранения натяжения в корне ободочной и тонкой кишки при выведении ДПК. Натяжение за фиксированную брыжейку правой половины толстой кишки опасно отрывом правой ободочной вены от нижней брыжеечной вены.
Для предупреждения этого грозного осложнения и необходима полная мобилизация всей правой половины ободочной кишки со значительным смещением ее влево и вверх. Идеально открывается спереди ДПК и головка поджелудочной железы.
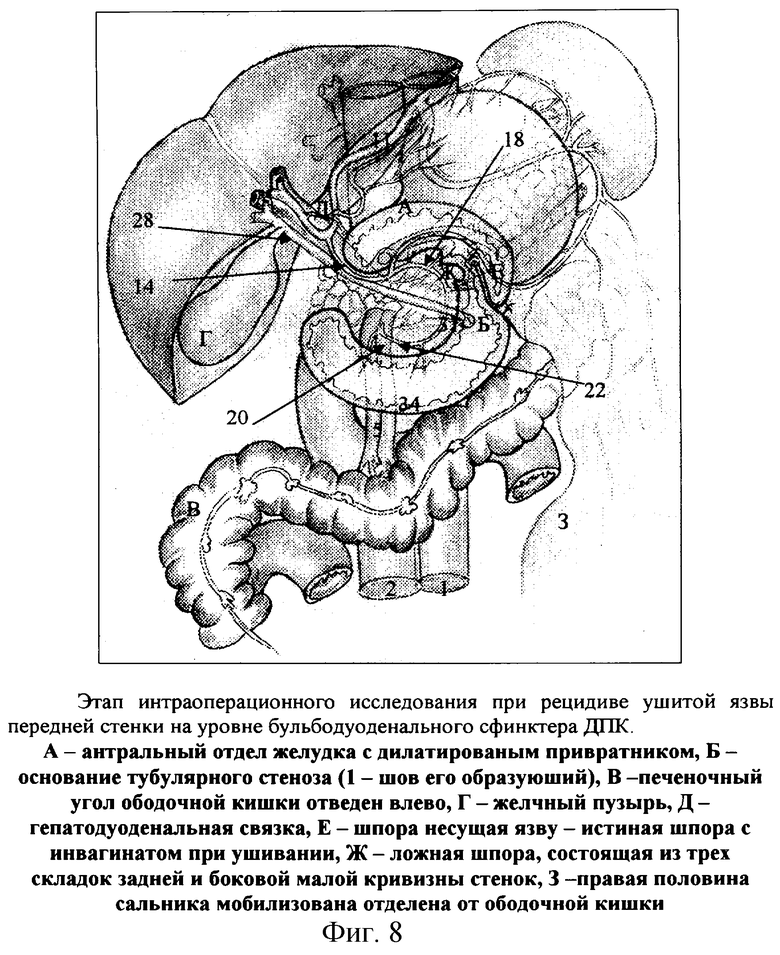
Далее мобилизуется весь блок, включающий ДПК и головку поджелудочной железы, пересекая грубые рубцовые сращения ДПК с задней брюшной стенкой над нижней полой веной. Гепатодуоденальная связка, как правило, сплошными рубцами припаяна к задней брюшной стенке, т.е. Винслово отверстие буквально замуровано рубцово-спаечным процессом. Рассекая усиленные рубцами связки, отслаивая вместе с рубцово-спаечной мантией ДПК, обнажая нижнюю полую вену, и выводят со всей рубцово-спаечной мантией ДПК и головку поджелудочной железы в рану. Весь панкреатодуоденальный комплекс как бы снимают с задней брюшной стенки, т.е. с околопочечной клетчатки, нижней полой вены, аорты. Головку ПЖ вместе с ДПК не только поднимают и выводят в рану, но как бы и выворачивают задней поверхностью кпереди, что позволяет осмотреть их заднюю поверхность, т.е. иметь доступ ко всем элементам гепатодуоденальной связки, головке поджелудочной железы и двенадцатиперстной кишки сзади (фиг.8). Открывается доступ не только к ДПК и ее рубцово-язвенному очагу сзади и снизу, но и к холедоху на всем его протяжении, нижней полой вене, аорте. Сзади под капсулу головки поджелудочной железы для профилактики послеоперационного панкреатита вводят 0,5% новокаинового раствора, включающего полиглюкин, антибиотики, ингибиторы функции ацинарных клеток.
Только после создания оптимального доступа спереди и сзади к центру рубцово-язвенного очага начинают проникать в него.
Следует обратить особое внимание на некоторые технологические детали, без соблюдения которых трудно избежать повреждения стенок полых органов и магистральных сосудов.
Не следует сразу внедряться в центр рубцово-язвенного очага, т.к. в центре патологического очага ткани интимно спаиваются и границы органов совершенно не определяются. Это опасная хирургическая зона. Нужно начинать прослеживать ход важных анатомических структур на входе в рубцово-язвенный очаг или, точнее, на подходах к язвенному инфильтрату или постъязвенному рубцу.
Широкую мобилизацию ободочной кишки делают не только для оптимального доступа к ДПК, особенно ее горизонтальной ветви, но и для предупреждения повреждения правой толстокишечной вены. Мобилизацию печеночного угла ободочной кишки, вовлеченного в рубцово-язвенное поле, необходимо начинать далеко от язвенного очага, минимум с восходящей части ободочной кишки, пересекая ее связки; потом связки печеночно-ободочные и, отслоив корень брыжейки, подойти к рубцово-язвенному очагу ДПК, где и находится зона интимного его сращения с другими включенными в нее стенками органов.
Далее корень ободочной кишки справа мобилизуют до корня брыжейки тонкой кишки так, чтобы открывалась зона впадения правой толстокишечной вены в верхнебрыжеечную вену. Обнажается и зона впадения и правой желудочно-сальниковой вены. Такая широкая мобилизация необходима именно для того, чтобы свободно отвести влево ободочную кишку с корнем, исключить натяжение за правую ободочную вену и ее отрыв от верхней брыжеечной вены. Это очень грозное осложнение, т.к. разрыв идет продольный, большой, и ушить его трудно в корне брыжейки без предварительной мобилизации сосудов. Правый угол ободочной кишки мобилизуем с сальником. Потом правая половина большого сальника отделяется от правой половины ободочной кишки с сохранением кровоснабжения сальника, т.к. эту часть большого сальника в последующем используют для оментизации ДПК.
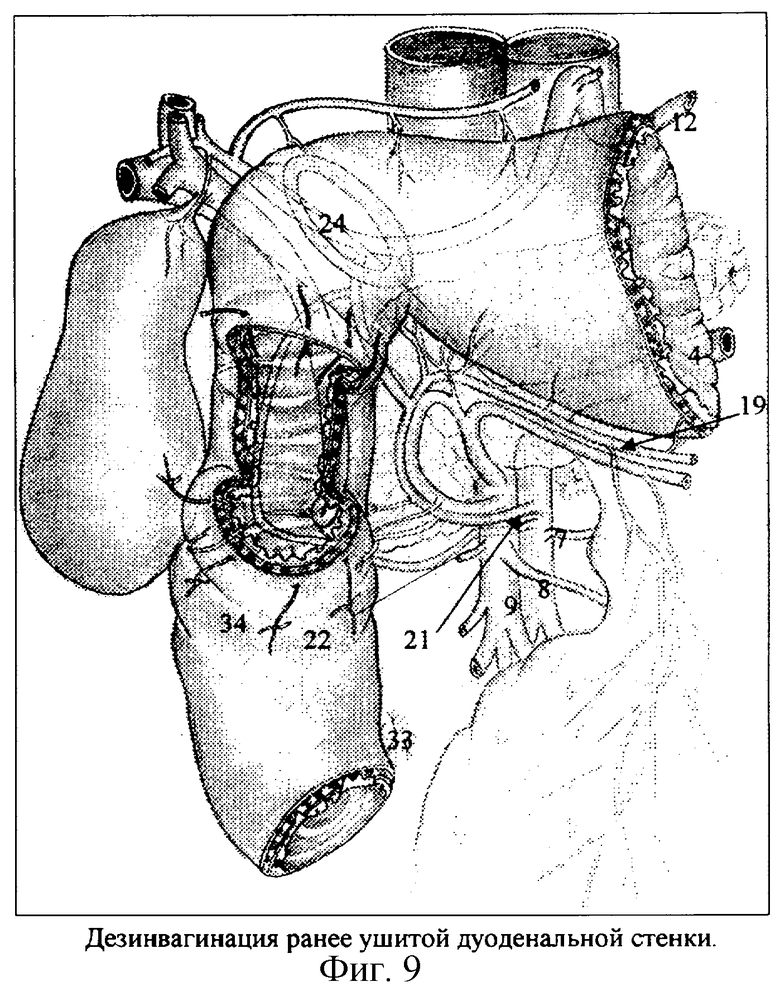
Опережающие хирургические технологии интраоперационного исследования необходимы для изучения собственно гистотопографии ушитой язвы ДПК. Не следует спешить с дуоденотомией, считая, что она ускорит интраоперационное исследование. Необходимо сначала дезинвагинировать рубцово-язвенный инвагинат, т.е. устранить “чернильницу-невыливайку”, снаружи подойти к центру язвы, а потом выполнить дуоденотомию через язву (фиг.9).
Этап дезинвагинации сформированного швами инвагината сложный и ответственный. Дезинвагинация ушитой шпоры - это обнаружение швов второго ряда и их извлечение (фиг.9). Швы внутреннего ряда долго, иногда многие годы, свисают в просвет ДПК из краев язв, а наружного, как правило, врастают в основание ушитой шпоры и с трудом обнаруживаются и извлекаются.
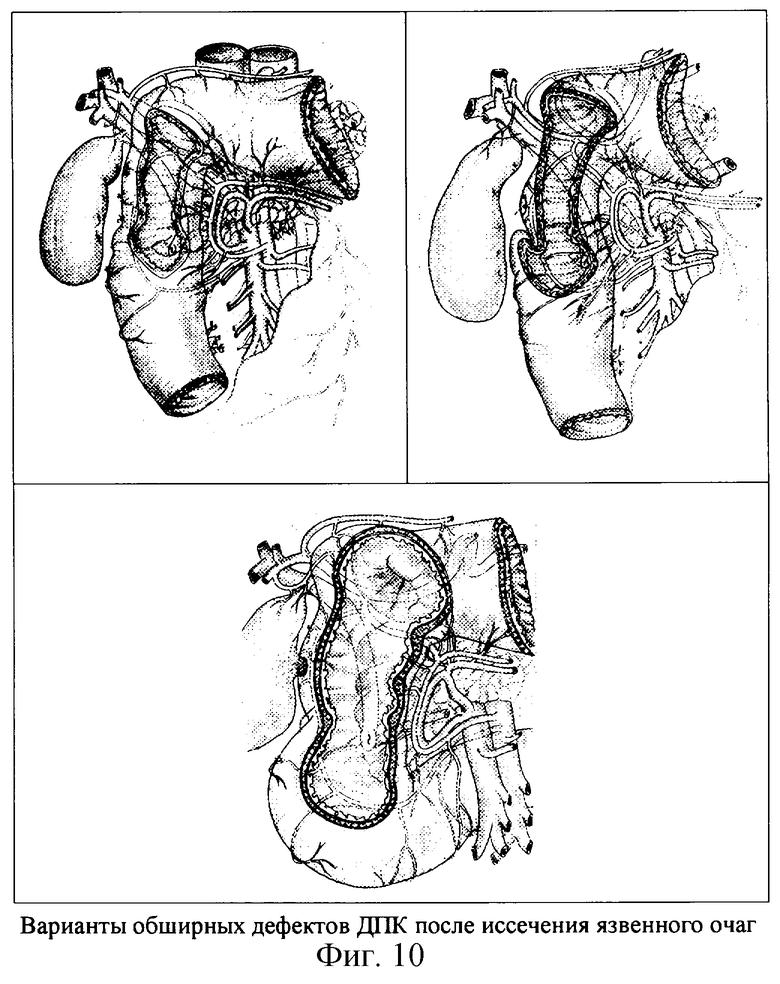
При дезинвагинации, если язва в шпоре, инструмент, даже тупой, легко проваливается через язву в ДПК, т.е. дуоденотомию выполняют через язву. Это самая правильная, т.е. самая экономная, безопасная и информативная дуоденотомия. Края язвы по окружности иссекают порциями до хирургического слоя. Рубцы, конвергирующие стенку ДПК, формирующие сужение, пересекают, и дуоденотомическое отверстие расширяют до достаточных размеров, т.е. до создания возможности со стороны слизистой ДПК исследовать просвет и полость ДПК (фиг.10).
Через расширенную дуоденотомию визуально и пальпаторно определяют привратник и большой дуоденальный сосочек (БДС). Привратник при любой степени дилятации, т.е. при любой декомпенсации желудка, после раздражения пальцем сокращается вокруг него и хорошо через слизистую пальпируется в виде четкого, изменяющегося по плотности и толщине тяжа. Неизмененный привратник легко определяется кончиком пальца и визуально по характерным складкам слизистой.
БДС значительно труднее обнаружить среди складок слизистой, каждая из которых симулирует БДС. Пальпация при этом мало помогает. Лишь большой и уплотненный БДС определяется пальпацией, а иногда и через переднюю стенку ДПК. В трудных случаях помогает легкое надавливание на стенку желчного пузыря, соноскопия, в крайнем случае - холедохотомия и зондирование через холедох.
Обнаружение привратника и БДС главных ориентиров для дальнейшего интраоперационного исследования стенок ДПК и прилегающих к ним важнейших структур значительно облегчает и ускоряет дальнейшее исследование.
Далее осуществляют этап радикального окончательного иссечения ушитой язвенной шпоры, т.е. собственно язвенно-рубцового очага, по краю здоровых стенок. Подтянутые к язве конвергированные рубцовыми тканями стенки ДПК в виде складок и шпор после пересечения этих рубцов - строп на их вершинах в хирургическом слое у края язвы полностью расправляются. Анатомически хорошо прослеживаются слои стенок ДПК.
Остатки рубцового слоя язвы следует оставить на стенках желчного пузыря, ободочной кишки и магистральных сосудах после прецизионного иссечения краев стенок ДПК. Рубцовый слой язвы оставляют только на важнейших анатомических структурах, которые в дальнейшем закрывают сальником (фиг.10).
После полного иссечения инфильтративно-отечных и нежизнеспособных, рубцовых тканей язвенного очага в стенках ДПК образуются огромные дефекты от привратника до уровня БДС. Форма, величина и топографическая анатомия дефектов обуславливается локализацией и величиной язвенного дефекта.
Необходимо помнить, что в рубцово-язвенную шпору могут быть вовлечены, втянуты с большой рубцовой деформацией не только терминальные сосуды стенок ДПК, привратник, но и БДС, холедох, магистральные сосуды, такие как правые толстокишечные сосуды, гастродуоденальная артерия, правая желудочная артерия, привратниковые сосуды, которые без предварительного их выявления могут быть случайно пересечены вместе с рубцами.
Как правило, в рубцово-спаечный очаг вовлекаются бульбопилорические, передние и задние панкреатодуоденальные артерии, при пересечении которых могут возникать серьезные проблемы с кровоснабжением стенок ДПК, которые можно сохранить, только сохранив им хорошее кровоснабжение.
Возможность сохранения хорошо функционирующего привратника - это сохранение полноценного, т.е. хорошо кровоснабжаемого нервно-мышечного дуоденального мостика с последующей дуоденопластикой.
При отсутствии рубцовой трансформации вторичных ложных шпор последние расправляют и сохраняют достаточно широкий дуоденальный нервно-мышечный мостик, топографо-анатомические особенности которого обусловлены локализацией и величиной разрушения стенок ДПК.
После расправления и иссечения ушивной шпоры передней стенки ДПК могут сохраниться и включиться в нервно-мышечный мостик:
1. Задняя и обе боковые стенки;
2. Задняя с частью боковой стенки большой кривизны и боковая стенка малой кривизны;
3. Задняя с частью боковой стенки малой кривизны и боковая стенка большой кривизны;
4. Задняя с половинками обеих боковых стенок.
При этом образуются различной величины дефекты передней стенки проксимальной части ДПК, по ширине не превышающие переднюю полуокружность, а по длине захватывающие от одного бульбодуоденального сегмент до 2, 3 проксимальных сегментов, т.е. от привратника до уровня чуть ниже БДС.
При иссечении передней и боковой стенок большой кривизны могут сохраняться и включаться в нервно-мышечный мостик:
1. Задняя, боковая стенка малой кривизны с частью передней;
2. Задняя и боковая стенка малой кривизны;
3. Боковая стенка малой кривизны с половинками передней и задней стенок;
4. Боковая стенка малой кривизны с частью задней стенки;
5. Боковая стенка малой кривизны с частью передней;
6. Только боковая стенка малой кривизны.
В результате этого образуются различной величины дефекты, распространяющиеся преимущественно на переднюю и боковую стенки большой кривизны, захватывающие от 1/3 и до 3/4 окружности ДПК и максимально распространяющиеся от привратника до уровня или чуть ниже БДС.
После иссечения зоны передней боковой стенки малой кривизны могут сохраняться и включаться в нервно-мышечный мостик:
1. Задняя, боковая стенка большой кривизны с частью передней;
2. Задняя и боковая стенка большой кривизны;
3. Боковая стенка большой кривизны с половинками задней и передней стенок;
4. Боковая стенка большой кривизны с частью передней;
5. Боковая стенка большой кривизны с частью задней стенки;
6. Только боковая стенка большой кривизны.
Образуются различной величины дефекты, распространяющиеся преимущественно на переднюю и боковую стенки малой кривизны, захватывающие от 1/4 до 3/4 окружности ДПК и максимально распространяющиеся от привратника до уровня или чуть ниже БДС.
Таким образом, после устранения язвенных патологических тканей, не подлежащих биологическому восстановлению, появляется новая хирургическая анатомия проксимальной части ДПК и соседних анатомических структур, требующих ремонтно-восстановительной хирургической работы.
Перед ремонтно-восстановительным или реконструктивным этапом стоят вопросы:
Как закрыть эти огромные продольные дефекты в проксимальной части ДПК? Как оптимально восстановить проходимость ДПК? Как при этом сохранить нервно-мышечный мостик?
Как “отремонтировать” поврежденные язвой важные соседние органы и анатомические структуры и восстановить анатомическое единство гастро-дуоденопанкреатобилиарного комплекса, чтобы в последствии ожидать его функционального восстановления?
Закрыть огромный боковой дефект, занимающий несколько уровней ДПК, и, главное, сохранить широкий нервно-мышечный дуоденальный мостик и нормальный, т.е. естественный, диастаз между привратником и БДС можно при помощи полного выведения ДПК из-под корня брыжейки тонкой кишки.
Технология полного выведения ДПК из зоны компрессии корнем брыжейки тонкого кишечника состоит из двух этапов, которые в своей последовательности могут меняться. 1 этап - мобилизация слева, т.е. максимальная мобилизация горизонтальной петли со стороны дуоденального угла с пересечением его брюшины и связки Трейца. Расширение вниз “окна” мобилизации корня брыжейки тонкой кишки до уровня мыса, т.е. ниже бифуркации аорты - до зоны, где расправленная и низведенная первая петля тощей кишки уже не будет сдавливаться корнем брыжейки. Если есть натяжение брыжейки за счет низкой фиксации корня в тазу или на уровне входа в малый таз, то брыжейку мобилизуют полностью вместе с илеоцекальным углом. ДПК выводят полностью из-под корня, смещают максимально вправо, расправляют, и она уходит в таз справа над правыми подвздошными сосудами.
Вторым этапом мобилизуют справа вертикальную и горизонтальную петлю ДПК вместе с поджелудочной железой. Рассекают брюшину на задней брюшной стенке связки ДПК на 2-3 см от ее края, начиная от гепатодуоденальной связки вниз, окаймляя нижнюю горизонтальную петлю.
Отслаивают и снимают ДПК вместе с окружающей ее клетчаткой, заключенной в остатки связочного аппарата ДПК. Обнажают нижнюю полую вену и мобилизуют головку поджелудочной железы вместе с ДПК.
Двенадцатиперстную кишку выводят из-под корня брыжейки с пересечением всех ее связок и перемещают вправо от корня брыжейки, а первую петлю тощей кишки укладывают справа от позвоночника по ходу в таз.
При полном выведении ДПК из-под корня брыжейки горизонтальная петля образует избыточные складки и стенку нижней горизонтальной части свободно без натяжения, расправляя складки, перемещают до уровня привратника.
При необходимости предварительно осуществляется дозированное рассечение, расширение просвета нижней горизонтальной части строго по средней линии.
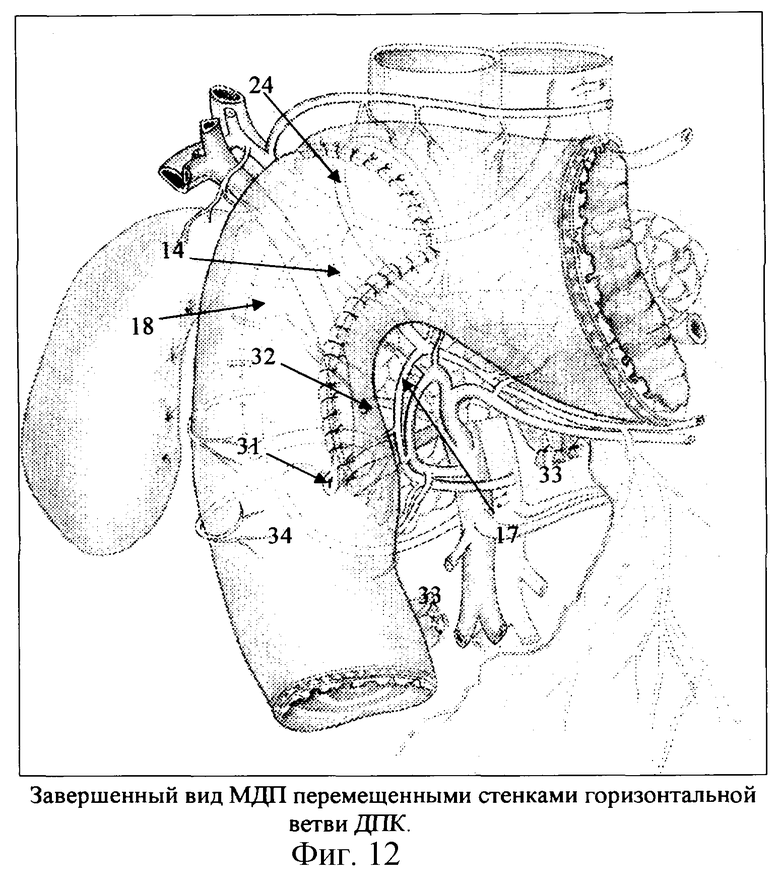
Шов стенок вертикальной петли и горизонтальной начинается снизу от угла на уровне БДС или ниже (фиг.12). На фиксированную к поджелудочной железе стенку проксимальной части укладывают вертикальную и нижнюю горизонтальную ветви. И шов за швом стенки сначала вертикальной, а затем и горизонтальной петли справа и слева, т.е. со стороны большой и малой кривизны ДПК вплоть до привратника сшиваются с краями дефекта проксимальной части ДПК.
В процессе закрытия дефекта складчатость горизонтальной петли расходуется, полностью восстанавливается луковица и вертикальная ветвь ДПК. Диастаз между привратником и БДС сохраняется. После укладки первой петли строго справа от корня брыжейки тонкой кишки последнюю фиксируют двумя- тремя швами по ходу аорты. ДПК и расправленную первую петлю тонкой кишки окутывают правой половиной сальника. Вся правая половина сальника расходуется для оментизации перемещенной и выведенной ДПК и первой петли тощей кишки. Мобилизованную правую половину толстой кишки с илеоцекальным углом укладывают поверх выведенной и оментизированной ДПК и первой петли, подтягивают вверх и фиксируют к круглой связке печени.
Пример. Больной М., 42 лет, ИБ №132, поступил в хирургическое отделение на плановое оперативное лечение по поводу язвенной болезни ДПК, осложненной декомпенсированным стенозом. Язвенный анамнез около 20 лет. Ранее, 5 лет назад оперирован по поводу перфоративной язвы ДПК, осложненной перитонитом с ушиванием язвы. В послеоперационном периоде через 2 года стали беспокоить боли, периодически лечился консервативно. Два месяца назад стал отмечать тяжесть в желудке, рвоту, потерю веса.
Диагностический алгоритм включал: ЭГДС, УЗИ брюшной полости, рентген-исследование желудка и ДПК, пассаж бария по желудочно-кишечному тракту, исследование секреции и моторики желудка. Установлен декомпенсированный стеноз выходного отдела желудка. В условиях реанимационного отделения проведена интенсивная инфузионная предоперационная терапия.
На операции при помощи расширенной срединной лапаротомии с иссечением старого послеоперационного рубца вскрыта брюшная полость. При интраоперационном исследовании после коррекции раневой апертуры аппаратом М.З. Сигала установлен продленный тубулярный стеноз проксимальной части ДПК, как результат продолженного рубцово-язвенного процесса после ушивания перфоративной язвы. Мобилизована правая половина большого сальника, правая половина толстого кишечника, которая смещена максимально влево и вверх. Затем мобилизованы корень брыжейки тонкой кишки, головка поджелудочной железы с двенадцатиперстной кишкой. Пересечены связки Трейца и Долди, после чего двенадцатиперстная кишка выведена из-под корня брыжейки. Двенадцатиперстная кишка вместе с головкой поджелудочной железы мобилизованы от задней брюшной стенки таким образом, что из горизонтального положения ей придано вертикальное положение, и задняя поверхность головки поджелудочной железы ротирована кпереди. В области язвенного инфильтрата в области луковицы ДПК снята мантия. Определены границы стенки ДПК и язвенного инфильтрата. По линии ранее выполненного ушивания сняты серозно-мышечные швы с расправлением второго ряда швов и дезинвагинацией вшивной шпоры. Через переднюю стенку и рубец в проекции рецидивной язвы вскрыт просвет ДПК. Язва располагается на передней стенке, размерами до 1,5 см в диаметре, с переходом на гепатодуоденальную связку. После удаления рубцово-язвенного поражения имеется дефект от привратника до уровня БДС размерами 6-3 см. За счет перипроцесса в области пилороантрального отдела привратник фиксирован на уровне гепатодуоденальной связки. Нижняя горизонтальная часть свободно смещена с корнем брыжейки к передней поверхности вертикальной части ДПК. Выполнена вертикальная мобилизация двенадцатиперстной кишки вместе с головкой поджелудочной железы таким образом, что панкреатодуоденальный комплекс ротирован в области головки поджелудочной железы на 90 градусов, т.е. задняя поверхность головки поджелудочной железы выведена кпереди. Продолжен продольный разрез по передней поверхности вертикальной ветви до нижней горизонтальной части, и просвет кишки восстановлен прецизионным сшиванием нижней горизонтальной и вертикальной части с дефектом проксимальной части кишки. От дуоденального анастомоза и первую петлю тонкой кишки укладывают по правому боковому каналу справа от позвоночника в нисходящем направлении. Ранее мобилизованной правой половиной сальника укрыты анастомоз ДПК и головка поджелудочной железы. Сверху уложен правый отдел толстой кишки с восстановлением связочного аппарата. Окно в брыжейке тонкой кишки ушито справа от аорты.
Профилактика послеоперационного панкреатита обеспечивалась интраоперационной инфильтрацией парадуоденального пространства и парапанкреатической зоны 150-200 мл 0,25% раствора новокаина с добавлением ингибиторов протеаз (30 тыс. Ед контрикала), а также внутривенным введением 0,002 г даларгина. При завершении операции в парапанкреатическую клетчатку установлен микроирригатор для регионарной лимфотропной терапии. В течение первых 3-5 суток в зависимости от результатов анализов крови на амилазу вводилось 50-100 мл 0,25% раствора новокаина с ингибиторами протеаз (30 тыс. контрикала) и антибиотиками (цефалоспорины 1-2 поколения) через каждые 12 часов.
В течение первых 3-5 суток проводилась заместительная инфузионная терапия, профилактика послеоперационного панкреатита (даларгин 0,001 г 3 раза в сутки; сандостатин 0,1 мг 2 раза в сутки, Н2 блокаторы - фамотидин 40 мг 2 раза в сутки)
Послеоперационный период протекал гладко. Назогастральный зонд использовался 5 суток с последующим удалением после пробы на эвакуацию. На вторые сутки больному разрешен питьевой режим с контролем за проходимостью назогастрального зонда. С 5 суток после извлечения зонда переведен на 1 стол. К моменту выписки из стационара на 12 сутки состояние больного было удовлетворительным и соответствовало выполненной операции, разрешено питаться по 5 столу.
Больной обследован через 3 месяца. Жалоб нет. При эндоскопическом исследовании рецидива язвенной болезни нет. При рентген-исследовании определяется порционная эвакуация бариевой взвеси из желудка с правосторонней укладкой двенадцатиперстной кишки. Пассаж бария по тонкой кишке не нарушен, патологических нарушений не выявлено. Однако периодически стали беспокоить ночные боли, больному предложено оперативное лечение - СПВ, от которого больной отказался. Больному назначен профилактический прием Н2 блокаторов (ранитидин 150 мг, фамотидин 20 мг на ночь) по требованию.
Профилактика послеоперационных осложнений
На этапе операции выполняют инфильтрацию перипанкреатической клетчатки смесью анестетика (200,0 мл 0,25% раствора новокаина, с ингибиторами протеаз (контрикал 30 тыс.) и цитостатиками (5 мг 5-фторурацила). Инъекции выполняются в ретродуоденальное пространство, гепатодуоденальную связку, корень брыжейки тонкой кишки, субкапсулярно к телу поджелудочной железы.
Для профилактики несостоятельности швов дуоденальной раны используется прецизионная техника выполнения кишечного шва с широкой адаптацией подслизистого слоя без прошивания слизистой оболочки по Пирогову-Матешуку в условиях хорошего кровоснабжения слизистой оболочки и отсутствия натяжения по линии швов. Назогастральное дренирование в первые 5 суток с промыванием желудка растворами антисептиков и прием отваров трав, обладающих противовоспалительным эффектом, обеспечивают первичную регенерацию дуоденальной раны.
Предлагаемый способ радикальной дуоденопластики с выведением ДИК из-под корня брыжейки и использованием нижней горизонтальной части в качестве пластического материала позволяет улучшить функциональные результаты оперативных вмешательств при осложненных низких ранее ушитых рецидивных и прогрессирующих дуоденальных язвах, предотвратить развитие в раннем послеоперационном периоде панкреатита, панкреонекроза и несостоятельности дуоденальных швов, а в отдаленные сроки предупреждает развитие рефлюксного гастрита, папиллита и в сочетании с антацидными препаратами или селективной проксимальной ваготомией позволяет предупреждать развитие рецидива язвенной болезни.
По этой методике с 1985 года оперированы 115 больных. Осложнений и летальных исходов не было. Через 3-6 месяцев для профилактики рецидива язвенной болезни повторно выполнялась СПВ. Остальные больные периодически получают курсы противоязвенной терапии. Рецидив язвенной болезни возник в первые 1-7 лет после операции у 3 больных. Трудоспособность у всех больных восстановлена полностью, качество жизни высокое.
Предложенный способ значительно улучшает результаты лечения самой сложной, так называемой низкой локализации дуоденальной язвы. Он радикально устраняет такие осложнения ранее ушитой перфоративной рецидивной и прогрессирующей дуоденальной язвы, как перфорация, стеноз, кровотечение, пенетрация, и в комплексе с проводимыми профилактическими мероприятиями предупреждает развитие в раннем послеоперационном периоде панкреатита, панкреонекроза, несостоятельность швов. Сохранение естественного пилорососочкового диастаза обеспечивает надежную защиту желудка от рефлюкса. Это имеет огромный социально-экономический эффект, так как сокращаются сроки стационарного и амбулаторного лечения. В комплексе с антацидными консервативными (Н2 блокаторы, блокаторы протоновой помпы, антигеликобактерная терапия) и оперативными (СПВ) мероприятиями указанная технология лечения позволяет практически излечить больного от язвенной болезни с полным восстановлением трудоспособности.
"Способ хирургического лечения ранее ушитых осложненных низких рецидивных и/или незаживающих дуоденальных язв"
Описание способа сопровождается фиг.4-12, где следующими позициями обозначены:
1. Аорта
2. Нижняя полая вена
3. Воротная вена
4. Селезеночная вена
5. Верхняя брыжеечная вена
6. Нижняя брыжеечная вена
7. Срединная толстокишечная артерия
8. Срединная толстокишечная вена
9. Чревный ствол
10. Левая желудочная артерия
11. Печеночная артерия
12. Селезеночная артерия
13. Правая желудочная артерия
14. Гастродуоденальная артерия
15. Пузырная артерия
16. Бульбо-пилорическая артерия
17. Передняя верхняя панкреатодуоденальная артерия
18. Задняя верхняя панкреатодуоденальная артерия
19. Правая желудочно-сальниковая артерия
20. Верхняя брыжеечная артерия
21. Передняя нижняя панкреатодуоденальная артерия
22. Задняя нижняя панкреатодуоденальная артерия
23. Желудок
24. Привратник
25. Верхняя горизонтальная ветвь ДПК
26. Нисходящая часть ДПК
27. Поджелудочная железа
28. Холедох
29. Бирсунгов проток
30. Санториниев проток
31. Большой дуоденальный сосочек
32. Малый дуоденальный сосочек
33. Остатки связки Трейца
34. Нижняя горизонтальная часть ДПК
Изобретение относится к медицине, а именно к хирургии, и может быть применимо для хирургического лечения ранее ушитых осложненных низких рецидивных и/или незаживающих дуоденальных язв. Обеспечивают операционный доступ к рубцово-язвенному очагу и горизонтальной петле ДПК путем мобилизации и смещения влево и вверх правой половины ободочной кишки, мобилизации правой половины большого сальника, мобилизации корня брыжейки тонкого кишечника, пересечения связки Трейца, пересечения всех связок и полного выведения горизонтальной петли двенадцатиперстной кишки из-под корня брыжейки, мобилизации вертикальной части двенадцатиперстной кишки с головкой поджелудочной железы. Выводят панкреатодуоденальный сегмент в рану. Выполняют дезинвагинацию ушитой язвенной шпоры. Вскрывают через язву двенадцатиперстную кишку. Расширяют после иссечения язвы дуоденотомию вверх и вниз, устраняя тубулярный стеноз до нижней горизонтальной части двенадцатиперстной кишки. Перемещают ее стенки к краям дефекта в проксимальной части, формируя сложный анастомоз, закрывая огромный дефект в проксимальной части кишки стенками нижней горизонтальной части двенадцатиперстной кишки, рассекая их по средней линии по мере необходимости. Располагают анастомоз, дуоденоеюнальный переход и первую петлю тощей кишки в нисходящем направлении справа от позвоночника. Укрывают ранее мобилизованной частью сальника анастомоз и всю двенадцатиперстную кишку спереди, а поджелудочную железу сзади. Укладывают сверху правый отдел толстой кишки. Восстанавливают связочный аппарат тонкого и толстого кишечника, ушивая окно в брыжейке тонкой кишки справа от аорты. Способ позволяет сохранить нервно-мышечный пилородуоденальный мостик, сохранить естественный пилорососочковый диастаз. 12 ил.
Способ хирургического лечения ранее ушитых осложненных низких рецидивных и/или незаживающих дуоденальных язв, включающий иссечение язвенного очага, отличающийся тем, что обеспечивают операционный доступ к рубцово-язвенному очагу и горизонтальной петле ДПК путем мобилизации и смещения влево и вверх правой половины ободочной кишки, мобилизации правой половины большого сальника, мобилизации корня брыжейки тонкого кишечника, пересечения связки Трейца, пересечение всех связок и полного выведения горизонтальной петли двенадцатиперстной кишки из-под корня брыжейки, мобилизации вертикальной части двенадцатиперстной кишки с головкой поджелудочной железы, выведение панкреатодуоденального сегмента в рану, затем выполняют дезинвагинацию ушитой язвенной шпоры и через язву вскрывают двенадцатиперстную кишку, а после иссечения язвы расширяют дуоденотомию вверх и вниз, устраняя тубулярный стеноз до нижней горизонтальной части двенадцатиперстной кишки, далее путем перемещения ее стенок к краям дефекта в проксимальной части формируют сложный анастомоз, закрывая огромный дефект в проксимальной части кишки стенками нижней горизонтальной части двенадцатиперстной кишки, рассекая их по средней линии по мере необходимости, после чего анастомоз, дуоденоеюнальный переход и первую петлю тощей кишки располагают в нисходящем направлении справа от позвоночника, затем ранее мобилизованной частью сальника укрывают анастомоз и всю двенадцатиперстную кишку спереди, а поджелудочную железу сзади, сверху укладывают правый отдел толстой кишки и восстанавливают связочный аппарат тонкого и толстого кишечника, ушивая окно в брыжейке тонкой кишки справа от аорты.
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 1997 |
|
RU2143229C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ, СОЧЕТАЮЩЕЙСЯ С ХРОНИЧЕСКИМИ НАРУШЕНИЯМИ ДУОДЕНАЛЬНОЙ ПРОХОДИМОСТИ | 1996 |
|
RU2124863C1 |
| СПОСОБ ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 1998 |
|
RU2174369C2 |
Авторы
Даты
2004-11-10—Публикация
2003-03-24—Подача