Изобретение относится к медицине, в частности к нейрохирургии.
Известен способ хирургического лечения, предложенный J. Gardner, который заключается в широкой краниовертебральной декомпрессии, рассечении спаек и сращений в области отверстия Мажанди, ревизии устья центрального канала и закрытии его фрагментом мышечной ткани. Операция заканчивается пластикой твердой мозговой оболочки (ТМО) с целью формирования большой затылочной цистерны [1].
По мере накопления опыта отношение к операции J. Gardner стало настороженным. По данным некоторых авторов, использовавших операцию J. Gardner, смертность в послеоперационном периоде была высокой и достигала 10% [2]. Отмечена временная эффективность подобных операций и последующее ухудшение в виде расстройств движений глазных яблок, нистагма, нарастания рвоты, икоты, атаксии, расстройств чувствительности, нарастания гипертензионно-гидроцефального синдрома у большинства оперированных больных в отдаленном послеоперационном периоде [3].
Необходимость и эффективность процедуры закрытия центрального канала спинного мозга остается неясной. Манипуляции в дне 4 желудочка в области входа в центральный канал чреваты осложнениями, обусловленными повреждением ядер блуждающего и подъязычного нерва (4).
Известен способ, предложенный V. Logue и M.R. Edwards [5], которые отказались от пластики большой затылочной цистерны различного рода трансплантатами и предложили ограничиться декомпрессией сдавленных структур заднего мозга в большом затылочном отверстии путем краниовертебральной декомпрессии, сохраняя арахноидальную оболочку интактной, чтобы предотвратить даже минимальное попадание крови в субарахноидальное пространство для профилактики асептического воспаления и спаечного процесса. По свидетельству некоторых авторов преимуществом подобной операции является низкая частота осложнений вследствие ее простоты и безопасности, а ее результаты не хуже других, более инвазивных методик [6].
Однако простая костнодуральная декомпрессия имеет очевидные недостатки. Во-первых, в процессе рассечения ТМО в большинстве случаев не удается избежать повреждения арахноидальной оболочки и в ликвор попадает кровь. Во-вторых, при простой костнодуральной декомпрессии краниовертебрального перехода сомнительно восстановление проходимости субарахноидального пространства и образование большой затылочной цистерны, что особенно актуально при лечении сирингомиелического синдрома.
Наиболее близким к предлагаемому является способ, при котором удаляется внешний листок ТМО с сохранением внутреннего, и ТМО полностью не вскрывается [7].
Основными этапами способа являются:
1) выполнение костной краниовертебральной декомпрессии (экономной субокципитальной краниоэктомии 2х2,5 см с резекцией задней дуги С1),
2) менингеолиз твердой мозговой оболочки в области затылочно-шейного перехода и удаление верхнего слоя твердой мозговой оболочки с сохранением арахноидальной мозговой оболочки интактной.
Способ обеспечивает главным образом только декомпрессию структур заднего мозга.
Недостаток способа в том, что он не обеспечивает создания большой затылочной цистерны и проходимости субарахноидального пространства на уровне краниовертебрального перехода, что необходимо для купирования основных патогенетических механизмов образования сирингомиелической кисты и предотвращения дальнейшего вклинения миндаликов мозжечка в большое затылочное отверстие [3].
Задачей предложенного изобретения является устранение компрессии ствола головного мозга, восстановление большой затылочной цистерны, стойкое улучшение клинико-неврологической картины заболевания у больных с аномалией Киари 1-го типа наряду с малотравматичностью и технической простотой исполнения.
Поставленная задача решается способом, заключающимся в том, что рассекают внешний листок ТМО на 2-3 см выше и ниже краниовертебрального перехода (атлантоокципитальной мембраны), производят менингеолиз на 0,8-1,2 см в обе стороны от разреза и подтягивают внутреннюю стенку дурального мешка в дорзолатеральных направлениях на держалках за внешние боковые листки. В области краниовертебрального перехода ТМО прикрепляется с вентральной стороны к телу атланта и к скату черепа, поэтому подтягивание ТМО в дорзолатеральных направлениях приводит к увеличению угла, образованного твердой мозговой оболочкой в области затылочно-шейного перехода и расширению затылочно-шейной дуральной воронки. Держалки затем подшиваются к надкостнице чешуи затылочной кости. Для предотвращения дальнейшего опускания полушарий мозжечка в костный дефект важно не продолжать разрез ТМО вверх над полушариями мозжечка, ограничив его только областью затылочно-шейного перехода.
Операция менингеолиза и подтягивания наружных листков ТМО - экстрадуральная реконструкция затылочно-шейной дуральной воронки - произведена нами на 8 трупах с удаленным головным и верхней частью шейного отдела спинного мозга с замерами диаметра затылочно-шейной дуральной воронки в сагиттальной плоскости до и после операции.
Область большого отверстия ограничена сверху костными краями большого затылочного отверстия, а снизу нижним краем позвонка С3 [8]. J.D. Spillane и соавт. при рентгенологических измерениях большого отверстия учитывали наименьшее расстояние между передним и задним краями большого затылочного отверстия и от передней поверхности задней дуги атланта до ближайшей точки на задней поверхности зуба, которое было вариабельно и колебалось от 14 до 45 мм со средним значением 28 мм [9]. Однако реальный диаметр значительно меньше из-за мягкотканых образований: связочного аппарата и твердой мозговой оболочки, образующей затылочно-шейную дуральную воронку.
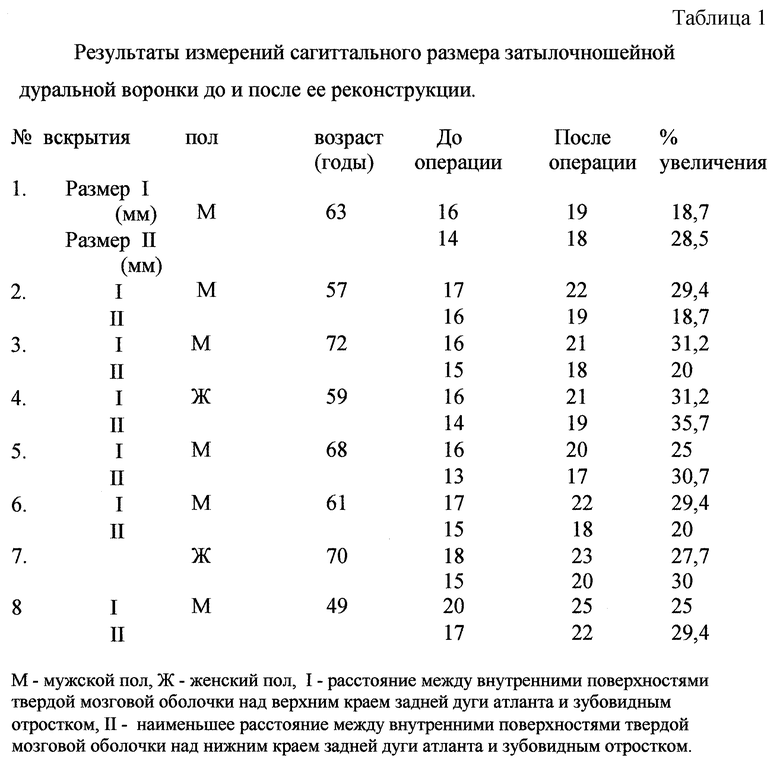
Наши анатомические исследования показали, что наиболее узкое место затылочно-шейной дуральной воронки образовано не большим затылочным отверстием, а задней дугой атланта и зубовидным отростком, которые непосредственно ограничивают вход в позвоночный канал. Задняя полуокружность большого затылочного отверстия, образованная краем чешуи затылочной кости, располагается кверху и кнаружи от верхнего края задней дуги атланта на 3-8 мм, что соответствует ширине задней атлантоокципитальной мембраны. Край чешуи затылочной кости, ограничивающий сзади большое затылочное отверстие, плохо виден со стороны задней черепной ямки, так как прикрыт твердой мозговой оболочкой, полого спускающейся ко входу в позвоночный канал, и не является удобным анатомическим ориентиром для оценки сагиттального размера затылочно-шейной дуральной воронки. Дорзальная граница входа в позвоночный канал лучше обозначена на уровне верхнего края задней дуги атланта, где в большинстве случаев твердая мозговая оболочка образует угол. С вентральной стороны граница входа в позвоночный канал четко обозначена выступом, образованным зубовидным отростком с лежащей на нем поперечной связкой атланта. Измеряли расстояние между внутренними поверхностями твердой мозговой оболочки над верхним краем задней дуги атланта и зубовидного отростка (размер I), а также наименьшее расстояние между внутренними поверхностями твердой мозговой оболочки над нижним краем задней дуги атланта и зубовидного отростка (размер II), (табл.1).
Таким образом, расстояние между внутренними поверхностями твердой мозговой оболочки над верхним краем задней дуги атланта и зубовидным отростком (размер I) колебалось от 16 до 20 мм, среднее расстояние составило 17 мм; наименьшее расстояние между внутренними поверхностями ТМО над нижним краем задней дуги атланта и зубовидным отростком (размер II) колебалось от 13 до 17 мм, средняя величина составила 14,87 мм; увеличение расстояния между соответствующими поверхностями ТМО над зубовидным отростком и верхним краем задней дуги атланта после реконструкции затылочно-шейной дуральной воронки в среднем произошло на 4,6 мм, или на 27,2%; среднее значение увеличения наименьшего расстояния между внутренними поверхностями ТМО над нижним краем задней дуги атланта и зубовидным отростком составило 4 мм или на 26,9%.
Из-за трудности визуализации мягкотканых образований на МРТ, образующих затылочно-шейную дуральную воронку измеряли один - наименьший размер между ТМО над наиболее выступающей задней поверхностью зубовидного отростка и ближайшей точкой на передней поверхности задней дуги атланта до и после реконструкции затылочно-шейной дуральной воронки (табл.2).
Среднее значение сагиттального размера затылочно-шейной дуральной воронки между зубовидным отростком и передней поверхностью задней дуги атланта по данным МРТ составило до операции 14,4 мм, после операции 18,8 мм, среднее увеличение размера - 4,75 мм, среднее увеличение размера в процентах - 32,9%.
Пример 1.
Больная Кучерова Н. С. , 19 лет, при поступлении предъявляла жалобы на тянущие боли в шейно-затылочной и теменной области головы, пароксизмы кашля, онемение по наружной поверхности левой голени, мелькание и двоение предметов, пошатывание при ходьбе. Указанные изменения постепенно нарастали в течение года. Больная в ясном сознании, адекватна, отмечается диплопия при взгляде вниз и в стороны, крупноразмашистый горизонтальный спонтанный нистагм, отсутствие глоточного рефлекса, постоянная дисфагия, назальная регургитация, назолалия и дизартрия более выражены при пробах, пароксизмы кашля, девиация языка вправо. Движения в конечностях в полном объеме, сухожильные рефлексы высокие, больше слева, клоноид в левой стопе, патологические рефлексы Бабинского и Россолимо слева. Пошатывание при ходьбе, в позе Ромберга покачивается больше с закрытыми глазами, пальценосовые пробы выполняет с интенцией больше слева. Гипестезия по наружной поверхности левой голени. При оценке мигательного рефлекса - незначительное увеличение позднего рефлекторного ответа слева и контралатерального ответа справа. При регистрации соматосенсорных вызванных потенциалов нарушений их проведения не обнаружено. Имелись изменения поздних компонентов ССВП, которые могли свидетельствовать о гипервозбудимости нейронов головного мозга, что может наблюдаться при патологии мозжечка.
На МРТ: клиновидное опускание миндаликов мозжечка до верхнего края дужки С2, инвагинация верхушки зубовидного отростка в вентральную поверхность продолговатого мозга. Произведена операция - экстрадуральное расширение затылочно-шейной дуральной воронки. Произведена экономная краниовертебральная декомпрессия, менингеолиз твердой мозговой оболочки в области затылочно-шейного перехода с разведением ее наружных листков в стороны. Наружные листки ТМО прошиты лигатурами, подтянуты до частичного выворачивания угла, образуемого ТМО области затылочно-шейного перехода, и подшиты к надкостнице чешуи затылочной кости. В раннем послеоперационном периоде отмечено уменьшение дисфункции каудальной группы черепных нервов, диплопии, оставался выраженный спонтанный горизонтальный нистагм, явления мозжечковой атаксии.
При МРТ через 2 недели после операции выявлены отечные миндалики мозжечка с размытыми контурами, опускание которых отмечено на уровне нижнего края С2. Ликворосодержащие пространства на уровне краниовертебрального перехода сужены. Отек миндаликов мозжечка был расценен как результат дисциркуляторных изменений, наступивших в результате оперативного вмешательства. Проводилась сосудорасширяющая, дезагрегантная терапия. Состояние больной значительно улучшилось: в неврологическом статусе сохранялось небольшое пошатывание при ходьбе и интенция при выполнении координаторных проб больше с закрытыми глазами, горизонтальный нистагм, небольшая диплопия при взгляде влево, эпизоды пароксизмального кашля, поперхивания при еде; больная была выписана под наблюдение невропатолога по месту жительства. В течение полугода больная отмечала дальнейшее улучшение самочувствия, исчезло пошатывание при ходьбе, двоение перед глазами, эпизоды дисфагии и пароксизмального кашля. При повторном поступлении через полгода из неврологической симптоматики остался лишь мелкий горизонтальный нистагм при взгляде в стороны (в основном влево), особых жалоб не предъявляет, учится в институте, ведет обычный образ жизни. На МРТ определяется хорошо сформированная большая затылочная цистерна, поднятие миндаликов мозжечка, исчезновение признаков компрессии вентральной поверхности продолговатого мозга зубовидным отростком за счет дислокации ствола головного мозга в вентрально-дорзальном направлении.
Это наблюдение демонстрирует эффективность методики для лечения больных с мозжечковостволовым вариантом течения ангмалии Киари, купирования стволовых нарушений и атаксии.
Формирование большой затылочной цистерны и неврологическое улучшение может продолжаться в течение нескольких месяцев после операции, что может быть связано с продолженным воздействием систолического ликворного толчка на истонченный участок ТМО в области краниовертебрального костного окна, а создание большой затылочной цистерны способствует поднятию опущенных миндаликов мозжечка. В клинике операция по описанной выше методике произведена у 6 больных по поводу аномалии Киари 1 типа: у 3-х больных был мозжечковостволовый вариант течения, у 3-х - смешанный (мозжечковостволовый и сирингомиелический). У 2-х из 3-х больных со смешанным вариантом течения и с большими сирингомиелическими кистами операцию сочетали с одновременной сирингостомией.
В послеоперационном периоде отмечены благоприятные клинические результаты операции, которые выражались в исчезновении болей в шейно-затылочной области, уменьшении дисфункции черепных нервов, атаксии и проводниковых двигательных расстройств, а также уменьшении проявлений сирингомиелического синдрома. На проведенной в послеоперационном периоде МРТ у всех больных отмечено расширение затылочно-шейной дуральной воронки в переднезаднем направлении.
Предложенная оперативная методика приводит к расширению эффективного диаметра затылочно-шейной дуральной воронки на 27,6% по данным анатомических исследований на трупах и 32,9% по данным МРТ-исследований у больных. Формирование большой затылочной цистерны после операции свидетельствует об отсутствии сдавления ствола мозга и миндаликов мозжечка, нормализации ликворотока в области краниовертебрального перехода.
Предложенный метод экстрадуральной реконструкции затылочно-шейной дуральной воронки прост, малотравматичен, позволяет устранить компрессию ствола головного мозга, восстановить большую затылочную цистерну и добиться улучшения клинико-неврологической картины заболевания у больных с аномалией Киари 1-го типа.
Список литературы
1. Gardner W. J., Goodball R.G. The surgical treatment of Amold-Chiary malformation in adults: An explanation of its mechanism and importance of encephalography in diagnosis. J. Neurosurgery. - 1950. - No7. - P. 199-206.
2. Williams В. A critical appraisal of posterior fossa surgery for communicating syringomyelia. Brain - 1978. - Vol. 101. - P. 223-250.
3. Q. Sahuquillo, E. Rubio, M. Роса et al. Posterior fossa reconstruction: A surgical technique for the treatment of Chiary 1 malformatin and Chiary 1\ Syringomyelia complex - preliminary results and magnetic resonance imaging quontitative assessment of hindbrain migration. Neurosurgery. - Vol. 35. - No 5. - 1994.
4. Paul K. S., Lye R.H., Strang F.A., Dutton J. Amold-Chiary malformation. Review of 71 cases. J. Neurosurg. - 1983. - Vol.58. - P.183-187.
5. Logue V., Edwards M.R. Syringomyelia and its surgical treatment -an analysis of 75 patients. J. of neurology, neurosurg. and psychiatry. - 1981. - Vol. 44. - P. 273-284.
6. Di-Lorenco N. , Palma L., Palatinsky E., Fortuna A. "Concervative" cranio-cervical decompression in the treatment of syringomyelia -Chiary 1 complex. A prospective study of 20 adult cases. Spine. - 1995. - Vol. 20. - P.2479-2483.
7. Isu Т., Sasaki H., Takamura H., Kohobayashi N. Foramen magnum decompression with removal of the outer layer of the dura as treatment for syringomyelia occurring with Chiary malformation. - Neurosurgery. - 1993. - Vol 33. - N 5. - P. 844-850.
8. Мбом, Бернар. Клинико-анатомическое обоснование оперативных доступов к опухолям области большого затылочного отверстия. Автореф. дис. канд. мед. наук. /Рос. акад. мед. наук. НИИ нейрохирургии им. Н.Н. Бурденко - М., 1997. - 22 с.
9. Spillane J.D., Pallis С., Jones A.M. Developmental abnormalities in the region of foramen magnum. Brain. - Vol. 80. - P. 11-48, 1957.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПЛАСТИКИ КОСТНОГО ДЕФЕКТА ПОСЛЕ ДЕКОМПРЕССИОННОЙ ТРЕПАНАЦИИ ЗАДНЕЙ ЧЕРЕПНОЙ ЯМКИ У ПАЦИЕНТОВ С АНОМАЛИЕЙ АРНОЛЬДА-КИАРИ I ТИПА | 2014 |
|
RU2578544C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ МАЛЬФОРМАЦИИ КИАРИ I ТИПА У ВЗРОСЛЫХ И АУТОТРАНСПЛАНТАТ, ПРИМЕНЯЕМЫЙ ДЛЯ ТАКОГО ЛЕЧЕНИЯ | 2019 |
|
RU2733162C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ СИНДРОМА ВЕРТЕБРО-БАЗИЛЯРНОЙ НЕДОСТАТОЧНОСТИ | 2008 |
|
RU2380042C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ СКОЛИОЗА, ВЫЗВАННОГО ПАТОЛОГИЕЙ КРАНИОВЕРТЕБРАЛЬНОГО ПЕРЕХОДА У ДЕТЕЙ | 2008 |
|
RU2404715C2 |
| СПОСОБ СОКРАЩЕНИЯ ДЛИТЕЛЬНОСТИ ОПЕРАТИВНОГО ВМЕШАТЕЛЬСТВА ПРИ ПРОВЕДЕНИИ ДЕКОМПРЕССИИ ЗАДНЕЙ ЧЕРЕПНОЙ ЯМКИ | 2014 |
|
RU2594443C2 |
| СПОСОБ ПЛАСТИКИ ДУРАЛЬНОЙ ВОРОНКИ ПРИ ФОРМИРОВАНИИ БОЛЬШОЙ ЗАТЫЛОЧНОЙ ЦИСТЕРНЫ У БОЛЬНЫХ С МАЛЬФОРМАЦИЕЙ КИАРИ I-ГО ТИПА | 2005 |
|
RU2290097C2 |
| Способ хирургического лечения мальформации Киари I типа у детей | 2023 |
|
RU2813420C1 |
| Минимально инвазивный способ хирургического лечения мальформации Киари | 2016 |
|
RU2619492C1 |
| Способ хирургического лечения больных с аномалией Арнольда-Киари | 2016 |
|
RU2635862C1 |
| СПОСОБ ЛЕЧЕНИЯ ИНВАГИНИРОВАННОГО ЗУБОВИДНОГО ОТРОСТКА С2 ПОЗВОНКА, СОЧЕТАЮЩЕГОСЯ С МАЛЬФОРМАЦИЕЙ КИАРИ I ТИПА | 2016 |
|
RU2620888C1 |

Изобретение относится к области медицины, а именно - к нейрохирургии. Рассекают внешний листок твердой мозговой оболочки (ТМО) на 2-3 см выше и ниже краниовертебрального перехода (атлантоокципитальной мембраны), производят менингеолиз на 0,8-1,2 см в обе стороны от разреза и подтягивают внутреннюю стенку дурального мешка в дорзолатеральных направлениях на держалках за внешние боковые листки. В области краниовертебрального перехода ТМО прикрепляют с вентральной стороны к телу атланта и к скату черепа. Держалки подшивают к надкостнице чешуи затылочной кости. Для предотвращения дальнейшего опускания полушарий мозжечка в костный дефект важно не продолжать разрез МТО вверх над полушариями мозжечка, ограничив его только областью затылочно-шейного перехода. Способ позволяет устранить компрессию ствола головного мозга, восстановить большую затылочную цистерну и добиться улучшения клинико-неврологической картины заболевания у больных с аномалией Киари 1-го типа. 2 табл.
Способ хирургического лечения больных с аномалией Киари 1-го типа, включающий костную краниовертебральную декомпрессию и менингеолиз твердой мозговой оболочки в области затылочно-шейного перехода, отличающийся тем, что разводят наружные листки твердой мозговой оболочки, прошивают их лигатурами, подтягивают за лигатуры кнаружи до частичного выворачивания угла, образуемого твердой мозговой оболочкой области затылочно-шейного перехода, и подшивают лигатуры к надкостнице чешуи затылочной кости.
| ISU Т et al | |||
| Foramen magnum decompression with removal of the outer lauer of the dura as treatment for syringomyelia occurring with Chiary malformation - Neurosurgeri, 1993, 33, 5, p | |||
| Врезной замок | 1924 |
|
SU844A1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ МАЛЬФОРМАЦИИ АРНОЛЬДА-КИАРИ У ДЕТЕЙ РАННЕГО ВОЗРАСТА | 1993 |
|
RU2122355C1 |
| LOGUE V., EDWARDS M.R | |||
| Фальцовая черепица | 0 |
|
SU75A1 |
| of neurology, neurosurg | |||
| and psychiatry, 1981, 44, p | |||
| ТЕЛЕФОННЫЙ АППАРАТ, ОТЗЫВАЮЩИЙСЯ ТОЛЬКО НА ВХОДЯЩИЕ ТОКИ | 1920 |
|
SU273A1 |
Авторы
Даты
2002-12-20—Публикация
2001-03-28—Подача