Изобретение относится к медицине, а именно к оперативной колопроктологии, и может быть использовано при хирургическом лечении идиопатического мега-долихоколон в стадии клинической декомпенсации, не поддающегося консервативной терапии.
Проведенное изучение патентной и научно-медицинской литературы позволило выявить множество способов оперативного лечения различных видов мега-долихоколон, в том числе и идиопатичаского.
Модификация способа лечения определяется типом мега-долихоколон, при идиопатическом - это передняя резекция прямой кишки с низким колоректальным анастомозом. В отличие от брюшинно-анальной резекции и классических методов О. Swenson и В. Duhamel этот способ формирования анастомоза не нарушает нервных сплетений таза, лучше сохраняет условия для восстановления нормального рефлекса на дефикацию, позволяя при этом радикально удалить декомпенсированные отделы толстой кишки [1, 2].
Хорошие результаты приносит операция F. Rehbein [3], причем авторы отмечают лучший эффект при наложении асцендоректального анастомоза, зарубежные хирурги придерживаются аналогичного мнения, рекомендуя субтотальную колэктомию с илиоректальным анастомозом, однако они отмечают удовлетворительные результаты и от операции В. Duhamel [4].
Классическая передняя резекция прямой кишки с помощью сшивающего аппарата [3, 5] имеет следующие недостатки перед заявляемым способом лечения идиопатического мега-долихоколон. Передняя резекция прямой кишки с помощью сшивающего аппарата адаптирована для лечения прежде всего онкологических заболеваний ректосигмоидной и дистальной трети сигмовидной кишки. Операция не предполагает удаления патологически расширенных и удлиненных сигмовидной и нисходящей ободочной кишок, а также реконструкции фиксирующего аппарата ободочной кишки.
Известные способы имеют общий недостаток: ни одна из вышеперечисленных операций не предполагает реконструкции связочного аппарата ободочной кишки. Установлено [6], что при идиопатическом мега-долихоколон изменения в связочном аппарате проходят 4 стадии: I - адаптации, II - компенсации, III - субкомпенсации, IV - декомпенсации.
В I стадию макроскопических изменений нет, микроскопически в пунктах фиксации увеличивается количество незрелых коллагеновых и эластических волокон, неоформленных в пучки, хаотично расположенных в матриксе. Во II стадию линейные размеры селезеночно-ободочной и печеночно-ободочной связок превышают среднестатистические на 5-15%, микроскопически преобладают зрелые эластические и коллагеновые волокна VI типа, образующие пучки соответственно направлению силовых линий. Толщина связок увеличивается на 15%, относительное удлинение снижается на 25%, модуль упругости увеличивается до 20%, предел прочности снижается на 20%. В III стадию длина селезеночно-ободочной и печеночно-ободочной связок превышает среднестатистические на 15-25% (более 5 см), среди зрелых эластических и коллагеновых волокон появляется жировая ткань, пучки относительно утолщаются, однако ориентированы они хаотично. Толщина связок увеличивается на 25%, относительное удлинение снижается на 40%, модуль упругости увеличивается на 35%, предел прочности снижается на 40%. В IV стадии наступает дезорганизация связочного аппарата, что морфологически проявляется мега-долихоколон и колоноптозом.
При изучении модели идиопатического мега-долихоколон установлено [7], что изменения в связочном аппарате III, IV стадий соответствуют стадии клинической суб- и декомпенсации.
Прототипом изобретения выбран способ лечения колоноптоза [8], как наиболее близкий по совокупности признаков к заявляемому способу.
Однако способ лечения колоноптоза в заявленной авторами модификации также не может быть использован для лечения идиопатического мега-долихоколон в стадии клинической декомпенсации. При выполнении операции-прототипа не удаляются утратившие способность полноценно функционировать нисходящая ободочная и сигмовидные кишки, остаются интактными тазовая и ампулярная части прямой кишки, задействованные в формирование идиопатического мега-долихоколон, но предложенная его авторами методика фиксации ободочной кишки может использоваться в качестве прототипа реконструкции связочного аппарата ободочной кишки при лечении мега-долихоколон.
Задачей заявляемого изобретения является создание высокоэффективного способа хирургического лечения больных идиопатическим мега-долихоколон в фазе клинической декомпенсации, исключающего рецидив заболевания.
Поставленная задача достигается тем, что передняя резекция прямой кишки с колоректальным анастомозом “конец-в-конец” с помощью циркулярного сшивающего аппарата на высоте 5-6 см от ануса расширяется до объема левосторонней гемиколэктомии. Затем выполняется реконструкция пространственной организации ободочной кишки и ее связочного аппарата, при этом вертикальные сегменты ободочной кишки переводятся в мезоперитональное положение, величина левого и правого изгибов ободочной кишки при этом равна 110-120°, поперечный сегмент ободочной кишки проводят через окно брыжейки тонкой кишки. Изгибы ободочной кишки фиксируют к задней стенке брюшной полости двумя лоскутами большого сальника, проведенными через туннели в позадибрыжеечном фасциальном узле и фасции поясничной мышцы.
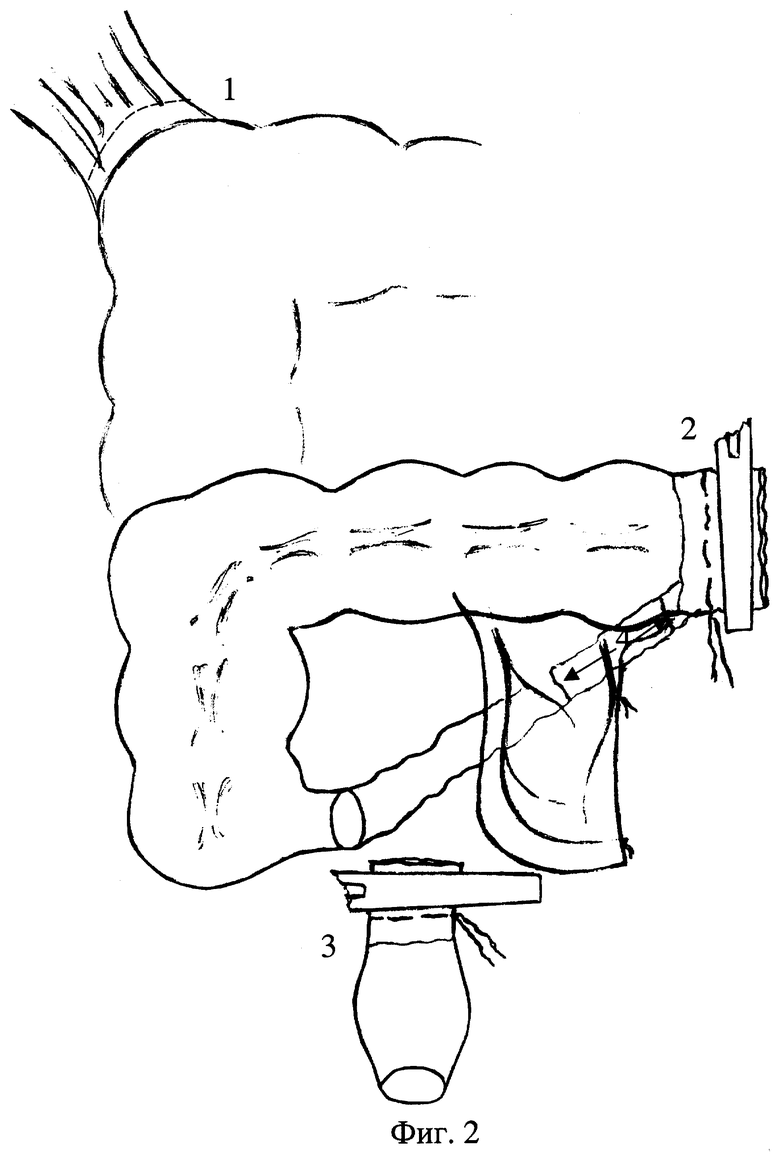
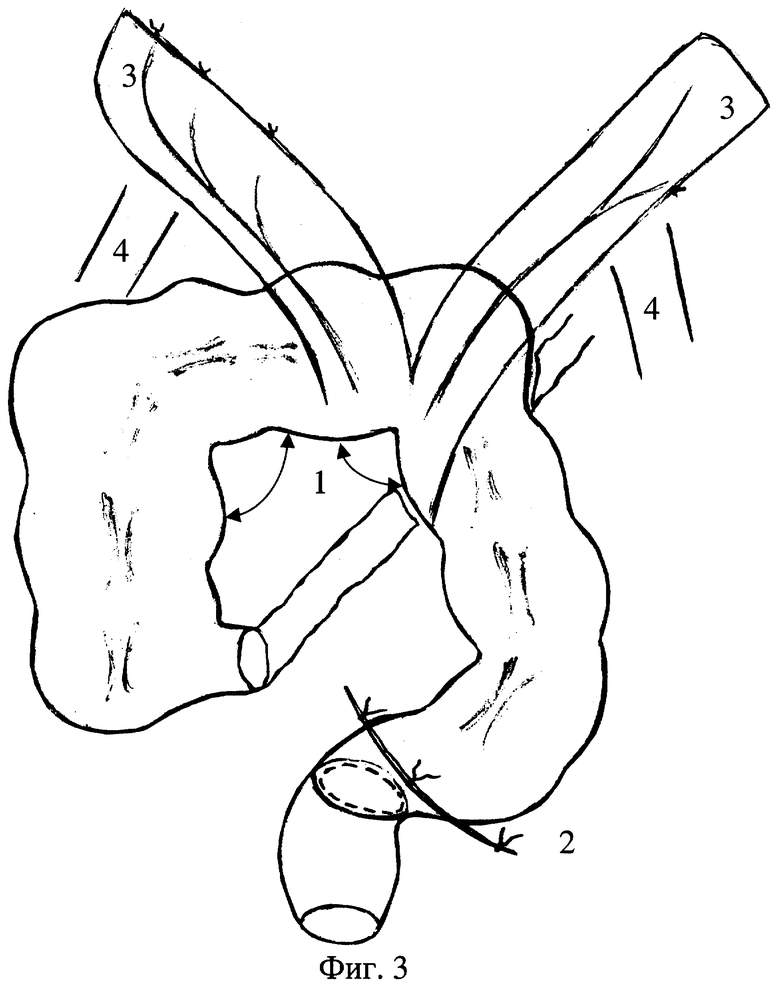
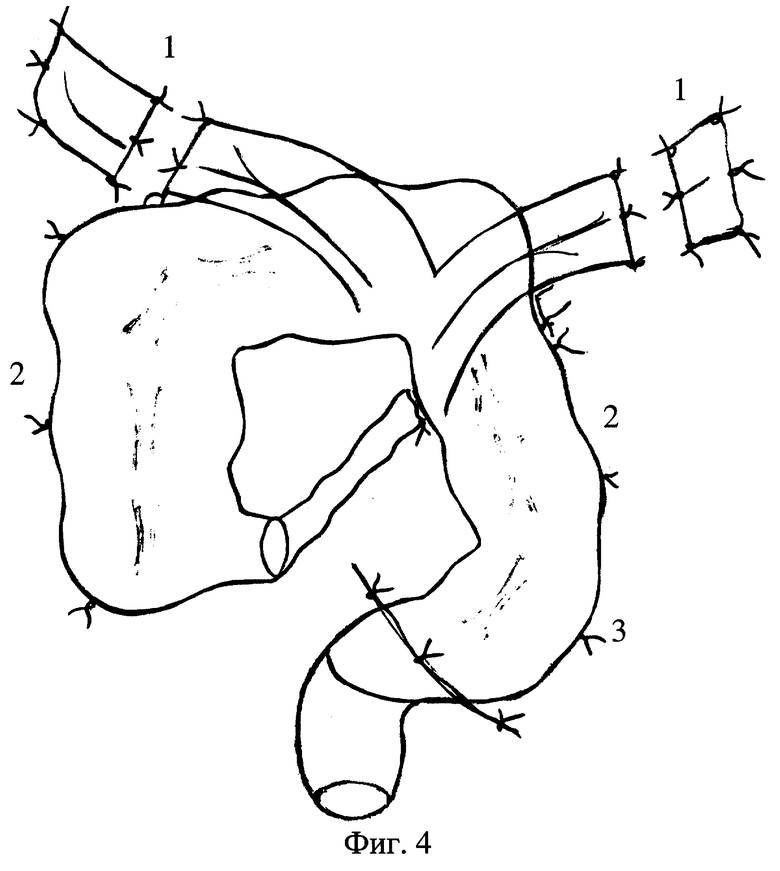
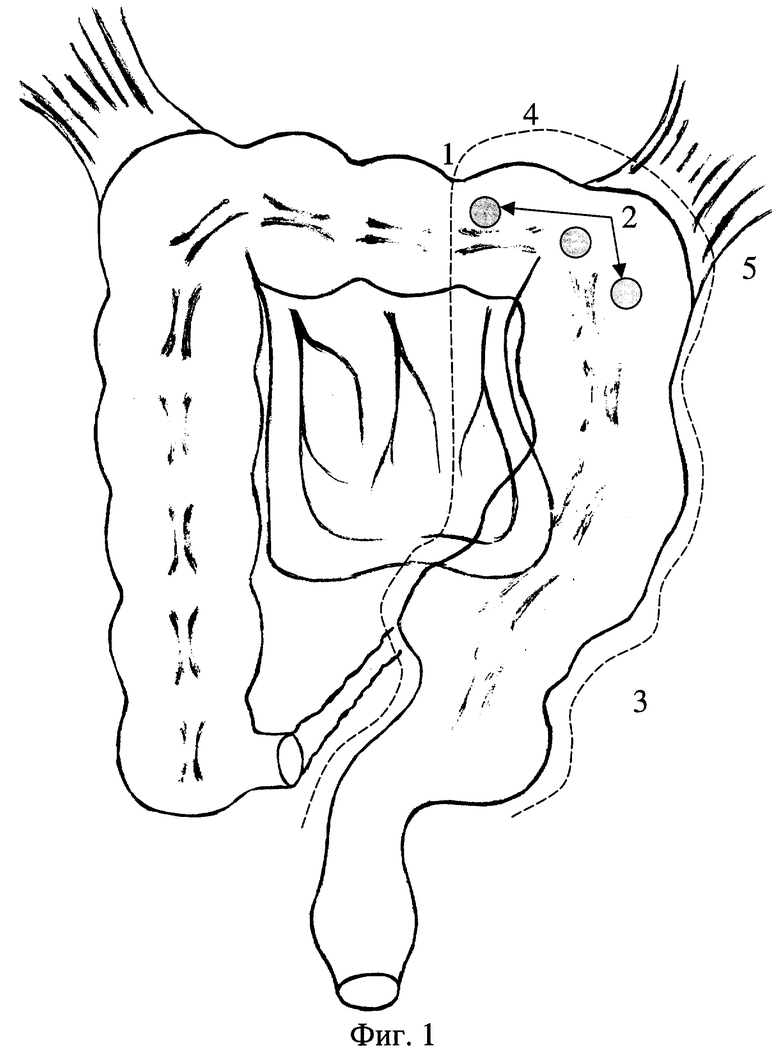
На фиг.1 изображен общий вид ободочной кишки, пораженной левосторонним идиопатическим мега-долихоколон в стадии клинической декомпенсации, на фиг.2 - общий вид мобилизованной ободочной кишки, подготовленной к низведению и наложению аппаратного колоректального анастомоза, на фиг.3 - этапы реконструкции связочного аппарата ободочной кишки после ее низведения через окно брыжейки тонкой кишки и наложения аппаратного колоректального анастомоза, на фиг.4 - общий вид низведенной и фиксированной ободочной кишки.
Способ осуществляют следующим образом.
Срединную лапаратомию начинают над симфизом и продолжают далее к пупку, последний огибают слева. Осуществляют ревизию брюшной полости, оценивают мобильность отделов ободочной кишки, подтверждают анатомическую форму и клиническую фазу мега-долихоколон. Определяют участок поперечной ободочной кишки, диаметр которого близок к обычному (фиг.1, поз.1), а гаустрация имеет правильный симметричный вид, из последнего берут 2-3 полнослойных биоптата на расстоянии 10-15 мм друг от друга (фиг.1, поз.2), которые отправляют по “cito!” на гистологическое исследование с целью определения степени изменений в гладкомышечных клетках и вегетативных нервных сплетениях.
Дефекты в стенке кишки перевязывают толстой шелковой лигатурой, культи обрабатывают раствором йодоната, а участок поперечной ободочной кишки погружают в салфетку, увлажненную антисептическим раствором (фурацилин 1:500).
Петли тонкой кишки перемещают в правую половину брюшной полости и укрывают влажной пеленкой. Левой рукой хирург отводит сигмовидную кишку кнутри и вверх, натягивая при этом брюшину левого бокового канала. В дистальном отделе мезосигмы ножницами рассекают листок тазовой брюшины. Разрез продолжают вверх по левому латеральному каналу (фиг.1, поз.3). Пересекаемые при этом мелкие сосуды коагулируются. Брюшину рассекают до левого изгиба ободочной кишки.
Забрюшинную клетчатку вместе с брыжейкой смещают в сторону кишки, пересекая при этом нежные соединительно-тканные перемычки. Все манипуляции в левом боковом канале выполняют под контролем зрения, учитывая топографию левых гонадных кровеносных сосудов и левого мочеточника, при визуализации последний отодвигают кнаружи. В левый боковой канал с целью контроля гемостаза вводится большая марлевая салфетка.
Далее приступают к мобилизации дистальной части поперечной ободочной кишки и левого изгиба ободочной кишки. С учетом результатов биопсии определяют границу резекции и с этого места начинают пересечение желудочно-ободочной связки в дистальном направлении. Осторожно натягивая поперечную ободочную кишку и большой сальник, делают отверстие ножницами ближе к стенке кишки и проникают в полость сальниковой сумки. Затем между зажимами поэтапно перевязывают шелком №4 и пересекают желудочно-ободочную связку до левого изгиба (фиг.1, поз.4).
Приступая к мобилизации левого изгиба, в верхней части раны располагают два крючка, содержимое всех зажимов легируется и последние удаляют из брюшной полости. В левую руку хирург берет мобилизованные поперечную ободочную и нисходящую кишку и, слегка потягивая их медиально и вниз, натягивает диафрагмально-ободочную и селезеночно-ободочную связки. Связки между зажимами пересекают (фиг.1, поз.5).
Затем приступают к рассечению внутреннего листка брюшины. Сигмовидную кишку отводят кнаружи, ее брыжейку осторожно натягивают, рассекают брюшину над нижней брыжеечной артерией. Центральные концы магистральных сосудов легируют шелком №5-6. Левую толстокишечную артерию легируют около нижней брыжеечной артерии, учитывая при этом, что нижняя брыжеечная вена на протяжении нисходящей ободочной кишки расположена отдельно от левой ободочной ветви одноименной артерии и впадает в воротную на 10-12 см выше отхождения от аорты нижней брыжеечной артерии.
Для обеспечения венозного оттока и большей мобильности низводимой кишки нижнюю брыжеечную вену следует легировать выше уровня впадения в нее левой ободочной вены. В месте пересечения поперечно ободочной кишки перевязывается краевой сосуд. Мобилизованную кишку и соответствующую прядь сальника, завернутые в пеленку, выводят из раны (на фиг.1 отмечены пунктиром).
Операционный стол поворачивают влево. Петли тонкой кишки перемещают в левую половину брюшной полости и прикрывают салфеткой. Слепую и восходящую кишку слегка оттягивают влево, после чего производят продольный разрез брюшины по нижнему краю слепой кишки и наружному краю всей восходящей ободочной кишки до печеночного изгиба. Острым и тупым путем отпрепаровывают к средней линии слепую и восходящую кишку. Одновременно полностью мобилизуют брыжейку слепой кишки и терминальной петли подвздошной кишки. Осторожно выделяют и пересекают между зажимами печеночно-ободочную, правую диафрагмальную, желчнопузырно-ободочную и двенадцатиперстно-ободочные связки (фиг.2, поз.1). В правый боковой канал и ложе печеночной кривизны для контроля гемостаза укладывают большую марлевую салфетку. На поперечной ободочной кишке от брыжейки и жировых подвесков освобождается площадка высотой 20 мм, на которую накладывают мягкий кишечный жом, а дистальнее - прямой зажим Кохера (фиг.2, поз.2). Непосредственно над жомом накладывается кисетный шов. Над зажимом Кохера кишку разделяют, срез обрабатывают йодонатом, удаляемые отделы с целью предотвращения контаминации заворачивают в пеленку.
Ректосигмоидный отдел оттягивают вперед к симфизу, в то время как разрезают тазовую брюшину и мобилизуют ректальный сегмент из предкрестцового пространства. Заднюю ректальную стенку очищают от клетчатки до тех пор, пока не освободится площадка только кишечной стенки высотой 20 мм, расположенная на расстоянии 5-6 см от ануса, на которую накладывают нераздавливающий зажим. На 7-8 см выше ануса на кишку накладывают зажим Кохера и кишку разделяют, затем от руки накладывают кисетный шов прямокишечной культи (фиг.2, поз.3).
В брыжейке тонкой кишки на высоте 5-6 см от ее корня определяют бессосудистую зону, в которой ножницами делают окно, способное свободно пропустить низводимую кишку (фиг.2, поз.4). После низведения ободочной кишки через окно еще раз убеждаются в достаточности мобилизации, контролируют общее положение ободочной кишки.
В прямую кишку вводят сшивающий аппарат, с прямокишечной культи снимают мягкий зажим, кисетный шов затягивают вокруг стержня, затем на конец степлера надевают проксимальную культю, кисетный шов также завязывают, накладывают аппаратный шов, при необходимости анастомоз можно укрепить дополнительным рядом швов.
При низведении следует избегать образования перегибов ободочной кишки под углом менее 110-120° и чрезмерно плотной ее фиксации к задней брюшной стенке, так как это может препятствовать нормальным пропульсивным движениям (фиг.3, поз.1).
Тазовую брюшину ушивают отдельными швами, анастомоз ретроперитонезируется (фиг.3, поз.2).
Затем приступают к реконструкции связочного аппарата ободочной кишки. Для этого из латеральных краев оставшейся части большого сальника мобилизуют два лоскута шириной 4-5 см (фиг.3, поз.3) параллельно разрезам в боковых каналах на уровне изгибов в париетальной брюшине в проекции позадибрыжеечного фасциального узла и выполняют разрезы длиной 3-4 см (фиг.3, поз.4). Зажимом отслаиваются брюшина, спаянная за счет соединительно-тканных отрогов с позадибрыжеечным фасциальным узлом, и фасция поясничной мышцы. “Новые” правый и левый изгибы ободочной кишки фиксируются на уровне 2-3 поясничных позвонков, по бокам от позвоночного столба. При этом пряди сальника проводят через туннели за париетальной брюшиной, оставшиеся свободными дистальные отделы сальника веерообразно расправляют и подшивают к париетальной брюшине задней стенки брюшной полости (фиг.4, поз.1).
Сформированное таким образом поперечное колено кишки отдельными швами фиксируется к краям окна в брыжейке тонкой кишки. Корень брыжейки поперечной ободочной кишки перитонезируют отдельными кетгутовыми швами.
Края разреза брюшины в правом боковом канале подшивают серо-серозными швами к серозной оболочке восходящей ободочной кишки, ободочную кишку в левой подвздошной области аналогичным способом переводят в мезоперитонеальное положение (фиг.4, поз.2), дистальный конец низводимой ободочной кишки фиксируют отдельными швами к корню мезосигмы (фиг.4, поз.3). При этом достаточно устойчиво восстанавливается индивидуальный физиологический угол, поскольку в основании мезосигмы расположен собственный фасциальный узел, сохраняющий достаточную упругость при декомпенсации остальных элементов связочного аппарата.
Сочетая в себе преимущества прототипа, по сравнению с последним предлагаемый способ позволяет на основании данных гистологического исследования не только радикально удалить отделы ободочной кишки, нервно-мышечный аппарат которых утратил способность к эффективной пропульсивной перистальтике, но и реконструировать связочный аппарат ободочной кишки.
На основании проведенных оригинальных экспериметальных операций на лабораторных животных с моделированным мега-долихоколон и морфологических исследований на 20 трупах взрослых людей обоих полов предлагаемая концепция реконструктивных операций на ободочной кишке и ее связочном аппарате наиболее целесообразна.
Описанная методика обработки сосудов позволит обеспечить надежное кровоснабжение как оставшейся части ободочной кишки, так и культи прямой кишки. Придание вертикальным коленам ободочной кишки наиболее физиологичного мезоперитонеального положения переводит операцию из группы органоуносящих, к которой относятся способы-аналоги, в группу реконструктивно-восстановительных. Проведение поперечного колена через окно в брыжейке тонкой кишки также имеет ряд преимуществ, в этом случае фиксированная кишка без перегибов переходит в левый боковой канал, что предотвращает препятствия пассажу каловых масс, не перекручиваются ветви подвздошно-ободочных и правых ободочных сосудов, как это происходит при расположении низводимой ободочной кишки впереди петель тонкой кишки.
Способ опробован на 8 больных в колопроктологическом отделении кафедры хирургических болезней №4 Ростовского государственного медицинского университета.
Пример конкретного выполнения способа.
Больной П., 30 лет, история болезни №2183, поступил в колопроктологическое отделение РостГМУ 20.11.00 с жалобами на запоры длительностью от 6 до 9 дней, слабость, периодическую тошноту, головные боли, постоянные боли в нижней части живота и левом подреберье. Из истории жизни и настоящего заболевания известно, что с рождения отмечается склонность к запорам, с 6 лет самостоятельного стула не было - каждые 6-7 сутки вынужден делать очистительную клизму, регулярно принимает слабительные. Неоднократно обследован гастроэнтерологом, консультирован детским хирургом. В 15 лет после контрастного рентгенологического исследования ободочной кишки впервые установлен диагноз: долихосигма. После физикального и инструментального (колоноскопия, биопсия задней стенки прямой кишки по Свенсону) обследований в клинике установлен диагноз: идиопатический левосторонний мега-долихоколон в стадии декомпенсации.
После предоперационной подготовки в течение 7 дней, включавшей диету, регулярные очистительные клизмы 1 раз в 2 дня, вечером накануне операции поставлена гипертоническая клизма. 27.11.00 произведена операция под эндотрахеальным наркозом. После средне-нижнесрединной лапаротомии при ревизии органов брюшной полости выявлено, что оба фланга ободочной кишки расположены интраперитонеально, нисходящая ободочная и сигмовидная кишки значительно удлинены, расширены, гаустрация несимметричная, границы между гаустрами сглажены. Нисходящая и сигмовидная ободочные кишки образуют петлю, в корне брыжейки которой определяются плотные белесоватые рубцы. В области изгибов ободочной кишки больше слева имеются сращения, образующие острые углы. Во время операции из дистальной и средней трети поперечной ободочной кишки взяты полнослойные биоптаты, объективно и гистологически подтвержден установленный диагноз. После рассечения спаек и мобилизации ободочной кишки выполнена левосторонняя гемиколэктомия с аппаратным циркулярным анастомозом. На уровне вершин изгибов ободочной кишки выкроены две пряди больного сальника длиной 12 см и шириной 4 см. В париетальной брюшине, позадибрыжеечном фасциальном узле и фасции поясничной мышцы сбоку на уровне поперечных отростков второго поясничного позвонка выполнены два туннеля, через последние проведены и фиксированы пряди большого сальника. Поперечный сегмент кишки низведен через окно в брыжейке тонкой кишки. Вертикальные сегменты ободочной кишки отдельными серо-серозными швами переведены в мезоперитонеальное положение, колоректальный анастомоз погружен под тазовую брюшину. При этом правый и левый изгибы ободочной кишки составили 120°, а поперечный сегмент приобрел форму равномерной, несколько нисходящей дуги. После девульсии сфинктера посредством интубационной трубки произведена трансанальная декомпрессия до правого изгиба ободочной кишки. Брюшная полость дренирована двумя тонкими полихлорвиниловыми трубками, подведенными через контраппертуры в малый таз и под поперечный сегмент ободочной кишки. Контроль гемостаза. Брюшная полость ушита послойно наглухо.
Послеоперационное течение гладкое, осложнений не было. Дренажные трубки удалены на вторые сутки. Интубационная трубка удалена на третьи сутки. Самостоятельный стул отмечен на 6 сутки, в последующем установился 1 раз в 1-2 дня. На 12 сутки больной выписан в удовлетворительном состоянии, стул 1 раз в 1-2 дня.
Контрольное обследование через 6 месяцев. Жалоб практически не предъявляет. Боли в животе исчезли. Стул ежедневный. При колоноскопии признаков мега-долихоколон и колита нет, колоректальный анастомоз свободно проходим.
Список литературы
1. Федоров В.Д., Воробьев Г.И. Мегаколон у взрослых. М.: Медицина, 1986. - 224 с.
2. Ленюшкин А.И. Хирургическая колопроктология детского возраста. М.: Медицина, 1999. - 368 с.
3. Федоров В.Д., Воробьев Г.И., Ривкин В.Л. Клиническая оперативная колопроктология - М.: ГНЦ проктологии, 1994. - 432 с.
4. Генри М., Свош М. (ред.). Колопроктология и тазовое дно: Пер. с англ. М.: Медицина, 1988. - 459 с.
5. Золлингер Р., Золлингер Р. мл. Атлас хирургических операций: Пер. с англ. М.: Международный Медицинский клуб, 1996. - 436 с.
6. Татьянченко В.К., Андреев Е.В., Фарафонова Н.А. и др. Упругие свойства мягкого остова при мега-колон // Сборник научных медицинских статей молодых ученых. Ростов-на-Дону.: изд. РостГМУ, 2003. - с.24-25.
7. Патент РФ №2209469, 27.06.2003
8. Патент РФ №2121305, 10.11.98
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЛЕЧЕНИЯ ЗАБОЛЕВАНИЙ СИГМОВИДНОЙ КИШКИ | 1994 |
|
RU2086188C1 |
| СПОСОБ МОДЕЛИРОВАНИЯ ИДИОПАТИЧЕСКОГО МЕГАДОЛИХОКОЛОН | 2002 |
|
RU2209469C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО КОЛОСТАЗА, СОЧЕТАННОГО С ХРОНИЧЕСКОЙ ДУОДЕНАЛЬНОЙ НЕПРОХОДИМОСТЬЮ, СПЛАНХНОПТОЗОМ И ГРЫЖЕЙ ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ | 2007 |
|
RU2346656C1 |
| СПОСОБ ЛЕЧЕНИЯ КОЛОНОНЕФРОПТОЗА | 1995 |
|
RU2131704C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКИХ ЗАПОРОВ У ДЕТЕЙ | 2009 |
|
RU2403875C1 |
| СПОСОБ ЛЕВОСТОРОННЕЙ ГЕМИКОЛЭКТОМИИ ПРИ ДОБРОКАЧЕСТВЕННЫХ ЗАБОЛЕВАНИЯХ ТОЛСТОЙ КИШКИ | 2007 |
|
RU2343848C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО КОЛОПРОКТОГЕННОГО ЗАПОРА | 2010 |
|
RU2414861C1 |
| СПОСОБ ФОРМИРОВАНИЯ ТОЛСТОКИШЕЧНОГО АНАСТОМОЗА | 1994 |
|
RU2110961C1 |
| СПОСОБ ФОРМИРОВАНИЯ ДОСТУПА К КОРОТКОЙ КУЛЬТЕ ПРЯМОЙ КИШКИ В УЗКОМ ТАЗУ ПРИ РЕКОНСТРУКТИВНО-ВОССТАНОВИТЕЛЬНЫХ ОПЕРАЦИЯХ НА ТОЛСТОЙ КИШКЕ | 2015 |
|
RU2573063C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО КОЛОСТАЗА | 1998 |
|
RU2174370C2 |
Изобретение относится к области медицины, а именно к оперативной колопроктологии, и может быть использовано при хирургическом лечении идиопатического мега-долихоколон в стадии клинической декомпенсации. Проводят переднюю резекцию прямой кишки с аппаратным анастомозом. Восстанавливают связочный аппарат ободочной кишки на высоте 5-6 см от ануса. Переводят вертикальные сегменты ободочной кишки в мезоперитонеальное положение, величина левого и правого изгибов ободочной кишки при этом равна 110-120°. Проводят поперечный отдел ободочной кишки через окно в брыжейке тонкой кишки. Проводят лоскуты большого сальника через туннели в париетальной брюшине и фасции поясничной мышцы на уровне поперечных отростков второго поясничного позвонка. Способ позволяет исключить рецидив заболевания. 4 ил.
Способ лечения идиопатического мега-долихоколон в стадии клинической декомпенсации путем передней резекции прямой кишки с аппаратным анастомозом на высоте 5-6 см от ануса и реконструкции связочного аппарата ободочной кишки двумя лоскутами большого сальника, отличающийся тем, что вертикальные сегменты ободочной кишки переводятся в мезоперитонеальное положение, величина левого и правого изгибов ободочной кишки при этом равна 110-120°, поперечный сегмент ободочной кишки проводят через окно в брыжейке тонкой кишки, а лоскуты большого сальника проводят через туннели в париетальной брюшине и фасции поясничной мышцы на уровне поперечных отростков второго поясничного позвонка.
| СПОСОБ ЛЕЧЕНИЯ КОЛОНОПТОЗА | 1994 |
|
RU2121305C1 |
| Способ лечения подвижной правой половины толстой кишки | 1990 |
|
SU1780720A1 |
| Способ формирования колоректального анастомоза | 1985 |
|
SU1286178A1 |
Авторы
Даты
2005-04-20—Публикация
2003-09-22—Подача