Предлагаемое изобретение относится к медицине, а именно к хирургии, и может быть использовано для хирургической коррекции рубцовой стриктуры интрапанкреатического отдела холедоха или недостаточности сфинктера большого дуоденального сосочка на фоне хронической дуоденальной непроходимости.
В настоящее время получили широкое развитие малоинвазивные способы лечения доброкачественных стриктур большого дуоденального сосочка и терминального отдела холедоха, осуществляемые методом эндоскопической папиллотомии, но в ряде случаев (из-за наличия продленных стриктур) данный способ малоинвазивного вмешательства не может быть выполнен.
Образованием продленной стриктуры интрапанкреатического отдела холедоха может осложниться (в 4-7% случаев) течение хронического панкреатита (М.В.Данилов и соавт., 1995).
Широкое внедрение в клинику эндоскопических способов лечения стриктур большого дуоденального сосочка, особенно выполненных некорректно, либо после механической экстракции больших конкрементов может возникнуть такое осложнение, как недостаточность сфинктерного аппарата большого дуоденального сосочка на фоне хронической дуоденальной непроходимости, встречающееся в 3,2-9% случаев (Н.В.Волкова и соавт., 1970).
Таким образом, при перечисленных выше патологических состояниях возникают прямые показания к выполнению полостной операции, целью которой является создание нового пути желчеоттока в кишечник.
Однако подавляющее большинство предложенных вариантов анастомозов холедоха с тонким кишечником не отвечает необходимым требованиям, а именно, по мнению многих авторов (Э.И.Гальперин и соавт., 1988 г., А.А.Шалимов и соавт., 1993 г., Б.И.Альперович и соавт., 1997 г.), желчь должна поступать в двенадцатиперстную кишку, т.е. в тот отдел желудочно-кишечного тракта, куда она попадает в норме, чтобы не нарушать физиологические процессы пищеварения. Вновь созданный анастомоз должен препятствовать дуоденобилиарному рефлюксу, который может приводить к холангиту и затем в дальнейшем к повторному образованию стриктур. Кроме того, хирургическое вмешательство на желчных путях сопряжено с риском развития в послеоперационном периоде несостоятельности соустья или стриктур.
При наложении анастомоза с тощей кишкой, выключенной по Ру на протяжении 40-60 см (А.А.Шалимов и соавт., 1993), не происходит развития дуоденобилиарного рефлюкса, но при этом желчь попадает в тощую кишку, а не в двенадцатиперстную, что приводит к нарушению физиологических процессов пищеварения.
При применении другого вида анастомоза - холедоходуоденоанастомоза, по данным некоторых авторов (Е.В.Смирнов, 1970; П.Н.Напалков, 1974; И.В.Климинский, 1980; М.В.Данилов, 1974), наблюдается прогрессирование заболевания, проявляющееся холангитом, изнуряющими диспепсическими расстройствами. При обследовании у таких больных выявляется нарушение дуоденальной проходимости, не диагностированное до операции.
Таким образом, разработка новых видов анастомозов холедоха с двенадцатиперстной кишкой является актуальной задачей хирургии.
В качестве аналогов взяты следующие способы оперативного лечения:
1. Гепатикоеюностомия по А.А.Шалимову (А.А.Шалимов, С.А.Шалимов, М.Е.Ничитайло, Б.В.Доманский, «Хирургия печени и желчевыводящих путей», Киев, «Здоров'я», 1993, стр.473-475).
После иссечения рубцовых тканей и освобождения дистального конца общего печеночного протока производят его мобилизацию в проксимальном направлении. Петлю тощей кишки, необходимую для анастомоза, выключают по Ру или Шалимову, подводят к задней поверхности протока так, чтобы последний ложился поперек кишки по длине всей своей свободной частью. При малом диаметре протока (5 мм и менее) по задней поверхности его делают продольный разрез длинной 5-8 мм. Непосредственно перед культей протока продольно вскрывают просвет тощей кишки в соответствии с диаметром протока и его разрезом. Отдельными 3-4 швами с интервалом между ними 1,5 мм нитью из нерассасывающейся ткани фиксируют боковые стенки протока к стенке кишки поперек нее. Так же отдельными швами нитью из рассасывающегося материала на атравматичной игле сшивают края протока и кишки при точном сопоставлении слизистых оболочек. Затем серо-серозными швами анастомоз инвагинируют в складку кишки для уменьшения регургитационного рефлюкса из кишечника (см. фиг.1).
Недостаток:
а) двенадцатиперстная кишка выключается из пассажа желчи, что существенно снижает качество пищеварения.
2. Гепатико(холедохо)дуоденостомия по В.В.Виноградову (В.В.Виноградов, О.В.Нифантьев, В.А.Вишневский. «Послеоперационные заболевания желчных путей». Красноярск: изд-во Красноярского ун-та, 1989. С.137-138).
Выделяют супрадуоденальную часть общего желчного протока и широко мобилизуют по Кохеру двенадцатиперстную кишку. Непосредственно у стенки двенадцатиперстной кишки продольным разрезом на протяжении 3-4 см вскрывают общий желчный проток, чтобы создать широкое соустье и избежать его последующего сужения. Соответственно этому уровню в поперечном направлении, но несколько меньшим разрезом в постбульбарной части (во избежание регургитации желчи в желудок) вскрывают двенадцатиперстную кишку. Формирование анастомоза начинают с нижнего его угла. Формируют анастомоз узловыми швами на атравматических иглах узелками наружу, производя вкол иглы снаружи, а ее выкол - изнутри. Накладываемые швы берут на зажимы, между которыми помещают марлевые салфетки. После наложения все швы последовательно завязываются в направлении от нижнего угла анастомоза к верхнему, что значительно упрощает выполнение анастомоза. При необходимости линия швов может быть перитонизирована или подкреплена биологическим клеем.
Недостатки:
а) Сохранение возможности дуодено-билиарного рефлюкса, риск развития холангита, воспалительного процесса в зоне анастомоза, что может привести к рубцеванию.
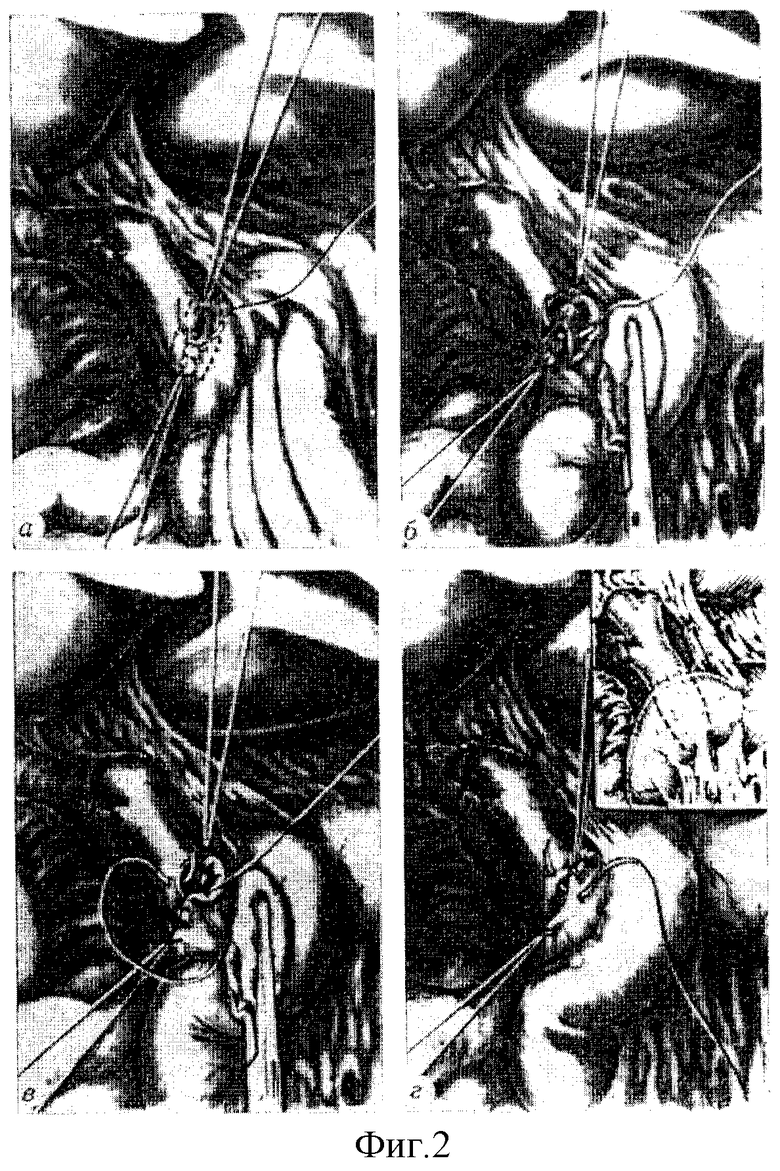
В качестве прототипа взят супрадуоденальный холедоходуоденоанастомоз по типу «конец в бок» по А.А.Шалимову (А.А.Шалимов и соавт. «Хирургия печени и желчевыводящих путей»; Киев, «Здоровье», 1993 г., стр.428).
Проксимальный конец пересеченного общего желчного протока, захваченный пинцетом за край задней стенки, натягивают кпереди и тонкими ножницами отделяют от воротной вены на протяжении не менее 3 см. При этом необходимо сохранять сосуды, питающие общий желчный проток, чтобы не вызвать его ишемию.
Если общий желчный проток не расширен или незначительно расширен, его заднюю стенку обычно рассекают в продольном направлении на глубину до 10 мм, что до некоторой степени способствует увеличению диаметра последующего анастомоза. Дистальную культю протока прошивают и перевязывают. Проксимальный конец протока низводят так, чтобы он располагался поперек передней стенки кишки и соединялся с ней путем наложения серо-серозных швов поперек задней стенки протока и на уровне его конца. Накладывают узловые швы через все слои общего желчного протока и двенадцатиперстной кишки узелками внутрь, добиваясь тщательного сопоставления слизистых оболочек. После ушивания задней и передней губ анастомоза проток инвагинируют посредством наложения трех-четырех серозно-мышечных швов на переднюю стенку двенадцатиперстной кишки (см. фиг.2).
Недостатком этого анастомоза является:
1. Отсутствие необходимого сфинктерного аппарата, препятствующего дуоденобиллиарному рефлюксу при хронической дуоденальной непроходимости.
2. Возможно нарушение моторно-эвакуаторной функции двенадцатиперстной кишки, дуоденит, деформация кишки.
Цели и задачи: повышение эффективности хирургического лечения больных со стриктурами интрапанкреатического отдела холедоха и недостаточностью большого дуоденального сосочка, улучшение качества жизни в отдаленном послеоперационном периоде. Обеспечение свободного поступления желчи в ДПК. Исключение рефлюкса дуоденального содержимого в желчные протоки. Устранение хронической дуоденальной непроходимости.
Способ осуществляют следующим образом.
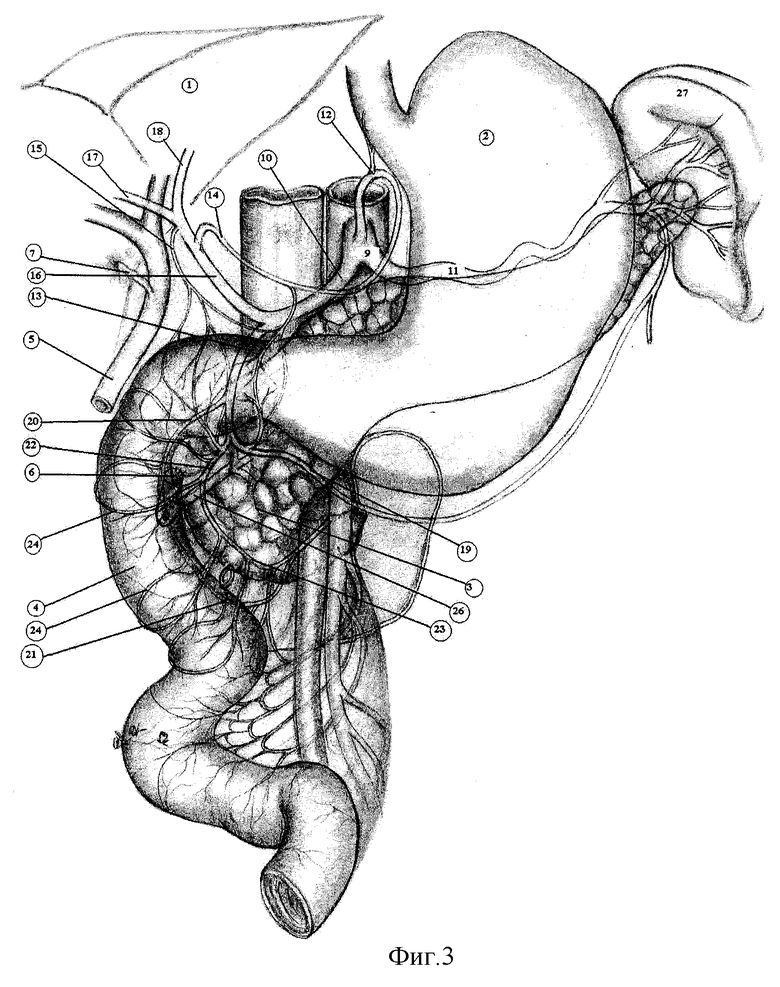
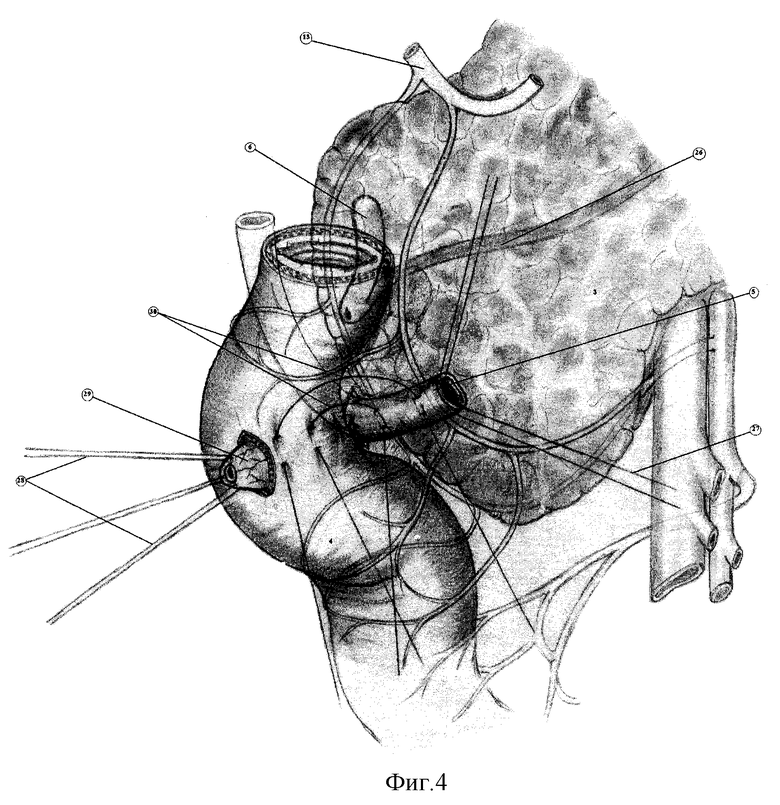
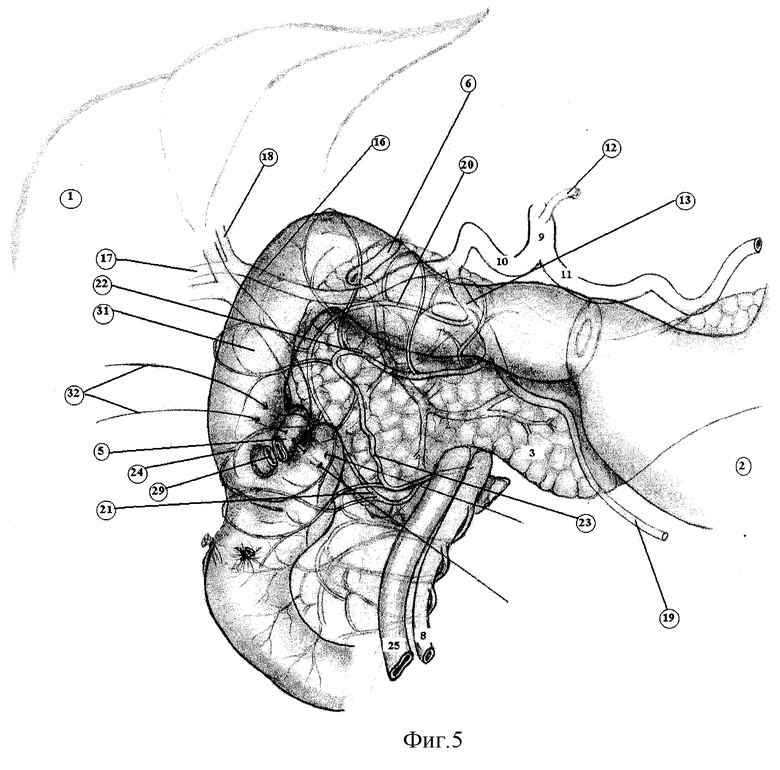
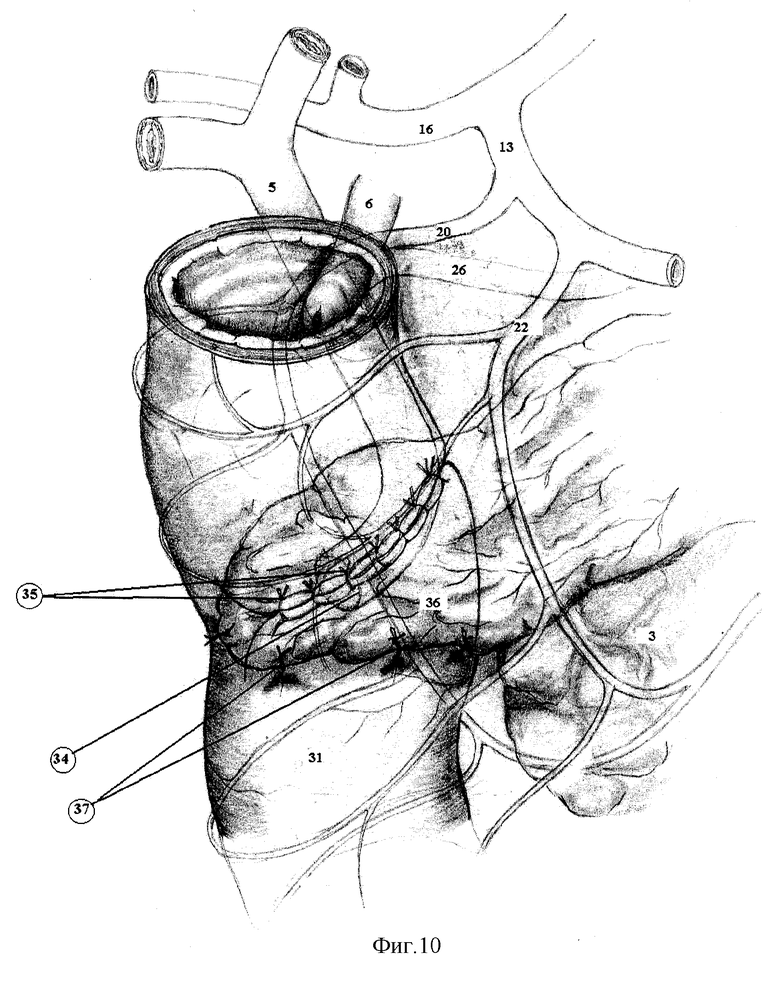
Для наглядности описания способ иллюстрируется фиг.3-10, где:
1. Печень.
2. Желудок.
3. Поджелудочная железа.
4. Двенадцатиперстная кишка (ДПК).
5. Проксимальная часть холедоха пересеченного выше места стриктуры.
6. Культя холедоха, ушитая после пересечения.
7. Пузырный проток.
8. Верхняя брыжеечная артерия.
9. Чревный ствол.
10. Общая печеночная артерия.
11. Селезеночная артерия.
12. Левая желудочная артерия.
13.Гастродуоденальная артерия
14. Правая желудочная артерия.
15. Бульбопилорическая артерия.
16. Собственная печеночная артерия.
17. Правая ветвь печеночной артерии.
18. Левая ветвь печеночной артерии.
19. Правая желудочно-сальниковая артерия.
20. Задняя верхняя панкреатодуоденальная артерия.
21. Задняя нижняя панкреатодуоденальная артерия.
22. Передняя верхняя панкреатодуоденальная артерия.
23. Передняя нижняя панкреатодуоденальная артерия.
24. Терминальные ветви панкреатодуоденальных артерий.
25. Верхняя брыжеечная вена.
26. Вирсунгов проток.
27. Швы-держалки на холедохе.
28. Швы-держалки на подслизистой ДПК.
29. Отверстие в стенке ДПК.
30. Швы между стенкой ДПК и холедохом.
31. Двенадцатиперстная кишка, выведенная из-под корня брыжейки тонкой кишки, перемещенная в подпеченочное пространство.
32. Швы, замыкающие мышечную петлю стенки ДПК вокруг культи холедоха.
33. Прецизионные швы за подслизистую кишки и холедоха.
34. Анастомоз, погруженный в складку, образованную стенками ДПК.
35. Швы, замыкающие складку, образованную стенками ДПК.
36. Прядь сальника.
37. Одиночные узловые швы, фиксирующие прядь сальника к созданному анастомозу.
38. Большой дуоденальный сосок.
39. Созданный желчно-дуоденальный арефлюксный жом-клапан.
Операцию проводят в условиях специализированного хирургического отделения, имеющего оснащение для выполнения оперативных вмешательств на внепеченочных желчных протоках. В качестве шовного материала для формирования однорядных анастомозов используют только синтетическую рассасывающуюся монофиламентную нить 5/0-6/0 на атравматичной игле.
Способ осуществляют следующим образом.
Необходимым условием является прецизионная техника выполнения всех этапов операции.
Операционный доступ: расширенная верхнесрединная лапоротомия с аппаратной коррекцией доступа ранорасширителем Сигала-Кабанова.
При наличии спаечного процесса разделяют сращения в подпеченочном пространстве острым и тупым путем.
Для обеспечения свободного сближения желчного протока и двенадцатиперстной кишки производят обширную мобилизацию гепатопанкреато-дуоденального комплекса. Печень (1) мобилизуют путем пересечения круглой, серповидной, венечной, правой и левой треугольных связок. После мобилизации печени за ее правую долю закладывают несколько салфеток для смещения органа книзу и выведения области ворот в рану и тем самым достижения лучшей экспозиции. После этого мобилизуют вертикальную ветвь ДПК (4) вместе с головкой поджелудочной железы (3). Для профилактики послеоперационного панкреатита и облегчения препаровки тканей парапанкреатически и парадуоденально вводят достаточное количество 0,5% раствора новокаина. Рассекают брюшину вдоль вертикальной ветви двенадцатиперстной кишки и фасциальные листки между двенадцатиперстной кишкой, задней поверхностью головки поджелудочной железы и паранефральной клетчаткой, нижней полой веной. Далее выполняют мобилизацию нижней горизонтальной ветви ДПК. Рассекают брюшину в области дуодено-еюнального перехода, связку Трейца, листки брюшины корня брыжейки тонкой кишки. Нижнюю горизонтальную ветвь ДПК полностью выводят из-под брыжеечных сосудов. Таким образом, всю ДПК переводят в декстрапозицию по отношению к верхним брыжеечным сосудам и одновременно создают достаточную подвижность панкреатодуоденального комплекса для смещения его вверх к воротам печени (фиг.3).
Всю двенадцатиперстную кишку располагают в направлении сверху вниз справа от брыжеечных сосудов. Первую петлю тонкой кишки укладывают таким образом, что она проходит справа налево под брыжеечными сосудами ниже пересеченной связки Трейца.
Выделяют холедох (5) из элементов гепатодуоденальной связки, извлекают из ретропанкреатической и интрапанкреатической части, за счет чего он удлиняется на 2-3 см. (фиг.3).
Выполняют типичную холецистэктомию по любой из принятых методик. Культя пузырного протока (7) в дальнейшем может быть использована для временного наружного дренирования холедоха в раннем послеоперационном периоде.
В интрапанкреатической части, в зоне максимального стеноза, холедох пересекают. Дистальный конец протока (6) прошивают двумя-тремя узловыми прецизионными швами (фиг.3).
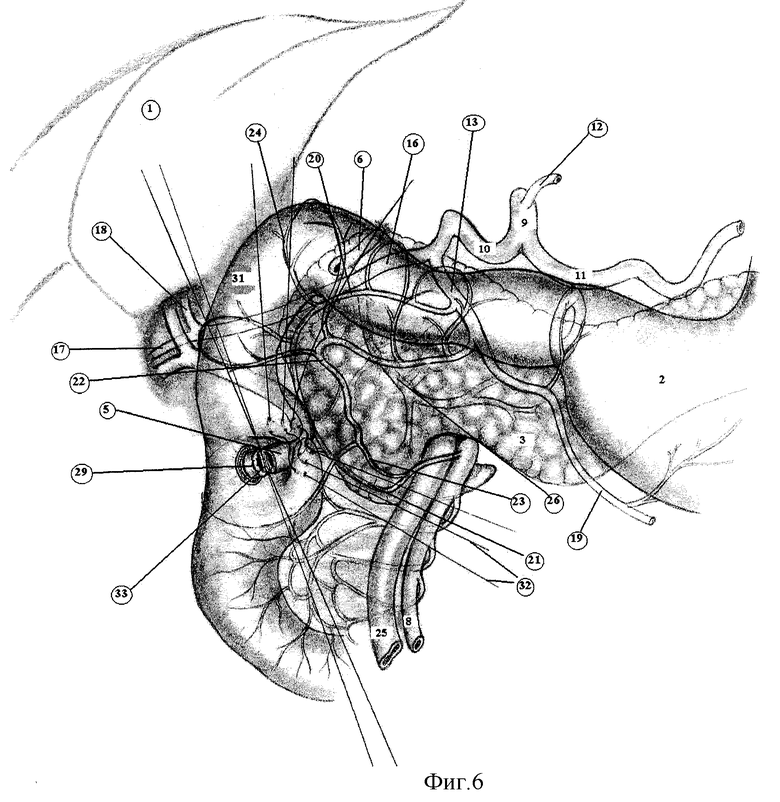
Между задней стенкой ДПК (31) и головкой поджелудочной железы (3), между терминальными (24) веточками обеих панкреатодуоденальных артерий (20, 22) (которые, чтобы не повредить, необходимо видеть) проделывают «окно», которое необходимо подтянуть до уровня пузырного протока (7). Формируют связочный аппарат анастомоза - две вшивные «8-образные» нити, которые захватывают за клетчатку у основания выделенной культи холедоха и за брыжейку ДПК и капсулу поджелудочной железы. В «окно» проводят мобилизованный конец холедоха (5). Холедох укладывают поперек длинника кишки (31) (фиг.4). Накладывают 2-3 шва (30), фиксирующие заднюю стенку культи холедоха (5) к стенке двенадцатиперстной кишки (31) (фиг.4).
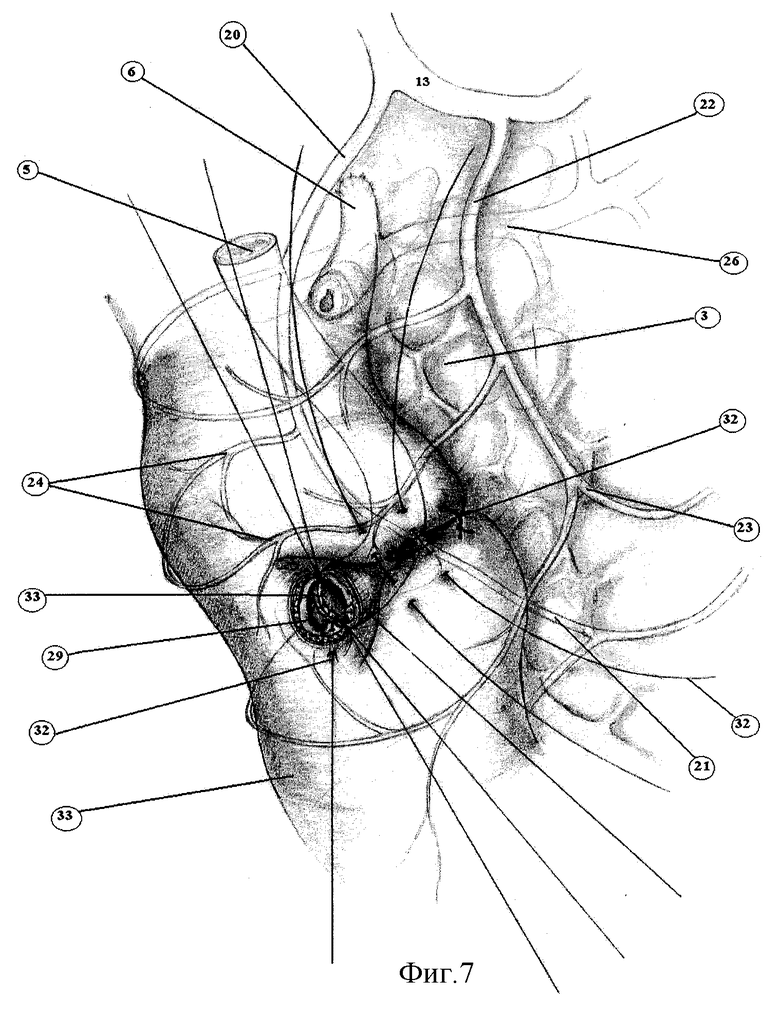
Серо-серозными швами (32) замыкают мышечную петлю стенки двенадцатиперстной кишки вокруг холедоха (фиг.5, 6).
Между сосудистыми дугами, образованными терминальными сосудами (24) (передней и задней панкреатодуоденальными артериями п.п. 20, 22), вскрывают просвет ДПК (29) (фиг.20) на протяжении 5 мм. Между холедохом (5) и стенкой ДПК (31) формируют анастомоз однорядным прецизионным подслизистым швом (33) без захвата слизистой оболочки у самого ее края, тщательно адаптируя подслизистые оболочки холедоха и двенадцатиперстной кишки. Всего накладывают 8-12 швов (фиг.6, 7). Используют только тончайший синтетический рассасывающийся монофиламентный шовный материал 6/0 на атравматической игле (PDS), применение которого создает наилучшие условия для заживления раны анастомоза первичным натяжением с минимальной воспалительной реакцией. По возможности накладывают все швы (33) узлами вне просвета протока (фиг.6, 7). При сложной технической ситуации количество швов узлами внутрь должно быть минимальным.
Для обеспечения свободного желчеоттока в раннем послеоперационном периоде производят временное дренирование желчевыводящих путей.
При наличии культи пузырного протока (если была холецистэктомия) выполняют временное наружное дренирование холедоха через культю пузырного протока.
В противном случае используют «скрытый» внутренний дренаж из тонкой (3-4 мм) перфорированной на всем протяжении трубки, которую устанавливают в холедох и проводят через анастомоз в ДПК. Дренаж фиксируют к задней стенке анастомоза тончайшим синтетическим рассасывающимся шовным материалом. Дренаж извлекают на 14-30 сутки при дуоденоскопии.
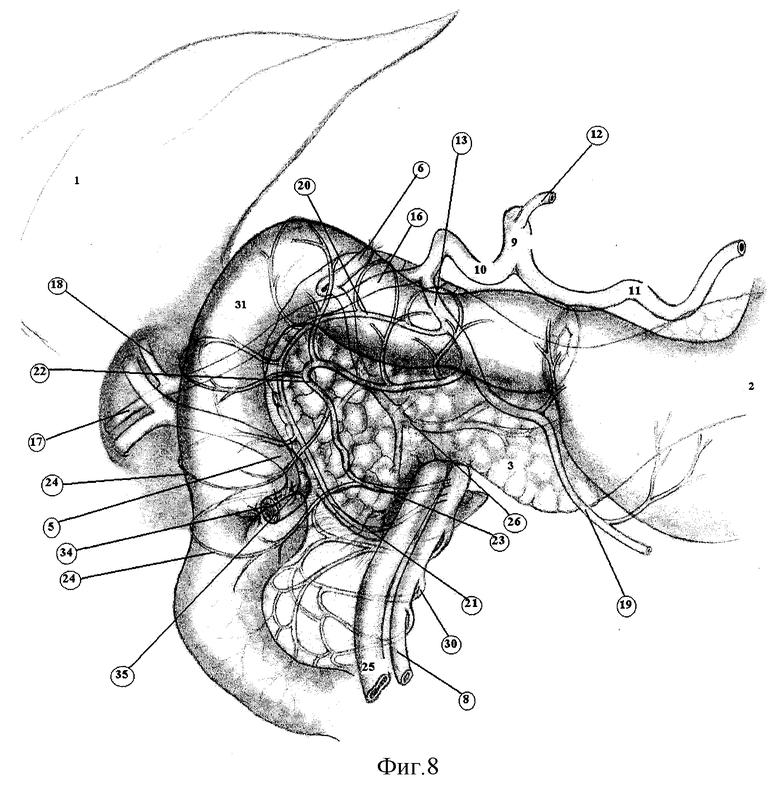
Следующим этапом накладывают двухрядный замыкающий шов (35), погружающий анастомоз в складку (34) между стенками ДПК (фиг.8).
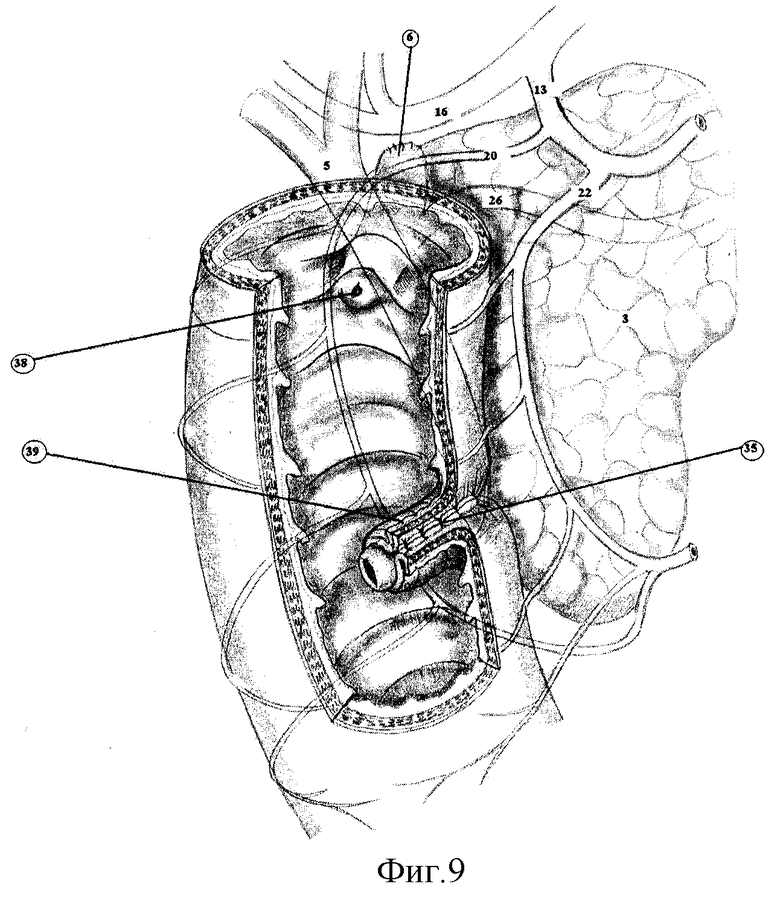
На фиг.9 показан через «окно» в стенке ДПК вновь созданный желчно-дуоденальный арефлюксный жом-клапан или искусственный большой желчный сосочек (39) (вид из просвета ДПК).
Отдельными швами между брюшиной брыжейки тонкой кишки и парааортальной соединительной тканью ликвидируют щель, возникшую после пересечения связки Трейца и выведения двенадцатиперстной кишки из-под верхних брыжеечных сосудов.
Подпеченочное пространство тщательно оментизируют прядью сальника (фиг.10). Для этого из правой части большого сальника выкраивают лоскут (36), которым окутывают выведенную ДПК, причем конец сальника располагают между нижней полой веной и задней поверхностью головки поджелудочной железы. Отдельными узловыми швами (37) сальник фиксируют.
Способ апробирован на экспериментальных животных (собаках) и применен в клинике у 18 больных.
Примеры.
Больной Д., 25 лет, поступил в клинику с диагнозом:
Основной: Хронический псевдотуморозный панкреатит.
Осложнение основного диагноза: Стриктура терминального отдела холедоха. Состояние после холецистоэнтеростомии по поводу механической желтухи (05.99 г.).
Сопутствующий диагноз: Язвенная болезнь ДПК. Рубцово-язвенная деформация лДПК. Гастрит. Гастроптоз. Гастростаз. Недостаточность кардии.
27.10.99 оперирован. Из элементов печеночно-двенадцатиперстной связки выделен холедох до интрапанкреатической части, на протяжении еще 2,5 см рассечена полоска ткани поджелудочной железы над холедохом до зоны максимального его сужения. На этом уровне холедох пересечен. При исследовании его дистальной части бужом подтверждена полная непроходимость. Дистальная часть протока ушита наглухо. Выделены пузырный проток, пересечен, выделена пузырная артерия - пересечена. Выполнена холецистэктомия. Ложе желчного пузыря ушито кетгутом.
Рассечена связка Трейца, выполнено полное выведение нижней горизонтальной ветви ДНК из-под корня брыжейки тонкой кишки с переводом ее в декстрапозицию.
На уровне перехода вертикальной петли в нижнюю горизонтальную ДПК имеет «псевдобрыжейку», в которой проделано «окно». Наложены «швы-связки» за остатки фасции на задней поверхности головки поджелудочной железы и ДПК с одной стороны и за ткани гепатодуоденальной связки у основания культи холедоха - с другой стороны. Конец холедоха, мобилизованный на протяжении 2 см, проведен в отверстие в псевдобрыжейке ДПК и уложен поперек длинника кишки. Серо-серозными швами замкнута мышечная петля из стенки ДПК вокруг холедоха. В кишке проделано отверстие диаметром 4 мм (в два раза меньше диаметра холедоха, это связано с тем, что стенка кишки легко растягивается, особенно ее подслизистый слой) и выполнен однорядным швом из рассасывающегося монофиламентного материала (PDS) прецизионный холедоходуоденоанастомоз. Над линией анастомоза наложены отдельные серо-серозные швы, завершающие построение концевопетлевой конструкции. В пузырный проток установлен дренаж со «сторожем» по методике клиники. На уровне и по ходу аорты ушита щель в области Трейца. ДПК вместе с головкой поджелудочной железы окутаны большим сальником, который в двух-трех точках фиксирован швами. В подпеченочное пространство установлен двухпросветный дренаж. Брюшная стенка ушита послойно наглухо. Швы на кожу.
Асептическая повязка.
Послеоперационный период протекал гладко, выписан на 18 сутки. Через 1 месяц больному выполнено контрольное УЗ-исследование. Заключение: печень средних размеров, контуры ровные, четкие, паренхима средней эхогенности, однородная. Сосудистый рисунок сохранен, внутрипеченочные протоки прослеживаются до субсегментарных, холедох 8 мм. Самочувствие хорошее. Выполняет домашнюю работу.
В послеоперационном периоде больному было выполнено:
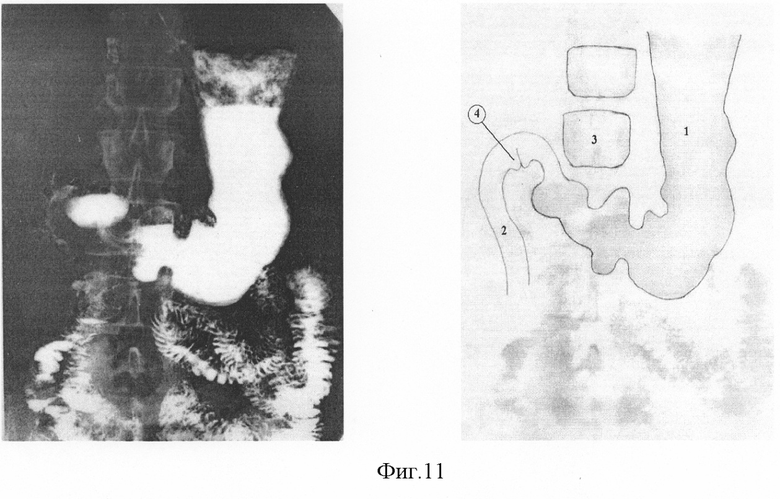
а) Рентгенологическое исследование желудочно-кишечного тракта (см. фиг.11), где:
1 - желудок;
2 - двенадцатиперстная кишка;
3 - грудной позвонок;
4 - созданный концевопетлевой холедоходуоденоанастомоз.
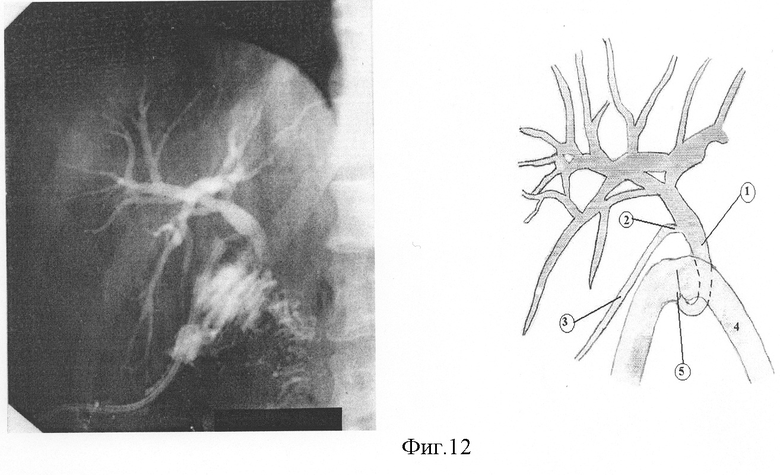
б) фистулография, через дренаж, установленный в пузырный проток интраоперационно (см. фиг.12), где:
1 - холедох;
2 - пузырный проток;
3 - дренаж;
4 - двенадцатиперстная кишка;
5 - созданный концевопетлевой холедоходуоденоанастомоз.
Больная Б, 54 года, поступила в клинику с диагнозом:
Основной: ПХЭС (холецистэктомия в 1991 году). Состояние после эндоскопической папиллотомии по поводу стриктуры терминального отдела холедоха (1998 год).
Сопутствующий: Стазовая болезнь. Хроническая дуоденальная непроходимость.
Осложнение основного: Гнойный холангит. Дуоденобилиарный рефлюкс. Хронический панкреатит, непрерывно рецидивирующее течение, в стадии затухающего обострения.
Операция 25.11.99 г.
Интраоперационное исследование: в брюшной полости массивный спаечный процесс, отделение спаек острым и тупым путем. Выделение подпеченочного пространства от спаек и сращений. Гепатодуоденальная связка взята на держалку, из элементов последней выделен холедох, взят на отдельную держалку и мобилизован далее в проксимальном направлении. Двенадцатиперстная кишка мобилизована вместе с головкой поджелудочной железы, выделена из-под корня брыжейки (мобилизована горизонтальная ее часть, еюнодуоденальный угол, корень брыжейки тонкой кишки; ДПК вместе с первой петлей тощей кишки выведены вправо). Между головкой поджелудочной железы и стенкой ДПК ниже на 2 см от большого дуоденального сосочка выкроено «окно». Холедох пересечен интрапанкреатически на 1,5 см выше основания БДС. Дистальная культя его ушита. Мобильная часть холедоха проведена в приготовленное «окно», предварительно основание холедоха было фиксировано к капсуле поджелудочной железы двумя 8-образными швами-связками. Осуществлен концепетлевой холедоходуоденоанастомоз по описанной технологии, т.е. искусственный большой желчный дуоденальный сосочек. Произведена оментизация ДПК и поджелудочной железы правой половиной сальника.
Больная выписана на 48 сутки после операции.
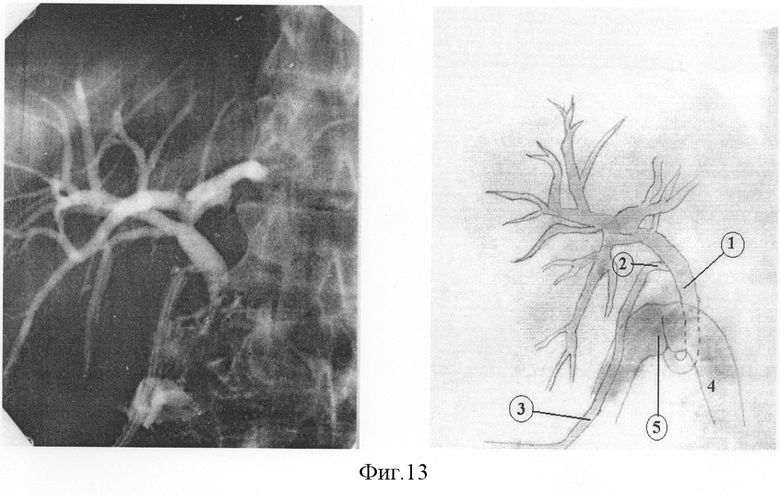
В послеоперационном периоде больной была выполнена фистулография через дренаж, установленный в пузырный проток интраоперационно (см. фиг.13), где:
1 - холедох;
2 - пузырный проток;
3 - дренаж;
4 - двенадцатиперстная кишка;
5 - созданный концевопетлевой холедоходуоденоанастомоз.
Через 2 месяца больная поступила на повторную госпитализацию для удаления «скрытого» дренажа холедоха. Общее состояние больной расценено как удовлетворительное, жалоб нет.
Использование способа позволяет добиться восстановления желчеоттока в двенадцатиперстную кишку, что благотворно сказывается на процессе пищеварения, его регуляции, препятствует возникновению дуоденобилиарного рефлюкса, а при полном выведении двенадцатиперстной кишки ликвидируется хроническая дуоденальная непроходимость. Таким образом, применение методики приводит к надежному выздоровлению больных, возвращая их к полноценной жизни и труду.
Изобретение относится к медицине, а именно к хирургии, и может быть использовано для хирургической коррекции рубцовой стриктуры интрапанкреатического отдела холедоха или недостаточности сфинктера большого дуоденального сосочка на фоне хронической дуоденальной непроходимости. Накладывают анастомоз между холедохом и двенадцатиперстной кишкой (ДПК). Сначала выполняют полное выведение нижней горизонтальной ветви ДПК из-под корня брыжейки тонкой кишки. Пересекают холедох в интрапанкреатической части. Затем в области «брыжеечного» края нижнего угла ДПК создают «окно». Через окно проводят мобилизованный конец холедоха. Укладывают его поперек длинника ДПК. Фиксируют заднюю стенку культи холедоха к стенке ДПК. Стенки кишки фиксируют между собой, замыкая их вокруг холедоха. Затем вскрывают просвет ДПК и формируют концепетлевой холедоходуоденоанастомоз однорядным прецизионным швом. Погружают анастомоз двухрядным швом в складку между стенками ДПК. Способ позволяет добиться восстановления желчеоттока в двенадцатиперстную кишку, препятствует возникновению дуоденобиллирного рефлюкса и устраняет хроническую дуоденальную непроходимость. 13 ил.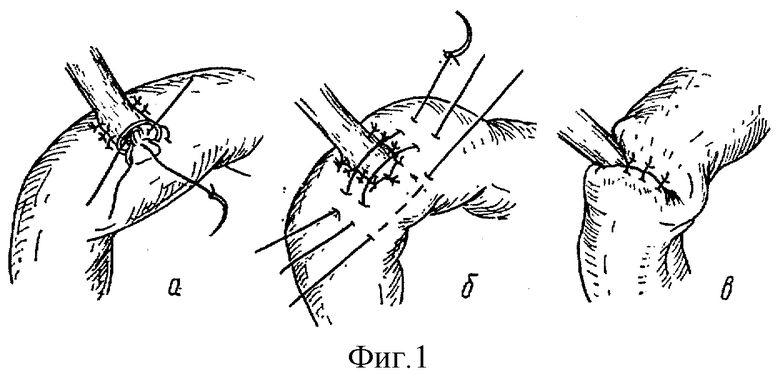
Способ хирургического лечения продленных стриктур терминального отдела холедоха и недостаточности большого дуоденального сосочка у больных с хронической дуоденальной непроходимостью, включающий наложение анастомоза между холедохом и двенадцатиперстной кишкой (ДПК), отличающийся тем, что сначала выполняют полное выведение нижней горизонтальной ветви ДПК из-под корня брыжейки тонкой кишки, пересекают холедох в интрапанкреатической части, в области «брыжеечного» края нижнего угла ДПК создают «окно», через окно проводят мобилизованный конец холедоха и укладывают поперек длинника ДИК, фиксируют заднюю стенку культи холедоха к стенке ДПК, стенки ДПК фиксируют между собой, замыкая их вокруг холедоха, затем вскрывают просвет ДПК и формируют холедоходуоденоанастомоз однорядным прецизионным швом, после чего погружают анастомоз двухрядным швом в складку между стенками ДПК.
| ШАЛИМОВ А.А | |||
| и др | |||
| Хирургия печени и желчевыводящих путей | |||
| - Киев, 1993, 428 | |||
| СПОСОБ ЛЕЧЕНИЯ СТРИКТУР ГЕПАТИКОХОЛЕДОХА | 2003 |
|
RU2239372C1 |
| СПОСОБ ПЛАСТИКИ ВНЕПЕЧЕНОЧНЫХ ЖЕЛЧНЫХ ПРОТОКОВ | 2000 |
|
RU2173958C1 |
| СПОСОБ ФОРМИРОВАНИЯ ХОЛЕДОХОДУОДЕНОАНАСТОМОЗА | 2000 |
|
RU2196529C2 |
| COLONIC R | |||
| et all | |||
| Long-term results of reconstruction of benign stenosis of the bile ducts, Srp | |||
| Arh | |||
| Celok | |||
| Lek., 2003, 131(1-2), 55-9. | |||
Авторы
Даты
2007-02-27—Публикация
2005-06-07—Подача