Предлагаемое изобретение относится к медицине, а именно к хирургии, и может быть использовано в хирургическом лечении осложненного хронического панкреатита.
Неуклонный рост заболеваемости хроническим панкреатитом (ХП) вызывает в последнее время все больший интерес, по данным Worning (Н. Incidence and prevalence of chronic pancreatitis. In: Beger H.G., Buchler M., Ditschuneit H. , Malfertheiner P., eds. Chronic pancreatitis. Berlin: Springer-Verlag. - 1990. - P.8-14) 1990 года у 4 из 100000 жителей встречаются клинические проявления данной патологии, причем в основном среди людей молодого и среднего возраста.
Осложнения ХП являются безусловным показанием к оперативному лечению (Нестеренко Ю. А., Глабай В.П., Шаповальянц С.Г. // Хронический панкреатит. -М.: Россия, 1997. - 173 с.)
Исследования последних лет, учитывающие эмбриогенетически обусловленную анатомическую неоднородность поджелудочной железы (ПЖ), а также новые данные о регуляторных взаимоотношениях в дуоденопанкреатическом комплексе (Коротько Г.Ф., Рогаль М.Л., Орловский А.В., Гладкий Е.Ю. Новая парадигма срочной адаптации секреции ферментов поджелудочной железой" // Мат. ХVII Всерос. конф. "Физиология и патология пищеварения", посв. 150-летию со дня рожд. И.П. Павлова. - Краснодар, 1999.-С.21-22) позволяют говорить об особой значимости двенадцатиперстной кишки (ДПК) и о необходимости максимального сохранения данного участка желудочно-кишечного тракта при хирургическом лечении осложненного ХП.
Одним из осложнений ХП является хроническая дуоденальная непроходимость как следствие массивного парапанкреатического и перидуоденального фиброза (Данилов М.В., Федоров В. Д. Хирургия поджелудочной железы. М.: "Медицина", 1995. - 511 с.). Причем у больных, нуждающихся в оперативном лечении, частота дуоденального стеноза с выраженной клинической симптоматикой возрастает до 15% (Warshaw A.L., Rattner D.W. Timing of surgical drainage for pancreatic pseudocyst // Ann Surg. - 1985. - V.252. - P.720-724)
Однако в литературных данных не описаны способы хирургического лечения ХП с резекцией пораженного сегмента ПЖ, ликвидирующих дуоденальный и биллиарный стенозы, и пересечением верхних панкреатодуоденальных артерий и сохранением нисходящей и нижней горизонтальной ветви ДПК, а также пересечением нижних панкреатодуоденальных артерий с сохранением верхних отделов ДПК.
В качестве аналога взята пилоросохраняющая панкреатодуоденальная резекция (ПСПДР).
Панкреатодуоденальная резекция как оперативное вмешательство при лечении осложненного ХП применяется давно, так как решает основные задачи: устранение болевого синдрома, ликвидация биллиарного и дуоденального стеноза. Операция в описании Traverse and Longmyre (1977) (цитируется Данилов М.В., Федоров В. Д. Хирургия поджелудочной железы. М.: "Медицина", 1995. - 511 с.) состоит из трех последовательно производимых этапов: 1) операционная ревизия и выделение панкреатодуоденального комплекса; 2)удаление блока органов; 3)реконструктивный этап.
В качестве операционного доступа производят широкую срединную лапаротомию с аппаратной коррекцией операционного доступа ранорасширителями Сигала. Как и при операциях по поводу опухолей, на первом этапе панкреатодуоденальной резекции, выполняемой по поводу осложненного панкреатита, проводят углубленную ревизию всего гастропанкреатодуоденального комплекса, печени и желчных путей, забрюшинной клетчатки, оценивая в первую очередь техническую выполнимость операции. В ряде случаев предварительно отделяют острым путем правый угол толстой кишки, производится мобилизация ДПК по Кохеру, острым путем входят в сальниковую сумку по линии прикрепления заднего листка большого сальника к поперечно-ободочной кишке, что значительно облегчает интраоперационную ревизию. При ХП особенно выражен спаечно-инфильтративный процесс в окружности ПЖ и воспалительная инфильтрация окружающих ПЖ тканей, что делает более травматичным этап выделения железы и ДПК. Для окончательного выделения ДПК и головки ПЖ находится средняя ободочная артерия и, ориентируясь по ней и держа ее постоянно под контролем, пересекается правая половина брыжейки поперечно-ободочной кишки. Рассекают брюшину гепатодуоденальной связки и препарируют ее элементы, сдвигая всю клетчатку и лимфоузлы к головке ПЖ. По верхнему краю ПЖ рассекают брюшину и входят указательным пальцем позади железы на уровне шейки. Указательным пальцем второй руки проходят навстречу снизу вверх между брыжеечной веной и задней поверхностью железы. Тоннелирование проводят с большой осторожностью, чтобы не повредить мелкие венозные стволики, идущие от ПЖ к воротной вене. Выделив перешеек железы, под него проводят катетер или тесьму.
Далее приступают ко второму этапу - выделению панкреатодуоденального комплекса. Пересекается гастродуоденальная артерия. При проведении ПСПДР при ХП нет необходимости в резецировании желудка, поэтому сохраняют пилорический жом и пересекают ДПК на 1,5-2,0 см дистальнее привратника, желудок отводится вправо. Общий желчный проток пересекают ниже впадения пузырного протока. Пузырный проток оставляют для декомпрессии желчевыводящих путей путем наложения наружной холецистостомы. При низком впадении пузырного протока печеночный проток пересекают выше пузырного. В таком случае производят холецистэктомию. Пересекают начальный отдел тощей кишки. Приводящую петлю кишки ушивают наглухо и, выделяя ее, выводят из-под мезентериальных сосудов. На задней поверхности главного ствола верхней брыжеечной артерии находят и лигируют главный ствол нижней панкреатодуоденальной артерии. Железу пересекают в области ее перешейка, несколько левее от верхней брыжеечной вены и правее места впадения селезеночной вены в воротную. Позади перешейка железы обычно отсутствуют сосуды, и рассечение ее ткани менее опасно. В культе ПЖ находят главный панкреатический проток, захватывают его двумя тонкими нитями на атравматической игле. Производят гемостаз путем наложения П-образных швов на культю железы. После всех вышеперечисленных мероприятий препарат остается на крючковидном отростке ПЖ. Крючковидный отросток прочно фиксирован собственной связкой к забрюшинной фасции. Подтягивая его на себя, хирург его лигирует и отсекает. Препарат удаляется.
После этого приступают к реконструктивному этапу операции. В первую очередь восстанавливают пассаж поджелудочного сока - создание панкреатоеюнального анастомоза. Дистальней создается холедохоеюнальный анастомоз по типу конец в бок. Последним и самым дистальным накладывается прямой дуоденоеюноанастомоз (Braasch J. et al., 1991).
Недостатки
1. Удаляют важную сенсорную и регуляторную часть дуоденопанкреатического комплекса - ДПК.
2. Необоснованно увеличивают объем операции при воспалительных заболеваниях панкреатодуоденального комплекса.
Вторым аналогом мы избрали экономную панкреатодуоденальную резекцию по Н.С. Макохе.
В качестве операционного доступа производят широкую срединную лапаротомию с аппаратной коррекцией операционного доступа ранорасширителями Сигала. После обнажения панкреатодуоденальной зоны через задний листок брюшины, в средней части нисходящего отдела ДПК, накладываются лигатуры- держалки ( на уровне пальпируемого большого дуоденального сосочка). Подтягивая кпереди за лигатуры, производят выделение ДПК из рыхлой забрюшинной клетчатки. Далее производят дуоденотомию в косопоперечном направлении, затем - нижнюю линию разреза и резекцию прилежащей части головки ПЖ на протяжении 1-1,5 см. По линии резекции головки ПЖ пересекают дистальные отделы панкреатического и общего желчного протоков с последующим клиновидным иссечением задней стенки ДПК в едином блоке с большим дуоденальным сосочком. Культи протоков сшиваются между собой 2-3-мя капроновыми швами. Протезирование протоков осуществляют полиэтиленовыми трубками по их диаметру и фиксация отходящих дренажных трубок тонким кетгутом. Рану задней стенки ДПК ушивают одорядным внутриузелковым швом Матешука. В линию швов задне- медиальной стенки кишки вшивают протезированные культи общего желчного и панкреатического протоков. Рану передней стенки зашивают двурядным швом. Линию узловых шелковых швов второго ряда продолжают и на рану культи ПЖ. Узловые шелковые швы - на задний листок брюшины и корень брыжейки ободочной кишки.
Недостатки
1. Операция разработана как паллиативная в лечении периампулярного рака и не решает вопрос об удалении всего патологического очага в ПЖ.
2. Не во всех случаях представляется возможность купировать дуоденальную и билиарную непроходимость.
В качестве прототипа взята операция - секторальная резекция поджелудочной железы с сохранением ДПК.
Секторальная резекция ПЖ является технически более сложным, но более современным оперативным вмешательством, при лечении ХП предложенная Beger (цитируется по Данилов М.В., Федоров В. Д. Хирургия поджелудочной железы. М. : "Медицина", 1995. - 511 с.). Сохранение ДПК и общего желчного протока улучшает функциональное состояние желудочно-кишечного тракта и качество жизни пациентов в послеоперационном периоде. Техника подобного оперативного вмешательства имеет свои особенности. Так же как и при панкреатодуоденальной резекции, предварительно отделяют правый угол толстой кишки, производят мобилизацию ДПК по Кохеру, острым путем входят в сальниковую сумку по линии прикрепления заднего листка большого сальника к поперечно-ободочной кишке. В классическом варианте исполнения мобилизация ДПК не производится с целью сохранения ее регионарного кровоснабжения. В случае мобилизации ДПК по Кохеру необходимо оставлять не менее 2 см паренхимы по внутреннему краю ДПК (здесь проходят интрапанкреатическая часть холедоха и передняя ветвь верхней и нижней панкреатодуоденальных артерий). Этап собственно субтотальной медиальной резекции ПЖ начинают с пересечения ее перешейка над мезентерикопортальным венозным стволом, после чего производят гемостаз на срезе дистальной культи железы путем наложения на нее тонких обкалывающих швов. Головку железы вместе с ДПК отворачивают вправо и отделяют от правого края ствола верхней брыжеечной и воротной вен, перевязывая впадающие в нее мелкие сосудистые веточки. Далее накладывается супрадуоденальный холедоходуоденальный или холедохоеюноанастомоз.
Реконструктивный этап операции включает прежде всего создание анастомоза дистальной культи ПЖ с изолированной по Ру петлей тощей кишки по типу конец в конец или конец в бок. Далее производят наложение межкишечных анастомозов.
Недостатки
1. Данный оперативный способ не разрешает хроническую дуоденальную непроходимость при вовлечении в воспалительно-рубцовый процесс стенок ДПК.
2. Данный способ хирургического лечения не учитывает сенсорно-эффекторные отношения в панкреатодуоденальном комплексе.
Цель изобретения
На основе новых данных о сенсорно-эффекторных взаимоотношениях в панкреатодуоденальном комплексе предложить способ хирургического лечения осложненного ХП, хронической дуоденальной непроходимостью и фиброзирующего стеноза холедоха, который ликвидирует дуоденальную и билиарную непроходимости, включающий сохранение вертикальной и нижней горизонтальной ветви ДПК и пересечением верхней панкреатодуоденальной артерии.
Задачи
1. Разработать способ удаления пораженной части головки ПЖ и верхней горизонтальной ветви ДПК.
2. Разработать и обосновать техническую возможность сохранения кровоснабжения ДПК по нижним панкреатодуоденальным артериям после резекции головки ПЖ с верхней горизонтальной частью ДПК.
3. Разработать способ удаления пораженной части головки ПЖ и нижней горизонтальной ветви ДПК.
4. Разработать и обосновать техническую возможность сохранения кровоснабжения ДПК по верхним панкреатодуоденальным артериям после резекции головки ПЖ с нижней горизонтальной частью ДПК.
Сущность предложения заключается в том, что резецируют пораженную фиброзным процессом головку ПЖ с сектором вовлеченной в фиброзирующий процесс ДПК и интрапанкреатической частью холедоха. При этом кровоснабжение остающейся части ДПК происходит через нижние либо через верхние панкреатодуоденальные артерии, что позволяет сохранить сенсорные зоны ДПК.
Способ осуществляют следующим образом.
Осуществляют расширенный срединный доступ с иссечением мечевидного отростка и пересечением хрящевой части X-XI ребер вверху и продолжают на 5-6 см вниз от пупка, обходя его справа. Устанавливают ранорасширители типа Сигала, причем тракцию осуществляют с обеих сторон за правую и левую реберную дуги до тех пор, пока передние отделы купола диафрагмы не принимают положения под углом 90o к фронтальной плоскости. К краям раны, избегая их подсыхания в течение длительной операции, подшивают влажные марлевые салфетки. Далее производят мобилизацию органов гастро-панкреатодуоденальной зоны: отделяют большой сальник от поперечной ободочной кишки на всем протяжении - от печеночного угла до селезеночного изгиба. Особенно прецизионно отделяют мезоколон от головки ПЖ и крючковидного отростка. В ряде случаев полость малого сальника бывает запаяна на всем протяжении воспалительно-спаечным процессом, при этом тупо и остро отделяют переднюю поверхность ПЖ от задней стенки желудка. Мобилизуют ДПК по Кохеру. Данный этап необходим даже в случаях, когда дальнейшие манипуляции будут производиться на дистальных отделах ПЖ по нескольким причинам: произведенная мобилизация позволяет пальпаторно оценить состояние головки, дистального отдела холедоха, облегчает дальнейший гемостаз и купирует симптомы дуоденальной непроходимости, если рубцово-воспалительный процесс не поразил слои ДПК. Далее мобилизуют печеночно-двенадцатиперстную связку - оценивается состояние ее элементов.
1. Первый способ хирургического лечения применяют при поражении фиброзно-инфильтративным процессом головки и тела ПЖ, стенозироваием и деформацией ДПК в зоне бульбодуоденального сфинктера, стенозированием интрапанкреатической части холедоха и вовлечением в воспалительный процесс гастродуоденальной и собственно печеночной артерий. Обязательным условием успешной операции является наличие хорошего кровотока по нижним панкреатодуоденальным артериям.
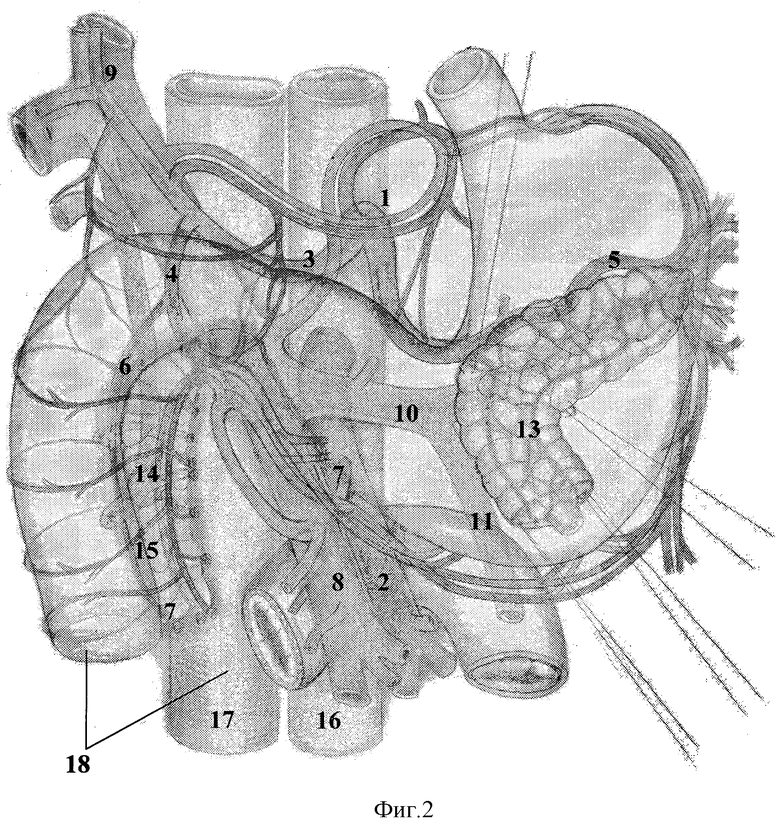
После мобилизации органов осуществляют пересечение ПЖ на уровне перешейка. Если при этом в фиброзный процесс вовлечены верхняя брыжеечная и портальная вена, иногда циркулярно, то тоннелизацию под перешейком ПЖ осуществить невозможно и пересечение ПЖ производят между предварительно лигированными участками ткани ПЖ, выделяя поэтапно верхнюю брыжеечную вену из спаек и сращений. После пересечения ПЖ намечают границу резекции головки ПЖ, которая проходит строго параллельно медиальному краю ДПК, в связи с особенностями расположения артериальной сети на расстоянии 5-8 мм от стенки ДПК. ДПК пересекается на уровне бульбодуоденального сфинктера, луковица ДПК отделяется от головки ПЖ. На уровне привратника пересекают правые желудочно-сальниковые артерию и вену на 1-2 см ниже привратника для сохранения нижних привратниковых артерии и вены, далее луковицу с привратником отводят вверх, оставляя фиксированной на сохраняемых правых желудочных сосудах - артерии и вене, при этом необходимо сохранить бульбо-пилорические сосуды. После чего со стороны гепатодуоденальной связки скелетируют печеночную артерию, при этом лигируют гастродуоденальную. По верхнебрыжеечной вене по направлению к портальной вене снизу пересекают верхние панкреатодуоденальные артерии.
Латеральной границей резекции головки ПЖ в верхнем сегменте является стенка холедоха, которую при резекции головки постепенно освобождают от рубцов и сращений воспалительного характера. При этом ликвидируют биллиарную гипертензию. Если просвет холедоха не определяется на протяжении, холедох пересекается как можно ближе к ДПК, и мобилизуют до пузырного протока, диаметр холедоха, как правило широкий (предстенотическое расширение) из-за длительного выраженного рубцового воспаления.
Далее производят реконструктивный этап, в основе реконструкции концепетлевой панкреатоэнтероанастомоз (ПЭА) на дистальную культю ПЖ, восстановление непрерывности ДПК путем наложения анастомоза между ее дистальной и проксимальной частью.
Конечный вид панкреатодуоденального комплекса после резекции головки поджелудочной железы с иссечением верхнего патологически измененного сегмента ДПК, пересечением верхних панкреатодуоденальных артерий и сохранением нижних панкреатодуоденальных артерий представлен на фиг.1.
2. Второй способ хирургического лечения применяют при поражении фиброзно-инфильтративным процессом головки и тела ПЖ, стенозированием и деформацией в зоне нисходящей и нижней горизонтальной ветви ДПК, стенозированием интрапанкреатической части холедоха и вовлечением в воспалительный процесс нижних панкреатодуоденальных артерий. Обязательным условием успешной операции является наличие хорошего кровотока по верхним панкреатодуоденальным артериям.
Пересечение и резекцию головки ПЖ производят по таким же принципам, как и в первом случае, с разницей в том, что фиброзный процесс в основном поражает головку ПЖ с крючковидным отростком, распространяясь на нисходящую или нижнюю горизонтальную ветвь ДПК, при этом ДПК пересекают в месте максимального поражения ее фиброзом и высвобождают в проксимальном и дистальном направлениях от рубцов и сращений, места где освобождение ДПК невозможно из-за распространенности процесса в глубину резецируют до границы здоровой ткани. В дальнейшем производят удаление крючковидного отростка с пересечением нижних панкреатодуоденальных сосудов. Если дистальная часть ДПК блокирована в области корня брыжейки перивоспалительным процессом, ДПК выводят из-под корня брыжейки.
Реконструктивный этап данного способа выполнения проксимальной резекции ПЖ включает в себя концепетлевой панкреатоэнтероанастомоз с созданием непрерывности дуоденального пассажа.
Конечный вид панкреатодуоденального комплекса после резекции головки поджелудочной железы с иссечением нижнего патологически измененного сегмента ДПК, пересечением нижних панкреатодуоденальных артерий и сохранением верхних панкреатодуоденальных артерий представлен на фиг.2.
Предложенный способ хирургического лечения осложненного хронического панкреатита радикально устраняет имеющееся осложнение хронического панкреатита с сохранением функционально активных сенсорных полей остающейся части ДПК, что позволяет реализовать адаптационно-компенсаторные механизмы панкреатической секреции в раннем и отдаленном послеоперационном периоде после резекции поджелудочной железы.
Способ опробован на 9 больных в условиях Российского центра функциональной хирургической гастроэнтерологии:
Пример 1. Больной Г. 39 лет, поступил в клинику РЦФХГ 15.07.99г. с диагнозом: Хронический непрерывно-рецидивирующий псевдотуморозный панкреатит с явлениями внешнесекреторной недостаточности, механической желтухой, дуоденальной непроходимостью, выраженным болевым синдромом. Считает себя больным около 5 лет, неоднократно лечился консервативно. Последнее обострение около месяца назад. При поступлении беспокоили боли опоясывающего характера, тошнота, рвота, желтуха. Похудание на 10 кг в течение 3 лет. На УЗИ вышеуказанный диагноз подтвержден. Больному 18.07.99г. произведено оперативное лечение в объеме резекции головки поджелудочной железы с иссечением рубцово-измененного участка верхней части вертикальной ветви ДПК и сохранением холедоха. На операции удалены все патологически измененные фиброзной трансформацией участки ткани ПЖ. Послеоперационный период протекал без осложнений. Выписался из стационара на 16 сутки в удовлетворительном состоянии. На контрольном осмотре через 6 месяцев больной поправился на 5 кг. Жалоб не предъявляет.
Пример 2. Больная П., 47 лет поступила в клинику 17.06.99г. с жалобами на похудание около 10 кг, на боли опоясывающего характера, усиливающиеся после приема пищи, отсутствие аппетита, тошноту. После комплекса диагностических мероприятий (УЗИ, РХПГ, лабораторные исследования) установлен клинический диагноз: Хронический калькулезный панкреатит с внешнесекреторной недостаточностью, с явлениями частичной дуоденальной непроходимости в области нижней горизонтальной ветви ДПК, выраженным болевым синдромом. После соответствующей предоперационной подготовки больной осуществлено оперативное лечение в объеме резекции головки ПЖ с иссечением рубцово-измененного сектора нижней горизонтальной части ДПК и пересечением нижних панкреатодуоденальных артерий. При этом сохранена верхняя и нисходящая части ДПК с хорошим кровоснабжением по верхним панкреатодуоденальным артериям. Послеоперационный период протекал без осложнений. Больная выписана на 15-е сутки. На контрольном осмотре через 6 месяцев больная жалоб не предъявляет, поправилась на 3 кг. На УЗИ - дистальная часть ПЖ по сравнению с предыдущим исследованием без воспаления.
Разработанный способ лечения осложненного хронического панкреатита позволяет с физиологической точки зрения объективизировать и обосновать тактику хирургического лечения, сократить сроки реабилитации и лечения данной категории больных.
Изобретение относится к медицине, хирургии, может быть использовано при лечении хронического панкреатита. Выполняют резекцию головки поджелудочной железы. Иссекают рубцово-измененную часть двенадцатиперстной кишки. При этом пересекают верхние или нижние панкреатодуоденальные артерии. Способ позволяет проводить хирургическое лечение хронического панкреатита, хронической дуоденальной непроходимости и стеноза холедоха. 2 ил.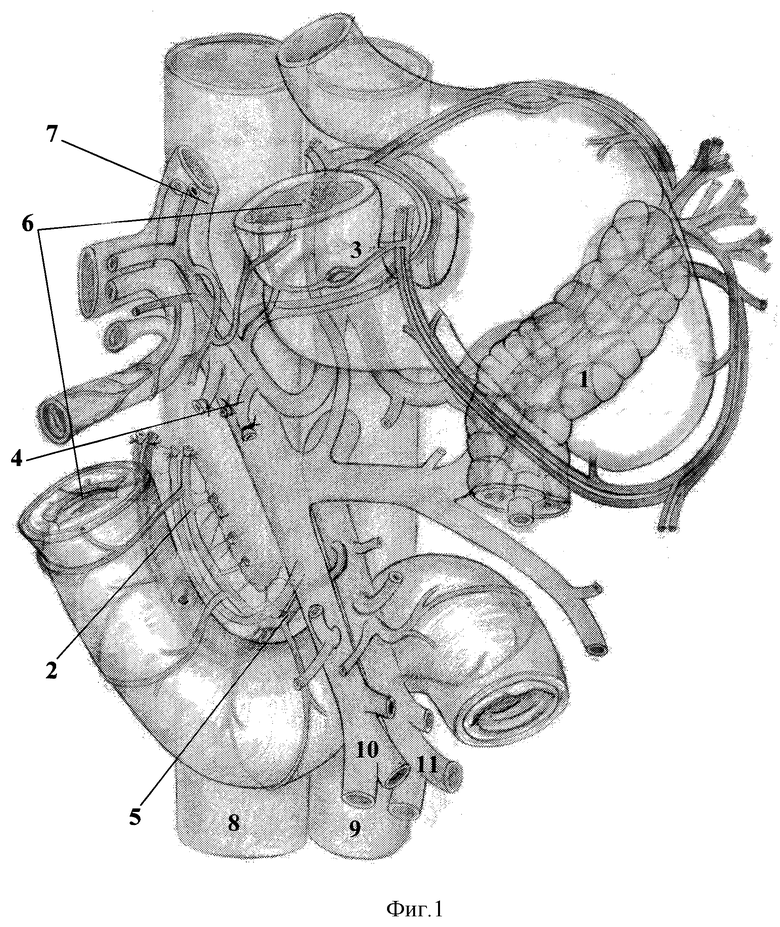
Способ хирургического лечения осложненного хронического панкреатита, включающий резекцию головки поджелудочной железы, отличающийся тем, что иссекают рубцово-измененную часть двенадцатиперстной кишки с условием пересечения верхних или нижних панкреатодуоденальных артерий.
| ДАНИЛОВ М.В | |||
| Хирургия поджелудочной железы.-М.: Медицина, 1995, 287-297 | |||
| RU 21431796 С, 27.11.1999 | |||
| СПОСОБ РЕЗЕКЦИИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ | 1996 |
|
RU2136221C1 |
| ВОРСТ В | |||
| и др | |||
| Резекция поджелудочной железы при первичном хроническом панкреатите | |||
| Анналы хирургии, 1997, 6, 52-55 | |||
| НЕСТЕРЕНКО Ю.Л | |||
| и др | |||
| Хронический панкреатит | |||
| -М., 1997, 173. | |||
Авторы
Даты
2002-04-10—Публикация
2000-10-30—Подача