Изобретение относится к медицине, а именно к хирургии, и может быть использовано для хирургического лечения заболеваний и повреждений внепеченочных желчных путей.
Актуальность. Проблема хирургического лечения стриктур магистральных желчных протоков до настоящего времени остается нерешенной, тогда как они в 7,2-41,4% случаев являются причиной повторных вмешательств на желчевыводящих путях (В.Н. Климов и соавт., 1980, Inbansi et al., 1984 и др.).
Большинство авторов высказываются о преимуществе восстановительных операций, при которых восстанавливается естественный желчеотток непосредственно в двенадцатиперстную кишку, а в идеальном варианте удается сохранить или восстановить регулирующее влияние сфинктерного аппарата большого дуоденального сосочка (Шалимов А.А. и соавт., 1993 и др.).
Известный способ пластики гепатикохоледоха сшиванием его концов анастомозом "конец в конец", несмотря на очевидную физиологичность, по данным большинства авторов (Шалимов А.А. и соавт., 1993, Майстренко Н.А., Нечай А.И., 1999, Jarnagin W.R. et al., 1999 и др.) применим лишь в небольшом числе случаев. Это связано с техническими трудностями выделения и сопоставления без натяжения по линии швов анастомоза концов желчных протоков.
Таким образом, разработка новых способов пластики внепеченочных желчных протоков является актуальной задачей хирургии.
В качестве аналогов взяты следующие способы оперативного лечения:
1. Гепатикоеюностомия по А.А. Шалимову (Шалимов А.А., Шалимов С.А., Ничитайло М.Е., Доманский Б.В. Хирургия печени и желчевыводящих путей. - Киев: "Здоров'я", 1993, с.473-475).
После иссечения Рубцовых тканей и освобождения дистального конца общего печеночного протока производят его мобилизацию в проксимальном направлении. Петлю тощей кишки, необходимую для анастомоза, выключают по Ру или Шалимову, подводят к задней поверхности протока так, чтобы последний ложился поперек кишки по длине всей своей свободной части. При малом диаметре протока (5 мм и менее) по задней поверхности его делают продольный разрез длиной 5-8 мм. Непосредственно перед культей протока продольно вскрывают просвет тощей кишки в соответствии с диаметром протока и разрезом его. Отдельными 3-4 швами с интервалом между ними 1,5 мм нитью из нерассасывающейся ткани фиксируют боковые стенки протока к стенке кишки поперек нее. Так же отдельными швами нитью из рассасывающегося материала на атравматической игле сшивают края протока и кишки при точном сопоставлении слизистых оболочек. Затем серо-серозными швами анастомоз инвагинируют в складку кишки для уменьшения регургитационного рефлюкса из кишечника.
Недостатки:
а). Двенадцатиперстную кишку выключают из пассажа желчи, что существенно влияет на качество пищеварения.
2. Гепатико (холедохо) дуоденостомия по В.В. Виноградову (Виноградов В.В., Нифантьев О.В., Вишневский В.А. Послеоперационные заболевания желчных путей. - Красноярск: изд-во Красноярского ун-та, 1989. - С.137 и 138).
Выделяют супрадуоденальную часть общего желчного протока и широко мобилизуют по Кохеру двенадцатиперстную кишку, которые затем вскрываются продольно (проток) и поперечно (кишка). При этом проток вскрывают у стенки кишки, а последнюю рассекают на уровне ее постбульбарного сфинктера. Такое вскрытие кишки позволяет предотвратить при ее перистальтики забрасывание в желчные пути кишечного содержимого. Просвет протока и кишки вскрывают на протяжении 3-4 см, чтобы создать широкое соустье и избежать его последующего сужения. Формируют анастомоз узловыми швами на атравматических иглах узелками наружу, производя вкол иглы снаружи, а ее выкол изнутри. Накладываемые швы берутся на зажимы, между которыми помещают марлевые салфетки. После наложения все швы последовательно завязывают, что значительно упрощает выполнение анастомоза. При необходимости линия швов может быть перитонизирована или подкреплена биологическим клеем.
Недостатки:
а). Способ неприменим при продленных стриктурах и протяженном дефекте внепеченочных желчных протоков.
б). Сохраняется возможность дуоденобилиарного рефлюкса, что способствует развитию холангита, воспалительного процесса в зоне анастомоза, что может привести к его рубцеванию.
В качестве прототипа взят способ пластики внепеченочных желчных протоков созданием билио-билиарного анастомоза по типу “конец в конец” (Шалимов А.А., Шалимов С.А., Ничитайло М.Е., Доманский Б.В. Хирургия печени и желчевыводящих путей. - Киев: Здоров'я, 1993, с.457-460).
Вначале выделяют проксимальный конец желчного протока... После обнаружения дистального отдела общего желчного протока его вскрывают на небольшом протяжении и убеждаются в проходимости большого сосочка двенадцатиперстной кишки... Выполняют мобилизацию двенадцатиперстной кишки по Кохеру... Дистальную культю общего желчного протока следует мобилизовать вместе с панкреатодуоденальным комплексом, а не пытаться выделить ее из ткани поджелудочной железы. После этого приступают к созданию анастомоза по типу “конец в конец”. Прежде всего сшивают заднюю стенку отдельными стежками тонких нитей из рассасывающегося материала или синтетическими нитями на атравматической игле. Швы накладывают узелками наружу по типу сосудистого шва. После сшивания задней стенки в просвет протока устанавливают каркасный дренаж... После установления каркасного дренажа накладываем шов на переднюю губу анастомоза... Обычно ограничиваемся одним рядом швов.
Недостатки:
1. Способ неприменим при продленных стриктурах и большом диастазе сшиваемых концов (более 30 мм).
2. Не исключаются несостоятельность швов, анастомозит и рецидив стриктуры за счет неустраненного натяжения тканей по линии анастомоза и прорезывания швов.
Задачи:
1. Расширить показания к выполнению пластики желчных протоков анастомозом “конец в конец” как наиболее физиологичной схеме операции.
2. Уменьшить вероятность рецидива стриктуры.
Техническая сущность предлагаемого способа заключается в комплексе прецизионных технологий, направленных не только на обязательное исключение натяжения между сшиваемыми концами, но главное - на обязательное создание компрессии в сшиваемых стенках концево-концевого анастомоза гепатикохоледоха.
Сущность способа заключается в том, что для компрессионного сопоставления сшиваемых концов гепатикохоледоха, исключающего натяжение по линии швов анастомоза, производят мобилизацию корня брыжейки тонкой кишки и полную мобилизацию нижней горизонтальной ветви двенадцатиперстной кишки, которую полностью выводят из-под брыжейки в декстрапозицию по отношению к верхним брыжеечным сосудам, а затем накладывают 2-4 компрессионно-сопоставляющих шва-связки за парапротоковые ткани.
Способ осуществляют следующим образом.
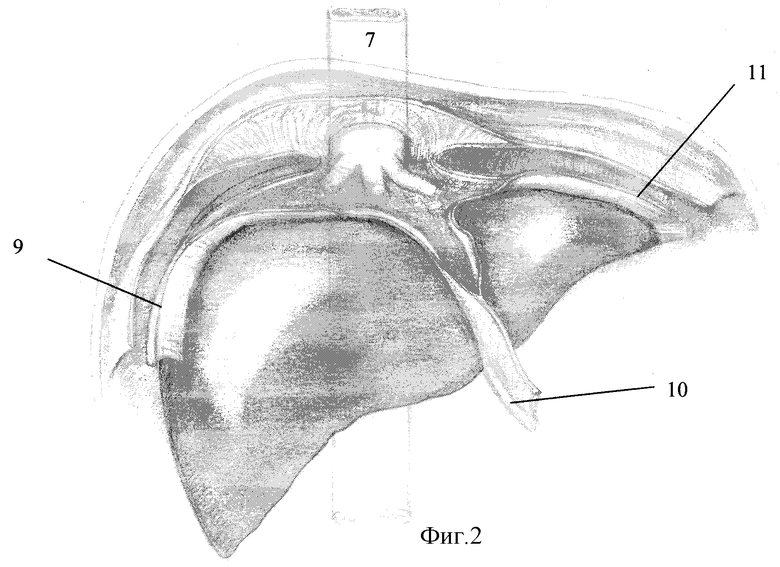
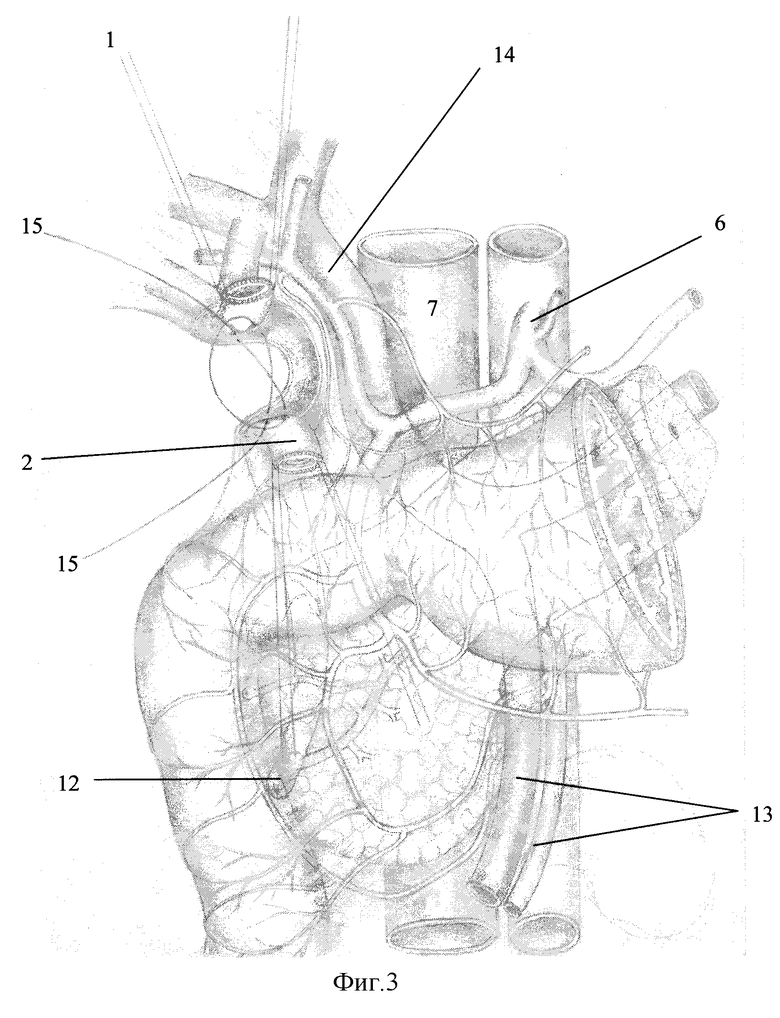
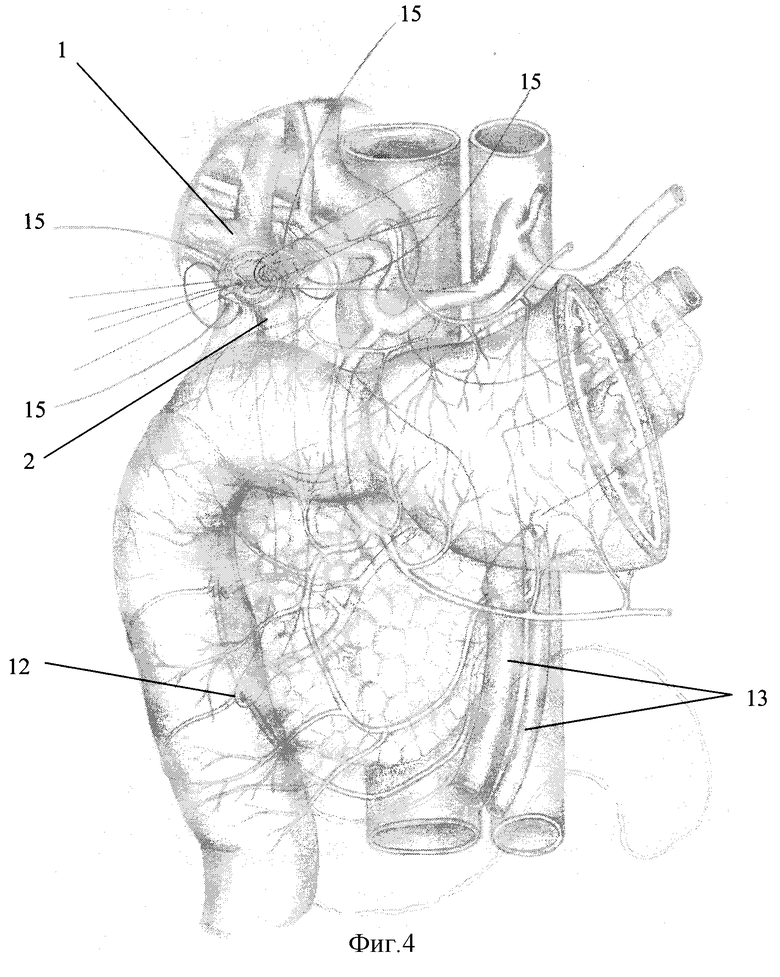
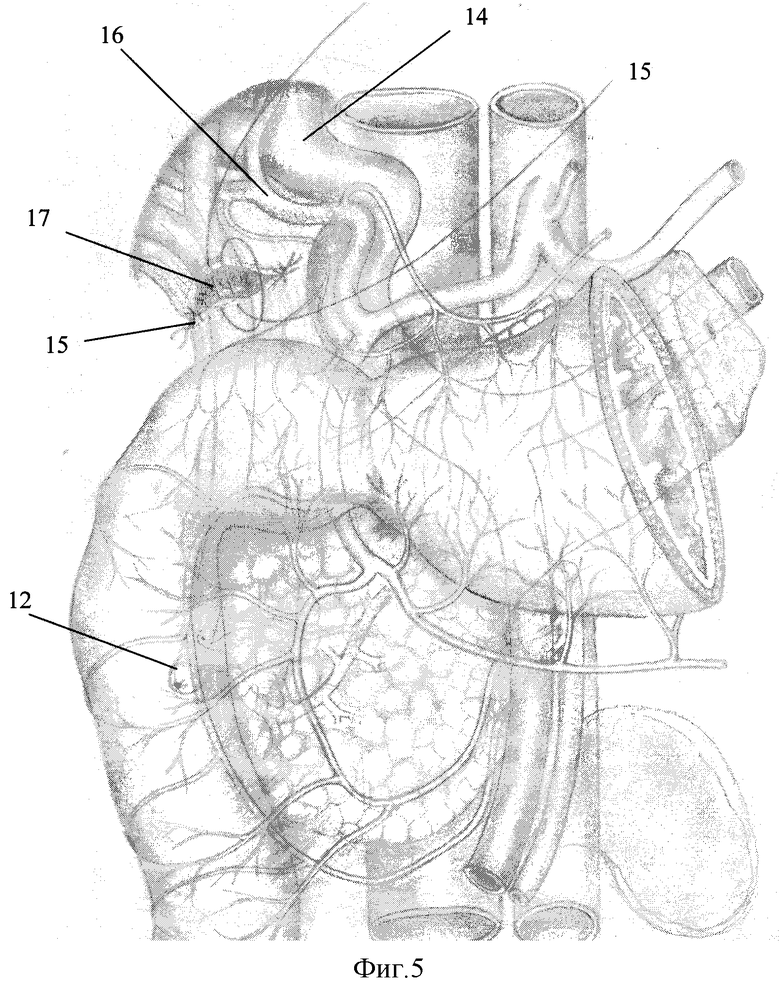
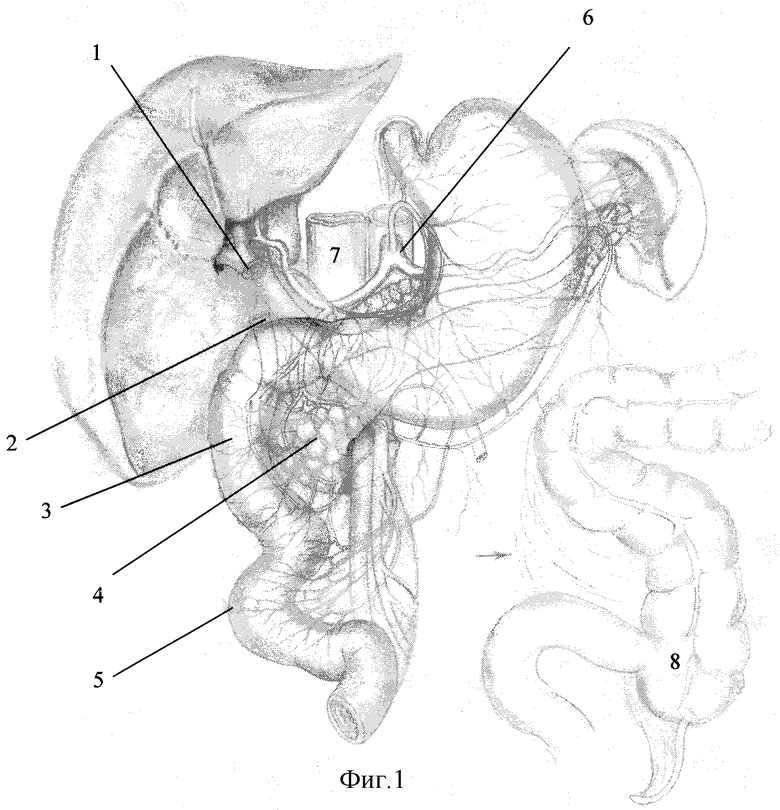
Описание способа иллюстрировано на фиг.1-5, где:
1 - проксимальный конец внепеченочных желчных протоков (гепатикуса);
2 - дистальный конец внепеченочных желчных протоков (холедоха);
3 - вертикальная ветвь ДПК;
4 - головка поджелудочной железы;
5 - уровень пересеченной связки трейца;
6 - чревный ствол;
7 - нижняя полая вена;
8 - мобилизованный илеоцекальный угол;
9 - рассеченная правая треугольная связка печени;
10 - круглая связка печени;
11 - рассеченная левая треугольная связка печени;
12 - большой дуоденальный сосочек;
13 - верхнебрыжеечные артерия и вена;
14 - воротная вена;
15 - швы-связки;
16 - печеночная артерия;
17 - однорядный прецизионный узловой билио-билиарный анастомоз.
Необходимым условием является прецизионная техника выполнения всех этапов операции, т. к. хирургическая анатомия чрезвычайно сложна и требуется ее опережающее исследование.
Перед операцией эндоскопическую папиллотомию выполняют только в случаях наличия стриктуры большого дуоденального сосочка для обеспечения беспрепятственного оттока желчи через него. Папиллотомию производят щадящим образом без разрушения печеночного сфинктера папиллы.
Доступ. Выполняют расширенную верхнесрединную лапаротомию с вывихиванием правой реберной дуги ранорасширителем М.З. Сигала. Обходят пупок справа. Если ранее был косой разрез в правом подреберье, делают доступ по рубцу с расширением для вывихивания правой реберной дуги ранорасширителем М.З. Сигала.
После лапаротомии поэтапно исследуют рубцово-спаечное поле предыдущей операции. Исследуется в основном гепатодуоденальная связка. Как правило, она укорочена, стянута рубцами с плотным инфильтратом по правому краю, в который вовлечены увеличенные панкреатодуоденальные лимфатические узлы. Стенки луковицы ДПК и привратник спаяны с печенью, часто вовлечен сюда же большой сальник с корнем брыжейки толстой кишки. Правый угол ободочной кишки втянут, впаян в рубцовое ложе желчного пузыря. Отверстие Винслова замуровано рубцами и гепатодуоденальная связка сращена с задней брюшной стенкой.
Поэтапно от периферии к гепатодуоденальной связке рассекают сращения и обнажают гепатодуоденальную связку. Правую половину сальника сначала снимают с ложа желчного пузыря и гепатодуоденальной связки, потом мобилизуют от правой половины ободочной кишки. Мобилизуют печеночный угол вместе с восходящим отделом ободочной кишки, илеоцекальным углом и листками брюшины нижней части корня брыжейки тонкой кишки. Полностью открывают панкреатодуоденальный комплекс: головку поджелудочной железы вместе с ДПК и укороченной рубцеванием гепатодуоденальной связкой. Снизу открывают отверстие Винслова и гепатодуоденальную связку берут на держалку.
В зависимости от имеющейся патологии выделяют и готовят к анастомозированию проксимальный (1) и дистальный (2) концы внепеченочных желчных протоков. Принципиальным моментом при этом является тщательное и полное иссечение рубцовых тканей на концах протоков.
Для обеспечения свободного сближения выделенных из рубцовых тканей гепатодуоденальной связки концов желчных протоков производят обширную встречную мобилизацию панкреатодуоденального комплекса и печени.
Для облегчения мобилизации вертикальной ветви ДПК (3) вместе с головкой поджелудочной железы с целью гидравлической препаровки тканей и уменьшения травматичности манипуляции парадуоденально и парапанкреатически вводят достаточное количество раствора новокаина. Рассекают брюшину вдоль вертикальной ветви двенадцатиперстной кишки и фасциальные листки между двенадцатиперстной кишкой, задней поверхностью головки поджелудочной железы (4) и паранефральной клетчаткой, нижней полой веной (7).
Далее выполняют мобилизацию нижней горизонтальной ветви ДПК. Рассекают брюшину в области дуоденоеюнального перехода (5), связку трейца. Линию рассечения париетальной брюшины продлевают вниз вдоль корня брыжейки тонкой кишки по направлению к илеоцекальному углу (8). Последний так же полностью мобилизуют от задней брюшной стенки. Таким образом, весь кишечник становится подвижным относительно задней брюшной стенки.
После этого полностью выводят нижнюю горизонтальную ветвь двенадцатиперстной кишки из-под брыжеечных сосудов (13) и вся двенадцатиперстная кишка оказывается в декстрапозиции по отношению к верхним брыжеечным сосудам (фиг.1). Подвижность панкреатодуоденального комплекса становится достаточной для того, чтобы без натяжения подвести даже очень короткий (длиной 1,5-2 см от интрапанкреатической части) дистальный конец протока в ворота печени практически к уровню бифуркации общего печеночного протока.
Печень мобилизуют путем пересечения круглой (10), серповидной, венечной, правой (9) и левой (11) треугольных связок (фиг.2). Этот этап становится более сложным при сращении диафрагмальной поверхности печени и диафрагмы, возникших в результате предшествующих операций (часто сопровождавшихся желчным перитонитом), но его всегда возможно осуществить. Производят поэтапное разделение сращений между диафрагмой и печенью тупым и острым путем, стараясь не повреждать капсулу печени. Однако следует помнить, что при грубых манипуляциях, сопровождающихся повреждением брюшинного покрова и тканей диафрагмы, возможно вскрытие правой плевральной полости. После мобилизации печени за ее правую долю закладывают несколько салфеток для смещения органа книзу и выведения области ворот в рану и достижения лучшей экспозиции.
Между сближенными висцеральной поверхностью печени и двенадцатиперстной кишкой располагают сальниковый лоскут на сосудистой ножке. Им же на завершающем этапе вмешательства осуществляют биологическую герметизацию анастомоза, оментопластику ворот печени и всего восстановленного укороченного гепатикохоледоха.
Для полного устранения натяжения по линии шва анастомоза перед его формированием создают “связочный аппарат” путем наложения 3-4 "швов-связок" (15). При этом швы накладывают на парапротоковые ткани без захвата непосредственно стенки протока на расстоянии 1,5-2 см от сшиваемых его концов. Швы чаще всего располагают со стороны задней, боковых и передней стенок протока. Сначало накладывают задний и боковые швы, не завязывая узлов (фиг.3). После подтягивания боковых швов задний шов завязывают. Таким образом добиваются беспрепятственного соприкосновения концов протока, в идеальном случае даже с избытком. После этого приступают к формированию анастомоза.
Анастомоз (17) между дистальным (2) и проксимальным (1) концами протока формируют однорядным прецизионным подслизистым швом без захвата слизистой оболочки (фиг.4). Используют только тончайший синтетический рассасывающийся монофиламентный шовный материал 6/0 на атравматической игле (PDS, Biosin и т.п.), который создает наилучшие условия для заживления раны первичным натяжением с минимальной воспалительной реакцией. По возможности накладывают все швы узлами вне просвета протока. При сложной технической ситуации количество швов узлами внутрь должно быть минимальным.
Перед наложением швов на переднюю стенку анастомоза в ряде случаев для обеспечения беспрепятственного желчетока в ближайшем послеоперационном периоде в проток устанавливают перфорированный на всем протяжении "скрытый" дренаж из тонкого силикона (диаметр 3-4 мм), один конец которого проводят выше анастомоза в правый или левый долевой проток, второй - в двенадцатиперстную кишку. Дренаж фиксируют к задней стенке анастомоза тончайшим синтетическим рассасывающимся шовным материалом. “Управляемость” дренажа в послеоперационном периоде обеспечивалась с помощью эндоскопического доступа к большому дуоденальному сосочку: дренаж извлекают на 14-30 сутки при дуоденоскопии. Необходимо еще раз подчеркнуть, что цель дренирования - не осуществление каркасной функции, а лишь декомпрессия в раннем послеоперационном периоде. При благоприятной технической ситуации операцию завершают без дренирования желчных протоков.
После формирования прецизионного однорядного анастомоза накладывают и завязывают передний шов-связку (фиг.5). Подпеченочное пространство тщательно оментизируют прядью сальника. Другим лоскутом большого сальника, выкроенным из правой его части, окутывают выведенную ДПК, причем конец сальника располагают между нижней полой веной и задней поверхностью головки поджелудочной железы. Таким образом, панкреатодуоденальный комплекс оказывается в “сальниковом футляре”, что позволяет предотвратить грубые межорганные сращения между ДПК, печенью, брюшной стенкой. Это позволяет создать хорошие условия для беспрепятственной перистальтической активности всей двенадцатиперстной кишки.
Операцию завершают установкой двухпросветных дренажей в подпеченочное пространство и при необходимости - в правое поддиафрагмальное пространство. Брюшную полость ушивают наглухо.
Способ применен в клинике у 34 больных.
Пример:
Больная Ч., 50 лет, поступила 17.05.99 г. с диагнозом: посттравматическая стриктура средней трети холедоха, холангит. Из анамнеза известно, что 17.12.98 в узловой больнице выполнена традиционная холецистэктомия. Послеоперационный период осложнился желчным перитонитом, вероятно из-за нераспознанного во время операции ятрогенного повреждения холедоха. Выполнена релапаротомия, санация, дренирование брюшной полости. В дальнейшем три раза развивались приступы холангита с механической желтухой, лечилась консервативно. Для дальнейшего лечения напарвлена в РЦФХГ. При обследовании (УЗИ, РХПГ) выявлена полная стриктура средней трети холедоха и патологический холедоходуоденальный свищ через абсцесс подпеченочного пространства.
Оперирована 05.06.99. Выполнена верхнесрединная лапаротомия с иссечением старого послеоперационного рубца, вывихиванием правой реберной дуги и аппаратной коррекцией доступа расширителями Сигала-Кабанова. Интраоперационное исследование: в подпеченочном пространстве - выраженный спаечный процесс. Диафрагмальная поверхность печени подпаяна к диафрагме. Выполнена мобилизация круглой, серповидной связки печени и всей ее диафрагмальной поверхности с целью выведения в рану области ворот печени. При разделении сращений в подпеченочном пространстве выявлено, что в области ворот печени имелся абсцесс, полость которого была представлена стенками толстой кишки, ДПК и гепатодуоденальной связкой. При разделении вышеперечисленных органов выделилось около 1 мл гноя. Вскрылся точечный дефект в гепатодуоденальной связке, из которого поступает "белая" желчь. ДПК полностью отделена от гепатодуоденальной связки. Парапанкреатически и передуоденально введено 100 мл 0,5% р-ра новокаина. Выполнена мобилизация вертикальной и нижней горизонтальной ветвей ДПК вместе с головкой поджелудочной железы. Рассечена связка трейца, листки брюшины корня брыжейки тонкой кишки, илеоцекальный угол и восходящая ободочная кишка. Кишечник полностью отделен от задней брюшной стенки. Нижняя горизонтальная ветвь ДПК полностью выведена из-под корня брыжейки тонкой кишки и переведена в декстрапозицию, чем достигнута максимальная подвижность панкреатодуоденального комплекса. В рубцово-измененных элементах гепатодуоденальной связки с техническими трудностями дифференцированы и выделены общая печеночная артерия и ее левая ветвь (сложилось впечатление, что правая ветвь перевязана), воротная вена. Из элементов связки удалены увеличенные лимфоузлы. Дефект в стенке холедоха расширен, при интрадуктальном исследовании извлечено 2 конкримента, проксимально холедох расширен до 1, 3 см, дефект находится на 1 см ниже бифуркации гепатикуса. Дистально проходимости протока нет. При дальнейшем исследовании дифференцировать дистальный отдел холедоха не удалось.
Выполнено иссечение рубцово-измененной и суженой передней стенки ДПК, бывшей ранее стенкой абсцесса. Через дуоденотомическое отверстие найден большой дуоденальный сосочек, через него введен пуговчатый зонд, с помощью которого в гепатодуоденальной связке дифференцирован дистальный отрезок холедоха, который прерывается сразу выше интрапанкреатической части. Дистальный конец протока подготовлен для анастомоза. Выделен проксимальный конец протока. Наложены 3 шва-связки за парапротоковые ткани со стороны задней и боковых стенок протоков. Задняя стенка анастомоза сформирована узловыми монофиламентными рассасывающимися швами PDS 6/0. Холедох дренирован "скрытым" дренажем, который проведен в ДПК через сосочек и фиксирован к задней стенке анастомоза рассасывающейся нитью. Наложены швы на переднюю стенку анастомоза. Выполнена мостовидная дуоденопластика монофиламентным швом. Подпеченочное пространство оментизировано прядью сальника. Установлены дренажи в подпеченочное пространство и поддиафрагмальное пространство. Брюшная стенка ушита послойно наглухо.
Послеоперационный период протекал гладко. Заживление первичным натяжением. “Скрытый” дренаж удален из большого дуоденального сосочка во время дуоденоскопии на 30 день после операции.
Обследована в сентябре 2002 г. Жалоб не предъявляет. При контрольной ретроградной холангиографии область билио-билиарного анастомоза шириной 6 мм свободно проходима. Биохимические показатели крови и мочи в пределах нормы. Выполняет домашнюю работу.
Использование способа позволяет шире ставить показания и выполнять пластику внепеченочных желчных протоков анастомозом “конец в конец” без натяжения по линии швов анастомоза, что предотвращает возможность повторного развития стриктуры. Восстановление желчеоттока в двенадцатиперстную кишку естественным путем благотворно сказывается на процессе пищеварения и его регуляции. Сохранение функции большого дуоденального сосочка препятствует рефлюксу дуоденального содержимого в желчные протоки, тем самым предотвращая развитие холангита. Таким образом, применение методики приводит к надежному выздоровлению больных, возвращая их к полноценной жизни и труду.
Изобретение относится к медицине, а именно к хирургии для хирургического лечения заболеваний и повреждений внепеченочных желчных путей. Сущность: производят мобилизацию корня брыжейки тонкой кишки и полную мобилизацию нижней горизонтальной ветви двенадцатиперстной кишки, которую полностью выводят из-под брыжейки в декстрапозицию по отношению к верхним брыжеечным сосудам, накладывают дополнительные 2-4 шва-связки за парапротоковые ткани, что позволяет ставить показания и выполнять пластику внепеченочных желчных протоков анастомозом "конец в конец" без натяжения по линии швов анастомоза, что предотвращает возможность повторного развития стриктуры. 5 ил.
Способ лечения стриктур внепеченочных желчных протоков, включающий восстановление непрерывности гепатикохоледоха однорядным анастомозом типа "конец в конец" после предварительной встречной мобилизации печени и вертикальной ветви двенадцатиперстной кишки вместе с головкой поджелудочной железы, отличающийся тем, что производят мобилизацию корня брыжейки тонкой кишки и полную мобилизацию нижней горизонтальной ветви двенадцатиперстной кишки, которую полностью выводят из-под брыжейки в декстрапозицию по отношению к верхним брыжеечным сосудам, а затем накладывают 2-4 компрессионно-сопоставляющих шва-связки за парапротоковые ткани, при этом швы накладывают без захвата непосредственно стенки протока на расстоянии 1,5-2 см от сшиваемых его концов.
| ШАЛИМОВ А.А | |||
| и др | |||
| Хирургия печени и желчевыводящих путей | |||
| - Киев: "Здоров′я", 1993, с.457-460 | |||
| СПОСОБ ЛЕЧЕНИЯ ВЫСОКИХ РУБЦОВЫХ СТРИКТУР ГЕПАТИКОХОЛЕДОХА | 1992 |
|
RU2067425C1 |
| СПОСОБ ПЛАСТИКИ ГЕПАТИКОХОЛЕДОХА | 1999 |
|
RU2156610C1 |
| Способ пластики внепеченочных желчных протоков | 1990 |
|
SU1812970A3 |
| ВИНОГРАДОВ В.В | |||
| и др | |||
| Послеоперационные заболевания желчных путей | |||
| - Красноярск: изд-во Красноярского университета, 1989, с.137-138. | |||
Авторы
Даты
2004-11-10—Публикация
2003-03-31—Подача