Изобретение относится к медицине, а именно к области малоинвазивной хирургии, и может быть использовано для декомпрессии билиарного тракта как первый этап радикальной операции или же как окончательный вариант операции при неоперабельных периампулярных опухолях.
С внедрением эндоскопических методов диагностики и лечения в клиническую практику лапароскопические варианты дренирования желчных путей получили широкое применение. Предложены различные варианты чреспеченочного дренирования желчного пузыря и холецистостомии путем извлечения стенки пузыря через небольшой разрез в передней брюшной стенке кровоостанавливающим зажимом или же изогнутой иглой (Руководство по клинической эндоскопии. / Под редакцией B.C.Савельева и соавт. М., "Медицина". 1985 - С.317-323). Наиболее часто применяемыми методиками являются
- чреспеченочные варианты микрохолецистостомии ("стилетный", "трокарный", по методу Сельдингера);
- холецистостомия по И.Д.Прудкову;
- холецистостомия no B.C.Савельеву и соавт.
Чреспеченочные микрохолецистостомии в большинстве случаях выполняются при воспалительном процессе в желчном пузыре у больных с высоким операционно-анестезиологическим риском с целью декомпрессии желчного пузыря и билиарного тракта.
Холецистостомия под контролем лапароскопа показана и при периампулярных опухолях как первый этап оперативного лечения указанной патологии.
Однако при использовании чреспеченочных методик холецистостомии в этих ситуациях, когда желчный пузырь не напряжен, стенка пузыря растянута и истончена, могут быть осложнения в виде перфорации противоположной (передней) стенки пузыря. Может возникнуть кровотечение в полость пузыря у пациентов с механической желтухой с последующей тампонадой пузыря. Кроме того, при чреспеченочной микрохолецистостомии в случаях с механической желтухой опухолевого генеза не всегда обеспечивается адекватная декомпрессия билиарного тракта ввиду наличия в желчном пузыре и протоках густой "замазкообразной" желчи, т.е. через ткань печени в просвет пузыря без осложнений практически невозможно пронести катетер достаточного для свободного обхождения указанной массы диаметра. Более безопасными и обеспечивающими адекватное дренирование билиарного тракта при механической желтухе опухолевого генеза являются варианты холецистостомии через дно пузыря под контролем лапароскопа.
Характеристика прототипа.
В качестве прототипа взят способ, описанный в монографии В.С.Савельева и соавт. (Эндоскопия органов брюшной полости. М., Медицина 1977. - С.225-230). Лапароскопическая холецистостомия осуществляется следующим образом.
- Обзорная лапароскопия, при которой производится тщательная ревизия органов брюшной полости и определяются показания к лапароскопической холецистостомии.
- Определение возможностей создания лапароскопической холецистостомы и решения ряд технических вопросов - степень растяжения желчного пузыря, характер его расположения, особенности морфологических изменений в его стенке, наличие спаечного процесса вокруг пузыря, выбор места пункции желчного пузыря, определение участка для выведения пузыря.
- Выведение желчного пузыря (наиболее ответственный этап во всей операции) - пункция желчного пузыря с помощью специального устройства или же иглой, лапароцентез, введение зажима в брюшную полость, захват и выведение участка пузыря наружу.
- Формирование холецистостомы - выведенную наружу через раневой канал стенку желчного пузыря берут на держалки, снимают зажим, рассекают через все слои, рассеченную стенку сшивают с кожей, в просвет желчного пузыря вводят резиновую трубку и фиксируют ее к коже.
Существенные признаки прототипа.
- Выбор наименее безопасного варианта декомпрессии билиарного тракта при обтурации терминального отдела холедоха.
- Возможность проведения в просвет пузыря катетера достаточного для отхождения густой желчи и "замазкообразной массы" диаметра.
- Исключение возможности подтекания крови в полость желчного пузыря и его последующей "тампонады".
- Исключения возможности выпадения катетера из просвета пузыря.
- Плотное прилегание дна желчного пузыря к париетальной брюшине и тем самым исключение подтекания желчи в свободную брюшную полость.
Критика прототипа
- При близком, так и при далеком нахождении места пункции передней брюшной стенки от края печени не удается вывести желчный пузырь наружу через пункционный канал. В таких случаях холецистостому накладывают атипично или от нее отказываются.
- У пациентов с хорошо развитой подкожной клетчаткой и с достаточно толстой передней брюшной стенкой дно желчного пузыря не выводится из-за узкости пункционного канала.
- Во время прокола стенки желчного пузыря может отмечаться подтекание желчи в свободную брюшную полость.
- Чрезмерное натяжение желчного пузыря, когда дно пузыря стараются вытянуть до уровня кожи, может привести к нарушению кровообращения в органе и к его некрозу с последующим развитием перитонита.
Таким образом, к выявленным недостаткам прототипа можно отнести следующее:
- невысокая реализация метода;
- опасность желчеистечения в брюшную полость и высокая вероятность ее инфицирования;
- возможность нарушения кровообращения в стенке желчного пузыря с последующим некрозом стенки и развитием перитонита.
В этой связи представляется актуальным поиск более безопасного и надежного малоинвазивного способа наружного дренирования желчного пузыря при механической желтухе опухолевого генеза.
Цель изобретения
Целью изобретения является повышение безопасности и надежности лапароскопической холецистостомии путем разработки нового варианта контактной стомы, выполняемой под контролем видеолапароскопа.
Сущность изобретения
По предлагаемому способу наружное отведение желчи осуществляется путем контактной холецистостомии под видеолапароскопическим контролем без выведения желчного пузыря до уровня кожи через раневой канал передней брюшной стенки (прототип).
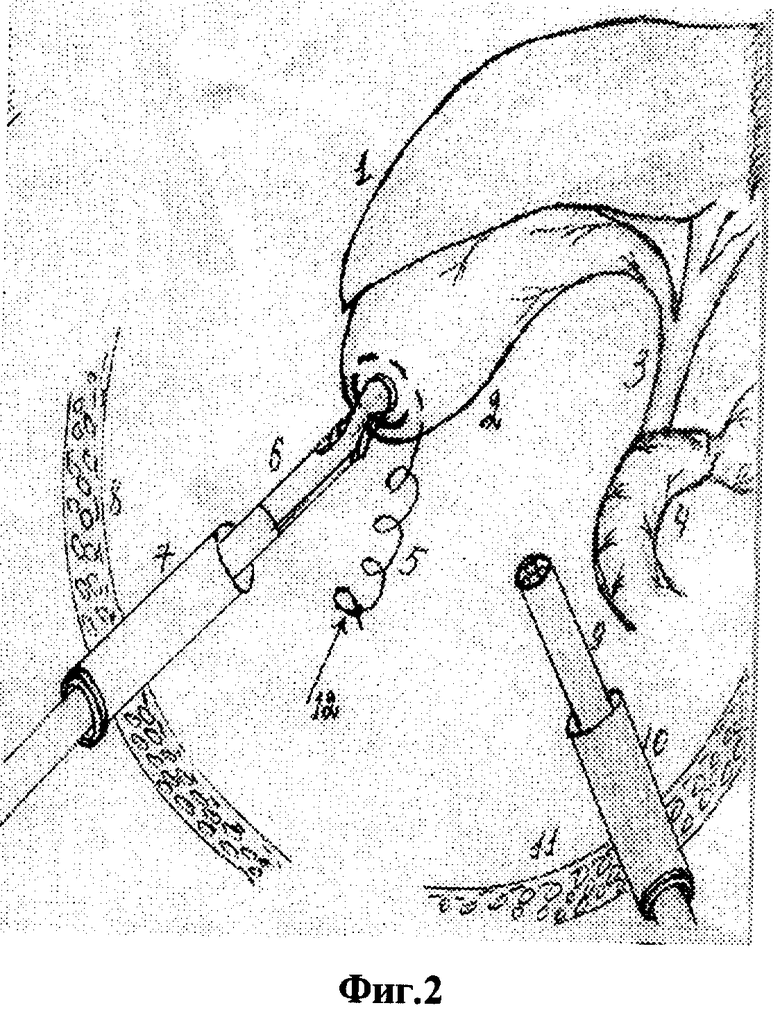
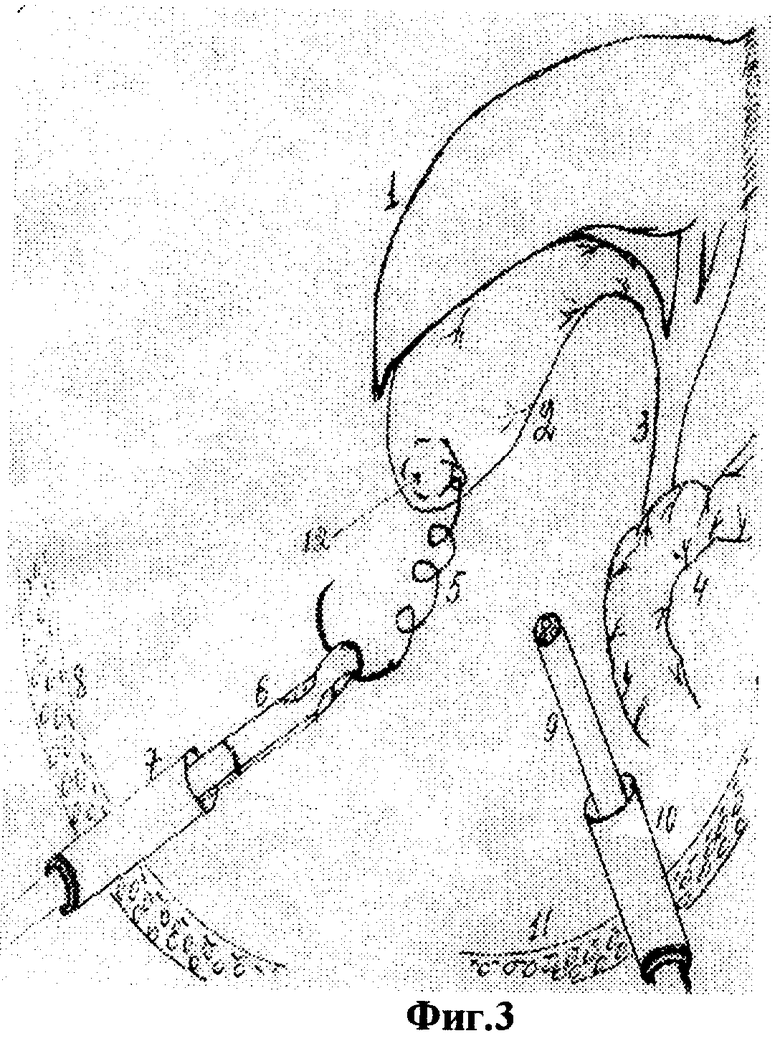
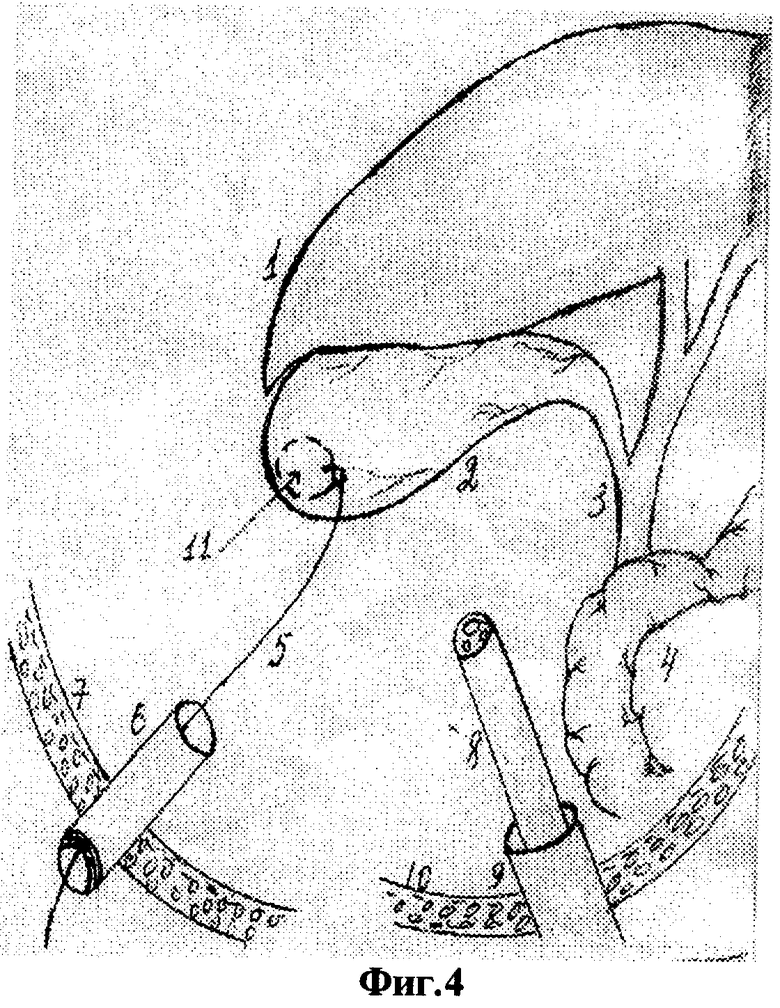
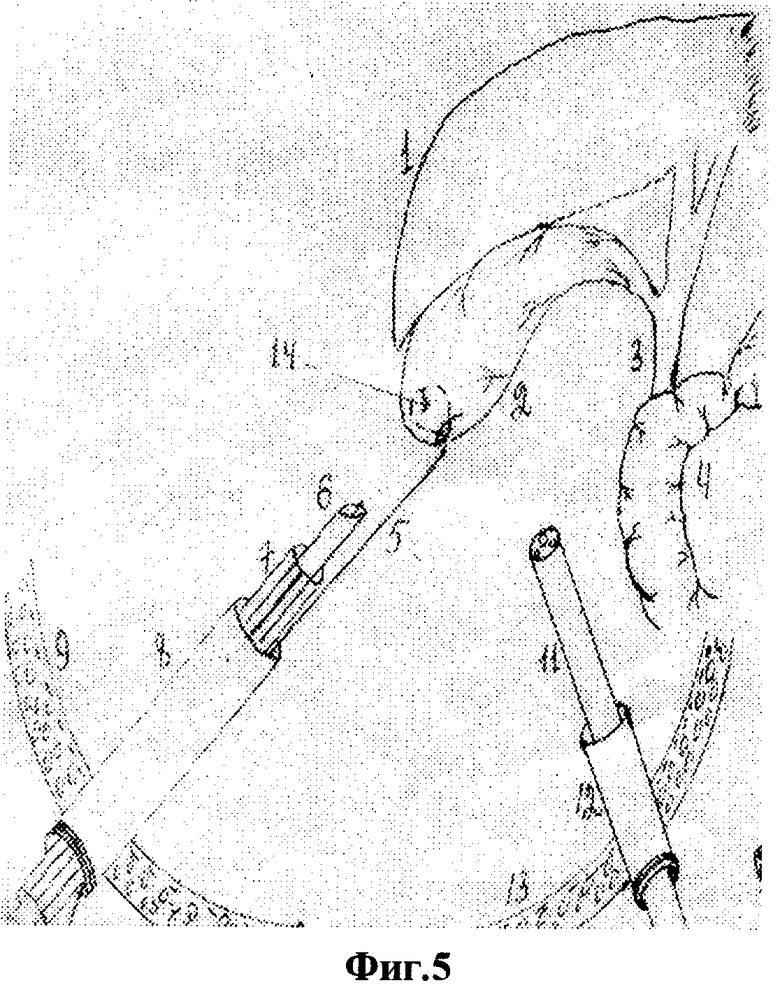
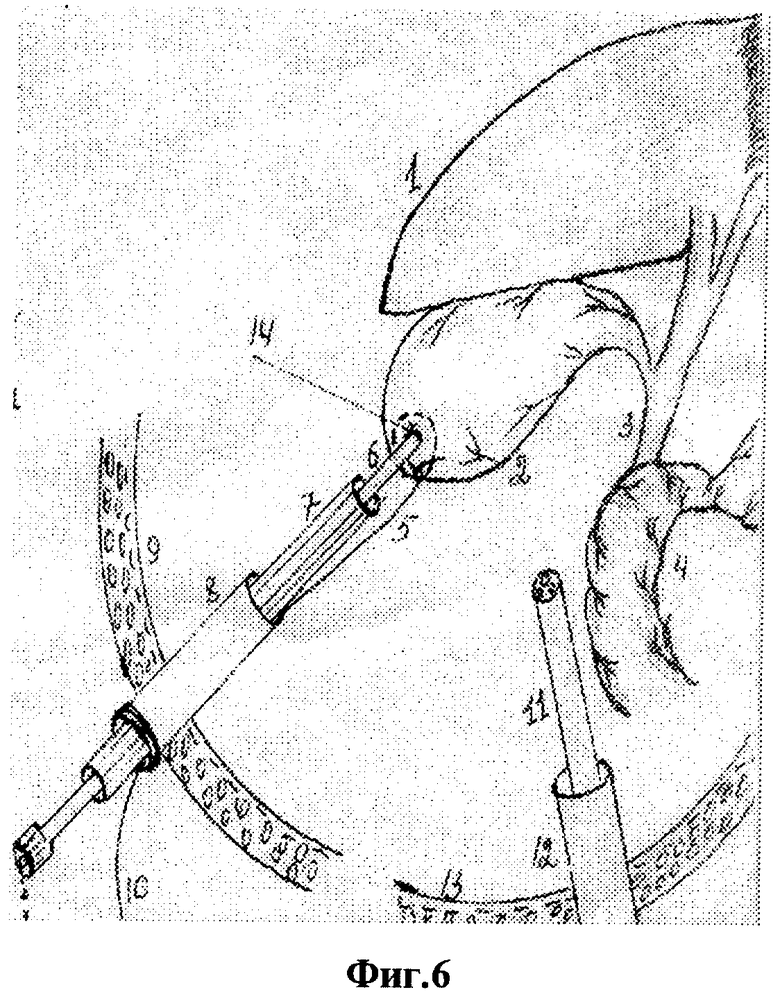
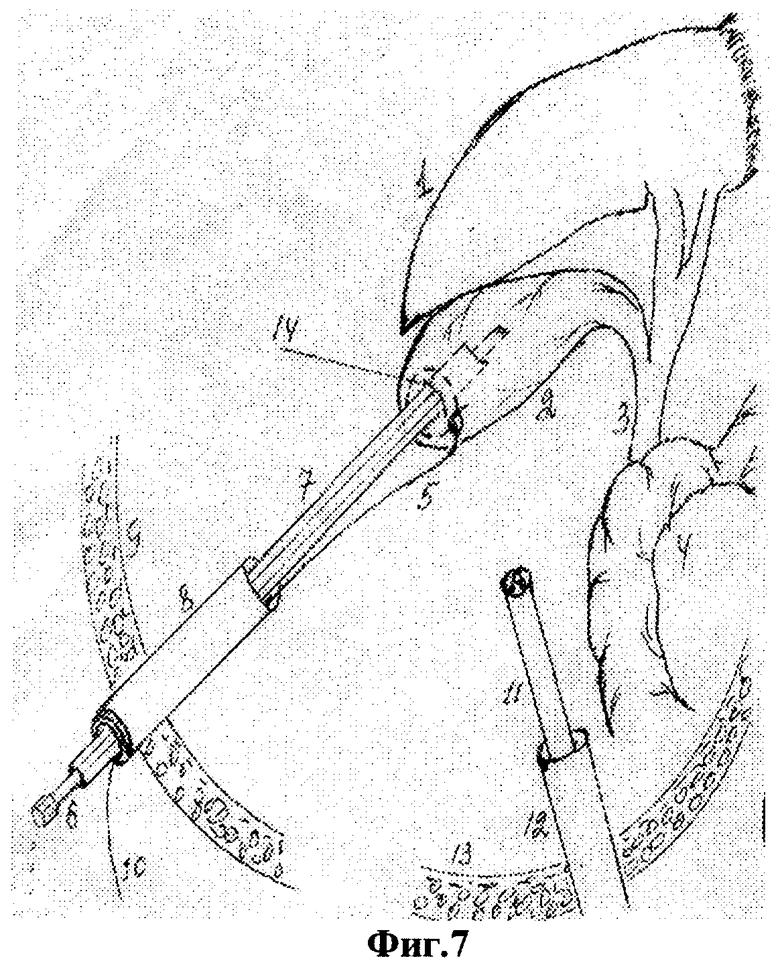
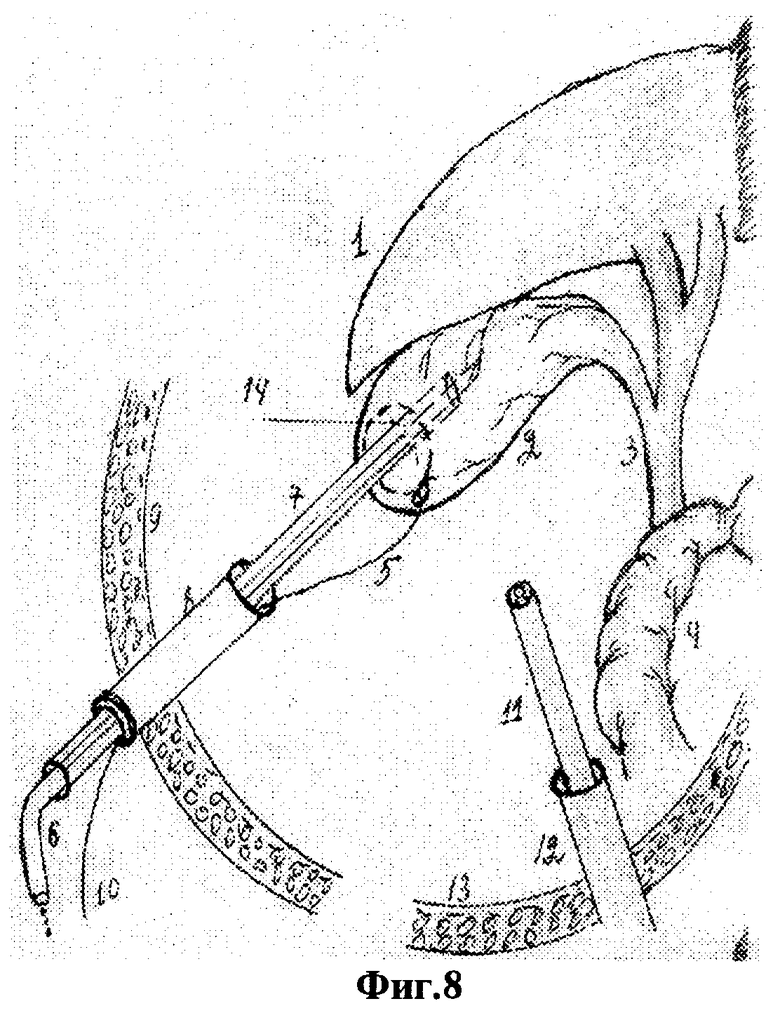
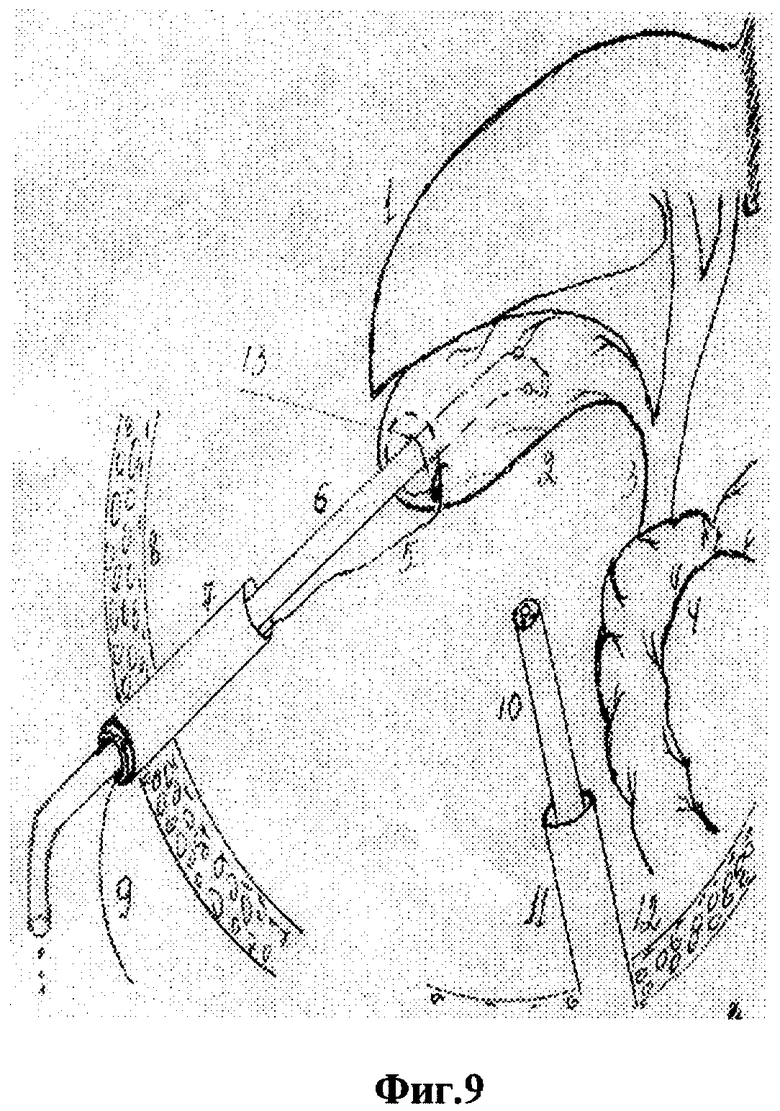
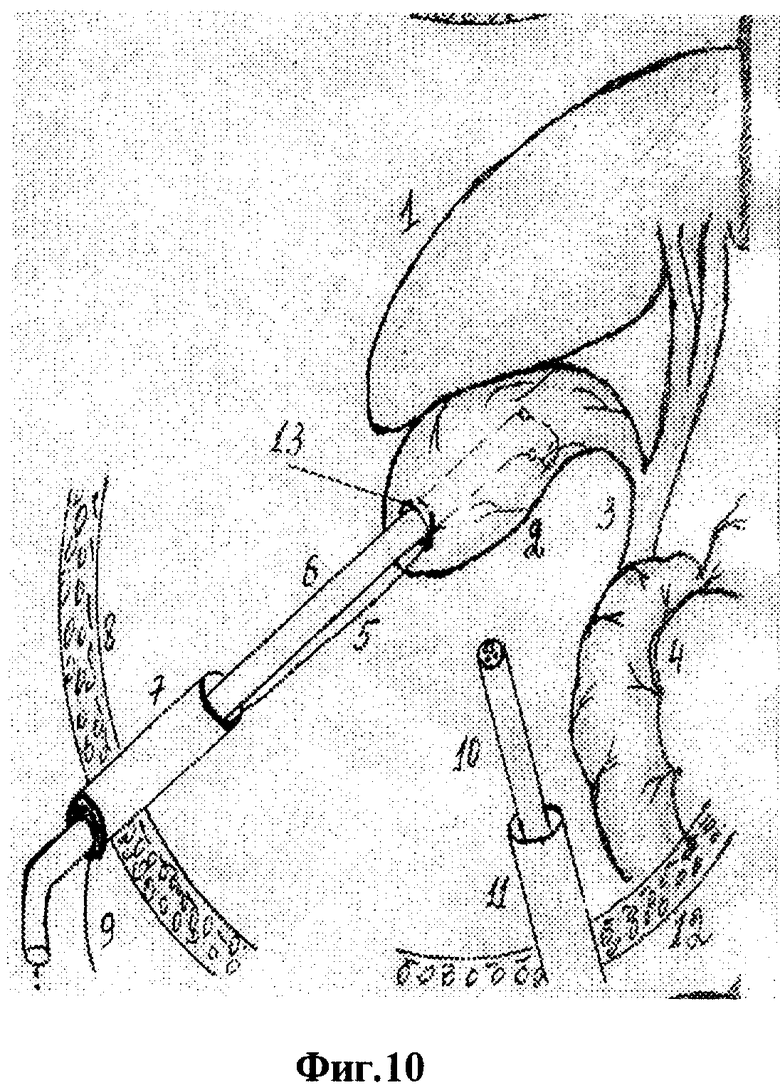
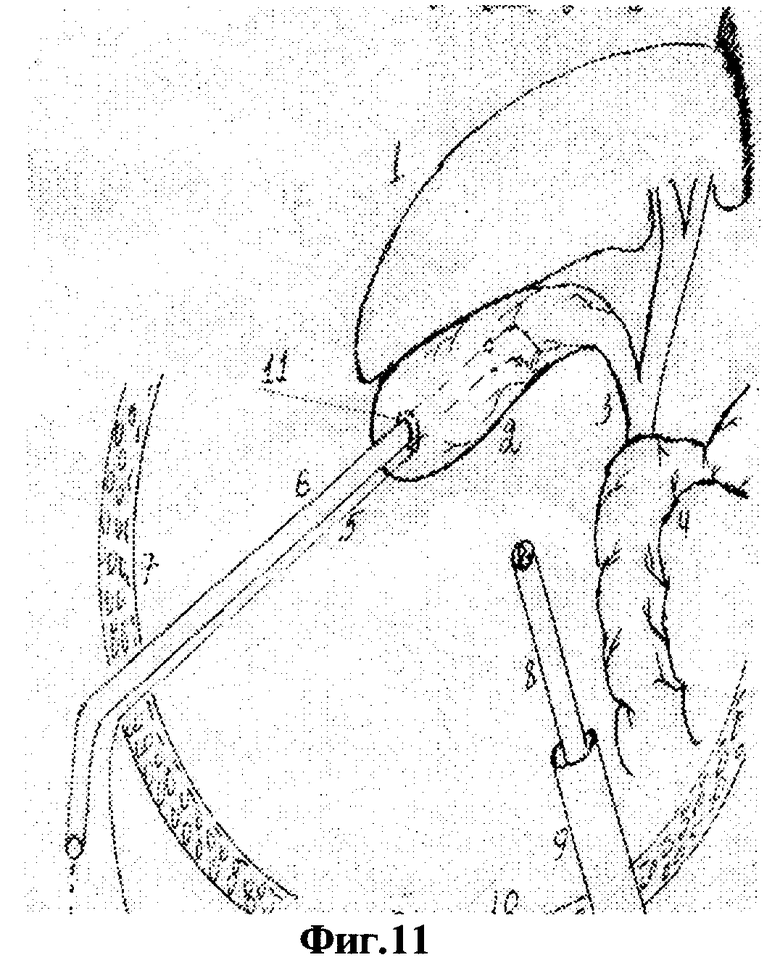
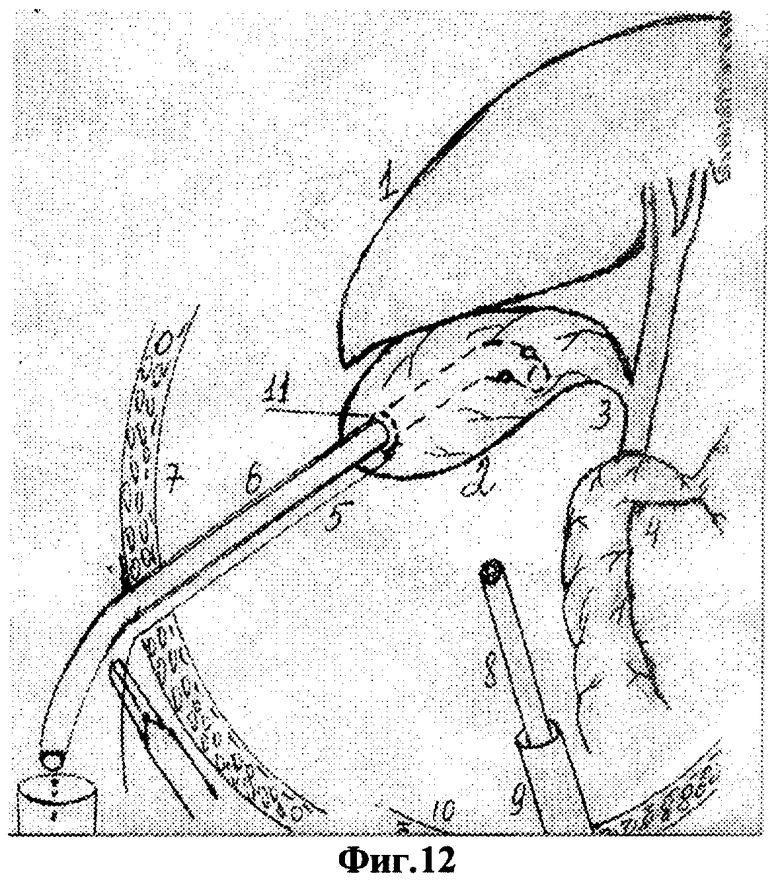
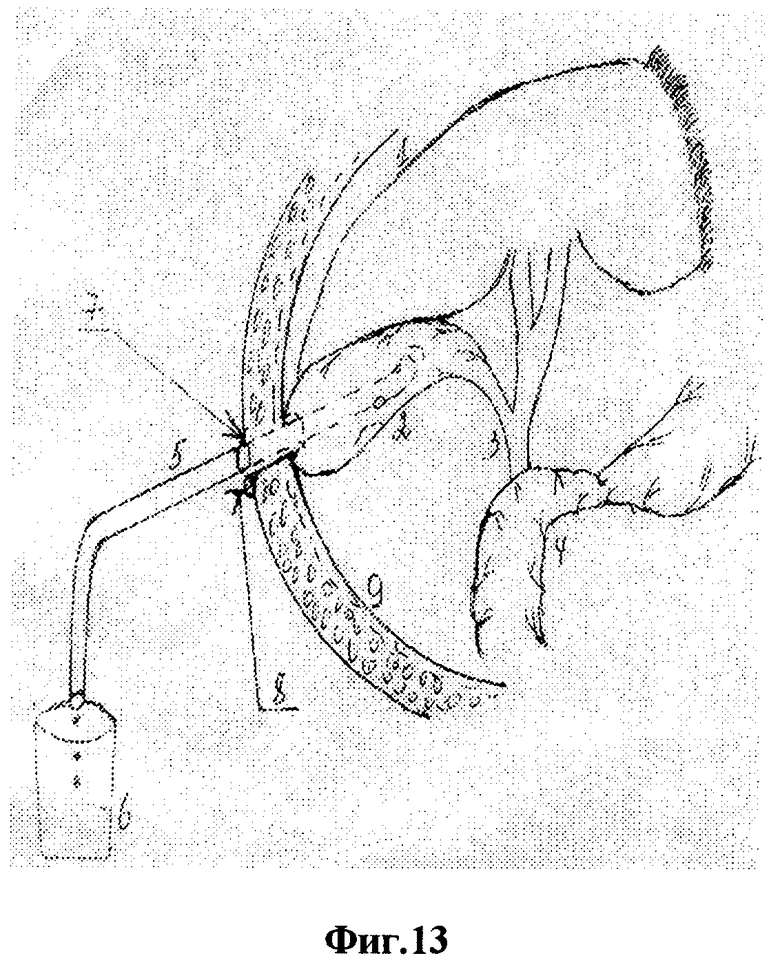
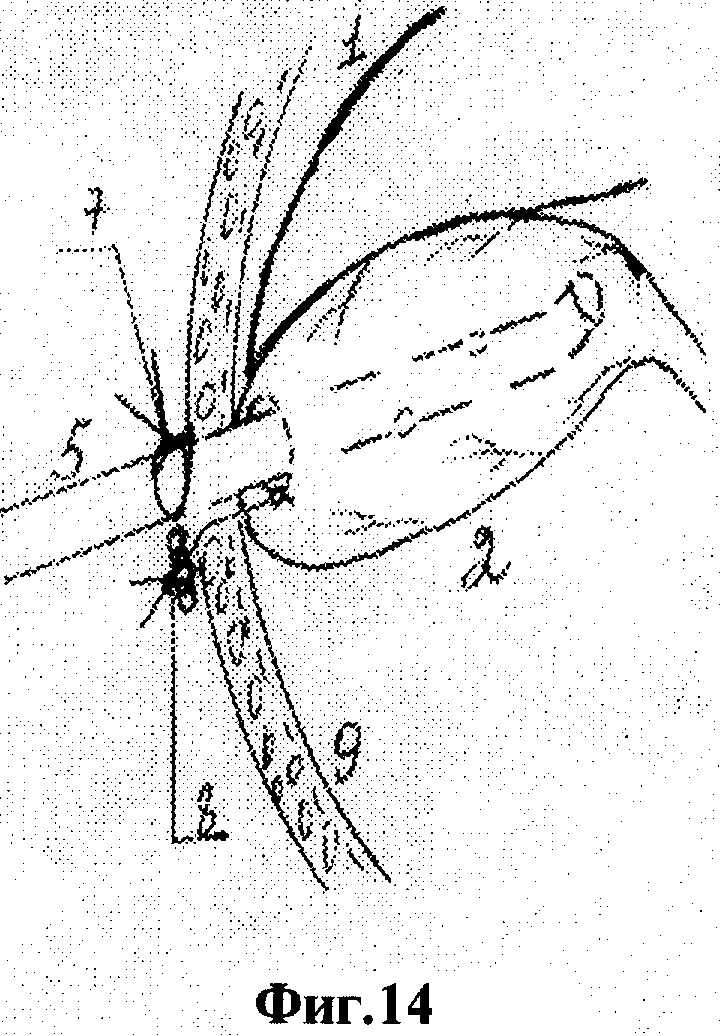
Для осуществления способа под видеолапароскопическим контролем производят прокол передней брюшной стенки в точке проекции дна желчного пузыря троакаром диаметром 5 мм, по троакару в брюшную полость проводят иглодержатель от лапароскопического хирургического набора с атравматической ниткой "POLVSORB-UL-203," игла CV-23, 17 mm., 1/2 круга. Под видеолапароскопическим контролем на дно желчного пузыря накладывают кисетный шов такими образом, что после последнего стежка конец нитки проводят через петлю, созданную на противоположном конце нитки (фиг.2, 3, 4). По центру кисетного шва проводят пункцию желчного пузыря специальным устройством (фиг.5, 6, 7). Последнее состоит из иглы диаметром 3 мм и длиной 20 см и надетой на нее тонкостенной металлической трубки. После получения содержимого пузыря игла удаляется и в просвете пузыря остается рабочий конец полой металлический трубки (фиг.8). По ней в полость пузыря проводят дренирующий катетер (фиг.8). Трубка удаляется, и натягивается кисетный шов (фиг.9, 10, 11). Конец нитки держать в натянутом виде (фиг.11). И фиксируют к коже (фиг.12). К коже также фиксируется дренажная трубка (фиг.12).
Таким образом, нами предлагается совершенно новая эндоскопическая операция, которая осуществляется поочередным выполнением следующих основных этапов:
- транспариетальная пункция передней брюшной стенки троакаром диаметром 5 мм в точке проекции дна желчного пузыря под видеолапароскопическим контролем;
- наложение кисетного шва на дно пузыря под видеолапароскопическим контролем;
- пункция желчного пузыря в центре кисетного шва специальным устройством;
- введение дренажа по просвету полой металлической трубки в просвете пузыря;
- удаление полой металлической трубки;
- затягивание кисетного шва;
- подтягивание нити и фиксация ее конца к коже;
- Фиксация дренажной трубки к коже шелковой ниткой.
Пример конкретного выполнения
Больная А., 63 лет, поступила в клинику общей хирургии Дагмедакадемии 15.09.03 г., с диагнозом: "Рак фатерова сосочка (Т2, Nх-0, M0), механическая желтуха тяжелой степени, печеночная недостаточность, энцефалопатия". Заболела два месяца тому назад, когда появился кожный зуд, иктеричность склер, находилась на стационарном лечение в течение всего этого времени в районной больнице с диагнозом "Острый гепатит". Кожные покровы и видимые слизистые желтого цвета, на коже следы расчесов. В легких везикулярное дыхание. Соч-тоны ритмичные, частые PS - 92 удара в минуту. АД 30/80 мм рт. ст. Живот несколько увеличен в объеме, печень выступает из-под реберные дуги на 2 п/ пальца, плотной консистенции. Пальпируется напряженный и безболезненный желчный пузырь. По средней линии ниже пупка послеоперационный линейный рубец (после кесарева сечения). Стул регулярный ахоличный. Моча темного цвета, мочеиспускание свободное, безболезненное.
Анализ крови: гемоглобин 116 г/л, эритроциты 3,8*1012/л, лейкоциты 5,4*109/л, СОЭ-47 мм/ч, биллирубин общий 588 мкмооль/л, прямой 512 мкмоль/л, непрямой 76 мкмоль/л, общий белок плазмы крови 58 г/л, АЛТ 0,72 ммоль/ч.л, ACT 0,93 ммоль/ч.л, тимоловая проба 6 ед. Креатенин 122 мкмоль/л. Мочевина 10,5 ммоль/л.
Анализ мочи: уд. вес - 1013, лейкоциты - 5-7 в п/зр. Реакция на желчные пигменты - резко положительная.
При УЗИ печень увеличена, очаговые образования в паренхиме печени не определяются, желчный пузырь размерами 14,7*5,8 см, содержимое неоднородное гиперэхогенная взвесь, холедох расширен, диаметр его составляет 25 мм, внутрипеченочные желчные протоки также расширены. Головка поджелудочной железы увеличена 4,6*3,5 см, в проекции гиперэхогенное образование размерами 2,5*2,0 см. Определяется свободная жидкость в отлогих местах брюшной полости.
На вторые сутки после переливания 5% глюкозы с аскорбиновой кислотой, свежезамороженной одногруппной плазмы под местной анестезией (Sol. Novocaini 0,25%-40,0) наложен пневмопертонеум 12 мм рт. ст. и введен 11 мм троакар через параумбиликальный доступ. При обзорной лапароскопии желчный пузырь напряжен и увеличен, печень землистого цвета, плотной консистенции, под капсулой визуализируются расширенные желчные капилляры. В отлогих местах брюшной полости до 300 мл желтоватой жидкости. Произведена пункция передней брюшной стенки в проекции дна желчного пузыря троакаром диаметром 5 мм. По троакару в брюшную полость проведен иглодержатель с атравматической ниткой "POLYSORB-UL-203, игла-CV-23, 17 мм, 1/2 круга (фиг.1)". Наложен кисетный шов (фиг.1-4). Выполнена пункция желчного пузыря и в его просвет установлена дренажная трубка (фиг.5-10). Конец нитки кисетного шва и дренажная трубка фиксированы к коже у места выведения дренажа (фиг.13 и 14). Произведено промывание билиарного тракта физиологическим раствором.
Течение послеоперационного периода гладкое, желтуха постепенно снижалась. По дренажу из билиарного тракта ежесуточно поступала желчь в количестве от 500 до 600 мл. Спустя две недели с момента операции выполнена фистулография. При этом на фистулограмме определялось удовлетворительное контрастирование желчных путей, резкое расширение билиарного тракта, ампутация холедоха в его интрамуральной части и полное отсутствие контраста в двенадцатиперстной кишке.
После соответствующей предоперационной подготовки
- переливание свежезамороженной одногруппной плазмы, гепатотропная терапия, антиоксидантная поддержка гепатоцитов, коррекция нарушений органов и систем, т.е. на 20-е сутки после первого этапа операции выполнена панкреатодуоденальная резекция. Течение послеоперационного периода гладкое. При гистологическом исследовании препарата выявлена аденокарцинома фатерова сосочка. Больная выписана с выздоровлением на дальнейшее диспансерное наблюдение 24.10.03 г.
Как видно из таблицы, одинаковыми признаками прототипа и изобретения (подчеркнуты) являются
- лапароскопия;
- пункция желчного пузыря;
- эвакуация содержимого пузыря;
- введение дренажной трубки в полость пузыря
Отличительными признаками изобретения и прототипа являются:
- во время лапароскопии выполняется лапароцентез, нарушая герметичность брюшной полости и ухудшая при этом обзор органов брюшной полости, а при предлагаемом методе этого не происходит, все манипуляции выполняются через гильзу 5 мм троакара;
- дно желчного пузыря выводят до уровня кожи, вытягивая его через раневой канал, деформируя пузырь и не нарушая в нем кровообращение, а при предлагаемом способе дно пузыря плотно прижимают к париетальной брюшине без деформирование пузыря и нарушая интрамуральное кровообращение, а также максимально сохраняя покой органа;
- холецистостома формируется в виде чубовидного свища, а при предлагаемом способе по типу трубчатого свища.
Положительный эффект
1. Лапароскопическая холецистостома формируется при более физиологичном щадящем варианте.
2. При выполнении холецистостомы по предлагаемому способу риск инфицирования брюшной полости минимальный.
3. Выполнение холецистостомы по предлагаемому способу технически не усложняет второй этап операции.
Применение в клинике
Разработанный нами способ лапароскопической холецистостомии применен при лечении 28 пациентов с механической желтухой опухолевого генеза. Опухолевый процесс в головке поджелудочной железы был локализован у 19 пациентов, в терминальном отделе холедоха - у 5 и в области фатерова сосочка - у 4 пациентов.
Холецистостома как первый этап оперативного лечения была выполнена 22 больным, остальным 6 пациентам она послужила окончательным лечебным мероприятием ввиду распространенности опухолевого процесса.
Осложнения в виде желчеистечения в свободную брюшную полость или же нарастания желтухи и печеночно-почечной недостаточности не отмечены.
Всем пациентам в послеоперационном периоде выполнена фистулография. При этом во всех случаях был полный блок в терминальном отделе холедоха. Желчь в двенадцатиперстную кишку не поступала. В связи с этим больным с момента поступления проводилась нутритивная диетическая и медикаментозная поддержка, а также антиоксидантная защита гепатоцитов путем внутривенного капельного вливания реамберина. В трех случаях имелись условия для выполнения радикальной операции. Им проведена панкреатодуоденальная резекция с благоприятным исходом. Остальным 19 пациентам проведены паллиативные операции: холецистоеюностомия 15, холецистодуоденостомия 3, холецистогастростомия 1, непосрестственные результаты лечения больных удовлетворительные. Отдаленные результаты лечения больных не изучены.
Характеристика медико-экономической эффективности.
- Предполагается снижение количества осложнений, имевших место при применении прототипа.
- Предполагается ускорение предоперационной подготовки, в первую очередь среди больных, которым предстоит выполнение радикальной операции.
- Возможность использования желчного пузыря при втором этапе оперативного лечения периампулярных опухолей.
Источники информации
1. B.C.Савельев, В.М.Буянов, А.С.Балалыкин. Эндоскопия органов брюшной полости. М., "Медицина", 1977.
2. B.C.Савельев, В.М.Буянов, Г.И.Лукомский. Руководство по клинической эндоскопии М., "Медицина", 1985.
3. М.А.Хамидов. Лапароскопическое лечение острого холецистита у больных с высоким операционным риском. Дисс... кан.мед. наук. 1996.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЛАПАРОСКОПИЧЕСКОЙ ХОЛЕЦИСТОДУОДЕНОСТОМИИ | 2002 |
|
RU2277389C2 |
| СПОСОБ ПАЛЛИАТИВНОГО ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ОПУХОЛЕЙ ПАНКРЕАТОДУОДЕНАЛЬНОЙ ЗОНЫ | 2007 |
|
RU2327425C1 |
| СПОСОБ ЛАПАРОСКОПИЧЕСКОГО ЧРЕСПЕЧЕНОЧНОГО ДРЕНИРОВАНИЯ ЖЕЛЧНОГО ПУЗЫРЯ И ПЕЧЕНОЧНЫХ ЖЕЛЧНЫХ ПРОТОКОВ | 1996 |
|
RU2152175C1 |
| СПОСОБ НАРУЖНОГО ДРЕНИРОВАНИЯ ЖЕЛЧНЫХ ПУТЕЙ ПРИ ЛАПАРОСКОПИЧЕСКОЙ ОПЕРАЦИИ | 2002 |
|
RU2218949C1 |
| Способ наложения пункционного компрессионного холецистодуоденоанастомоза | 2016 |
|
RU2648336C2 |
| СПОСОБ НАРУЖНОГО ДРЕНИРОВАНИЯ ЖЕЛЧНОГО ПУЗЫРЯ | 1991 |
|
RU2019201C1 |
| СПОСОБ ДЕКОМПРЕССИИ БИЛИАРНОГО ТРАКТА ПРИ НЕФУНКЦИОНИРУЮЩЕМ ПУЗЫРНОМ ПРОТОКЕ | 2011 |
|
RU2457800C1 |
| Способ формирования магнитного компрессионного холецистогастроанастомоза | 1989 |
|
SU1708313A1 |
| Способ декомпрессии желчных протоков с клипированием культи пузырного протока и фиксацией к коже на тефлоновом проводнике | 2022 |
|
RU2786733C1 |
| СПОСОБ ЛАПАРОСКОПИЧЕСКОЙ ХОЛЕЦИСТОЛИТОЭКСТРАКЦИИ | 2007 |
|
RU2365349C2 |
Изобретение относится к медицине, а именно к области эндоскопической хирургии, и может быть использовано для декомпрессии билиарного тракта при механической желтухе опухолевого генеза. Выполняют прокол брюшной стенки в проекции желчного пузыря. Накладывают кисетный шов. После последнего стежка конец нити проводят через петлю, созданную на противоположном конце нити. Выполняют пункцию желчного пузыря в центре кисетного шва иглой с надетой на нее полой металлической трубкой. По последней в просвет желчного пузыря проводят катетер диаметром, достаточным для декомпрессии билиарного тракта. Трубку удаляют. Затягивают кисетный шов. Конец нити в натянутом состоянии и катетер фиксируют к коже передней брюшной стенки. Дно желчного пузыря вытягивают до соприкосновения с париетальной брюшиной. Способ позволяет повысить безопасность и надежность контактной лапароскопической холецистостомы. 14 ил., 1 табл.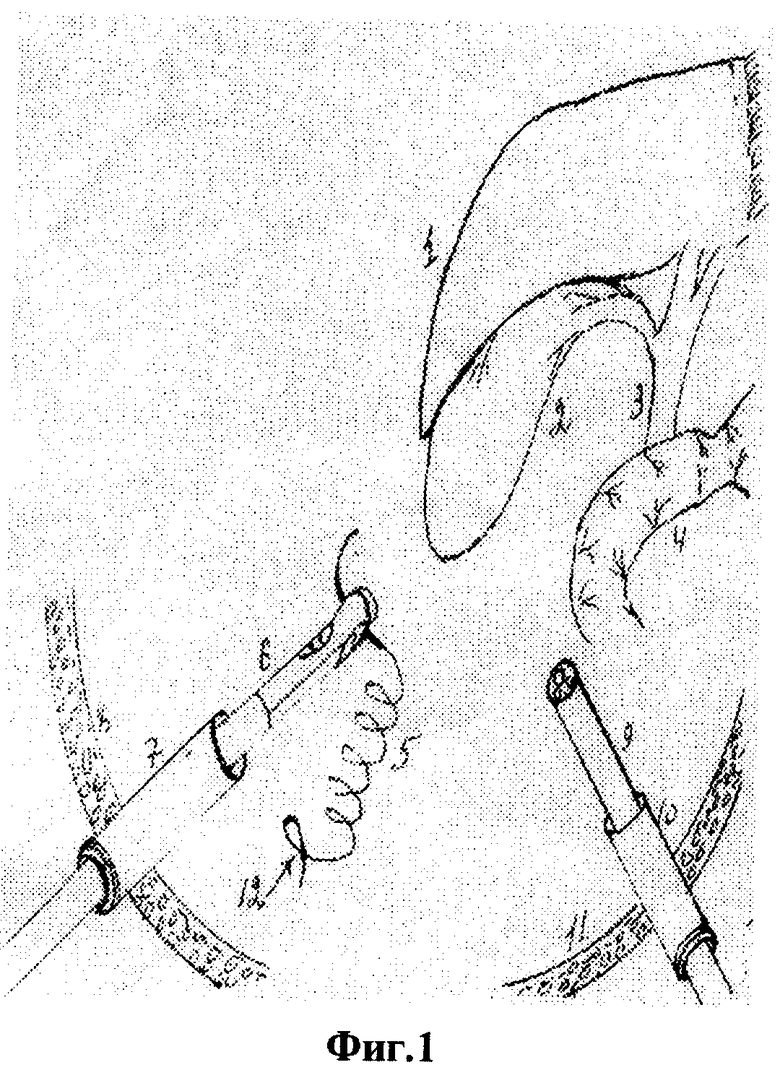
Способ лапароскопической холецистостомии, включающий декомпрессию билиарного тракта, отличающийся тем, что операцию производят путем прокола передней брюшной стенки в проекции желчного пузыря, накладывают кисетный шов, при этом после последнего стежка конец нити проводят через петлю, созданную на противоположном конце нити, выполняют пункцию желчного пузыря в центре кисетного шва иглой с надетой на нее полой металлической трубкой, по последней в просвет пузыря проводят катетер диаметром, достаточным для декомпрессии билиарного тракта, трубку удаляют, затягивают кисетный шов, конец нити в натянутом состоянии и катетер фиксируют к коже передней брюшной стенки, при этом дно желчного пузыря вытягивают до соприкосновения с париетальной брюшиной.
| САВЕЛЬЕВ B.C | |||
| и др | |||
| Эндоскопия органов брюшной полости - М., Медицина, 1977, с.226-228 | |||
| ЛИТТМАНН И | |||
| Брюшная хирургия | |||
| - Будапешт, 1970, с.188, 396 | |||
| СПОСОБ НАРУЖНОГО ДРЕНИРОВАНИЯ ЖЕЛЧНОГО ПУЗЫРЯ | 1991 |
|
RU2019201C1 |
| УСТРОЙСТВО ДЛЯ ЛАПАРОСКОПИЧЕСКОЙ ПУНКЦИИ ЭХИНОКОККОВЫХ КИСТ ПЕЧЕНИ | 1998 |
|
RU2159088C2 |
| СПОСОБ УСТАНОВКИ КАТЕТЕРА ДЛЯ ПРОВЕДЕНИЯ ПЕРИТОНЕАЛЬНОГО ДИАЛИЗА | 2000 |
|
RU2164807C1 |
Авторы
Даты
2007-05-27—Публикация
2004-04-19—Подача