Изобретение относится к медицине, а именно к реконструктивно-восстановительной хирургии, оториноларингологии и торакальной хирургии, и может найти применение при замещении окончатых дефектов трахеи и гортани.
Известно использование для замещения окончатых дефектов шейного отдела трахеи и гортани кожно-мышечных, трехслойных кожно-мышечно-кожных аутолоскутов, сформированных из разных областей шеи или перемещенных на питающей ножке с верхней половины грудной клетки [1]. Однако отсутствие на шее и верхней половине грудной клетки пригодных для пластического замещения мягких тканей (грубые рубцы, атрофия подкожной клетчатки, выраженный воспалительный процесс) не позволяет использовать аутотрансплантаты, взятые из этих анатомических областей. В то же время из-за особенностей строения для пластики дефектов стенок трахеи и гортани требуются не только мягкие, но и опорные ткани.
В качестве каркасной структуры при формировании аутотрансплантата из прилежащих тканей и на перемещенной питающей ножке для замещения окончатых обширных дефектов гортани и трахеи использовали различные имплантаты: сетки из медицинской стали, тантала, титана, серебра, полипропилена, марлекса, политетрафторэтилена и др. [2]. Недостатками этих способов являются недостаточная биохимическая и биомеханическая совместимость имплантатов. Вследствие этого, после врастания и созревания соединительной ткани они становятся ригидными, деформируются и сокращаются, способствуют избыточному росту соединительной ткани, что может привести к рестенозу дыхательных путей. Эти имплантаты не устойчивы к инфекции, вызывают пролежни прилежащих сосудов (плечеголовного ствола и др.) и аррозивное кровотечение.
Известны способы устранения обширных дефектов трахеи и гортани с помощью сложных кожно-костных, кожно-мышечно-костных, кожно-хрящевых аутотрансплантатов, в том числе предварительно подготовленных путем имплантации ауто- или аллоткани (хряща реберной дуги, ушной раковины, носовой перегородки и т.д.) [3]. Недостатками способов являются высокая травматичность, связанная с забором опорных аутотканей (кость, хрящ), вероятность резорбции костного или хрящевого опорного компонента и потеря каркасных свойств трансплантата в отдаленный период, что может привести к рестенозу трахеи и гортани, либо пролабированию лоскута в просвет дыхательных путей. Способам с предварительной имплантацией хряща или кости присущи многоэтапность и продолжительность лечения, что снижает качество жизни данной категории больных. Кроме того, при использовании собственного хряща реберной дуги, ушной раковины или носовой перегородки возникают анатомо-функциональный и косметический дефекты в донорской зоне, что может вызвать необходимость их пластического восстановления.
Известен способ устранения дефектов трахеи и гортани, включающий формирование свободного реваскуляризируемого аутотрансплантата на сосудистой ножке, затем прошивание его отдельными узловыми швами, проведение их над костью с одной стороны и через дерму кожи с другой, вшивание аутолоскута в дефект кожей внутрь, после чего сосудистую ножку проводят в ранее сформированный подкожный туннель, соединяющий рану в области трахеи и выделенные реципиентные сосуды, наложение анастомоза между сосудами лоскута и ветвями сонной артерии и яремной вены [4]. Способ имеет существенные недостатки. Аутотрансплантат с опорным костным фрагментом имеет плоскую форму, тем самым не обеспечивает создание физиологической (полукольцевой) формы трахеи или гортани и позволяет надежно устранять дефекты не более 1/3 от их окружности. Отсутствие фиксации костного фрагмента в составе этого лоскута может привести к миграции тканей в раннем послеоперационном периоде и сужению просвета верхних дыхательных путей. В условиях дефицита тканей в реципиентной области могут возникать трудности при сшивании краев кожной раны из-за значительной толщины комплекса тканей. В донорской области снижается прочность кости, что может привести к перелому, а для предотвращения этого осложнения длительная иммобилизация конечности и ограничение физических нагрузок снижает качество жизни больных. Кроме того, способ отличается сложностью хирургических действий и травматичностью, связанной с забором костного фрагмента.
Наиболее близким к предлагаемому (прототипом) является способ устранения дефектов трахеи и гортани, включающий формирование свободного реваскуляризируемого аутотрансплантата на сосудистой ножке, для этого сначала осуществляют забор фрагментов хряща, в средней части которых выполняют клиновидные резекции, сохраняя одну из поверхностей, затем путем наложения швов сближают края хрящей в области резекции, формируя трансплантаты в виде дуг. В донорской области на поверхностной фасции в проекции питающих сосудов забираемого аутотрансплантата формируют ложа в виде отдельных каналов для ранее подготовленных фрагментов хрящей с сохранением между ними перегородок с перфорантными сосудами. В сформированные ложа укладывают трансплантаты выпуклой сохраненной поверхностью к фасции, вогнутой к коже с последующей фиксацией швами фрагментов хряща к коже аутотрансплантата. Сформированный таким образом аутотрансплантат забирают в едином комплексе с фрагментами хряща и помещают в дефект кожей внутрь с опорой жесткого компонента на передние и боковые стенки дефекта, восстанавливают кровоснабжение в аутотрансплантате и фиксируют швами фрагменты хряща в составе аутотрансплантата к хрящам трахеи и/или гортани [5]. Однако способ имеет недостатки, обусловленные сложностью формирования полукольцевой формы просвета трахеи и/или гортани в результате конструктивных особенностей аутотрансплантата с опорным хрящевым фрагментом; хрящевой компонент в составе лоскута может лизироваться в отдаленном послеоперационном периоде, что приведет к потере каркасных свойств трансплантата и сужению просвета верхних дыхательных путей с нарушением дыхания; также после забора аутохряща возникают анатомо-функциональный и косметический дефекты в донорской зоне, пластическое восстановление их также может быть необходимо. Кроме того, способ отличается сложностью хирургических действий и травматичностью, связанной с забором фрагмента хряща.
Новая техническая задача - устранение окончатых дефектов трахеи и гортани любых размеров хорошо кровоснабжаемым аутотрансплантатом с минимальным анатомо-функциональным или косметическим ущербом для донорской зоны, упрощение действий хирурга и снижение травматичности операции, повышение ее состоятельности.
Для решения поставленной задачи в способе замещения окончатых дефектов трахеи и гортани, включающем забор и формирование свободного реваскуляризируемого кожно-фасциального аутотрансплантата, вшивание его в дефект кожей внутрь с опорой жесткого компонента на передние и боковые стенки дефекта, восстановление кровоснабжения в аутотрансплантате, в сформированном аутотрансплантате, кожная часть которого соответствует размерам дефекта, а лоскут подкожной жировой клетчатки и поверхностной фасции превышает выходит за его пределы на 5-10 мм, на фасциальную поверхность аутотрансплантата укладывают сетчатый имплантат, сплетенный из сверхэластичной никелидотитановой нити диаметром 60-90 мкм с размерами ячейки 200-500 мкм, выступающий за края аутотрансплантата не менее чем на 10 мм, причем делают линейный разрез в имплантате, который дополняют выкраиванием округлого отверстия для размещения сосудистой ножки аутотрансплантата, далее осуществляют его фиксацию к коже через толщу тканей сверхэластичной никелидотитановой нитью диаметром 40-60 мкм, завязывают узлы на поверхности имплантата, после чего укрепленный сетчатым имплантатом аутотрансплантат размещают на дефекте и фиксируют кожу аутотрансплантата к краям дефекта трахеи и/или гортани с последующим укрытием линии шва тканями аутотрансплантата, затем выступающий край сетчатого имплантата, из состава сформированного аутотрансплантата, фиксируют к стенкам трахеи и/или гортани.
Достижимость технического результата обусловлена всей совокупностью взаимосвязанных существенных признаков, определяющим из которых является предварительное укрепление свободного реваскуляризируемого аутотрансплантата сетчатым имплантатом на основе никелида титана с выкроенным отверстием для сосудистой ножки и фиксирование его сверхэластичной никелидотитановой нитью, а также укрытие первого ряда швов между аутотрансплантатом и трахеей и/или гортанью лоскутом подкожной жировой клетчатки и поверхностной фасции аутотрансплантата. Пористая чешуйчатая поверхность никелидотитановой нити придает ей высокую адаптированность в тканях организма. Размер ячейки 200-500 мкм, толщина нити для плетения имплантата 60-90 мкм и фиксирующей лигатуры 40-60 мкм подобраны экспериментальным путем и являются оптимальными для создания каркаса и надежного фиксирования тканей. Выкроенное округлое отверстие в имплантате, с одной стороны, позволяет оптимально расположить питающую ножку и предупредить ее сдавление на этапе укрепления аутотрасплантата, с другой стороны, препятствует смещению имплантата в раннем послеоперационном периоде. Форма выкройки имплантата и вариант соединения комбинированный аутотрансплантат-трахея и/или гортань надежно изолируют питающую ножку от первого ряда шва, тем самым в случае его частичной несостоятельности предотвращают тромбирование или аррозивное кровотечение из сосудов питающей ножки. Кроме того, использование трехрядного шва (10) повышает герметичность соединения комбинированного аутотрансплантата и стенок трахеи и/или гортани (фиг.3).
Вследствие биомеханической и биохимической совместимости с окружающими тканями поры нити и ячейки имплантата прорастают фибробластами, капиллярами и новообразованными сосудами, заполняются соединительной тканью с формированием единого тканевого регенерата, что гарантирует надежное удержание в тканях, предотвращает смещение имплантата относительно дефекта трахеи и/или гортани, исключает стеноз дыхательный путей. Сетчатая структура и общая толщина имплантата (не менее 120 мкм), предложенного нами, обеспечивает достаточную механическую устойчивость и при прорастании соединительной тканью не препятствует минимальной подвижности на замещенном участке трахеи, необходимой для адекватного трахеобронхиального дренажа и во время акта дыхания. Общая толщина имплантата не более 200 мкм не препятствует тесному контакту аутотрансплантата с окружающими тканями, облегчает сращение их между собой. Сетчатый имплантат на основе сверхэластичной никелидотитановой нити является хорошим пластическим материалом, позволяет легко и просто моделировать любую необходимую форму в имплантационной области, устойчив к инфекции. Эластичные свойства сетчатого никелидотитанового имплантата и дыхательной трубки сходны, поэтому при растяжении деформация образованного комплекса трахея-имплантат получается согласованной. Это снижает риск послеоперационных осложнений, повышает прочность соединения и обеспечивает анатомо-физиологическое восстановление данной области. В указанной последовательности технических решений значительно упрощается и кратно сокращается продолжительность этапа укрепления аутотрансплантата и, как следствие, время всей операции.
Отсутствие в мировой литературе и в патентно-информационных источниках решений со сходной совокупностью существенных признаков свидетельствует о соответствии предложения авторами критериям «новизна» и «изобретательский уровень». Изобретение иллюстрируется схемами выполнения конкретных приемов и примерами отдельных операций в эксперименте.
На иллюстрациях представлено:
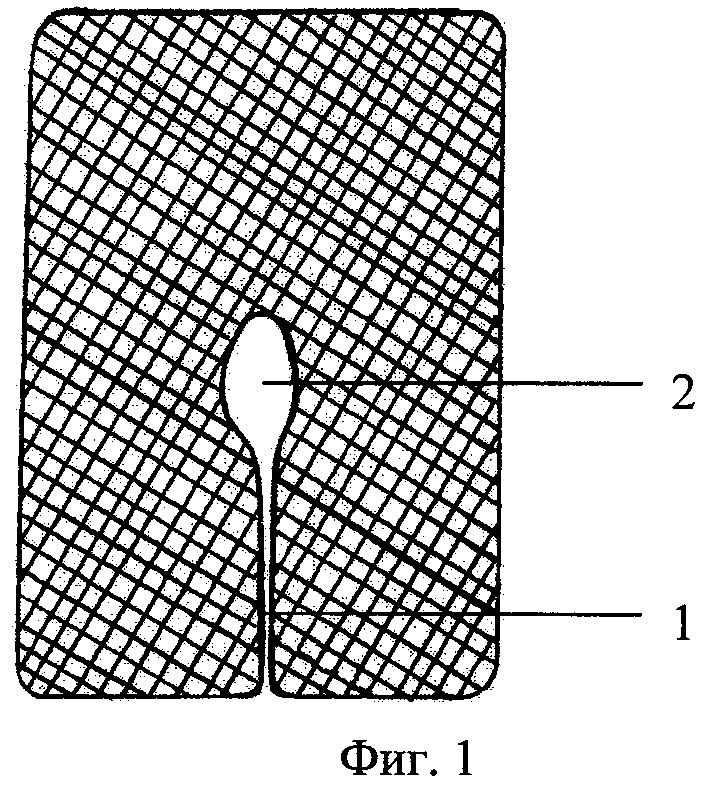
фиг.1. Форма выкройки сетчатого имплантата: 1 - линейный разрез, 2 - округлое отверстие для размещения питающей ножки аутотрансплантата;
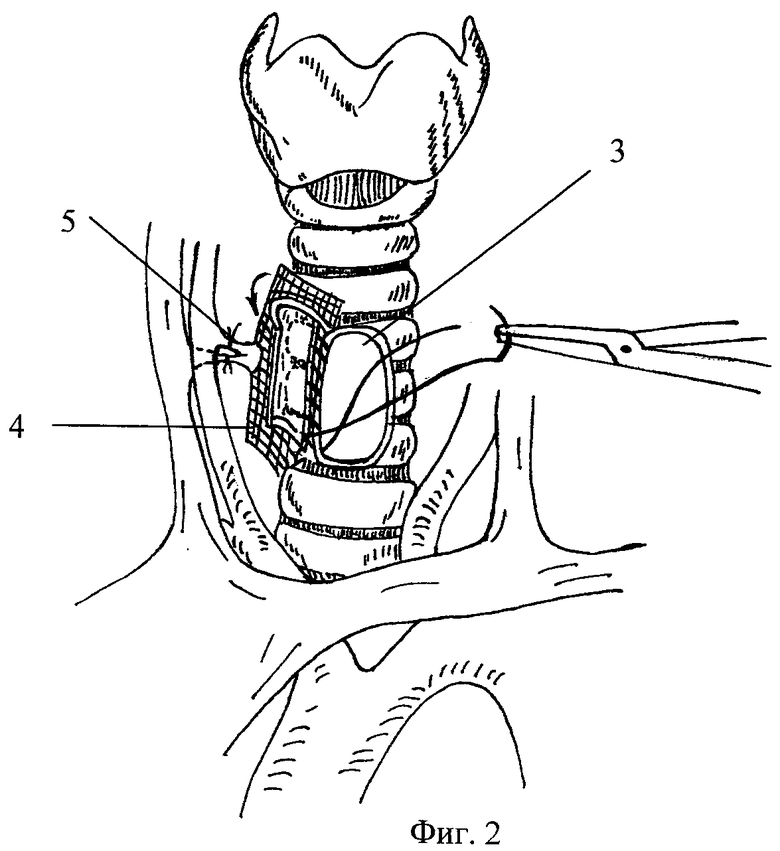
фиг.2. Схема замещения окончатого дефекта трахеи. Этап вшивания реваскуляризируемого комбинированного аутотрансплантата: 3 - дефект трахеи, 4 - комбинированный аутотрансплантат, 5 - реваскуляризированная питающая ножка в выкроенном отверстии сетчатого имплантата;
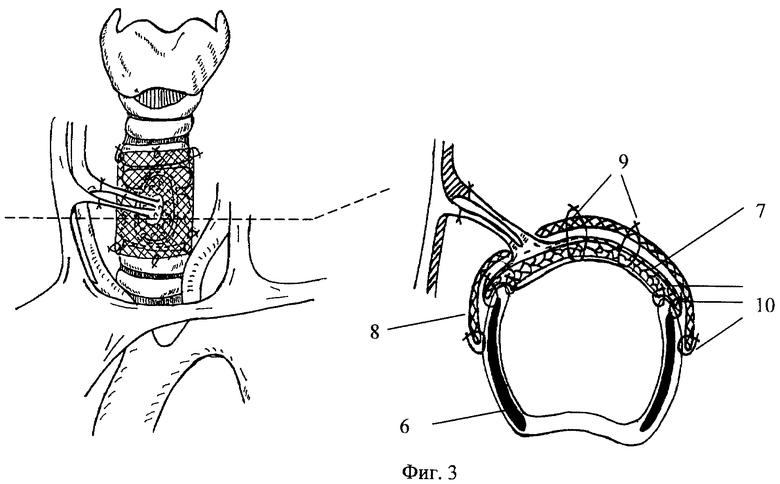
фиг.3. Схема операции: дефект трахеи замещен комбинированным аутотрансплантатом, кровоснабжение его восстановлено. Схематично указан поперечный срез на уровне замещенного дефекта трахеи: 6 - стенка трахеи, 7 - кожно-фасциальный аутотрансплантат, 8 - сетчатый никелидотитановый имплантат, 9 - фиксирующие швы между кожно-фасциальным аутотрансплантатом и сетчатым имплантатом, 10 - трехрядный шов между комбинированным аутотрансплантатом и стенкой трахеи.
Способ осуществляют следующим образом. После окаймляющего трахеостому или ларинготрахеостому разреза выполняют мобилизацию кожи вокруг дефекта и выделяют боковые стенки трахеи и/или гортани, при этом оставляют по периметру по 5 мм кожи для подшивания ее к краям кожной части аутотрансплантата. В случае возникновения пострезекционного дефекта во время оперативного вмешательства, аутотрансплантат фиксируют непосредственно к стенке трахеи и/или гортани. В донорской области забирают соответствующий размеру дефекта свободный реваскуляризируемый кожно-фасциальный аутотрансплантат, в котором кожная часть соответствует размерам дефекта, а лоскут подкожной жировой клетчатки и поверхностной фасции превышают его на 5-10 мм. Затем на фасциальную поверхность аутотрансплантата укладывают сетчатый имплантат с размерами ячейки 200-500 мкм, выступающий за края аутотрансплантата не менее чем на 10 мм, сплетенный из сверхэластичной никелидотитановой нити диаметром 60-90 мкм, причем делают линейный разрез (1) в имплантате и дополняют его выкраиванием округлого отверстия (2) для размещения сосудистой ножки аутотрансплантата (5) (фиг.1), фиксируют через толщу тканей к коже аутотрансплантата сверхэластичной никелидотитановой нитью (9) диаметром 40-60 мкм, завязывают узлы на поверхности имплантата. Укрепленный сетчатым имплантатом аутотрансплантат (4) помещают в дефект (3) и фиксируют кожу аутотрансплантата к краям дефекта трахеи и/или гортани (6) с последующим укрытием линии шва тканями аутотрансплантата (фиг.2), выступающими за край кожной части. Свободный край сетчатого имплантата (8), из состава сформированного аутотрансплантата (7), фиксируют к передней и боковой стенкам трахеи и/или гортани (фиг.3). Кровоснабжение в аутотрансплантате восстанавливают. Раны ушивают и дренируют.
Проверочным тестом достижимости технического результата является экспериментальная апробация предлагаемого способа замещения окончатых дефектов трахеи и гортани на 8 беспородных собаках массой тела 10-16 кг. Эксперименты на животных выполнены в отделе экспериментальной хирургии Центральной научно-исследовательской лаборатории ГОУ ВПО СибГМУ г.Томска. Исследование проводили согласно этическим принципам, изложенным в "Европейской конвенции по защите позвоночных животных, используемых для экспериментальных и других научных целей", все манипуляции и выведение животных из опытов проводили под общей анестезией. В послеоперационном периоде проводилось клиническое наблюдение, рентгенологический, эндоскопический контроль, гистологическое исследование препаратов.
Пример 1 (беспородная собака массой тела 14 кг с предварительно сформированной ларинготрахеостомой). После эпиляции шерсти вокруг ларинготрахеостомы и в паховой области (донорской зоне), обработки операционного поля антисептиками под общей анестезией с управляемым дыханием выполнили окаймляющий ларинготрахеостому разрез, мобилизовали кожу вокруг дефекта, оставляя по периметру по 5 мм кожи, выделили боковые стенки трахеи. Выкроили в соответствии с расположением эпигастрального сосудисто-нервного пучка и размеру дефекта трахеи свободный кожно-фасциальный паховый лоскут, в котором кожная часть соответствует размерам дефекта, а слой подкожной жировой клетчатки и поверхностной фасции превышал его на 10 мм. Затем на фасциальную поверхность пахового аутолоскута уложили сетчатый имплантат с размерами ячейки 200 мкм, выступающий за края аутотрансплантата не менее чем на 10 мм, сплетенный из сверхэластичной никелидотитановой нити диаметром 60 мкм, предварительно в имплантате сделали линейный разрез и дополнили его округлым отверстием для размещения питающей ножки аутотрансплантата, зафиксировали через толщу тканей к коже аутотрансплантата узловыми швами сверхэластичной никелидотитановой нитью диаметром 40 мкм, завязывая узлы на поверхности имплантата. Укрепленный сетчатым имплантатом аутотрансплантат поместили в дефект кожей внутрь и фиксировали кожу аутотрансплантата к краям дефекта трахеи и гортани, линию шва укрыли выступающим за край кожной части лоскутом подкожной жировой клетчатки и фасции аутотрансплантата. Свободный край сетчатого имплантата, из состава сформированного аутотрансплантата, фиксировали к передней и боковой стенкам трахеи и гортани. Кровоснабжение в аутотрансплантате восстановили. Раны ушили. Аутотрансплантат прижился. Нарушений дыхания не наблюдалось.
Пример 2 (беспородная собака массой тела 16 кг). После эпиляции шерсти в паховой области (донорской зоне), обработки операционного поля антисептиками под общей анестезией с управляемым дыханием выполнили цервикотомию, мобилизовали трахею, на передней стенке шейного отдела трахеи сформировали обширный дефект. Выкроили в соответствии с расположением эпигастрального сосудисто-нервного пучка и размеру дефекта трахеи свободный кожно-фасциальный паховый лоскут, в котором кожная часть соответствует размерам дефекта, а слой подкожной жировой клетчатки и поверхностной фасции превышал его на 5 мм. Затем на фасциальную поверхность пахового аутолоскута уложили сетчатый имплантат с размерами ячейки 500 мкм, выступающий за края аутотрансплантата не менее чем на 10 мм, сплетенный из сверхэластичной никелидотитановой нити диаметром 90 мкм, предварительно в имплантате сделали линейный разрез и дополнили его округлым отверстием для размещения питающей ножки аутотрансплантата, зафиксировали через толщу тканей к коже аутотрансплантата узловыми швами сверхэластичной никелидотитановой нитью диаметром 60 мкм, завязывая узлы на поверхности имплантата. Укрепленный сетчатым имплантатом аутотрансплантат поместили в дефект кожей внутрь и фиксировали кожу аутотрансплантата к краям дефекта трахеи, линию шва укрыли выступающим за край кожной части лоскутом подкожной жировой клетчатки и фасции аутотрансплантата. Свободный край сетчатого имплантата, из состава сформированного аутотрансплантата, фиксировали к передней и боковой стенкам трахеи. Кровоснабжение в аутотрансплантате восстановили. Раны ушили. Аутотрансплантат прижился. Нарушений дыхания не наблюдалось.
Результаты экспериментальной апробации подтверждают работоспособность предлагаемого способа и достижимость технического результата. Готовность операции к клиническому применению свидетельствует о соответствии предложения критерию «промышленно применимо».
Таким образом, предлагаемый способ позволяет устранять окончатые дефекты трахеи и гортани любых размеров хорошо кровоснабжаемым аутотрансплантатом с минимальным анатомо-функциональным или косметическим ущербом для донорской зоны, упростить и сократить продолжительность операции, повысить ее состоятельность.
Источники информации
1. Паршин В.Д., Порханов В.А. Хирургия трахеи с атласом оперативной хирургии. М.: Альди-принт, 2010. - С.248-261.
2. Ягудин Р.К., Ягудин К.Ф. Аллопластика ларинготрахеостомы полипропиленовой сеткой Эсфил // Вестник оториноларингологии. - 2007. - №1. - С.32-36.
3. Реконструктивная хирургия и микрохирургия рубцовых стенозов трахеи / В.Д.Паршин, И.О.Миланов, Е.И.Трофимов, Е.А.Тарабрин - М.: ГЭОТАР-Медиа, 2007. - С.41-42.
4. Пат. 2125415, МПК6 А61В 17/24. Способ устранения дефектов трахеи и гортани / Л.М.Гудовский, Н.О.Миланов, Е.И.Трофимов, В.Д.Паршин, №97102177; заявлено 12.02.1997; опубл. 27.01.1999 (Россия).
5. Пат. 2296520, МПК А61В 17/24, А61F 2/04. Способ устранения дефекта стенки трахеи и гортани / Н.О.Миланов, Е.И.Трофимов, В.Д.Паршин и др. №2005120032; заявлено 28.06.2005; опубл. 10.04.2007, Бюл. №10, Приоритет 28.06.2005 (Россия). 9 с.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПЛАСТИЧЕСКОГО ЗАМЕЩЕНИЯ ДЕФЕКТА ПЕРИКАРДА | 2009 |
|
RU2400152C1 |
| СПОСОБ ЗАМЕЩЕНИЯ ЦИРКУЛЯРНЫХ ДЕФЕКТОВ ТРАХЕИ | 2010 |
|
RU2445008C1 |
| СПОСОБ ПЛАСТИКИ ОБШИРНЫХ ДЕФЕКТОВ ДИАФРАГМЫ | 2009 |
|
RU2400153C1 |
| СПОСОБ ЗАМЕЩЕНИЯ ПРОТЯЖЕННОГО ЦИРКУЛЯРНОГО ДЕФЕКТА ТРАХЕИ | 2011 |
|
RU2449740C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ТРАХЕОПИЩЕВОДНЫХ СВИЩЕЙ НЕОПУХОЛЕВОГО ГЕНЕЗА | 2010 |
|
RU2421161C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЭКСПИРАТОРНОГО СТЕНОЗА ТРАХЕИ И ГЛАВНЫХ БРОНХОВ | 2009 |
|
RU2376949C1 |
| Способ пластики дефектов трахеогортанного сегмента | 2017 |
|
RU2681916C1 |
| СПОСОБ УКРЫТИЯ ОБШИРНЫХ ОКОНЧАТЫХ ТОРАКОАБДОМИНАЛЬНЫХ ДЕФЕКТОВ | 2015 |
|
RU2600849C1 |
| СПОСОБ ВОССТАНОВЛЕНИЯ ДЫХАТЕЛЬНОЙ ФУНКЦИИ ГОРТАНИ И ТРАХЕИ ПОСЛЕ ФОРМИРОВАНИЯ ЛАРИНГОТРАХЕОСТОМЫ ИЛИ ТРАХЕОСТОМЫ | 2013 |
|
RU2539536C1 |
| Способ пластического замещения пострезекционных хрящевых дефектов на трахеогортанном сегменте | 2023 |
|
RU2801771C1 |
Изобретение относится к области медицины, а именно к реконструктивно-восстановительной хирургии и оториноларингологии, и может найти применение при замещении окончатых дефектов трахеи и гортани. Способ включает забор и формирование свободного реваскуляризируемого кожно-фасциального аутотрансплантата с последующим вшиванием его в дефект кожей внутрь с опорой жесткого компонента на передние и боковые стенки дефекта, восстановление кровоснабжения в аутотрансплантате. При этом в сформированном аутотрансплантате кожная часть соответствует размерам дефекта. Лоскут подкожной жировой клетчатки и поверхностной фасции превышает его на 5-10 мм. На фасциальную поверхность аутотрансплантата укладывают сетчатый имплантат с размерами ячейки 200-500 мкм, выступающий за края аутотрансплантата не менее чем на 10 мм. Имплантат сплетен из сверхэластичной никелидотитановой нити диаметром 60-90 мкм. Причем делают линейный разрез в имплантате и дополняют его выкраиванием округлого отверстия для размещения сосудистой ножки аутотрансплантата. Затем фиксируют через толщу тканей к коже аутотрансплантата сверхэластичной никелидотитановой нитью диаметром 40-60 мкм. Завязывают узлы на поверхности имплантата. После чего укрепленный сетчатым имплантатом аутотрансплантат помещают в дефект и фиксируют кожу аутотрансплантата к краям дефекта трахеи и/или гортани с последующим укрытием линии шва тканями аутотрансплантата. Выступающий край сетчатого имплантата, из состава сформированного аутотрансплантата, фиксируют к стенкам трахеи и/или гортани. Использование данного изобретения позволяет устранить окончатые дефекты трахеи и гортани любых размеров с помощью хорошо кровоснабжаемого аутотрансплантата с минимальным анатомо-функциональным или косметическим ущербом для донорской зоны, упростить действия хирурга и снизить травматичность операции. 3 ил.
Способ замещения окончатых дефектов трахеи и гортани, включающий забор и формирование свободного реваскуляризируемого кожно-фасциального аутотрансплантата, вшивание его в дефект кожей внутрь с опорой жесткого компонента на передние и боковые стенки дефекта, восстановление кровоснабжения в аутотрансплантате, отличающийся тем, что в сформированном аутотрансплантате кожная часть соответствует размерам дефекта, а лоскут подкожной жировой клетчатки и поверхностной фасции превышает его на 5-10 мм, на фасциальную поверхность аутотрансплантата укладывают сетчатый имплантат с размерами ячейки 200-500 мкм, выступающий за края аутотрансплантата, не менее чем на 10 мм, сплетенный из сверхэластичной никелидотитановой нити диаметром 60-90 мкм, причем делают линейный разрез в имплантате и дополняют его выкраиванием округлого отверстия для размещения сосудистой ножки аутотрансплантата, фиксируют через толщу тканей к коже аутотрансплантата сверхэластичной никелидотитановой нитью диаметром 40-60 мкм, завязывают узлы на поверхности имплантата, после чего укрепленный сетчатым имплантатом аутотрансплантат помещают в дефект и фиксируют кожу аутотрансплантата к краям дефекта трахеи и/или гортани с последующим укрытием линии шва тканями аутотрансплантата, затем выступающий край сетчатого имплантата из состава сформированного аутотрансплантата фиксируют к стенкам трахеи и/или гортани.
| СПОСОБ УСТРАНЕНИЯ ДЕФЕКТА СТЕНКИ ТРАХЕИ И ГОРТАНИ | 2005 |
|
RU2296520C1 |
| СПОСОБ УСТРАНЕНИЯ ДЕФЕКТОВ ТРАХЕИ И ГОРТАНИ | 1997 |
|
RU2125415C1 |
| СПОСОБ ПЛАСТИКИ СТЕНКИ ШЕЙНОГО ОТДЕЛА ТРАХЕИ | 2004 |
|
RU2285462C2 |
| Фрикционная передача | 1923 |
|
SU1250A1 |
| ЗЕНГЕР В.Г | |||
| Хирургия повреждений гортани и трахеи | |||
| - М.: Медкнига, 2007, с.192-206 | |||
| ПЕРЕЛЬМАН М.И | |||
| Хирургия трахеи | |||
| - М.: Медицина, 1972, с.138-144 | |||
| DELAERE P.R | |||
| et al | |||
| Prefabrication of composite tissue for improved tracheal reconstruction | |||
| Ann Otol Rhinol Laryngol | |||
| Перекатываемый затвор для водоемов | 1922 |
|
SU2001A1 |
Авторы
Даты
2012-01-27—Публикация
2010-11-25—Подача