Изобретение относится к области медицины, в частности к оториноларингологии, хирургии, онкологии, может быть использовано для ларинго- и трахеопластики у больных после оперативных вмешательств на гортани и трахее с целью восстановления дыхательной и голосовой функций.
В комплекс реабилитационных мероприятий у больных с различной тяжелой патологией (травмы, ожоги, сосудистые нарушения и т.д.) используется ИВЛ с интубацией трахеи. Это пособие имеет временное ограничение и, как правило, на 5-8 сутки показано выполнение трахеостомии. Это вмешательство обеспечивает адекватную поддержку дыхания у пациента в течение длительного времени и выполняется с использованием стандартных методик, когда выполняется верхняя (как наиболее технически простая для хирурга), средняя или нижняя трахеостомии (Трутнев В.К. Трахеотомия. - М.: Медгиз, 1954, с. 55-58).
В большинстве случаев при этом трахею не фиксируют к коже, что создает дополнительную травму тканей при смене трубки, а в последующем формирование рубцов. Современные методики вскрытия трахеи с использованием наборов для чрескожной трахеостомии, несмотря на малую травматичность и техническую простоту выполнения, имеют тот же недостаток.
Операция заканчивается введением в просвет трахеи трахеостомической канюли, диаметр который должен обеспечивать свободное дыхание в полном объеме, как при искусственной вентиляции легких, так и при самостоятельном дыхании.
Анализ течения заболевания данной группы пациентов показывает, что длительное канюленосительство вызывает выраженные анатомо-морфологические изменения в гортани и трахее.
К ним относятся:
- формирование грануляционного «козырька» над трахеостомической трубкой, который может суживать просвет;
- образование грануляции на уровне нижнего конца трахеостомической трубки;
- развитие хондромаляции перстневидного хряща (при верхней трахеостомии) и трахеи в связи с давлением неправильно подобранной канюли;
- в ряде случаев возможен перелом колец трахеи при постановке трахеостомической трубки, когда размер трахеостомического отверстия не адекватен размерам канюли.
Вышеперечисленные изменения по данным многих специалистов, работающих в этой области, являются предпосылками для развития хронического канюленосительства. У пациентов формируются стенозы различной степени, что требует проведения комплекса реабилитационных мероприятий, который включает выполнение реконструктивных операций с использованием современного оборудования, и пластических материалов.
Сроки нахождения трахеостомической трубки у пациента зависят от характера, течения и тяжести заболевания и составляют от нескольких дней до многих месяцев.
Опухоли гортани поражают людей, как правило, работоспособного возраста, причем чаще связанных с неблагоприятными этиопатогенетическими факторами. Раковые поражения в этой группе пациентов составляют до 60%. Наиболее эффективным видом лечения рака гортани является хирургический, нередко в сочетании с лучевым, реже - с химиотерапией.
Если при T1 и T2 стадиях рака гортани восстановление всех функций происходит без особых усилий со стороны больного и хирурга, то при T3 стадии, когда удаляются значительные фрагменты гортани и трахеи, целесообразно формировать трахео- или ларинготрахеостому. Наличие ее позволяет во первых: поддерживать функцию дыхания с использованием трахеостомической трубки, во вторых - контролировать состояние резецированной гортани, поскольку возможны рецидивы. Ларингостомы или трахеостомы выполняют и после производства различных модификаций субтотальных резекций гортани (Лапченко С.Н., Рево В.В., Чесноков А.А. Реконструкция гортани после субтотального ее удаления. - М.: Медицина, 1987. - 190 с.). Восстановление дыхательной функции - одна из самых сложных задач после выполнения операций по поводу рака гортани, так как все виды резекций приводят к деформации и уменьшению размеров этого органа. Поэтому просвет сохранившейся части гортани может быть достаточным или, наоборот, недостаточным для обеспечения нормального дыхания, особенно при физической нагрузке. Время от начала лечения таких пациентов до этапа пластического восстановления дыхательного просвета составляет от 3-х месяцев до одного года.
Доказано, что последующая деканюляция (простое удаление трахеостомической трубки) у пациентов указанных групп вызывает сужение дыхательного просвета и только в 10% случаев бывает успешной.
Закрытие ларинготрахеостомы (трахеостомы) является важным и достаточно сложным хирургическим вмешательством. Разнообразие способов, которыми оно может быть выполнено, достаточно велико. Однако нет ни одного способа, который бы отвечал всем требованиям, предъявляемым к этой операции, которая только на первый взгляд кажется несложной.
Наиболее часто используемые методики пластического закрытия ларинго-, трахеостомы: по С.П. Лапченко, B.C. Погосову, M.S. Persky, Goodyear в модификации M.L. Som, I. Eliacher
Суть метода С.П. Лапченко состоит в закрытии ларингостомы (трахеостомы) кожей, смещая ее во внутренне-боковые отделы, подшивая к слизистой оболочке. При наличии дефекта, доходящего до черпаловидного хряща, предлагает использовать кожный лоскут на питающей ножке, который опускается в ларингостому и подшивается к краям дефекта слизистой оболочки заднее-боковой стенки гортани (Лапченко С.Н. Онкологические и реабилитационные возможности реконструктивной ларингэктомии: По пятнадцатилетнему катамнезу // Диагностика, лечение и организация онкологической помощи больным опухолями головы и шеи. - Вильнюс, 1986. - С. 91-92.). Метод B.C. Погосова предполагает использование мышц, подшивая их к щитовидному хрящу (Погосов B.C., Винницкая Р.С, Кешелова В.В. и др. Просвет гортани после функционалльных резекций с эндлпротезированием // Вестн. Оторинолар - 1985. - №1. - С. 48-50.). M.S. Persky предлагает ротационный лоскут, содержащий хрящи гортани (Persky M.S., Damiano A. Corniculate-cuneiform flap for reconstruction in the extended vertical partial laryngectomy//Ann.Otol. (St. Louis).- http://1998.-Vol.107, N4. - P. 297-300.). Метод Goodyear в модификации M.L. Som подразумевает применение L-образного ротированного слизистого лоскута, взятого из области черпаловидного хряща и грушевидного синуса (Goodyear Н.М. Hemylaryngectomy: method of maintaining a satisfactory airway and voice //Ann. Otol. (St. Louis). - 1949. - Vol. 58, N5. - P. 581-585.). При больших ларинго-трахеальных дефектах I. Eliacher предлагает использовать кожно-мышечный лоскут из грудинно-подъязычной мышцы (Eliacher I., The rotary door flap a breakthrough in laryngotracheal reconstruction //Ear. Nose Throat J. - 1992. - Vol. 71, N11. - P. 584-586, 589.).
Известен способ пластики передней стенки гортани и трахеи пекторальным лоскутом, армированным пластиной из пористого никелида титана, в котором при формировании лоскута производят разрез над ключицей и круговой субмаммарный разрез. Питающую ножку лоскута проводят под ключицей. Кроме того, сформированный кожно-мышечный лоскут укрепляют пластиной из пористого никелида титана, причем фиксируют ее к мышечной поверхности лоскута (RU 2456959, A61F 2/20, A61B 17/00, опубл. 27.07.2012).
Известен способ замещения окончатых дефектов трахеи и гортани, который включает забор и формирование свободного реваскуляризируемого кожно-фасциального аутотрансплантата с последующим вшиванием его в дефект кожей внутрь с опорой жесткого компонента на передние и боковые стенки дефекта, восстановление кровоснабжения в аутотрансплантате. При этом в сформированном аутотрансплантате кожная часть соответствует размерам дефекта. Лоскут подкожной жировой клетчатки и поверхностной фасции превышает его на 5-10 мм. На фасциальную поверхность аутотрансплантата укладывают сетчатый имплантат с размерами ячейки 200-500 мкм, выступающий за края аутотрансплантата не менее чем на 10 мм. Имплантат сплетен из сверхэластичной никелидотитановой нити диаметром 60-90 мкм. Причем делают линейный разрез в имплантате и дополняют его выкраиванием округлого отверстия для размещения сосудистой ножки аутотрансплантата. Затем фиксируют через толщу тканей к коже аутотрансплантата сверхэластичной никелидотитановой нитью диаметром 40-60 мкм. Завязывают узлы на поверхности имплантата. После чего укрепленный сетчатым имплантатом аутотрансплантат помещают в дефект и фиксируют кожу аутотрансплантата к краям дефекта трахеи и/или гортани с последующим укрытием линии шва тканями аутотрансплантата. Выступающий край сетчатого имплантата, из состава сформированного аутотрансплантата, фиксируют к стенкам трахеи и/или гортани (RU 2440789, A61B 17/00, A61B 17/24, опубл. 27.01.2012).
Недостатками этих способов являются технические сложности при формировании лоскута с использованием микрососудистой техники, а также фиксации никелидотитанового имплантата в просвете гортани или трахеи. Наличие инородного материала вызывает воспалительные изменения в послеоперационной ране, что удлиняет сроки восстановления дыхания через естественные дыхательные пути. Многоэтапность описанных методик значительно удлиняет сроки реабилитации и создает огромные проблемы в случае неудачи.
Известен способ устранения дефекта стенок трахеи и гортани, в котором на поверхностной фасции в проекции питающих сосудов подготавливаемого аутотрансплантата формируют ложа в виде отдельных каналов для ранее забранных фрагментов хряща с сохранением между ними перегородок с перфорантными сосудами, в средней части фрагментов хряща выполняют клиновидные резекции, сохраняя одну из поверхностей, затем путем наложения швов сближают края хряща в области резекции, формируя трансплантаты в виде дуг, в сформированные ложа укладывают трансплантаты выпуклой сохраненной поверхностью к фасции, а вогнутой к коже и ушивают рану, во втором этапе операции - свободный реваскуляризируемый аутотрансплантат забирают в едином комплексе с фрагментами хряща после 4-недельного перерыва, после чего фрагменты хряща и соединительнотканую капсулу вокруг них фиксируют швами к коже аутотрансплантата, аутотрансплантат помещают в дефект с последующей фиксацией швами фрагментов хряща в составе аутотрансплантата и соединительнотканой капсулы вокруг них к хрящам трахеи и/или гортани (RU 2290872, A61B 17/00, опубл. 10.01.2007).
Подводя итоги рассмотрению литературы о пластической реконструкции гортани и трахеи можно сделать следующие выводы:
1. Хондропластические и остеопластические операции не всегда могут быть рекомендованы, так как требуют многоэтапности и не исключают опасности осложнений, особенно у больных после полного курса лучевого лечения;
2. Предпочтение отдается кожно-мышечным лоскутам, однако ушивание раневого ложа "на себя" суживает просвет гортани и ухудшает ее дыхательную функцию;
3. Использование дельто-пекторальных и других кожно-мышечных лоскутов не всегда оказывается целесообразным для закрытия послеоперационных дефектов гортани, так как, обладая большой массой, они могут приводить к сужению просвета гортани. Через 1-1,5 года после вмешательства дельтопекторальный лоскут у 50% больных вызывает стенозирование органа (Stell М. 1989).
Наиболее близким к предлагаемому решению является метод Л.А. Бухмана, который предлагает простое подтягивание кожи наружной поверхности шеи к краям имеющейся ларинго-, трахеостомы и последующее сшивание мобилизованных лоскутов над просветом стомы (Бухман Л.А., Лебедева Н.*. Методика восстановления голоса у больных после резекции гортани.// Методические рекомендации Л-д. 1977, с. 73).
Недостатком данного метода является то, что простое ушивание кожи над просветом ларинго-, трахеостомы не эффективно из-за сужения дыхательного просвета в передне-заднем направлении и расхождения швов с образованием вторичного дефекта.
Целью изобретения является повышение эффективности лечения пациентов - канюленосителей путем разработки новой методики пластической реконструкции гортани и трахеи, которая осуществлялась, как правило, через 3-9 месяцев в стационаре под тщательным видеоконтролем состояния просвета гортани и трахеи.
Поставленная цель достигается тем, что в способе восстановления дыхательной функции гортани (трахеи) после формирования ларинго- или трахеостомы у больных выкраивают кожно-фасциальные лоскуты в окружности ларингостомы или трахеостомы шириной с боков 1,0 см, снизу и сверху 0,5 см; после их частичной мобилизации для формирования боковых стенок и расширения просвета гортани или трахеи лоскуты подшивают к мышцам шеи; затем для образования передней стенки гортани или трахеи и ее закрытия выкраивают языкообразный кожный лоскут, включающий в себя платизму, при этом лоскут отсепаровывают, мобилизовывают вверх с сохранением артериальных сосудов; после этого сформированный лоскут поворачивают примерно на 60° и фиксируют узловыми швами по периметру с сформированными стенками ларинго-, трахеостомы; затем накладывают кожные швы по краю раневого дефекта.
Данная методика обеспечивает успешное восстановление дыхательной и голосовой функции за счет формирования стойкого просвета гортани (трахеи), предотвращает развитие рецидива стеноза. Использование в качестве пластического материала кожно-фасциального лоскута шеи позволяет выполнить операцию одноэтапно и добиться хороших функциональных и косметических результатов лечения.
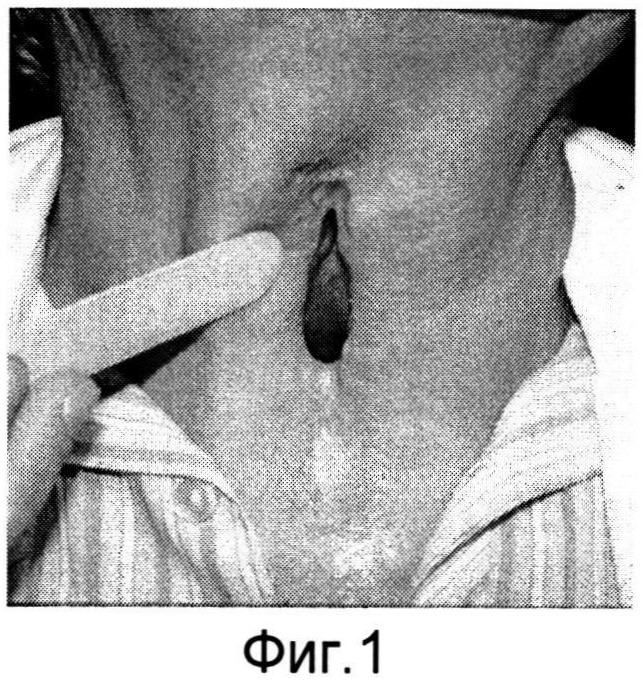
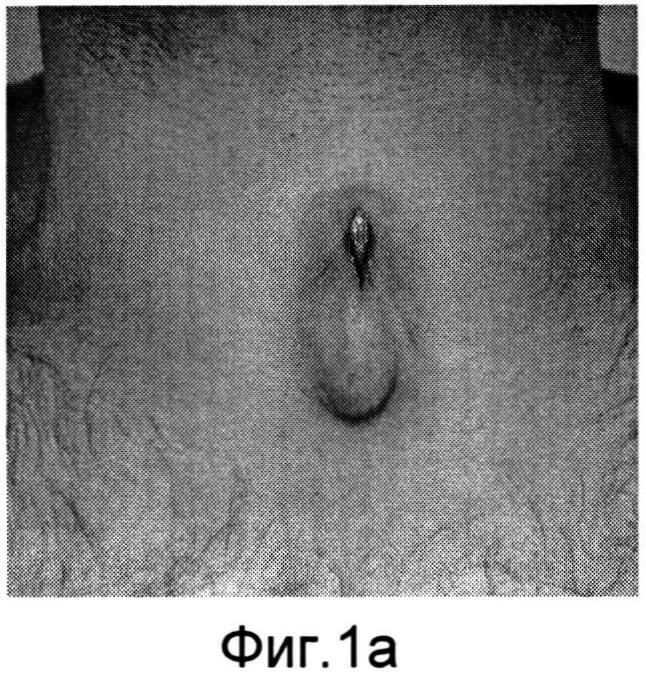
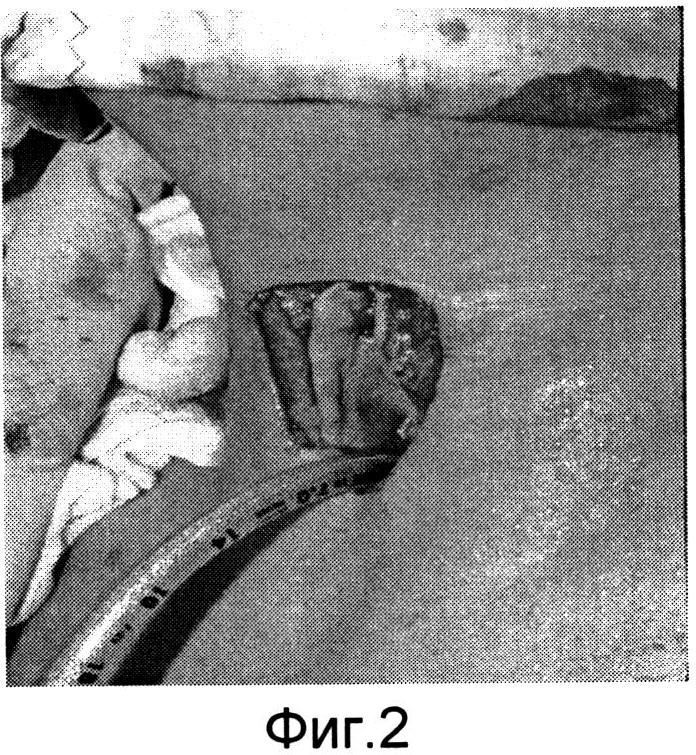
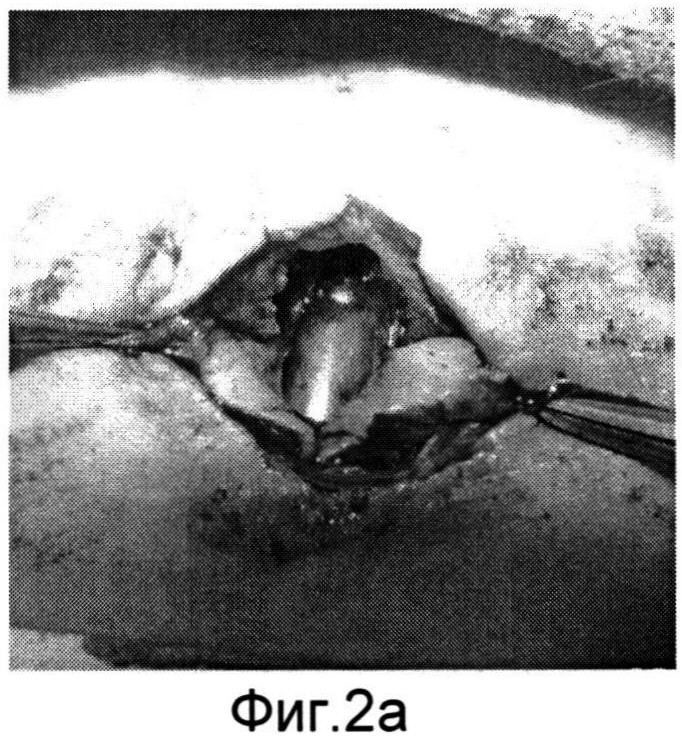
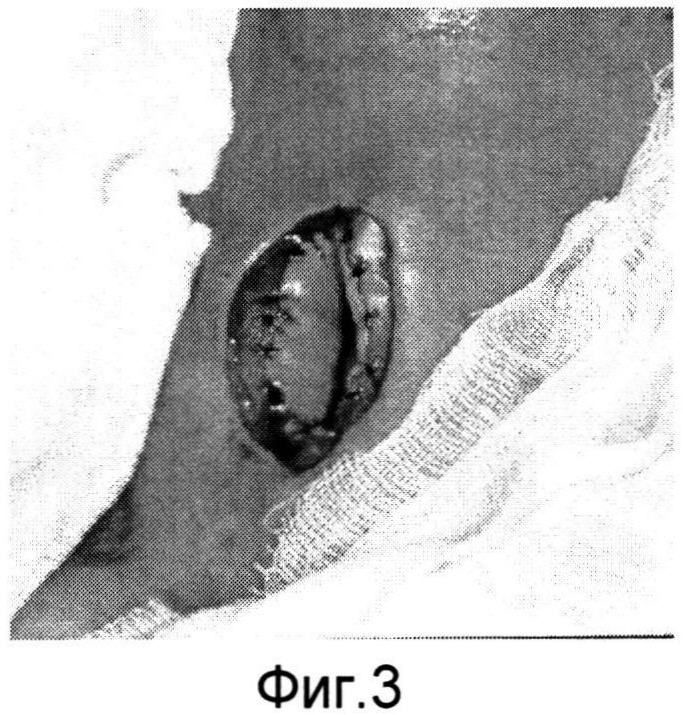
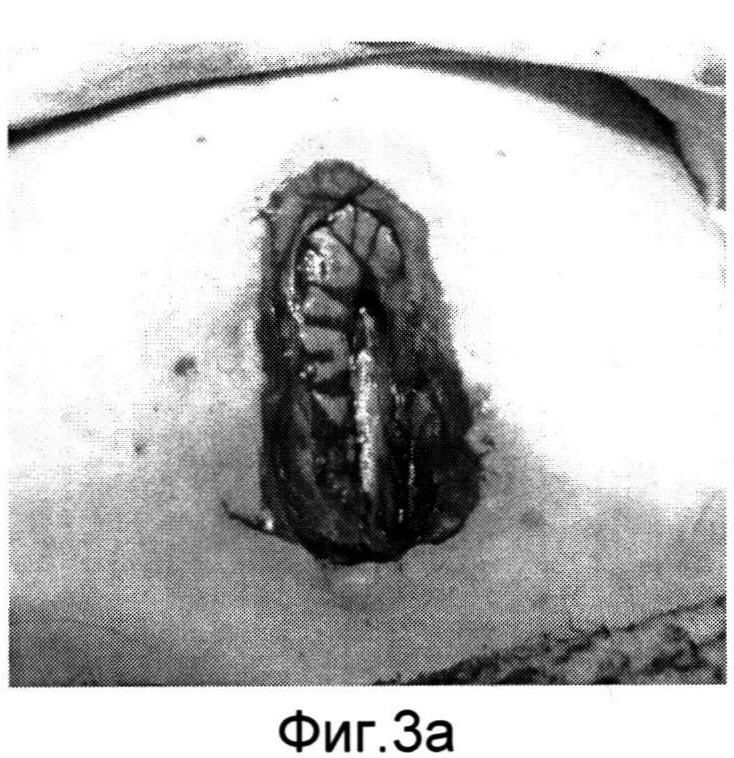
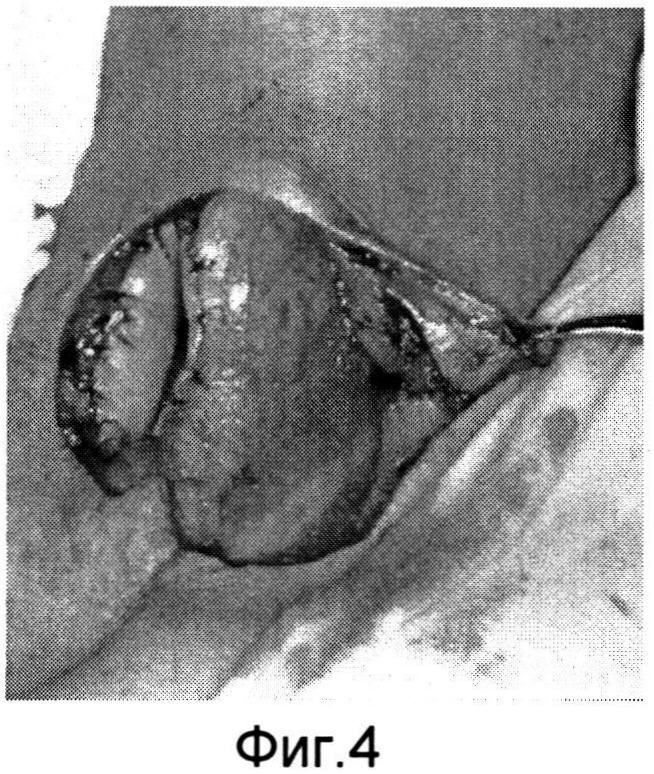
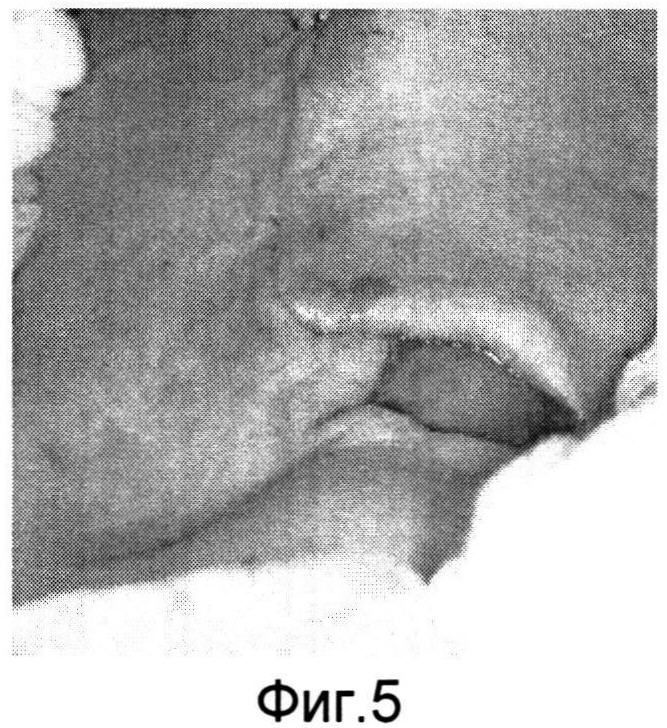
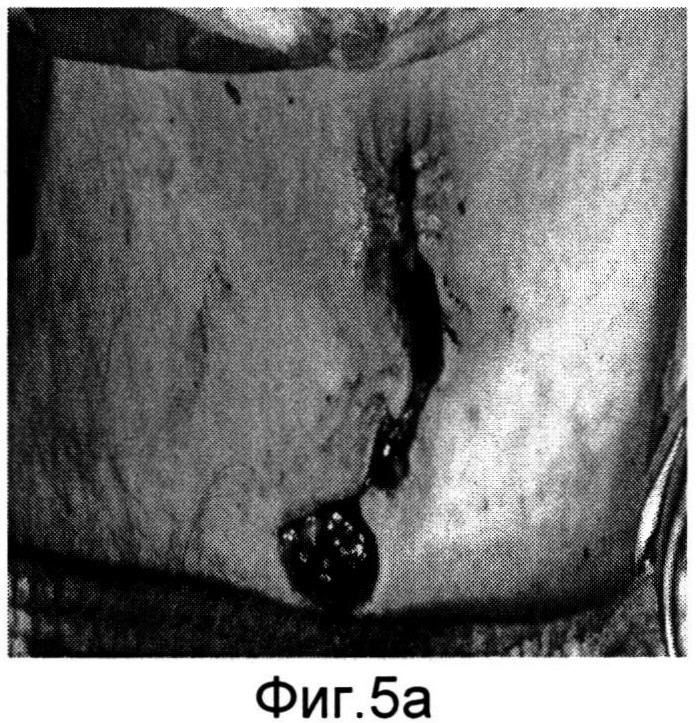
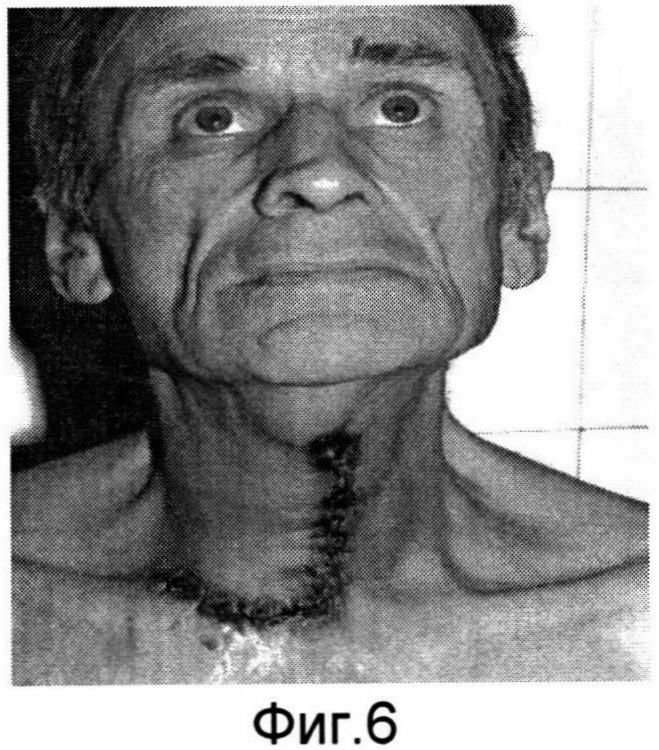
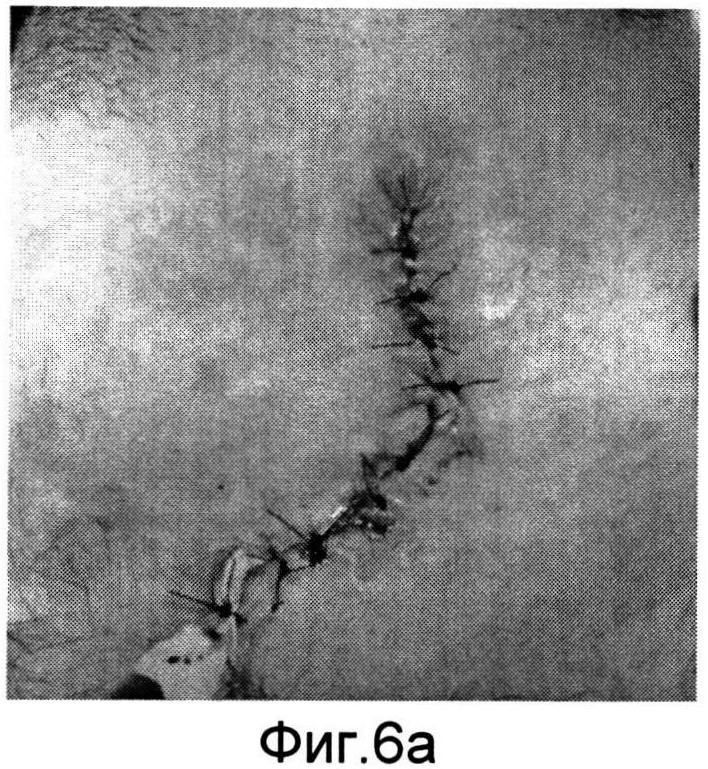
Изобретение поясняется фиг.1-6a. На фиг.1 - больной Р. с ларинготрахеостомой через 6 месяцев после сагиттальной резекции гортани; на фиг.1a - пациент К. с трахеостомой после удаления Т-образного стента, установленного по поводу стеноза трахеи; на фиг.2, 2a - этап формирования кожно-фасциальных лоскутов для пластики боковых стенок гортани; на фиг.3, 3a - кожно-фасциальные лоскуты подшиты к мышцам шеи; на фиг.4 - выделение кожно-фасциального лоскута для пластики передней стенки гортани; на фиг.5, 5a - этап закрытия ларинготрахеостомы (трахеостомы) перемещенным кожно-фасциальным лоскутом; на фиг.6, 6a - вид пациентов через на следующие сутки после пластики ларинготрахеостомы (трахеостомы) предложенным способом.
Изобретение осуществляется следующим образом.
Предварительно оценивают состояние пациента перед операцией (см. фиг.1, 1a). В условиях эндотрахеального наркоза интубационная трубка располагалась в межчерпаловидном пространстве. Оптимальный диаметр трубки составляет 6,5-7,0 мм для адекватной вентиляции. Выкраиваются кожно-фасциальные лоскуты в окружности ларинго-(трахео) стомы шириной с боков 1,0 см, снизу и сверху 0,5 см (фиг.2, 2a). После их частичной мобилизации для формирования боковых стенок и расширения просвета гортани (трахеи) лоскуты подшиваются к мышцам шеи (фиг.3, 3a). Для образования передней стенки гортани (трахеи) и ее закрытия выкраивается языкообразный кожный лоскут, включающий в себя платизму (фиг.4). Лоскут отсепаровывается, мобилизовывается вверх с сохранением артериальных сосудов. После этого сформированный лоскут поворачивается ~ на 60° и фиксируется узловыми швами по периметру с сформированными стенками ларинго-, трахеостомы (фиг.5, 5a). Таким образом, создаются передняя и боковые стенки гортани и трахеи. Операция заканчивается наложением кожных швов по краю раневого дефекта. Рана закрывается фиксирующей марлевой наклейкой. В послеоперационном периоде больной находится в палате реанимации, где проводится интенсивная терапия, осуществляется контроль за дыханием, введение антибиотиков и противоотечная терапия. Первые 3-5 дней выполняется санация верхних дыхательных путей, вливание в гортань растворов хемопсина, гидрокартизона, оливкового масла. Голосовая функция восстанавливается на 3-4 день. На 5 сутки проводится видеостробоскопия гортани, во время которой оценивается состояние лоскута. Критериями формирования стойкого просвета является эндоскопическое исследование гортани и трахеи (с использованием жестких, гибких эндоскопов), спирометрия и компьютерная томография шеи. Измеряется площадь просвета гортани на уровне трахео-, ларингостомы (фиг.6, 6a).
Наш опыт лечения и реабилитации составляет более 20 пациентов с постинтубационными и посттрахеостомическими стенозами трахеи и гортани (первая группа). Во вторую группу вошли больные с раком гортани (8 больных), которым выполнялась резекция органа с формированием ларинго-трахеостомы.
Реконструктивное хирургическое вмешательство пациентам первой группы осуществлялось с использованием эндоскопической техники и хирургического полупроводникового лазера "Аткус-15" в контактном режиме мощностью от 3,5 до 5 Вт, что позволяло радикально иссечь патологически измененный участок в гортани или трахее, при этом максимально сохранить хрящи. В сформированный просвет устанавливался Т-образный силиконовый стент. В послеоперационном периоде через нее осуществлялось дыхание и проводилась комплексная терапия. В динамике оценивалось состояние оперированной гортани и трахеи и выполнялась коррекция высоты Т-образной трубки в просвете гортани и трахеи.
В ходе выполнения описанной операции формируется естественный дыхательный просвет, диаметр которого достаточен для колебания голосовых складок. Таким образом, разработанный способ позволяет в ходе выполнения одного хирургического вмешательства устранить имеющееся сужение гортани и трахеи; сформировать стойкую дыхательную трубку, достаточную для нормального дыхания даже при повышенной нагрузке (это важно, так как 80% подобных пациентов трудоспособного возраста); восстановление голосовой функции повышает социальную адаптацию пациента в послеоперационном периоде; использование тканей самого пациента улучшает их приживление, является более эстетическим и более экономичным.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПЛАСТИКИ ГОРТАНИ И ТРАХЕИ | 2013 |
|
RU2528660C1 |
| Способ пластики переднебоковых стенок гортани и шейного отдела трахеи у пациентов с протяженной гортанно-трахеальной облитерацией просвета | 2021 |
|
RU2773096C1 |
| СПОСОБ РЕКОНСТРУКТИВНОЙ ОПЕРАЦИИ НА ГОРТАНИ | 2011 |
|
RU2463967C1 |
| СПОСОБ РЕКОНСТРУКТИВНО-ПЛАСТИЧЕСКОЙ ОПЕРАЦИИ НА ГОРТАНИ | 2014 |
|
RU2556615C1 |
| Способ пластики дефектов трахеогортанного сегмента | 2017 |
|
RU2681916C1 |
| СПОСОБ ПЛАСТИКИ ГОРТАНИ | 1998 |
|
RU2137430C1 |
| СПОСОБ ЛАРИНГОСТОМИИ | 1999 |
|
RU2183429C2 |
| Способ реконструкции переднебоковых отделов гортани и шейного отдела трахеи у пациентов с протяжённой ларинготрахеальной облитерацией просвета | 2022 |
|
RU2791388C1 |
| Способ пластики дефекта передней стенки гортани и/или трахеи | 2017 |
|
RU2671871C1 |
| СПОСОБ ЗАМЕЩЕНИЯ ОКОНЧАТЫХ ДЕФЕКТОВ ТРАХЕИ И ГОРТАНИ | 2010 |
|
RU2440789C1 |
Изобретение относится к медицине, а именно к оториноларингологии, хирургии, онкологии, и может быть использовано для ларинго- и трахеопластики. Выкраивают кожно-фасциальные лоскуты в окружности ларингостомы или трахеостомы шириной с боков 1,0 см, снизу и сверху 0,5 см. Лоскуты частично мобилизуют для формирования боковых стенок и расширения просвета гортани или трахеи. Подшивают их к мышцам шеи. Для образования передней стенки гортани или трахеи и ее закрытия выкраивают языкообразный кожный лоскут, включающий в себя платизму. Лоскут отсепаровывают, мобилизуют вверх с сохранением артериальных сосудов. Сформированный лоскут поворачивают примерно на 60°. Фиксируют узловыми швами по периметру со сформированными стенками ларинго-, трахеостомы. Накладывают кожные швы по краю раневого дефекта. Способ обеспечивает восстановление дыхательной и голосовой функции, предотвращение развития стеноза за счет формирования стойкого просвета гортани или трахеи, а также выполнение операции одноэтапно, хорошие функциональные и косметические результаты лечения за счет использования в качестве пластического материала двух кожно-фасциальных лоскутов самого пациента. 11 ил.
Способ восстановления дыхательной функции гортани и трахеи после формирования ларинго- или трахеостомы, отличающийся тем, что выкраивают кожно-фасциальные лоскуты в окружности ларингостомы или трахеостомы шириной с боков 1,0 см, снизу и сверху 0,5 см, после их частичной мобилизации для формирования боковых стенок и расширения просвета гортани или трахеи лоскуты подшивают к мышцам шеи, затем для образования передней стенки гортани или трахеи и ее закрытия выкраивают языкообразный кожный лоскут, включающий в себя платизму, при этом лоскут отсепаровывают, мобилизуют вверх с сохранением артериальных сосудов, после этого сформированный лоскут поворачивают примерно на 60° и фиксируют узловыми швами по периметру со сформированными стенками ларинго-, трахеостомы, затем накладывают кожные швы по краю раневого дефекта.
| УШАКОВ В.С | |||
| Современные возможности восстановления голоса у больных, перенесших реконструктивные операции по поводу рака гортани | |||
| Новости оториноларингологии и логопатологии, 2002, 4: 19-23 | |||
| СПОСОБ ПЛАСТИКИ ПЕРЕДНЕЙ СТЕНКИ ТРАХЕИ КОЖНО-ПОДКОЖНО-ПЛАТИЗМАЛЬНЫМ ЛОСКУТОМ | 2011 |
|
RU2456938C1 |
| Способ приготовления насадок для спуска кораблей | 1940 |
|
SU61461A1 |
| ШАЛИМОВ А.Д | |||
| Хирургия пищевода | |||
| М.: Медицина, 1975, стр | |||
| Устройство для вытяжки и скручивания ровницы | 1923 |
|
SU214A1 |
| НЕРОБЕЕВ А.И | |||
| Восстановительная хирургия мягких | |||
Авторы
Даты
2015-01-20—Публикация
2013-07-12—Подача