Изобретение относится к медицине, а именно к кардиохирургии, и может быть использовано при операциях одномоментного протезирования всей аорты.
Известные оперативные доступы к торакоабдоминальному отделу аорты.
1. Торакофренопараректальный доступ.
Во время операции пациенту слева от угла лопатки по VI или VII межреберью рассекают покровные ткани, широчайшую мышцу спины и переднюю зубчатую мышцу, разрез покровных тканей проводят вниз вдоль наружного края левой прямой мышцы живота и заканчивают в 5 см от паховой связки; выполняют торакотомию по VI межреберью, рассекают реберную дуги и переднебоковую стенку ложа левой прямой мышцы живота, мышцу отводят кнаружи, лапаротомию выполняют вдоль задней стенки ложа прямой мышцы живота. Для подхода к брюшному отделу аорты париетальную брюшину отслаивают от боковой и задней стенок брюшной полости вместе с забрюшинной и паранефральной клетчаткой, левой почкой, поджелудочной железой и отводят медиально, от VI ребра к аорте рассекают диафрагму в области плевральной порции. Этот доступ обуславливает неудобства при манипуляциях на дистальной части и перешейке аорты [1], и его недостатками являются травматичность, сопряженная с рассечением мышечных массивов, сосудисто-нервных пучков, плевральной диафрагмы и ветвей левого диафрагмального нерва, проявляющаяся в раннем послеоперационном периоде тяжелым болевым синдромом и нарушение функции внешнего дыхания, в отдаленные сроки - релаксацией левого купола диафрагмы и левой прямой мышцы живота [1].
2. Модифицированный торакофренопараректальный доступ.
В положении пациента на правом боку разрез покровных тканей начинают от левой задней подмышечной линии с уровня III ребра и продолжают дугообразно вниз до наружного края левой прямой мышцы живота, ведут вдоль него и заканчивают в 5 см от паховой связки. Широчайшую мышцу спины отводят кзади, большую грудную мышцу - кпереди, выполняют торакотомию по III межреберью, рассекают все нижележащие ребра, реберную дугу, выполняют лапаротомию по линии рассечения покровных тканей. Для подхода к брюшному отделу аорты париетальную брюшину отслаивают от боковой и задней стенок брюшной полости вместе с забрюшинной и паранефральной клетчаткой, левой почкой, поджелудочной железой и отводят медиально, от места пересечения VI ребра к аорте рассекают плевральную диафрагму [2, 3].
Однако недостатками данного доступа являются значительная операционная травма и высокий риск развития послеоперационных осложнений, обусловленных рассечением ребер с повреждением межреберных и поясничных сосудисто-нервных пучков по латеральному краю прямой мышцы живота, рассечением диафрагмы и ветвей левого диафрагмального нерва, тяжелым болевым синдромом, релаксацией левого купола диафрагмы и передней брюшной стенки.
3. Срединная стернотомия и лапаротомия с ротацией внутренних органов.
При данном доступе выполняют тотальное срединное рассечение грудины и срединную лапаротомию, со стороны брюшной полости рассекают пристеночную брюшину по левому боковому каналу с отслоением части абдоминальных внутренних органов от задней брюшной стенки с медиальной их ротацией.
Недостатками данного доступа являются тяжелая травма грудины: остановка кровотечения из губчатого ее слоя втиранием смеси воска с парафином, являющихся инородным материалом, происходит нарушение целостности костных колец верхней и нижней апертур грудной клетки, создающее нестабильность фрагментов грудины в послеоперационном периоде, что вынуждает длительно удерживать больного на строгом постельном режиме, запрещая ему двигать руками после операции, но даже эти меры предосторожности не гарантируют сращение фрагментов грудины, и нередко в отдаленные сроки после операции развивается их остеомиелит и передний гнойный медиастинит [2, 3].
4. «Side-ways-τ-shaped» доступ.
При данном доступе выполняется торакотомия по IV межреберью в сочетании с продольным и поперечным рассечением нижней части грудины и полной срединной лапаротомией. Доступ позволяет открыть брюшной отдел аорты и дистальный отдел грудной аорты [3].
Недостатком данного доступа является то, что при частичной нижней срединной и поперечной стернотомии зачастую возникают множественные переломы ее фрагментов, нередко осложняющиеся остеомиелитом и передним медиастинитом в различные сроки после операции [5, 6].
Известные комбинированные доступы к аорте во всех отделах [2]
1. Левосторонняя торакотомия и медиастинотомия с поперечным рассечением грудины в IV межреберье с торакофренопараректальным доступом по VII межреберью.
Разрез покровных тканей начинают от правого до левого края грудины в IV межреберье, и по его проекции выполняют торакотомию с полным поперечным пересечением тела грудины, рассекают грудино-перикардиальную связку и переднюю стенку перикарда вверх до переходной складки аорты и вниз до диафрагмы. Вторым этапом выполняют торакофренотомию слева по VII межреберью и диафрагмотомию и параректальный забрюшинный доступ к брюшной аорте.
Недостатки этого доступа аналогичны недостаткам предыдущих доступов.
2. Поперечная чресдвуплевральная торакотомия по IV межреберью с поперечным рассечением грудины, дополненная торафренопараректальным доступом по VII межреберью.
Разрез покровных тканей начинают с обеих сторон по V межреберью от средних аксиллярных линий, выполняют послойную двустороннюю торакотомию с поперечным рассечением тела грудины, перевязкой внутренних грудных артерий и вен. Вторым этапом доступа является торакотомия по VII межреберью, параректальный забрюшинный доступ к брюшной аорте, диафрагмотомию выполняют от места рассечения реберной дуги в направлении аорты.
Однако всем комбинированным доступам к аорте присуща высокая травматичность на этапе их выполнения, обусловленная вскрытием обеих плевральных полостей, поперечным рассечением тела грудины, пересечением и перевязкой внутренних грудных сосудов, сегментарных поясничных сосудисто-нервных пучков по латеральному краю левой прямой мышцы живота на всем ее протяжении; рассечением плевральной диафрагмы и повреждением ветвей левого диафрагмального нерва, обуславливающих дыхательную недостаточность, длительное нахождение больного на управляемом аппаратном дыхании в раннем послеоперационном периоде, релаксацию левого купола диафрагмы и прямой мышцы живота в отдаленные сроки. При этом комбинированные доступы не обеспечивают хорошую экспозицию дуги и перешейка аорты в ране.
Более близким к предлагаемому является доступ по Crawford, начинающийся с разреза покровных тканей от левого наружного края разгибателя спины и на 3 см выше нижнего угла лопатки, продляющийся снизу от него к V межреберью и дугообразно вниз к срединной линии живота до лонного сочленения. После рассечения покровных тканей грудной клетки рассекают широчайшую мышцу спины, переднюю зубчатую мышцу, выполняют торакотомию с резекцией VI ребра пересечением V ребра ближе к шейке, рассекают левую прямую мышцу живота, реберную дугу и плевральную порцию диафрагмы от VI ребра к аортальному отверстию, выполняют срединную лапаротомию; со стороны брюшной полости рассекают пристеночную брюшину по левому боковому каналу, отслаивают от задней брюшной стенки забрюшинную клетчатку с нисходящим отделом ободочной кишки, левой почкой, поджелудочной железой, сдвигая их кпереди. После разведения краев ран грудной и брюшной стенки открывают обзор торакоабдоминального отдела аорты [1].
Недостатками данного доступа являются тяжелая травма, сопряженная с его выполнением, и высокий риск развития послеоперационных осложнений. При этом доступ Crawford не обеспечивает удовлетворительный обзор дистальной части дуги и перешейка аорты из-за большой глубины раны, равной 22,0±4,0 см, малых размеров угла операционного действия и угла наклона оси операционного действия - 29,0±2,0 и 27,0±3,0 соответственно, затрудняя оперативные действия хирурга [2].
Задача предлагаемого способа - уменьшить травму грудины, мышечных и сосудисто-нервных образований на этапе оперативного доступа к аорте, снизить риск развития послеоперационных осложнений.
Поставленную задачу решают за счет того, что: отступив от краев грудины на 1,0 см на уровне I межреберья, встречными разрезами под углом в 20-30 градусов к горизонтальной линии рассекают покровные ткани, собственную фасцию и рукоятку грудины, вдоль левого края тела грудины рассекают покровные ткани, отделяют от него концы II-VII ребер и вскрывают переднее средостение, рассекают переднюю реберно-средостенную складку париетальной плевры и вскрывают плевральную полость, края раны разводят расширителем, со стороны плевральной полости мобилизуют левый диафрагмальный нерв, отделяют диафрагмальную порцию перикарда от диафрагмы, разрез покровных тканей продлевают от левого края грудины вниз по медиальному краю прямой мышцы живота и заканчивают в 5 см от паховой связки, рассекают переднюю стенку влагалища прямой мышцы живота, мышцу мобилизуют и отводят кнаружи, через центральную часть задней стенки влагалища выполняют лапаротомию, со стороны брюшной полости рассекают париетальную брюшину по левому боковому каналу, отслаивают от задней брюшной стенки забрюшинную клетчатку с нисходящим отделом ободочной кишки, левой почкой, поджелудочной железой и отводят их вправо, поворачивая вокруг сосудистых ножек, обнажают всю брюшную аорту, перикардиальный отдел диафрагмы рассекают от угла грудино-реберного треугольника к аортальному отверстию, открывая часть нисходящего отдела грудной аорты через разрез диафрагмы; перед зашиванием операционной раны дренируют переднее средостение, полость перикарда, левую плевральную и брюшную полости, края ран диафрагмы, грудины, межреберий и передней брюшной стенки сшивают узловыми швами, грудину с ребрами сшивают по краям рассеченных фасций, без прошивания хрящевых концов.
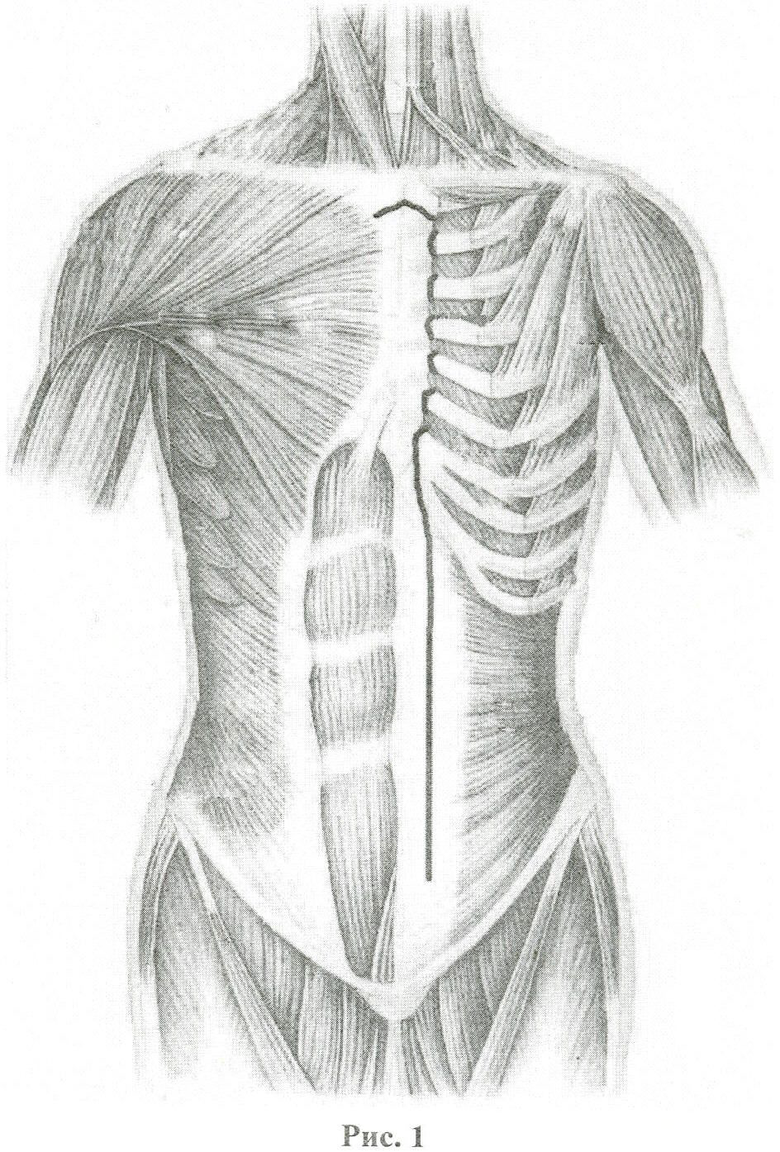
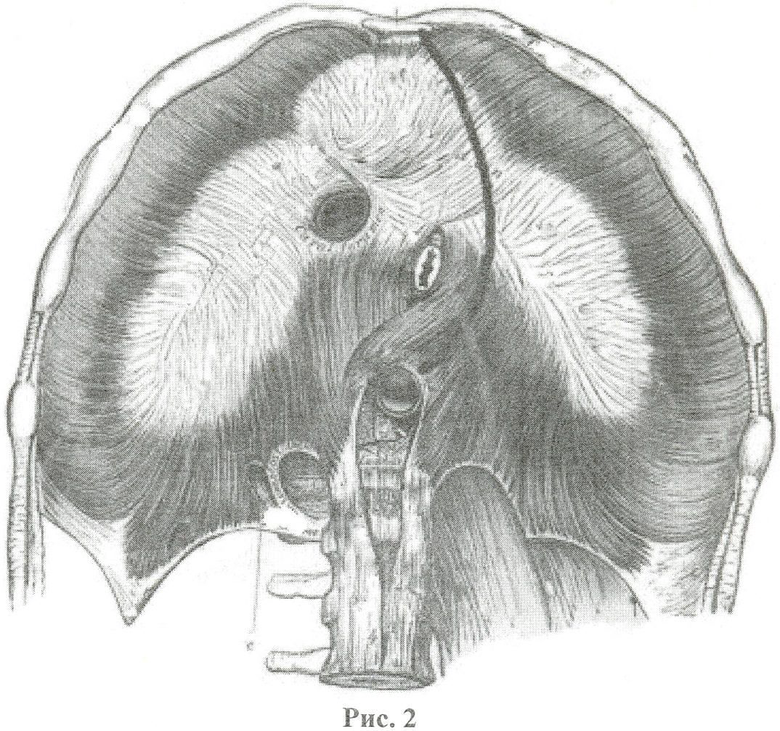
Способ осуществляют следующим образом: отступив от краев грудины на 1,0 см на уровне I межреберья, встречными разрезами под углом в 20-30 градусов к горизонтальной линии рассекают покровные ткани, собственную фасцию и рукоятку грудины, вдоль левого края тела грудины рассекают покровные ткани, отделяют от него концы II-VII ребер (Рис.1) и вскрывают переднее средостение, рассекают переднюю реберно-средостенную складку париетальной плевры и вскрывают плевральную полость, края раны разводят расширителем, со стороны плевральной полости мобилизуют левый диафрагмальный нерв, отделяют диафрагмальную порцию перикарда от диафрагмы, разрез покровных тканей продлевают от левого края грудины вниз по медиальному краю прямой мышцы живота и заканчивают в 5 см от паховой связки (Рис.1), рассекают переднюю стенку влагалища прямой мышцы живота, мышцу мобилизуют и отводят кнаружи, через центральную часть задней стенки влагалища выполняют лапаротомию, со стороны брюшной полости рассекают париетальную брюшину по левому боковому каналу, отслаивают от задней брюшной стенки забрюшинную клетчатку с нисходящим отделом ободочной кишки, левой почкой, поджелудочной железой и отводят их вправо, поворачивая вокруг сосудистых ножек, обнажают всю брюшную аорту, перикардиальный отдел диафрагмы рассекают от угла грудино-реберного треугольника к аортальному отверстию (Рис.2), открывая часть нисходящего отдела грудной аорты через разрез диафрагмы.
Перед зашиванием операционной раны дренируют переднее средостение, полость перикарда, левую плевральную и брюшную полости. Края ран диафрагмы, грудины, межреберий и передней брюшной стенки сшивают узловыми швами. Грудину с ребрами сшивают по краям рассеченных фасций, без прошивания хрящевых концов.
Предлагаемый способ позволяет: исключить рассечение широчайшей мышцы спины, большей части большой грудной и передней зубчатой мышц, плевральной порции диафрагмы и ветвей левого диафрагмального нерва, нервов прямой мышцы живота, обеспечить хорошую экспозицию всех отделов аорты, удобную для хирургических манипуляций, исключить послеоперационный остеомиелит грудины, передний медиастинит, парез и релаксацию мышц диафрагмы и передней брюшной стенки.
Список литературы
1. Белов Ю.В. Руководство по сосудистой хирургии с атласом оперативной техники. - 2-е изд., испр. и доп. - М. - 2011. - С.315-389.
2. Раднаев Ч.Д. Хирургические доступы к грудным торакоабдоминальным аневризмам аорты: диссертация на соискание ученой степени кандидата медицинских наук. - М. - 2004. - С.40-78.
3. Белов Ю.В., Комаров Р.Н. Руководство по хирургии торакоабдоминальных аневризм аорты. - М. - 2010. - С.232-305.
4. Kunihara Т., Shiiya N., Kamikudo Y. et al. Midline exposure of the thoracoabdominal aorta // Ann. Thorac. Surg. - 2000. - 69. - C.1951-1953.
5. Okada K., Sueda Т., Kazumasa O. et al. The distal perfusion first technique for complicated Stanford Type В aortic dissection // Ann. Thorac. Cardio Vase. Surg. - 2004. - №10. - C.61-63.
6. Yamashiro S., Kuniyoshi Y., Arakaki K., Inafuku H., Morishima Y., Kise Y. Aortic Replacement via Median Sternotomy with Left Anterolateral Thoracotomy // Asian Cardiovasc. Thorac. Ann. - 2009. - №17. - C.373-377.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ОПЕРАТИВНОГО ДОСТУПА КО ВСЕЙ НИСХОДЯЩЕЙ АОРТЕ | 2011 |
|
RU2463970C1 |
| СПОСОБ ОПЕРАТИВНОГО ДОСТУПА К ГРУДНОЙ АОРТЕ | 2011 |
|
RU2467703C1 |
| ОПЕРАЦИОННЫЙ ДОСТУП К ПРОКСИМАЛЬНОМУ ОТДЕЛУ ЖЕЛУДКА ДЛЯ ЕГО РЕЗЕКЦИИ | 2000 |
|
RU2200474C2 |
| СПОСОБ РЕЗЕКЦИИ ПИЩЕВОДА | 2012 |
|
RU2500358C1 |
| Способ видеолапаротрансхиатального доступа к нижней трети грудного отдела пищевода | 2019 |
|
RU2718309C1 |
| СПОСОБ РЕЗЕКЦИИ ПИЩЕВОДА У ПАЦИЕНТОВ СО ЗЛОКАЧЕСТВЕННОЙ ПИЩЕВОДНОЙ ФИСТУЛОЙ | 2020 |
|
RU2736118C2 |
| СПОСОБ ОПЕРАТИВНОГО ДОСТУПА К ЛЕГОЧНЫМ АРТЕРИЯМ | 2012 |
|
RU2524794C1 |
| СПОСОБ ОПЕРАТИВНОГО ЛЕЧЕНИЯ ЦЕЛОМИЧЕСКИХ КИСТ ПЕРИКАРДА | 1991 |
|
RU2025089C1 |
| Способ восстановления диафрагмы при обширном дефекте после субтотального её удаления по поводу туберкулезной эмпиемы плевры | 2022 |
|
RU2784298C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ АКСИАЛЬНЫХ ГРЫЖ ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ И ЖЕЛУДОЧНО-ПИЩЕВОДНОГО РЕФЛЮКСА | 1998 |
|
RU2183101C2 |
Изобретение относится к хирургии и может быть применимо для доступа ко всей аорте. Отступив от краев грудины на 1,0 см на уровне I межреберья, встречными разрезами под углом в 20-30 градусов к горизонтальной линии рассекают покровные ткани, собственную фасцию и рукоятку грудины. Вдоль левого края тела грудины рассекают покровные ткани, отделяют от него концы II-VII ребер и вскрывают переднее средостение. Рассекают переднюю реберно-средостенную складку париетальной плевры и вскрывают плевральную полость. Отделяют диафрагмальную порцию перикарда от диафрагмы. Разрез покровных тканей продлевают от левого края грудины вниз по медиальному краю прямой мышцы живота и заканчивают в 5 см от паховой связки. Рассекают переднюю стенку влагалища прямой мышцы живота, мышцу мобилизуют и отводят кнаружи. Через центральную часть задней стенки влагалища выполняют лапаротомию. Со стороны брюшной полости рассекают париетальную брюшину по левому боковому каналу, отслаивают от задней брюшной стенки забрюшинную клетчатку с нисходящим отделом ободочной кишки, левой почкой, поджелудочной железой и отводят их вправо, поворачивая вокруг сосудистых ножек. Обнажают всю брюшную аорту. Перикардиальный отдел диафрагмы рассекают от угла грудино-реберного треугольника к аортальному отверстию, открывая часть нисходящего отдела грудной аорты через разрез диафрагмы. Способ позволяет уменьшить травму грудины, мышечных и сосудисто-нервных образований. 2 ил.
Способ оперативного доступа ко всей аорте, включающий торакотомию, диафрагмотомию, лапаротомию, отличающийся тем, что, отступив от краев грудины на 1,0 см на уровне I межреберья, встречными разрезами под углом 20-30° к горизонтальной линии рассекают покровные ткани, собственную фасцию и рукоятку грудины, вдоль левого края тела грудины рассекают покровные ткани, отделяют от него концы II-VII ребер и вскрывают переднее средостение, рассекают переднюю реберно-средостенную складку париетальной плевры и вскрывают плевральную полость, края раны разводят расширителем, со стороны плевральной полости мобилизуют левый диафрагмальный нерв, отделяют диафрагмальную порцию перикарда от диафрагмы, разрез покровных тканей продлевают от левого края грудины вниз по медиальному краю прямой мышцы живота и заканчивают в 5 см от паховой связки, рассекают переднюю стенку влагалища прямой мышцы живота, мышцу мобилизуют и отводят кнаружи, через центральную часть задней стенки влагалища выполняют лапаротомию, со стороны брюшной полости рассекают париетальную брюшину по левому боковому каналу, отслаивают от задней брюшной стенки забрюшинную клетчатку с нисходящим отделом ободочной кишки, левой почкой, поджелудочной железой и отводят их вправо, поворачивая вокруг сосудистых ножек, обнажают всю брюшную аорту, перикардиальный отдел диафрагмы рассекают от угла грудино-реберного треугольника к аортальному отверстию, открывая часть нисходящего отдела грудной аорты через разрез диафрагмы; перед зашиванием операционной раны дренируют переднее средостение, полость перикарда, левую плевральную и брюшную полости, края ран диафрагмы, грудины, межреберий и передней брюшной стенки сшивают узловыми швами, грудину с ребрами сшивают по краям рассеченных фасций, без прошивания хрящевых концов.
| БЕЛОВ Ю.В | |||
| Руководство по сосудистой хирургии с атласом оперативной техники | |||
| - М., 2011, с.315-389 | |||
| СПОСОБ ХИРУРГИЧЕСКОГО ДОСТУПА КО ВСЕЙ ГРУДНОЙ АОРТЕ | 2004 |
|
RU2269304C2 |
| US 20070083082 A1, 12.04.2007 | |||
| CINAR В | |||
| et al | |||
| Abdominal aortic aneurysm surgery: retroperitoneal or transperitoneal approach? J Cardiovasc Surg (Torino) | |||
| Пломбировальные щипцы | 1923 |
|
SU2006A1 |
Авторы
Даты
2012-11-20—Публикация
2011-07-26—Подача