Область техники, к которой относится изобретение
Изобретение относится к медицине, в частности к способу формирования панкреатикогастроанастомоза при панкреатодуоденальной резекции, и может быть использовано в хирургии при панкреатодуоденальной резекции.
Уровень техники
Известен способ формирования инвагинационного анастомоза с пищеводом, включающий наложение узловых швов на разных уровнях, при этом каждый из анастомозируемых органов прошивают кисетными швами на двух уровнях, которые располагают у края пересечения и на необходимом для инвагинации расстоянии, причем пищевод на проксимальном уровне прошивают тремя кисетными швами, располагая их в шахматном порядке, а при наложении узловых швов в каждый из них захватывают кисетные швы соответствующего уровня.
В способе пищевод на проксимальном уровне прошивают кисетными швами с расстоянием между ними 0,2-0,3 см.
В способе второй уровень швов располагают на каждом органе на расстоянии 4,0-5,0 см от линии пересечения (см. пат. RU №1377051, МПК A61B 17/00, A61B 17/11, опубл. 28.02.1988 г.).
Недостатком данного способа являются технические трудности наложения анастомоза кишечника и, как следствие, развитие свища.
Известен способ наложения панкреатогастроанастомоза при панкреатодуоденальной резекции, включающий погружение культи поджелудочной железы в заднюю стенку резецированного желудка двумя рядами швов, при этом перед созданием анастомоза на срез культи поджелудочной железы накладывают обвивной каркасный шов, предохраняющий от прорезывания нити внутреннего ряда швов формируемого соустья, а культю поджелудочной железы анастомозируют с желудком без изолированного включения Вирсунгова протока во внутренний ряд швов (см. пат. RU№2192794, МПК A61B 17/11, опубл. 20.11.2002 г.).
Недостатком данного способа является то, что он не предусматривает изоляцию культи поджелудочной железы от пищевых масс, поступающих в желудок.
Наиболее близким по технической сущности и достигаемому положительному эффекту и принятый авторами за прототип является способ наложения панкреатикогастроанастомоза при панкреатодуоденальной резекции, включающий погружение культи поджелудочной железы в заднюю стенку резецированного желудка двумя рядами швов (см. P.Icard и F. «Dubois Pancreaticogastrostomy following pancreatoduodenectomy // Ann Surg, 1988, Mar; 207 (3): 253-6»). На данный способ ссылаются в своей монографии Нестеренко Ю.А., Глабай В.П., Шаповальянц С.Г. «Хронический панкреатит». - М., 1997, с.163 и приводят схему наложения анастомоза.
Недостатками данного способа является то, что наложение первого ряда швов (внутреннего) между стенкой желудка и Вирсунговым протоком (если он не расширен) технически затруднено и при отсутствии фиброзно-склеротических изменений панкреатической ткани возможно прорезывание нитей второго (наружного) ряда швов между поджелудочной железой и стенкой желудка.
Раскрытие изобретения
Задачей предлагаемого изобретения является разработка способа формирования панкреатикогастроанастомоза при панкреатодуоденальной резекции, заключающегося в снижении частоты развития несостоятельности анастомоза желудка с мягкой панкреатической паренхимой, что обуславливает развитие панкреатического свища и профилактики прорезывания накладываемых нитей на ее паренхиме.
Технический результат, который может быть получен с помощью предлагаемого изобретения, сводится к снижению частоты развития несостоятельности наложения анастомоза желудка с мягкой панкреатической паренхимой, а следовательно, развития панкреатического свища и к профилактике прорезывания накладываемых нитей на ее паренхиме.
Технический результат достигается с помощью способа формирования панкреатикогастроанастомоза при панкреатодуоденальной резекции, включающий погружение культи поджелудочной железы в заднюю стенку резецированного желудка двумя рядами швов, при этом перед созданием соустья срез культи поджелудочной железы тампонируют слизисто-подслизистым слоем желудка с возможностью обеспечения герметичного закрытия среза поджелудочной железы.
Формируют соустье с изолированным вшиванием Вирсунгова протока в заднюю стенку желудка со стороны просвета резецированного желудка на каркасном трубчатом дренаже, причем длина последнего равна 5-7 см, а диаметр соответствует диаметру главного панкреатического протока.
Сущность способа формирования панкреатикогастроанастомоза при панкреатодуоденальной резекции заключается в следующем.
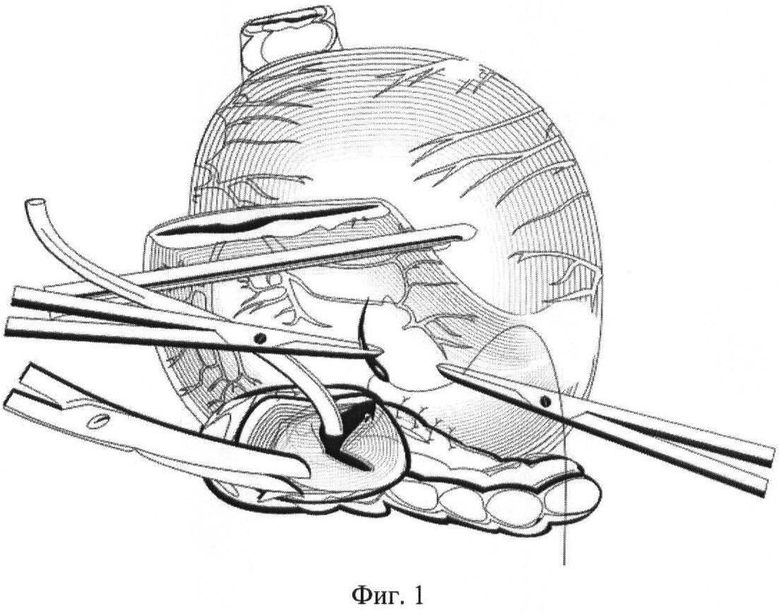
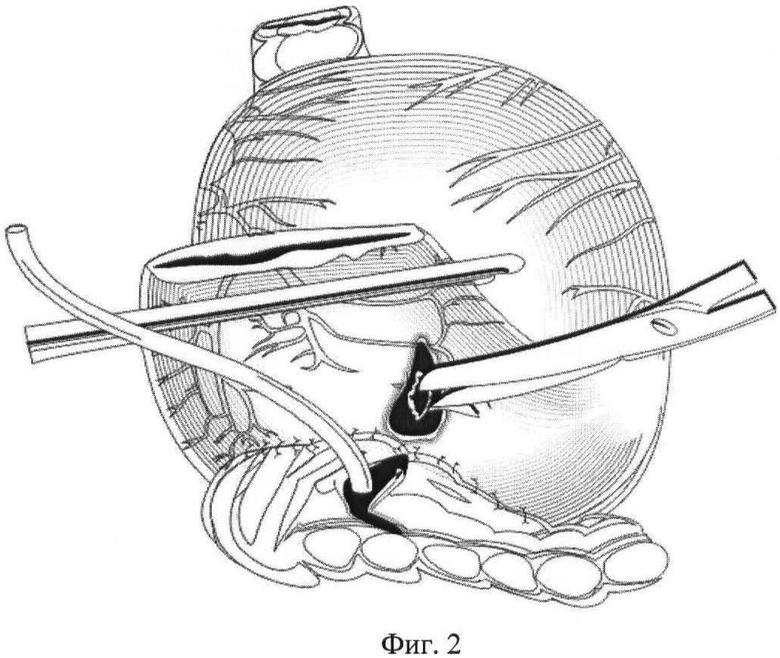
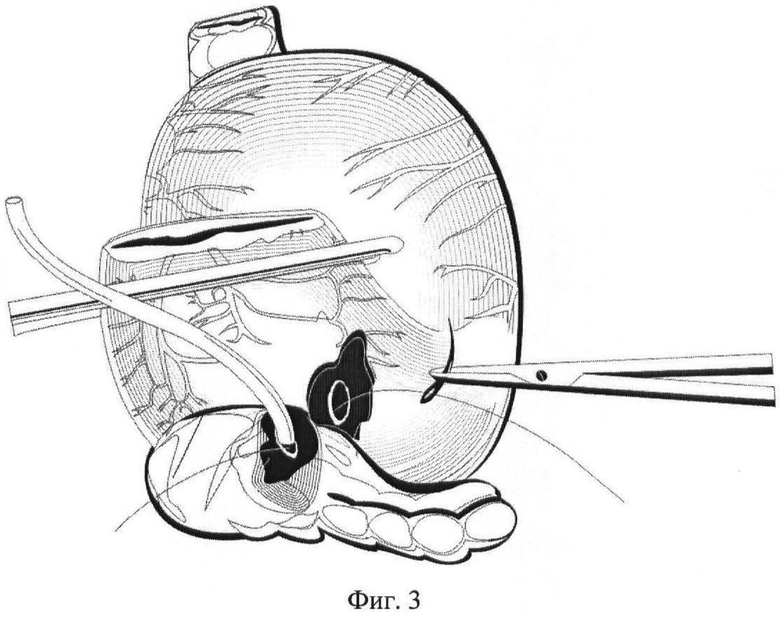
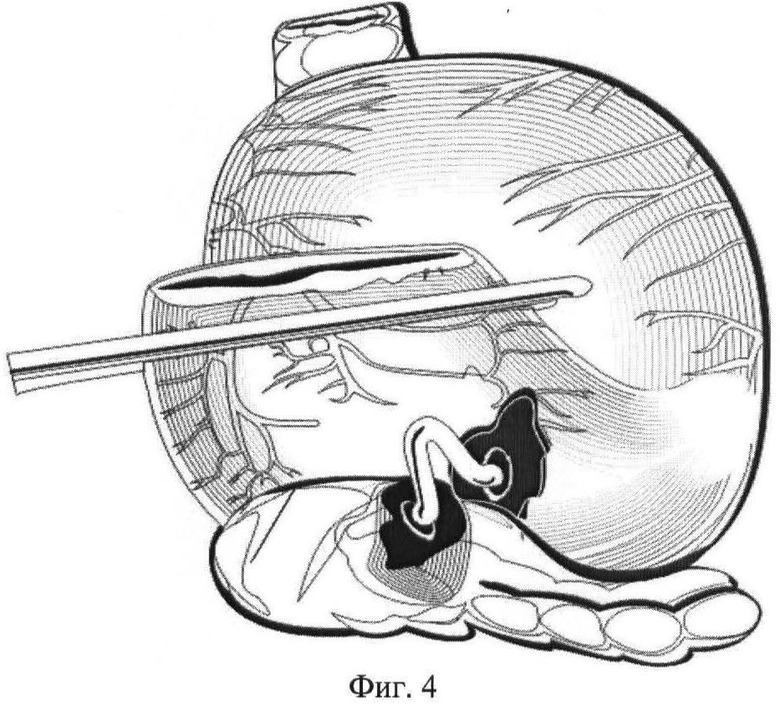
После удаления комплекса органов (например, головка поджелудочной железы (ПЖ), двенадцатиперстной кишки, терминальный отдел холедоха, часть желудка) культю ПЖ мобилизуют в дистальном направлении на 4 см и осуществляют гемостаз поверхности ее среза, в просвет Вирсунгова протока устанавливают каркасный трубчатый дренаж длиной 5-7 см и диаметром, соответствующим диаметру главного панкреатического протока, накладывают непрерывный шов между капсулой передней поверхности ПЖ, отступив 2-3 см от края среза, и серозно-мышечным слоем задней стенки желудка, формируют одну из полуокружностей наружного ряда швов, после этого на задней стенке желудка, отступив проксимально от линии резекции желудка 5 см, формируют гастротомическое отверстие в соответствии с размерами культи ПЖ, при этом происходит диссекция задней стенки желудка: сначала формируют окно в серозно-мышечном слое желудка, а затем вскрытие просвета желудка в слизисто-подслизистом слое, окно формируют за счет растягивания и острого рассечения серозно-мышечного слоя и пролабирования слизисто-подслизистой, диаметр окна серозно-мышечного слоя соответствует диаметру культи поджелудочной железы, а диаметр отверстия в слизисто-подслизистом слое - диаметру Вирсунгова протока, но не менее 7 мм. Проксимальный конец каркасного трубчатого дренажа вводят в гастротомическое отверстие. После снятия зажима с культи резецированного желудка получают доступ в просвет желудка и приступают к формированию панкреатикогастроанастомоза со стороны слизистой оболочки желудка. Для наложения панкреатикогастроанастомоза применяют монофиламентные рассасывающиеся полидиоксаноновые нити диаметра 4-0 с атравматической иглой длиной 17 мм 5/8 окружности. Внутренний ряд швов формируется четырьмя отдельными узловыми швами между тканью ПЖ на уровне среза и стенкой желудка в области сформированного окна на уровне слизисто-подслизистого слоя. При этом из просвета желудка производят вкол иглы в стенку Вирсунгова протока, а выкол иглы производят на резекционной поверхности ПЖ в 3 мм от Вирсунгова протока, далее иглой прокалывают слизисто-подслизистый слой желудка со стороны подслизистой, захватывая таким образом в шов просвет Вирсунгова протока, часть измененных тканей резекционной поверхности поджелудочной железы и слизисто-подслизистый слой желудка в области сформированного окна. Швы накладываются в следующей последовательности: X, V, II и VIII часов. При завязывании нитей узлы располагают на слизистом слое желудка. После этого панкреатикогастроанастомоз завершают формированием другой полуокружности наружного ряда швов между капсулой задней поверхности ПЖ и серозно-мышечным слоем задней стенки желудка.
Краткое описание чертежей
На фиг.1 показан способ формирования панкреатикогастроанастомоза при панкреатодуоденальной резекции, формирование первого непрерывного ряда швов между задней стенкой желудка и передней поверхностью поджелудочной железы;
На фиг.2 - то же, формирование гастротомического отверстия в слизисто-подслизистом слое после диссекции серозно-мышечного слоя;
На фиг.3 - то же, установка каркасного дренажа в просвет желудка;
На фиг.4 - то же, наложение второго ряда отдельных швов между слизисто-подслизистым слоем желудка и поверхностью культи железы с выколом иглы в просвете Вирсунгова протока;
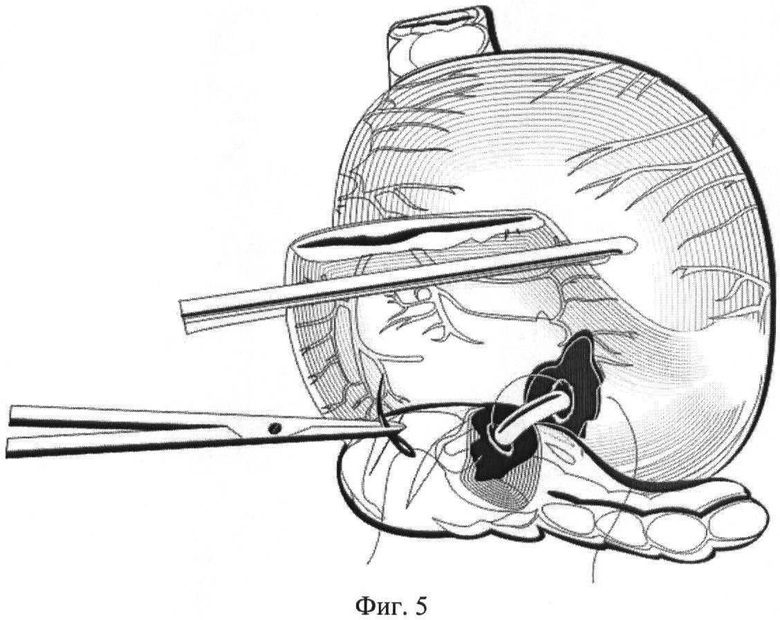
На фиг.5 - то же, сформированный внутренний ряд панкреатикогастроанастомоза, узлы располагаются на слизистом слое;
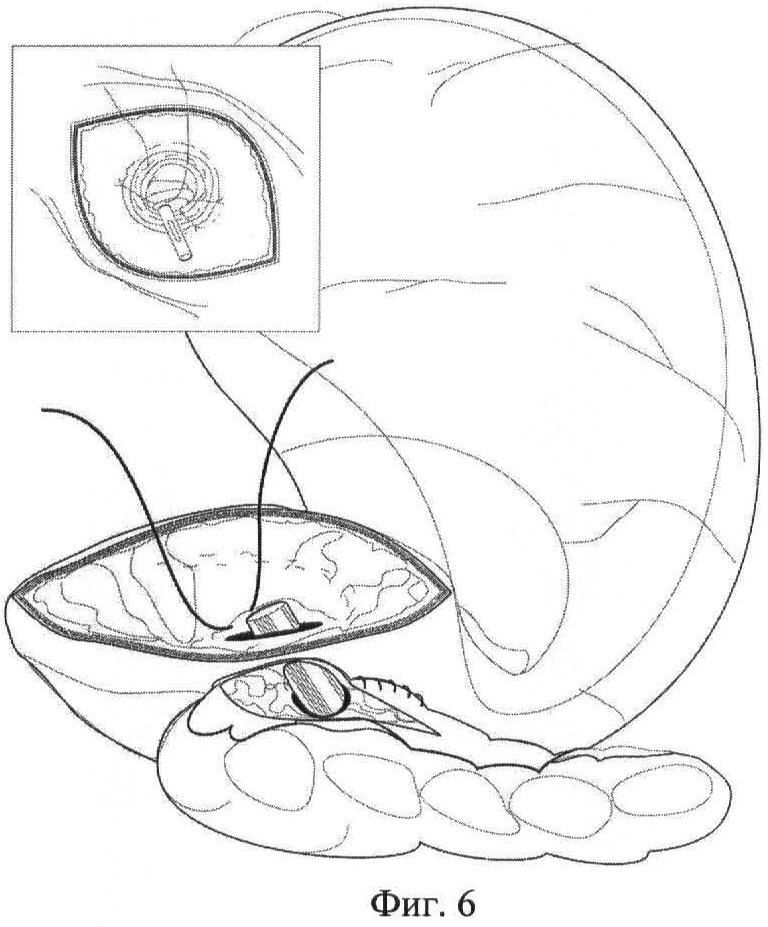
На фиг.6 - то же, наложение ряда швов со стороны просвета желудка;
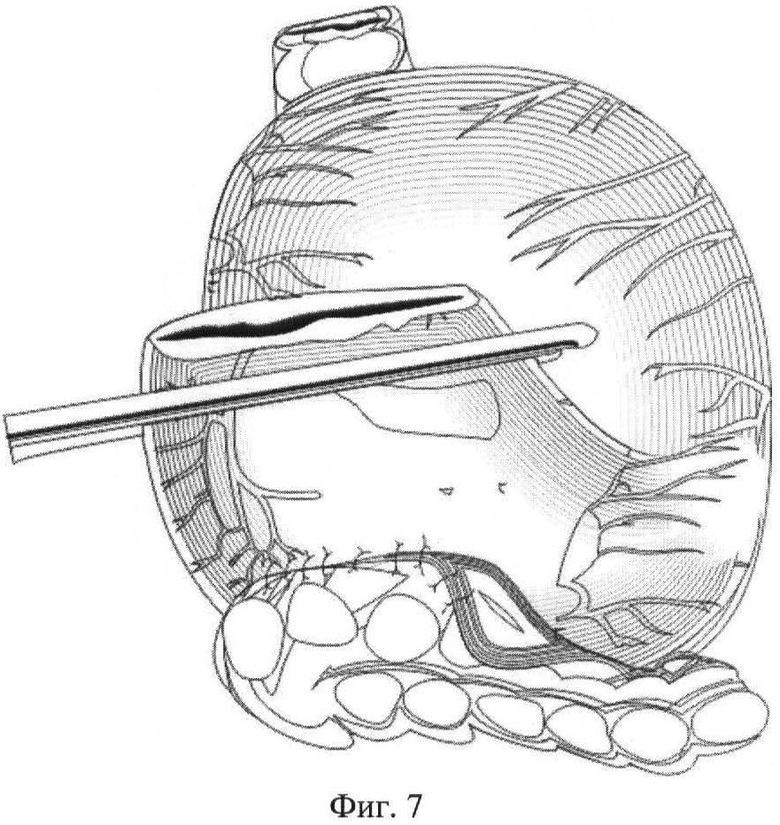
На фиг.7 - то же, наложение ряда герметизирующего непрерывного шва, окончательный вид анастомоза.
Осуществление изобретения
Примеры конкретного выполнения способа формирования панкреатикогастроанастомоза при панкреатодуоденальной резекции
Операцию проводят следующим образом. После удаления комплекса органов (например, головки поджелудочной железы, двенадцатиперстной кишки, терминальный отдел холедоха, часть желудка) культю ПЖ мобилизуют в дистальном направлении на 4 см и осуществляют гемостаз поверхности ее среза, в просвет Вирсунгова протока устанавливают каркасный трубчатый дренаж длиной 5-7 см и диаметром, соответствующим диаметру главного панкреатического протока, накладывают непрерывный шов между капсулой передней поверхности ПЖ, отступив 2-3 см от края среза и серозно-мышечным слоем задней стенки желудка, формируют одну из полуокружностей наружного ряда швов, после этого на задней стенке желудка, отступив проксимально от линии резекции желудка 5 см, формируют гастротомическое отверстие в соответствии с размерами культи ПЖ, при этом происходит диссекция задней стенки желудка: сначала формируют окно в серозно-мышечном слое желудка, а затем осуществляют вскрытие просвета желудка в слизисто-подслизистом слое, окно формируют за счет растягивания и острого рассечения серозно-мышечного слоев и пролабирования слизисто-подслизистой, диаметр окна серозно-мышечного слоя соответствует диаметру культи поджелудочной железы, а диаметр отверстия в слизисто-подслизистом слое - диаметру Вирсунгова протока, но не менее 7 мм. Проксимальный конец каркасного трубчатого дренажа вводят в гастротомическое отверстие. После снятия зажима с культи резерцированного желудка получают доступ в просвет желудка и приступают к формированию панкреатикогастроанастомоза со стороны слизистой оболочки желудка. Для наложения панкреатикогастроанастомоза применяют монофиламентные рассасывающиеся полидиоксаноновые нити диаметра 4-0 с атравматической иглой длиной 17 мм 5/8 окружности. Внутренний ряд швов формируется четырьмя отдельными узловыми швами между тканью ПЖ на уровне среза и стенкой желудка в области сформированного окна на уровне слизисто-подслизистого слоя. При этом из просвета желудка производят вкол иглы в стенку Вирсунгова протока, а выкол иглы производят на резекционной поверхности ПЖ в 3 мм от Вирсунгова протока, далее иглой прокалывают слизисто-подслизистый слой желудка со стороны подслизистой, захватывая таким образом в шов просвет Вирсунгова протока, часть измененных тканей резекционной поверхности поджелудочной железы и слизисто-подслизистый слой желудка в области сформированного окна. Швы накладываются в следующей последовательности: X, V, II и VIII часов. При завязывании нитей узлы располагают на слизистом слое желудка. После этого панкреатикогастроанастомоз завершают формированием другой полуокружности наружного ряда швов между капсулой задней поверхности ПЖ и серозно-мышечным слоем задней стенки желудка.
Пример 1. Пациент К. Поступил в торакоабдоминальное хирургическое отделение ГУЗ СККЦ СВМП с диагнозом: Хронический кальцифицирующий панкреатит с премущественным поражением головки с подозрением на малигнизацию. Выполняют лапаротомию, гастропанкреатодуоденальную резекцию с прецизионным формированием панкреатикогастроанастомоза, гепатикоеюноанастомоза и гастроэнтероанастомоза на единой петле.
Под эндотрахеальным наркозом с иссечением послеоперационного рубца производят верхне-срединную лапаротомию, аппаратную коррекцию раны, при этом в верхнем этаже брюшной полости выраженный спаечный процесс - висцеролиз, а при ревизионной мобилизации гепатопанкреатодуоденальной зоны (ткани отечные, обильно кровоточат) выявлено, что головка поджелудочной железы диаметром до 8 см, каменистой плотности, сдавливает нисходящий отдел 12-перстной кишки. Пилорический отдел желудка деформирован, с утолщенной стенкой. Тело и хвост железы также увеличены 5×4 и 3×3 см соответственно, плотно-эластической консистенции, пальпаторно определяют расширений Вирсунгов проток. Парапанкреатическая клетчатка склерозирована, уплотнена. Брыжейка поперечно-ободочной кишки укорочена и спаяна с поджелудочной железой. Учитывая характер выявленных изменений в поджелудочной железе, нельзя исключить злокачественную опухоль головки поджелудочной железы. С большими техническими трудностями произведены мобилизация и туннелизация позади перешейка железы из-за выраженного воспалительно-склеротического процесса в парапанкреатической клетчатке и самой железе. Отмечены низкое впадение пузырного протока в общий печеночный проток (ретродуоденальный отдел), раннее деление общей печеночной артерии по правому краю печеночно-дуоденальной связки, верхнебрыжеечная, воротная, селезеночная вены расширены, имеют аневризматические расширения. Проведена гастропанкреатодуоденальная резекция с удалением желчного пузыря, общего печеночного протока, пилорического отдела желудка, 12-перстной кишки с первой петлей тощей кишки, головки поджелудочной железы единым блоком. По ходу операции отмечалась повышенная кровоточивость тканей. Последовательно прецизионно с использованием оптики ×2,5, налобного освещения, атравматичных нитей викрил 4/0 и 5/0 наложены: панкреатикогастроанастомоз (диаметр Вирсунгова протока до 1 см, из просвета удалены конкременты диаметром от 0,2 до 0,5 см) в оригинальной модификации с наложением слизисто-подслизистых швов с прецизионным захватом стенки Вирсунгова протока через просвет желудка после создания окна в серозно-мышечном слое 5×4 см на задней стенке желудка на каркасном силиконовом дренаже Вирсунгова протока с выведением его конца в просвет желудка. Срез культи железы тампонирован подслизистым слоем задней стенки желудка с наложением второго ряда непрерывных швов на капсулу желудка и серозно-мышечный слой желудка. Гепатикоеюноанастомоз (диаметр протока 6 мм) отдельными (узловыми) однорядными швами на потерянном хлорвиниловом дренаже. Гастроеюноанастомоз непрерывным двухрядным швом. Проверка на инородное тело. Силиконовые дренажи диаметром 1 см в правое подпеченочное, левое поддиафрагмальное пространства и малый таз. Длительность операции 7,5 ч.
Результат гистологического исследования - высокодифференцированная аденокарцинома. Послеоперационный период протекал без осложнений, пациент выписан на 12-е сутки. Исход - выздоровление.
Пример 2. Пациент Н., 38 лет. Поступил в торакоабдоминальное хирургическое отделение ГУЗ СККЦ СВМП с диагнозом: Хронический индуративный панкреатит с преимущественным поражением головки, болевая форма. Кистозное поражение головки поджелудочной железы. Субкомпенсированный стеноз 12-перстной кишки. Подпеченочный портальный блок. Выполнена операция: лапаротомия, гастропанкреатодуоденальная резекция с применением ультразвукового гармонического скальпеля с последовательным формированием панреатикогастроанастомоза в оригинальной модификации, гепатикоеюноанастомоза и гастроеюноанастомоза.
Ход операции: под эндотрахеальным наркозом проведена верхнесрединная лапаротомия с обходом мечевидного отростка слева и продлением разреза ниже пупка на 6 см. Аппаратная коррекция раны. При ревизии выявлено, что желчный пузырь 10×5 см, плохо опорожняется, холедох диаметром 15 мм, желудок увеличен в размерах, отмечаются расширенные вены желудка, большого сальника. Вскрыта сальниковая сумка путем пересечения желудочно-ободочной связки, мобилизация панкреатодуоденального комплекса с техническими трудностями из-за инфильтративно-спаечного процесса. Установлено, что головка железы диаметром до 6 см, плотная, сдавливает нисходящий отдел 12-перстной кишки. Корень брыжейки тощей кишки подтянут и «приварен» к передней и нижней стенке головки и тела поджелудочной железы, закрывая доступ к перешейку железы. Тело и хвост железы не увеличены в размерах, плотно-эластической консистенции, пальпируется расширенный Вирсунгов проток. Учитывая выявленную патологию и невозможность исключить опухолевый характер патологии, решено выполнить гастропакреатодуоденальную резекцию. Прецизионно с использованием оптики ×2,5, налобного освещения, ультразвукового гармонического скальпеля мобилизован гастропанкреатодуоденальный комплекс с большими техническими трудностями после предварительного взятия на контроль магистральных сосудов. Железа пересечена ультразвуковым скальпелем, под давлением из Вирсунгова протока выделился прозрачный панкреатический сок, диаметр протока до 8 мм, с плотными стенками, на срезе ткань поджелудочной железы содержит мелкие кальцинаты. Выполнена гастропанкреатодуоденальная резекция с удалением желчного пузыря и пересечением общего желчного протока на 2 см выше 12-перстной кишки, 1-й петли тощей кишки, головки и перешейка поджелудочной железы. Длительность данного этапа операции - 5 часов. Гемостаз. Последовательно сформирован полидиоксаноновой нитью 4/0 панкреатикогастроанастомоз на дренаже по оригинальной методике. Последовательно сформирован однорядный (задняя губа - непрерывный шов, передняя - отдельными узловыми швами) гепатикоеюноанастомоз и двухрядный (непрерывным швом викрил 3/0) гастроеюноанастомоз. Интраоперационная кровопотеря до 400 мл. Счет салфеток. Силиконовые дренажи диаметром 1 см в правое подпеченочное пространство и малый таз. Послойный шов раны. Ас. повязка. Длительность операции - 7,5 часов.
Послеоперационный период протекал без осложнений, пациент выписан на 13-е сутки. Исход - выздоровление.
Пример 3. Пациент Б. поступил в торакоабдоминальное хирургическое отделение ГУЗ СККЦ СВМП с диагнозом: Хронический кальцифицирующий панкреатит с преимущественным поражением головки поджелудочной железы. Выполнена операция: лапаротомия, гастропанкреатодуоденальная резекция с прецизионым формированием панкреатикогастроанастомоза, гепатикоеюно- и гастроеюноанастомозов.
Ход операции: Под эндотрахеальным наркозом с иссечением старого послеоперационного рубца произведена верхнесрединная лапаротомия. Аппаратная коррекция раны. В верхнем отделе брюшной полости выраженный спаечный процесс - висцеролиз. При ревизии выявлено, что желудок увеличен в размерах, 12-перстная кишка в плоскостных спайках, деформирована, нисходящий ее отдел сдавлен увеличенной каменистой плотности головкой поджелудочной железы 5×4 см. Желчный пузырь 8×5 см, атоничный, холедох диаметром до 5 мм. Панкреатодуоденальный комплекс мобилизован по Кохеру, рассечены желудочно-ободочная связка и печеночно-желудочная связка, после чего установлено, что перипанкреатическая клетчатка рубцово изменена, к головке и телу железы плотно сращена брыжейка поперечно-ободочной кишки. Поэтапно с применением ультразвукового скальпеля из рубцовых тканей освобождена поджелудочная железа, тело и хвост железы не увеличены, плотные с участками кальциноза 0,5×0,3 см во всех отделах железы. С учетом выявленной патологии ввиду того, что нельзя исключить злокачественный процесс в головке железы, решено выполнить гастропанкреатодуоденальную резекцию. С техническими трудностями ультразвуковым скальпелем из рубцов выделены верхние брыжеечные вена и артерия. У трифуркации Генле пересечены и перевязаны среднеободочная вена и нижняя панкреатодуоденальная вена. Верхняя брыжеечная вена диаметром до 2,5 см сдавлена поджелудочной железой и рубцовыми тканями - выделена над перешейком. Затем от шейки выполнена холецистэктомия, выделен и пересечен общий печеночный проток на 3 см ниже бифуркации, выделена общая печеночная артерия, пересечены и перевязаны правая желудочная и гастродуоденальная артерии и выполнен верхний доступ по воротной вене (диаметром 12 мм) к перешейке железы - перешеек взят на держалку. На 2-й петле пересечена тощая кишка с транслокацией слева направо под верхними брыжеечными сосудами. Перешеек пересечен ультразвуковым скальпелем бескровно, Вирсунгов проток диаметром 3 мм, срез железы с участками кальцинатов, ткань фиброзно изменена. Головка выделена из сращений ультразвуковым скальпелем, притоки венозные обработаны также ультразвуковым скальпелем. Связка крючковидного отростка поэтапно пересечена на зажимах, прошита и перевязана. Выполнена единым блоком гастропанкреатодуоденальная резекция (с удалением антрального отдела желудка). Гемостаз. Кровопотеря около 500,0. Прецизионно последовательно (оптика ×2,5, налобное освещение, нити атравматичные ПДС-4/0, викрил 3/0) сформированы панкреатикогастроанастомоз по оригинальной методике, гепатикоеюноанастомоз отдельными узловыми швами однорядными на потерянном дренаже и терминолатеральный гастроеюноанастомоз 2-рядным непрерывным швом. Брюшная полость промыта 1,0 0,05% раствором хлоргексидина, проверка на инородное тело. Силиконовые дренажи диаметром 1 см в левое поддиафрагмальное пространство и в зоне панкреатикоеюноанастомоза. Послойный шов раны. Длительность операции - 6,5 часов.
Послеоперационный период протекал гладко, пациент выписан на 12-е сутки. Исход - выздоровление.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТИКОГАСТРОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2009 |
|
RU2414179C1 |
| СПОСОБ НАЛОЖЕНИЯ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2000 |
|
RU2192794C2 |
| СПОСОБ ПАНКРЕАТОГАСТРОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 1998 |
|
RU2158546C2 |
| СПОСОБ НАЛОЖЕНИЯ ПАНКРЕАТИКОГАСТРОАНАСТОМОЗА | 2013 |
|
RU2538241C1 |
| СПОСОБ ФОРМИРОВАНИЯ ЛАПАРОСТОМЫ ПРИ РАСПРОСТРАНЕННОМ ГНОЙНОМ ПЕРИТОНИТЕ | 2010 |
|
RU2466682C2 |
| СПОСОБ ФОРМИРОВАНИЯ РЕЗЕРВУАРНОГО ИНВАГИНАЦИОННОГО ПАНКРЕАТОЕЮНОАНАСТОМОЗА | 2020 |
|
RU2741376C1 |
| СПОСОБ ФОРМИРОВАНИЯ БИЛАТЕРАЛЬНОГО КОНЦЕПЕТЛЕВОГО ПАНКРЕАТОЭНТЕРОАНАСТОМОЗА ПОСЛЕ МЕДИАЛЬНОЙ РЕЗЕКЦИИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ | 2003 |
|
RU2231309C1 |
| СПОСОБ ЗАВЕРШЕНИЯ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ ПРИ НЕИЗМЕНЕННОЙ ТКАНИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ | 2004 |
|
RU2272576C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО КАЛЬКУЛЕЗНОГО ПАНКРЕАТИТА | 2006 |
|
RU2330618C2 |
| Способ формирования панкреатоэнтероанастомоза при панкреатодуоденальной резекции | 2016 |
|
RU2655503C2 |
Изобретение относится к хирургии и может быть применимо для формирования панкреатикогастроанастомоза при панкреатодуоденальной резекции. Перед созданием соустья срез культи поджелудочной железы тампонируют слизисто-подслизистым слоем желудка с возможностью обеспечения герметичного закрытия среза поджелудочной железы. Получают доступ в просвет желудка после снятия зажима с культи резецированного желудка. Формируют соустье с изолированным вшиванием главного панкреатического протока в заднюю стенку желудка со стороны просвета резецированного желудка на каркасном трубчатом дренаже. Способ позволяет уменьшить риск развития несостоятельности анастомоза. 1 з.п. ф-лы, 7 ил., 3 пр.
1. Способ формирования панкреатикогастроанастомоза при панкреатодуоденальной резекции, включающий погружение культи поджелудочной железы в заднюю стенку резецированного желудка двумя рядами швов, отличающийся тем, что дополнительно получают доступ в просвет желудка после снятия зажима с культи резецированного желудка с последующим формированием панкреатикогастроанастомоза из просвета желудка со стороны слизистой оболочки желудка, при этом перед созданием соустья срез культи поджелудочной железы тампонируют слизисто-подслизистым слоем желудка, с возможностью обеспечения герметичного закрытия среза поджелудочной железы, затем формируют соустье с изолированным вшиванием главного панкреатического протока в заднюю стенку желудка со стороны просвета резецированного желудка на каркасном трубчатом дренаже.
2. Способ по п.1, отличающийся тем, что длина каркасного трубчатого дренажа равна 5-7 см, а диаметр соответствует диаметру главного панкреатического протока.
| СПОСОБ НАЛОЖЕНИЯ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2000 |
|
RU2192794C2 |
| US 2006276811 A1, 07.12.2006 | |||
| ПАТЮТКО Ю.И | |||
| По поводу статьи Касаткина В.Ф | |||
| «Пути улучшения непосредственных результатов панкреатодуоденальной резекции (ПДР) при периампулярном раке» | |||
| Хирургия, 2009, №6, с.72 | |||
| BATIGNANI J | |||
| et al | |||
| Comparison of Wirsung-jejunal duct-to-mucosa and dunking technique for | |||
Авторы
Даты
2013-04-20—Публикация
2010-12-29—Подача