Изобретение относится к области медицины, а именно к способам оперативного лечения пациентов с экстрасфинктерными параректальными свищами.
Известен способ оперативного лечения путем иссечения свищевого хода от наружного отверстия до мышечного слоя прямой кишки с последующим сквозным проведением через оставшуюся часть свища пучка из 5-6 лигатур и поочередным их завязыванием на перианальной коже, при чем каждая последующая нить завязывается после прорезывания тканей предыдущей нитью, пока не пересечется весь «мостик» тканей.
Недостатком данного метода является высокий риск развития недостаточности анального сфинктера, а также выраженный болевой синдром в послеоперационном периоде, длительный срок лечения и реабилитации.
Известен способ оперативного лечения путем дугообразного разреза перианальной кожи на 2-3 мм ниже переходной линии на ½ окружности анального канала; отсепаровывания лоскута из слизистой оболочки соответственно расположению внутреннего отверстия свища и на 3-4 см выше свищевого хода с пересечением его; ушивания внутреннего отверстия свища со стороны раны в отсепарованном лоскуте и мышечном слое прямой кишки 2-х рядными узловыми кетгутовыми швами; смещения лоскута по или против часовой стрелке для прикрытия зашитого в мышечной стенке отверстия свища здоровой слизистой оболочкой; фиксации смещенного лоскута узловыми капроновыми швами к перианальной коже; иссечения свищевого хода через отдельный разрез на промежности от наружного отверстия до мышечной оболочки прямой кишки с послойным ушиванием раны, либо открытым ее ведением или ушиванием после установки сквозного трубчатого дренажа.
Недостатками данного способа является высокий риск развития рецидива заболевания вследствие некроза или ретракции смещенного лоскута, а также повышенная травматичность, сложность и трудоемкость выполнения операции.
Известен также способ оперативного лечения путем разреза слизистой оболочки прямой кишки в форме трапеции в проекции внутреннего отверстия свища, при чем отверстие - ближе к основанию трапеции; отсепаровывания лоскута из слизистой оболочки кверху с пересечением свищевого хода; отсечения внутреннего свищевого отверстия вместе с полоской отсепарованного лоскута в поперечном направлении; ушивания внутреннего отверстия свища в мышечном слое прямой кишки 2-х рядным узловым кетгутовым швом; укладывания оставшейся части отсепарованного лоскута поверх ушитого в мышечной стенке прямой кишки внутреннего свищевого отверстия с подтягиванием его вниз и фиксацией к краям слизистой оболочки прямой кишки узловыми кетгутовыми швами; иссечения свищевого хода через отдельный разрез на промежности от наружного отверстия до мышечной оболочки прямой кишки с послойным ушиванием раны, либо открытым ее ведением или ушиванием после установки сквозного трубчатого дренажа.
Недостатками данного способа являются повышенная травматичность и большое количество рецидивов заболевания, так как: под отслоенным лоскутом из слизистой оболочки скапливается серозная жидкость, что повышает риск нагноения раны; внутреннее отверстие свища закрывается отслоенным лоскутом, всегда имеется риск его некроза; подшивание лоскута к слизистой оболочке прямой кишки узловыми швами через саму слизистую оболочку несет в себе высокий риск инфецирования и нагноения раны; узловые швы, фиксирующие слизисто-подслизистый лоскут к слизистой оболочке прямой кишки, не обеспечивают надежной его фиксации, т.к. лоскут находится под натяжением, а ткань слизистой оболочки не имеет достаточной прочности и прорезается.
Данный способ взят за прототип.
Целью создания изобретения является повышение эффективности лечения пациентов с экстрасфинктерными параректальными свищами.
Эта цель достигается тем, что иссекаемый слизисто-подслизистый лоскут имеет форму равнобедренного треугольника с длинной основания 1-1,5 см, а внутреннее свищевое отверстие находится на 0,5 см ниже его вершины, ушитое со стороны подслизистой оболочки внутреннее свищевое отверстие накрывается слизисто-подслизистым слоем прямой кишки, низведенным сверху, фиксация этого слоя осуществляется за счет нити, оба конца которой выколоты на кожу промежности и связаны между собой на резиновой трубке, рана в анальном канале, образовавшаяся после иссечения слизисто-подслизистого лоскута, ушивается непрерывным швом этой же нити за подслизистую оболочку с захватом дна раны, последняя удаляется на 10 сутки.
Сравнение предлагаемого способа с известными в области медицины показало его соответствие критериям изобретения.
Способ иллюстрируется 4 рисунками, изображающими основные этапы операции.
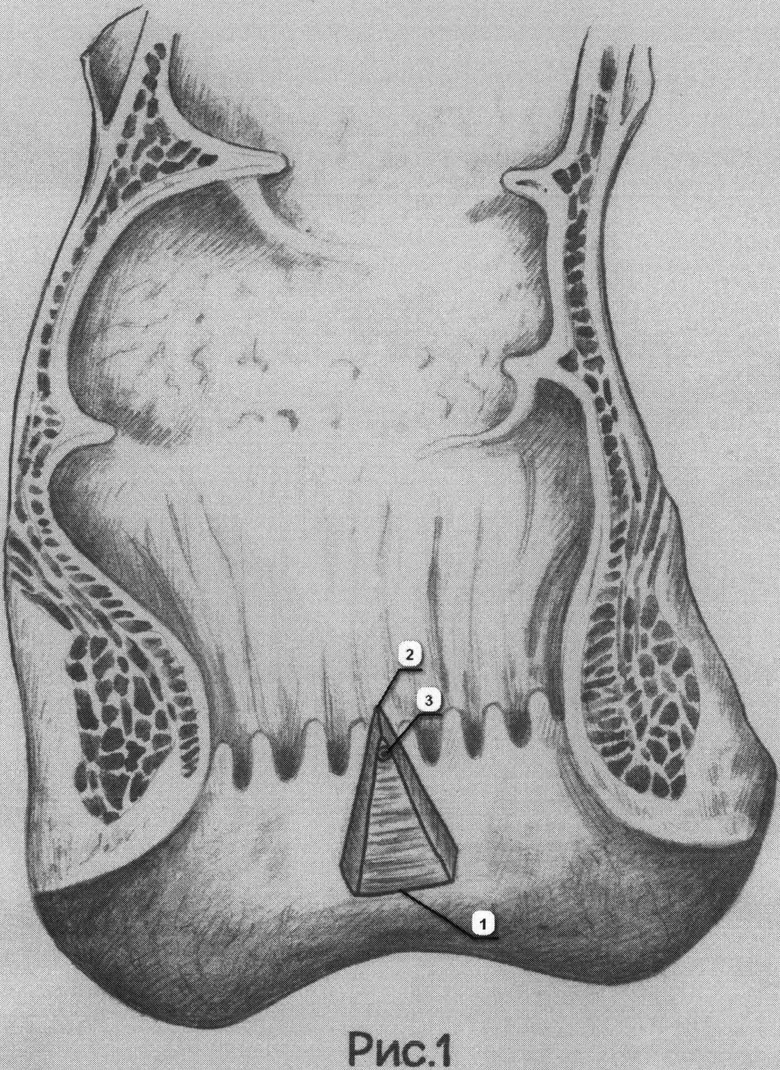
На рис.1 изображен вид раны анального канала после отсепаровывания и иссечения слизисто-подслизистого слоя прямой кишки в форме равнобедренного треугольника с пересеченным свищевым ходом области его вершины.
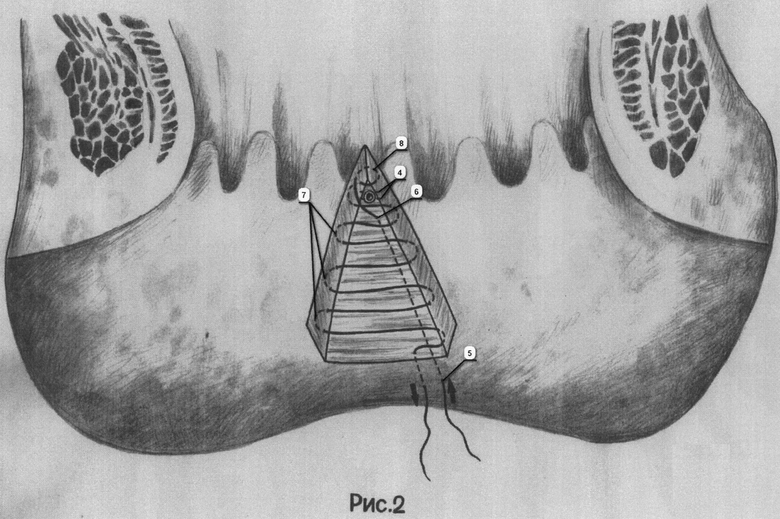
На рис.2 изображена последовательность ушивания раны анального канала непрерывным швом с указанием направления шва, точек вкола и выкола иглы, а так же показано ушитое в мышечной стенке прямой кишки внутреннее свищевое отверстие.
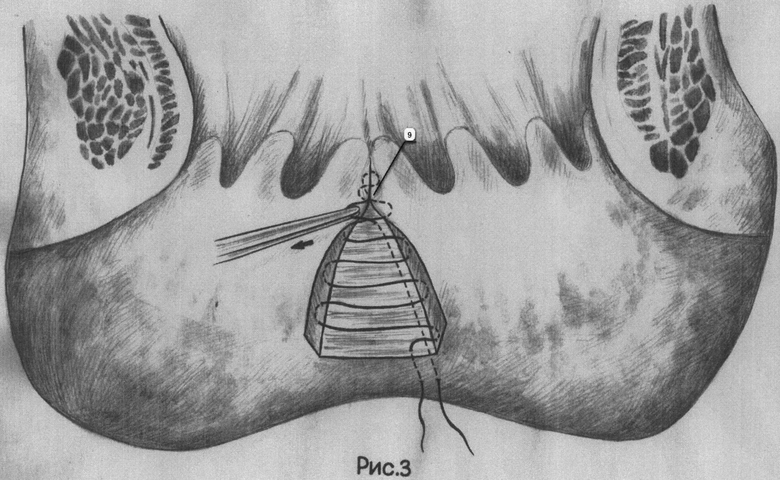
На рис.3 изображено закрытие зашитого в мышечной стенке прямой кишки внутреннего отверстия свища здоровой слизистой оболочкой низведенной сверху.
На рис.4 изображен вид раны анального канала после ее ушивания непрерывным швом и завязывания обеих концов нити на коже промежности на резиновой трубочке.
Способ реализуется следующим образом. В условиях операционной, под спинальной анестезией, в промежностном положении больного на операционном столе, после двухкратной обработки операционного поля спиртовым раствором хлоргекседина производится дугообразный разрез перианальной кожи (1) на 2-3 мм ниже переходной кожно-анальной линии длиной 1-1,5 см с отсепаровыванием слизисто-подслизистого слоя прямой кишки соответственно расположению внутреннего отверстия свища и на 1 см выше свищевого хода с пересечением его. Отсепарованный лоскут имеет форму равнобедренного треугольника с длинной основания 1-1,5 см, в 1 см от его вершины должно находится внутреннее свищевое отверстие. После чего отсепарованный слизисто-подслизистый лоскут иссекается также в форме равнобедренного треугольника в пределах границ его мобилизации так, чтобы вершина треугольника (2) находилась на 0,5 см выше внутреннего свищевого отверстия (3). Таким образом вместе с иссеченным лоскутом удаляется внутреннее свищевое отверстие и рубцовые изменения слизистой оболочки вокруг него.
Внутреннее отверстие свища ушивается в мышечном слое прямой кишки 2-х рядным узловым швом (4) - сугвикрил 3-0.
С промежности в стороне от наружного свищевого отверстия производится вкол иглы (5) с длинной полипропиленовой нитью. Выкол осуществляется в ране, образовавшейся после иссечения слизисто-подслизистого лоскута в виде треугольника (6). При чем, выкол производится на 1 см ниже ушитого в мышечной стенке прямой кишки внутреннего свищевого отверстия. Данной нитью рана ушивается непрерывным швом за подслизистую оболочку (7) сверху вниз с захватом мышечной оболочки прямой кишки. Первый вкол захватывает угол раны за подслизистую оболочку (8), низводя и закрывая зашитое в мышечной стенке прямой кишки внутреннее отверстие свища здоровой слизистой оболочкой (9), отсепарованной на 1 см выше. Рана, имевшая форму сектора, после ушивания приобретает линейный вид (10). Края слизистой оболочки вплотную соприкасаются между собой. Полипропиленовая нить после ушивания раны выкалывается на промежность в 1 см от места ее вкола (11). Оба конца нити связываются между собой на резиновой трубочке (12) под небольшим натяжением.
Свищевой ход иссекается через отдельный разрез на промежности от наружного отверстия до мышечной оболочки прямой кишки. Рана послойно ушивается, либо ведется открытым путем или ушивается после установки сквозного трубчатого дренажа. Полипропиленовая нить удаляется на 10 сутки.
Клинический пример 1.
Больной И., 1954 г.р., поступил в отд. колопроктологии Клиник СамГМУ 07.10.11. с диагнозом Полный экстрасфинктерный рецидивный параректальный свищ. Диагноз был подтвержден фистулографией и трансректальным УЗИ. Показатели сфинктерометрии у пациента были в пределах нормы. 10.11.2011 В условиях операционной, под спинальной анестезией, в промежностном положении больного на операционном столе, после двухкратной обработки операционного поля спиртовым раствором хлоргекседина был произведен дугообразный разрез перианальной кожи на 2-3 мм ниже переходной кожно-анальной линии длиной 1-1,5 см с отсепаровыванием слизисто-подслизистого слоя прямой кишки соответственно расположению внутреннего отверстия свища и на 1 см выше свищевого хода с пересечением его. Отсепарованный лоскут имел форму равнобедренного треугольника с длинной основания 1-1,5 см, в 1 см от его вершины находилось внутреннее свищевое отверстие. После чего отсепарованный слизисто-подслизистый лоскут был иссечен в форме равнобедренного треугольника в пределах границ его мобилизации так, чтобы вершина треугольника находилась на 0,5 см выше внутреннего свищевого отверстия. Таким образом, вместе с иссеченным лоскутом было удалено внутреннее свищевое отверстие и рубцовые, изменения слизистой оболочки вокруг него.
Внутреннее отверстие свища было ушито в мышечном слое прямой кишки 2-х рядным узловым швом - сугвикрил 3-0.
С промежности в стороне от наружного свищевого отверстия был произведен вкол иглы с длинной полипропиленовой нитью 3-0. Выкол был осуществлен в ране, образовавшейся после иссечения слизисто-подслизистого лоскута в виде треугольника. При чем, выкол произведен на 1 см ниже ушитого в мышечной стенке прямой кишки внутреннего свищевого отверстия. Данной нитью рана была ушита непрерывным швом за подслизистую оболочку сверху вниз с захватом мышечной оболочки прямой кишки. Первым вколом был захвачен угол раны за подслизистую оболочку, низводя и закрывая зашитое в мышечной стенке прямой кишки внутреннее отверстие свища здоровой слизистой оболочкой, отпрепарованной на 1 см выше. Рана, имевшая форму сектора, после ушивания приобрела линейный вид. Края слизистой оболочки вплотную соприкасались между собой. Полипропиленовая нить после ушивания раны была выколота на промежность в 1 см от места ее вкола. Оба конца нити были связаны между собой на резиновой трубочке под небольшим натяжением.
Свищевой ход был иссечен через отдельный разрез на промежности от наружного отверстия до мышечной оболочки прямой кишки. Образовавшаяся в результате этого рана была послойно ушита наглухо. В послеоперационном периоде проводилась антибактериальная терапия и перевязки. Швы сняты на 10 сутки. Раны зажили первичным натяжением. Больной выписан на 11 сутки 18.10.11. При контрольных осмотрах через 1 и 2 месяца после операции, рецидива заболевания не выявлено. Послеоперационные рубцы без признаков воспаления. При сфинктерометрии через 2 месяца показатели относительно исходных не изменились. По результатам объективных и субъективных методов оценки результат признан хорошим.
Клинический пример 2.
Больной К., 1964 г.р., поступил в отд. колопроктологии Клиник СамГМУ 07.11.11. с диагнозом Полный экстрасфинктерный рецидивный параректальный свищ. Диагноз был подтвержден фистулографией и трансректальным УЗИ. Показатели сфинктерометрии у пациента были в пределах нормы. 08.11.2011 в условиях операционной, под спинальной анестезией, в промежностном положении больного на операционном столе, после двухкратной обработки операционного поля спиртовым раствором хлоргекседина был произведен дугообразный разрез перианальной кожи на 2-3 мм ниже переходной кожно-анальной линии длиной 1-1,5 см с отсепаровыванием слизисто-подслизистого слоя прямой кишки соответственно расположению внутреннего отверстия свища и на 1 см выше свищевого хода с пересечением его. Отсепарованный лоскут имел форму равнобедренного треугольника с длинной основания 1-1,5 см, в 1 см от его вершины находилось внутреннее свищевое отверстие. После чего отсепарованный слизисто-подслизистый лоскут был иссечен в форме равнобедренного треугольника в пределах границ его мобилизации так, чтобы вершина треугольника находилась на 0,5 см выше внутреннего свищевого отверстия. Таким образом, вместе с иссеченным лоскутом было удалено внутреннее свищевое отверстие и рубцовые изменения слизистой оболочки вокруг него.
Внутреннее отверстие свища было ушито в мышечном слое прямой кишки 2-х рядным узловым швом - сугвикрил 3-0.
С промежности в стороне от наружного свищевого отверстия был произведен вкол иглы с длинной полипропиленовой нитью 3-0. Выкол был осуществлен в ране, образовавшейся после иссечения слизисто-подслизистого лоскута в виде треугольника. При чем, выкол произведен на 1 см ниже ушитого в мышечной стенке прямой кишки внутреннего свищевого отверстия. Данной нитью рана была ушита непрерывным швом за подслизистую оболочку сверху вниз с захватом мышечной оболочки прямой кишки. Первым вколом был захвачен угол раны за подслизистую оболочку, низводя и закрывая зашитое в мышечной стенке прямой кишки внутреннее отверстие свища здоровой слизистой оболочкой, отпрепарованной на 1 см выше. Рана, имевшая форму сектора, после ушивания приобрела линейный вид. Края слизистой оболочки вплотную соприкасались между собой. Полипропиленовая нить после ушивания раны была выколота на промежность в 1 см от места ее вкола. Оба конца нити были связаны между собой на резиновой трубочке под небольшим натяжением.
Свищевой ход был иссечен через отдельный разрез на промежности от наружного отверстия до мышечной оболочки прямой кишки. Образовавшаяся в результате этого рана была послойно ушита наглухо. В послеоперационном периоде проводилась антибактериальная терапия и перевязки. Швы сняты на 10 сутки. Раны зажили первичным натяжением. Больной выписан на 11 сутки 18.11.11. При контрольных осмотрах через 1 и 2 месяца после операции, рецидива заболевания не выявлено. Послеоперационные рубцы без признаков воспаления. При сфинктерометрии через 2 месяца показатели относительно исходных не изменились. По результатам объективных и субъективных методов оценки результат признан хорошим.
Использование предлагаемого способа позволяет получить качественно новый положительный эффект, а именно: травматизация тканей анального канала меньше, значит слабее выражен болевой синдром; для закрытия ушитого внутреннего свищевого отверстия не используется перемещенный слизисто-подслизистый лоскут, а значит нет вероятности его некроза; рана ушивается более надежно, с захватом всех слоев, что снижает риск ее нагноения; в тканях анального канала не остается лишнего шовного материала, так как шов съемный, что уменьшает вероятность возникновения лигатурных абсцессов и свищей; широкое внутреннее свищевое отверстие и рубцовые изменения тканей вокруг него не вызывают технических трудностей во время операции, так как они иссекаются вместе с мобилизованным слизисто-подслизистым лоскутом анального канала.
Предлагаемый способ возможно и целесообразно использовать при лечении больных с экстрасфинктерными и глубокими чрессфинктерными параректальными свищами в колопроктологических и хирургических отделениях.
ИСТОЧНИКИ ИНФОРМАЦИИ
1. Аминев А.М. Руководство по проктологии. Куйбышев 1973 г. Том 3, с.251-258
2. Аминев А.М. Руководство по проктологии. Куйбышев 1973 г. Том 3, с.299-308
3. Аминев А.М. Руководство по проктологии. Куйбышев 1973 г. Том 3, ст.294-297
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ БОЛЬНЫХ ЭКСТРАСФИНКТЕРНЫМИ ПАРАРЕКТАЛЬНЫМИ СВИЩАМИ | 2005 |
|
RU2296513C1 |
| СПОСОБ ЛЕЧЕНИЯ ЭКСТРАСФИНКТЕРНОГО ПАРАРЕКТАЛЬНОГО СВИЩА | 2006 |
|
RU2328983C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ТРАНССФИНКТЕРНЫХ И ЭКСТРАСФИНКТЕРНЫХ СВИЩЕЙ ПРЯМОЙ КИШКИ | 2014 |
|
RU2564086C1 |
| СПОСОБ ЛЕЧЕНИЯ СВИЩЕЙ ПРЯМОЙ КИШКИ | 2006 |
|
RU2326604C1 |
| СПОСОБ ХИРУРГИЧЕСКОЙ КОРРЕКЦИИ СЛОЖНЫХ ПАРАРЕКТАЛЬНЫХ СВИЩЕЙ | 2002 |
|
RU2290881C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ОСТРОГО И ХРОНИЧЕСКОГО ПАРАПРОКТИТОВ С ВЫСОКИМ ЧРЕС- И ВНЕСФИНКТЕРНЫМ РАСПОЛОЖЕНИЕМ СВИЩА ИЛИ ГНОЙНОГО ХОДА | 1997 |
|
RU2186528C2 |
| СПОСОБ СОЛОВЬЕВА ПО ХИРУРГИЧЕСКОМУ ЛЕЧЕНИЮ СЛОЖНЫХ ПАРАРЕКТАЛЬНЫХ СВИЩЕЙ | 1997 |
|
RU2150891C1 |
| Способ хирургического лечения пациентов с транссфинктерными и экстрасфинктерными свищами прямой кишки с применением биопластического материала | 2021 |
|
RU2762138C1 |
| СПОСОБ ЛЕЧЕНИЯ ЭКСТРАСФИНКТЕРНОГО ПАРАПРОКТИТА | 1992 |
|
RU2061412C1 |
| СПОСОБ ПЛАСТИКИ ВНУТРЕННЕГО ОТВЕРСТИЯ ПРИ СЛОЖНЫХ ФОРМАХ ПАРАПРОКТИТА | 1995 |
|
RU2125841C1 |

Изобретение относится к области медицины, а именно колопроктологии. Проводят дугообразный разрез перианальной кожи длиной 1-1,5 см. Отсепаровывают слизисто-подслизистый слой прямой кишки в форме равнобедренного треугольника так, чтобы внутреннее свищевое отверстие находилось в 1 см от его вершины. Иссекают слизисто-подслизистый лоскут так, чтобы внутреннее свищевое отверстие находилось в 0,5 см от его вершины. Ушитое внутреннее свищевое отверстие накрывают слизисто-подслизистым слоем прямой кишки, низведенным сверху. Ушивают рану непрерывным швом за подслизистую оболочку с захватом дна. Способ улучшает результаты лечения больных с экстрасфинктерными параректальными свищами. 2 пр. 4 ил.
Способ оперативного лечения пациентов с экстрасфинктерными параректальными свищами, включающий иссечение слизисто-подслизистого лоскута прямой кишки вместе с внутренним свищевым отверстием, ушивание внутреннего отверстия свища в мышечном слое через рану анального канала, иссечение свищевого хода от наружного отверстия до мышечного слоя прямой кишки, ушивание внутреннего отверстия свища в мышечном слое со стороны подкожной клетчатки, послойное ушиванием раны промежности либо открытое ее ведение или ушивание после установки сквозного трубчатого дренажа, отличающийся тем, что иссекаемый слизисто-подслизистый лоскут имеет форму равнобедренного треугольника с длиной основания 1-1,5 см, а внутреннее свищевое отверстие находится на 0,5 см ниже его вершины, ушитое со стороны подслизистой оболочки внутреннее свищевое отверстие накрывается слизисто-подслизистым слоем прямой кишки, низведенным сверху, фиксация этого слоя осуществляется за счет нити, оба конца которой выколоты на кожу промежности и связаны между собой на резиновой трубке, рана в анальном канале, образовавшаяся после иссечения слизисто-подслизистого лоскута, ушивается непрерывным швом этой же нити за подслизистую оболочку с захватом дна раны, последняя удаляется на 10 сутки.
| АМИНЕВ A.M | |||
| Руководство по проктологии | |||
| Приспособление для склейки фанер в стыках | 1924 |
|
SU1973A1 |
| СПОСОБ ЛЕЧЕНИЯ ЭКСТРАСФИНКТЕРНОГО ПАРАПРОКТИТА | 1992 |
|
RU2061412C1 |
| ОМУРБЕКОВ Т.О | |||
| ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ОСТРЫХ ПАРАПРОКТИТОВ У ДЕТЕЙ//Вестник КРСУ, 2003, №7, УДК616-089:616-08 [online http://www.krsu.edu.kg/vestnik/2003/v7/a18.html] | |||
| HAMRAEV ABDURASHID | |||
| MINIMALLY INVASIVE METHOD OF FISTULECTOMY IN ACUTE PARAPROCTITIS | |||
Авторы
Даты
2013-08-27—Публикация
2012-02-27—Подача