Изобретение относится к медицине, а именно к хирургии, может быть применено при лечении пациентов с грыжей пищеводного отдела диафрагмы и гастроэзофагеальной рефлюксной болезнью, путем выполнения лапароскопической операции с ненатяжной фундопликацией передней стенкой дна желудка, выполняемой с учетом конституционального типа пациента.
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) и грыжа пищеводного отверстия диафрагмы (ГПОД) - хроническое рецидивирующее заболевание, обусловленное спонтанным, регулярно повторяющимся забросом в пищевод желудочного и/или дуоденального содержимого, приводящего к повреждению нижнего отдела пищевода.
По данным Института Gallup (США) (Gallup Organization National Survey: Heartburn across America. Princetown: The Gallup Organization Inc 1988), приведенным в работе G. Jamieson и A. Duranceau (Jamieson G., Duranceau A. Gastroesophageal reflux. Philadelphia: WB Saunders 1988; 65), примерно у 44% американцев по крайней мере один раз в месяц появляются симптомы изжоги, 7% испытывают ее ежедневно, и 18% этих людей вынуждены прибегать к самолечению для устранения симптома. Эзофагит имеется примерно у 1% в популяции (Пиманов И.С. Эзофагит, гастрит и язвенная болезнь. Н. Новгород 2000). Среди этих пациентов 20% страдают тяжелым рефлюксом, вызывающим такие осложнения, как синдром Баретта (10-15%), изъязвление (2-7%), стриктура (4-20%), кровотечение (2%) (Пиманов И.С. Эзофагит, гастрит и язвенная болезнь. Н. Новгород 2000). Регургитация и ночная аспирация обнаруживаются у 40% больных с гастроэзофагеальной рефлюксной болезнью и грыжей пищеводного отверстия диафрагмы, изжога и рефлюкс - у 86%, тошнота и рвота - у 40% (Пиманов И.С. Эзофагит, гастрит и язвенная болезнь. Н. Новгород 2000). У 30% этих пациентов отмечается анемия (Cuschieri A. Hiatal hernia and reflux esophagitis. In: Minimally Invasive Surgery. Eds. J.G. Hunter, J.M. Sackier. McGraw-Hill, Inc 1993; 87-111). Естественно, что при такой эпидемиологии ГЭРБ и ГПОД, разработка методов консервативного и хирургического лечения желудочно-пищеводного рефлюкса имеет большое практическое значение.
Важность определения соматотипа пациента при проведении лапароскопической операции по удалению грыж пищеводного отверстия диафрагмы или при лечении гастроэзофагеальной рефлюксной болезни, объясняется тем, что взаимоотношение между внутренними органами и наружными ориентирами, используемыми хирургом при определении точек введения троакаров (пупок, реберная дуга и т.д.) отличаются у пациентов с разными соматотипами. В связи с тем, что лапароскоп и инструменты имеют определенную длину, необходимо учитывать эти особенности при выборе точек введения троакаров для того, чтобы добиться адекватной визуализации и возможности манипуляций в зоне пищеводно-желудочного перехода.
Известен способ тотальной фундопликации по Nissen, включающий лапаротомный и лапароскопический доступ (Dallemagme B., Weerts J.M., Jehaes C. Laparoscopic Nissen fundoplication: preliminary report // Surg. Laparosc. Endosc. - 1991. - Vol.1. №1. - P.138-143). Способ включает в себя рассечение пищеводно-дифрагмальной связки под лапароскопическим наблюдением, выделение правой и левой ножек диафрагмы, осуществление трансхиатальной мобилизации пищевода со взятием его на держалку, формирование ретроэзофагеального окна достаточной ширины, после чего проводят через образовавшееся отверстие задний лоскут из дна желудка, сближают его с противоположной стороны с таким же передним лоскутом с фиксированием образованной циркулярной фундопликационной манжетки на уровне абдоминального отдела пищевода, в просвет которого предварительно вводят толстый зонд. В модификации операции Nissen по Rosetti фундопликационную манжетку выполняют полностью из передней стенки желудка (Rossetti M., Liebermann-Heffert D., Braun R.B. The "Rossetti" modification of the Nissen fundoplication: technique and results. Dis. Esoph. 1996; 9: 251-257).
Одним из недостатков данного способа операции является часто возникающая и длительная дисфагия, в связи с чем возникает необходимость повторной операции (Hunter J.G., Swanstrom L., Waring P. Dysfagia after laparoscopic antireflux surgery: The impact of operative technique // Ann. of. Surg. - 1996. - Vol.224, №1. - P.51-57.). В сущности, фундопликационная манжетка по методу Nissen представляет собой сдавливающее кольцо, которое препятствует расширению пищевода под манжеткой и предварительное введение для калибровки, до наложения швов на манжетку, толстого зонда в просвет пищевода не полностью исключает дисфагию. Также, сдавление блуждающих нервов, заключенных в фундопликационную манжетку вызывает у больных пилороспазм. Другим недостатокм является то, что выполнение тотальной фундопликации по Nissen указанным способом не учитывает особенности проведения лапароскопической операции у пациентов с различными соматотипами.
Известен способ фундопликации по Toupet, включающий лапаротомный или лапароскопический доступ (Пучков К.В., Филимонов В.Б. «Грыжи пищеводного отверстия диафрагмы», Медпрактика - М., Москва, 2003 г., с.70-71). Суть способа заключается в том, что рассекают верхнюю половину малого сальника, выполняют частичную мобилизацию дна желудка, абдоминального и нижнегрудного отдела пищевода, формируют фундопликационную манжету с фиксацией ее верхней части к ножкам диафрагмы. Для этого необходимо перевязать 1-2 короткие желудочные артерии, проходящие в желудочно-селезеночной связке. Пищевод выделяют из окружающих тканей, берут на держалку, окутывают складкой дна желудка на 270 градусов, перемещают заднюю стенку дна желудка позади пищевода (сзади на 180 градусов и спереди на 90 градусов). К недостаткам данного способа можно отнести наличие рецидива гастроэзофагеального рефлюкса, так как клапанная функция сформированной манжеты недостаточна, а также смещение манжеты относительно пищеводного отверстия диафрагмы, так как осуществляется пересечение желудочно-диафрагмальной связки, и методика операции, также не учитываются конституциональные особенности больных.
Известен способ видеоассистированной фундопликации (патент RU 2291672, опубл. 20.01.2007, Бюл. №2). Способ заключается в том, что мобилизуют малый сальник, входят в сальниковую сумку, визуализируют правую ножку диафрагмы, мобилизацию пищевода начинают с выделения среднего пучка правой ножки диафрагмы, сохраняют желудочно-диафрагмальную связку в качестве ориентира, разделяющего желудок на переднюю и заднюю стенки, выделяют пищевод из заднего средостения, восстанавливая его абдоминальную позицию, двигаясь сзади пищевода вдоль медиального пучка правой ножки диафрагмы, завершают мобилизацию пищевода и мышечной петли вокруг него, подходя к задней стенке желудка со стороны малой кривизны, под пищеводом, после чего проводят заднюю стенку желудка позади пищевода и формируют фундопликационную манжету путем фиксации передней и задней стенок дна желудка к стенке пищевода на протяжении.
Недостатком данного способа является техническая сложность выполнения вмешательства, способ также не учитывает конституциональных особенностей пациента.
Известен способ выбора точек введения инструментов в полость (Шнитко С.Н., Стринкевич А.Л. Эндоскопическая хирургия. - 1999. - 2. - С.75-76), заключающийся в том, что оптическая ось эндоскопа должна быть перпендикулярна плоскости вмешательства в точке наиболее ответственного этапа операции и угол между двумя соседними инструментами должен стремиться к значению в 45 градусов, при этом главная плоскость инструментов должна располагаться на линии операции.
Однако этот способ не учитывает конституциональных особенностей пациента, а также не определяет оптимальную зону установки эндоскопа, которая по расчетам является точкой отсчета для измерения углов и мест проведения остальных пункций, а рокировка инструментов, при которой возможно возникновение зеркального визуального контроля, не предопределена в плане изменения углов после нее.
Известен способ обеспечения эндоскопического доступа (RU 21885587, опубл. 10.09.2002), включающий введение эндоскопа, определение зоны операции под контролем эндоскопа, выбор точек введения инструментальных троакаров и пункцию стенки полости, отличающийся тем, что на поверхность тела проецируют квадрат, для чего натягивают кольцо из гибкого материала между точками введения эндоскопа и проекцией на стенку полости наиболее ответственной зоны вмешательства, затем растягивают его на середине между этими двумя точками с формированием квадрата, в противоположных углах которого на одной диагонали располагается эндоскоп и зона наиболее ответственных манипуляций, а на другой диагонали - точки введения основных инструментальных троакаров.
Однако, данный способ не предусматривает особенностей телосложения больного, и не учитывает особенностей работы в области пищеводно-желудочного перехода, а имеет общерекомендательный характер по взаимоотношению вводимых инструментов. Кроме того, способ предполагает наличие специального оборудования, которое отсутствует в большинстве учреждений. Все вышеперечисленное не позволяет обеспечить адекватной визуализации зоны пищеводно-желудочного перехода.
Задачей изобретения является улучшение результатов лечения больных с грыжами пищеводного отдела диафрагмы и гастроэзофагеальной рефлюксной болезнью, уменьшение количества рецидивов и других осложнений, путем выполнения ненатяжной фундопликации передней стенкой дна желудка и выбора оптимального лапароскопического доступа к зоне пищеводно-желудочного перехода с учетом соматотипа пациента.
Техническим результатом предлагаемого изобретения является повышение эффективности хирургического лечения грыж пищеводного отдела диафрагмы и гастроэзофагеальной рефлюксной болезни у пациентов разных соматических типов, за счет снижения частоты осложнений в виде дисфагий и пилороспазма.
Поставленная задача достигается тем, что у пациентов определяют соматотип, при макросоматическом типе пациента лапароскопическую фундопликацию выполняют при введении в брюшную полость пяти троакаров, при этом первый 11 мм троакар вводят на 20 см ниже мечевидного отростка, второй 11 мм троакар вводят по средней линии, на 1 см ниже мечевидного отростка, третий 11 мм троакар вводят по передней подмышечной линии слева, на 3 см ниже реберной дуги, четвертый 5 мм троакар вводят по среднеключичной линии справа, на 4 см ниже реберной дуги и пятый 5 мм троакар вводят слева от средней линии, на 4 см ниже реберной дуги, на пересечении с линией, соединяющей второй и третий троакары, при микро- и мезосоматическом типах первый 11 мм троакар вводят через пупок, второй троакар 11 мм вводят по средней линии, на 1 см ниже мечевидного отростка, третий троакар 11 мм вводят по переднеподмышечной линии слева, на середине расстояния между нижним краем реберной дуги и передневерхней подвздошной остью, четвертый троакар 5 мм вводят по среднеключичной линии справа, на 2 см ниже края реберной дуги, пятый троакар 5 мм вводят по среднеключичной линии слева, на 2 см ниже края реберной дуги, затем выполняют фундопликацию с формированием ненатяжной фундопликационной манжеты таким образом, что захватывают переднюю стенку дна желудка за пищеводом, на 3-4 см отступив от большой кривизны, проводят позади пищевода вправо, в количестве, достаточном для формирования ненатяжной манжеты, накладывают первый шов, без натяжения между передней поверхностью дна желудка слева, передней поверхностью пищеводно-кардиального перехода и проведенной позади пищевода стенкой желудка, шов затягивают пятью узлами, а затем продолжают формирование непрерывного шва вниз, между передней поверхностью дна желудка слева, передней поверхностью кардии и проведенной позади пищевода стенкой желудка, дальше непрерывный шов продолжают между передней поверхностью дна желудка слева и проведенной позади пищевода стенкой желудка без натяжения, длиной 5 см, с образованием полной манжеты.
На чертежах представлена схема предлагаемого способа выполнения лапароскопической фундопликации в зависимости от конституционального типа пациента.
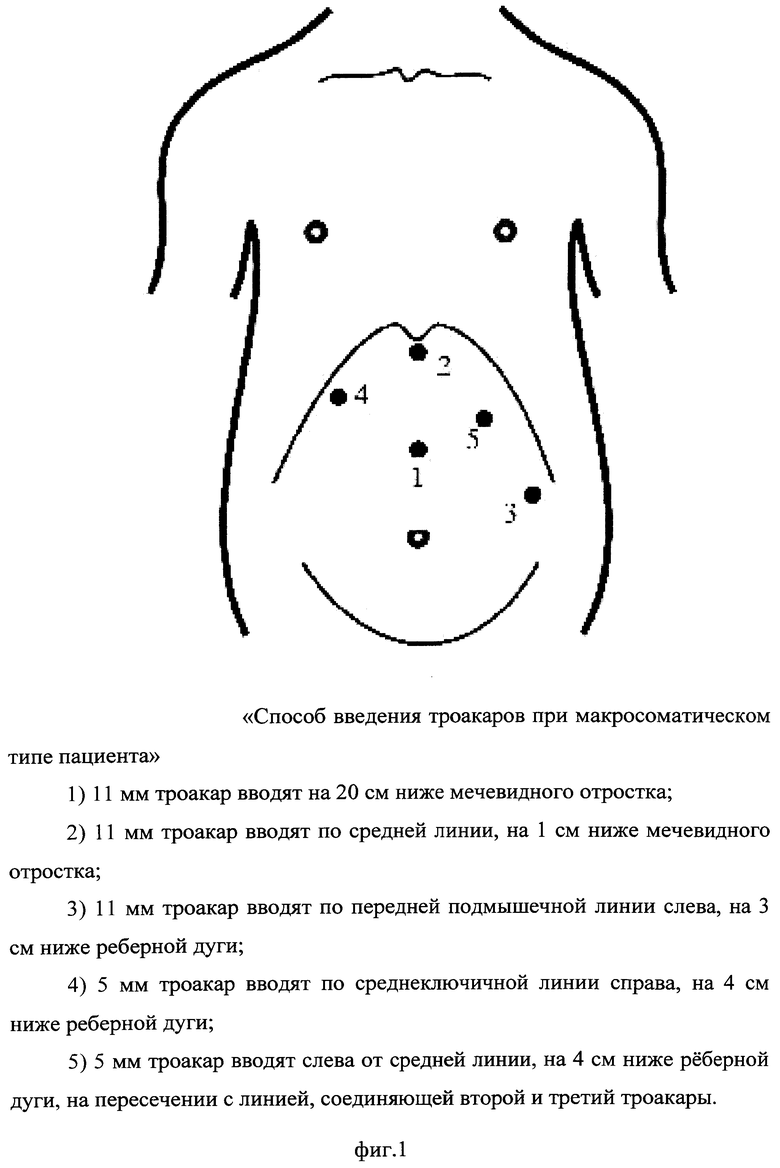
На фигуре 1 (фиг.1) изображен способ введения троакаров при макросоматическом типе пациента:
1) первый 11 мм троакар вводят на 20 см ниже мечевидного отростка;
2) второй 11 мм троакар вводят по средней линии, на 1 см ниже мечевидного отростка;
3) третий 11 мм троакар вводят по передней подмышечной линии слева, на 3 см ниже реберной дуги;
4) четвертый 5 мм троакар вводят по среднеключичной линии справа, на 4 см ниже реберной дуги;
5) пятый 5 мм троакар вводят слева от средней линии, на 4 см ниже реберной дуги, на пересечении с линией, соединяющей второй и третий троакары.
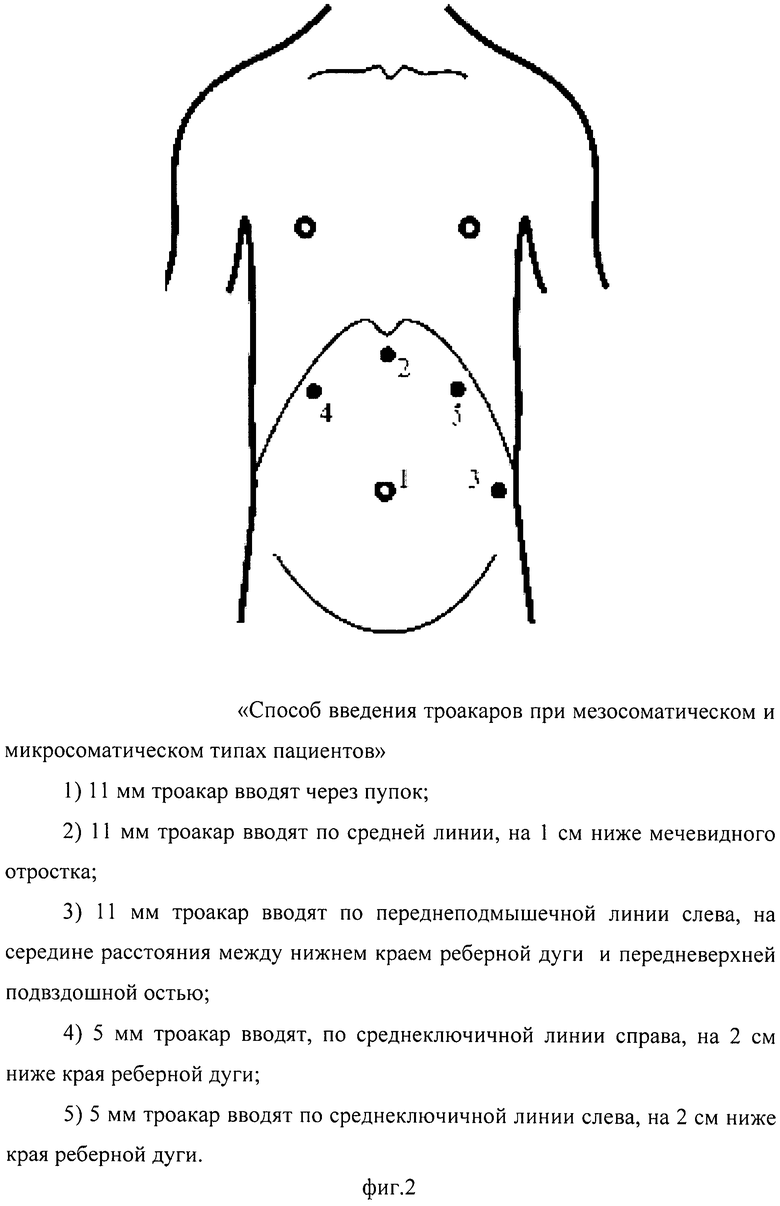
На фигуре 2 (фиг.2) изображен способ введения троакаров при мезосоматическом и микросоматическом типах пациентов:
1) первый 11 мм троакар вводят через пупок;
2) второй троакар 11 мм вводят по средней линии, на 1 см ниже мечевидного отростка;
3) третий троакар 11 мм вводят по переднеподмышечной линии слева, на середине расстояния между нижнем краем реберной дуги и передневерхней подвздошной остью;
4) четвертый 5 мм вводят, по среднеключичной линии справа, на 2 см ниже края реберной дуги;
5) пятый троакар 5 мм вводят по среднеключичной линии слева, на 2 см ниже края реберной дуги.
Способ осуществляется следующим образом.
Перед операцией пациенту определяют соматический тип по методу Дорохова Р.Н. и Петрухина В.Г. (Дорохов Р.Н., Губа В.П., Петрухин В.Г. Методика раннего отбора и ориентирования в спорте, Смоленск, 1994).
При мезосоматическом и микросоматическом типах пациентов под эндотрахиальным наркозом, в положении пациента на спине, с приподнятым на 15 градусов головным концом, производится кожный разрез, через пупок, длиной 1 см. Через него в брюшную полость вводится игла Вереша, с помощью которой электронным инсуфлятором, через соединительную силиконовую трубку в брюшную полость накачивается углекислый газ до уровня 14 мм.Hg., после чего, через этот же разрез, вводится первый троакар 11 миллиметров в диаметре, а, через него лапароскоп 10 миллиметров в диаметре, длиной 330 миллиметров. При ревизии органов брюшной полости определяется степень расширения пищеводного отверстия диафрагмы, осматривается желудок и другие органы брюшной полости. Второй троакар 11 мм вводится по средней линии, на 1 см ниже мечевидного отростка, третий троакар 11 мм вводится по переднеподмышечной линии слева, на середине расстояния между нижнем краем реберной дуги и передневерхней подвздошной остью, четвертый 5 мм вводится по среднеключичной линии справа, на 2 см ниже края реберной дуги, пятый троакар 5 мм вводится по среднеключичной линии слева, на 2 см ниже края реберной дуги.
Через четвертый троакар вводится печеночный ретрактор, с помощью которого левая доля печени поднимается вверх с целью улучшения визуализации пищеводного отверстия диафрагмы.
Через третий троакар вводится мягкий зажим 10 мм, которым захватывается передняя поверхность желудка.
Через второй и пятый троакары в брюшную полость вводятся мягкие зажимы 5 мм, с помощью которых желудок из средостения вправляется в брюшную полость.
В пятом троакаре зажим сменяется электродом типа «крючок» и с помощью монополярной электрокоагуляции вскрывается печеночно-желудочная связка в ее верхней трети, брюшина по краям правой и левой ножки диафрагмы вскрывается. При этом сохраняется максимально возможно нетронутой диафрагмально-желудочная связка в области большой кривизны и по задней стенке кардиального отдела желудка. Грыжевой мешок отсепаровывается от краев пищеводного отверстия диафрагмы и клетчатки заднего средостения. Из окружающей клетчатки выделяется пищевод, с помощью изгибающегося ретрактора, типа «gold finger». Визуализируются правый и левый блуждающие нервы. Правый блуждающий нерв выделяется, перемещается из зоны операции.
В третьем троакаре зажим сменяется на изгибающийся ретрактор, типа «gold finger», который проводится слева направо позади пищевода, тотчас над кардией, и, с помощью которого, пищеводно-кардиальный переход отводится вниз и влево, обнажая нижнюю часть ножек диафрагмы и правый блуждающий нерв. Ножки диафрагмы за пищеводом ушиваются непрерывным швом, уменьшая пищеводное отверстие диафрагмы до размеров на 5-7 мм шире диаметра пищевода, с помощью иглодержателя, введенного через пятый троакар, мягкого зажима, введенного через второй троакар, нитью викрил 0, на атравматичной игле длиной 22 мм. При этом правый блуждающий нерв остается сзади швов, вне формирующейся манжеты.
Мягким зажимом, введенным через второй троакар и проведенным за пищеводом, захватывается передняя стенка дна желудка, на 3-4 см отступив от большой кривизны, проводится позади пищевода вправо, в количестве, достаточном для формирования манжеты.
С помощью иглодержателя, введенного через пятый троакар, мягкого зажима, введенного через второй троакар, нитью викрил 0, на атравматичной игле, длиной 22 мм накладывается первый шов, без натяжения между передней поверхностью дна желудка слева, передней поверхностью пищеводно-кардиального перехода и проведенной позади пищевода стенкой желудка. Шов затягивается пятью узлами, а затем продолжается формирование витков непрерывного шва вниз, между передней поверхностью дна желудка слева, передней поверхностью кардии и проведенной позади пищевода стенкой желудка. Дальше непрерывный шов продолжается между передней поверхностью дна желудка слева и проведенной позади пищевода стенкой желудка без натяжения, длиной 5 см, с образованием полной манжеты. В конце шва нить связывается между собой, пятью узлами. Проводится ревизия зоны операции и контроль гемостаза. Брюшная полость в зоне операции дренируется одной силиконовой трубкой, проведенной через четвертый троакар. Раны от троакаров послойно ушиваются. Наклеиваются повязки.
Особенностью выполнения лапароскопической фундопликации при макросоматическом типе является то, что кожный разрез для нагнетения углекислого газа в брюшную полость производится на 20 см ниже мечевидного отростка, после чего, через этот же разрез, вводится первый троакар 11 мм для лапароскопа, второй троакар 11 мм вводится также как и при мезо- и микросоматических типах, т.е. на 1 см ниже мечевидного отростка по средней линии, третий троакар 11 мм вводится по передней подмышечной линии слева, на 3 см ниже реберной дуги, четвертый троакар 5 мм вводится по среднеключичной линии справа, на 4 см ниже реберной дуги и пятый троакар 5 мм вводится слева от средней линии, на 4 см ниже реберной дуги, на пересечении с линией, соединяющей второй и третий троакары.
Преимуществом данного способа введения троакаров является адекватная визуализация зоны пищеводно-желудочного перехода, так как у пациентов с макросоматическим типом сложения пупок значительно удален от мечевидного отростка и зоны пищеводно-желудочного перехода. При этом стандартный 10-миллиметровый лапароскоп слишком удален от зоны операции и не может обеспечить адекватной визуализации. Расположение точки ввода первого троакара по нашей методике оптимально для соотношения длины лапароскопа и его удаления от зоны манипуляций. Смещение точки введения пятого троакара при макросоматическом типе сложения пациентов обеспечивает максимальный объем движений в троакаре при манипуляциях с иглодержателем, а также позволяет выполнить лапоролифт с минимальными усилиями у пациентов с сильно выраженной подкожной жировой клетчаткой за цапки, установленные в зоне введения пятого троакара. Это обеспечивает дополнительное улучшение визуализации у данной категории больных. Таким образом, применение дифференцированного подхода к выбору точек введения троакаров в зависимости от соматотипа пациента обеспечивает оптимальный лапароскопический доступ к зоне пищеводно-желудочного перехода у всех больных с грыжами пищеводного отдела диафрагмы и гастроэзофагеальной рефлюксной болезнью.
Авторами в доступной научно-медицинской и патентной литературе не было выявлено сведений об известности предлагаемого способа выполнения лапароскопической ненатяжной фундопликации передней стенкой дна желудка, с максимальным сохранением связочного аппарата желудка, в зависимости от конституционального типа пациента, что соответствует критерию «новизна».
Исследованиями авторов установлено, что определение у пациентов соматотипа, выполнение лапароскопической фундопликации при макросоматическом типе пациента путем введения в брюшную полость пяти троакаров, когда первый 11 мм троакар вводят на 20 см ниже мечевидного отростка, второй 11 мм троакар вводят по средней линии, на 1 см ниже мечевидного отростка, третий 11 мм троакар вводят по передней подмышечной линии слева, на 3 см ниже реберной дуги, четвертый 5 мм троакар вводят по среднеключичной линии справа, на 4 см ниже реберной дуги и пятый 5 мм троакар вводят слева от средней линии, на 4 см ниже реберной дуги, на пересечении с линией, соединяющей второй и третий троакары, а при мезо- и микросоматическом типах, когда первый 11 мм троакар вводят через пупок, второй троакар 11 мм вводят по средней линии, на 1 см ниже мечевидного отростка, третий троакар 11 мм вводят по переднеподмышечной линии слева, на середине расстояния между нижнем краем реберной дуги и передневерхней подвздошной остью, четвертый 5 мм вводят, по среднеключичной линии справа, на 2 см ниже края реберной дуги, пятый троакар 5 мм вводят по среднеключичной линии слева, на 2 см ниже края реберной дуги, а затем, после выполнения щадящей мобилизации пищеводно-желудочного перехода с максимально возможным сохранением диафрагмально-желудочной связки, выполнение фундопликации с формированием ненатяжной фундопликационной манжеты таким образом, что захватывают переднюю стенку дна желудка за пищеводом, на 3-4 см отступив от большой кривизны, проводят позади пищевода вправо, в количестве, достаточном для формирования ненатяжной манжеты, накладывают первый шов, без натяжения между передней поверхностью дна желудка слева, передней поверхностью пищеводно-кардиального перехода и проведенной позади пищевода стенкой желудка, шов затягивают пятью узлами, а затем продолжают формирование витков непрерывного шва вниз, между передней поверхностью дна желудка слева, передней поверхностью кардии и проведенной позади пищевода стенкой желудка, дальше непрерывный шов продолжают между передней поверхностью дна желудка слева и проведенной позади пищевода стенкой желудка без натяжения, длинной 5 см, с образованием полной манжеты, повышает эффективность хирургического лечения грыж пищеводного отдела диафрагмы и гастроэзофагеальной рефлюксной болезни у пациентов разных соматических типов, снижает частоту дисфагий, пилороспазма и рецидивов. Таким образом, заявляемое изобретение соответствует критерию «изобретательский уровень».
Пример клинического использования предлагаемого способа.
Пример 1
Пациентка П. 52 лет, поступила в хирургическое отделение клинической больницы №1 г. Ростова-на-Дону 30.03.2007 года с жалобами на боль, вздутие в животе после еды, стойкую изжогу, периодические горечь во рту, тошноту, срыгивание пищей при наклонах и в горизонтальном положении. Рост = 154 см, вес = 89 кг. Определен макросоматический тип телосложения.
При наружном осмотре: язык влажный, живот правильной формы, симметричный, принимает участие в акте дыхания. При пальпации - безболезненный во всех отделах. Симптом Щеткина-Блюмберга отрицательный. Печень по краю реберной дуги, перистальтика активная, газы отходят, стул - в норме. Симптом поколачивания отрицательный с обеих сторон, мочеиспускание свободное, безболезненное, диурез - адекватный.
Фиброэзофагогастродуоденоскопия (ФЭГДС): дистальный эзофагит, недостаточность розетки кардии, признаки ГПОД, хронический эрозивный гастрит.
Рентгеноскопия пищевода и желудка: признаки аксиальной ГПОД третьей степени.
Общий анализ крови (OAK):
Глюкоза 5,3 ммоль/л
Коагулограмма: нормокоагуляция.
Биохимический анализ крови
Терапевт: Гипертоническая болезнь 2 стадия, степень 2 группа риска 3.
На основании данных жалоб, анамнеза, объективного и инструментального обследования был установлен диагноз: Грыжа пищеводного отверстия диафрагмы 3 степени.
Осложнения: Дистальный рефлюкс-эзофагит.
После предоперационной подготовки 02.04.2007 выполнена операция: первый 11 мм троакар вводили на 20 см ниже мечевидного отростка, второй 11 мм троакар - по средней линии, на 1 см ниже мечевидного отростка, третий 11 мм троакар - по передней подмышечной линии слева, на 3 см ниже реберной дуги, четвертый 5 мм троакар - по среднеключичной линии справа, на 4 см ниже реберной дуги и пятый 5 мм троакар - на 4 см ниже реберной дуги, слева от средней линии, на пересечении с линией, соединяющей второй и третий троакары. Фундопликацию с формированием ненатяжной фундопликационной манжеты выполняли путем захвата передней стенки дна желудка за пищеводом, на 3-4 см отступив от большой кривизны, проводили позади пищевода вправо, в количестве, достаточном для формирования ненатяжной манжеты, накладывали первый шов, без натяжения между передней поверхностью дна желудка слева, передней поверхностью пищеводно-кардиального перехода и проведенной позади пищевода стенкой желудка, шов затягивали пятью узлами, продолжали формирование витков непрерывного шва вниз, между передней поверхностью дна желудка слева, передней поверхностью кардии и проведенной позади пищевода стенкой желудка, дальше непрерывный шов продолжали между передней поверхностью дна желудка слева и проведенной позади пищевода стенкой желудка без натяжения, длинной 5 см, с образованием полной манжеты.
Послеоперационный период протекал гладко, без осложнений. Больная получала инфузионную, антибактериальную, симптоматическую терапию. Послеоперационные раны зажили первичным натяжением. После операции купированы изжога, рефлюкс съеденной пищи. В удовлетворительном состоянии была выписана на амбулаторное лечение по месту жительства. Больная была осмотрена в феврале 2012 г. Жалоб на момент осмотра нет, эпизодов рефлюкса съеденной пищей и изжоги больная не отмечает в течении всего послеоперационном периоде. Выполнена контрольная ФЭГДС - воспаления в пищеводе не выявлено, розетка кардии смыкается плотно, пролабирования не отмечено.
Пример 2.
Пациент Ц. 59 лет, поступил в в хирургическое отделение клинической больницы №1 г. Ростова-на-Дону 08.07.2008 года с жалобами на боль за грудиной, изжогу, срыгивание пищей при наклонах и в горизонтальном положении. Рост = 178 см, вес = 71 кг. Определен мезосоматический тип телосложения.
При наружном осмотре: язык влажный, живот правильной формы, симметричный, принимает участие в акте дыхания. При пальпации-безболезненный во всех отделах. Симптом Щеткина-Блюмберга отрицательный. Печень по краю реберной дуги, перистальтика активная, газы отходят, стул - в норме. Симптом поколачивания отрицательный с обеих сторон, мочеиспускание свободное, безболезненное, диурез - адекватный.
Фиброэзофагогастродуоденоскопия 09.07.2008 Дистальный эзофагит, недостаточность розетки кардии, признаки ГПОД, хронический гастродуоденит.
Рентгеноскопия пищевода и желудка 10.07.2008: признаки аксиальной ГПОД третьей степени.
OAK
Глюкоза 4,3 ммоль/л
Коагулограмма от 08.07.2007: нормокоагуляция. Биохимический анализ крови
Терапевт: Гипертоническая болезнь 3 стадия, степень 2 группа риска 4. На основании данных жалоб, анамнеза, объективного и инструментального обследования был установлен диагноз: Грыжа пищеводного отверстия диафрагмы 3 степени.
Осложнения: Дистальный рефлюкс-эзофагит.
11.07.2008 выполнена операция: первый 11 мм троакар вводят через пупок, второй троакар 11 мм вводят по средней линии, на 1 см ниже мечевидного отростка, третий троакар 11 мм вводят по переднеподмышечной линии слева, на середине расстояния между нижнем краем реберной дуги и передневерхней подвздошной остью, четвертый 5 мм вводят по среднеключичной линии справа, на 2 см ниже края реберной дуги, пятый троакар 5 мм вводят по среднеключичной линии справа, на 2 см ниже края реберной дуги, фундопликацию с формированием ненатяжной фундопликационной манжеты выполняли путем захвата передней стенки дна желудка за пищеводом, на 3-4 см отступив от большой кривизны, проводили позади пищевода вправо, в количестве, достаточном для формирования ненатяжной манжеты, накладывали первый шов, без натяжения между передней поверхностью дна желудка слева, передней поверхностью пищеводно-кардиального перехода и проведенной позади пищевода стенкой желудка, шов затягивали пятью узлами, продолжали формирование витков непрерывного шва вниз, между передней поверхностью дна желудка слева, передней поверхностью кардии и проведенной позади пищевода стенкой желудка, дальше непрерывный шов продолжали между передней поверхностью дна желудка слева и проведенной позади пищевода стенкой желудка без натяжения, длиной 5 см, с образованием полной манжеты.
Послеоперационный период протекал гладко, без осложнений. Больной получал инфузионную, антибактериальную, симптоматическую терапию.
Послеоперационные раны зажили первичным натяжением.
После операции у больного купированы изжога, рефлюкс съеденной пищи.
В удовлетворительном состоянии был выписан на амбулаторное лечение по месту жительства. Больной был осмотрен в августе 2012 г. Жалоб на момент осмотра нет, эпизодов рефлюкса съеденной пищей и изжоги в послеоперационном периоде больной не отмечает. Выполнена контрольная ФЭГДС - воспаления в пищеводе не выявлено, розетка кардии смыкается плотно, пролабирования не отмечено.
Предлагаемым способом пролечено 178 больных. Способ легко производим в условиях стационара медицинских учреждений. Следовательно, предлагаемое изобретение соответствует критерию «промышленная применимость».
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ГРЫЖИ ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ И ГАСТРОЭЗОФАГЕАЛЬНОЙ РЕФЛЮКСНОЙ БОЛЕЗНИ | 2016 |
|
RU2638282C1 |
| Способ формирования антирефлюксного механизма для лечения гастроэзофагеальной рефлюксной болезни у больных ожирением после выполненной продольной резекции желудка | 2022 |
|
RU2792544C1 |
| Способ хирургического лечения ахалазии кардии | 2016 |
|
RU2627151C1 |
| СПОСОБ ЭНДОВИДЕОХИРУРГИЧЕСКОЙ ХОЛЕЦИСТЭКТОМИИ | 2006 |
|
RU2325131C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ГРЫЖ ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ | 2015 |
|
RU2611912C1 |
| СПОСОБ ЛАПАРОСКОПИЧЕСКОЙ ГАСТРОФУНДОПЛИКАЦИИ ПРИ ЛЕЧЕНИИ ЖЕЛУДОЧНО-ПИЩЕВОГО РЕФЛЮКСА У ДЕТЕЙ | 2013 |
|
RU2535607C1 |
| СПОСОБ ПЛАСТИКИ ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ | 2013 |
|
RU2525732C1 |
| СПОСОБ ЛАПАРОСКОПИЧЕСКОГО ДУОДЕНО - ИЛЕОШУНТИРОВАНИЯ У ПАЦИЕНТОВ С ОЖИРЕНИЕМ | 2022 |
|
RU2806986C1 |
| МИНИИНВАЗИВНЫЙ СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ГРЫЖ ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ И ГАСТРОЭЗОФАГЕАЛЬНОЙ РЕФЛЮКСНОЙ БОЛЕЗНИ | 2006 |
|
RU2299692C1 |
| СПОСОБ ФУНДОПЛИКАЦИИ | 2005 |
|
RU2291672C1 |
Изобретение относится к хирургии и может быть применимо для выполнения лапароскопической фундопликации в зависимости от конституционального типа пациента. У пациентов определяют соматотип. При макросоматическом типе пациента лапароскопическую фундопликацию выполняют при введении в брюшную полость пяти троакаров, при этом первый 11 мм троакар вводят на 20 см ниже мечевидного отростка, второй 11 мм троакар вводят по средней линии, на 1 см ниже мечевидного отростка, третий 11 мм троакар вводят по передней подмышечной линии слева, на 3 см ниже реберной дуги, четвертый 5 мм троакар вводят по среднеключичной линии справа, на 4 см ниже реберной дуги и пятый 5 мм троакар вводят слева от средней линии, на 4 см ниже реберной дуги, на пересечении с линией, соединяющей второй и третий троакары. При микро- и мезосоматическом типах первый 11 мм троакар вводят через пупок, второй троакар 11 мм вводят по средней линии, на 1 см ниже мечевидного отростка, третий троакар 11 мм вводят по переднеподмышечной линии слева, на середине расстояния между нижним краем реберной дуги и передневерхней подвздошной остью, четвертый троакар 5 мм вводят по среднеключичной линии справа, на 2 см ниже края реберной дуги, пятый троакар 5 мм вводят по среднеключичной линии слева, на 2 см ниже края реберной дуги. Выполняют фундопликацию с формированием ненатяжной фундопликационной манжеты. Способ позволяет создать оптимальный доступ, уменьшить риск рецидива. 2 ил., 2 пр.
Способ выполнения лапароскопической фундопликации в зависимости от конституционального типа пациента, включающий введение эндоскопа, ревизию брюшной полости, установку троакаров, отличающийся тем, что у пациентов определяют соматотип, при макросоматическом типе пациента лапароскопическую фундопликацию выполняют при введении в брюшную полость пяти троакаров, при этом первый 11 мм троакар вводят на 20 см ниже мечевидного отростка, второй 11 мм троакар вводят по средней линии, на 1 см ниже мечевидного отростка, третий 11 мм троакар вводят по передней подмышечной линии слева, на 3 см ниже реберной дуги, четвертый 5 мм троакар вводят по среднеключичной линии справа, на 4 см ниже реберной дуги и пятый 5 мм троакар вводят слева от средней линии, на 4 см ниже реберной дуги, на пересечении с линией, соединяющей второй и третий троакары, при микро- и мезосоматическом типах первый 11 мм троакар вводят через пупок, второй троакар 11 мм вводят по средней линии, на 1 см ниже мечевидного отростка, третий троакар 11 мм вводят по переднеподмышечной линии слева, на середине расстояния между нижним краем реберной дуги и передневерхней подвздошной остью, четвертый троакар 5 мм вводят по среднеключичной линии справа, на 2 см ниже края реберной дуги, пятый троакар 5 мм вводят по среднеключичной линии слева, на 2 см ниже края реберной дуги, затем выполняют фундопликацию с формированием ненатяжной фундопликационной манжеты таким образом, что захватывают переднюю стенку дна желудка за пищеводом, на 3-4 см отступив от большой кривизны, проводят позади пищевода вправо, в количестве, достаточном для формирования ненатяжной манжеты, накладывают первый шов, без натяжения между передней поверхностью дна желудка слева, передней поверхностью пищеводно-кардиального перехода и проведенной позади пищевода стенкой желудка, шов затягивают пятью узлами, а затем продолжают формирование витков непрерывного шва вниз, между передней поверхностью дна желудка слева, передней поверхностью кардии и проведенной позади пищевода стенкой желудка, дальше непрерывный шов продолжают между передней поверхностью дна желудка слева и проведенной позади пищевода стенкой желудка без натяжения, длиной 5 см, с образованием полной манжеты.
| РАЗУМОВСКИЙ А.Ю | |||
| и др | |||
| Лапароскопическая фундопликация по Ниссену " миниинвазивная технология лечения гастроэзофагеального рефлюкса у детей | |||
| Журнал им | |||
| Станок для изготовления деревянных ниточных катушек из цилиндрических, снабженных осевым отверстием, заготовок | 1923 |
|
SU2008A1 |
| СПОСОБ ЛЕЧЕНИЯ СОЧЕТАННОЙ ГРЫЖИ ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ, ХРОНИЧЕСКОГО КАЛЬКУЛЕЗНОГО ХОЛЕЦИСТИТА, ЯЗВЕННОЙ БОЛЕЗНИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 1996 |
|
RU2138206C1 |
| US 20080242939 A1, 02.10.2008 | |||
| MUENSTERER O.J | |||
| et al | |||
| Single-incision | |||
Авторы
Даты
2014-09-27—Публикация
2012-11-07—Подача