Область техники, к которой относится изобретение
Изобретение относится к медицине, а именно, к медицинской радиологии, и может быть применено для улучшения результатов радиохирургического лечения больных с опухолями головного мозга. Наиболее широкое применение изобретение найдет в нейрохирургии и онкологии для увеличения продолжительности и качества жизни пациентов с опухолями головного мозга.
Уровень техники
В настоящее время для лечения злокачественных образований головного мозга используют микрохирургический, лучевые методы, химиотерапию и различные их комбинации, в том числе стереотаксическое облучение, например, на аппарате Leksell Gamma Knife Perfexion (Гамма-нож). Принцип действия аппарата Гамма-нож состоит в мощном фотонном однократном облучении от 192 источников радиоактивного кобальта-60. Облучение приводит к повреждению ДНК опухолевых клеток, индуцируя процесс апоптоза и последующего лизиса клеток; повреждает эндотелий сосудов опухоли с постепенной облитерацией внутрисосудистого просвета, вызывая ее фиброзную трансформацию.
Наибольшие сложности при любом из вышеперечисленных методов возникают в лечении новообразований головного мозга в области моторной коры. Локализация патологического очага в функционально значимых зонах делает в большинстве случаев невозможным достижение радикальной циторедукции опухоли, что является причиной частых рецидивов и/или прогрессирования неврологического дефицита. Благодаря «хирургической доступности» новообразований коры лобных и теменных долей головного мозга, микрохирургия остается методом выбора лечения этой патологии.
Из уровня техники известен способ предоперационного планирования с использованием результатов навигационной транскраниальной магнитной стимуляции (нТМС) и магнитно-резонансной трактографии, который позволяет определить более рациональную траекторию операционного доступа и пределы физиологической дозволенности операции. (Ерошенко М.Е. Совершенствование тактики лечения больных с опухолями головного мозга на основе картирования моторной зоны коры путем навигационной транскраниальной магнитной стимуляции // Дисс. на соискание уч. ст. к.м.н. - Санкт-Петербург - 2016 г.) Согласно способу, пациентам выполняли МРТ головного мозга, получали Т1-взвешенные изображения с контрастированием. Затем проводили картирование моторной зоны коры с помощью системы навигационной ТМС Nexstim NBS eXimia 4.3.1 (Nexstim Оу, Финляндия). Следующим этапом осуществляли диффузионно-тензорную визуализацию используя однокадровую эхо-планарную последовательность (TR 8986 мс, ТЕ 80 мс). После проведения пациенту навигационной ТМС с помощью программного обеспечения Siemens syngo® MR Neuro3D выполняли построение корково-спинномозгового пути. Результаты всех проведенных исследований в формате DICOM переносили в станцию планирования BrainLAB (BrainLAB AG, Германия). Создавали трехмерную реконструкцию изображений, определяли размеры опухолевого узла, расстояние от опухоли до моторной зоны коры, корково-спинномозгового пути, анатомических образований головного мозга, планировали объем резекции, траекторию операционного доступа или стереотаксической биопсии. Полученные данные в собственном формате BrainLAB переносили в нейронавигационную систему, расположенную в операционной. Затем выполняли оперативное вмешательство.
Использование описанных методов нейровизуализации повышает уровень осведомленности оперирующего нейрохирурга о функциональной анатомии пациента и помогает выполнить более безопасное удаление новообразования, что улучшает ближайшие результаты лечения больных с опухолями моторной зоны коры головного мозга. Однако, сохраняющиеся недостатки хирургического вмешательства: травматичность, риск тяжелых операционных осложнений и летальности, и его ограничения: наличие выраженной сопутствующей патологии у пациента, множественное метастатическое поражение головного мозга, высокий риск нарастания или появления двигательных нарушений, склоняют чашу весов выбора лечебной тактики в сторону стереотаксического облучения.
Из уровня техники известен также способ лечения внутримозговых метастазов (Ильялов СР. «Стереотаксическая радиохирургия внутримозговых метастазов рака с применением установки Гамма-нож» // Дисс. на соискание уч. ст. к.м.н. - Москва - 2008 г.). В работе проанализированы результаты лечения 85 больных, у которых стереотаксическая радиохирургия аппаратом гамма-нож (СРХГН) была первым методом лечения внутримозговых метастазов. Дозы облучения по краю мишени выбирались с учетом рекомендаций RTOG 90-05 (2000 г.), в большинстве случаев в диапазоне от 15 до 24 Гр, в соответствии с максимальным линейным размером опухоли, определяемым по МРТ с контрастным усилением в одной из плоскостей сканирования, а также с учетом локализации метастаза по отношению к функционально важным структурам с низкой радиорезистентностью (ствол мозга, зрительные пути). Планирование облучения осуществлялось по изодозе от 32 до 90%. В среднем, максимальная доза внутри опухоли составляла около 40 Гр. Объем опухолей составлял в среднем 1,6 см3 (от 0,003 см3 до 32,4 см3), а средний диаметр в аксиальной плоскости - 1,23 см (от 6 мм до 4,5 см).
В работе приведен перечень критических структур головного мозга с низкой радиорезистентностью (зрительные нервы, хиазма, зрительные тракты, ствол мозга, гипофиз) и мероприятий по коррекции лучевой нагрузки при планировании лечения:
1) уменьшение предписанной дозы (ПД) по краю всей опухоли;
2) использование системы заглушек, т.е. цельных металлических цилиндров, вставляемых в коллиматорный шлем вместо коллиматоров, с целью закрытия определенных пучков ионизирующего излучения, дающих максимальную лучевую нагрузку на радиочувствительные участки. (Для аппарата Leksell Gamma Knife Perfexion - использование системы секторальной блокировки пучка излучения);
3) уменьшение дозы облучения опухоли в участке, контактирующем с критической структурой.
Данный способ содержит не полный перечень критических структур головного мозга. Не принята во внимание возможность повреждения моторных зон коры головного мозга, как один из определяющих факторов качества жизни пациента, при ухудшении которого снижается и эффективность лечения основного заболевания. Предложенные мероприятия по снижению лучевой нагрузки на критические структуры состоят в снижении ПД и покрытия опухоли, что уменьшает результативность самого лечения.
Наиболее близким к заявляемому способу является способ лечения, описанный в статье Integration of functional neuroimaging in CyberKnife radiosurgery: feasibility and dosimetric results, Neurosurg Focus 34 (4):E5, 2013. С целью оптимизации лечения и снижения риска послеоперационных осложнений авторы используют визуализацию моторных зон и проводящих путей головного мозга методами BOLD фМРТ, DTI трактографии и нТМС. В системе планирования фиксируются предельно допустимая доза для выявленных элоквентных структур и ПД для патологического очага. Коррекция лучевой нагрузки на функционально значимые зоны проводится в автоматическом режиме.
Анализ автоматически созданных планов показал преимущественное использование программой коллиматоров меньшего размера, оптимизации формы дозового распределения.
Следует отметить, что в данном источнике информации речь идет о лечении новообразований на аппарате Кибер-нож, в сравнении с которым Гамма-нож имеет существенное преимущество в виде более высокого градиента дозового распределения, что позволяет минимизировать нагрузку на прилегающие к патологическому очагу здоровые ткани головного мозга. Кроме того, автоматическая оптимизация плана, используемая в работе, приводит к ряду негативных последствий: уменьшение размера и увеличение количества использованных коллиматоров неуклонно приводит к увеличению количества пучков, общего времени лечения, а также к увеличению интегральной дозы на объем патологического очага и окружающих структур.
Раскрытие изобретения
Задачей настоящего изобретения является создание способа планирования стереотаксического радиохирургического лечения опухолей головного мозга области моторной коры на аппарате Гамма-нож при повышении качества способа.
Техническим результатом является повышение безопасности лечения при сохранении эффективности лечения за счет снижения дозовой нагрузки на моторные зоны коры головного мозга и при сохранении высокой предписанной дозы для патологического очага.
Кроме того, заявляемый способ основан на использовании совокупности неинвазивных методов картирования двигательной коры головного мозга, а именно функциональной МРТ и навигационной транскраниальной магнитной стимуляции, позволяющей повысить информативность методов нейровизуализации, получить информацию об истинной индивидуальной локализации зоны моторной коры головного мозга, и спланировать радиохирургическую операции с учетом этих данных.
В случае если патологический очаг прилегает к моторной зоне или частично погружен в моторную зону не более чем на 50%, то с целью минимизации воздействия излучения на моторную зону коры головного мозга производят коллимацию пучка изоцентров вблизи моторной зоны с использованием блокировки тех секторов, пучки излучения которых проходили бы через моторную зону, изменяя форму отдельных изоцентров таким образом, чтобы длинный диаметр изоцентра был параллелен касательной к контуру опухоли в зоне контакта опухоли с моторной зоной, с последующей корректировкой распределения дозы путем изменения количества, координат изоцентров и/или относительного веса, характеризующего вклад отдельного изоцентра в суммарную дозу, после чего производят облучение по заданным параметрам.
Если патологический очаг расположен непосредственно внутри моторной коры и имеет сферическую или близкую к ней форму, то, с целью снижения максимальной дозы в центре мишени, а, соответственно, и моторной зоны, при планировании облучения используют предписанную изодозу со значениями 60-80% в зависимости от размера очага. Производят заполнение объема опухоли изоцентрами (шотами) с последующим облучением без блокирования пучков секторов. При выявлении новообразований с формой эллипсоида вращения или близкой к ней установку стереотаксической координирующей рамы производят параллельно плоскости, проходящей через больший диаметр очага. При планировании облучения используют ПИ со значениями 60-80% в зависимости от размера очага и при заполнения объема опухоли изоцентрами (шотами) блокируют не более трех секторов тех изоцентров, которые расположены внутри моторной зоны таким образом, чтобы изолиния ПИ максимально соответствовала контурам опухоли с показателем покрытия опухоли не менее 97% и минимально покрывала моторную зону - не более 100 мм3. Если форма опухоли не позволяет наложить стереотаксическую координирующую раму параллельно плоскости, проходящей через больший диаметр очага, при планировании задают угол позиционирования стереотаксической рамы относительно плоскости XZ (угол адаптера) 70° или 110° для обеспечения наиболее близкого положения стереотаксической рамы к плоскости, проходящей через больший диаметр очага.
Изобретение позволяет обеспечить радикальную циторедукцию опухоли и значительно снизить риск возникновения двигательных нарушений в послеоперационном периоде, непосредственно влияя на продолжительность и качество жизни онкологических пациентов.
Краткое описание чертежей
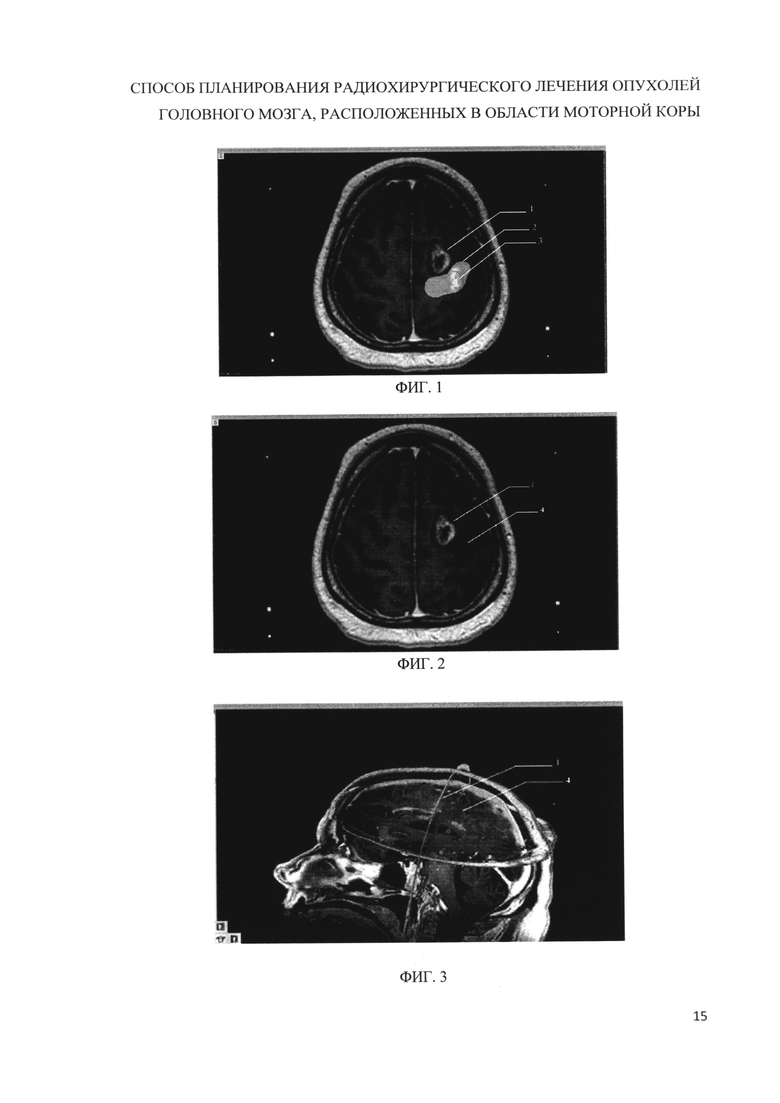
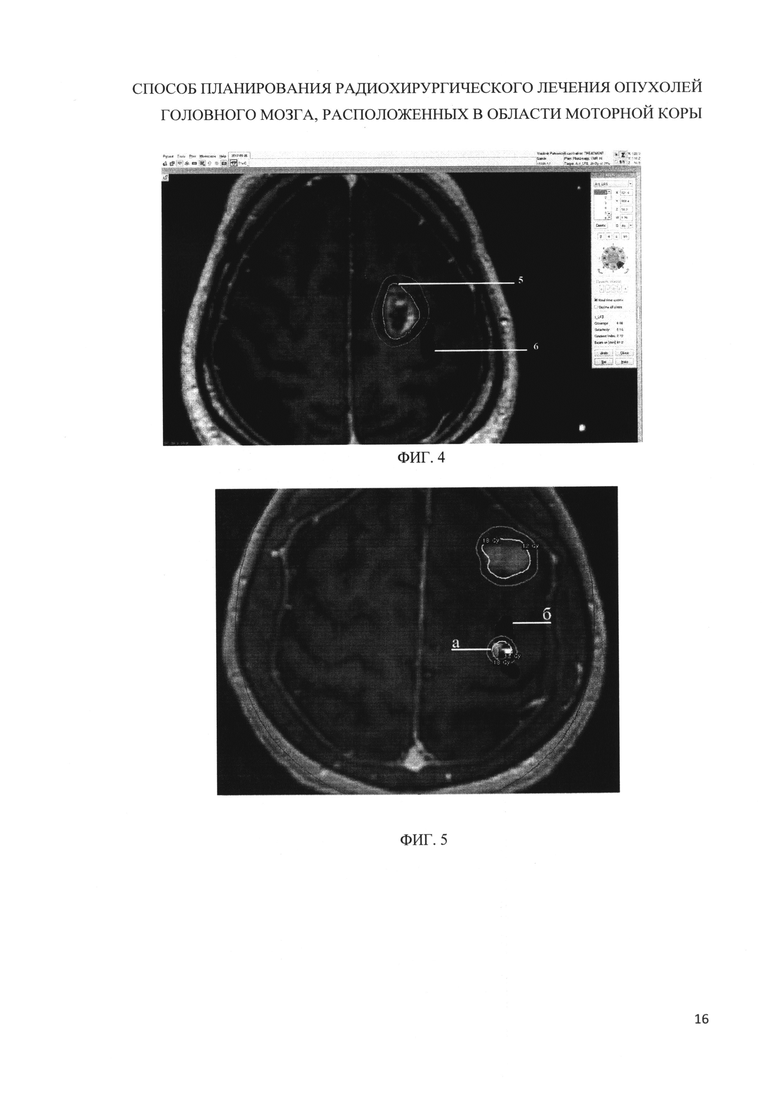
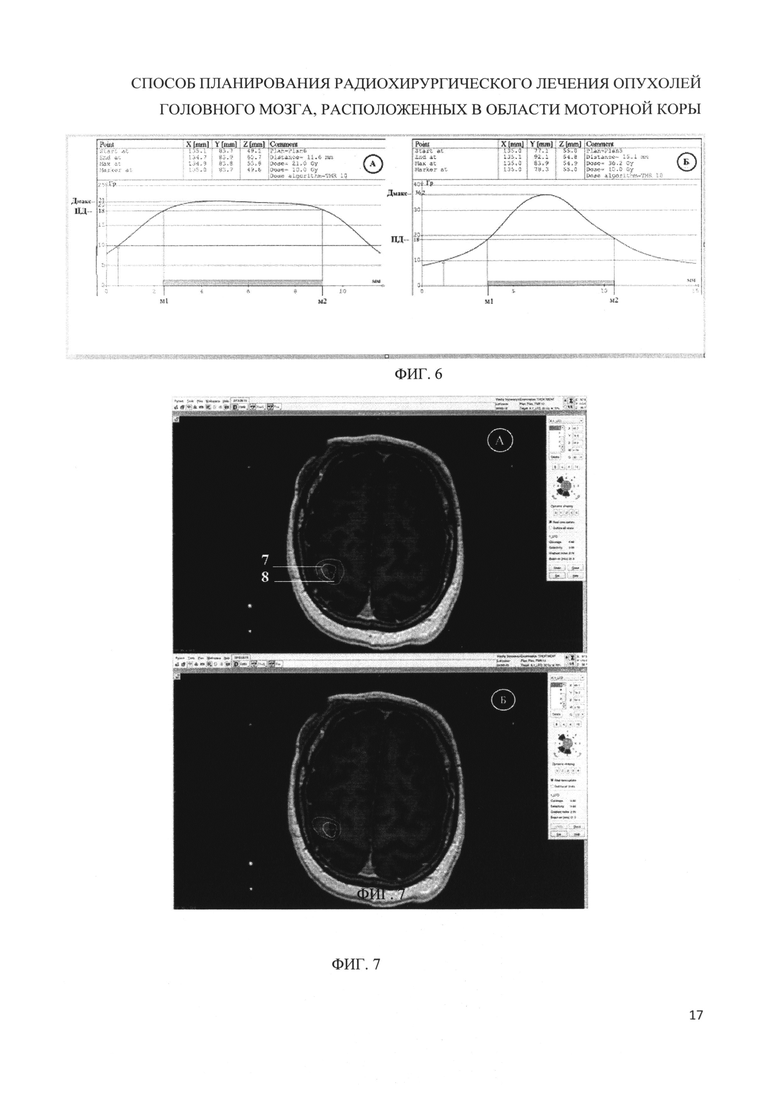
Изобретение поясняется чертежами, где на фиг. 1 представлен интерфейс программы для планирования стереотаксической радиохирургии Leksell Gamma plan® 10.1 с наложением фМРТ и нТМС на Т1-взвешенные изображения с контрастным усилением, где 1 - метастаз меланомы в левую лобную долю, 2 - предварительный массив точек, в которых достоверно наблюдался моторный ответ мышц-мишеней правой руки (m. abductor policis brevis) при нТМС, 3 - моторная зона правой руки по результатам фМРТ. На фиг. 2 представлено наложение на Т1 - взвешенные изображения с контрастным усилением итоговой зоны моторной коры в месте пересечения областей полученных при фМРТ и нТМС, где 1 - метастаз меланомы в левую лобную долю, 4 - итоговая моторная зона коры головного мозга. На фиг. 3 представлено трехмерное изображение мишени и моторной зоны. 1 - метастаз меланомы в левую лобную долю, 4 - итоговая моторная зона коры головного мозга. На фиг. 4 представлен фрагмент плана лечения пациентки В., 59 л с множественными метастазами меланомы кожи в головной мозг. 5 - метастаз меланомы в левой лобной доле, прилежащий к корковому представительству правой руки - 6. Использован прием блокирования 4 сектора 1 шота для минимизации воздействия излучения на моторную зону коры головного мозга. На фиг. 5 представлен фрагмент плана лечения пациентки Ч, 69 л. с множественными метастазами тимомы в головной мозг. Один из метастазов в левую лобную долю -а располагается внутри коркового представительства правой руки - б. Для снижения максимума дозы в центре мишени и, соответственно, зоне моторной коры план выполнен с максимально высокой предписанной изодозой: ПИ 85%. На фиг. 6 представлены гистограммы распределения дозы (Гр) в облучаемой опухоли (мм) с фиг. 5. А - гистограмма плана лечения выполненного с предписанной изодозой 85%, Б - гистограмма плана с предписанной изодозой 50%. Дмакс - максимум дозы в центре мишени. ПД - предписанная доза по краю мишени. М1-М2 - размер мишени. На фиг. 7 представлены фрагменты планов облучения пациента М., 64 л. с метастазом периферического рака легкого в правую лобную долю. 7 - опухоль формы близкой к эллипсоиду вращения локализуется внутри коркового представительства левой руки - 8. В обоих случаях использован прием блокировки трех секторов одного изоцентра, который расположен внутри моторной зоны с тем отличием, что план А выполнен без изменения угла адаптера - угол адаптера 90°, план Б выполнен с углом позиционирования стереотаксической рамы относительно плоскости XZ 110° - объем облучаемой моторной зоны снижен.
Осуществление изобретения
В одном из вариантов заявляемый способ реализуют следующим образом.
Исследование проводят на MP-томографе GE SIGNA HDxT с величиной индукции 3,0 Тл (General Electric Healthcare, США). Для сканирования используют головную 16 канальную приемную радиочастотную катушку. Первым этапом получают анатомические срезы головного мозга, взвешенные по времени Т1. Для этого используют импульсную последовательность 3D FSPGR BRAVO со следующими параметрами: количество срезов 176, размер матрицы (в направлении фазово-кодирующего градиента и в направлении частотно-кодирующего) 288×320 точек, толщина среза 1,2 мм, TR (time of repetition) - время повторения 7,1 мс, ТЕ (time of echo) - время эхо 2,6 мс, TI (time of inversion) - время инверсии 350 мс, FOV (field of view) - поле обзора 26×26 см, NEX (number of excitation) -количество повторений сборов данных 2, общее время сканирования 7 мин 03 сек. Вторым этапом получают функциональные изображения (фМРТ), для этого используют градиентную EPI (echo planar Imaging) импульсную последовательность со следующими параметрами: количество срезов в одном волюме 30 (волюм - однократное сканирование всего головного мозга, от основания до конвекса по длительности соответствует параметру TR), толщина среза 4,7 мм, TR (time of repetition) - время повторения 4000 мс, ТЕ (time of echo) - время эхо 35 мс, FOV (field of view) - поле обзора 24×24 см, NEX (number of excitation) - количество повторений сборов данных 1, количество стартовых волюмов 6 (используются для достижения аппаратом однородности магнитного поля, не учитываются при анализе результатов), общее время сканирования 6 мин 45 сек. На протяжении сканирования проводят последовательное чередование периодов активация и покоя, по 8 блоков каждого. Оповещение пациента о начале периода активации происходит посредством предъявления визуального сигнала в виде мигающего зеленого круга, о начале периода покоя - в виде белого перекрестия в центре экрана. Для активации моторных зон коры головного мозга используют повторяющиеся сгибательно-разгибательные движения указательного и большого пальцев - для картирования сенсомоторной области верхней конечности, повторяющиеся сгибательно-разгибательные движения в голеностопном суставе - для картирования сенсомоторной области нижней конечности. Частота движений примерно 1 Герц. Во время периодов активации пациент производит сгибание вышеописанным образом, во время периодов покоя лежит неподвижно. Третьим этапом проводят диагностическую навигационную транскраниальную магнитную стимуляцию (нТМС) на аппарате Nexstim NBS (eXimia) (Nexstim pic, Финляндия) с использованием данных МРТ головного мозга в режиме Т1 с толщиной среза 1,2 мм, полученных на предыдущем этапе. С помощью надетой на больного матрицы в виде очков с отражающими в ИК-диапазоне сферами, стреловидного указателя с отражающими в ИК-диапазоне сферами и стереоскопической камеры высокого разрешения в программной оболочке NBS сопоставляются наружные анатомические ориентиры больного и определенные вручную анатомические ориентиры на MP-изображениях (rhinion, auriculare с обеих сторон). Затем после стандартного определения порога вызванного моторного ответа (ВМО) с помощью 8-образной магнитной катушки оснащенной отражающими в ИК-диапазоне сферами производят множественные стимулирующие направленные изменения магнитного поля в проекции предполагаемых моторных зон руки и ноги на стороне поражения. Силу стимула устанавливают в 110% от определенного ранее порога ВМО. Одновременно с помощью интегрированного 6-канального электромиографа производят регистрацию вызванного моторного ответа с мышц-мишеней контрлатеральных конечностей и/или лица. В системе автоматически фиксируются коорднаты точек приложения магнитного поля. При амплитуде ВМО более 50 мВ стимулируемая зона считается функционально значимой, что отражается на картограмме стимулов точками красного цвета. Далее данные МРТ, фМРТ и нТМС импортируют в систему планирования Leksell GammaPlan 10.1 (ELEKTA АВ, Швеция), совмещают с помощью встроенных программных средств и визуально оценивают форму и позицию патологического очага относительно моторной зоны коры головного мозга. При выявлении новообразований с формой эллипсоида вращения или близкой к ней стереотаксическую координирующую раму устанавливают параллельно плоскости, проходящей через больший диаметр очага, во всех остальных случаях стереотаксическую раму не смещают. Далее, используя локализационное устройство MR Indicator, записывают МРТ в последовательности Т1 с контрастным усилением и импортируют его в назначенный для пациента файл программы планирования лечения для стереотаксической радиохирургии Leksell GammaPlan®, масштабируют в стереотаксической системе координат устройства Leksell® и совмещают с полученными ранее изображениями фМРТ и нТМС (см. фиг. 1). Путем использования математической функции вычитания - subtraction, встроенной в систему планирования, получают изображение итоговой зоны моторной коры в месте пересечения областей полученных при фМРТ и нТМС (см. фиг. 2). На каждом срезе производят оконтуривание новообразования и «итоговой» зоны моторной коры, получая трехмерное изображение моторной зоны и опухоли (см. фиг. З). После этого планируют лечение опухоли с помощью Leksell GammaPlan® исходя из взаимного расположения опухоли и моторной зоны.
Назначают предписанную дозу (ПД) с учетом рекомендаций RTOG 90-05 (2000 г.) и предписанную изодозу (ПИ - отношение предписанной дозы к максимальному значению дозы в мишени в процентном выражении), выбирают изоцентры (шоты, от англ. shot -выстрел - одна доза облучения в изоцентре с применением одного коллиматора) с размером коллиматора 4 мм, и/или 8 мм, и/или или 16 мм, заполняют объем опухоли, используя сначала изоцентры большего диаметра, затем меньшего с обеспечением конформного заполнения всего объема опухоли с взаимным пересечением равновесных шотов (шотов с одинаковым временем экспозиции), не более чем на половину от их диаметра, и покрытием ПД всего объема очага с показателем покрытия (Coverage) не менее 97%. При заполнении объема опухоли максимумы шотов располагают в пределах изолинии ПИ, показатель селективности (Selectivity) не менее 85%. Если патологический очаг прилегает к моторной зоне, или частично погружен в моторную зону не более чем на 50%, то производят коллимацию пучка изоцентров (шотов) вблизи моторной зоны с использованием блокировки тех секторов коллиматора, пучки излучения которых проходили бы через моторную зону, изменяя форму отдельных изоцентров таким образом, чтобы длинный диаметр изоцентра был параллелен касательной к контуру опухоли в зоне контакта опухоли с моторной зоной, с последующей корректировкой распределения дозы путем изменения количества, координат изоцентров и/или относительного веса, характеризующего вклад отдельного изоцентра в суммарную дозу, после чего производят облучение по заданным параметрам (см. фиг. 4). Если патологический очаг расположен непосредственно внутри моторной коры и имеет сферическую или близкую к ней форму (см. фиг. 5), то при планировании облучения используют ПИ со значениями 60-80% в зависимости от размера очага с последующим облучением без блокирования пучков коллиматора и за счет использования высокой ПИ получают клинически значимое снижение максимальной дозы облучения в центре мишени, то есть внутри моторной зоны (см. фиг. 6) При выявлении опухолей с формой эллипсоида вращения или близкой к ней, установку стереотаксической координирующей рамы производят параллельно плоскости, проходящей через больший диаметр очаг, для облучения используют ПИ со значениями 60-80% в зависимости от размера очага и при заполнении объема опухоли изоцентрами (шотами) блокируют не более трех секторов тех шотов, которые расположены внутри моторной зоны таким образом, чтобы изолиния ПИ максимально соответствовала контурам опухоли. Если форма опухоли не позволяет наложить стереотаксическую координирующую раму параллельно плоскости, проходящей через больший диаметр очага, при планировании задают угол позиционирования стереотаксической рамы относительно плоскости XZ (угол адаптера) 70° или 110° для обеспечения наиболее близкого положения стереотаксической рамы к плоскости, проходящей через больший диаметр очага (см. фиг. 7).
Изобретение поясняется примером практического использования заявляемого способа.
Пациентка Ч., 69 лет, поступила с множественными метастазами тимомы в головной мозг. Выявлены множественные супра- и инфратенториальные очаговые образования округлой формы, достаточно однородной структуры, активно равномерно накапливающие контрастный препарат в количестве 23. Наибольший очаг, размерами 20,7×19,1×19,6 мм, располагается в конвекситальных отделах левой лобной доли и окружен перифокальным отеком, распространяющимся в радиусе до 14 мм. Непосредственно в проекции коры прецентральной извилины визуализируется очаг размерами 7,7×7,5×5,6 мм (см. фиг. 5). В неврологическом статусе пациентки двигательные нарушения отсутствовали. Определение двигательной коры левой лобной доли по анатомическим ориентирам было затруднено вследствие перифокального отека крупного метастатического очага, что потребовало использования предоперационного картирования моторной зоны правой руки методами фМРТ и навигационной ТМС.
Для фМРТ были использованы следующие параметры: начало исследования с периода покоя; длительность каждого периода (активации и покоя) - 24 секунды; каждый период состоял из 6 сканирований всего объема головного мозга. Общее количество периодов активации - 8, покоя - 8. Длительность картирования 6 минут и 24 секунды. Параметры импульсной последовательности: Single Shot EPI BOLD, время повторения (TR) 4000 мс, время эхо (ТЕ) 35 мс, количество повторов сбора данных 1, толщина среза 4,0 мм, расстояние между срезами 4,0 мм, размер матрицы: 64×64 точки, размер поля обзора 24×24 см. Картирована зона коркового представительства правой руки. При нТМС моторный ответ регистрировался с m. abductor policis brevis - значимой считалась амплитуда ВМО более 50 мВ.
Данные экспортированы в формате DICOM в программу планирования Leksell Gamma Plan 10.1 и совмещены с референсной серией по анатомическим ориентирам (rhinion, auriculare) в ручном режиме.
Клинический пример соответствует случаю, когда один из очагов расположен внутри моторной зоны коры головного мозга и имеет сферическую форму. Чтобы достичь минимального перекрытия моторной зоны коры изолинией 12 Гр и снизить максимум дозы внутри моторной зоны, лечение спланировано с использованием ПД 18 Гр, ПИ 85%. Удалось достичь показателей покрытия (Coverage) и селективности (Selectivity) 97% и 85% соответственно. На фиг. 6 представлены гистограммы распределения дозы (Гр) в облучаемой опухоли (мм). А - гистограмма плана облучения опухоли выполненного с предписанной изодозой 85%, Б - гистограмма плана с предписанной изодозой 50%. Использование более высокой предписанной изодозы позволило клинически значимо снизить максимум дозы в центре моторной зоны, не снижая вероятность циторедукции опухоли.
В одном плане были проведено облучение всех 23 очагов. В раннем послеоперационном периоде у пациентки не было ухудшения симптоматики в двигательной сфере. Через 1, 3 и 6 месяцев после операции выполнена плановая контрольная МРТ головного мозга с внутривенным контрастированием, при которой выявлено уменьшение метастазов, в том числе в левой лобной доле на 50-90% по объему.
Пациент М., 64 л., поступил с солитарным метастазом периферического рака легкого в правую лобную долю. Согласно описанной выше методологии проведены МРТ, фМРТ и нТМС. Выявлена опухоль формы близкой к эллипсоиду вращения, которая локализуется внутри коркового представительства левой руки (см. фиг. 7). С целью уменьшения объема облучаемой моторной зоны коры головного мозга при планировании облучения были блокированы три сектора изоцентра, который расположен внутри моторной зоны и использован угол позиционирования стереотаксической рамы относительно плоскости XZ 110° (см. фиг 7 план Б). Для сравнения приведен план А, который выполнен без изменения угла позиционирования стереотаксической рамы - угол адаптера 90°, в результате чего вся моторная зона покрывается дозой 12 Гр. На плане Б, за счет изменения угла адаптера, из зоны воздействия 12 Гр исключено 40% моторной зоны коры головного мозга, что позволило избежать появления нарушений в двигательной сфере пациента и сохранить хороший клинический эффект. При контрольной МРТ головного мозга с внутривенным контрастированием через 1 и 3 месяца после облучения выявлено уменьшение объема метастаза на 95%.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ РАДИОХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЗЛОКАЧЕСТВЕННЫХ НОВООБРАЗОВАНИЙ ГОЛОВНОГО МОЗГА КОНВЕКСИТАЛЬНОЙ ЛОКАЛИЗАЦИИ | 2018 |
|
RU2662204C1 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ ЭФФЕКТИВНОСТИ ПОВТОРНОГО ЛУЧЕВОГО ЛЕЧЕНИЯ РЕЦИДИВИРУЮЩИХ ГЛИОМ ГОЛОВНОГО МОЗГА (варианты) | 2024 |
|
RU2830798C1 |
| СПОСОБ ПРЕДЛУЧЕВОЙ ПОДГОТОВКИ БОЛЬНЫХ С ОПУХОЛЯМИ В ЗОНЕ ПРЕЦЕНТРАЛЬНОЙ ИЗВИЛИНЫ ГОЛОВНОГО МОЗГА | 2016 |
|
RU2632539C1 |
| Способ стажированной лучевой терапии в лечении метастатических опухолей головного мозга при раке молочной железы | 2023 |
|
RU2827299C1 |
| МНОГОФУНКЦИОНАЛЬНЫЙ КОМПЛЕКС ДЛЯ ДИАГНОСТИКИ, ДИСТАНЦИОННОЙ СТЕРЕОТАКСИЧЕСКОЙ РАДИОХИРУРГИИ И РАДИОТЕРАПИИ | 2019 |
|
RU2712303C1 |
| СПОСОБ ВЫЯВЛЕНИЯ В КОРЕ ГОЛОВНОГО МОЗГА СЕНСОМОТОРНЫХ ЗОН, ОТВЕТСТВЕННЫХ ЗА ЛОКОМОЦИЮ | 2012 |
|
RU2504329C1 |
| СПОСОБ ЛЕЧЕНИЯ АРТЕРИОВЕНОЗНЫХ МАЛЬФОРМАЦИЙ ГОЛОВНОГО МОЗГА | 2013 |
|
RU2534522C1 |
| СПОСОБ ПЛАНИРОВАНИЯ ХИРУРГИЧЕСКОГО УДАЛЕНИЯ ЭКСТРАМЕДУЛЛЯРНЫХ ОПУХОЛЕЙ СПИННОГО МОЗГА | 2020 |
|
RU2752028C1 |
| Способ выбора лечения метастазов в головной мозг у больных с трипл негативным раком молочной железы и метастатическим поражением паренхиматозных органов | 2020 |
|
RU2740271C1 |
| СПОСОБ СТЕРЕОТАКСИЧЕСКОГО НАВЕДЕНИЯ УЗКОГО ФОТОННОГО ПУЧКА НА ЦЕЛЕВУЮ ТОЧКУ ГОЛОВНОГО МОЗГА | 2004 |
|
RU2257177C1 |
Изобретение относится к медицине, а именно к медицинской радиологии. Способ планирования радиохирургического лечения опухолей головного мозга, расположенных в области моторной коры и/или прилегающих к данной области, включает: проведение МРТ исследований головного мозга без использования контрастного вещества с получением серии изображений анатомических срезов головного мозга, взвешенных по времени Т1. Проведение исследований фМРТ с получением серии функциональных изображений моторных зон коры головного мозга, проведение нТМС моторных зон коры головного мозга с получением соответствующих изображений. По полученным изображениям верифицируют расположение опухоли относительно моторных зон и ее форму, близкую к сфере или эллипсоиду вращения. Производят установку стереотаксической координирующей рамы. Записывают МРТ в последовательности Т1 с использованием контрастного вещества с локализационным устройством, получая анатомическое изображение головного мозга с доверительными метками, предназначенными для определения координат цели. Полученные изображения МРТ, фМРТ, нТМС импортируют в файл программы планирования лечения для стереотаксической радиохирургии, масштабируют и совмещают на основе единой системы стереотаксических координат с получением единой серии изображений с множеством вокселей, характеризующих расположение моторных зон коры головного мозга и опухоли, полученных в результате МРТ, фМРТ и нТМС, с последующим получением изображения итоговой зоны моторной коры в месте пересечения областей, полученных при фМРТ и нТМС. На каждом срезе производят оконтуривание опухоли и итоговой моторной зоны, получая трехмерное изображение моторной зоны, после чего планируют лечение опухоли с учетом взаимного расположения опухоли и моторной зоны. При этом назначают предписанную дозу (ПД) и предписанную изодозу (ПИ), выбирают изоцентры с размером коллиматоров 4 мм, и/или 8 мм, и/или 16 мм, заполняют объем опухоли, используя сначала изоцентры большего диаметра, затем меньшего с обеспечением конформного заполнения всего объема опухоли с взаимным пересечением равновесных изоцентров не более чем на половину от их диаметра и покрытием предписанной дозой всего объема опухоли не менее чем на 97%, при заполнении объема опухоли максимумы изоцентров располагают в пределах изолинии ПИ с обеспечением соответствия изолинии предписанной изодозы с контуром опухоли. В случае если патологический очаг прилегает к области моторной коры или частично погружен в область моторной коры не более чем на 50%, то производят коллимацию пучка изоцентров вблизи области моторной коры с использованием блокировки тех секторов коллиматора, пучки излучения которых проходили бы через область моторной коры, изменяя форму отдельных изоцентров таким образом, чтобы больший диаметр изоцентра был параллелен касательной к контуру опухоли в зоне контакта опухоли с областью моторной коры, с последующей корректировкой распределения дозы путем изменения количества, координат изоцентров и/или относительного веса, характеризующего вклад отдельного изоцентра в суммарную дозу, после чего производят облучение по заданным параметрам. Если опухоль расположена непосредственно внутри области моторной коры и имеет сферическую или близкую к ней форму, то при планировании облучения используют ПИ со значениями 60-80% в зависимости от размера опухоли и повторяют описанный выше этап заполнения объема опухоли изоцентрами с последующим облучением без блокирования пучков коллиматора. При выявлении внутри области моторной коры опухолей с формой эллипсоида вращения или близкой к ней установку стереотаксической координирующей рамы производят параллельно плоскости, проходящей через больший диаметр опухоли. При планировании облучения используют ПИ со значениями 60-80% в зависимости от размера опухоли и при заполнении объема опухоли изоцентрами блокируют не более трех секторов тех изоцентров, которые расположены внутри области моторной коры, таким образом, чтобы изолиния ПИ максимально соответствовала контурам опухоли. Изобретение обеспечивает повышение безопасности лечения при сохранении эффективности лечения за счет снижения дозовой нагрузки на моторные зоны коры головного мозга и при сохранении высокой предписанной дозы для патологического очага. 1 з.п. ф-лы, 2 пр., 7 ил.
1. Способ планирования радиохирургического лечения опухолей головного мозга, расположенных в области моторной коры и/или прилегающих к данной области, включающий:
- проведение МРТ исследований головного мозга без использования контрастного вещества с получением серии изображений анатомических срезов головного мозга, взвешенных по времени Т1,
- проведение исследований фМРТ с получением серии функциональных изображений моторных зон коры головного мозга,
- проведение нТМС моторных зон коры головного мозга с получением соответствующих изображений,
- по полученным изображениям верифицируют расположение опухоли относительно моторных зон и ее форму, близкую к сфере или эллипсоиду вращения,
- производят установку стереотаксической координирующей рамы,
- записывают МРТ в последовательности Т1 с использованием контрастного вещества с локализационным устройством, получая анатомическое изображение головного мозга с доверительными метками, предназначенными для определения координат цели,
- полученные изображения МРТ, фМРТ, нТМС импортируют в файл программы планирования лечения для стереотаксической радиохирургии, масштабируют и совмещают на основе единой системы стереотаксических координат с получением единой серии изображений с множеством вокселей, характеризующих расположение моторных зон коры головного мозга и опухоли, полученных в результате МРТ, фМРТ и нТМС, с последующим получением изображения итоговой зоны моторной коры в месте пересечения областей, полученных при фМРТ и нТМС,
- на каждом срезе производят оконтуривание опухоли и итоговой моторной зоны, получая трехмерное изображение моторной зоны, после чего планируют лечение опухоли с учетом взаимного расположения опухоли и моторной зоны, при этом
назначают предписанную дозу (ПД) и предписанную изодозу (ПИ), выбирают изоцентры с размером коллиматоров 4 мм, и/или 8 мм, и/или 16 мм, заполняют объем опухоли, используя сначала изоцентры большего диаметра, затем меньшего с обеспечением конформного заполнения всего объема опухоли с взаимным пересечением равновесных изоцентров не более чем на половину от их диаметра и покрытием предписанной дозой всего объема опухоли не менее чем на 97%, при заполнении объема опухоли максимумы изоцентров располагают в пределах изолинии ПИ с обеспечением соответствия изолинии предписанной изодозы с контуром опухоли,
и в случае если патологический очаг прилегает к области моторной коры или частично погружен в область моторной коры не более чем на 50%,
то производят коллимацию пучка изоцентров вблизи области моторной коры с использованием блокировки тех секторов коллиматора, пучки излучения которых проходили бы через область моторной коры, изменяя форму отдельных изоцентров таким образом, чтобы больший диаметр изоцентра был параллелен касательной к контуру опухоли в зоне контакта опухоли с областью моторной коры, с последующей корректировкой распределения дозы путем изменения количества, координат изоцентров и/или относительного веса, характеризующего вклад отдельного изоцентра в суммарную дозу, после чего производят облучение по заданным параметрам;
если опухоль расположена непосредственно внутри области моторной коры и имеет сферическую или близкую к ней форму,
то при планировании облучения используют ПИ со значениями 60-80% в зависимости от размера опухоли и повторяют описанный выше этап заполнения объема опухоли изоцентрами с последующим облучением без блокирования пучков коллиматора,
при выявлении внутри области моторной коры опухолей с формой эллипсоида вращения или близкой к ней установку стереотаксической координирующей рамы производят параллельно плоскости, проходящей через больший диаметр опухоли,
и при планировании облучения используют ПИ со значениями 60-80% в зависимости от размера опухоли, и при заполнении объема опухоли изоцентрами блокируют не более трех секторов тех изоцентров, которые расположены внутри области моторной коры, таким образом, чтобы изолиния ПИ максимально соответствовала контурам опухоли.
2. Способ по п. 1, характеризующийся тем, что при планировании лечения опухолей с формой эллипсоида вращения или близкой к ней, в случае если форма опухоли не позволяет наложить стереотаксическую координирующую раму параллельно плоскости, проходящей через больший диаметр опухоли, то изменяют положение головы пациента с обеспечением наиболее близкого параллельного положения стереотаксической координирующей рамы по отношению к плоскости, проходящей через больший диаметр опухоли.
| CONTI A | |||
| et al., Integration of functional neuroimaging in CyberKnife radiosurgery: feasibility and dosimetric results, Neurosurgical FOCUS, April 2013, pp | |||
| Печь для непрерывного получения сернистого натрия | 1921 |
|
SU1A1 |
| US 5008907 A, 16.04.1991 | |||
| ГОЛАНОВ А | |||
| В | |||
| и др., Стереотаксическая радиохирургия с использованием установок "Гамма-нож" моделей С и Perfexion в центре "Гамма-нож", Медицинский алфавит 8 /2014 | |||
| Печь для непрерывного получения сернистого натрия | 1921 |
|
SU1A1 |
| Способ запрессовки не выдержавших гидравлической пробы отливок | 1923 |
|
SU51A1 |
| ЯРОВОЙ А.А | |||
| и др., Стереотаксическая радиохирургия "Гамма-нож" как альтернатива энуклеации у пациентов с увеальной меланомой (первые результаты), Офтальмохирургия, 2014, N 2, cc | |||
| Приспособление в центрифугах для регулирования количества жидкости или газа, оставляемых в обрабатываемом в формах материале, в особенности при пробеливании рафинада | 0 |
|
SU74A1 |
| ТАРАСЕНКО О | |||
| Н | |||
| и др., Радиохирургия в лечении нейрохирургических заболеваний, Украïнський вiсник медико-соцiальноï експертизи, N 1 (3), 2012, cc | |||
| Способ приготовления сернистого красителя защитного цвета | 1921 |
|
SU84A1 |
Авторы
Даты
2018-05-29—Публикация
2017-06-14—Подача