Изобретение относится к медицине, а именно к абдоминальной хирургии и найдет применение у больных с повреждениями двенадцатиперстной кишки, возникающими при эндоскопических транспапиллярных вмешательствах.
В настоящее время малоинвазивные антеградные и ретроградные (транспапиллярные) методики упрочили свое положение среди методов, используемых для ликвидации механической желтухи при желчнокаменной болезни (холедохолитиазе) и опухолях билио-панкреатодуоденальной зоны. Широкое распространение данный вид хирургического пособия получил благодаря простоте исполнения (при определенных навыках) и меньшей травматичности в сравнении с открытыми вмешательствами (Бурдюков М.С., 2010, Никольский В.И., Герасимов А.В., 2012). Тем не менее, малоинвазивные способы билиарной декомпрессии не лишены недостатков, а их проведение сопряжено с риском развития ряда специфических осложнений.
Одним из таких осложнений является перфорация задней стенки двенадцатиперстной кишки (ДПК), которая встречается у 0,3-2,4% больных, перенесших вмешательства на большом дуоденальном сосочке (БДС). Основной механизм ранения и возникновения перфорации - выход папиллотомного разреза за его пределы более чем на 2 см с последующей за этим травмой интрамуральной части общего желчного протока (ОЖП) (Ермолов А.С., 1991; Луценко В.Д. и др., 2004). Данное осложнение является угрожающим жизни пациента состоянием, так как чревато желчеистечением, нередко сопровождается кровотечениями в этой зоне, формированием в ближайшие сроки после манипуляции натечников, абсцессов и флегмон забрюшинного пространства. При возникновении названных осложнений летальность больных может достигать 16-50% (Малярчук В.И., 2004; Бойко В.В., 2006; Габриэль С.Г. и др., 2010; Шаповальянц С.Г. и др., 2011; Zhang H.F. et al., 2007).
При лечении ретродуоденальной перфорации существует два принципиально разных подхода. Ряд хирургов считает возникновение данного осложнения абсолютным показанием к экстренной операции (Криворучко И.А. и др., 2011; Шестопалов С.С. и др., 2012; Margantinis G. et al., 2006; Polydorou A. et al., 2011). В то же время другие указывают на то, что для лечения больных достаточно произвести адекватное дренирование желчных протоков и двенадцатиперстной кишки (Гальперин Э.И. и др., 1996; Брискин Б.С. и др., 2003; Neri V., et al., 2006; Мао Z. et al., 2008).
Известен способ субтотальной резекции двенадцатиперстной кишки с имплантацией большого сосочка двенадцатиперстной кишки в тонкую кишку в условиях распространенного гнойного перитонита и забрюшинной флегмоны (патент РФ №2325855, 10.06.2008). Данный способ хирургического лечения некроза двенадцатиперстной кишки или несостоятельности швов после ушивания сквозного ранения двенадцатиперстной кишки в условиях распространенного гнойного перитонита и забрюшинной флегмоны, включает субтотальную резекцию двенадцатиперстной кишки с оставлением участка задней стенки с большим сосочком двенадцатиперстной кишки, имплантацию большого сосочка двенадцатиперстной кишки в выключенную по Ру тонкую кишку путем наложения анастомоза по типу «конец в конец».
Существенным недостатком приведенного способа является необоснованное удаление физиологически значимых для процесса пищеварения органов и их частей (исходя из описательной части патента, у больных удаляется ДПК и антральный отдел желудка), что должно негативно сказываться на состоянии больных в поздние сроки после операции. Кроме того, данный метод предусматривает реконструктивно-пластическое вмешательство - реплантацию БДС в тощую кишку, что противоречит положениям и стандартам гнойной хирургии, так как в условиях распространенного гнойного перитонита и забрюшинной флегмоны риск развития несостоятельности всех формируемых соустий существенно возрастает. Таким образом, сама идея методики заведомо несостоятельна.
Описана методика применения серозной заплаты из стенки тонкой кишки для лечения дефектов двенадцатиперстной кишки (http://meduniver.com/Medical/Xirurgia/473.html). Серозную оболочку тощей кишки подшивают узловыми не рассасывающимися швами к серозной оболочке двенадцатиперстной кишки на расстоянии приблизительно 6-7 мм от края ее дефекта. Несмотря на простоту данной методики, она имеет свои недостатки.
Способ не предусматривает иссечение патологически измененных тканей ДНК в области дефекта, к которому подшивается заплата, что, на фоне имеющегося воспаления, не исключает прорезывания швов стенки и последующей за этим несостоятельности тонкокишечной заплаты. Наряду с этим, наложение серозной заплаты авторы рекомендуют дополнять дивертикулизацией двенадцатиперстной кишки с помощью резекции желудка по Billroth II для сброса пищи непосредственно в тощую кишку, однако сами авторы говорят о том, что дивертикулизация двенадцатиперстной кишки путем ее ушивания и наложения гастроеюноанастомоза не всегда эффективна.
Известен способ хирургического лечения язвенной болезни двенадцатиперстной кишки, осложненной кровотечением и пенетрацией в поджелудочную железу (патент РФ №2578354, 27.03.2016). Выполняют дуоденотомию. Ушивают язвенный дефект двенадцатиперстной кишки с пенетрацией в поджелудочную железу. Накладывают шов на кровоточащий сосуд. Рассекают слизистую задней стенки ДПК вокруг дефекта, отступая от края на 2-3 мм по здоровым тканям. На зону дефекта наносят клей медицинский «Сульфакрилат» до линии рассечения слизистой. Накладывают однорядный узловой шов. Погружают зону язвенного дефекта, выводя из просвета ДПК. Накладывают однорядный узловой шов, восстанавливая непрерывность слизистой задней стенки ДПК. Ушивают переднюю стенку ДПК.
Известен способ хирургического лечения осложненной язвы двенадцатиперстной кишки (патент РФ №2618649, 05.05.2017), при котором доступ к осложненной язве двенадцатиперстной кишки с пенетрацией в поджелудочную железу выполняют путем дуоденотомии передней стенки. Ушитый кровоточащий сосуд язвы по шву обрабатывают клеем медицинским «Сульфакрилат». Параульцерально на расстоянии 1,5-2,0 см по здоровым тканям вводят 5 мл богатой тромбоцитами плазмы из аутокрови. Рассекают слизистую задней стенки ДПК вокруг патологического дефекта, отступая от края на 2-3 мм по здоровым тканям. Накладывают однорядные узловые швы на подслизистый слой, погружая зону язвенного дефекта и выводя его из просвета кишки. Восстанавливают слизистую однорядным узловым швом. Восстанавливают целостность передней стенки кишки.
Оба представленных способа, в первую очередь преследуют цель остановить кровотечение из язвы ДПК. В обоих случаях авторы предлагают рассекать слизистую задней стенки ДПК вокруг патологического дефекта, тем самым создавая дополнительные условия, облегчающие проникновение инфекции в забрюшинное пространство и брюшную полость. Кроме того, для достижения определенного результата в обоих случаях необходимо наличие специального медицинского клея, что ограничивает применимость методики. Технические приемы обоих способов не могут ликвидировать ранение БДС и одномоментно устранить дефект стенки ДПК при ее сквозном ранении, особенно в условиях гнойного процесса.
Прототипом заявляемого метода нами выбран способ лечения ретродуоденальных перфораций после эндоскопической папиллосфинктеротомии (патент РФ №2368327, 27.09.2009), при котором выполняют лапаротомию, холецистэктомию, холедохотомию, мобилизуют двенадцатиперстную кишку по Кохеру, дренируют холедох Т-образным дренажем, при этом Т-образный дренаж подбирают в соответствии с шириной дистального отдела холедоха, сначала вводят верхнюю браншу дренажа, затем заводят нижнюю браншу дренажа через интрапанкреатическую часть холедоха в созданное при эндоскопической папиллосфинктеротомии холедоходуоденальное соустье в просвет двенадцатиперстной кишки, после чего ушивают стенку протока до дренажа снизу.
Представленный способ имеет ряд существенных недостатков. В первую очередь при описанном варианте дренирования холедоха не достигается полного отведения желчи и, тем более, не обеспечивается отведение агрессивного панкреатического сока из зоны ранения. Кроме того, дренаж часто теряет свою функциональность при его обструкции содержимым ДПК. Транспапиллярная установка дренажа нередко приводит к развитию отека в зоне БДС, который блокирует отток поджелудочного сока, что становится причиной панкреатита и деструкции поджелудочной железы. Потери желчи наружу в течение 2-3 недель и более приводят к водно-электролитным расстройствам и декомпенсации пациентов. Наряду с этим, авторы не предусматривают в способе закрытие раны стенки ДПК, ограничиваясь лишь постановкой дренажа и ушиванием стенки протока до дренажа. В такой ситуации дренаж не может обеспечить герметичность холедоходуоденального соустья и ДПК, а его длительное (до 3-х недель) стояние в зоне ранения создает дополнительные условия проникновения инфекции в полость живота и забрюшинное пространство, что чревато развитием флегмон и абдоминального сепсиса.
Таким образом, можно констатировать, что в настоящее время нет единой тактики по лечению перфораций задней стенки ДПК, нет единого мнения о зависимости сроков ушивания раны от момента травмы и времени купирования гнойно-воспалительных процессов в панкреатодуоденальной зоне.
Задача заявляемого изобретения - расширить арсенал средств, позволяющих хирургическим путем эффективно ликвидировать перфорацию задней стенки ДПК.
Поставленная задача решается тем, что операцию проводят в два этапа, при этом на первом этапе производят дуоденотомию, ушивание большого дуоденального сосочка и раны задней стенки двенадцатиперстной кишки, пересекают общий желчный проток в нижней трети, пересекают поджелудочную железу в области перешейка, дренируют панкреатический проток дистальной и проксимальной культи поджелудочной железы Т-образным одноканальным дренажом, имеющим две симметричные конические бранши, диаметр которых уменьшается от центра к концам в два раза и которые, после их погружения в просвет протока, фиксируют к стенке кисетным швом, дренируют общий желчный проток, отводят желчь и панкреатический сок из зоны ранения, осуществляют их возврат в пищеварительную систему через назоинтестинальный зонд, на втором этапе формируют холедоходуоденоанастомоз по типу «конец в бок» и панкреатикофистулогастроанастомоз.
Техническим результатом использования заявляемой методики является: купирование и надежная профилактика гнойно-воспалительных осложнений при ранении задней стенки ДПК; улучшение состояния здоровья пациентов за счет предотвращения потерь желчи и панкреатического сока; сокращение летальности от абдоминального сепсиса.
Данный технический результат достигается посредством простого и эффективного ушивания перфорационного отверстия, отведения агрессивных для брюшной полости сред (желчь и панкреатический сок) на период купирования воспалительных и гнойных процессов в панкреатодуоденальной зоне. Благодаря сохранению двенадцатиперстной кишки на первом этапе и возврат в нее желчи и панкреатического секрета, не только сохраняется «центральный узел» регуляции секреторной, моторной и эвакуаторной деятельности желудочно-кишечного тракта, но и обеспечивается естественный пассаж желчи и панкреатического секрета по пищеварительному тракту.
Т-образный одноканальный дренаж, разработанный нами в ходе научных исследований, изготовлен из инертного гибкого материала (силикона), имеет две симметричные конические бранши «а» и «б», соединные с перпендикулярной трубкой «в». Диаметр бранш «а» и «б» уменьшается от центра к концам в два раза. Для решения задачи данного изобретения их наружный диаметр на концах составил 4 мм, в центре - 8 мм.
Конструкция Т-образного дренажа обеспечивает его универсальность, т.к. от внутреннего диаметра панкреатического протока зависит глубина погружения бранш дренажа, т.е. чем больше диаметр протока, тем глубже в нем располагаются бранши. Применение Т-образного дренажа с браншами конической формы позволяет облегчить его постановку, произвести герметичное дренирование панкреатического протока, не учитывая его диаметр, при этом в ходе формирования панкреатического свища образуется один свищевой ход, что исключает необходимость в последующем раздельно накладывать соустье между желудком проксимальной и дистальной фистулами.
В результате создаются условия поддержания биохимических показателей крови, водно-электролитного баланса и кислотно-основного состояния в пределах физиологических норм, и позволяет безопасно для больных провести второй - реконструктивный этап лечения, тем самым повышает выживаемость больных.
Заявляемое изобретение иллюстрируется фигурами 1-6.
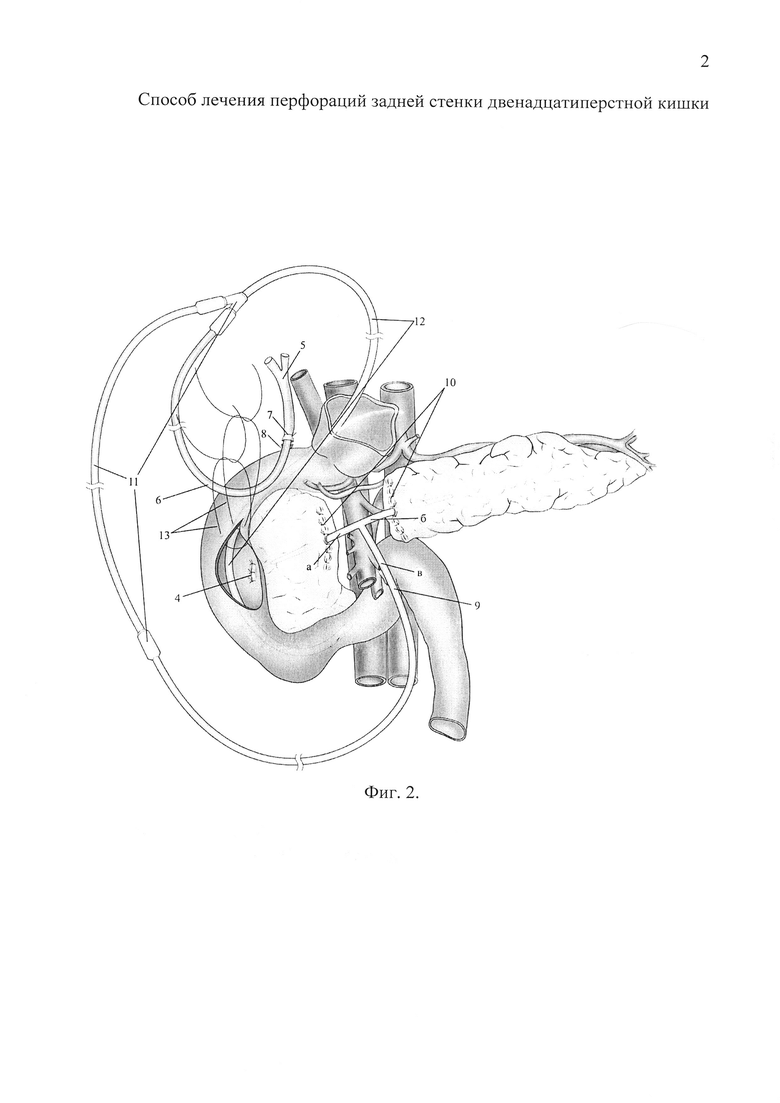
Фиг. 1 - (1 этап). Дуоденотомия и ушивание раны задней стенки ДПК и БДС.
Фиг. 2 - (1 этап). Создание условий по отведению из панкреатодуоденальной зоны желчи и панкреатического сока (формирование холедохо- и панкреатикостом). Налаживание системы возврата желчи и панкреатического сока в желудочно-кишечный тракт посредством назоинтестинального зонда. Дуоденорафия.
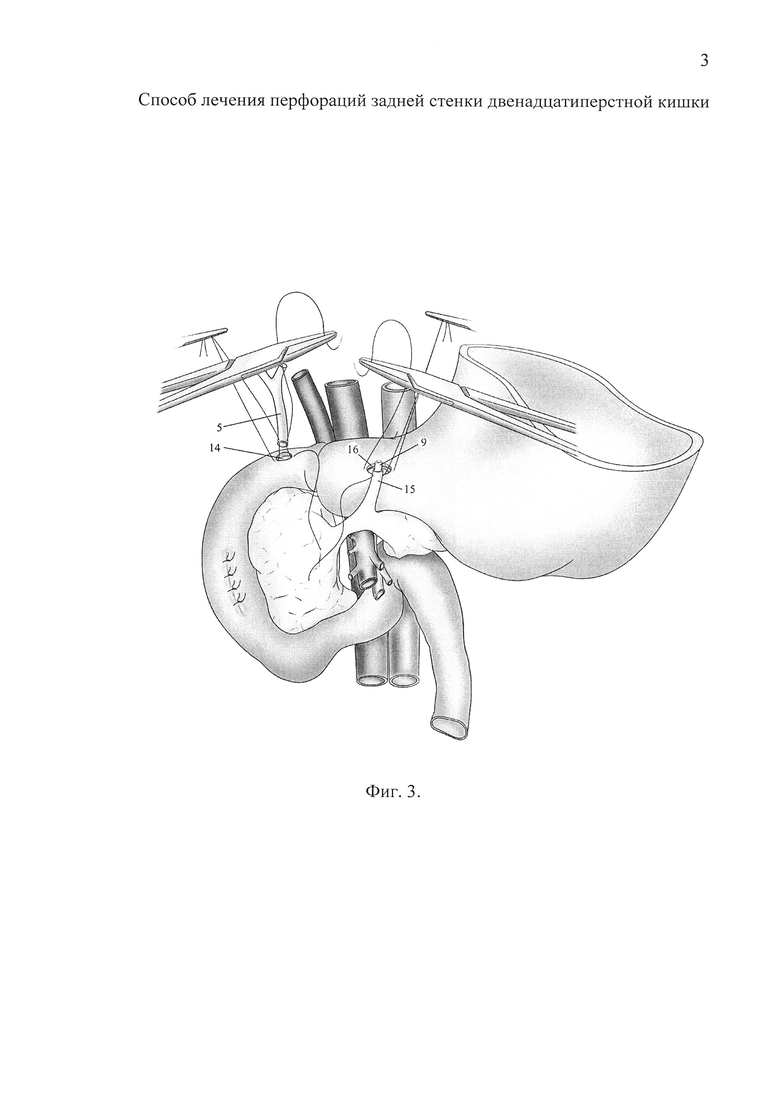
Фиг. 3 - (2 этап). Формирование холедоходуоденоанастомоза и панкреатикофистулогастроанастомоза.
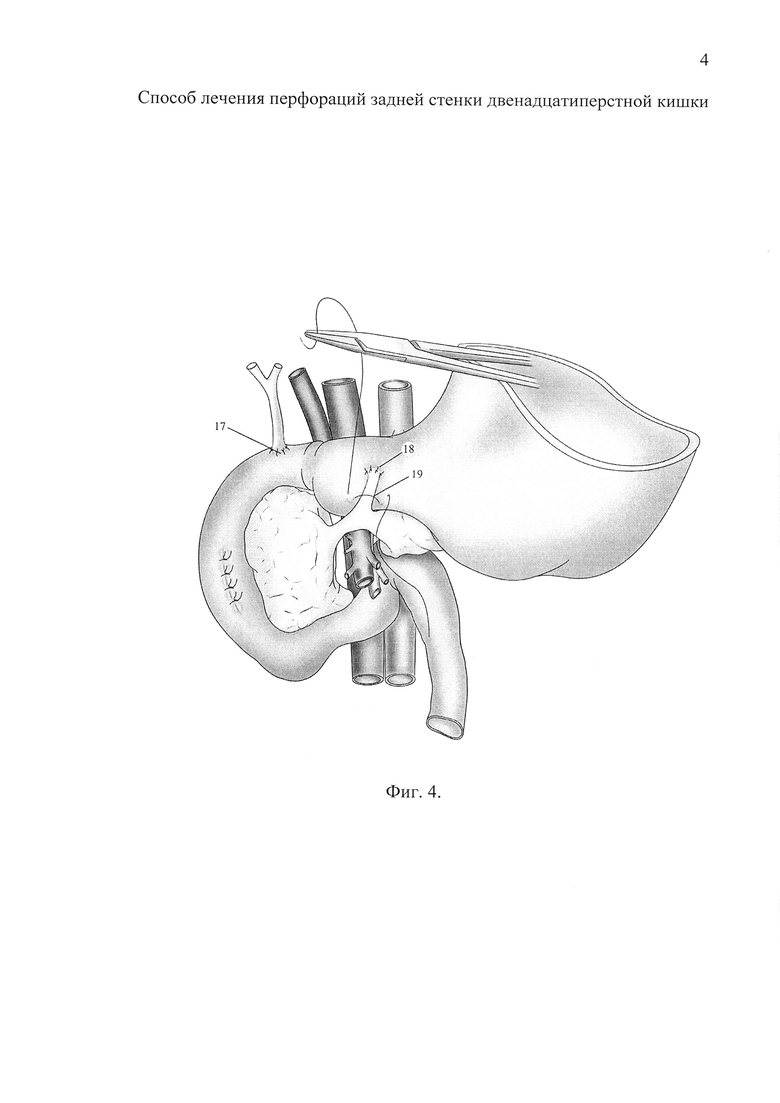
Фиг. 4 - (2 этап). Вид сформированного по типу «конец в бок» холедоходуоденоанастомоза и панкреатикофистулогастроанастомоза. Создание дупликатуры стенки желудка над панкреатикофистулогастроанастомозом.
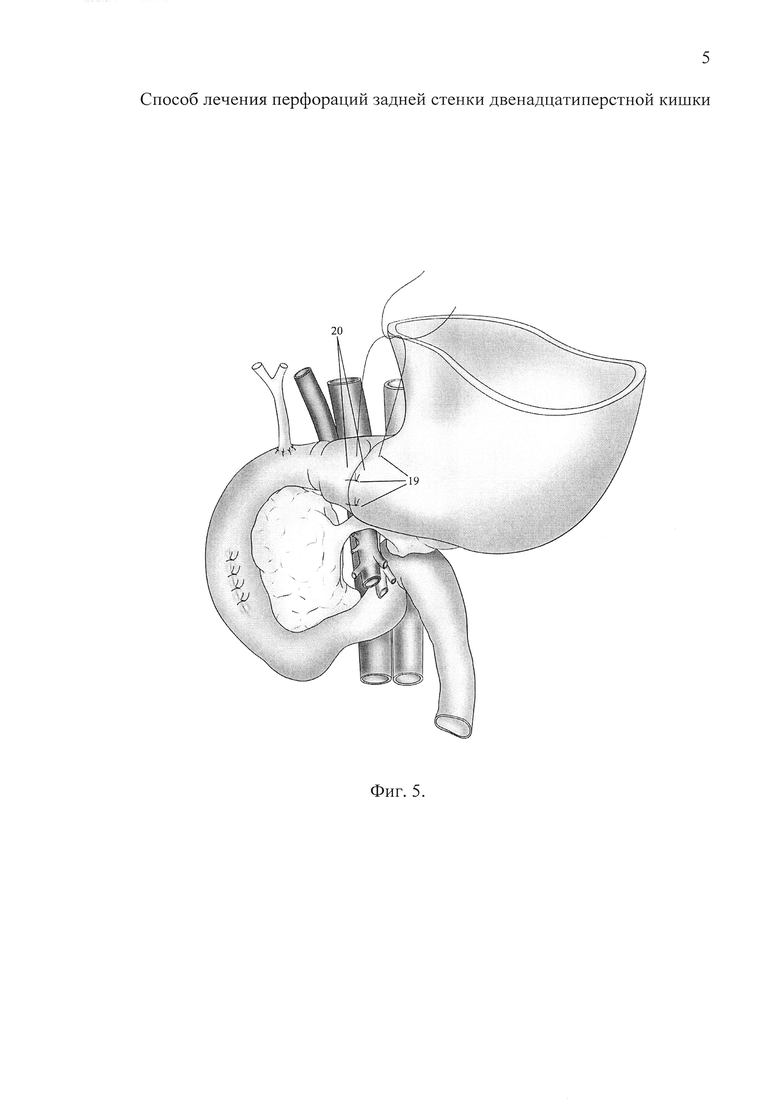
Фиг. 5 - (2 этап). Завершенный вид реконструктивной операции.
Фиг. 6 - Т-образный дренаж 9 с трубкой «в» и коническими браншами «а» и «б».
Обозначения позиций, принятые на фигурах:
1 - дуоденотомическое отверстие;
2 - зона ранения задней стенки ДПК и БДС;
3 - нить шва раны стенки ДПК и БДС;
4 - ушитая рана задней стенки ДПК с БДС;
5 - проксимальная культя общего желчного протока;
6 - дренаж общего желчного протока;
7 - лигатура проксимальной культи общего желчного протока;
8 - лигатура дистальной культи общего желчного протока;
9 - Т-образный дренаж;
10 - обработанные культи поджелудочной железы;
11 - система возврата желчи и панкреатического сока;
12 - назоинтестинальный зонд;
13 - нити дуоденорафического шва;
14 - дуоденотомическое отверстие;
15 - панкреатическая фистула;
16 - гастротомическое отверстие;
17 - холедоходуоденоанастомоз;
18 - панкреатикофистулогастроанастомоз;
19 - нить шва, создающего дупликатуру стенки желудка;
20 - дупликатура стенки желудка над панкреатическими свищами.
Подробное описание метода и пример его клинического выполнения.
По стандартной методике выполняют срединную лапаротомию и последующую за ней ревизию органов брюшной полости. Зону ранения задней стенки ДПК отграничивают от брюшной полости салфетками с антисептиками. Линейным разрезом до 4 см в области нисходящей ветви ДПК вскрывают ее просвет. Через дуоденотомическое отверстие (Фиг. 1, поз. 1) выполняют ревизию БДС, уточняют степень его ранения, глубину и размеры перфорации стенки ДПК (Фиг. 1, поз. 2). Синтетической нерассасывающейся нитью 3/0 (Фиг. 1, поз. 3) через все слои стенки ДПК осуществляют ушивание БДС и перфорации с захватом подлежащих к ДПК тканей (Фиг. 2, поз. 4).
После мобилизации общего желчного протока его пересекают в нижней трети максимально близко к поджелудочной железе. В проксимальную культю общего желчного протока (Фиг. 2, поз. 5) на 3-4 см вводят силиконовый дренаж диаметром, соответствующим диаметру протока (Фиг. 2, поз. 6). С целью предотвращения попадания желчи в брюшную полость дренаж фиксируют к стенке протока кисетным швом (Фиг. 2, поз. 7). Дистальную культю общего желчного протока перевязывают лигатурой (Фиг. 2, поз. 8).
Поджелудочную железу в области перешейка пересекают. В панкреатический проток дистальной и проксимальной культи поджелудочной железы вводят конические бранши «а» и «б» силиконового Т-образного дренажа (Фиг. 2, поз. 9). Для решения задачи данного изобретения их наружный диаметр на концах составил 4 мм, в центре - 8 мм.
После размещения Т-образного дренажа бранши «а» и «б» фиксируют к стенке протока кисетным швом, достигая тем самым дополнительной герметичности протоковой системы. Раны культей поджелудочной железы ушивают одиночными узловыми швами (Фиг. 2, поз. 10).
После формирования всех стом, свободный конец дренажа общего желчного протока (Фиг. 2, поз. 6) и свободный конец Т-образного дренажа (Фиг. 2, поз. 9«в») выводят на кожу через проколы передней брюшной стенки в правом подреберье и фиксируют. Дренажи через тройник собирают в единую систему (Фиг. 2, поз. 11), посредством которой через назоинтестинальный зонд (Фиг. 2, поз. 12), осуществляют возврат желчи и панкреатического сока в желудочно-кишечный тракт. Осуществляют дуоденорафию монофиламентными нитями (Фиг. 2, поз. 13). Брюшную полость дренируют, послойно ушивают операционную рану, этим заканчивают первый этап хирургического лечения перфорации задней стенки ДПК.
После полного купирования явлений абдоминального сепсиса и флегмоны забрюшинного пространства, организации соединительнотканного каркаса вокруг силиконовых дренажей, находящихся в просвете желчного и панкреатического свищей, через 1,5-3 месяца приступают ко второму - реконструктивному этапу лечения.
Выполняют срединную лапаротомию и ревизию органов брюшной полости. Систему возврата желчи и панкреатического сока разбирают. Из окружающих тканей выделяют желчную фистулу проксимальной культи общего желчного протока и панкреатический свищ, их отсекают от передней брюшной стенки.
После обработки культи общего желчного протока до здоровых тканей дренаж из него удаляют. Верхнюю горизонтальную ветвь ДИК сопоставляют с культей общего желчного протока, выполняют дуоденотомию, чтобы получившееся отверстие соответствовало наружному диаметру общего желчного протока (Фиг. 3, поз. 14). Осуществляют реконструкцию желчных протоков, наложением однорядного холедоходуоденоанастомза по типу «конец в бок» (Фиг. 4, поз. 17).
Далее осуществляют реконструкцию протоковой системы поджелудочной железы. Мобилизованный панкреатический свищ (Фиг. 3, поз. 15) сопоставляют с вентральной поверхностью желудка таким образом, чтобы они свободно (без натяжения) огибали его кривизну. Фистулу укорачивают до нужной длины, при этом дренаж, находящийся в ее просвете (Фиг. 3, поз. 9) обрезают, оставляя небольшую часть (0,5-1 см) над отсеченным краем свища. Выполняют гастротомию с диаметром отверстия, соответствующим наружному диаметру панкреатического свища (Фиг. 3, поз. 16). Формируют панкреатикофистулогастроанастомоз (Фиг. 4, поз. 18).
Оставленный в просвете свища поджелудочной железы Т-образный дренаж является своего рода каркасом, который не только облегчает формирование соустья, но и препятствует его деформации, как во время операции, так и после нее. В послеоперационном периоде на 30-40 сутки дренаж удаляют эндоскопически.
Следующим шагом 2-3 лигатурами, проведенными через серозную оболочку стенки желудка по обе стороны в 3-4 мм от стенки свища (Фиг. 5, поз. 19), создают дупликатуру стенки желудка (Фиг. 5, поз. 20) путем последовательного завязывания нитей. Посредством дупликатуры укрепляют панкреатикофистулогастроанастомоз. Этим завершают реконструктивный этап операции.
В конце операции производят ревизию брюшной полости, ее дренирование и послойное ушивание послеоперационной раны.
По заявляемому способу хирургического лечения перфораций задней стенки двенадцатиперстной кишки оперировано 16 человек. Оценку эффективности примененного способа в послеоперационном периоде производили на основании данных клинического и эндоскопического исследования, лучевых методов диагностики.
Течение послеоперационного периода, как на первом, так и на втором этапе лечения, у всех оперированных больных было без осложнений. В приемлемые сроки на фоне реабилитационных мероприятий все больные достигли полного выздоровления. Госпитальной летальности не было.
Клинический пример.
Пациентка Е-ва. 48 лет, поступила 09.02.2017 с жалобами на боли в верхних отделах живота, лихорадку. Из анамнеза стало известно, что 07.02.2017 по поводу желчнокаменной болезни, холедохолитиаза выполнялись ЭПСТ, ЭРХПГ и холедохолитоэкстракция. В течение суток после манипуляции состояние оставалось удовлетворительным, однако затем стала отмечать подъемы температуры и боль в верхних отделах живота. При обследовании выявлено ранение задней стенки ДПК, с множественными разрывами БДС, гнойное воспаление клетчатки забрюшинного пространства и ферментативно-желчный перитонит. По срочным показаниям 09.02.2017 пациентка оперирована по заявляемой методике. После лапаротомии выполнили первый этап заявляемого способа, в ходе которого осуществили: полное ушивание перфорационного отверстия ДПК и БДС, холедохостомию, панкреатикостомию Т-образным дренажом, назоинтестинальное зондированиею. В послеоперационном периоде осуществляли возврат желчи и панкреатического секрета в пищеварительный тракт через назоинтестинальный зонд.
Спустя 2 месяца после первого этапа хирургического лечения, в условиях отсутствия гнойно-воспалительных изменений брюшной полости 08.04.2017 выполнили второй - реконструктивный этап заявляемого способа: реконструкцию желчных протоков (формированием однорядного холедоходуоденоанастомза по типу «конец в бок») и реконструкцию протоковой системы поджелудочной железы (панкреатикофистулогастростомию).
Послеоперационный период протекал гладко. В удовлетворительном состоянии пациентка была выписана на 20 сутки после вмешательства.
При контрольном осмотре через месяц после операции - состояние удовлетворительное, диспепсических и эндокринных расстройств нет. По данным УЗИ воспалительные и инфильтративные изменения брюшной полости отсутствовали, расширения желчных путей и панкреатических протоков не было. В ходе проведения контрольной эндоскопии панкреатический дренаж был удален.
Наши исследования показали высокую эффективность заявляемого способа хирургического лечения перфораций задней стенки двенадцатиперстной кишки. Его преимуществами являются:
- купирование и надежная профилактики разлитых гнойно-воспалительных осложнений ретродуоденальной и ретропанкреатической зоны;
- сохранение двенадцатиперстной кишки, являющейся «центральным узлом» регуляции секреторной, моторной и эвакуаторной деятельности желудочно-кишечного тракта;
- возврат желчи и панкреатического сока в ДПК на первом этапе лечения;
- сохранение естественного пассажа желчи и панкреатического сока по ЖКТ после завершения всех этапов лечения.
Способ хирургического лечения перфораций задней стенки двенадцатиперстной кишки апробирован в клинике и может быть рекомендован к широкому применению в специализированных стационарах.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ДУОДЕНАЛЬНОГО СВИЩА ПРИ НЕСОСТОЯТЕЛЬНОСТИ КУЛЬТИ ПОСЛЕ РЕЗЕКЦИИ ЖЕЛУДКА И ГАСТРЭКТОМИИ | 2010 |
|
RU2452411C1 |
| Способ хирургического лечения хронического панкреатита, осложненного дуоденальной непроходимостью | 2024 |
|
RU2835587C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО ПАНКРЕАТИТА, ОСЛОЖНЕННОГО ДУОДЕНАЛЬНОЙ НЕПРОХОДИМОСТЬЮ | 2011 |
|
RU2459587C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО ПАНКРЕАТИТА | 2009 |
|
RU2421158C1 |
| СПОСОБ ПРОФИЛАКТИКИ ГНОЙНЫХ ОСЛОЖНЕНИЙ ПРИ ИЗОЛИРОВАННОЙ РЕЗЕКЦИИ ГОЛОВКИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ | 2011 |
|
RU2454942C1 |
| СПОСОБ ПРОФИЛАКТИКИ ПАНКРЕАТИТА И НЕКРОЗА КУЛЬТИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ ПОСЛЕ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2009 |
|
RU2393780C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ НИЗКОЙ ОКОЛОСОСОЧКОВОЙ ОСЛОЖНЕННОЙ ЯЗВЫ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ С ПОВРЕЖДЕНИЕМ САНТОРИНИЕВА ПРОТОКА И СТРИКТУРОЙ БОЛЬШОГО ДУОДЕНАЛЬНОГО СОСОЧКА | 2004 |
|
RU2292847C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ НАРУЖНЫХ ПАНКРЕАТИЧЕСКИХ СВИЩЕЙ | 2010 |
|
RU2447839C1 |
| СПОСОБ ПРОФИЛАКТИКИ ГНОЙНЫХ ОСЛОЖНЕНИЙ ПРИ ХИРУРГИЧЕСКОМ ЛЕЧЕНИИ ХРОНИЧЕСКОГО ПАНКРЕАТИТА | 2010 |
|
RU2432130C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ СВИЩЕЙ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ | 2010 |
|
RU2445023C1 |


Изобретение относится к хирургии и может быть применимо для хирургического лечения перфораций задней стенки двенадцатиперстной кишки. Операцию проводят в два этапа. На первом этапе производят дуоденотомию, ушивание большого дуоденального сосочка и раны задней стенки двенадцатиперстной кишки, пересекают общий желчный проток в нижней трети, пересекают поджелудочную железу в области перешейка, дренируют панкреатический проток дистальной и проксимальной культи поджелудочной железы Т-образным одноканальным дренажом, имеющим две симметричные конические бранши, диаметр которых уменьшается от центра к концам в два раза, и которые, после их погружения в просвет протока, фиксируют к стенке кисетным швом, дренируют общий желчный проток, отводят желчь и панкреатический сок из зоны ранения, осуществляют их возврат в пищеварительную систему через назоинтестинальный зонд. На втором этапе формируют холедоходуоденоанастомоз по типу «конец в бок» и панкреатикофистулогастроанастомоз. Способ позволяет уменьшить риск развития панкреатита, водно-электролитных расстройств, флегмон и абдоминального сепсиса. 1 пр., 6 ил.
Способ хирургического лечения перфораций задней стенки двенадцатиперстной кишки, включающий лапаротомию и дренирование, отличающийся тем, что операцию проводят в два этапа, при этом на первом этапе производят дуоденотомию, ушивание большого дуоденального сосочка и раны задней стенки двенадцатиперстной кишки, пересекают общий желчный проток в нижней трети, пересекают поджелудочную железу в области перешейка, дренируют панкреатический проток дистальной и проксимальной культи поджелудочной железы Т-образным одноканальным дренажом, имеющим две симметричные конические бранши, диаметр которых уменьшается от центра к концам в два раза, и которые, после их погружения в просвет протока, фиксируют к стенке кисетным швом, дренируют общий желчный проток, отводят желчь и панкреатический сок из зоны ранения, осуществляют их возврат в пищеварительную систему через назоинтестинальный зонд, на втором этапе формируют холедоходуоденоанастомоз по типу «конец в бок» и панкреатикофистулогастроанастомоз.
| СПОСОБ ЛЕЧЕНИЯ РЕТРОДУОДЕНАЛЬНЫХ ПЕРФОРАЦИЙ ПОСЛЕ ЭНДОСКОПИЧЕСКОЙ ПАПИЛЛОСФИНКТЕРОТОМИИ | 2008 |
|
RU2368327C1 |
| Приспособление к обдирно-обойным машинам для обработки зерна | 1931 |
|
SU29105A1 |
| САЖИН В.П | |||
| и др | |||
| Национальные клинические рекомендации "прободная язва" | |||
| Устройство для закрепления лыж на раме мотоциклов и велосипедов взамен переднего колеса | 1924 |
|
SU2015A1 |
| DORDE M | |||
| CULAFIC et al | |||
| Spontaneous gastrojejunal fistula is a complication of gastric ulcer | |||
| Пресс для выдавливания из деревянных дисков заготовок для ниточных катушек | 1923 |
|
SU2007A1 |
Авторы
Даты
2018-12-13—Публикация
2018-04-23—Подача