Изобретение относится к медицине, а именно к дерматовенерологии, и может быть использовано для диагностики грибовидного микоза - наиболее часто встречаемой нозологической разновидности первичных кожных лимфом.
Грибовидный микоз (ГМ) - форма первичной эпидермотропной Т-клеточной лимфомы кожи, характеризующаяся пролиферацией малых и средних Т-лимфоцитов с наличием церебриформных ядер, сопровождающаяся этапностью клинических проявлений в виде пятен,
бляшек и опухолей. Согласно рекомендациям Международного общества по лимфомам кожи и Европейской организации по изучению и лечению рака (ISCL-EORTC) выделяют ранние (IA-IIA) и поздние (IIB-IV) стадии развития ГМ [1, 2, 3].
Актуальность рассмотрения проблемы диагностики ГМ в учреждениях кожно-венерологического профиля определяется еще и тем, что врач дерматовенеролог, как правило, является специалистом «первого контакта» при обращении больного с кожными проявлениями, поскольку ГМ на ранних стадиях заболевания может имитировать различные хронические воспалительные дерматозы. Наиболее сложными в дифференциально-диагностическом отношении являются бляшечный парапсориаз, атопический дерматит и хроническая экзема у лиц старших возрастных групп, поскольку клинические симптомы этих заболеваний во многом являются схожими и отличаются лишь степенью их выраженности [4, 5].
Своевременная диагностика ранних стадий ГМ имеет решающее значение при выборе оптимальной тактики лечения больного и определяет долгосрочный прогноз заболевания. «Золотым стандартом» диагностики ГМ являются патоморфологические и иммуногистохимические исследования биоптата кожи, однако ложноположительные, ложноотрицательные и неуточненные диагнозы не являются редкостью, поэтому для верификации диагноза требуются многократные инцизии и повторные лабораторные исследования, что удлиняет диагностический период до нескольких лет [6, 7, 8].
В отечественной литературе встречаются усовершенствованные методики, направленные на повышение точности диагностики ГМ, основанные на учете дополнительных объективных гистологических критериев, которые призваны помочь в диагностике ранних стадий заболевания.
Наиболее близким по существу к рассматриваемой проблеме является способ диагностики эритродермии, разработанный Сыдиковым А.А., Заславским Д.В., Чупровым И.Н. и соавторами, где проводится дифференциальная диагностика эритродермической формы ГМ от эритродермий при хронических дерматозах (псориаз, атопический дерматит) и эритродермий, вызванных лекарственными препаратами [9]. Указанный способ диагностики заключается в патоморфологическом исследовании и основан на оценке гистологической картины биоптата наиболее инфильтрированного участка кожи у больного. При обнаружении определенного набора патоморфологических признаков, характерных для эритродермической формы ГМ (наличие лимфоцитарных микроабсцессов, линейного расположения лимфоцитов в базальном слое эпидермиса, атипичных лимфоцитов в эпидермисе и дерме), устанавливался диагноз заболевания.
Недостатками данного способа, выбранного в качестве прототипа, являются:
- инвазивность гистологического исследования, заключающаяся в необходимости инцизии пораженного участка кожи;
- невозможность проведения биопсии кожи при отягощенном аллергологическом анамнезе у больного (аллергические реакции на местные анестезирующие средства - прокаин и лидокаин), при отсутствии информированного согласия больного на исследование, а также при локализациях кожного процесса в косметически значимых для больного зонах (лицо, волосистая часть головы, кисти и стопы);
длительность получения результатов патоморфологического исследования кожи больного для установления диагноза (минимальное время проведения исследования - 2 суток);
- способ применим для проведения дифференциальной диагностики только у больных с эритродермиями, тогда как эритродермическая форма ГМ встречается лишь у 1,2-10,3% больных ГМ [10, 11, 12];
- исследование основывается на диагностике ограниченного набора патоморфологических признаков в коже у больного, не учитывает наличие атипичных лимфоцитов в дермо-эпидермальном соединении и потерю контура сосочков, которые являются наиболее ранними диагностическими критериями развития ГМ;
- данный способ визуально учитывает патоморфологические изменения в коже у больных без учета их степени выраженности.
Задачей изобретения является разработка способа предварительной дифференциальной диагностики ГМ и хронических дерматозов (парапсориаз, экзема и атопический дерматит) на основании оценки наиболее значимых патоморфологических признаков конфокальной лазерной сканирующей микроскопии (КЛСМ) кожи.
Технический результат, который будет достигнут от использования данного изобретения, заключается в повышении объективности и точности диагностирования ГМ от хронических дерматозов (парапсориаз, экзема и атопический дерматит).
Технический результат изобретения достигается тем, что способ дифференциальной диагностики грибовидного микоза от хронических дерматозов (парапсориаз, экзема и атопический дерматит) осуществляют путем проведения у больного конфокальной лазерной сканирующей микроскопии наиболее инфильтрированного участка кожи, выявления патоморфологических признаков: степени выраженности эпидермальной деструкции, наличия микроабсцессов Потрие, присутствия атипичных лимфоцитов в эпидермисе, в дермо-эпидермальном соединении и в дерме и потерю контура сосочков, затем осуществляют бальную оценку их степени выраженности, определяют суммарный диагностический индикатор указанных патоморфологических признаков по формуле:
F=1,76p1+0,4р2+1,738р3+1,498р4+1,56р5+1,44р6
где: F - суммарный диагностический индикатор указанных патоморфологических признаков;
p1 - эпидермальная деструкция (по 4-балльной шкале);
р2 - микроабсцессы Потрие (оценивается по 2-балльной шкале);
р3 - присутствие атипичных лимфоцитов в эпидермисе (по 4-балльной шкале);
р4 - присутствие атипичных лимфоцитов в дермо-эпидермальном соединении (по 4-балльной шкале);
р5 - потеря контура сосочков (по 4-балльной шкале);
р6 - присутствие атипичных лимфоцитов в дерме (по 4-балльной шкале)
и при значении F<5,8 диагностируют у больного хронические дерматозы (парапсориаз, экзема и атопический дерматит), при значении 5,9≤F≤6,8 - диагноз не уточнен, требуются дополнительные диагностические процедуры для верификации, а при значении F≥6,9 - грибовидный микоз.
Сущность изобретения заключается в использовании конфокальной лазерной сканирующей микроскопии кожи у больных для построения результирующей формулы расчета суммарного диагностического индикатора, учитывающего объективный вклад каждого из оцениваемых патоморфологических признаков (степень выраженности эпидермальной деструкции, наличие микроабсцессов Потрие, присутствие атипичных лимфоцитов в эпидермисе, в дермо-эпидермальном соединении и в дерме и потеря контура сосочков) с поправочными коэффициентами, выявленными экспериментальным путем, позволяющей повысить достоверность и точность предварительной дифференциальной диагностики ГМ от хронических дерматозов.
Преимуществами метода КЛСМ кожи являются: возможность выполнения исследования при отягощенном аллергологическом анамнезе у больного; быстрота получения результатов (в стечение нескольких минут) по сравнению с классическим патоморфологическим исследованием; послойное изучение особенностей цитоархитектоники эпидермиса и дермы с заданной толщиной оптического среза; оценка васкуляризации сосочковой части дермы.
Из анализа научно-технической и патентной литературы заявляемой совокупности признаков, значительно повышающих объективность и точность дифференциальной диагностики грибовидного микоза от хронических дерматозов (парапсориаз, экзема и атопический дерматит) нами не выявлено, что позволяет сделать выводы о соответствии заявляемого решения критериям «новизна» и «изобретательский уровень».
Изобретение поясняется следующими фигурами, где:
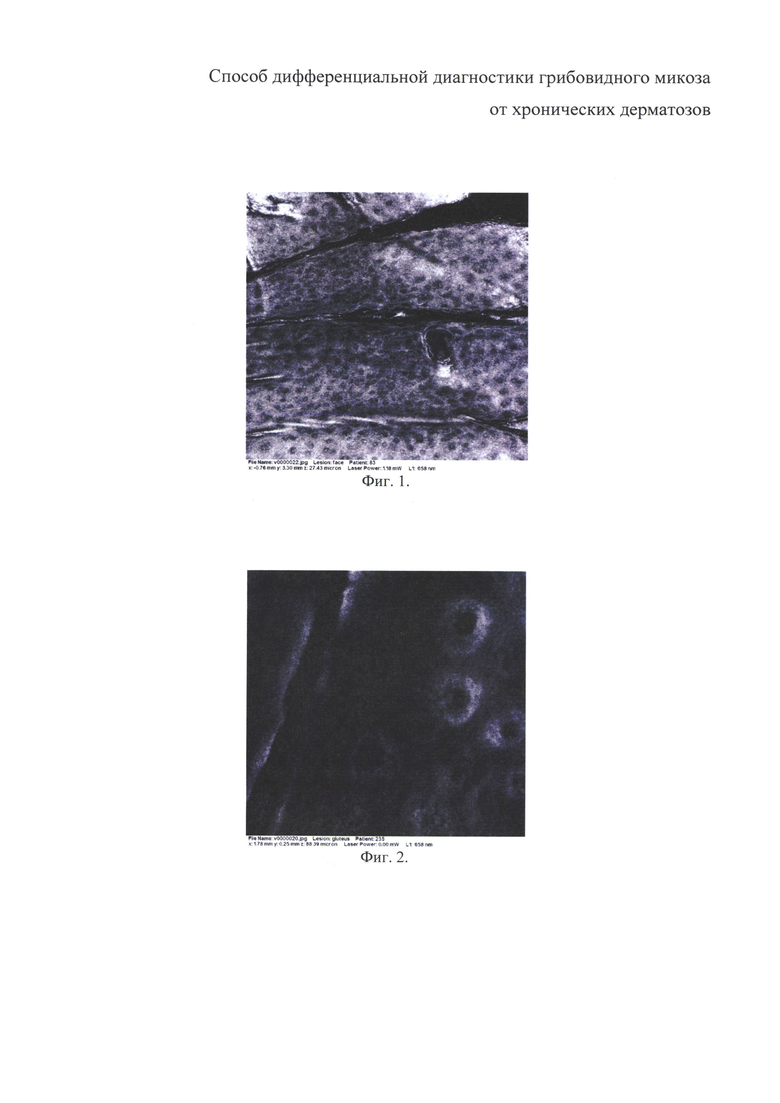
на фиг. 1 - изображен участок кожи с эпидермисом участника контрольной группы О., 44 г., без патологии кожи;
на фиг. 2 - изображение здоровой кожи на уровне дермо-эпидермального соединения у участника контрольной группы О., 44 г., без патологии кожи;
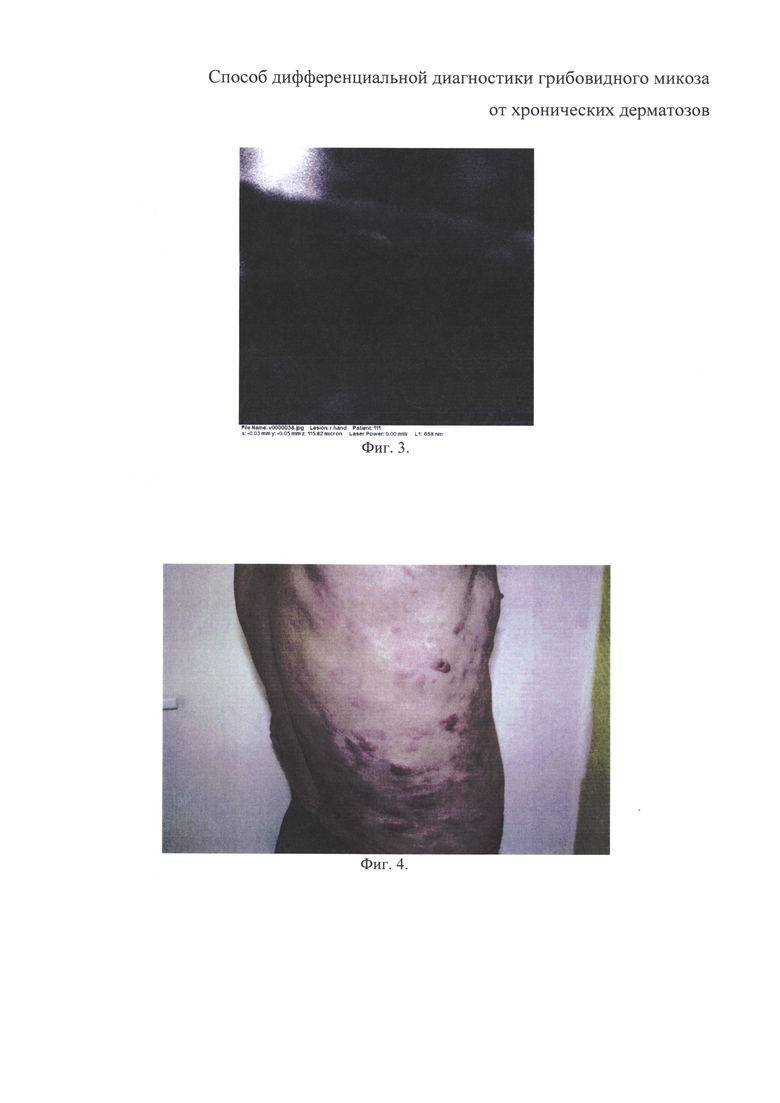
на фиг. 3 - изображение здоровой кожи на уровне дермы у участника контрольной группы О., 44 г., без патологии кожи;
на фиг. 4 - больной К., DS: первичная лимфома кожи, грибовидный микоз, ПА стадия (T2N1M0B0);
на фиг. 5 - больной К., патоморфологические признаки грибовидного микоза: изображение КЛСМ (А) и вертикальный парафиновый срез, окрашенный гематоксилином и эозином, ув. 400 (Б);
на фиг. 6 - представлены атипичные лимфоциты в эпидермисе, представляющие собой небольшие овальные и круглые гиперрефрактильные клетки разных форм и размеров. Тот же больной. Изображение КЛСМ (А) и горизонтальный парафиновый срез, иммунофенотипирование биоптата кожи, CD3, докрашивание гематоксилином, ув. 400 (Б);
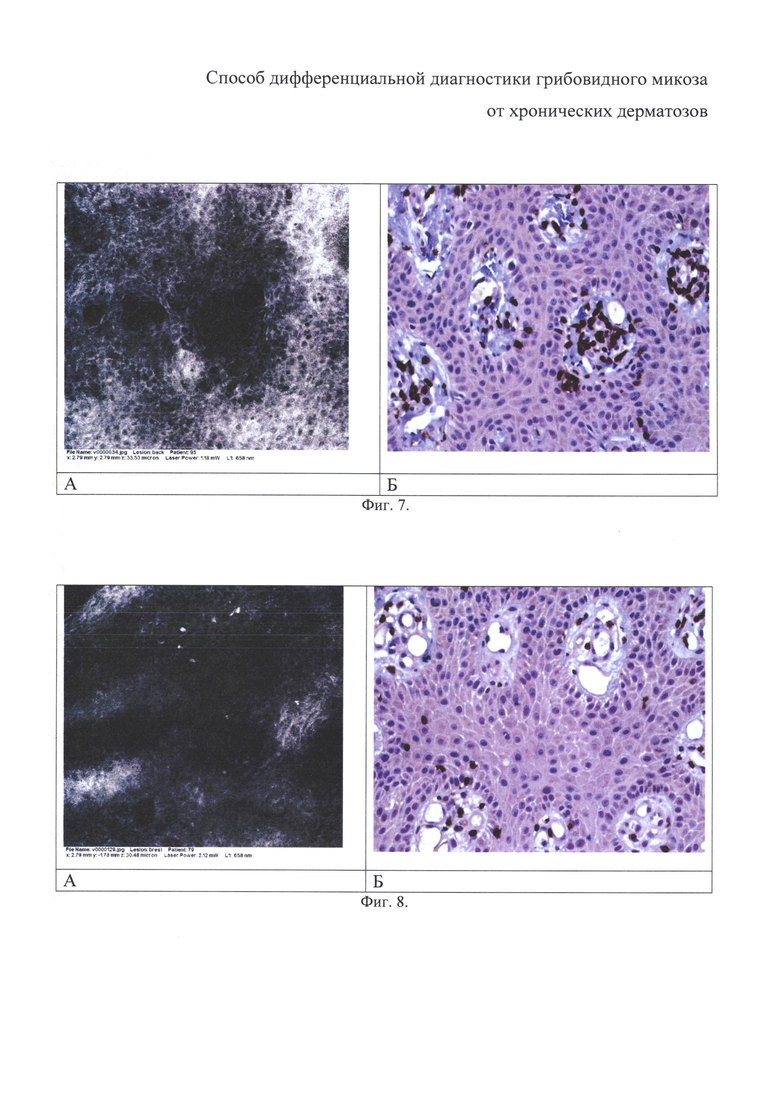
на фиг. 7 - показаны микроабсцессы Потрие - везикулоподобные темные участки в эпидермисе, заполненные маленькими овальными или округлыми клетками, слабо отражающими свет. Тот же больной;
на фиг. 8 - атипичные лимфоциты, фиксируемые на уровне эпидермо-дермального соединения и в сосочковом слое дермы, выглядят как небольшие овальные и круглые гиперрефрактильные клетки различной формы и размеров. Тот же больной;
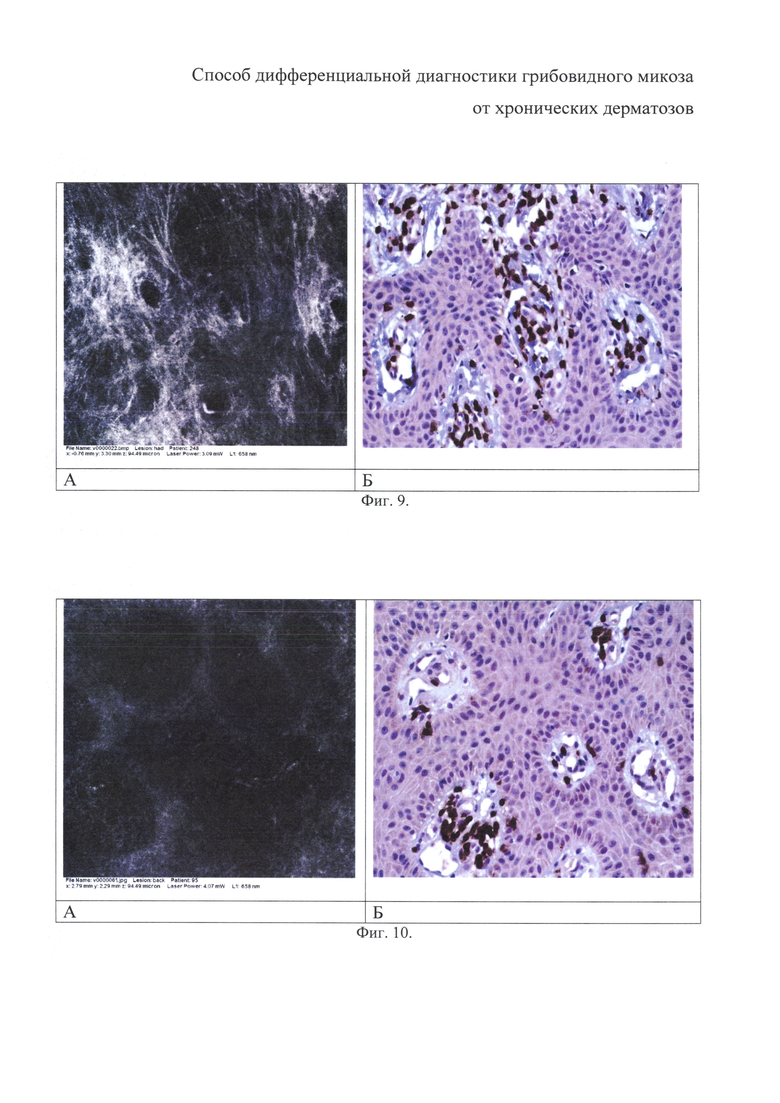
на фиг. 9 - атипичные лимфоциты, фиксируемые в сосочковом слое дермы. Тот же больной;
на фиг. 10 - наличие в сосочковом слое дермы значительного количества расширенных микрососудов, выглядящих как тубулярные или каналикулярные структуры с форменными элементами крови внутри. Тот же больной;
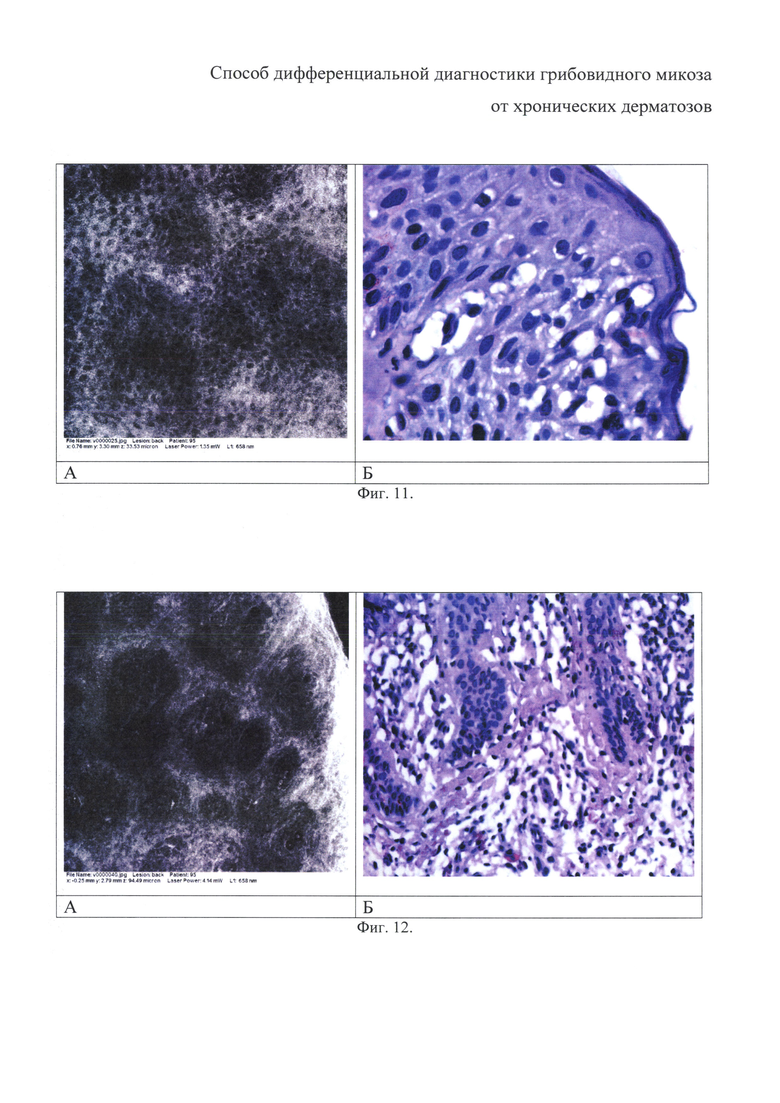
на фиг. 11 - утолщение межклеточных мембран на фоне изменения морфологической структуры клеток эпидермиса (спонгиоз). Тот же больной;
на фиг. 12 - наличие гиперрефрактильных линейных тяжей в эпидермо-дермальном соединении в коже (фиброз). Тот же больной;
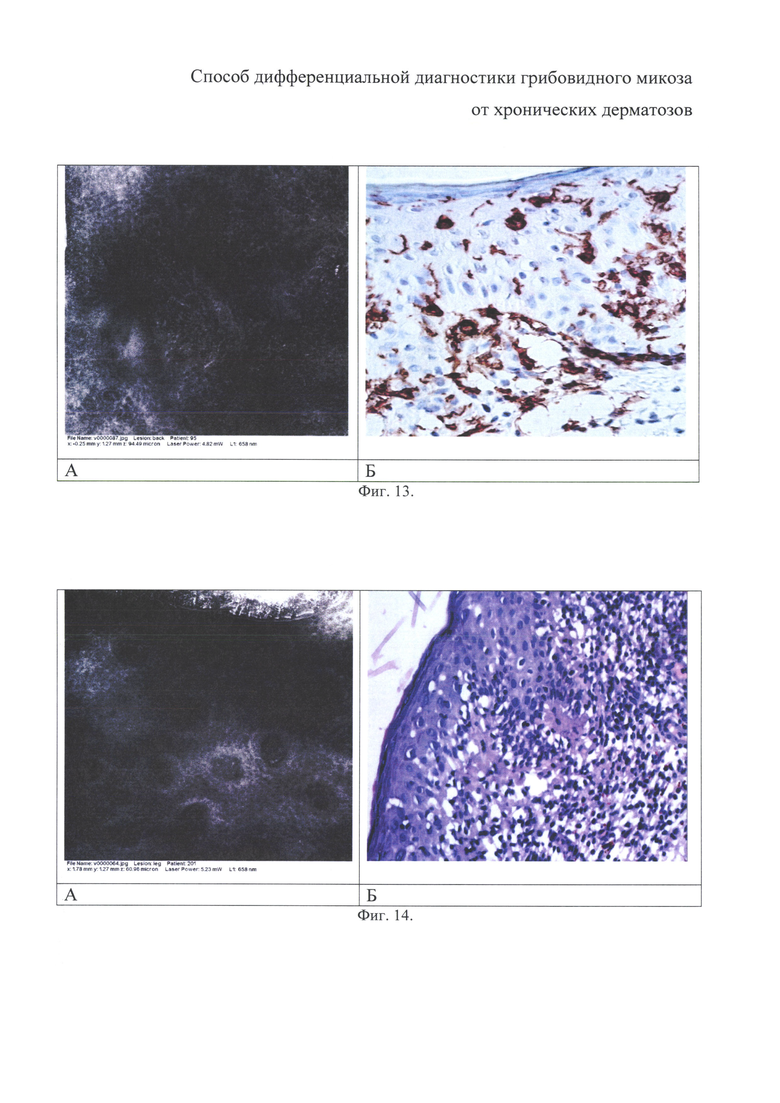
на фиг. 13 - дендритные клетки в виде гиперрефрактильных клеток с полигональным или овальным телом и длинными тяжами-отростками. Тот же больной;
на фиг. 14 - потеря контура сосочков в виде уменьшения толщины или исчезновения округлого гиперрефрактильного контура вокруг сосочков дермы. Тот же больной;
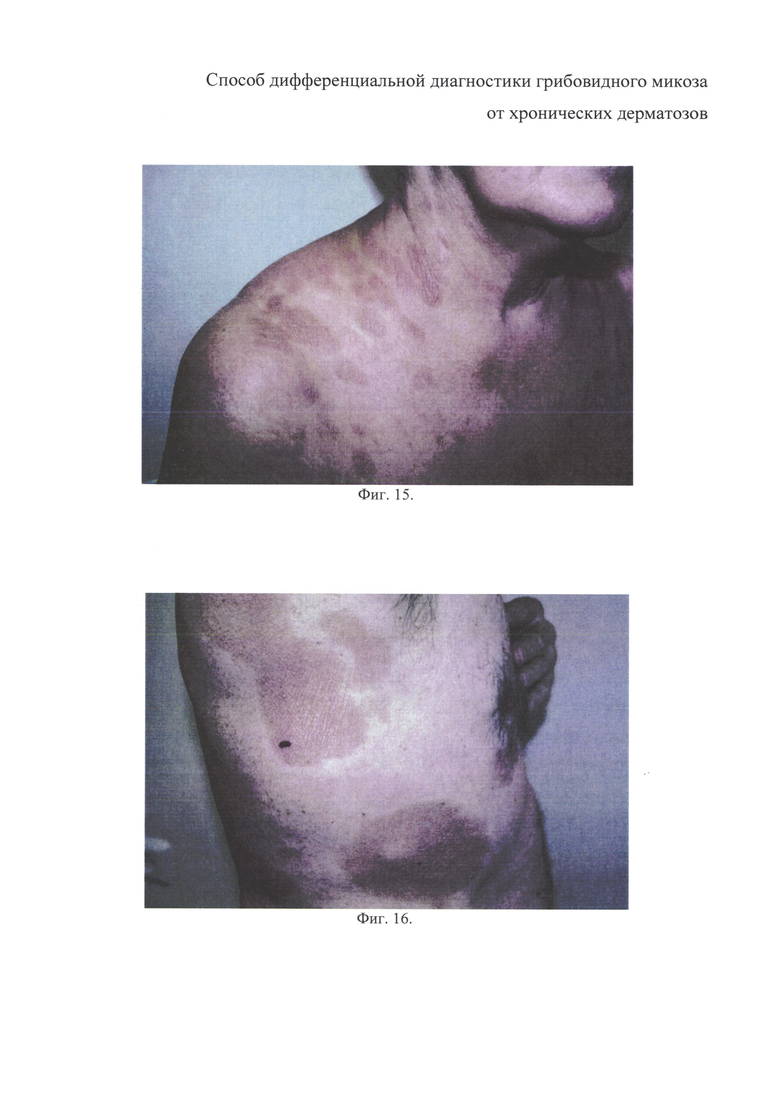
на фиг. 15 - больная К., пятна и бляшки на коже туловища;
на фиг. 16 - больной У., пятна и бляшки на коже туловища;
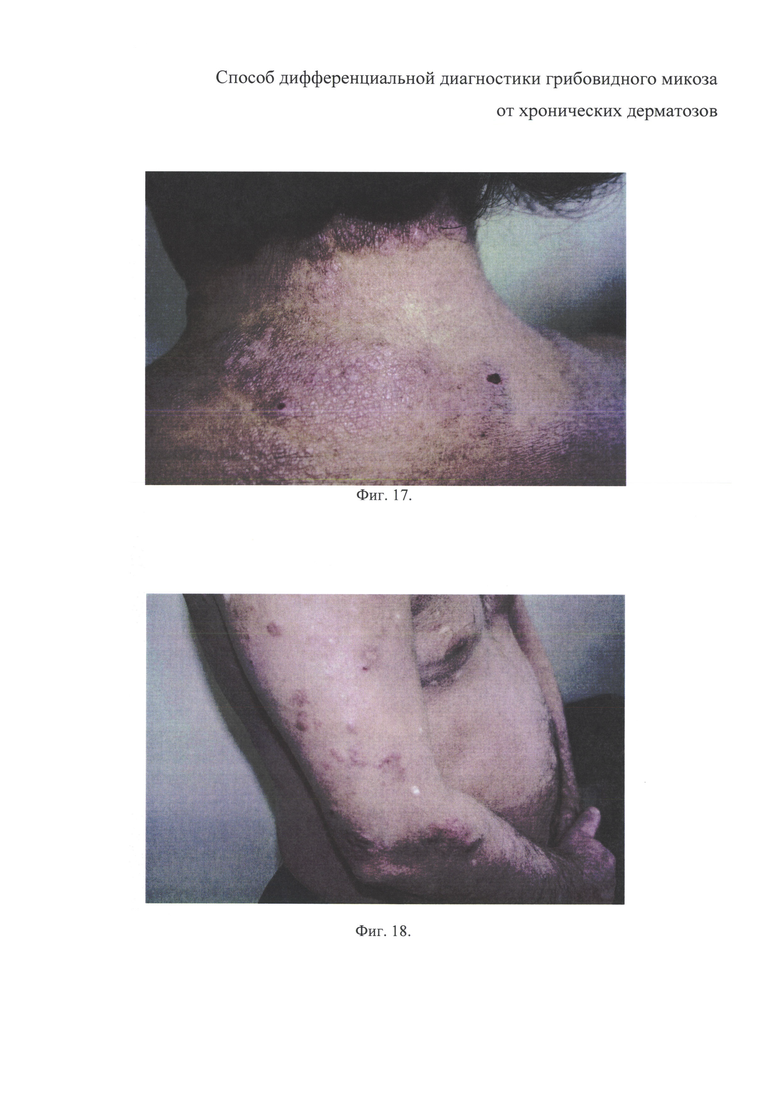
на фиг. 17 - больная X., очаги инфильтрации на коже шеи и спины.
на фиг. 18 - больной К., опухолевидные образования на коже правой верхней конечности.
Изобретение осуществлялось следующим образом.
Конфокальная лазерная сканирующая микроскопия кожи (КЛСМ) - высокотехнологичный метод неинвазивного исследования «in vivo» патоморфологических особенностей кожи, приближенный к традиционной световой микроскопии гистологических образцов. КЛСМ кожи была выполнена с использованием микроскопа Vivascope® 1500 (Mavig GmbH, USA) с диодным лазером длиной волны 830 нм, с глубиной проникновения до 200 мкм до уровня поверхностной дермы. Метод КЛСМ основан на технологии послойной регистрации отраженного света от клеточных структур кожи для последующего создания объемных изображений эпидермиса (глубина 15-50 мкм), дермо-эпидермального соединения (глубина 50-80 мкм) и дермы (глубина >80 мкм) с высоким разрешением снимков. Программное обеспечение позволяет использовать фиксированную толщину оптического среза, равную 1 мкм, при расстоянии между оптическими срезами 5 мкм, с получением мозаичного изображения измененной кожи размером 500 × 500 мкм.
Предварительно были получены информированные согласия больных на проведение КЛСМ и биопсии кожи.
При проведении КЛСМ участков здоровой кожи врач-эксперт ГБУ СО «УрНИИДВиИ» поэтапно анализирует специфические морфологические признаки кожи, соответствующие различной глубине исследования. Так, на уровне эпидермиса визуализируются полигональные кератиноциты с темной цитоплазмой, светлыми ядрами и мембранами. Кератиноциты располагаются в виде «медовых сот», их размеры и структура выглядят примерно одинаковыми. Также на снимках отмечаются дерматоглифические борозды в виде темных полос, волосяные фолликулы в виде округлых темных полей со стержнем волоса в средней части. Кроме этого, могут визуализироваться отдельные меланоциты в виде мелких округлых светлых клеток (фиг. 1).
При последующем изучении имиджей участков здоровой кожи на глубине 50-80 мкм, соответствующей уровню дермо-эпидермального соединения, отчетливо визуализируются сосочки дермы, которые выглядят как округлые или овальные темные поля, в центре которых находятся капиллярные петли с форменными элементами крови. Сосочки дермы окружены многочисленными базальными кератиноцитами (фиг. 2).
При постепенном снижении регистрации отраженного света с увеличением глубины исследования кожи (>80 мкм) врач-эксперт получает возможность оценки строения здоровой кожи на уровне дермы. При этом могут визуализироваться капиллярные петли и кровеносные сосуды с перемещающимися в них форменными элементами крови, которые выглядят в виде тубулярных или каналикулярных структур, а также коллагеновые волокна в виде гиперрефрактильных продольных тяжей (фиг. 3).
Метод КЛСМ позволяет изучать не только цитоархитектонику здоровой кожи, но и выявлять специфические патоморфологические изменения при различных дерматозах. Так, в опубликованной зарубежной и отечественной литературе, касающейся применения метода КЛСМ в дерматологии, приводятся данные по описанию патоморфологических изменений при фотостарении кожи, при новообразованиях кожи (актинический кератоз, базально-клеточная карцинома, меланома) и при воспалительных и инфекционных заболеваниях (псориаз, розацеа, онихомикоз, дерматофитии, аллергический контактный дерматит) [13, 14, 15, 16, 17].
Научные исследования патоморфологии эпидермиса и дермы у больных ГМ методом КЛСМ в существующей мировой литературе немногочисленны и носят описательный характер, тем не менее, подчеркивают его высокую диагностическую ценность и определенную корреляцию получаемых результатов с данными гистологического исследования биоптата кожи [18, 19].
Для подтверждения высокой диагностической значимости метода нами было проведено сопоставление визуализации патоморфологических признаков, получаемых при КЛСМ кожи в области патологического очага у больных ГМ, с патоморфологическими исследованиями.
С целью более корректного сопоставления имиджей, полученных методом КЛСМ и при патоморфологических исследованиях биоптата кожи, у больных ГМ были использованы не только вертикальные, но и горизонтальные парафиновые срезы толщиной 5 мкм. В исследовании принимали участие два независимых эксперта: врач-патоморфолог и врач-дерматовенеролог, являющиеся сертифицированными специалистами.
Сопоставление изученных КЛСМ признаков и патоморфологических критериев диагностики ГМ наглядно продемонстрировано на примере больного К., 57 лет, с DS: ГМ IIA (T2N1M0B0). На коже плеч, предплечий, груди, живота и спины больного присутствовали многочисленные розовато-красные пятна и умеренно инфильтрированные бляшки диаметром до 4,5 см, округлой формы, с четкими границами и шероховатой поверхностью. На поверхности бляшек отсутствовал рост волос, имелись экскориации с точечными геморрагическими корочками. Дермографизм белый (фиг. 4).
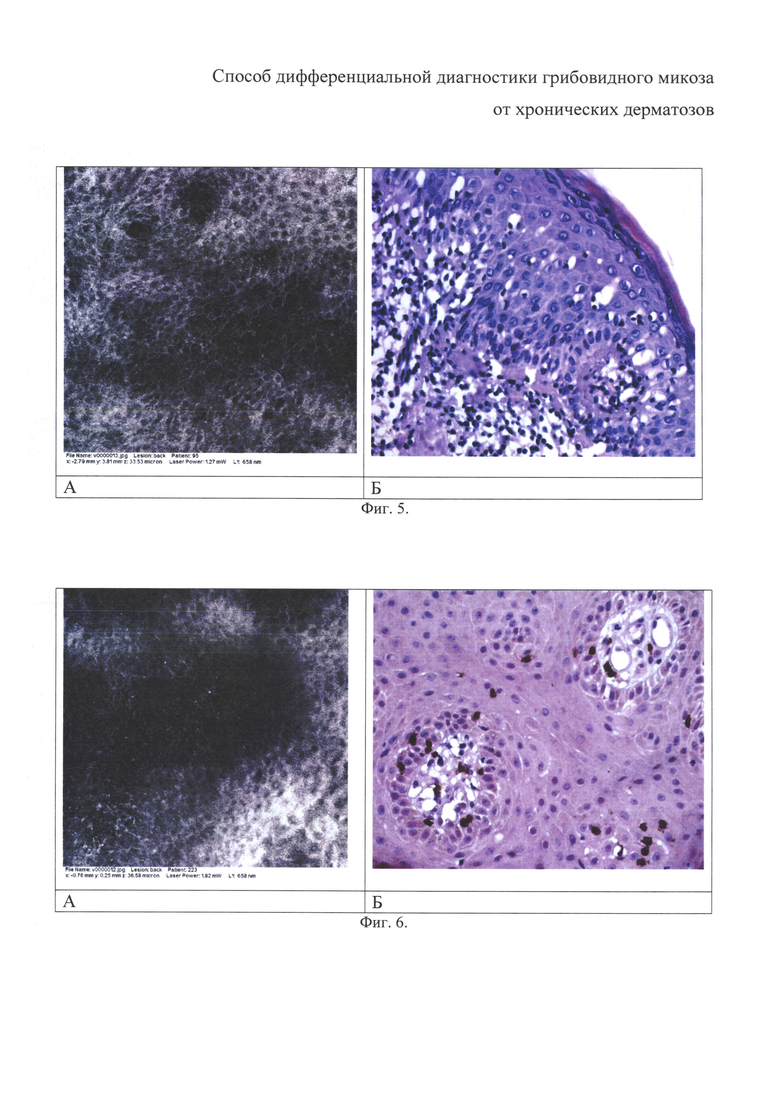
У больного К. методом КЛСМ были выявлены патоморфологические признаки ГМ, сопоставление которых с патоморфологическими критериями диагностики заболевания продемонстрировано на примерах (фиг. 5-14).
На фигуре 5 представлена дезорганизация клеточной структуры эпидермиса (эпидермальная деструкция), которая проявляется в виде потери упорядоченного строения эпидермиса, нарушения структуры «медовых сот», увеличения межклеточного пространства с образованием темных полостей и разрушения клеточных мембран.
На фигуре 6 представлены атипичные лимфоциты в эпидермисе, представляющие собой небольшие овальные и круглые гиперрефрактильные клетки разных форм и размеров. Изображение КЛСМ (А) и горизонтальный парафиновый срез, иммунофенотипирование биоптата кожи, CD3, докрашивание гематоксилином, ув. 400 (Б).
На фигуре 7 показаны микроабсцессы Потрие - везикулоподобные темные участки в эпидермисе, заполненные маленькими овальными или округлыми клетками, слабо отражающими свет. Изображение КЛСМ (А) и горизонтальный парафиновый срез, иммунофенотипирование биоптата кожи, CD3, докрашивание гематоксилином, ув. 400 (Б).
Атипичные лимфоциты, фиксируемые на уровне эпидермо-дермального соединения и в сосочковом слое дермы, выглядят как небольшие овальные и круглые гиперрефрактильные клетки различной формы и размеров - изображение КЛСМ (А) и горизонтальный парафиновый срез, иммунофенотипирование биоптата кожи, CD3, докрашивание гематоксилином (Б), ув. 400 (фиг. 8, 9).
Фигура 10 демонстрирует наличие в сосочковом слое дермы значительного количества расширенных микрососудов, выглядящих как тубулярные или каналикулярные структуры с форменными элементами крови внутри. Тот же больной. Изображение КЛСМ (А) и горизонтальный парафиновый срез, иммунофенотипирование биоптата кожи, CD3, докрашивание гематоксилином, ув. 400 (Б).
Утолщение межклеточных мембран на фоне изменения морфологической структуры клеток эпидермиса (спонгиоз) представлено на фигуре 11 - Тот же больной. Изображение КЛСМ (А) и вертикальный парафиновый срез, окрашенный гематоксилином и эозином, ув. 1000 (Б)., а наличие гиперрефрактильных линейных тяжей в эпидермо-дермальном соединении в коже (фиброз) - на фигуре 12 - Тот же больной. Изображение КЛСМ (А) и горизонтальный парафиновый срез, окрашенный гематоксилином, ув. 400 (Б).
Дендритные клетки в виде гиперрефрактильных клеток с полигональным или овальным телом и длинными тяжами-отростками представлены на фигуре 13. Тот же больной. Изображение КЛСМ (А) и иммунофенотипирование биоптата кожи, CD1a, докрашивание гематоксилином, ув. 400 (Б).
Потеря контура сосочков проявлялась в виде уменьшения толщины или исчезновения округлого гиперрефрактильного контура вокруг сосочков дермы (фиг. 14). Тот же больной. Изображение КЛСМ (А) и вертикальный парафиновый срез, окрашенный гематоксилином и эозином, ув. 400 (Б).
В клинике ГБУ СО «УрНИИДВиИ» с целью улучшения процесса предварительной диагностики ГМ и объективизации результатов КЛСМ были изучены имиджи кожи 37 больных и 5 лиц контрольной группы.
Группа исследуемых больных состояла из 26 больных ГМ IB-IIIA стадии и 11 больных хроническими дерматозами (парапсориаз, экзема и атопический дерматит). Диагноз ГМ у каждого больного был установлен на основании анамнеза, клинической картины, результатов патоморфологических и иммуногистохимических методов исследования.
Иммунофенотипирование объектов исследования проводили в стандартных условиях на аппарате для иммунбгистохимии Bond-maX LEICA (Германия) с использованием парафиновых срезов толщиной 4 мкм.
Патоморфологические исследования выполнены с использованием аппаратно-программного комплекса, состоящего из светового микроскопа для медико-биологических исследований Axio Imager М2, цифровой камеры AxioCam MRc 5 и специальной программы ZEN 2012 для ввода изображений, проведения измерений и документирования (ZEISS, Германия).
Для построения модели дифференциальной диагностики заболеваний исходными данными являлись патоморфологические признаки в коже у больных, визуализируемые с помощью КЛСМ. На основании фактических данных, полученных в результате проведения исследований, была создана электронная база данных в формате таблиц программы Microsoft Excel.
Дальнейшая разработка модели дифференциальной диагностики ГМ от хронических дерматозов осуществлялась в несколько этапов.
На первом этапе было проведено сравнение относительной частоты встречаемости признаков, определяемых с помощью КЛСМ кожи у больных ГМ, хроническими дерматозами и в контрольной группе (табл. 1). В качестве нулевой гипотезы для каждого исследуемого признака было взято предположение о том, что данный признак с одинаковой частотой проявляется у больных грибовидным микозом и больных хроническими дерматозами. При этом оценка каждого признака проводилась по бинарной шкале, где полагалось, что значение «0» свидетельствует об его отсутствии, а значение «1» - о присутствии признака у больного. В качестве условия, позволяющего отвергнуть нулевую гипотезу, было взято неравенство р<0,05, где р - критерий значимости.
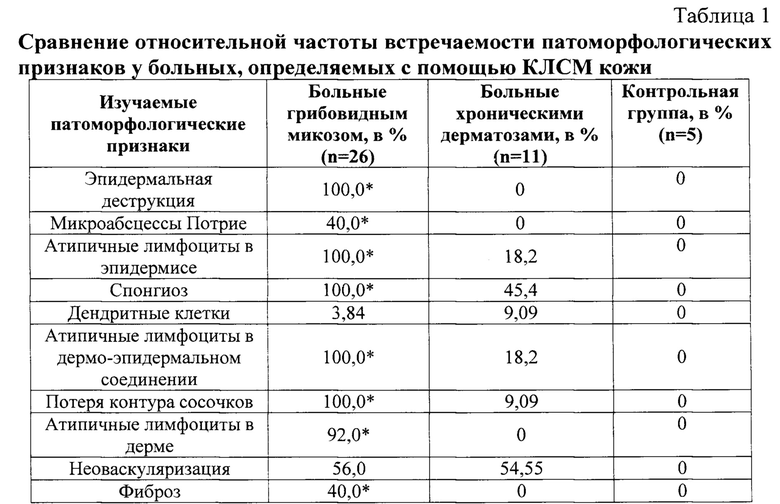
* - р<0,05 при сравнении между группами больных.
При обобщении полученных данных таблицы 1 было отмечено, что изучаемые с помощью КЛСМ патоморфологические признаки в коже у больных ГМ и хроническими дерматозами (парапсориаз, экзема и атопический дерматит) имели закономерные различия и фиксировались врачом - экспертом с разной частотой. Как видно из представленной таблицы 1 у всех больных ГМ выявлялась эпидермальная деструкция при полном отсутствии этого признака в группе больных хроническими дерматозами. В тоже время, наличие спонгиоза, атипичных лимфоцитов в эпидермисе и дермо-эпидермальном соединении, потери контура сосочков наблюдалось у 100% больных ГМ и лишь у 5, 2, 1 и 1 больных хроническими дерматозами соответственно. Кроме этого, было отмечено, что на фоне высокой частоты обнаружения атипичных лимфоцитов в дерме у больных ГМ (92,0%) данный признак у больных хроническими дерматозами отсутствовал. У каждого второго больного ГМ методом КЛСМ определялись микроабсцессы Потрие и фиброз дермы, которых не было выявлено у больных хроническими дерматозами. В исследуемых группах больных не было отмечено достоверной разницы неоваскуляризации дермы.
Следует отметить, что в нашем исследовании, проведенном методом КЛСМ, только у одного больного ГМ и одного больного хроническими дерматозами были выявлены дендритные клетки, что возможно объясняется их неровной формой с наличием отростчатых контуров и особенностью оптической преломляемости клеток. В связи с этим, патоморфологический признак «дендритные клетки» был исключен из дальнейших расчетов.
Исследуемые патоморфологические признаки, встречаемые с различной частотой у больных ГМ и хроническими дерматозами, не были выявлены методом КЛСМ у лиц контрольной группы.
На втором этапе при сравнительном анализе группы больных грибовидным микозом и группы больных хроническими дерматозами (парапсориаз, экзема и атопический дерматит) для выявления статистически значимых патоморфологических признаков, определяемых с помощью КЛСМ, использовался критерий согласия Пирсона [20, 21].
В ходе сравнительного статистического анализа группы больных грибовидным микозом и группы больных хроническими дерматозами были получены результаты, представленные в табл. 2.


* - значение Р<0,05
Согласно полученным в таблице 2 уровням значимости (Р), из 9 изучаемых патоморфологических признаков выделены 6 базисных признаков (эпидермальная деструкция, микроабсцессы Потрие, атипичные лимфоциты в эпидермисе, атипичные лимфоциты в дермо-эпидермальном соединении, потеря контура сосочков, атипичные лимфоциты в дерме), которые являются статистически значимыми для построения модели дифференциальной диагностики заболеваний.
На третьем этапе, для достижения максимальной точности и устойчивости диагностической модели дифференциальной диагностики заболеваний, было проведено выявление нетипичных значений, введена новая шкала оценки признаков и произведено вычисление формулы для скалярной величины.
Оценка одного признака (микроабсцессы Потрие) проводилась по бинарной шкале, где полагалось, что значение «0» свидетельствует об его отсутствии, а значение «1» - о присутствии признака у больного. Оценка остальных патоморфологических признаков проводилась по шкале значений «0-3», где полагалось, что значение «0» свидетельствует об отсутствии данного признака у больного, тогда как значения «1», «2» и «3» свидетельствуют о различной степени выраженности признака. Так, «1» - характеризовало слабую, «2» - умеренную и «3» - значительную степень выраженности данного признака.
Полученная формула для скалярной величины на основе полученных 6 статистически важных признаков имела следующий вид:
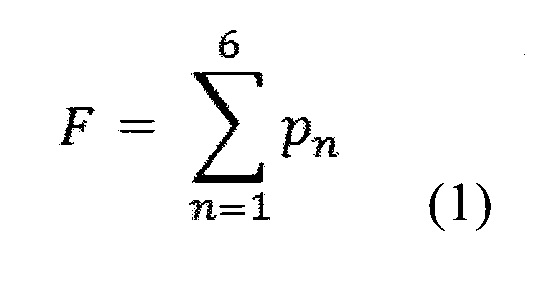
Поскольку простая аддитивная формула (1) дифференциальной диагностики заболеваний трактует все 6 полученных признаков, как признаки, имеющие одинаковую значимость, было необходимо дополнить ее весовыми коэффициентами, позволяющими отражать относительную релевантность каждого признака. В качестве весовых коэффициентов были использованы значения разности средних значений полученных диагностических признаков для больных ГМ и хроническими дерматозами (табл. 3).
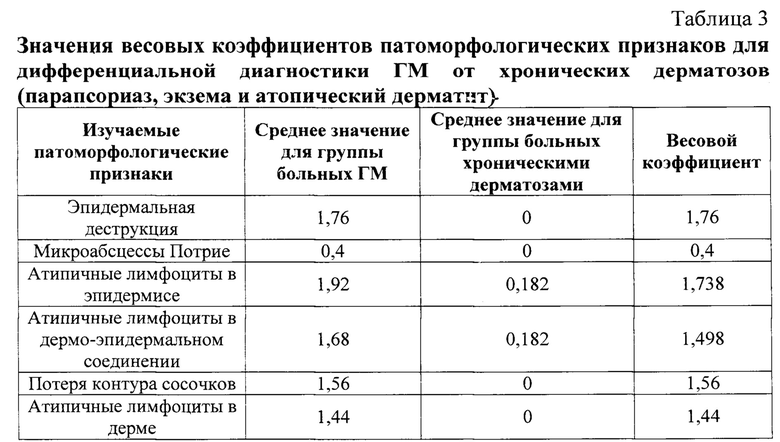
С учетом результатов вычислений весовых коэффициентов патоморфологических признаков, приведенных в табл.3, итоговая формула имела следующий вид:
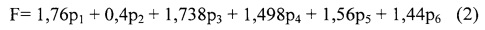
где:
F - суммарный диагностический индикатор указанных патоморфологических признаков;
p1 - эпидермальная деструкция (по 4-балльной шкале);
р2 - микроабсцессы Потрие (оценивается по 2-балльной шкале);
p3 - присутствие атипичных лимфоцитов в эпидермисе (по 4-балльной шкале);
р4 - присутствие атипичных лимфоцитов в дермо-эпидермальном соединении (по 4-балльной шкале);
р5 - потеря контура сосочков (по 4-балльной шкале);
р6 - присутствие атипичных лимфоцитов в дерме (по 4-балльной шкале).
В результате расчетов по формуле (2) для дифференциальной диагностики ГМ от хронических дерматозов (парапсориаз, экзема и атопический дерматит) были получены следующие диапазоны значений F: Хронические дерматозы (парапсориаз, экзема и атопический дерматит): 0≤F<5,8
Диагноз не уточнен, требуются дополнительные диагностические процедуры для верификации: 5,9≤F≤6,8
ГМ: F≥6,9
Конкретные примеры выполнения способа осуществлялись следующим образом.
1. После подписания больным информированного согласия на исследование проводится КЛСМ кожи на участке с наиболее выраженными клиническими проявлениями дерматоза.
2. Врачом-экспертом проводится оценка патоморфологических признаков по шкале значений, где «0» свидетельствует об отсутствии признака у больного, «1» - о слабой, «2» - умеренной и «3» - значительной степени выраженности данного признака. При оценке признака «микроабсцессы Потрие» «0» свидетельствует об его отсутствии, а значение «1» - о присутствии признака у больного.
3. Для дифференциальной диагностики ГМ от хронических дерматозов у больного рассчитывается суммарный диагностический индикатор,
4. подставив в уравнение соответствующие значения каждого из исследуемых патоморфологических признаков по формуле:
F=1,76p1+0,4р2+1,738р3+1,498р4+1,56р5+1,44р6
где: F - суммарный диагностический индикатор указанных патоморфологических признаков; p1 - эпидермальная деструкция (по 4-балльной шкале); р2 - микроабсцессы Потрие (оценивается по 2-балльной шкале); р3 - присутствие атипичных лимфоцитов в эпидермисе (по 4-балльной шкале); р4 - присутствие атипичных лимфоцитов в дермо-эпидермальном соединении (по 4-балльной шкале); р5 - потеря контура сосочков (по 4-балльной шкале); р6 - присутствие атипичных лимфоцитов в дерме (по 4-балльной шкале).
5. Сравнив между собой полученное значение переменной F у конкретного больного и значения интервалов обучающей выборки, делается заключение о наличии у больного ГМ.
Клинико-диагностическая апробация заявленного способа дифференциальной диагностики ГМ от хронических дерматозов (парапсориаз, экзема, атопический дерматит):
Описываемый способ дифференциальной диагностики ГМ от парапсориаза, экземы и атопического дерматита нами был применен в клинике ГБУ СО «УрНИИДВиИ» у 37 больных. В таблице 4 приведены данные сопоставления правильности определения заболевания у больных ГМ и хронических дерматозов заявленным способом с экспертной оценкой и патоморфологической верификацией.

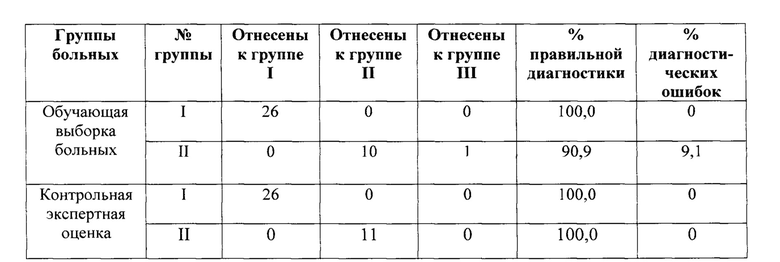
Примечание: группа I - больные ГМ, группа II - больные хроническими дерматозами (парапсориаз, экзема и атопический дерматит), группа III - больные, требующие дополнительных диагностических процедур для верификации диагноза.
Как следует из представленной таблицы 4, совпадение результатов проведенных тестов на обучающей выборке с экспертной оценкой и патоморфологической верификацией диагноза у больных свидетельствует о специфичности разработанного нами способа дифференциальной диагностики заболеваний. Достоверность подобного разделения больных составила в среднем 95,45%, причем в группе больных хроническими дерматозами (группа II) только 1 (3,85%) больной атопическим дерматитом был отнесен в группу больных, требующих дополнительных диагностических процедур для верификации диагноза, тогда как все 26 больных I группы со 100% вероятностью были правильно отнесены к группе больных ГМ.
В качестве иллюстрации применения способа дифференциальной диагностики заболеваний у больных приводим собственные клинические наблюдения.
Больная К., 1956 года рождения, поступила в клинику ГБУ СО «УрНИИДВиИ» для уточнения диагноза с жалобами на пятна и бляшки на коже груди, живота и спины, сопровождающиеся периодическим зудом и шелушением кожи.
Считает себя больной в течение 6-7 лет, когда впервые на коже груди и спины появились единичные пятна, без зуда и шелушения. В последующие 2-3 года отмечала уменьшение размеров и цвета пятен в летний период года. В 2016 г. при появлении кожного зуда и увеличении размеров очагов поражения кожи пациентка впервые обратилась к дерматовенерологу. За период с 2016 по 2017 гг. в амбулаторном режиме больной были проведены две диагностические биопсии кожи, но результаты патоморфологических исследований не позволили верифицировать диагноз. Больная находилась под наблюдением дерматовенеролога с предварительным диагнозом бляшечный парапсориаз, проводилось лечение H1-антигистаминными средства, наружно - топическими глюкокортикостероидами. В результате проводимой терапии достигались кратковременные периоды клинической ремиссии. За предыдущие несколько месяцев больная отметила появление новых пятен на коже и усиление интенсивности кожного зуда, в связи с чем была направлена в отделение хронических дерматозов ГБУ СО «УрНИИДВиИ».
Анамнез жизни, аллергоанамнез и профессиональный маршрут у больной без особенностей. Наследственность по онкопатологии и кожным заболеваниям не отягощена.
Объективно: больная среднего роста, правильного телосложения, удовлетворительного питания. В легких дыхание везикулярное, хрипы не выслушиваются. Тоны сердца ясные, ритмичные, АД 140/90 мм рт. ст., ЧСС 72 в минуту. Живот мягкий, безболезненный при пальпации, печень и селезенка не увеличены. Лимфатические узлы мягкие, безболезненные и подвижные при пальпации. Физиологические отправления в норме.
Локальный статус: непораженные участки кожных покровов физиологической окраски, нормальной влажности и тургора. Видимые слизистые влажные, физиологической окраски. На коже шеи, плеч, груди и верхней половины спины присутствуют буровато-красные пятна и бляшки округлой формы, диаметром до 3,5 см, с четкими границами и незначительным шелушением. На поверхности пятен и бляшек экскориаций нет, рост волос отсутствует. Дермографизм белый (фиг. 15).
Лабораторные данные. Общий анализ крови: Hb - 120 г/л, эр. - 4,4×1012/л, лейк. - 7,3×109/л, нейтр. - 2,8×109/л, эоз. - 0,2×109/л, лимф. - 2,1×109/л, мон. - 0,5×109/л, СОЭ - 16 мм/ч. В общем анализе мочи и биохимической гепатограмме отклонений не выявлено. Комплекс серологических реакций к Treponema pallidum отрицательный. Антитела к ВИЧ, гепатитам В и С не обнаружены.
При КЛСМ наиболее инфильтрированной бляшки врачом-экспертом была проведена оценка наличия специфических патоморфологических признаков у больной К., степень выраженности которых составила: эпидермальная деструкция = 2 балла; микроабсцессы Потрие = 0 баллов; присутствие атипичных лимфоцитов в эпидермисе = 2 балла; присутствие атипичных лимфоцитов в дермо-эпидермальном соединении = 2 балла; потеря контура сосочков = 3 балла; присутствие атипичных лимфоцитов в дерме = 0 баллов.
Для проведения дифференциальной диагностики заболевания у больной К. указанным способом в уравнение были подставлены бальные значения соответствующих признаков:
F=1,76*2+0,4*0+1,738*2+1,498*2+1,56*3+1,44*0
При сравнении с обучающей выборкой, полученное значение F=14,672 у данной больной имело числовые параметры, характерные для предварительной диагностики ГМ (F≥6,9).
После подписания больной информированного согласия на проведение инвазивного исследования, в клинике ГБУ СО «УрНИИДВиИ» была проведена инцизионная биопсия кожи с того же участка кожи, где ранее выполнялась КЛСМ. Патоморфологическое исследование биоптата кожи больной коррелировало с патоморфологическими признаками, выявленными при проведении КЛСМ кожи: в верхних и средних отделах дермы присутствовал плотный, полосовидный, эпидермотропный инфильтрат из лимфоидных клеток разных размеров, «размывающий» дермо-эпидермальную границу и проникающий в эпидермис, в котором прослеживалась очаговая деструкция.
На основании полученных результатов патоморфологического и иммуногистохимического исследований биоптата кожи больной К. был установлен диагноз: грибовидный микоз, IB стадия (T2N0M0B0). С целью назначения профильной терапии больная была направлена к гематологу.
Больной У., 1963 г. рождения, болеет в течение 3 лет, когда впервые обратил внимание на появление пятен на коже левой половины живота. Наблюдался у дерматолога по месту жительства с диагнозами экзема? и парапсориаз? В 2017 г. в клинике ГБУ СО «УрНИИДВиИ» больному была проведена диагностическая биопсия кожи, но результат патоморфологического исследования биоптата кожи не позволил уточнить диагноз. На фоне лечения Н1-антигистаминными препаратами и наружными топическими глюкокортикостероидами был достигнуто кратковременное улучшение. Через несколько месяцев при появлении кожного зуда и новых пятен на коже живота больной был повторно госпитализирован в отделение хронических дерматозов ГБУ СО «УрНИИДВиИ» для уточнения диагноза.
Анамнез жизни, аллергоанамнез и профессиональный маршрут у больного без особенностей. Наследственность по кожным заболеваниям и онкопатологии не отягощена. При общем осмотре патологических отклонений по системам и органам не выявлено. Лимфатические узлы мягкие, безболезненные и подвижные при пальпации. Физиологические отправления в норме.
Локальный статус: кожный процесс имеет распространенный характер. На коже живота и спины присутствуют многочисленные буровато-розовые пятна и единичные умеренно инфильтрированные бляшки диаметром до 12,5 см, округлой формы, с четкими границами и шероховатой поверхностью. На поверхности пятен и бляшек отсутствует рост волос, имеются единичные экскориации с точечными геморрагическими корочками. Дермографизм белый (фиг. 16).
Лабораторные данные. В общем анализе крови, общем анализе мочи, биохимической гепатограмме и иммунограмме отклонений не выявлено. Комплекс серологических реакций к Treponema pallidum отрицательный. Антитела к ВИЧ, гепатитам В и С не обнаружены.
При проведении КЛСМ участка кожи из наиболее инфильтрированной бляшки врачом-экспертом были выявлены только 2 специфических патоморфологических признака у больного У., степень выраженности которых составила: присутствие атипичных лимфоцитов в эпидермисе = 1 балл; присутствие атипичных лимфоцитов в дермо-эпидермальном соединении = 1 балл.
Для проведения дальнейшей дифференциальной диагностики заболеваний у больного У. указанным способом в уравнение были подставлены бальные значения обнаруженных признаков:
F=1,76*0+0,4*0+1,738*1+1,498*1+1,56*0+1,44*0
Полученное значение F=3,236 исключало вероятность наличия ГМ у данного больного и соответствовало предварительному диагнозу -хронический дерматоз (F<5,8).
Для уточнения диагноза больному была проведена инцизионная биопсия кожи с этого же участка кожи, где ранее выполнялась КЛСМ. На основании результатов патоморфологического и иммуногистохимического исследований биоптата кожи больному У. был установлен окончательный диагноз: крупнобляшечный парапсориаз.
Больная X., 1966 г. рождения, поступила в клинику с жалобами на высыпания на коже шеи, предплечий и верхней половины спины, сопровождающиеся периодическим интенсивным зудом, шелушением и стягиванием кожи. Болеет с 12-летнего возраста, когда в течение 2-3 лет преимущественно в осенне-зимние периоды отмечала появление зудящих высыпаний, сухость кожи лица, предплечий и бедер. Наблюдалась у дерматолога по м/жительства с различными диагнозами: аллергический дерматит, экзема, узловатая почесуха. В дальнейшем на протяжении последующих 18-20 лет изменений кожного покрова не наблюдала. С 36-37 летнего возраста больная вновь стала отмечать периодическое появление сухости кожи кистей, предплечий и лица. К дерматологу не обращалась, самостоятельно применяла различные смягчающие и увлажняющие наружные препараты. С ноября 2016 г. фиксирует появление бляшек на коже шеи, предплечий и спины.
Анамнез жизни, аллергоанамнез и профессиональный маршрут у больной без особенностей. Наследственность по кожным заболеваниям и онкопатологии не отягощена. Лимфатические узлы мягкие, безболезненные и подвижные при пальпации. При общем осмотре патологических отклонений по системам и органам не выявлено. Физиологические отправления в норме.
Локальный статус: непораженные участки кожных покровов физиологической окраски, нормальной влажности и тургора. Видимые слизистые влажные, физиологической окраски. Кожный процесс имеет распространенный характер, поражены - шея, предплечья, верхняя половина спины, представлен очагами бледно-красной гиперемии кожи, диаметром до 7 см, с четкими границами и умеренной инфильтрацией. На поверхности очагов отсутствует рост волос, имеются экскориации с геморрагическими корками, незначительное мелкопластинчатое шелушение. Дермографизм белый (фиг. 17).
В общем анализе мочи, общем анализе крови и иммунограмме отклонений не выявлено. В биохимической гепатограмме - повышение общего билирубина до 24,1 мкмоль/л. Комплекс серологических реакций к Treponema pallidum отрицательный. Антитела к ВИЧ, гепатитам В и С не обнаружены.
Для проведения дифференциальной диагностики заболевания у больной X. указанным способом в уравнение были подставлены бальные значения соответствующих патоморфологических признаков, выявленных при КЛСМ кожи:
F=1,76*0+0,4*0+1,738*1+1,498*1+1,56*1+1,44*0
Полученное значение F=4,796 у данной больной соответствовало хроническому дерматозу (F<5,8).
Последующее патоморфологическое исследование биоптата кожи у больной X. позволило верифицировать диагноз - атопический дерматит, диссеминированная форма, стадия обострения.
Больной К., 1967 года рождения, госпитализирован в клинику для уточнения диагноза с жалобами на высыпания на коже груди, спины и верхних конечностей, сопровождающиеся интенсивным зудом кожи. Болеет в течение 4 лет, наблюдался у дерматолога по м/жительства с различными диагнозами: аллергический контактный дерматит, распространенная экзема, почесуха, патомимия. На фоне проводимой терапии (Н1-антигистаминные препараты, наружно - топические глюкокортикостероиды) достигалось кратковременное улучшение состояния. В 2017 г. хирургом в амбулаторном режиме больному была проведена диагностическая биопсии кожи, но результат патоморфологического исследования не позволил уточнить диагноз. За предыдущие несколько месяцев больной отметил усиление интенсивности кожного зуда и появление новых распространенных высыпаний на коже, в связи с чем был направлен в отделение хронических дерматозов ГБУ СО «УрНИИДВиИ».
Анамнез жизни, аллергоанамнез и профессиональный маршрут у больного без особенностей. Наследственность по онкопатологии и кожным заболеваниям не отягощена. При общем осмотре патологических отклонений по системам и органам не выявлено. Физиологические отправления в норме.
Локальный статус: непораженные участки кожных покровов физиологической окраски, нормальной влажности и тургора. Видимые слизистые физиологической окраски, нормальной влажности. На коже спины, груди, верхней половины живота, плеч и предплечий присутствуют многочисленные бледно-красные пятна и опухолевидные образования диаметром до 3,5 см, округлой формы, с четкими границами. На их поверхности отсутствует рост волос, имеются экскориации с геморрагическими корочками. Дермографизм красный (фиг. 18).
Лабораторные данные. В общем анализе мочи, общем анализе крови, биохимической гепатограмме и иммунограмме отклонений не выявлено. Комплекс серологических реакций к Treponema pallidum отрицательный. Антитела к ВИЧ, гепатитам В и С не обнаружены.
При проведении КЛСМ участка кожи из наиболее инфильтрированного опухолевидного образования на коже правого предплечья врачом-экспертом не был выявлено ни одного из изучаемых патоморфологических признаков, поэтому полученное значение F=0 у данного больного соответствовало хроническому дерматозу (F<5,8). Для уточнения диагноза больному была проведена инцизионная биопсия кожи с того же участка кожи, где ранее выполнялась КЛСМ. На основании результатов патоморфологического исследования биоптата кожи и клинико-анамнестических данных больному К. был установлен окончательный диагноз: хроническая распространенная экзема, стадия обострения.
Использованная литература:
1. Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. - 5-е изд., перераб. и доп. - М. Деловой экспресс, 2016. - 768 с.
2. Малишевская Н.П., Кохан М.М., Соколова А.В., Куклин И.А. и соавт.Дерматоонкология (злокачественные новообразования кожи, первичные лимфомы кожи): Атлас / Под общ. ред. Н.В. Кунгурова. - Екатеринбург: Изд-во Урал. Ун-та, 2016. - 168 с.
3. Вольф К., Голдсмит Л.А., Кац С.И. Дерматология Фицпатрика в клинической практике. Пер. с англ. М.: Изд. Панфилова. БИНОМ; 2012. - Т. 2. - С. 1514-1531.
4. Кунгуров Н.В. О совершенствовании оказания специализированной медицинской помощи больным злокачественными лимфомами кожи / Н.В. Кунгуров, М.М. Кохан, И.А. Куклин и др. // Вестник дерматологии и венерологии. - 2010. - №3. - С. 4-11.
5. Олисова О.Ю. Комбинация ПУВА-терапии с интерфероном А у больных грибовидным микозом / О.Ю. Олисова, К.В. Смирнов, Е.В. Грекова // Российский журнал кожных и венерических болезней. - 2017. - №20 (3). - С. 132-139.
6. Kelati A. Defining the mimics and clinico-histological diagnosis criteria for mycosis fungoides to minimize misdiagnosis / A. Kelati, S. Gallouj, L. Tahiri et al. // Int. J. Womens Dermatol. - 2017. - Vol. 3(2). - P. 100-106.
7. Сафонова Г.Д. Оптимизация диагностики и перспективы патогенетических исследований первичных лимфом кожи (обзор литературы) / Г.Д. Сафонова, М.М. Кохан, Н.В. Зильберберг и др. // Международный журнал прикладных и фундаментальных исследований. - 2014. - №12 (2). - С. 264-268.
8. Заславский Д.В. Гистологические модели (паттерны) воспаления при эритродермий / Д.В. Заславский, И.Н. Чупров, Р.А. Насыров и др. // Иммунопатология, аллергология, инфектология. - 2016. - №4. - С. 65-73.
9. RU, Патент №2572722, МПК G01N 33/48, опубл. 20.01.2016, Бюл. №2.
10. Vidulich K.A. Overall survival in erythrodermic cutaneous T-cell lymphoma: an analysis of prognostic factors in a cohort of patients with erythrodermic cutaneous T-cell lymphoma / K.A. Vidulich, R. Talpur, R.L. Bassett et al. // Int J Dermatol. - 2009. - Vol. 48(3). - P. 243-252.
11. Naeini F.F. Mycosis Fungoides in Iranian Population: An Epidemiological and Clinicopathological Study /F.F. Naeini, B. Abtahi-Naeini, H. Sadeghiyan et al. // Journal of Skin Cancer. - 2015. - P. 1-6.
12. Li J.Y. Management of cutaneous T cell lymphoma: new and emerging targets and treatment options / J.Y. Li, S. Horwitz, A. Moskowitz, et al. // Cancer Management and Research. - 2012. - Vol. 4. - P. 75-89.
13. Волков А.И. Применение конфокальной лазерной сканирующей микроскопии в биологии и медицине / А.И. Волков, Н.В. Фриго, Л.Ф. Знаменская и др. // Вестник дерматологии и венерологии. - 2014. - №1. - С. 17-24.
14. Кубанова А.А. Диагностическая значимость метода конфокальной лазерной сканирующей in vivo микроскопии / А.А. Кубанова, А.А. Кубанов, В.А. Смольянникова и др. // Вестник дерматологии и венерологии. - 2015. - №3. - С. 68-74.
15. Лукашева Н.Н. Прижизненная отражательная конфокальная лазерная сканирующая микроскопия: история создания, принцип работы, возможности применения в дерматологии / Н.Н. Лукашева, С.Б. Ткаченко, Н.Н. Потекаев и др. // Клиническая дерматология и венерология. - 2008. - №5. - С. 10-15.
16. Кубанова А.А. Конфокальная лазерная сканирующая микроскопия in vivo в диагностике меланоцитарных новообразований кожи / А.А.
17. Кубанова, В.В. Чикин, Ю.Ю. Штиршнайдер и др. // Вестник дерматологии и венерологии. - 2014. - №3. - С. 85-94.
18. Снарская Е.С. Конфокальная лазерная сканирующая микроскопия в оценке стадий дерматогелиоза / Е.С. Снарская, С.Б. Ткаченко, Е.В. Кузнецова // Российский журнал кожных и венерических болезней. - 2016. - №4. - С. 220-226.
19. Li W. Reflectance confocal microscopy for the characterization of mycosis fungoides and correlation with histology: a pilot study / W. Li, H. Dai, Z. Li et al. // Skin Res. Technol. - 2013. - Vol. 19(3). - P. 352-355.
20. Mancebo S.E. Reflectance confocal microscopy features of mycosis fungoides and Sezary syndrome: correlation with histopathologic and T-cell receptor rearrangement studies / S.E. Mancebo, M. Cordova, P.L. Myskowski et al. // J. Cutan. Pathol. - 2016. - Vol. 43(6). - P. 505-515.
21. Сергиенко В.И., Бондарева И.Б. // Математическая статистика в клинических исследованиях. - М.: ГЭОТАР-МЕД, 2001. - 256 с.
22. Арнольд В.И. Математические методы классической механики. - 5-е изд., стереот. - М.: Едиториал УРСС, 2003. - 416 с.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ОПРЕДЕЛЕНИЯ СТАДИИ ГРИБОВИДНОГО МИКОЗА | 2017 |
|
RU2639448C1 |
| СПОСОБ ДИАГНОСТИКИ ЭРИТРОДЕРМИИ | 2015 |
|
RU2572722C1 |
| Способ определения стадии грибовидного микоза | 2017 |
|
RU2660542C1 |
| СПОСОБ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ ЗАБОЛЕВАНИЙ КОЖИ | 2010 |
|
RU2466398C2 |
| СПОСОБ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ СИНДРОМА СЕЗАРИ ОТ ЭРИТРОДЕРМИЙ, ВОЗНИКАЮЩИХ ПРИ ДОБРОКАЧЕСТВЕННЫХ ВОСПАЛИТЕЛЬНЫХ ДЕРМАТОЗАХ, ПО МОРФОМЕТРИЧЕСКОМУ ПРОФИЛЮ АНТИГЕНПРЕДСТАВЛЯЮЩИХ КЛЕТОК | 2012 |
|
RU2498301C1 |
| СПОСОБ ДИФФЕРЕНЦИАЛЬНОЙ МОРФОМЕТРИЧЕСКОЙ ДИАГНОСТИКИ ЭРИТРОДЕРМИЧЕСКОЙ ФОРМЫ ГРИБОВИДНОГО МИКОЗА И СИНДРОМА ПСЕВДОЛИМФОМЫ КОЖИ ПО ОТНОСИТЕЛЬНОМУ ОБЪЕМУ ЭПИДЕРМИСА И МИТОТИЧЕСКОМУ ИНДЕКСУ ЭПИДЕРМАЛЬНЫХ КЛЕТОК | 2013 |
|
RU2526180C1 |
| СПОСОБ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ ЛИМФОПРОЛИФЕРАТИВНЫХ ЗАБОЛЕВАНИЙ КОЖИ ПО МОРФОМЕТРИЧЕСКОМУ ПРОФИЛЮ БАЗАЛЬНЫХ КЕРАТИНОЦИТОВ | 2012 |
|
RU2476879C1 |
| Способ диагностики степени тяжести грибовидного микоза | 1987 |
|
SU1715319A1 |
| СПОСОБ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ ЭРИТРОДЕРМИЧЕСКОЙ ФОРМЫ Т-КЛЕТОЧНОЙ ЗЛОКАЧЕСТВЕННОЙ ЛИМФОМЫ КОЖИ И ДРУГИХ ЭРИТРОДЕРМИЙ | 2004 |
|
RU2286570C2 |
| Способ дифференциальной диагностики бляшечного псориаза с другими хроническими заболеваниями кожи | 2019 |
|
RU2703314C1 |
Изобретение относится к области медицины и представляет собой способ дифференциальной диагностики грибовидного микоза от хронических дерматозов, включающий проведение у больного конфокальной лазерной сканирующей микроскопии наиболее инфильтрированного участка кожи, выявление патоморфологических признаков и балльную оценку их степени выраженности, характеризующийся тем, что определяют F – суммарный диагностический индикатор указанных патоморфологических признаков по формуле  , где p1 – эпидермальная деструкция (от 0 до 3 баллов); р2 – микроабсцессы Потрие (от 0 до 1 балла); р3 – присутствие атипичных лимфоцитов в эпидермисе (от 0 до 3 баллов); р4 – присутствие атипичных лимфоцитов в дермо-эпидермальном соединении (от 0 до 3 баллов); р5 – потеря контура сосочков (от 0 до 3 баллов); р6 – присутствие атипичных лимфоцитов в дерме (от 0 до 3 баллов); и при значении F<5,8 диагностируют хронический дерматоз, при значении 5,9≤F≤6,8 – диагноз не уточнен, а при значении F≥6,9 – грибовидный микоз. Изобретение обеспечивает повышение объективности и точности диагностирования грибовидного микоза у больного. 18 ил., 4 табл., 4 пр.
, где p1 – эпидермальная деструкция (от 0 до 3 баллов); р2 – микроабсцессы Потрие (от 0 до 1 балла); р3 – присутствие атипичных лимфоцитов в эпидермисе (от 0 до 3 баллов); р4 – присутствие атипичных лимфоцитов в дермо-эпидермальном соединении (от 0 до 3 баллов); р5 – потеря контура сосочков (от 0 до 3 баллов); р6 – присутствие атипичных лимфоцитов в дерме (от 0 до 3 баллов); и при значении F<5,8 диагностируют хронический дерматоз, при значении 5,9≤F≤6,8 – диагноз не уточнен, а при значении F≥6,9 – грибовидный микоз. Изобретение обеспечивает повышение объективности и точности диагностирования грибовидного микоза у больного. 18 ил., 4 табл., 4 пр.
Способ дифференциальной диагностики грибовидного микоза от хронических дерматозов, включающий проведение у больного конфокальной лазерной сканирующей микроскопии наиболее инфильтрированного участка кожи, выявление патоморфологических признаков: степень выраженности эпидермальной деструкции, наличие микроабсцессов Потрие, присутствие атипичных лимфоцитов в эпидермисе, в дермо-эпидермальном соединении и в дерме и потеря контура сосочков, балльную оценку их степени выраженности, характеризующийся тем, что определяют суммарный диагностический индикатор указанных патоморфологических признаков по формуле
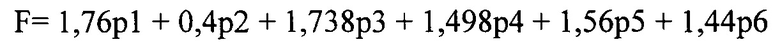 ,
,
где F - суммарный диагностический индикатор указанных патоморфологических признаков;
p1 - эпидермальная деструкция: отсутствие - 0 баллов, слабая степень выраженности - 1 балл, умеренная - 2 балла, значительная - 3 балла;
р2 - микроабсцессы Потрие: отсутствие - 0 баллов, присутствие - 1 балл;
р3 - присутствие атипичных лимфоцитов в эпидермисе: отсутствие - 0 баллов, слабая степень выраженности - 1 балл, умеренная - 2 балла, значительная - 3 балла;
р4 - присутствие атипичных лимфоцитов в дермо-эпидермальном соединении: отсутствие - 0 баллов, слабая степень выраженности - 1 балл, умеренная - 2 балла, значительная - 3 балла;
р5 - потеря контура сосочков: отсутствие - 0 баллов, слабая степень выраженности - 1 балл, умеренная - 2 балла, значительная - 3 балла;
р6 - присутствие атипичных лимфоцитов в дерме: отсутствие - 0 баллов, слабая степень выраженности - 1 балл, умеренная - 2 балла, значительная - 3 балла;
и при значении F<5,8 диагностируют у больного хронический дерматоз, при значении 5,9≤F≤6,8 - диагноз не уточнен, требуются дополнительные диагностические процедуры для верификации, а при значении F≥6,9 - грибовидный микоз.
| СПОСОБ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ ЗАБОЛЕВАНИЙ КОЖИ | 2010 |
|
RU2466398C2 |
| Способ дифференциальной диагностики грибовидного микоза и дерматозов неопухолевой природы | 1982 |
|
SU1145998A1 |
| КУНГУРОВ Н.В | |||
| и др | |||
| Дифференциальная диагностика эритродермической формы грибовидного микоза и других эритродермий (медицинская технология) | |||
| Екатеринбург, 2008. | |||
Авторы
Даты
2019-05-13—Публикация
2018-07-05—Подача