Изобретение относится к хирургическим имплантатам, в частности к имплантатам для укрепления ткани для лечения паховой грыжи и/или брюшной грыжи или грыжи послеоперационного рубца.
Пластика грыжи - это одна из наиболее распространенных хирургических процедур, в мире ежегодно проводят примерно 6,4 млн процедур. В год с помощью плоских сетчатых имплантатов лечат примерно 3,1 млн грыж (48%).
Сетка, использующаяся в качестве хирургического имплантата, укрепляет область грыжи. Для обеспечения надежной фиксации сетка может пришиваться к ткани тела вблизи грыжи. Тем не менее наложение швов задерживает хирургические процедуры и может вызвать послеоперационные боли у пациента, например из-за повреждения нерва.
В WO 2003/099160 A описывается хирургический имплантат, содержащий бугорчатую пленку, которая может соединяться с хирургической сеткой. Бугорки являются полыми и увеличивают гибкость пленки. Бугорчатая пленка может производиться из рассасывающейся полимерной пленки с помощью тепловой деформации. В зависимости от конструкции бугорки могут увеличивать или уменьшать трение между имплантатом и тканями организма, таким образом обеспечивая эффект фиксации или повышенную мобильность соответственно.
В WO 2011/026987 A описывается протезная ткань (сетка), содержащая нити, расположенные в определенном порядке, и бородки, выступающие наружу по отношению к поверхности ткани. Бородки, которые служат в качестве вспомогательного средства фиксации, могут быть изготовлены из нитей или крючков, изготовленных из биосовместимого материала, которые прикреплены к ткани. Другая сторона ткани содержит микропористый слой, выполненный из биологически рассасывающихся материалов. Бородки острые из-за процесса резания. Чтобы уменьшить способность этого продукта сцепляться с самим собой, например когда его складывают для доставки через гильзу троакара, бородки покрывают покрытием из водорастворимого материала, который растворяется во время хирургической операции. Тем не менее обращение с продуктом может быть трудным процессом.
В патенте США номер 7 331 199 описывается вязаный протезный материал для медицинского или хирургического использования, который содержит остроконечный ворс, сделанный из петель вязаной структуры. Остроконечный ворс выступает перпендикулярно от листа, определяемого вязаным плетением, имеет по существу прямолинейную основную часть и свободный конец с головкой, которая несколько шире, чем прямолинейная основная часть. Остроконечный ворс обеспечивает сцепление и может использоваться для соединения двух частей вязаной структуры друг с другом.
Задачей изобретения является создание хирургического имплантата, в частности, для пластики грыжи, который снижает потребность в наложении швов и может легко, быстро и безопасно использоваться во время хирургической процедуры.
Эта задача решается с помощью хирургического имплантата по п. 1. Преимущественные варианты осуществления изобретения следуют из зависимых пунктов формулы изобретения. Пункт 19 относится к процессу изготовления такого хирургического имплантата.
Хирургический имплантат, в соответствии с изобретением, содержит основную структуру, имеющую первую поверхность, где структура основания предпочтительно содержит сетчатую структуру, имеющую первую поверхность и вторую поверхность, противоположную первой поверхности. Рассасывающуюся (биорассасывающуюся) пленку прикрепляют к первой поверхности структуры основания. Множество твердых выступов выходит из пленки в направлении от структуры основания. Выступы имеют форму, образованную соответствующим корпусом и соответствующей головкой, где корпус выходит из пленки и заканчивается в районе головки, а головка выступает в поперечном направлении по отношению к корпусу.
Выступы выполнены из твердого материала, они не являются полыми. Таким образом, их сопротивление сдвигу в плоскости параллельно пленке увеличивается. Корпус выступа может содержать опору (прилегающую к пленке) и стволовую часть, но конструкции без четко определенной опоры также возможны. Головка выступа выступает в поперечном направлении (т. е., как правило, в направлении параллельно к локальной области пленки, где выступ берет свое начало) по отношению к корпусу, т. е. по отношению к концу корпуса, где начинается головка. Это не исключает вариант, когда опора корпуса имеет большую боковую протяженность, чем головка. Кроме того, не требуется, чтобы головка выступала в поперечном направлении по отношению к корпусу вдоль всей окружности головки. В предпочтительных вариантах осуществления изобретения по меньшей мере часть выступов имеют грибовидную форму. В дополнениях к описанным выступам хирургический имплантат может содержать выступы, сконструированные другим способом.
В соответствии с изобретением хирургический имплантат в общем может иметь локальную форму и может использоваться в качестве имплантата грыжи с дополнительным преимуществом самостоятельной фиксации. После легкого надавливания на имплантат твердые выступы, появляющиеся из пленки, могут механически сцепляться с мягкими тканями (например, фасциальной тканью, мышечной тканью, жировой тканью) и благодаря их форме обеспечивать повышенную устойчивость пленки на срез, а также способность противостоять силам, стремящимся оторвать пленку. Таким образом предотвращается смещение основной структуры, к которой прикреплена пленка, и она надежно удерживается в исходном положении во время критического периода заживления ран (периода интеграции с тканью). Поскольку пленка рассасывается, любое механическое раздражение из-за выступов исчезнет во время процесса заживления. Как правило, швы для крепления имплантата накладывать не нужно. Это обеспечивает повышенный комфорт для пациента и уменьшает риск хронической боли, связанный с обычной фиксацией швами.
Во время хирургической процедуры хирургический имплантат в соответствии с изобретением можно использовать в удобной форме. Как правило, благодаря конструкции выступов имплантат не прилипает сам к себе, когда находится в свернутом или сложенном состоянии. Таким образом, имплантат хорошо подходит для лапароскопического размещения. Его можно легко переместить к месту операции через гильзу троакара и развернуть после этого, таким образом он не прилипнет к себе. Кроме того, хотя имплантат имеет функцию самофиксации, он предоставляет возможность репозиционирования, поскольку имплантат можно отклеить от ткани и расположить его снова в другом месте. Поскольку в большинстве случаев фиксировать имплантат швами не нужно, хирургические процедуры, как правило, длятся меньше времени. Тем не менее при желании имплантат может быть дополнительно зафиксирован с помощью, например, наложения швов.
Если хирургический имплантат выполнен в виде имплантата мягких тканей, например имплантата грыжи, и приспособлен по меньшей мере для частичной фиксации в мягких тканях, таких как мышцы или жир, трение между хирургическим имплантатом и мягкими тканями может быть увеличено по меньшей мере в одном направлении (измеренном в плоскости имплантата) на коэффициент 2 или более по сравнению с соответствующим имплантатом без выступов.
Как уже упоминалось, в предпочтительных вариантах осуществления изобретения структура основания содержит сетчатую структуру, этот термин имеет довольно общий характер и включает в себя, например, сетки (хирургические сетки), ленты, перфорированные пленки, нетканые ткани, тканые ткани, трикотажные листы, трикотажные ленты, плетеные листы, плетеные ленты, коллагеновые фибриллярные листы, сетчатые мешки и сетчатые пробки. В сетчатых мешках или сетчатых пробках сетку складывают или свертывают и иногда (необязательно) фиксируют к самой себе в некоторых точках или областях, или соответствующая структура осуществляется с помощью нескольких сеток. Вполне возможно также использовать хирургический имплантат в соответствии с изобретением, например как сетку для таза или грудной имплантат. В таких случаях структура основания имплантата адаптирована к желаемому варианту использования. Как правило, рассасывающуюся пленку не нужно прикреплять ко всей первой (или второй) поверхности сетчатой структуры, или структуры основания.
В предпочтительных вариантах осуществления изобретения выступы состоят из того же материала, что и пленка. Пленка и выступы могут быть сделаны из сплошного куска. Процесс изготовления такого имплантата дополнительно описан ниже.
Как уже упоминалось, головка выступа выступает латерально по отношению к корпусу. В предпочтительных вариантах осуществления наименьшая площадь поперечного сечения корпуса, измеренная в плоскости, перпендикулярной к продольной оси корпуса, меньше, чем самая большая площадь поперечного сечения головки, измеренная в плоскости, перпендикулярной к продольной оси головки, а высота корпуса, измеренная вдоль продольной оси корпуса, может быть больше, чем толщина части головки, измеренной вдоль продольной оси головки, по меньшей мере в 2 раза, предпочтительно по меньшей мере в 3 раза. Это означает, что головка выступа в основном «плоская».
В зависимости от использования хирургического имплантата в соответствии с изобретением размеры, а также поверхностная плотность выступов могут быть очень разными. Высота выступа (корпуса плюс головки) предпочтительно находится в диапазоне от 20 до 5000 мкм. Также описываются все промежуточные значения между этими пределами, например диапазоны от 100 до 500 мкм, или от 200 до 400 мкм, или от 20 до 250 мкм. Плотность выступов может находиться, например, в диапазоне от 0,5 до 5 выступов/мм2 или от 2 до 4 выступов/мм2. Допустимый размер или диаметр головки выступа также зависит от поверхностной плотности. Типичный диаметр головки составляет, например, 200 мкм. Выступы могут быть расположены довольно плотно. Кроме того, имеется возможность выбрать рисунок расположения выступов в данном имплантате.
Выступы, имеющие соответствующие продольные оси, могут выступать из пленки под углом по отношению к поверхности пленки в диапазоне, например, от 50° до 90° или от 70° до 90°, которая включает в себя выступы, расположенные перпендикулярно (под углом 90°).
Пленка хирургического имплантата может содержать поры между выступами, размер пор предпочтительно находится (типичный размер, например диаметр круглых пор) в диапазоне от 0,5 до 50 мм или от 2 до 20 мм. Такие поры способствуют врастанию ткани до рассасывания пленки. Кроме того, в зависимости от формы и структуры пор можно улучшить эластичность пленки, например, для адаптации к высокой эластичности структуры основания, используемой в хирургической имплантации.
По меньшей мере одна пора может содержать по меньшей мере один выступ, выходящий из края поры в области поры и состоящий из материала пленки. Такие варианты описаны в документе DE 10 2012 005 978 A и могут служить для улучшения эффекта самостоятельной фиксации имплантата.
Толщина пленки может находиться, например, в диапазоне от 10 до 250 мкм или от 20 до 200 мкм, при этом остальные значения также возможны. Толщина пленки в имплантате может варьироваться. Кроме того, толщина пленки в готовом имплантате может отличаться от толщины начального слоя пленки, используемой при изготовлении имплантата, например когда материал таких слоев пленки используется для формирования выступов, как в примерах, описанных ниже.
Если структура основания содержит сетчатую структуру, хирургический имплантат в соответствии с изобретением может содержать вторую пленку в дополнение к рассасывающейся пленке с выступами и прикрепляться к первой поверхности структуры основания. Вторая пленка присоединяется ко второй поверхности сетчатой структуры и может рассасываться и/или иметь антиадгезионные свойства. При желании вторая пленка может также иметь выступы, которые выходят из второй пленки в направлении от сетчатой структуры, предпочтительно таким же образом, как и выступы, выходящие из первой пленки.
В другом предпочтительном варианте осуществления изобретения эффект двух пленок с выступами достигается в одной пленке. В этом случае структура основания является сетчатой, а пленка простирается в поры сетки, присутствующие в структуре основания, при этом выступы выходят из пленки в обоих направлениях: от первой поверхности структуры основания и от второй поверхности структуры основания. Пример способа изготовления такого имплантата представлен ниже.
Подходящие материалы для рассасывающихся пленок хорошо известны в данной области техники. Выбор материала пленки зависит, например, от периода резорбции. Что касается процесса изготовления имплантата в соответствии с изобретением, он может также зависеть от того, как соотносятся между собой температуры плавления материала пленки и основания (см. ниже). Например, пленка может содержать поли-п-диоксанон (ППД), сополимеры гликолида и ε-капролактона (например, монокрил производства компании Джонсон и Джонсон Медикал ГмбХ) и/или сополимеры лактида и гликолида (в частности, в отношении 90:10, «Викрил» производства компании Джонсон и Джонсон Медикал ГмбХ). Как правило, может использоваться большое разнообразие синтетических полимерных биорассасывающихся материалов, например полиоксикислоты (например, полилактиды, полигликолиды, полигидроксибутираты, полигидроксивалериаты), сополимеры лактида и триметиленкарбоната, сополимеры гликолида, лактида и триметиленкарбоната, поликапролактоны, полидиоксаноны, синтетические (но и природные) олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды, простые полиэфиры. Тем не менее встречающиеся в природе материалы, такие как коллаген и желатин, или материалы природного происхождения, такие как биорассасывающиеся гелевые пленки с жирными кислотами омега-3 или окисленной регенерированной целлюлозой (ОРЦ), также могут использоваться.
Структура основания хирургического имплантата, например хирургическая сетка, может быть рассасывающейся, нерассасывающейся или частично рассасывающейся. Как правило, она гибкая и, как сетка, имеет поверхностную форму основания. Например, она может основываться на имеющейся в продаже сетке для грыжи, сделанной, например, путем основовязания.
Подходящие материалы для структуры основания хорошо известны в данной области техники. К нерассасывающимся или очень медленно рассасывающимся веществам относятся, например, полиалкены (например, полипропилен или полиэтилен), фторированные полиолефины (например, политетрафторэтилен (ПТФЭ) или поливинилиден фторид), полиамиды, полиуретаны, полиизопрены, полистиролы, полисиликоны, поликарбонаты, полиарилэфир кетоны (ПАЭК), эфиры полиметакриловой кислоты, эфиры полиакриловой кислоты, ароматические полиэфиры, полиимиды, а также смеси и/или сополимеры этих веществ. Другие предпочтительные материалы, многие из которых рассасываются, включают полигидроксильные кислоты, полилактиды, полигликолиды, полигидроксибутираты, полигидроксивалериаты, поликапролактоны, полидиоксаноны, поли-п-диоксаноны, синтетические и натуральные олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, многоатомные спирты, полисахариды, простые полиэфиры, целлюлозу, бактериальную целлюлозу, полиамиды, алифатические сложные полиэфиры, ароматические сложные полиэфиры, сополимеры полимеризуемых веществ, рассасывающееся стекло. Особенно предпочтительные материалы включают полипропилен (нерассасывающийся), смеси поливинилиденфторида и сополимеров винилиденфторида и гекса-фторпропилена (нерассасывающиеся, например «Пронова» Джонсон и Джонсон Медикал ГмбХ), ПТФЭ (нерассасывающиеся, в том числе рПТФЭ и сПТФЭ), полисилоксаны (нерассасывающиеся), поли-п-диоксаноны (ППД, рассасывающиеся), сополимеры лактида и гликолида (рассасывающиеся), в частности сополимеры гликолида и лактида в соотношении 90:10 (викрил, рассасывающиеся), сополимеры лактида и триметиленкарбоната (рассасывающиеся), сополимеры гликолида, лактида и триметиленкарбоната (рассасывающиеся), сополимеры гликолида и ε-капролактона (монокрил, рассасывающиеся). Биологические материалы, такие как аллотрансплантат и ксенотрансплантат, также используются.
Для второй пленки (см. выше) можно использовать те же материалы, что и для (первой) пленки, в зависимости от требуемых свойств. Для второй пленки также можно использовать другие материалы, например для обеспечения определенных антиадгезионных свойств.
В соответствии с изобретением хирургический имплантат может быть изготовлен с помощью следующих этапов: необходимо взять гибкую форму, содержащую множество полостей, каждая полость должна иметь форму одного выступа, затем форму необходимо заполнить жидким материалом, который образует выступы и пленку, жидкий материала должен затвердеть, затем пленку прикрепляют к структуре основания (например, сетки), при этом выступы должны быть направлены в направлении от структуры основания, затем форму извлекают.
Порядок, в котором перечислены эти этапы, не обязательно отражает последовательность, в которой будут выполняться этапы производства в соответствии с изобретением, это будет объяснено в приведенных ниже примерах.
Форма предпочтительно содержит силикон, полиуретан, натуральный каучук и/или синтетический каучук. Силикон, например, является очень гибким и термостабильным. Форма в основном имеет плоскую форму и обеспечивает поверхность для образования пленки. От этой поверхности простираются полости, каждая из них имеет форму одного выступа. Силиконовые формы, например, могут быть изготовлены, например, с помощью формы, изготовленной механическим способом (положительный аспект массива выступов) из металла или полимера в качестве мастер-формы, которая наполняется прекурсорами силикона и прореагировавшими веществами. Благодаря большой эластичности силикона мастер-форму можно извлечь после завершения реакции.
Этапы заполнения формы жидким материалом, который образует выступы и пленку, затвердение жидкого материала и прикрепление пленки к сетке (выступающей в качестве структуры основания) могут осуществляться одновременно, например, следующим образом. Материал пленки (например, поли-п-диоксанон) помещают в форму, затем сетку (например, из полипропилена) с более высокой температурой плавления, чем материал пленки, помещают сверху материала пленки. После закрытия формы, поместив контршаблон (например, эластичную пресс-прокладку с более низкой твердостью по Шору, чем твердость формы по Шору) на сетку, всю сборку нагревают под давлением так, что материал пленки плавится или по меньшей мере становится очень мягким и жидким материалом, который заполняет пустоты и формы желаемой пленки, пока одна сторона сетки (которая сохраняет свою форму) впечатывается в пленку. В этом примере затвердение обеспечивается путем охлаждения сборки до температуры значительно ниже температуры плавления или размягчения пленки. В конце концов форма снимается, что возможно благодаря высокой эластичности силикона, несмотря на присутствие головок выступов.
В зависимости от используемых материалов и деталей процесса стадия осуществления может быть осуществлена путем испарения растворителя с помощью охлаждения (как в приведенном выше примере) или реакции реагентов, образующих пленку и выступы.
Также можно сформировать пленку, содержащую выступы, на первом этапе (например, как описано выше, но без использования сетки внутри формы), а после удаления формы прикрепить пленку к сетке (или другой вид структуры основания) на втором этапе, например, путем размещения и плавления еще одной пленки (с низкой температурой плавления) между пленкой и сеткой (структура основания) в виде расплава-клея.
Если хирургический имплантат содержит вторую пленку, можно изготовить обе пленки с выступами и прикрепить их к сетке с помощью сборки, описанной выше, в которой контршаблон представляет собой форму для второй пленки. Кроме того, вторую пленку (или обе пленки) можно изготовить отдельно и прикрепить к сетке после этого.
Хирургический имплантат, содержащий сетчатую структуру основания, где пленка заходит в поры сетки, а выступы выходят из пленки в обоих направлениях, можно изготовить, например, следующим образом. Слой материала для пленки и сетчатую структуру основания располагают обращенными друг к другу и помещают между двумя формами, каждая из которых имеет множество полостей, соответствующих выступам, которые будут сформированы. При повышении температуры, когда обе формы прижимают друг к другу, слой пленки плавится или становится очень мягким, материал пленки засасывается в поры структуры основания и в полости обеих форм. Если исходный слой пленки содержит достаточное количество материала, материал заполнит полости, а часть материала остается в порах сетки. После того как сборку охлаждают и извлекают из формы, в результате хирургический имплантат содержит выступы, которые выходят из пленки в обоих направлениях: от первой поверхности структуры основания и от второй поверхности структуры основания.
Настоящее изобретение более подробно описано в вариантах осуществления ниже. Чертежи показаны на следующих фигурах.
ФИГ. 1 - схематический трехмерный вид варианта осуществления хирургического имплантата в соответствии с изобретением.
ФИГ. 2 - деталировочный чертеж другого варианта осуществления хирургического имплантата в соответствии с изобретением, вставка изображена в увеличенном виде.
ФИГ. 3 - трехмерный вид варианта осуществления в соответствии с ФИГ. 2.
ФИГ. 4 - деталировочный чертеж другого варианта осуществления хирургического имплантата в соответствии с изобретением, вставка изображена в увеличенном виде.
ФИГ. 5 - несколько видов варианта осуществления выступа, то есть в части (а) трехмерный вид с верхней стороны, в части (b) вид сбоку, в части (c) трехмерный вид с нижней стороны и в части (d) вид в продольном разрезе.
ФИГ. 6 - несколько видов еще одного варианта осуществления выступа, то есть в части (а) трехмерный вид с верхней стороны, в части (b) вид сбоку и в части (c) трехмерный вид с нижней стороны.
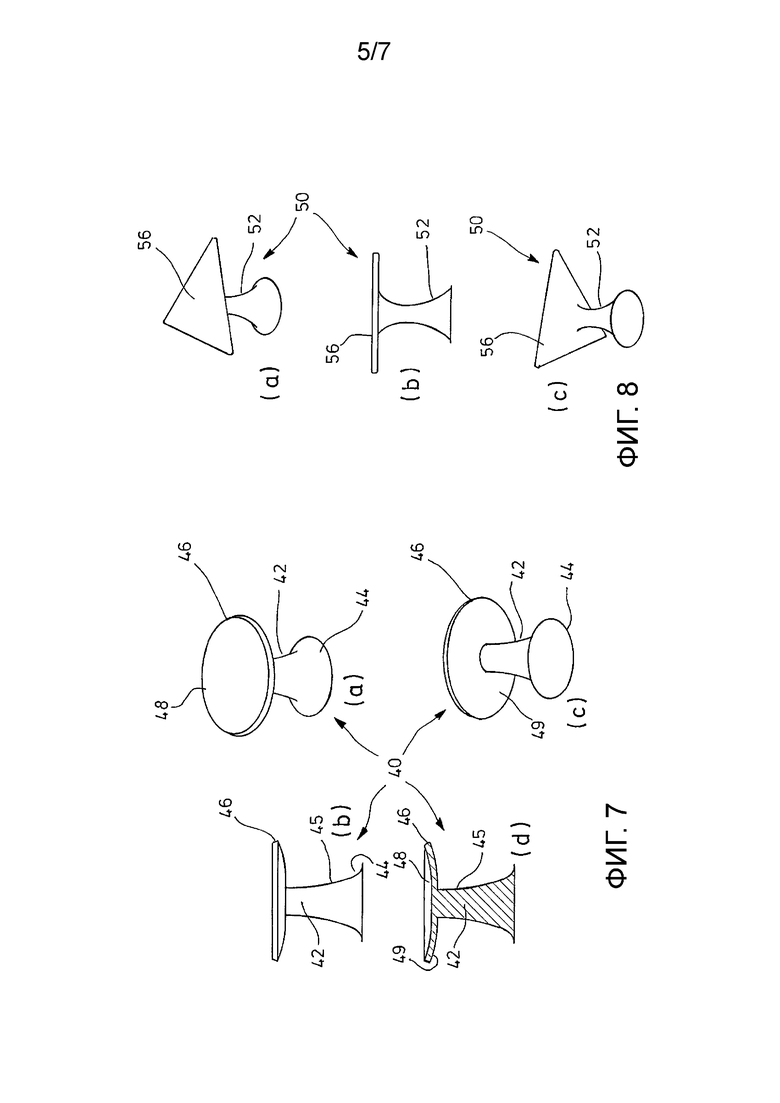
ФИГ. 7 - несколько видов еще одного варианта осуществления выступа, то есть в части (а) трехмерный вид с верхней стороны, в части (б) вид сбоку, в части (в) трехмерный вид с нижней стороны и в части (г) вид в продольном разрезе.
ФИГ. 8 - несколько видов еще одного варианта осуществления выступа, то есть в части (а) трехмерный вид с верхней стороны, в части (b) вид сбоку и в части (c) трехмерный вид с нижней стороны.
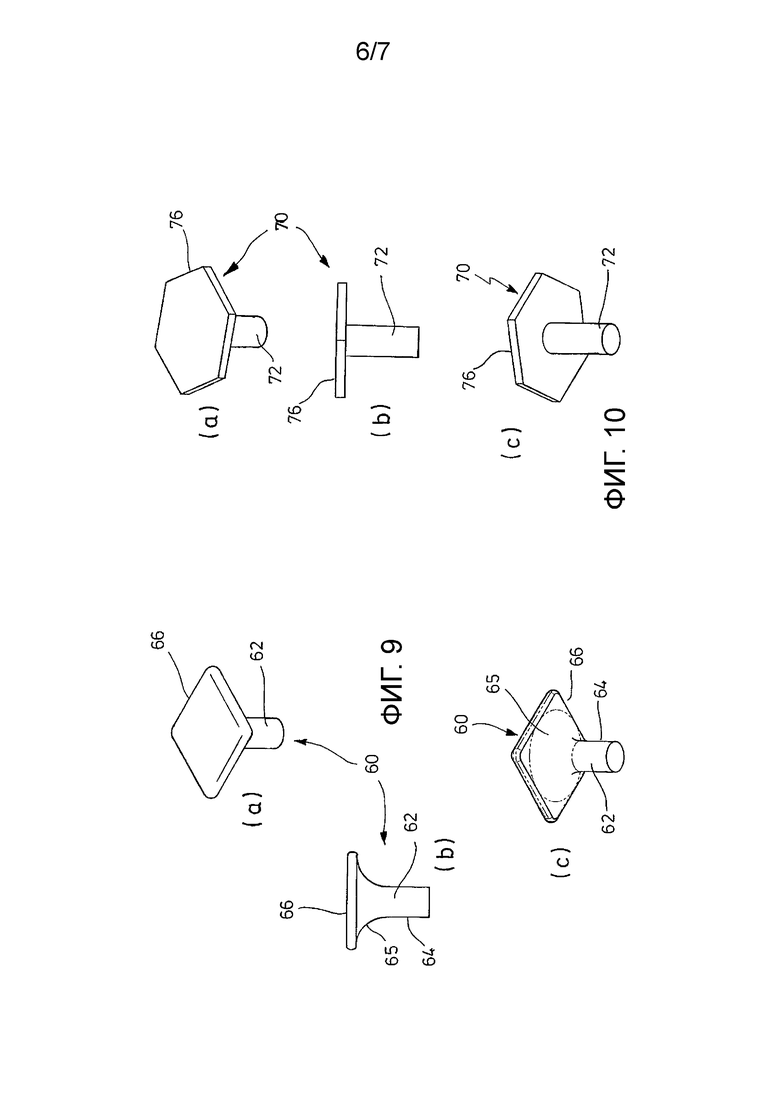
ФИГ. 9 - несколько видов еще одного варианта осуществления выступа, то есть в части (а) трехмерный вид с верхней стороны, в части (b) вид сбоку и в части (c) трехмерный вид с нижней стороны.
ФИГ. 10 - несколько видов еще одного варианта осуществления выступа, то есть в части (а) трехмерный вид с верхней стороны, в части (b) вид сбоку и в части (c) трехмерный вид с нижней стороны.
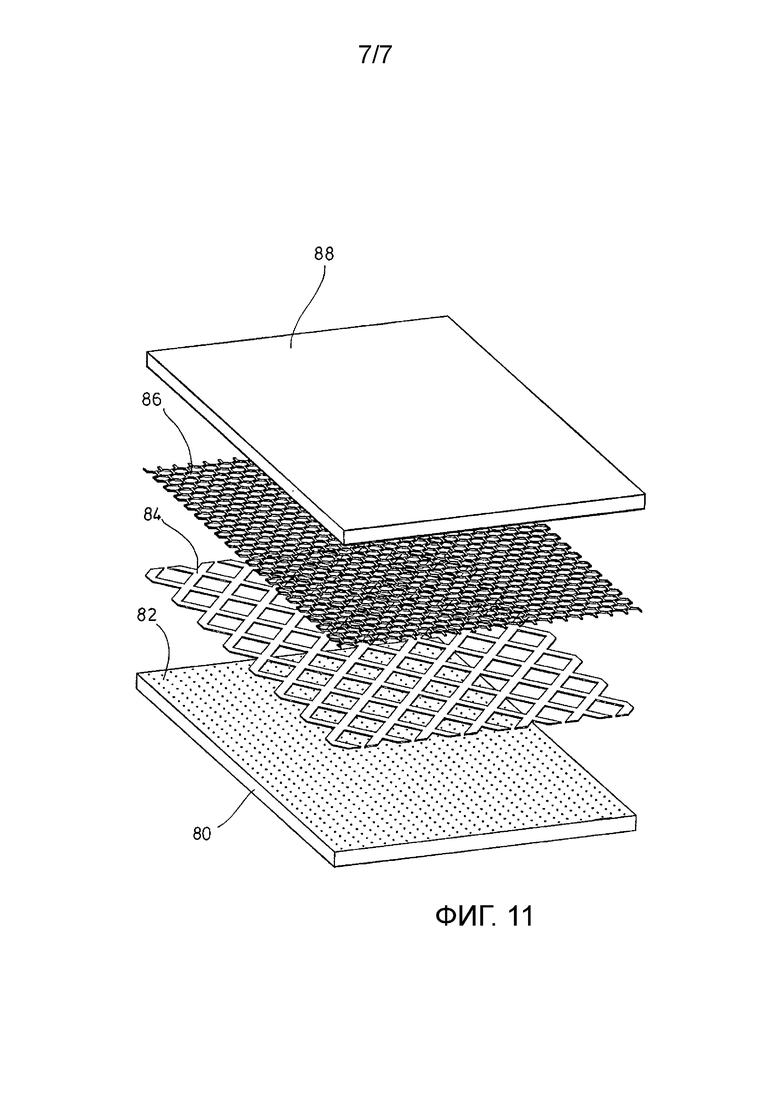
ФИГ. 11 - схематический деталировочный чертеж примера процесса изготовления имплантата в соответствии с изобретением.
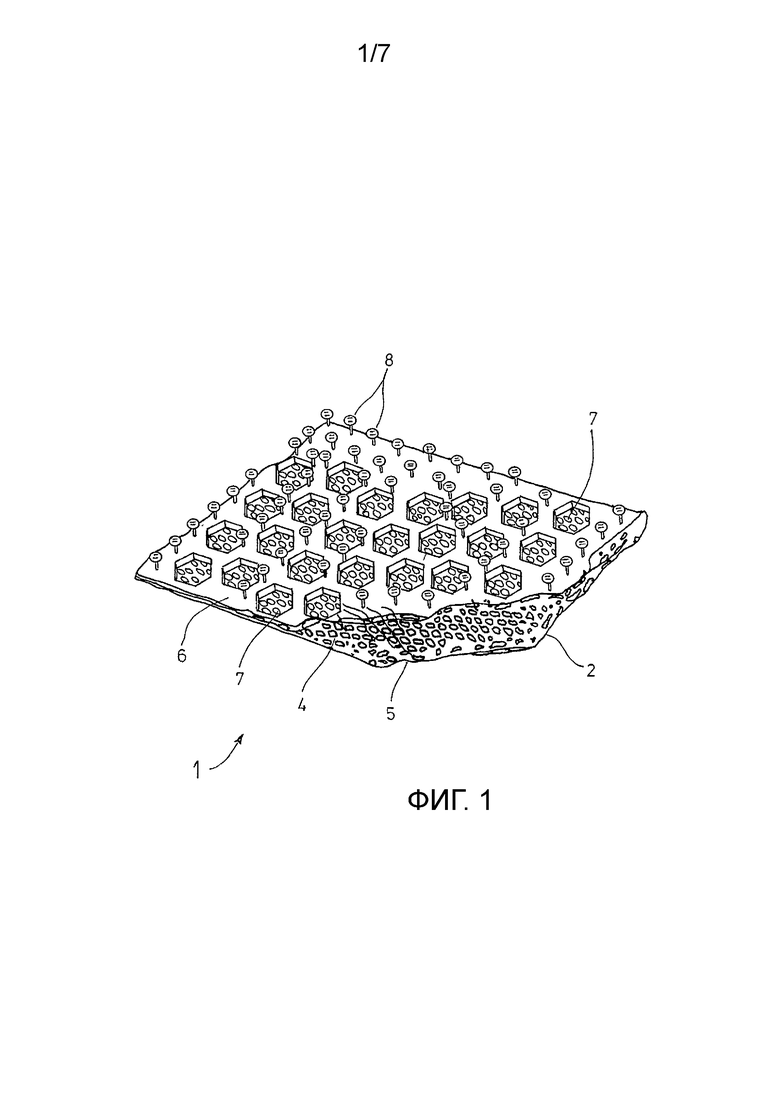
На ФИГ. 1 изображен вариант осуществления хирургического имплантата, обозначенный номером 1, а часть имплантата изображена в схематическом трехмерном виде.
Хирургический имплантат 1 содержит структуру основания 2, выполненную в виде хирургической сетки, имеющей первую поверхность 4 и вторую поверхность 5. В варианте осуществления сетка UltraPro, выпущенная на рынок фирмой Джонсон и Джонсон Медикал ГмбХ, используется в качестве сетки 2, которая содержит нити из материала «монокрил» (см. выше) и нити из полипропилена.
К первой поверхности 4 структуры основания 2 прикреплена рассасывающаяся пленка 6, которая включает поры 7, имеющие шестиугольную форму и образующие повторяющийся узор. В варианте осуществления пленка 6 изготовлена из окрашенного (фиолетовый) поли-п-диоксанона и имеет толщину 150 мкм.
Множество твердых выступов 8 выходят из пленки 6 в направлении от структуры основания 2. В варианте осуществления выступы имеют грибовидную форму, образованную соответствующим корпусом и соответствующей головкой, где корпус выходит из пленки и заканчивается в районе головки, а головка выступает в поперечном направлении по отношению к корпусу.
Далее некоторые варианты осуществления выступов будут объяснены более подробно, см. ФИГ. 5-10. А вариант изготовления хирургического имплантата, аналогичного показанному на ФИГ. 1, будет проиллюстрирован с помощью примеров.
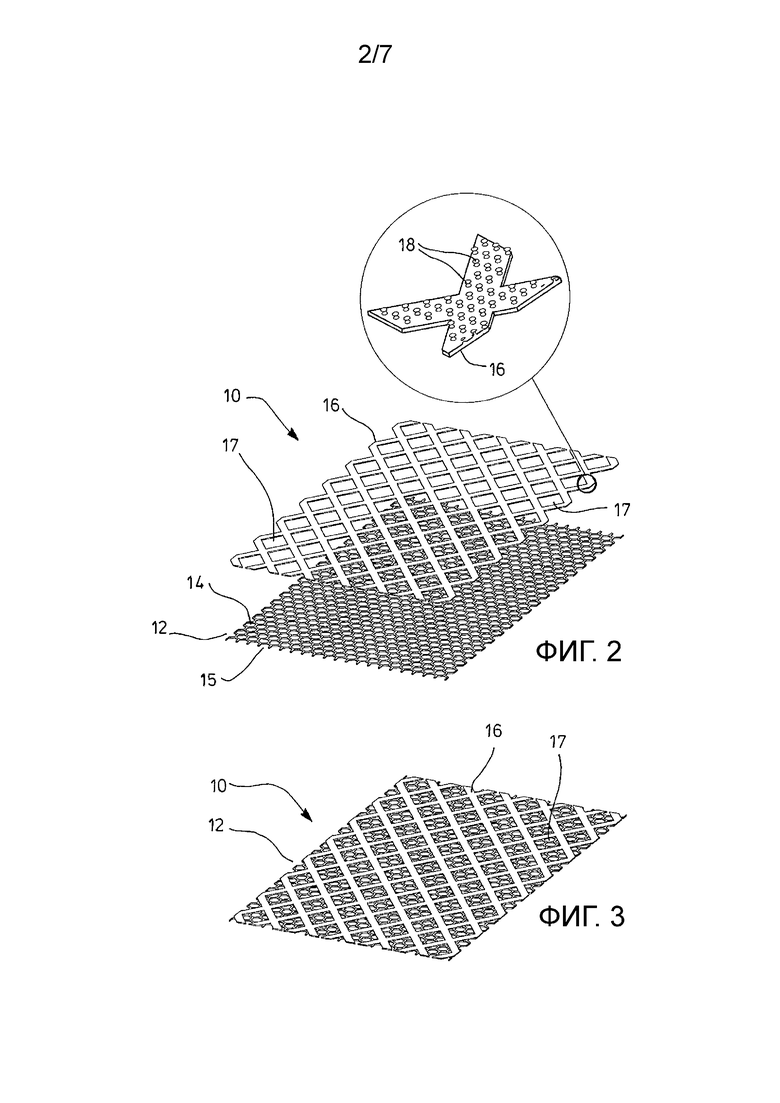
На ФИГ. 2 показан другой вариант осуществления хирургического имплантата, обозначенный номером 10, в разобранном виде. В этом случае структура основания 12 выполнена в виде хирургической сетки, имеющей первую поверхность 14 и вторую поверхность 15. Пленка 16, изготовленная из рассасывающегося материала, например поли-п-диоксанона, содержит относительно большие поры 17 прямоугольной формы.
В областях между порами 17 выступы 18 выходят из поверхности пленки 16 в направлении от структуры основания 12. Вставка представляет собой увеличенный вид небольшой части пленки 16, иллюстрирующий выступы 18.
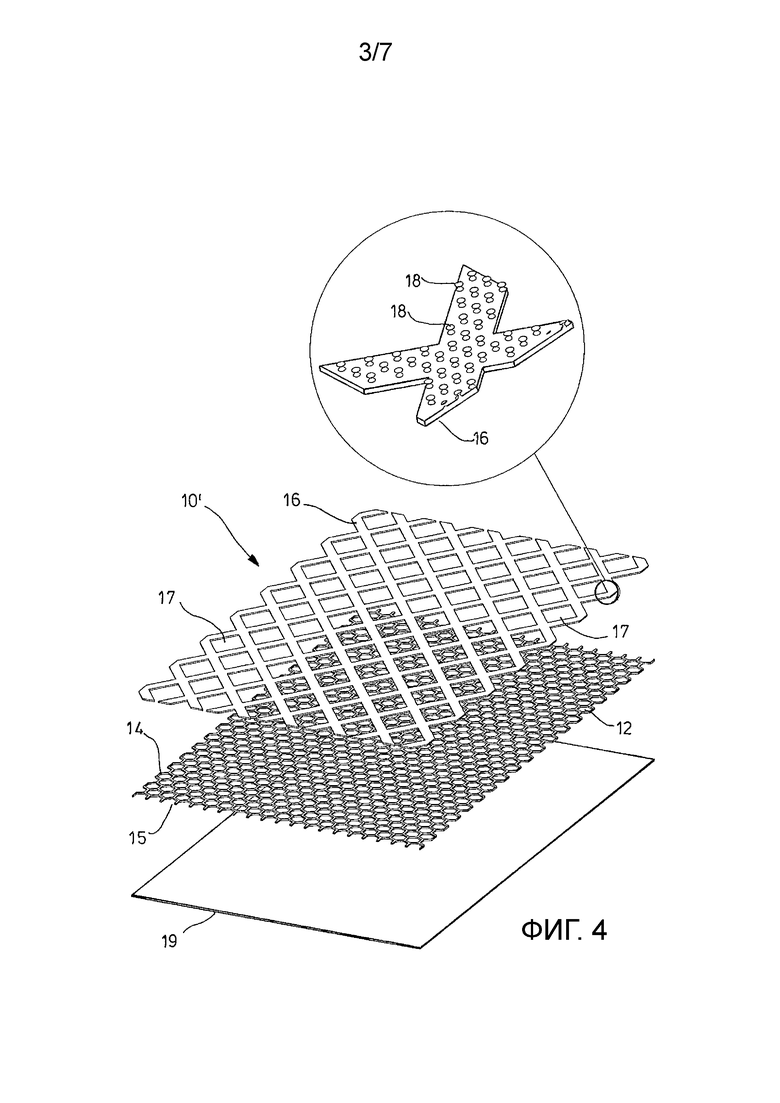
На ФИГ. 3 показан хирургический имплантат 10, показанный на ФИГ. 2 в собранном состоянии, в котором пленка 16 прикреплена к первой поверхности 14 структуры основания 12. Выступы 18 слишком малы, поэтому их не видно в этом масштабе.
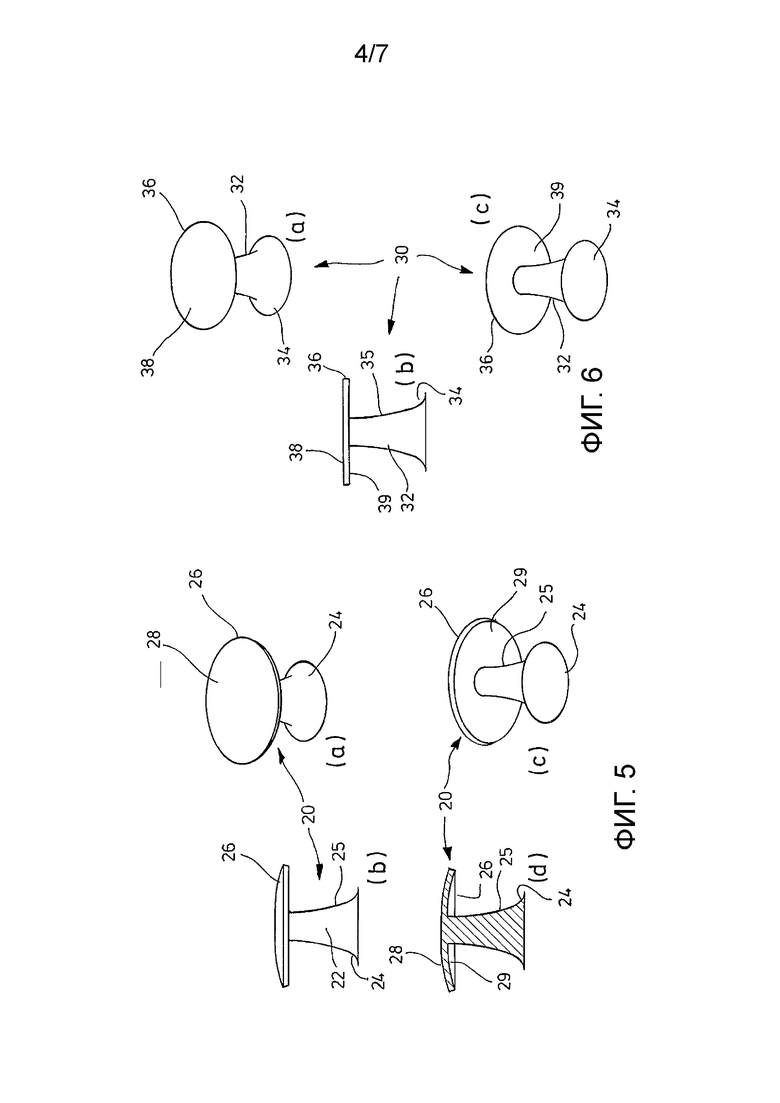
На ФИГ. 4 изображен другой вариант осуществления хирургического имплантата, обозначенный номером 10', который очень похож на хирургический имплантат 10 на ФИГ. 2 и 3. В отличие от хирургического имплантата 10 хирургический имплантат 10' содержит вторую пленку 19, прикрепленную к второй поверхности 15 структуры основания 12. В этом варианте осуществления вторая пленка 19 пористая и имеет антиадгезионные свойства для предотвращения врастания ткани организма в структуру основания 12 с помощью второй поверхности 15.
При испытании на животе свиньи выступы 8, 18 привели к значительному увеличению сил трения на фасции и мышцы. В отличие от этого гладкие пленки из поли-п-диоксанона, а также хирургические сетки, выполненные в виде чистых текстильных сеток, не проявляют сопротивления усилию сдвига.
На ФИГ. 5 в части (а)-(d) изображен выступ 20 в нескольких увеличенных видах. Выступ 20 содержит корпус 22, включающий в себя опоры 24 с увеличенной площадью поперечного сечения, и стержень 25. Корпус 22 заканчивается в головке 26 с выпуклой верхней поверхностью 28 и вогнутой нижней поверхностью 29, см., в частности, ФИГ. 5 (г). Выступ 20 имеет грибовидную форму, в которой головка 26 выступает латерально относительно корпуса 22 вдоль всей периферии головки 26. В варианте осуществления выступы 20 выполнены вместе с пленкой из одного фрагмента, из пленки выступают выступы 20.
На ФИГ. 6 изображен в части (а)-(c) выступ 30 в качестве другого варианта. Выступ 30 содержит корпус 32, включающий в себя опору 34, стержень 35, а также головку 36. В этом случае верхняя поверхность 38 и нижняя поверхность 39 головки 36 являются плоскими, как лучше всего видно на ФИГ. 6 (б).
На ФИГ. 7 в части (а)-(d) изображен выступ 40, который содержит корпус 42 (в том числе ноги 44 и стержень 45), а также головку 46, имеющую вогнутую верхнюю поверхность 48 и выпуклую нижнюю поверхность 49, как лучше всего видно на ФИГ. 7 (г).
На ФИГ. 8 в части (а)-(c) изображен выступ 50, который содержит корпус 52 и головку 56 треугольной базовой формы.
В варианте осуществления, показанном на ФИГ. 9 в части (а)-(c), выступ 60 содержит корпус 62 со стержнем 64. В большей части своей длины стержень 64 имеет цилиндрическую форму, а затем в переходной области 65 изгибается наружу, пока не достигнет края головки 66 квадратной базовой формы.
На ФИГ. 10 в части (а)-(c) изображен выступ 70, который представляет собой цилиндрический корпус 72 (без опоры) и плоскую головку 76 гексагональной базовой формы.
Возможно также множество других вариантов исполнения выступов. Как правило, головки выступов входят в ткани тела, когда хирургический имплантат размещается в рамках хирургической процедуры, что значительно увеличивает силу трения и стабилизирует положение имплантата. Поэтому в каждом выступе не требуется, чтобы головка выступала в поперечном направлении по отношению к корпусу вдоль всей периферии головки. В случае таких асимметричных форм головки выступов могут быть выровнены в одном направлении или в разных направлениях. Типичные размеры выступов и диапазоны поверхностных плотностей выступов уже были указаны выше. Например, выступы могут иметь высоту от 100 до 500 мкм и плотность от примерно 0,5 до 5 выступов/мм2.
На ФИГ. 11 в схематическом виде показан пример процесса изготовления хирургического имплантата, такого как хирургический имплантат 1 или хирургический имплантат 10.
Во-первых, в рамках отдельной процедуры подготавливают гибкую форму 80, которая содержит ряд полостей 82, каждая полость имеет форму одного выступа. Такая форма может быть сделана, например, из силикона или полиуретана. Следующий пример изображает приготовление гибкой силиконовой формы в рамках процесса без растворителя.
В этом примере силикон (полидиметилсилоксан, ПДМС) и исходное соединение смешивают в соответствующем соотношении согласно правилам данной области, дегазируют в вакууме и наносят на положительную форму. Эта положительная форма имеет ряд выступов и может изготавливаться, например, с помощью микрофрезерного полимера или металлического блока. Второй этап вакуумной дегазации рекомендуется для удаления образовавшихся пузырьков. Затем смесь подвергают термической обработке в течение заданного периода времени. После отверждения положительная форма может быть извлечена из силиконовой формы 80. Сделать это легко благодаря гибкости силиконового материала формы 80.
Для изготовления хирургического имплантата, как показано на ФИГ. 11, первую рассасывающуюся пленку 84 помещают на верхнюю часть формы 80 напротив полостей 82. В варианте осуществления пленка 84 изготовлена из поли-п-диоксанона (ПДС), ее толщина составляет 150 мкм и она имеет повторяющийся узор из прямоугольных или ромбовидных пор. После этого хирургическую сетку 86, например сетку UltraPro (см. выше), помещают на пленку 84. Чтобы избежать усадки сетки 86 во время термической обработки, описанной ниже, сетка 86 может быть термоотверждена (термоусадка может проводиться до этого) или может находиться в удерживающей раме.
Мягкая прокладка 88 размещена на сетке 86. В варианте осуществления прокладка 88 представляет собой эластичную пресс-прокладку с более низкой твердостью по Шору, чем твердость по Шору формы 80. Дополнительная мягкая прокладка (не показана на ФИГ. 11) может быть расположена под формой 80.
Далее, массив, показанный на ФИГ. 11, сжимают и нагревают в течение предварительно заданного периода. В этом примере, в котором используется пленка из ПДС 84, давление может быть в диапазоне от 1 до 50 бар (предпочтительно от 1 до 5 бар), температура - в диапазоне от 105 до 140°С (предпочтительно около 120°С), а период времени может составлять от 1 до 30 минут (предпочтительно около 5 минут). В этих условиях ПДС пленки 84 расплавляется или становится очень мягким (т. е. он становится жидким), а сетка 86 сохраняет свою форму. ПДС попадает в полости в форме 80, таким образом формируя выступы, и в то же время оказывается надежно прикреплен к сетке 86.
После этого сборку охлаждают (под давлением) при комнатной температуре или помещают между двумя холодными металлическими пластинами на несколько минут. После того как ПДС-полимер достаточно затвердел, готовый имплантат, содержащий сетку 86 в качестве структуры основания и пленку 84 с порами и выступами, направленными в направлении от сетки 86, может быть легко удален из гибкой формы 80. Благодаря гибкости силиконового материала формы 80 это можно сделать, не повредив головок выступов, направленных в поперечном направлении.
Силиконовую форму 80 можно использовать несколько раз.
Если необходимо изготовить хирургический имплантат, такой как имплантат 10', который содержит дополнительную пленку на второй поверхности хирургической сетки, такая дополнительная пленка может быть помещена между сеткой 86 и прокладкой 88 в массиве в соответствии с ФИГ. 11. Опять же, формирование выступов и крепление слоев имплантата друг к другу можно сделать за один этап.
Процесс, описанный с помощью ФИГ. 11, позволяет осуществление многочисленных вариантов. Например, жидкий материал, которым необходимо заполнить полости формы, чтобы сформировать непористый слой пленки на верхней части формы, можно получить путем растворения полимера в растворителе. В этом случае этап отверждения жидкого материала включает выпаривание растворителя. Кроме того, пленку с выступами можно присоединить к структуре основания через промежуточный слой, служащий в качестве термоклея. Этапы изготовления имплантата можно осуществлять не квазиодновременно, а в заданной последовательности и т. д. Некоторые аспекты процесса в целом уже описывались выше.
Некоторые более подробные примеры представлены ниже.
Пример 1. Изготовление силиконовой формы с грибовидными негативами
Микротекстурированная силиконовая форма была изготовлена из 2-компонентного комплекта прекурсора силикона (набора эластомеров). Для этого использовали положительную форму (мастер-форму) из полипропилена, содержащую на одной поверхности 288 грибовидных выступов/см² (аналогично формам на ФИГ. 5-7), чья общая высота составляет примерно 250 мкм, диаметр головки примерно 375 мкм, диаметр стержня приблизительно 200 мкм, а диаметр ноги примерно 340 мкм. Жидкий силиконовый эластомер наливают на мастер-форму из полипропилена и, сохраняя горизонтальное положение, отверждают при повышенных температурах (от 50 до 80°C) в печи в течение нескольких часов. После охлаждения до комнатной температуры силиконовые формы, содержащие грибовидные негативы выступов, могут быть извлечены из мастер-формы из полипропилена.
Пример 2. Изготовление поли-п-диоксаноновой пленки или поли-пропиленовых сетчатых слоистых пластиков, имеющих грибовидные выступы на одной поверхности
На первом этапе ромбовидные поры (длина 11,5 мм, ширина 9 мм) вырезали в виде повторяющегося узора в поли-п-диоксаноновых (ПДС) пленках толщиной 150 мкм с помощью лазерного резака. Участки пленки между порами имели ширину около 2 мм.
Эту пленку прикатывали к полипропиленовой сетке при контролируемой температуре (110°C) и давлении (75 МПа (7,5 кН/см)) в течение 3,5 минуты с использованием термопресса. Для этого полипропиленовую сетку располагали над первой эластичной силиконовой пресс-прокладкой с твердостью по Шору 12±5. ПДС-пленку располагали над полипропиленовой сеткой и под второй эластичной силиконовой пресс-прокладкой с твердостью по Шору примерно 42±5, служащей в качестве формы и содержащей грибовидные полости для формирования выступов, позволяя заполнять полости во время плавления ПДС-пленки. Собранные таким образом вместе пленку и сетку охлаждали до 45°С перед уменьшением давления. После чего многослойный пластик отделяли, отрывая его от эластичной силиконовой формы.
Пример 3. Изготовление из поли-п-диоксаноновой пленки, полипропиленовой сетки и материала MonocrylTM, многослойного пластика (ламината), имеющего грибовидные выступы на одной поверхности
На первом этапе ромбовидные поры (длина 11,5 мм, ширина 9 мм) прорезают в виде повторяющегося узора в поли-п-диоксаноновых (ПДС) пленках (толщиной 150 мкм) с помощью лазерного резака. Участки пленки между порами имели ширину около 2 мм.
Затем эту пленку прикатывали к полипропиленовой сетке, имеющей пленку Monocryl (полиглекапрон 25, сополимер гликолида и ε-капролактона, изготовитель - компания Джонсон и Джонсон Медикал ГмбХ) толщиной 20 мкм на нижней стороне, где полипропиленовая сетка и пленка Monocryl были соединены с помощью термоприклеивания ПДС-пленки в процессе ламинирования. Детальное описание. Ламинирование проводили при контролируемой температуре (110°C) и давлении (75 МПа (7,5 кН/см)) в течение 3,5 минуты с использованием термопресса. Во время ламинирования пленка Monocryl была расположена над первой эластичной силиконовой пресс-прокладкой с твердостью по Шору 12±5. Полипропиленовая сетка была расположена над пленкой Monocryl. ПДС-пленка была расположена над полипропиленовой сеткой и под второй эластичной силиконовой пресс-прокладкой с твердостью по Шору 42±5, служащей в качестве формы, содержащей грибовидные полости, позволяя заполнять полости во время плавления ПДС. Собранные таким образом вместе пленку и сетку охлаждали до 45°С перед уменьшением давления. После чего многослойный пластик отделяли, отрывая его от эластичной силиконовой формы.
Пример 4. Изготовление из поли-п-диоксаноновой пленки и полипропиленовой сетки ламинатов, имеющих грибовидные выступы на обеих поверхностях
На первом этапе ромбовидные поры (длина 11,5 мм, ширина 9 мм) вырезали в виде повторяющегося узора в поли-п-диоксаноновых (ПДС) пленках толщиной 150 мкм с помощью лазерного резака. Участки пленки между порами имели ширину около 2 мм.
Эту пленку прикатывали к полипропиленовой сетке при контролируемой температуре (110°C) и давлении (75 МПа (7,5 кН/см)) в течение 3,5 минуты с использованием термопресса. Для этого полипропиленовую сетку располагали над первой эластичной силиконовой пресс-прокладкой с твердостью по Шору 12±5. ПДС-пленку располагали над полипропиленовой сеткой и под второй эластичной силиконовой пресс-прокладкой с твердостью по Шору примерно 42±5, служащей в качестве формы и содержащей грибовидные полости для формирования выступов, позволяя заполнять полости во время плавления ПДС-пленки. Собранные таким образом вместе пленку и сетку охлаждали до 45°С перед уменьшением давления.
На втором этапе процесса вторую ПДС-пленку (толщиной 150 мкм и с порами, как указано выше) располагали ниже полипропиленовой сетки, а первую эластичную силиконовую пресс-прокладку с твердостью по Шору 12±5, расположенную ниже полипропиленовой сетки, размещали под второй эластичной силиконовой пресс-прокладкой с твердостью по Шору 42±5, служащей в качестве формы, содержащей грибовидные полости для формирования выступов, позволяя заполнять полости в процессе плавления второй ПДС-пленки. Полученную пленку и сетку снова охлаждали до 45°С перед уменьшением давления.
После чего многослойный пластик отделяли, отрывая его от эластичных силиконовых форм на верхней и нижней сторонах.
Пример 5. Испытание имплантата из примера 2 на коже крысы
Имплантаты из примера 2 были протестированы на модели трения по коже крысы в соответствии с документом WO 2006/092236 A1. Сетка Utrapro™ без пленки, имеющая выступы, была выбрана для сравнения. Была построена зависимость, показывающая корреляцию между измеренной силой трения (в Н) и смещением (в мм).
Для имплантата из примера 2 зафиксировали резкое увеличение силы до максимального значения - примерно 16 Н, когда кожу крысы перемещали по поверхности, имеющей грибовидные выступы в перпендикулярном направлении. Повышение объясняется тем фактом, что при данных условиях теста все большее число выступов приходило в контакт с тканью кожи крысы по мере увеличения смещения до тех пор, пока не были задействованы все выступы.
При тех же условиях максимальное значение силы для сетки сравнения (UltraPro™) составило всего около 3 Н.
Пример 6. Испытание имплантата из примера 2 на брюшине свиньи
Имплантат из примера 2 был помещен в разные слои брюшины свиньи (в контакте с жиром, фасцией и в контакте с мышцами). Небольшое давление без протягивания уже привело к блокировке грибовидных выступов. При протягивании в направлении, перпендикулярном направлению выступов, имплантат был зафиксирован. Было отмечено хорошее прикрепление к разным тканям (мышечной, фасции, жировой).
| название | год | авторы | номер документа |
|---|---|---|---|
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2014 |
|
RU2665188C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2014 |
|
RU2691307C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ ДЛЯ ЛЕЧЕНИЯ ДЕФЕКТА ТКАНИ ИЛИ МЫШЕЧНОЙ СТЕНКИ, СПОСОБ ПРОИЗВОДСТВА ПРИПОДНЯТЫХ УЧАСТКОВ В ИМПЛАНТАТЕ И СПОСОБ ПРОИЗВОДСТВА ИМПЛАНТАТА | 2014 |
|
RU2670683C9 |
| СВЕРНУТАЯ СЕТКА ДЛЯ ПЛАСТИКИ ДЕФЕКТА МЫШЕЧНОЙ СТЕНКИ | 2013 |
|
RU2625292C2 |
| АДГЕЗИВНАЯ СТРУКТУРА С ПРОКАЛЫВАЮЩИМИ ТКАНЬ ВЫСТУПАМИ НА ПОВЕРХНОСТИ | 2012 |
|
RU2635453C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ ДЛЯ ЛЕЧЕНИЯ МЫШЕЧНОЙ СТЕНКИ | 2013 |
|
RU2648833C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2014 |
|
RU2633282C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2013 |
|
RU2647188C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2015 |
|
RU2703710C1 |
| БИОРАЗЛАГАЕМЫЙ КАРКАС ДЛЯ РЕГЕНЕРАЦИИ МЯГКИХ ТКАНЕЙ И ЕГО ПРИМЕНЕНИЕ | 2010 |
|
RU2538688C2 |
Группа изобретений относится к медицине, а именно к хирургии. Хирургический имплантат для лечения грыжи содержит основную структуру с первой поверхностью, рассасывающуюся пленку, прикрепленную к первой поверхности основной структуры, множество выступов, не являющихся полыми, выступающих из пленки в направлении от основной структуры; где выступы содержат форму, определяемую соответствующим корпусом и соответствующей головкой, причем корпус выступает из пленки и заканчивается в головке, а головка выступает в боковом направлении по отношению к корпусу, причем выступы имеют такую конфигурацию, чтобы механически сцепляться с мягкими тканями при надавливании на имплантат. Способ изготовления хирургического имплантата для лечения грыжи характеризуется следующими этапами. Обеспечивают гибкую форму, содержащую множество полостей, при этом каждая полость имеет форму одного выступа. Заполняют форму материалом текучей среды, который образует выступы и пленку. Отверждают материал текучей среды. Прикрепляют пленку к основной структуре, при этом выступы направлены от основной структуры. Удаляют форму. Группа изобретений позволяет снизить потребность в наложении швов. 2 н. и 18 з.п. ф-лы, 6 пр., 11 ил.
1. Хирургический имплантат для лечения грыжи, содержащий:
- основную структуру (2; 12) с первой поверхностью (4; 14);
- рассасывающуюся пленку (6; 16), прикрепленную к первой поверхности (4; 14) основной структуры (2; 12);
- множество выступов, не являющихся полыми (8; 18; 20; 30; 40; 50; 60; 70), выступающих из пленки (6; 16) в направлении от основной структуры (2; 12);
- где выступы (8; 18; 20; 30; 40; 50; 60; 70) содержат форму, определяемую соответствующим корпусом (22; 32; 42; 52; 62; 72) и соответствующей головкой (26; 36; 46; 56; 66; 76), причем корпус (22; 32; 42; 52; 62; 72), выступает из пленки (6; 16) и заканчивается в головке (26; 36; 46; 56; 66; 76), а головка (26; 36; 46; 56; 66; 76), выступает в боковом направлении по отношению к корпусу (22; 32; 42; 52; 62; 72), причем выступы имеют такую конфигурацию, чтобы механически сцепляться с мягкими тканями при надавливании на имплантат.
2. Хирургический имплантат по п. 1, в котором по меньшей мере часть выступов (8; 18; 20; 30; 40; 50; 60; 70) имеют грибовидную форму.
3. Хирургический имплантат по п. 1 или 2, в котором выступы (8; 18; 20; 30; 40; 50; 60; 70) состоят из того же материала, что и пленка (6; 16).
4. Хирургический имплантат по п. 3, в котором пленка (6; 16) и выступы (8; 18; 20; 30; 40; 50; 60; 70) выполнены за одно целое.
5. Хирургический имплантат по любому из пп. 1, 2, в котором наименьшая площадь поперечного сечения корпуса (22; 32; 42; 52; 62; 72), измеренная в плоскости, перпендикулярной к продольной оси корпуса (22; 32; 42; 52; 62; 72), меньше, чем самая большая площадь поперечного сечения головки (26; 36; 46; 56; 66; 76), измеренная в плоскости, перпендикулярной к продольной оси головки (26; 36; 46; 56; 66; 76), причем высота корпуса (22; 32; 42; 52; 62; 72), измеренная вдоль продольной оси корпуса (22; 32; 42; 52; 62; 72), больше, чем толщина головки (26; 36; 46; 56; 66; 76), измеренная вдоль продольной оси головки (26; 36; 46; 56; 66; 76), по меньшей мере в 2 раза, предпочтительно по меньшей мере в 3 раза.
6. Хирургический имплантат по любому из пп. 1, 2, в котором высота выступов (8; 18; 20; 30; 40; 50; 60; 70) находится в одном из следующих диапазонов: от 20 до 5000 мкм, от 100 до 500 мкм, от 200 до 400 мкм.
7. Хирургический имплантат по любому из пп. 1, 2, в котором плотность выступов (8; 18; 20; 30; 40; 50; 60; 70) находится в одном из следующих диапазонов: от 0,5 до 5 выступов/мм2, от 2 до 4 выступов/мм2.
8. Хирургический имплантат по любому из пп. 1, 2, в котором выступы (8; 18; 20; 30; 40; 50; 60; 70) имеют соответствующие продольные оси, которые выходят из пленки под углом по отношению к поверхности пленки, который находится в одном из следующих диапазонов: от 50 до 90°, от 70 до 90°.
9. Хирургический имплантат по любому из пп. 1, 2, в котором пленка (6; 16) содержит поры (7; 17) между выступами (8; 18; 20; 30; 40; 50; 60; 70), причем предпочтительный размер пор (7; 17) находится в одном из следующих диапазонов: от 0,5 до 50 мм, от 2 до 20 мм.
10. Хирургический имплантат по п. 9, в котором по меньшей мере одна пора содержит по меньшей мере один выступ, выступающий из края поры в область поры и состоящий из материала пленки (6; 16).
11. Хирургический имплантат по любому из пп. 1, 2, в котором основная структура (2; 12) содержит сетчатую структуру с первой поверхностью (4; 14) и второй поверхностью (5; 15), противоположной первой поверхности (4; 14).
12. Хирургический имплантат по п. 11, который содержит вторую пленку (19), прикрепленную ко второй поверхности (15) сетчатой структуры (12), при этом дополнительная вторая пленка (19) необязательно имеет по меньшей мере одно из следующих свойств: она является рассасывающейся или антиадгезионной.
13. Хирургический имплантат по п. 12, в котором множество выступов выходят из второй пленки (19) в направлении от сетчатой структуры (12).
14. Хирургический имплантат по п. 11, в котором сетчатая основная структура содержит поры сетки, при этом пленка проходит в поры сетки, причем выступы согласно п. 1 выступают из пленки в обоих направлениях: от первой поверхности основной структуры и от второй поверхности основной структуры.
15. Хирургический имплантат по любому из пп. 1, 2, в котором пленка (6; 16) содержит материал, выбранный из следующей группы: синтетические биорассасывающиеся полимерные материалы, полигидроксильные кислоты, полилактиды, полигликолиды, сополимеры гликолида и лактида, сополимеры гликолида и лактида в соотношении 90:10, сополимеры лактида и триметиленкарбоната, сополимеры гликолида, лактида и триметиленкарбоната, полигидроксибутираты, полигидроксивалериаты, поликапролактоны, сополимеры гликолида и ε-капролактона, полидиоксаноны, поли-п-диоксанон, синтетические и природные олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды, простые полиэфиры, коллаген, желатин, биорассасывающиеся пленки из геля, сшитые жирными кислотами омега-3, оксигенированная регенерированная целлюлоза.
16. Хирургический имплантат по любому из пп. 1, 2, в котором основная структура (2; 12) содержит по меньшей мере один из материалов, выбранных из следующей группы: полиалкены, полипропилен, полиэтилен, фторированные полиолефины, политетрафторэтилен, ПТФЭ, рПТФЭ, сПТФЭ, поливинилиденфторид, смеси поливинилиденфторида и сополимеров винилиденфторида и гексафторпропилена, полиамиды, полиуретаны, полиизопрены, полистиролы, полисилоксаны, поликарбонаты, полиарилэфиркетоны, сложные эфиры полиметакриловой кислоты, сложные эфиры полиакриловой кислоты, ароматические сложные полиэфиры, полиимиды, полигидроксильные кислоты, полилактиды, полигликолиды, сополимеры гликолида и лактида, сополимеры гликолида и лактида в соотношении 90:10, сополимеры лактида и триметиленкарбоната, сополимеры гликолида, лактида и триметиленкарбоната, полигидроксибутираты, полигидроксивалериаты, поликапролактоны, сополимеры гликолида и ε-капролактона, полидиоксаноны, поли-п-диоксанон, синтетические и природные олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды, простые полиэфиры, полиамиды, алифатические полиэфиры, ароматические полиэфиры, сополимеры полимеризующихся веществ, рассасывающееся стекло, целлюлоза, бактериальная целлюлоза, аллотрансплантаты, ксенотрансплантаты.
17. Хирургический имплантат по любому из пп. 1, 2, в котором хирургический имплантат (1; 10; 10') выполнен с возможностью его свертывания или складывания для лапароскопического размещения, его перемещения к месту операции с помощью гильзы троакара и его развертывания или раскладывания без его прилипания самого к себе.
18. Хирургический имплантат по любому из пп. 1, 2, в котором хирургический имплантат (1; 10; 10') выполнен как имплантат для лечения грыжи с возможностью по меньшей мере частичной самофиксации в мягкой ткани, такой как мышца или жир, с увеличением трения между хирургическим имплантатом (1; 10; 10') и мягкой тканью по меньшей мере в одном направлении в 2 раза или по сравнению с таким же имплантатом без выступов.
19. Способ изготовления хирургического имплантата для лечения грыжи по п. 1, характеризующийся следующими этапами, на которых:
- обеспечивают гибкую форму (80), содержащую множество полостей (82), при этом каждая полость имеет форму одного выступа;
- заполняют форму (80) материалом (84) текучей среды, который образует выступы и пленку;
- отверждают материал (84) текучей среды;
- прикрепляют пленку (84) к основной структуре (86), при этом выступы направлены от основной структуры (86);
- удаляют форму (80).
20. Способ по п. 19, отличающийся тем, что гибкая форма (80) содержит по меньшей мере один из следующих материалов: силикон, полиуретан, натуральный каучук, синтетический каучук.
| WO 2003099160 A1, 04.12.2003 | |||
| ИМПЛАНТАТ ДЛЯ ПЛАСТИКИ ПАХОВЫХ ГРЫЖ | 2003 |
|
RU2235525C1 |
| ГАБОЯН А.С | |||
| и др | |||
| Ненатяжные способы пластики грыж живота с использованием современных аллотрансплантатов | |||
| М., 2008, с.34 | |||
| PIELACIŃSKI K | |||
| et al | |||
| Self-fixating Progrip implant used in the laparoscopic totally extraperitoneal technique for inguinal hernia repair | |||
| Pol Merkur Lekarski | |||
| Способ приготовления лака | 1924 |
|
SU2011A1 |
Авторы
Даты
2019-05-28—Публикация
2014-02-21—Подача