Изобретение относится к хирургическому имплантату для восстановления дефекта ткани или мышечной стенки, такого как грыжа брюшной стенки, и к процессам изготовления такого имплантата. Более того, настоящее изобретение относится к способу имплантации хирургического имплантата.
Многие имплантаты для герниопластики брюшной стенки содержат множество слоев сетки, формирующих карманы или периферические перекрывающиеся края. Цель формирования карманов или перекрывающих краев заключается в обеспечении возможности для использования сшивающего инструмента, чтобы фиксировать имплантат через слой, обращенный к париетальной стороне, сохраняя прочный слой, обращенный к висцеральной стороне, для покрытия грыжевого дефекта. Хотя это удобно с точки зрения хирургического вмешательства, конструкция имплантата требует использования дополнительного материала для фиксации имплантата, что, следовательно, увеличивает количество чужеродных предметов в организме пациента. Подход с использованием двойного слоя может дополнительно приводить к появлению деформированной конфигурации, поскольку в слое, обращенном к париетальной стороне, возможно быстрое прорастание ткани с последующим стягиванием ткани в этом слое, в то время как в слое, обращенном к висцеральной стороне, такое может не происходить. Следовательно, имплантат необходимо надежно фиксировать на телесной ткани посредством париетального слоя.
В WO2009/049910 A1 представлен имплантат для восстановления мягкой ткани, который включает в себя основу с базовым участком и, по меньшей мере, один отросток, проходящий наружу от базового участка. Такой имплантат также содержит дополнительный материал для фиксации имплантата.
В WO99/45860 A1 описаны имплантаты, которые имеют углубления микронных размеров на своей поверхности. Углубления формируют с использованием литографических процессов или травления. Углубления препятствуют адгезии висцеральной ткани.
В WO03/099160 A1 описаны медицинские имплантаты, которые имеют выпуклости (выступы или бугорки). Отмечено, что пленка имплантата с бугорками может иметь отверстия, так что биологические текучие среды могут проходить через барьер, созданный пленкой с бугорками. Бугорки направлены в сторону кишечника.
В US2012/0016388 A1 представлена имплантируемая пластина, содержащая текстильную основу и выступы на ее париетальной стороне. При имплантации пластины выступы создают трение между пластиной и париетальной тканью, таким образом препятствуя смещению упомянутой пластины относительно упомянутой ткани.
Высота выступов в соответствии с US2012/0016388 A1 может быть больше толщины основы, но, если высота в три раза превышает толщину основы, предполагается, что возникает риск агрессивного воздействия волокон или элементарных нитей, образующих упомянутые выступы. Кроме того, основа может иметь антиадгезионное покрытие на висцеральной стороне. В US2012/0016388 A1 также отмечается, что выступы могут иметь перфорации, которые обеспечивают дренаж биологических текучих сред и зарастание пластины тканью. Перфорации подходящего размера имеют диаметр от 1 до 2 мм.
В US2002/0183845 A1 описан композитный имплантат, который создает стыковочный элемент между твердым материалом, таким как кость, и мягким и податливым материалом, таким как гель или гидрогель, в котором непланарный слой с несколькими отверстиями (который предпочтительно покрыт гидрогелем) прикреплен к другому слою, который является планарным. Имплантат используют для замены поврежденной хрящевой ткани в суставе. Фиксирующий слой имплантата присоединен к твердой поверхности с помощью шпилек и/или цемента.
В US6,106,558 B1 описаны столбики на устройстве компрессии нейронов. Столбики или ребра на устройстве предпочтительно формируют отливкой, и они уменьшают образование рубцовой ткани после процедуры декомпрессии нерва.
В EP0898944 A2 описана сетка, снабженная кольцом, посредством которого она прикрепляется ко второй сетке. При этом вновь используется сравнительно большое количество материала, который попадает в тело пациента.
В WO03/002029 A1 описана имплантируемая сетка, которая имеет, по меньшей мере, один желоб в качестве стабилизирующего элемента. Желоба проходят по большим частям сетки или вокруг нее и обеспечивают распрямление сетки из ее сжатого состояния.
В WO2006/092159 A9 представлен хирургический имплантат с плоской структурой основы и, по меньшей мере, одним выступом, который может полностью или частично рассасываться и который выполнен с возможностью выдерживания воздействия биологических текучих сред, по меньшей мере, на уровне половины собственного веса имплантата. Выступ предпочтительно предназначен для вставки в дефект брюшной стенки (например, грыжевое отверстие) и предпочтительно выдерживает избыточное давление в брюшной полости более 9 кПа (90 мбар). Выступы размещают к центру имплантата, и они не подходят для периферической фиксации имплантата.
В FR2778544 A описана сетка, сложенная в пробку, при этом складки формируются с помощью затяжек.
По-прежнему существует потребность в хирургическом (в частности, для герниопластики) имплантате, который обеспечивает легкость имплантирования для хирурга и обладает следующими характеристиками:
- меньше материала (т.е. меньше чужеродных тел) и
- больше возможностей для прорастания ткани на париетальной стороне и устойчивости к адгезии на висцеральной стороне без изгиба имплантата,
причем такой имплантат легко фиксируется на телесной ткани.
В настоящее время установлено, что таким требованиям соответствует хирургический имплантат по п. 1. Имплантат содержит первый (в конечном счете париетальный) и второй (в конечном счете висцеральный) слой. Первый слой имеет, по меньшей мере, два отверстия, которые размещены в его периферической области, причем их размер и форма позволяют проводить хирургическое фиксирование медицинского имплантата на телесной ткани.
Некоторые аспекты настоящего изобретения дополнительно описаны ниже в общих чертах.
В первом аспекте настоящее изобретение относится к хирургическому имплантату для восстановления дефекта ткани или мышечной стенки, содержащему:
- первый слой, причем первый слой имеет центральную область и периферическую область, и
- второй слой,
причем
- первый слой имеет, по меньшей мере, два отверстия, размещенные в периферической области первого слоя,
- по меньшей мере, два отверстия разнесены от периферии первого слоя,
- часть каждого из, по меньшей мере, двух отверстий выступает или может выступать на определенную высоту относительно плоскости первого слоя, и
- по меньшей мере, два отверстия имеют размер и форму, которые позволяют производить хирургическое фиксирование имплантата на телесной ткани.
Отверстия
В соответствии с настоящим изобретением и в отличие от WO2009/049910 A1, по меньшей мере, два отверстия разнесены от краев первого слоя, чтобы не нарушать целостность материала на периферии первого слоя смежно с отверстиями. Иными словами, по меньшей мере, два отверстия не выходят за пределы края, распространяясь на (или выходя за пределы) периферии первого слоя. Кроме того, простого по существу линейного надреза в плоскости первого слоя будет недостаточно, поскольку это не приведет к подъему или возможному подъему части каждого из, по меньшей мере, двух отверстий до определенной высоты относительно плоскости первого слоя. По существу линейный надрез в плоскости первого слоя не будет обеспечивать проведение хирургического фиксирования имплантата на телесной ткани за счет, по меньшей мере, двух отверстий.
Как указано выше, обязательное требование настоящего изобретения заключается в том, что часть каждого из, по меньшей мере, двух отверстий выступает или может выступать на определенную высоту относительно плоскости первого слоя. В предпочтительном варианте осуществления эта высота более чем в три раза превышает толщину первого слоя.
Более того, предпочтительно, чтобы хирургический имплантат дополнительно содержал третий слой, обращенный к первому слою, противоположному второму слою, который представляет собой слой синтетической абсорбируемой пленки с отверстиями, при этом третий слой предпочтительно имеет толщину от 2 мкм до 60 мкм.
Поскольку типичные хирургические сшивающие устройства (например, сшивающие устройства или устройства со шпильками) имеют диаметр от 2 до 8 мм, отверстия предпочтительно имеют максимальные размеры от 2 мм до 2 см и могут обеспечить введение хирургического сшивающего инструмента или инструмента со шпильками. Предпочтительны максимальные размеры в диапазоне от 4 мм до 2 см.
Альтернативно, размеры отверстий выбирают таким образом, чтобы в них можно было ввести хирургическую иглу; в таком альтернативном варианте они предпочтительно имеют максимальные размеры от 1 мм до 9 мм, предпочтительно от 2 мм до 8 мм.
Отверстия могут представлять собой надрезы (вырезы), или альтернативно могут подразумевать удаление материала (вырезы), или альтернативно могут представлять собой поры в текстиле. Для разрезания можно использовать механические средства или энергетические средства разрезания; примеры представляют собой разрезание скальпелем, лазерную резку, резку радиочастотным излучением, плазменную резку или ультразвуковую резку. Более того, поры в текстиле могут представлять собой петли для пуговиц, которые по существу формируются с использованием швейных машин. Грубые края петель для пуговиц обычно обрабатывают обметкой. Обметку петли для пуговиц предпочтительно осуществляют с использованием рассасывающегося полимерного волокна. Обметка по своему цвету может отличаться от материала первого слоя для визуализации отверстия. В качестве дополнительного альтернативного варианта на текстильной основе можно также образовать поры различных размеров, например, с помощью шитья или вышивки можно получить сетчатые структуры. В определенных областях можно получить более крупные поры.
Более того, предпочтительно, чтобы, по меньшей мере, некоторые из отверстий формировались в виде лепестков первого слоя, поскольку их получают, например, при вырезах (надрезах), которые отличаются от линейных, см. ниже Фиг. 6.
Более того, существует возможность того, что, по меньшей мере, одно из, по меньшей мере, одних отверстий будет визуально отличаться от других частей первого слоя (материал). Например, отверстие может иметь другой цвет, отличный от других частей первого слоя (материал). Это упрощает идентификацию отверстий для хирурга при фиксировании имплантата на телесной ткани посредством первого (париетального) слоя.
Дополнительно предпочтительно, чтобы, по меньшей мере, два отверстия располагались таким образом, чтобы фиксирование имплантата могло выполняться хирургом в ходе открытого вмешательства посредством центральной области первого слоя, т.е. отверстия предпочтительно доступны через центральную область первого слоя.
Приподнятые участки
В предпочтительном варианте осуществления имплантат дополнительно имеет один или более приподнятых участков. В первом предпочтительном альтернативном варианте, по меньшей мере, один из одного или более приподнятых участков находится в первом слое. Во втором предпочтительном альтернативном варианте второй слой имеет один или более приподнятых участков. Наиболее предпочтительно, чтобы как первый слой, так и второй слой имели один или более приподнятых участков. Также предпочтительно, чтобы приподнятые участки находились в пределах центральной области первого слоя.
Примером приподнятых участков могут быть участки тиснения текстильного материала. Один вариант осуществления тисненого текстиля может определяться как плоская текстильная структура, содержащая элементарные нити, части которых выступают над поверхностью. Для образования приподнятого участка не нужно использовать дополнительный материал. Приподнятые участки можно объединять в более или менее упорядоченную структуру, или альтернативно они могут располагаться в случайном порядке. Они могут полностью или лишь частично покрывать имплантат.
Приподнятые участки могут соединяться друг с другом напрямую или посредством области между ними и основной структурой, например посредством термического соединения, сшивания, склеивания или фиксации под давлением, а также посредством простого контакта.
Более того, предпочтительный имплантат имеет, по меньшей мере, один из одного или более приподнятых участков в пределах первого слоя, которые контактируют друг с другом напрямую или посредством областей между ними и вторым слоем. Приподнятые участки предпочтительно должны быть осязаемы на ощупь и обеспечивать повышенное фрикционное сцепление с тканью. Как описано в WO99/45860 A1 и WO03/099160 A1, приподнятые участки на висцеральной стороне имплантата преимущественно препятствуют прорастанию висцеральной ткани во второй (висцеральный) слой.
В зависимости от конфигурации и характеристик приподнятых участков они также могут обеспечивать повышенную жесткость. Приподнятые участки могут отличаться по размерам, форме и конфигурации, чтобы придавать желательные эластичные свойства, изменять фрикционное сцепление с тканью, и могут выступать в качестве индикатора ориентации. Кроме того, для достижения аналогичных эффектов можно изменять толщину материала. Если приподнятые участки расположены на втором и в конечном счете висцеральном слое, слой предпочтительно отличается эластичностью при растяжении, которая выше или совпадает с эластичностью при растяжении первого и в конечном счете париетального слоя.
Используемое для формирования приподнятых участков тиснение предпочтительно находится в миллиметровом диапазоне (от 0,5 мм до 10 мм). Типичная толщина первого слоя находится в микронном диапазоне (от 50 мкм до 500 мкм).
Предпочтительно, чтобы, по меньшей мере, один из одного или более приподнятых участков находился в периферической области первого слоя. Более того, предпочтительно, чтобы, по меньшей мере, два отверстия, размещенные в периферической области первого слоя, располагались в пределах приподнятого участка первого слоя. Еще более предпочтительно, чтобы, по меньшей мере, одно из, по меньшей мере, двух отверстий, размещенных в периферической области первого слоя в пределах приподнятого участка, представляло собой вырез в определенной области или определенной части приподнятого участка первого слоя.
Отверстия можно образовать до тиснения или после тиснения.
Возможные формы приподнятых участков
Приподнятые участки могут иметь форму выпуклости (выступающее кольцо, овал, закругленный прямоугольник, крестовидная форма, кубовидная форма, цилиндрическая или пирамидальная форма). Более того, тиснение может быть прямым, или ориентированным (с косым срезом), или коническим с основанием, которое больше кончика. Кольцевое или линейное удлиненное (гофрированное) тиснение будет придавать дополнительную жесткость тисненому слою. Более того, расположение по площади приподнятых участков предпочтительно производят таким образом, чтобы обеспечить множество выступов в форме колец, эллипсоидов, закругленных прямоугольников, прямоугольников или волн.
Форма или вид приподнятых участков предпочтительно имеют область основания, которая предпочтительно имеет круглую, треугольную, четырехстороннюю, пятиугольную, шестиугольную, симметричную, асимметричную, кольцевую, эллиптическую, овальную, квадратную, прямоугольную, трапециевидную или ромбовидную форму, и область головки, которая предпочтительно имеет плоскую, заостренную, круглую, выпуклую или вогнутую форму.
Предпочтительно, чтобы, по меньшей мере, одно (предпочтительно несколько, наиболее предпочтительно - все) из, по меньшей мере, двух отверстий, размещенных в периферической области первого слоя, располагалось (располагались) в пределах приподнятого участка первого слоя. Также предпочтительно, чтобы в альтернативном или дополнительном варианте осуществления второй слой имел один или более приподнятых участков.
Таким образом, наиболее предпочтительно, чтобы, по меньшей мере, одно из, по меньшей мере, двух отверстий, размещенных в периферической области первого слоя, располагалось в пределах приподнятого участка первого слоя и чтобы второй слой также имел один или более приподнятых участков.
В соответствии с настоящим изобретением отверстия (предпочтительно в приподнятых участках) используют в качестве точек прикрепления. Например, внутрибрюшинные сетки могут вшиваться в приподнятые участки с обратной стороны, что сводит к минимуму риск повреждения расположенных ниже органов. В дополнительном варианте приподнятые участки имеют вырезы, подходящие для приема конца хирургического инструмента, такого как сшивающий инструмент или инструмент для установки шпилек, чтобы можно было прикреплять первый слой имплантата к стенке желудка с обратной стороны при открытом хирургическом вмешательстве (например, лапароскопической процедуре).
Более того, предпочтительно, чтобы первый и/или второй слой, по меньшей мере, частично выполнялся (выполнялись) из хирургической сетки, полосы, веревки, пленочной ленты, тканой структуры, плетеного материала, полотна и/или ткани на основе биологических волокон, причем второй слой предпочтительно содержит сетку, ткань на основе биологических волокон, пленку, тканую структуру, нетканую структуру, пленку или перфорированную пленку.
Материал первого слоя
Первый и в конечном счете париетальный (восстановление ткани) слой предпочтительно получают из медленно абсорбируемого или устойчивого полимерного полотна с порами диаметром, по меньшей мере, 1 мм. Такие поры проходят через первый слой и предпочтительно проходят через весь хирургический имплантат.
Сетчатый материал для первого слоя предпочтительно является макропористым, типичный размер пор составляет более 0,5 мм, что обеспечивает хорошую интеграцию тканей. Однако допускаются и другие размеры пор. Как указано выше, сетка или сетчатый материал для первого слоя могут быть любыми материалами, известными в данной области, например основовязаным материалом, или уточновязаным материалом, или материалом тамбурной вязки, или тканым материалом. В зависимости от материала любые элементарные нити сетки могут быть биоабсорбируемыми или неабсорбируемыми. Таким образом, сетка может быть абсорбируемой (рассасывающейся), неабсорбируемой или частично абсорбируемой. Элементарные нити могут быть выполнены в виде монофиламентных нитей или в виде мультифиламентных нитей. Также возможны пленочные нити и тянутые пленочные ленты. Кроме того, возможны любые сочетания, смеси или композиты материалов и конфигураций. Более того, элементарные нити могут иметь покрытие. Сетчатый слой по существу является гибким и имеет поверхностную форму основания. Например, она может быть основана на доступной в продаже сетке для герниопластики.
Подходящие текстильные материалы для первого слоя также хорошо известны в данной области. Нерассасывающиеся или очень медленно рассасывающиеся вещества включают в себя, например, полиалкены (например, полипропилен или полиэтилен), фторированные полиолефины (например, политетрафторэтилен (ПТФЭ) или поливинилиденфторид), полиамиды, полиуретаны, полиизопрены, полистиролы, полисиликоны, поликарбонаты, полиарилэфиркетоны (ПАЭК), эфиры полиметакриловой кислоты, эфиры полиакриловой кислоты, ароматические сложные полиэфиры, полиимиды, а также смеси и/или сополимеры этих веществ. Другие преимущественные материалы, многие из которых рассасываются, включают в себя полигидроксикислоты, полилактиды, полигликолиды, полигидроксибутираты, полигидроксивалериаты, поликапролактоны, полидиоксаноны, поли-п-диоксанон, синтетические и натуральные олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды, простые полиэфиры, целлюлозу, бактериальную целлюлозу, полиамиды, алифатические сложные полиэфиры, ароматические сложные полиэфиры, сополимеры полимеризуемых веществ, рассасывающееся стекло. Особенно преимущественные материалы включают в себя полипропилен (нерассасывающийся), смеси поливинилиденфторида и сополимеров винилиденфторида и гексафторпропилена (нерассасывающиеся, например материал PronovaTM, Johnson-&-Johnson Medical GmbH), ПТФЭ (нерассасывающиеся, включая рПТФЭ и кПТФЭ), полисилоксаны (нерассасывающиеся), поли-п-диоксанон (PDSTM, рассасывающийся), сополимеры гликолида и лактида (рассасывающиеся), в частности сополимеры гликолида и лактида в соотношении 90:10 (VycrilTM, рассасывающиеся), сополимеры гликолида и ε-капролактона (MonocrylTM, рассасывающиеся). Также возможно применение биологических материалов, таких как аллотрансплантат и ксенотрансплантат.
Доступные в продаже слои с приподнятыми участками представляют собой сетку с прямоугольными выступами (например, VICRYLTM), материал с круглыми выступами (например, SURGICELTM) и сетку (например, PROCEEDTM, все производства компании Ethicon).
Материал второго слоя
Второй слой может представлять собой антиадгезионный слой, чтобы препятствовать или сводить к минимуму адгезию имплантата к внутренним структурам тела, таким как кишечник, печень или селезенка. Подходящие пленки или полотна производят из нерассасывающегося материала: лист ПТФЭ, фторированный полиолефин (ПВДФ), сополимеры винилиденфторида и гексафторпропена, силикон, стабильные гели поливиниловых спиртов, например выпускаемый MiMedx гель HydroFix Vaso Shield, полиуретан. Подходящие рассасывающиеся материалы представляют собой, например, поли-п-диоксанон (PDSTM), сополимеры гликолида и ε-капролактона (например, MonocrylTM, производство Ethicon Inc) и/или сополимеры гликолида и лактида (в частности, в соотношении 90:10, VicrylTM, производство Ethicon Inc). По существу можно использовать широкий набор синтетических биоабсорбируемых полимерных материалов, например полигидроксикислоты (например, полилактиды, полигликолиды, полигидроксибутираты, полигидроксивалериаты), поликапролактоны, полидиоксаноны и их эфиры ПЭГ или ПЭО, такие как ПЛГА-ПЭГ-ПЛГА или метоксиполиэтиленгликоль-ПЛГА, синтетические (но также природные) олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды, простые полиэфиры, полицианоакрилаты (поли-2-OCA-сополимер-BLCA), отверждаемые из полимера Omnex, производство Ethicon. Однако также можно использовать природные материалы, такие как фибрин, альбумин, коллагены и желатин, гиалуроновая кислота, например, в продукте Sanofi, производство Seprafilm, или производные природных материалов, такие как биоабсорбируемые гелевые пленки или гелеобразующие пленки, сшитые омега-3 жирные кислоты, как в сетке C-Qur, производство Atrium, или окисленная регенерированная целлюлоза (ОРЦ), сшитые альбумины или rh-альбумины, например отвержденный материал, полученный из Progel® Platinum Sealant или Progel® AB, оба производства Neomend, или из продукта BioFoam®, производство Cryolife, где проводится сшивка в растворе альбумина, а также вспененные/экспандированные сшитые продукты, полученные из продукта Duraseal, производство Covidien, где проводится сшивка в растворе эфира полиэтиленгликоля (ПЭГ) и трилизинамина.
Второй слой, по меньшей мере, частично предпочтительно содержит набухающие или гелеобразующие вещества. Вещества включают в себя поверхностно-активные вещества, такие как блок-сополимеры полифениленоксид-полиэтиленоксид (ПФО-ПЭО) (Pluronics), полисорбаты, такие как полисорбат 20, 40, 60, 65, 80 (реагенты Tween), или Span-подобные вещества, такие как Span 20 (сорбитан монолаурат), Span 40 (сорбитан монопальмитат), Span 60 (сорбитан моностеарат), Span 65 (сорбитан тристеарат), Span 80 (сорбитан моноолеат), фосфолипиды, гидрофильные природные или синтетические полимеры, такие как альгинат, декстран, хитозан, карраген, полиэтиленгликоль (ПЭГ), растворимый поливиниловый спирт (ПВС), поливинилпирролидон (ПВП), карбоксиметилцеллюлоза (КМЦ), ГЭК (гидроксиэтилкрахмал). Образующие гидрогель полимеры можно получить полимеризацией, или полиприсоединением, или поликонденсацией с участием, по меньшей мере, одного из веществ, которые выбирают из следующей группы: полимеризованный гидроксиэтилметакрилат (ГЭМА); полимеризованный гидроксипропилметакрилат (ГПМА); полимеризованный a-метакрилоил-o-метоксиполиэтиленгликоль; полимеризованный метакрилоилоксиэтилфосфорилхолин (MPC), полиэтиленгликольбисакрилат и их сополимеры; отвержденные рассасывающиеся преполимеры типа A-B-C-B-A с серийно выпускаемыми примерами, продаваемыми под марками Focalseal® (Genzyme) или Advaseal® (Ethicon), где A=акриловая или метакриловая группы, B=гидролитически расщепляемая группа, содержащая полимеры лактида, гликолида, 2-гидроксимасляной кислоты, 2-гидроксивалериановой кислоты, триметилкарбоната, полиортоэфиров, полиангидридов, полифосфатов, полифосфазенов и/или полиамидов и/или их сополимеры, а C=гидрофильные полимеры, в частности полиэтиленгликоль (ПЭГ), поливиниловый спирт (ПВС), поливинилпирролидон (ПВП), поли-N-изопропилакриламид (PNiPAAM). Следующие примеры иллюстрируют принципы и способы реализации настоящего изобретения, хотя не являются ограничивающими.
Первый и второй слой предпочтительно, по меньшей мере, частично получают из хирургической сетки, ленты, веревки, пленочной ленты, тканой структуры, плетеного материала, полотна и/или ткани на основе биологических волокон.
Соединение первого и второго слоя
Второй слой предпочтительно, по меньшей мере, частично прикрепляют к первой стороне первого слоя, необязательно с одним или более слоями в промежутке между первым (в конечном счете париетальным) и вторым (в конечном счете висцеральным) слоем. Первый слой (предпочтительно тисненое полотно) восстановления ткани и второй слой можно соединять друг с другом любым образом, например посредством сшивания, прошивки, склейки (включая термические способы), или термически сваривать с помощью ультразвука. Методики сварки в более широком смысле также включают в себя термическую деформацию, по меньшей мере, одного из слоев (ниже температуры плавления слоя). Абсорбируемый термоклей, такой как полидиоксанон, как биоабсорбируемый полимер с относительно низкой температурой плавления, можно использовать в качестве средства для склеивания материала первого и второго слоя. В качестве растворимых клеев можно использовать другие растворимые полимеры, такие как полилактид, поликапролактон или их сополимеры. Реактивные клеи, такие как цианоакрилаты, или изоцианаты, или оксираны, также можно использовать, если они биосовместимы.
В одном аспекте настоящего изобретения первый и второй слои получены цельными как объемное полотно, где антиадгезионные волокна расположены на висцеральной стороне.
В одном аспекте настоящего изобретения противоспаечную барьерную пленку могут отливать с использованием раствора или расплава определенной толщины, и сверху располагается выступающий первый слой. При отверждении посредством упаривания растворителя или при охлаждении сетка будет частично встраиваться в пленку, и только выступающие области в основном не будут содержать пленку (см. Фиг. 1). В одном аспекте адгезионный барьер формируется посредством отливки раствора предшественника или жидкой смеси в форме, размещения поверх него выступающего первого слоя путем частичного погружения в невыступающие участки, полимеризации до образования прочного соединения, чтобы, по меньшей мере, первый слой волокон был полностью погружен в состав. Для обеспечения достаточно прочного прикрепления не нужно использовать дополнительный слой сетки или специальный способ обработки поверхности волокон, такой как обработка коронным разрядом.
Активные компоненты
Преимущественным может быть создание имплантата настоящего изобретения, который имеет, по меньшей мере, один биологически активный или терапевтический компонент, который может необязательно выделяться локально после имплантации. Вещества, которые подходят для применения в качестве активных или терапевтических агентов, могут быть синтетического или природного происхождения и могут включать в себя, без ограничений, например, антибиотики, противомикробные средства, антибактериальные препараты, антисептики, химиотерапевтические препараты, цитостатики, ингибиторы метастазов, противодиабетические средства, антимикотики, гинекологические средства, урологические средства, противоаллергические средства, половые гормоны, ингибиторы синтеза половых гормонов, кровоостанавливающие средства, гормоны, пептидные гормоны, антидепрессанты, витамины, такие как витамин-C, антигистамины, депротеинизированную ДНК, плазмидную ДНК, катионные комплексы ДНК, РНК, клеточные компоненты, вакцины, клетки, присутствующие в теле в естественных условиях, или генетически модифицированные клетки. Активный агент или терапевтический агент может присутствовать в различных формах, включая герметизированную форму или адсорбированную форму. При использовании таких активных агентов при лечении пациента можно достичь улучшенных результатов или можно добиться терапевтического эффекта (например, лучшего заживления ран, предотвращения или уменьшения воспаления).
Один предпочтительный класс активных агентов представляет собой антибиотики, которые включают в себя такие агенты, как гентамицин или антибиотик ZEVTERA® (цефтобипрол медокарил) (производство компании Basilea Pharmaceutica Ltd., г. Базель, Швейцария). Другие активные агенты, которые можно использовать, представляют собой высокоэффективные противомикробные средства широкого спектра действия против различных бактерий и дрожжей (даже в присутствии биологических жидкостей), такие как октенидин, октенидина дигидрохлорид (доступен в качестве активного компонента в дезинфицирующем средстве Octenisept®, производство Schülke-&-Mayer, г.-Нордерштедт, Германия), полигексаметилена бигуанид (ПГМБ) (доступен в качестве активного компонента в Lavasept® производство Braun, Швейцария), триклозан, медь (Cu), серебро (Ag), наносеребро, золото (Au), селен (Se), галлий (Ga), тауролидин, N-хлортаурин, антисептики на основе спирта, такие как жидкость для полоскания рта Listerine (Листерин) (R), N а-лаурил-L-аргинин этилового эфира (LAE), миристамидпропилдиметиламин (МАПД, доступен в качестве активного компонента в SCHERCODINE®-М), олеамидопропилдиметиламин (OAPD, доступен в качестве активного компонента в SCHERCODINE®-O) и стеарамидопропилдиметиламин (SAPD, доступен в качестве активного компонента в SCHERCODINE®-S), моноэфиры жирных кислот и наиболее предпочтительно октенидина дигидрохлорид (далее октенидин), тауролидин и ПГМБ.
Один предпочтительный класс активных агентов представляет собой местные анестезирующие средства, которые включают в себя такие агенты, как: амбукаин, бензокаин, бутакаин, прокаин/бензокаин, хлорпрокаин, кокаин, циклометикаин, диметокаин/ларокаин, этидокаин, гидроксипрокаин, гексилкаин, изобукаин, паретоксикаин, пеперокаин, прокаинамид, пропоксикаин, прокаин/новокаин, пропаракаин, тетракаин/аметокаин, лидокаин, артикаин, бупивакаин, дибукаин, цинхокаин/дибукаин, этидокаин, левобупивакаин, лидокаин/лигнокаин, мепивакаин, метабутоксикаин, пиридокаин, прилокаин, пропоксикаин, пиррокаин, ропивакаин, тетракаин, тримекаин, толикаин, их комбинации, например лидокаин/прилокаин (ЭСМА), или местные анестетики натурального происхождения, включая сакситоксин, тетродотоксин, ментол, эвгенол и пролекарства или их производные.
Кроме того, в устройства настоящего изобретения можно вводить контрастирующий агент. Такой контрастирующий агент может представлять собой газ или вещество, создающее газ для ультразвукового контрастирования или МРТ-контрастирования, например комплексы металлов, таких как гадолиниевая соль диэтилентриаминпентауксусной кислоты или суперпарамагнитные наночастицы (Resovist® или Endorem®), согласно документу ЕР 1 324 783 В1, который включен в качестве ссылки. Можно включить видимые в рентгеновских лучах вещества, как описано в ЕР 1 251 794 B1 (включено в качестве ссылки), включая чистый диоксид циркония, стабилизированный диоксид циркония, нитрид циркония, карбид циркония, тантал, пентоксид тантала, сульфат бария, серебро, йодистое серебро, золото, платину, палладий, иридий, медь, оксиды железа, не очень магнитные стали имплантата, немагнитные стали имплантата, титан, щелочные йодиды, йодированные ароматические соединения, йодированные алифатические углеводороды, йодированные олигомеры, йодированные полимеры, сплавы веществ, способные к легированию. Контрастирующие агенты можно включить в сетчатый первый слой или разместить на нем или их можно включить во второй противоспаечный барьерный слой или разместить на нем.
Стабильность в течение продолжительного времени
В особенно преимущественном варианте осуществления хирургический имплантат в соответствии с настоящим изобретением содержит первый слой, выполненный в виде стабильной в течение продолжительного времени сетки для восстановления мягких тканей, которая содержит поры с размером, по меньшей мере, 1 мм.
В одном варианте осуществления хирургическая сетка (Фиг. 1) предпочтительно представляет собой стабильный в течение продолжительного времени базовый компонент, который может быть неабсорбируемым или медленно абсорбируемым. При использовании в настоящем документе термин «стабильный в течение продолжительного времени базовый компонент» означает нерассасывающийся полимер или очень медленно рассасывающийся полимер, желательно сохраняющий, по меньшей мере, 50-процентов своей исходной прочности на разрыв через 60 дней после имплантации. В одном варианте осуществления стабильный в течение продолжительного времени базовый компонент предпочтительно включает в себя такие вещества, как полиамиды, которые по существу считаются устойчивыми и нерассасывающимися материалами и которые выдерживают воздействие телесных тканей и тканевых текучих сред в течение долгого времени.
В одном варианте осуществления хирургическую сетку (Фиг. 1) можно получить из одного или более материалов, включая полипропилен, смеси с поливинилиденфторидом и/или сополимеры винилиденфторида, гексафторпропилена, полигликолид-полилактид или полиглекапрон (т.е. MONOCRYL). В одном варианте осуществления хирургическую сетку 40 можно получить из монофиламентных нитей, мультифиламентных нитей и/или нитей различного диаметра/размера. В одном варианте осуществления хирургическая сетка 40 является желательно основовязаной.
В одном варианте осуществления хирургическая сетка предпочтительно включает в себя нерассасывающиеся полипропиленовые нити диаметром приблизительно 0,089-0,13 мм, нити из сополимера поливинилиденфторида диаметром приблизительно 0,069-0,089 мм, нити из ПВДФ диаметром приблизительно 0,089-0,13 мм, нити из сложного полиэфира диаметром приблизительно 0,08-0,12 мм и/или полиамидные нити диаметром приблизительно 0,010-0,13 мм.
В зависимости от предполагаемого применения устройства для восстановления ткани для изготовления элемента для восстановления полотна можно использовать биосовместимый стабильный в течение продолжительного времени полимер. Стабильный в течение продолжительного времени полимер обозначает нерассасывающийся биосовместимый полимер или биоабсорбируемый полимер, который медленно рассасывается или разлагается, например, сохраняет, по меньшей мере, 50% исходной прочности на разрыв in vivo через 60-дней после имплантации. Последняя группа включает в себя такие вещества, как полиамиды, которые по существу считаются устойчивыми, поскольку их не выполняют в качестве рассасывающихся материалов, но со временем подвергаются воздействию телесных тканей и тканевых текучих сред. Предпочтительные материалы для элемента для восстановления полотна включают в себя полигидроксикислоты, полилактиды, полигликолиды, полигидроксибутираты, полигидроксивалериаты, поликапролактоны, полидиоксаноны, синтетические и натуральные олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды, простые полиэфиры, полиамиды, алифатические сложные полиэфиры, ароматические сложные полиэфиры, сополимеры их полимеризуемых веществ, рассасывающиеся стекломатериалы.
Примеры применения медицинского имплантата
Имплантаты для восстановления мягкой ткани, такие как хирургические сетки, в основном используют при наличии дефекта или недостатка в мягкой ткани или отверстия в ткани, которое необходимо заполнить или накрыть.
(а) Брюшные и паховые грыжи возникают, когда ткань, структура или часть органа выступают через аномальное отверстие в теле. Они чаще всего связаны с выпячиванием кишечника через слабую точку в брюшной стенке. Устройства для герниопластики могут иметь различные формы, и их можно получить из различных материалов в виде плоских устройств, в основном плоских, но возможно изогнутых устройств, мешочков, сумок или сложенных в виде заглушек.
(b) Хирургические сетки, ленты или петли используются в случае заболеваний таза, таких как недержание мочи или опущение тазовых органов. В этих вариантах применения может существовать необходимость в контакте тканого материала со стенкой влагалища (например, сетка для органов малого таза) или контакте с уретрой, например, система GYNECARE® TVT, производство Ethicon, Inc., где сборка в соответствии с настоящим изобретением может поддерживать крепежную фиксацию в определенных областях ленты или сетки.
(c) Продукты Durapatches используют после операции на головном мозге, чтобы покрыть и закрыть твердую мозговую оболочку. Твердая мозговая оболочка представляет собой жесткую негибкую волокнистую оболочку, внешнюю из трех слоев, которые окружают головной и спинной мозг. Серийно выпускаемые трансплантаты получают из биологического (включая ксенотрансплантаты и аллотрансплантаты) или синтетического материала. Обладающие признаками изобретения участки с выступами, расположенные в определенных областях на одной или обеих сторонах, помогают закрепить имплантат на месте и могут улучшать фиксацию.
(d) Укрепляющие трансплантаты мышц плечевого пояса чаще всего используют в случаях, когда невозможно дальнейшее использование или лечение существующей ткани для поддержки функций мышц плечевого пояса.
(e) Абсорбируемые мешочки используют в травматологии в качестве устройства сжатия печени для уменьшения кровотечения, такие как Vicryl® Mesh bag A.
(f) Трансплантаты в области реконструкции груди используют в рамках процедуры «TRAM-лоскут», где реконструкцию аутогенной ткани молочной железы выполняют с помощью поперечного кожно-мышечного лоскута прямой мышцы живота (TRAM), вырезаемого в области грудной клетки. На донорском участке брюшной стенки, используемом для взятия кожно-мышечного лоскута, могут появляться потенциальные участки ослабления брюшной стенки, выпячивания и грыжа. Для предотвращения образования грыжи большинство хирургов используют синтетическую сетку при закрытии брюшной стенки. Ткани, такие как абсорбируемые сетки, например сетки Vicryl® или TiGr® matrix, также используют при увеличении или пластике груди, т.е. в онкопластической хирургии, которая представляет собой комбинацию удаления опухоли с лимфэктомией или мастэктомией соответствующих краев и одновременной пластики молочной железы (Koo et al. 2011, Results from Over One Year of Follow-Up for Absorbable Mesh Insertion in Partial Mastectomy, Yonsei Med J 52(5):803-808, 2011). Устройства, обладающие признаками изобретения, помогают свести к минимуму использование шовных материалов, шпилек или клеев для облегчения фиксации.
(g) Устройства для восстановления мягкой ткани используют в качестве наполнителя для увеличения объема ткани, например в косметической хирургии для удаления морщин или при удалении свищей для заполнения каналов свища. В зависимости от предполагаемого применения можно использовать абсорбируемые материалы.
Имплантат можно получить из одного или более материалов, которые выбирают из следующей группы: полиалкены, полипропилен, полиэтилен, фторированные полиолефины,
политетрафторэтилен, поливинилиденфторид, полиамиды, полиуретаны, полиизопрены, полистиролы, полисиликоны, поликарбонаты, полиарилэфиркетоны, эфиры полиметакриловой кислоты, эфиры полиакриловой кислоты, ароматические сложные полиэфиры, полиимиды, полигидроксикислоты, полилактиды, полигликолиды, полигидроксибутираты, полигидроксивалериаты, поликапролактоны, полидиоксаноны, синтетические и природные олиго- и полиаминокислоты и их производные и поли(γ-бензил-L-глутаматы), псевдополиаминокислоты, белки, коллагены, полифосфазены, полиангидриды полиортоэфиры, полиоксаэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды, декстраны, декстрансульфаты, хитозаны, крахмалы, гидроксиэтилированные крахмалы, окисленная регенерированная целлюлоза, гиалуроновые кислоты, простые полиэфиры, полиэтиленгликоли, сополимеры полиэтиленгликолей и полипропиленгликолей, полицианоакрилаты, поливинилпирролидоны, смеси таких веществ, сополимеры таких веществ.
Во втором аспекте настоящее изобретение относится к процессу производства приподнятых участков в имплантате настоящего изобретения, который включает стадии, на которых
- первый слой соединяют со вторым слоем, причем такое прикрепление предпочтительно осуществляют посредством склеивания или связывания, при этом первый слой предпочтительно представляет собой хирургическую сетку, а второй слой предпочтительно представляет собой рассасывающуюся пленку полимера;
- формируют один или более приподнятых участков в пределах первого слоя или второго слоя, предпочтительно в пределах как первого, так и второго слоя, посредством:
- сжатия и термической деформации первого слоя, прикрепленного ко второму слою, или
- растягивания первого слоя, прикрепленного ко второму слою.
Более того, в этом втором аспекте настоящее изобретение относится к процессу производства имплантата в соответствии с настоящим изобретением, который включает стадии, на которых: (a) первый слой соединяют со вторым слоем посредством склеивания, ламинирования, прошивки или сшивания; и (b) проводят термоформование первого и второго слоя при нагревании под давлением.
В дополнительном альтернативном варианте осуществления настоящее изобретение относится к процессу производства имплантата в соответствии с настоящим изобретением, который включает стадии, на которых: (a) проводят термоформование хирургической сетки с образованием множества выступов; (b)-размещают термоформованную сетку в по существу плоской форме вместе с жидкой композицией для материала второго слоя; и (c) проводят отверждение материала второго слоя посредством упаривания растворителя, полимеризации, взаимодействия, сшивки или охлаждения.
В третьем аспекте настоящее изобретение относится к способу имплантации описанного выше имплантата с использованием методики открытой внутрибрюшинной фиксации, при которой приподнятые участки обращены к брюшной стенке, а слой, обращенный к париетальной стороне, сшивают с брюшной стенкой через отверстия в приподнятых участках, сводя к минимуму риск повреждения иглой расположенных ниже структур тела.
Настоящее изобретение дополнительно описано ниже в вариантах осуществления.
Рисунки показаны на следующих фигурах.
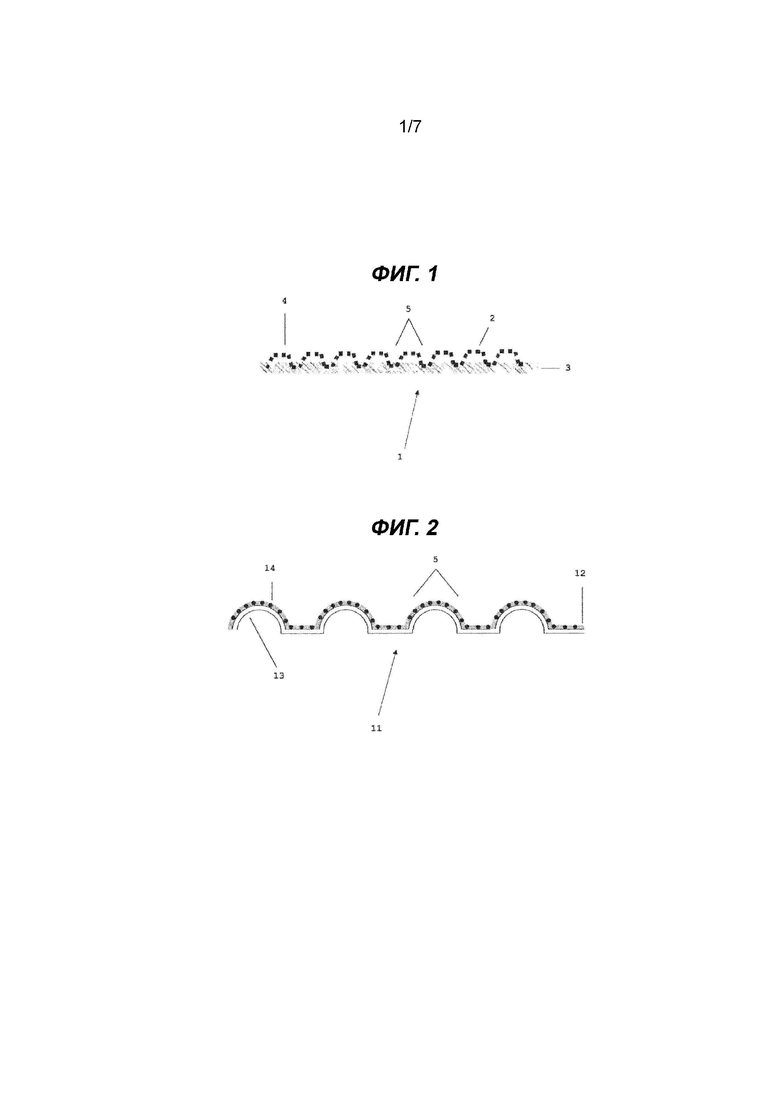
На Фиг. 1 показан вид сбоку первого варианта осуществления медицинского имплантата настоящего изобретения;
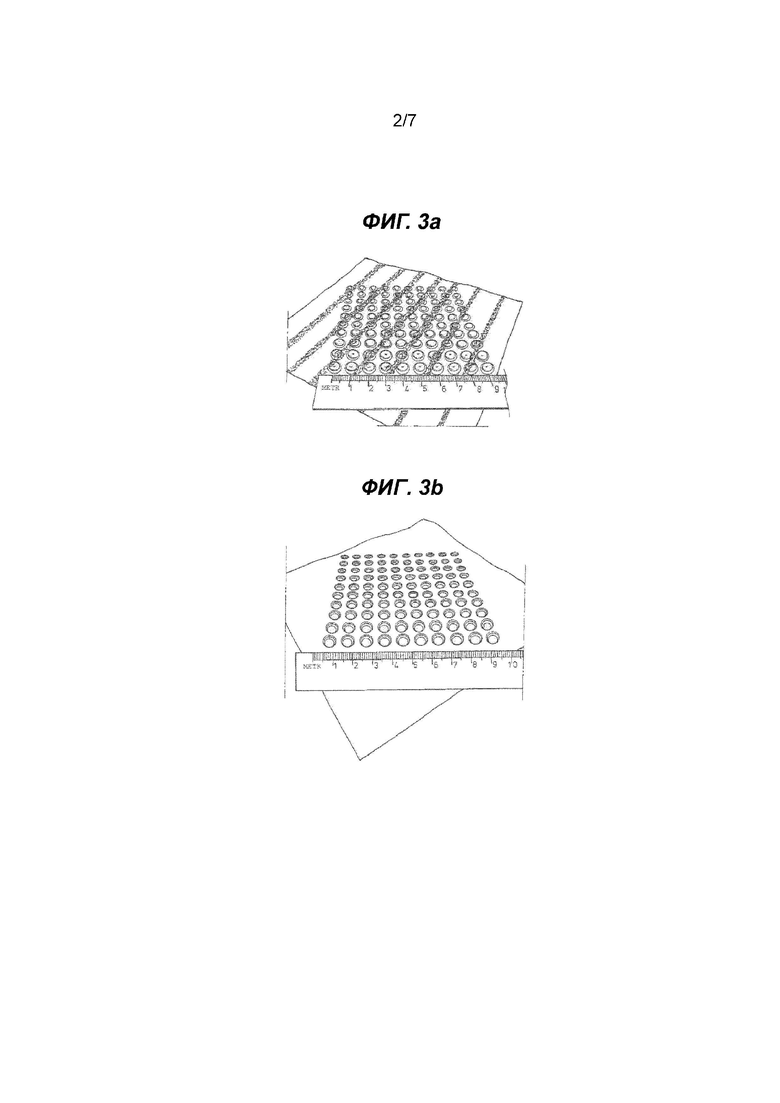
на Фиг. 2 также показан вид сбоку альтернативного варианта осуществления медицинского имплантата, причем отверстия не показаны;
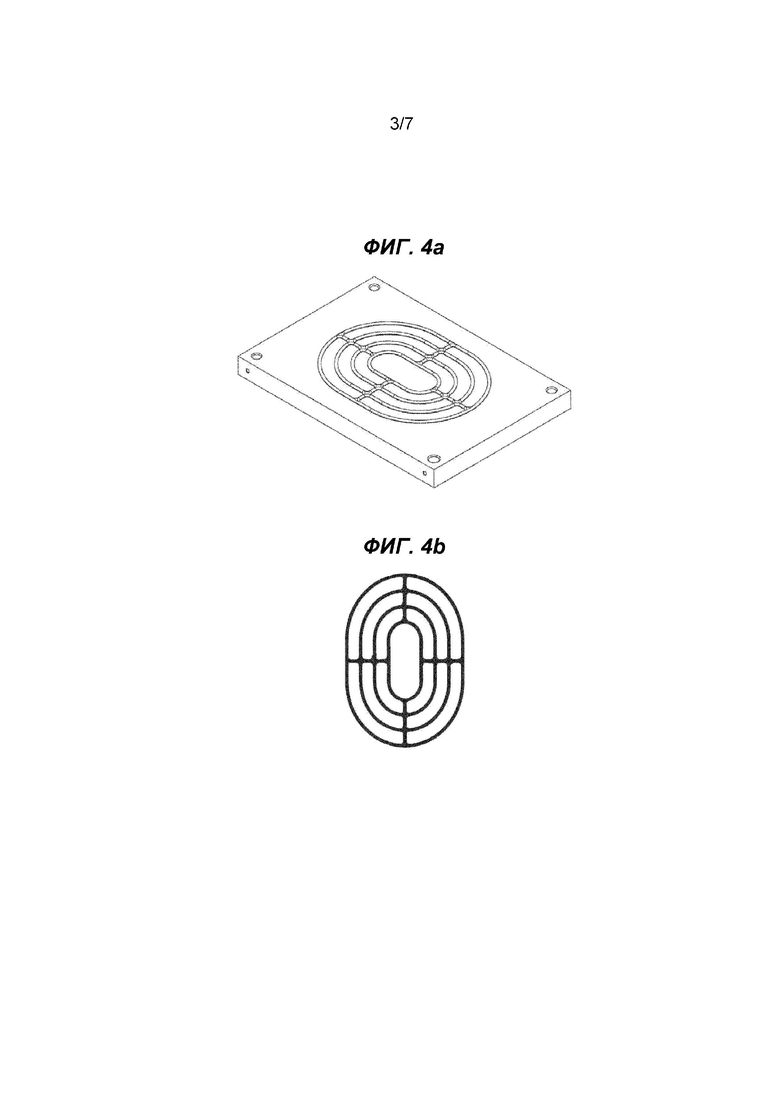
на Фиг. 3 показаны фотографии тисненого первого слоя (Фиг. 3а - париетальная сторона, Фиг. 3b - висцеральная сторона), который можно обрезать до периферии выступов, отверстия также не показаны;
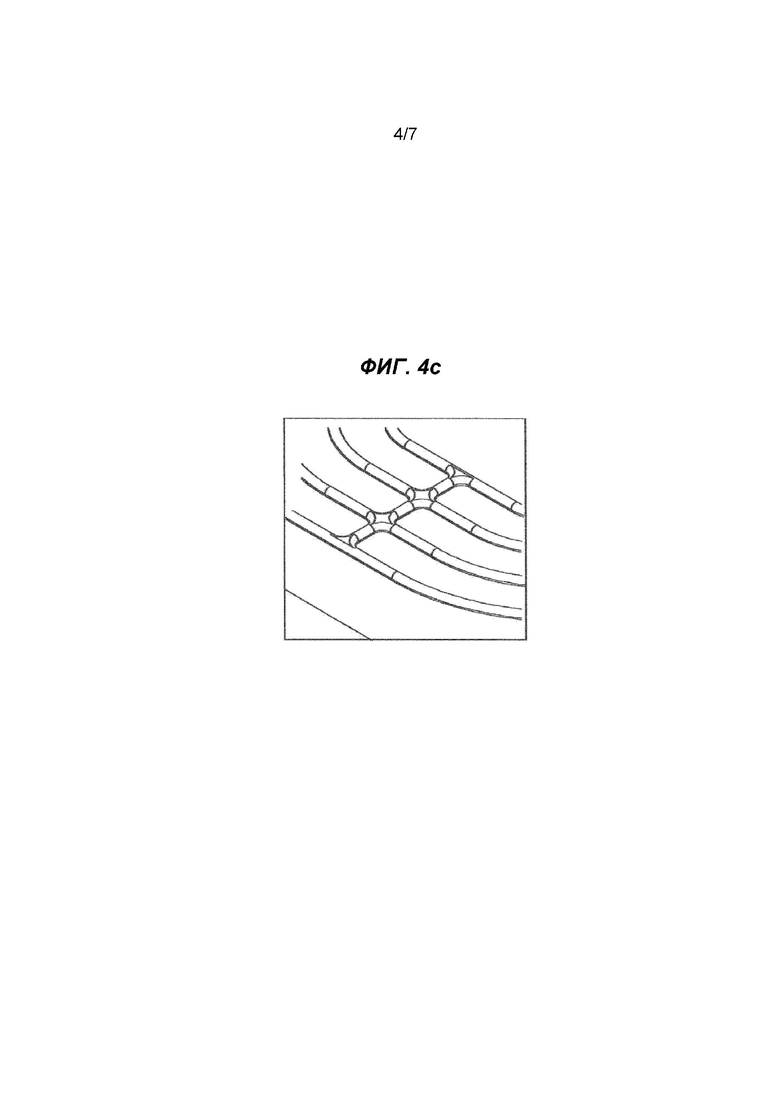
на Фиг. 4 показан эскиз термоформы для производства приподнятых участков в имплантате;
на Фиг. 5 имплантат настоящего изобретения показан на виде сбоку альтернативного варианта осуществления, причем в первом слое показаны приподнятые участки, и они имеют вырезы;
на Фиг. 6 показан вид сверху медицинского имплантата (вид на первый слой) в варианте осуществления с лепестками;
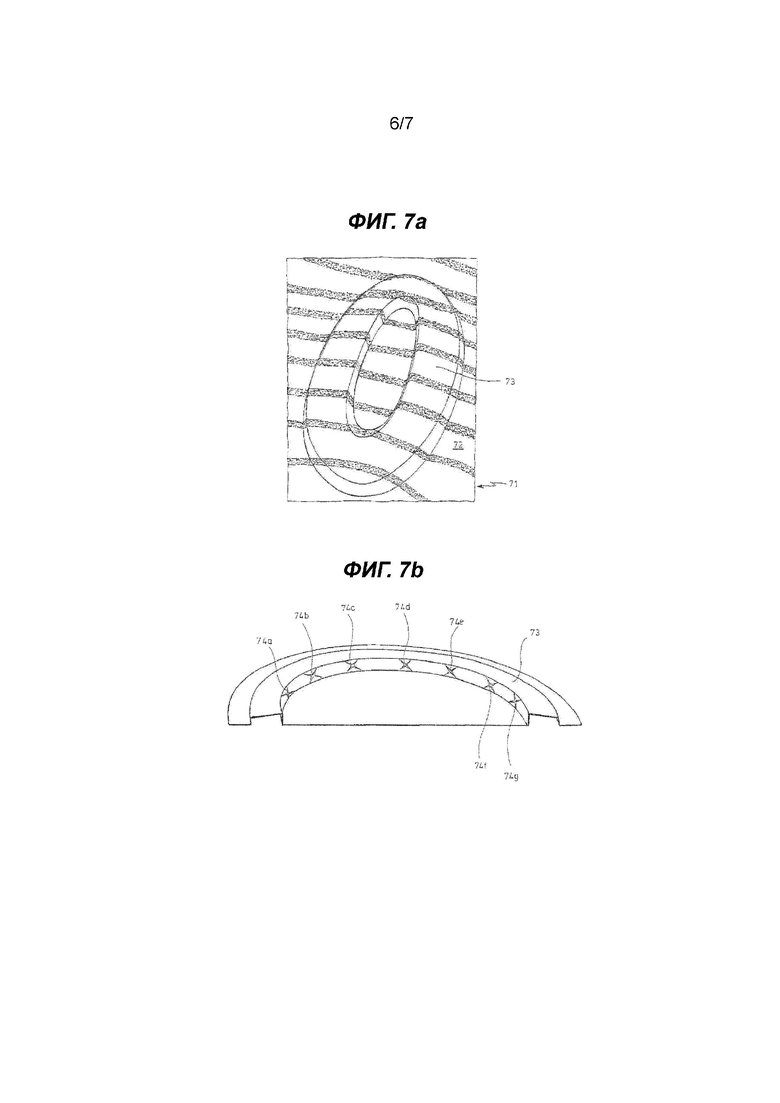
на Фиг. 7а показан хирургический имплантат в соответствии с настоящим изобретением, где один приподнятый участок в пределах первого слоя образует кромку, а на Фиг. 7b показаны вырезы в приподнятом участке (кромка); и
на Фиг. 8 показано 3D-изображение первого слоя с приподнятыми участками.
Как показано на Фиг. 1, имплантат (1) можно получить из противоспаечной барьерной пленки (3). При производстве имплантата (1) пленку (3) отливают с использованием раствора (или расплава) до определенной толщины. Сверху размещают выступающий первый слой (2) сетки. В процессе отверждения посредством удаления растворителя или при охлаждении сетка (2) частично встраивается в пленку (2), и только выступающие области или волокна (4) не будут содержать пленку (3). Для обеспечения достаточно прочного прикрепления первого слоя (2) сетки ко второму слою (3) не нужно использовать дополнительный слой сетки или специальную обработку поверхностных волокон (например, коронным разрядом). Приподнятый участок обозначен как (5). Выступы расположены по всей поверхности имплантата и обеспечивают как более надежную периферическую, так и более надежную центральную фиксацию при растягивании фиксированного материала, например, в направлении краев грыжевого дефекта, что сводит к минимуму риск проникновения в расположенные ниже ткани или органы при использовании сшивающего инструмента, или инструмента со шпильками, или хирургической иглы.
Как показано на Фиг. 2 (ср. также пример 1 ниже), в имплантате (11) сетка (14) может быть в большей или меньшей степени полностью заключена в тонкую пленку (12) PDS. Таким образом, пленка (12) PDS с встроенной сеткой (14) образует первый слой, который ламинирован со вторым слоем (13) (например, ОРЦ). Приподнятый участок обозначен как (15).
Как показано на Фиг. 3 и описано ниже в примере 1, возможно тиснение слоя ОРЦ при его использовании в качестве первого слоя. На Фиг. 3а показан вид первого и в конечном счете париетального слоя, на Фиг. 3b - вид второго слоя.
На Фиг. 4а показана термоформа для образования приподнятых участков. На соответствующей Фиг. 4b показана по существу идентичная структура, но с одним дополнительным приподнятым участком с формованной кромкой. На Фиг. 4с показан увеличенный вид части, показанной на Фиг. 4a: структура, которая подходит для образования приподнятых участков, имеет ширину 3 мм в нижней части, прямые стенки высотой 0,5 мм и верхнюю часть, которая представляет собой полукруг (d=3 мм).
На Фиг. 5 показан альтернативный вариант осуществления имплантата настоящего изобретения (51), вид сбоку, с первым (париетальным) слоем (52). Имплантат (51) также имеет второй слой (53). Приподнятые участки (54a-d), расположенные в периферической области первого слоя, содержат вырезы (55a-d), которые подходят для приема конца хирургического инструмента, так что имплантат (51) может фиксироваться на телесной ткани через вырезы (55a-d) первого слоя (52) имплантата (51).
На Фиг. 6 показан вид сверху имплантата (61) с расположенным сверху первым слоем (62), причем первый слой имеет двенадцать лепестков(63a, 63b и т. п.) в виде вырезов в его периферической области. Первый слой (62) связан со вторым слоем (64), например, доступной в продаже пленкой (i) MONOCRYL®, или (ii) INTERCEED®, или (iii) PDS+INTERCEED® (все производства Ethicon). Лепестки (63a, 63b и т. п.) могут альтернативно иметь самую различную форму (например, прямоугольную, треугольную, полукольцевую форму). Кроме того, один, несколько или все лепестки (63a, 63b и т. п.) могут проходить так, чтобы перекрывать поверхность, т. е., хотя лепестки могут представлять собой простые вырезы в первом слое, они могут альтернативно содержать некоторое дополнительное количество материала первого слоя и проходить так, чтобы перекрывать материал первого слоя.
На Фиг. 7 показан хирургический имплантат (71) в соответствии с настоящим изобретением, в котором приподнятый участок в пределах первого слоя (72) образует одну кромку (73). Как показано на Фиг. 7b, отверстия (74a-g) размещены в пределах кромки (73) и обозначены X; они имеют вид поперечных разрезов и могут принимать сшивающее устройство при хирургической имплантации упомянутого имплантата (71).
На Фиг. 8 показан эскиз 3D-изображения первого слоя с приподнятыми участками, которые могут принимать вырезы в качестве отверстий.
Следующие примеры представлены для иллюстрации, но ни в коей мере не ограничивают настоящее изобретение.
Примеры
Модифицированная сетка Proceed представляет собой экспериментальный комбинированный ламинат, полученный из серийно выпускаемой сетки Proceed® (Ethicon Inc.) со слоем ОРЦ (окисленной регенерированной целлюлозы) (висцеральная сторона), за которым следуют тонкая пленка из полидиоксанона с перфорациями диаметром 2 мм, разнесенными на 2 мм друг от друга по всей поверхности сетки, полипропиленовая сетка, тонкая пленка из полидиоксанона;
Dynamesh® Ipom (производства FEG) представляет собой сетку с двойной поверхностью с полипропиленовыми волокнами на одной стороне и волокнами ПВДФ (поливинилиденфторид) с другой стороны (висцеральная сторона). Размер пор более 1 мм.
Physiomesh® представляет собой внутрибрюшинный сетчатый имплантат с крупнопористой полипропиленовой сеткой с промежуточным ламинированием рассасывающимися пленками Monocryl®.
Пример 1) Модифицированная сетка Proceed с сотней тиснений 3 мм на париетальной стороне
Сетку Proceed® (15×15 см) помещали в форму для тиснения, которая имела 10×10 цилиндрических выступов с d=5 мм, h=5 мм. Выступы отстояли друг от друга на расстоянии приблизительно 10 мм (между центрами). Противолежащие просверленные цилиндрические отверстия d=7 мм, глубиной 10 мм также располагались на расстоянии 10 мм друг от друга. Форму в сборке нагревали на электрической плите при 120°C с каждой стороны приблизительно в течение 1 минуты без давления. Затем форму помещали под пресс без нагревания и медленно сжимали, вращая ручной маховик, и сетку и форму охлаждали в течение приблизительно 30 мин. В результате на сетке формировалось 100 выступов закругленной конической формы высотой приблизительно 3 мм, которые были ориентированы в направлении стороны PDS. Наличие выступов позволяло сшивать только выступы с помощью нити ProleneTM 2 0, что сводило к минимуму риск захвата или прокола кишечника иглой в процессе наложения шовного материала. Полученный материал представляет собой пример имплантата в соответствии с настоящим изобретением и показан на Фиг. 3. Однако на Фиг. 3 не показаны отверстия.
Пример 2) Dynamesh® IPOM с тиснением на париетальной стороне
Прямоугольник размерами 20×22 см вырезали из серийно выпускаемой DynameshTM и помещали в металлическую термоформу, изготовленную из 2 частей (положительной и отрицательной, см. ниже Фиг. 4а-4с). На одной форме четыре закругленных концентрических прямоугольника выступали из нижней балки шириной 3 мм (радиус 1,5 мм и высота 2 мм). Размеры закругленных прямоугольников были следующими:
(1) длина (l) 16,5 см, ширина (w) 12,5 см, радиус (r) 6,25 см,
(2) l=13,5 см, w=9,5 см, r=4,75 см,
(3) l=10,5 см, w=6,5 см, r=3,25 см,
(4) l=7,5 см, w=3,5 см, r=1,75 см.
Размеры определяли от кончика выступов.
Закругленные прямоугольные выступы с общей высотой приблизительно 2 мм, шириной в основании 3 мм и радиусом 1,5 мм на кончике соединяли двумя горизонтальными и двумя вертикальными балками шириной 3 мм и такой же высотой. Пересечения тисненых кружков и балок были слегка закругленными, чтобы не допускать разрезания или разрыва сетки в процессе термоформования. Отрицательная часть имела ширину приблизительно 4 мм.
Сетку нагревали на термопрессе между двумя частями формы до 110°C при давлении приблизительно 1 МПа (10 бар) и охлаждали под давлением.
На сетке формировались видимые, осязаемые выступы на париетальной стороне высотой от приблизительно 1 до 1,5 мм, что позволяло легко различать стороны, и ее можно было легко прокалывать и захватывать иглой с шовным материалом 2 0 Prolene® в области разреза, сводя к минимуму риск возможного прокалывания кишечника в ходе операции.
Пример 3) Сетка Ultrapro® с 4 выступами + пленка Monocryl®
Квадрат 20×20 см сетки Ultrapro® (Ethicon) термически деформировали на всех четырех углах. В форме из высококачественной стали располагали выступающую цилиндрическую область высотой 8 мм и диаметром 18 мм с соответствующим ей углублением. Через 2 минуты при 110°C в горячем прессе полученные выступы имели высоту приблизительно 5 мм и диаметр приблизительно 18 мм, и их можно было легко видеть и также потрогать через латексную перчатку. Затем приблизительно треть каждого выступа срезали от верхушки до основания, обращенного к центру. При этом обеспечивалось большее сопротивление при перемещении пальца по выступам к разрезу по сравнению с перемещением вдоль разреза. Кроме того, такое разрезание приподнятых участков было подходящим для простоты установки в них при введении пальцем. В выступы можно было легко ввести сшивающий инструмент. Термоформованную сетку прикрепляли к пленке Monocryl® 50 мкм круговым сшиванием в центральной области по кольцу вне тисненой области. См. эскиз на Фиг. 5.
ПРИМЕР 5) Physiomesh® с поднимаемыми периферическими лепестками
На слое Physiomesh® формировали лепестки U образной формы длиной 3 см и шириной приблизительно 2 см. Лепестки формировали как вырезы с использованием лазерного резака (CAD CAM). Отгибы были направлены в сторону центра и начинались, по меньшей мере, за 2 см от края. Лепесток мог оставаться в плоскости, подниматься или слегка выходить из плоскости для упрощения подъема и ввода устройств, таких как устройство для ушивания грыжи. См. эскиз на Фиг. 6.
Пример 6) Сетка Prolene SoftTM, ламинированная между двумя тонкими пленками PDS®, со множеством периферических вырезов
Полипропиленовую сетку (сетка Prolene Soft®) обрабатывали тепловым ламинированием между двумя пленками из полидиоксанона толщиной 5 мкм каждая, а затем проводили термоформование в металлической форме и противоположной форме, где положительная форма имела следующий профиль (d=3 см, плоская центральная часть, с каждой стороны которой по 1 см тисненого края, линейно спадающая часть кромки с высотой от приблизительно 2,5 см до 0,5 см, а также зона почти вертикального спада до 0,5 см). Тисненую область 1 см разрезали по кольцу сечениями приблизительно по 1 см, разнесенными приблизительно на 1 см. Сшивающее устройство может легко проходить через вырез, что позволяет пришивать к брюшной стенке с висцеральной стороны сетки. См. Фиг. 7a и эскиз на Фиг. 7b.
| название | год | авторы | номер документа |
|---|---|---|---|
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2014 |
|
RU2691307C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2014 |
|
RU2665188C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2014 |
|
RU2633282C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2014 |
|
RU2689763C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2013 |
|
RU2647188C2 |
| СВЕРНУТАЯ СЕТКА ДЛЯ ПЛАСТИКИ ДЕФЕКТА МЫШЕЧНОЙ СТЕНКИ | 2013 |
|
RU2625292C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ ДЛЯ ЛЕЧЕНИЯ МЫШЕЧНОЙ СТЕНКИ | 2013 |
|
RU2648833C2 |
| ХИРУРГИЧЕСКИЙ ИМПЛАНТАТ | 2015 |
|
RU2703710C1 |
| АДГЕЗИВНАЯ СТРУКТУРА С ПРОКАЛЫВАЮЩИМИ ТКАНЬ ВЫСТУПАМИ НА ПОВЕРХНОСТИ | 2012 |
|
RU2635453C2 |
| УСТРОЙСТВА ДЛЯ ВОССТАНОВЛЕНИЯ ТКАНИ С БЫСТРЫМ ВПИТЫВАНИЕМ ТЕРАПЕВТИЧЕСКИХ СРЕДСТВ | 2012 |
|
RU2608461C2 |


Группа изобретений относится к области медицинской техники, а именно к хирургическому имплантату для восстановления дефекта ткани или мышечной стенки, такого как грыжа брюшной стенки, и к процессам изготовления такого имплантата. Хирургический имплантат для лечения дефекта ткани или мышечной стенки содержит первый слой и второй слой. Первый слой имеет центральную область и периферическую область. Первый слой имеет по меньшей мере два отверстия, размещенные в периферической области первого слоя. Указанные по меньшей мере два отверстия расположены на расстоянии от периферии первого слоя. Часть каждого из указанных по меньшей мере двух отверстий выступает или выполнена с возможностью выступать относительно плоскости первого слоя на высоту, более чем в три раза превышающую толщину первого слоя. Указанные по меньшей мере два отверстия имеют размер и форму, которые позволяют производить хирургическое фиксирование имплантата на телесной ткани. Указанные по меньшей мере два отверстия имеют максимальные размеры от 2 мм до 2 см. Способ производства приподнятых участков в вышеуказанном имплантате, имеющем один или более приподнятых участков, включает стадии, на которых: первый слой соединяют со вторым слоем, причем прикрепление предпочтительно осуществляют посредством склеивания или связывания; формируют один или более приподнятых участков в пределах первого слоя или второго слоя, предпочтительно в пределах как первого так и второго слоя, посредством: сжатия и термической деформации первого слоя, прикрепленного ко второму слою, или растягивания первого слоя, прикрепленного ко второму слою. При этом первый слой предпочтительно представляет собой хирургическую сетку, а второй слой предпочтительно представляет собой рассасывающуюся полимерную пленку. Способ производства вышеуказанного имплантата включает стадии, на которых: а) первый и второй слои соединяют посредством склеивания, ламинирования, прошивки строчным или вышивальным швом; и b) проводят термоформование первого и второго слоев с применением повышенной температуры и давления. В соответствии со вторым вариантом способ производства вышеуказанного имплантата включает стадии, на которых: a) проводят термоформование хирургической сетки с образованием множества выступов; b) термоформованную сетку размещают в по существу плоской форме вместе с жидкой композицией для материала второго слоя; и c) проводят отверждение материала второго слоя посредством упаривания растворителя, полимеризации, взаимодействия, сшивки или охлаждения. Изобретения обеспечивают получение хирургического имплантата, который обеспечивает легкость имплантирования для хирурга и обладает следующими характеристиками: меньше материала (т.е. меньше чужеродных тел) и больше возможностей для прорастания ткани на париетальной стороне и устойчивости к адгезии на висцеральной стороне без изгиба имплантата, причем такой имплантат легко фиксируется на телесной ткани. 4 н. и 16 з.п. ф-лы, 12 ил.
1. Хирургический имплантат (1, 11, 51, 61, 71) для лечения дефекта ткани или мышечной стенки, содержащий:
- первый слой (2, 12, 52, 62, 72), причем первый слой имеет центральную область и периферическую область, и
- второй слой (3, 13, 53, 64),
причем
- первый слой имеет по меньшей мере два отверстия (4, 14, 55, 63, 74), размещенные в периферической области первого слоя,
- указанные по меньшей мере два отверстия расположены на расстоянии от периферии первого слоя,
- часть каждого из указанных по меньшей мере двух отверстий выступает или выполнена с возможностью выступать относительно плоскости первого слоя на высоту, более чем в три раза превышающую толщину первого слоя,
- указанные по меньшей мере два отверстия имеют размер и форму, которые позволяют производить хирургическое фиксирование имплантата на телесной ткани,
и при этом
- указанные по меньшей мере два отверстия имеют максимальные размеры от 2 мм до 2 см.
2. Имплантат по п. 1, отличающийся тем, что он дополнительно содержит третий слой, обращенный к первому слою, противоположному второму слою, который представляет собой слой синтетической абсорбируемой пленки с отверстиями, при этом третий слой предпочтительно имеет толщину от 2 мкм до 60 мкм.
3. Имплантат по любому из предшествующих пунктов, отличающийся тем, что он дополнительно имеет один или более приподнятых участков (5, 15, 54).
4. Имплантат по п. 3, отличающийся тем, что по меньшей мере один из одного или более приподнятых участков (5, 15, 54) находится в первом слое.
5. Имплантат по п. 4, отличающийся тем, что по меньшей мере один из одного или более приподнятых участков (5, 15, 54) находится в периферической области первого слоя.
6. Имплантат по п. 4 или 5, отличающийся тем, что по меньшей мере два отверстия, размещенные в периферической области первого слоя, находятся в пределах приподнятого участка первого слоя.
7. Имплантат по п. 6, отличающийся тем, что по меньшей мере одно из по меньшей мере двух отверстий, размещенных в периферической области первого слоя в пределах приподнятого участка первого слоя, представляет собой вырез (54) в заданной области или заданной части приподнятого участка первого слоя.
8. Имплантат по п. 1, отличающийся тем, что по меньшей мере одно из по меньшей мере двух отверстий предусмотрено в виде лепестка (63) в пределах первого слоя.
9. Имплантат по п. 3, отличающийся тем, что второй слой имеет один или более приподнятых участков.
10. Имплантат по п. 1, отличающийся тем, что первый и/или второй слой по меньшей мере частично выполнен из хирургической сетки, полосы, веревки, пленочной ленты, тканой структуры, плетеного материала, полотна и/или материала на основе биологических волокон, причем второй слой предпочтительно содержит сетку, материал на основе биологических волокон, пленку, тканую структуру, нетканую структуру, пленку или перфорированную пленку.
11. Имплантат по п. 3, отличающийся тем, что в пределах центральной области первого слоя расположены один или более приподнятых участков.
12. Имплантат по п. 3, отличающийся тем, что приподнятые участки имеют область основания, которая имеет круглую, треугольную, четырехугольную, пятиугольную, шестиугольную, симметричную, асимметричную, кольцевую, эллиптическую, овальную, квадратную, прямоугольную, трапециевидную или ромбовидную форму, и область головки, которая имеет плоскую, заостренную, круглую, выпуклую или вогнутую форму.
13. Имплантат по п. 1, отличающийся тем, что по меньшей мере одно из по меньшей мере двух отверстий визуально отличается от других частей первого слоя.
14. Имплантат по п. 4, отличающийся тем, что по меньшей мере некоторые из одного или более приподнятых участков в пределах первого слоя соединены друг с другом напрямую или посредством областей между ними и вторым слоем.
15. Имплантат по п. 1, отличающийся тем, что первый слой содержит по меньшей мере один из материалов, которые выбирают из следующего списка: полиалкены, полипропилен, полиэтилен, фторированные полиолефины, политетрафторэтилен, ПТФЭ, рПТФЭ, кПТФЭ, поливинилиденфторид, смеси поливинилиденфторида и сополимеров винилиденфторида и гексафторпропена, полиамиды, полиуретаны, полиизопрены, полистиролы, полисиликоны, поликарбонаты, полиарилэфиркетоны, эфиры полиметакриловой кислоты, эфиры полиакриловой кислоты, ароматические сложные полиэфиры, полиимиды, полигидроксикислоты, полилактиды, полигликолиды, сополимеры гликолида и лактида, сополимеры гликолида и лактида в соотношении 90:10, полигидроксибутираты, полигидроксивалериаты, поликапролактоны, сополимеры гликолида и ε-капролактона, полидиоксаноны, поли-п-диоксанон, синтетические и природные олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды, простые полиэфиры, полиамиды, алифатические сложные полиэфиры, ароматические сложные полиэфиры, полиуретаны, сополимеры их полимеризующихся веществ, рассасывающиеся стекла, целлюлоза, бактериальная целлюлоза, аллотрансплантат, ксенотрансплантат, коллаген, желатин и шелк.
16. Имплантат по п. 1, отличающийся тем, что второй слой содержит материал, который выбирают из следующего списка: синтетические биоабсорбируемые полимерные материалы, полигидроксикислоты, полилактиды, полигликолиды, сополимеры гликолида и лактида, сополимеры гликолида и лактида в соотношении 90:10, полигидроксибутираты, полигидроксивалериаты, поликапролактоны, сополимеры гликолида и ε-капролактона, полидиоксаноны, поли-п-диоксанон, синтетические и природные олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды, простые полиэфиры, коллаген, желатин, биоабсорбируемые гелевые пленки, сшитые с омега-3 жирными кислотами, и окисленная регенерированная целлюлоза.
17. Имплантат по п. 1, отличающийся тем, что второй слой содержит материал, который выбирают из следующего списка: синтетические нерассасывающиеся полимерные материалы, полиалкены, полипропилен, полиэтилен, фторированные полиолефины, политетрафторэтилен, ПТФЭ, рПТФЭ, кПТФЭ, поливинилиденфторид, смеси поливинилиденфторида и сополимеров винилиденфторида и гексафторпропена, полиамиды, полиуретаны, полиизопрены, полистиролы и полисиликоны.
18. Способ производства приподнятых участков в имплантате по любому из пп. 3-17, включающий стадии, на которых:
- первый слой соединяют со вторым слоем, причем прикрепление предпочтительно осуществляют посредством склеивания или связывания, при этом первый слой предпочтительно представляет собой хирургическую сетку, а второй слой предпочтительно представляет собой рассасывающуюся полимерную пленку;
- формируют один или более приподнятых участков в пределах первого слоя или второго слоя, предпочтительно в пределах как первого, так и второго слоя, посредством:
- сжатия и термической деформации первого слоя, прикрепленного ко второму слою, или
- растягивания первого слоя, прикрепленного ко второму слою.
19. Способ производства имплантата по любому из пп. 1-17, включающий стадии, на которых:
a) первый и второй слой соединяют посредством склеивания, ламинирования, прошивки строчным или вышивальным швом; и
b) проводят термоформование первого и второго слоев с применением повышенной температуры и давления.
20. Способ производства имплантата по любому из пп. 1-17, включающий стадии, на которых:
a) проводят термоформование хирургической сетки с образованием множества выступов;
b) термоформованную сетку размещают в по существу плоской форме вместе с жидкой композицией для материала второго слоя; и
c) проводят отверждение материала второго слоя посредством упаривания растворителя, полимеризации, взаимодействия, сшивки или охлаждения.
| Приспособление для суммирования отрезков прямых линий | 1923 |
|
SU2010A1 |
| FR 2914179 A1, 03.10.2008 | |||
| Способ и приспособление для нагревания хлебопекарных камер | 1923 |
|
SU2003A1 |
| Станок для изготовления деревянных ниточных катушек из цилиндрических, снабженных осевым отверстием, заготовок | 1923 |
|
SU2008A1 |
| US 6106558 A1, 22.08.2000 | |||
| МАТЕРИАЛ ДЛЯ ПЛАСТИКИ ТКАНЕЙ | 1997 |
|
RU2137441C1 |
Авторы
Даты
2018-10-24—Публикация
2014-05-13—Подача