Изобретение относится к медицине, а именно к оториноларингологии, и может найти применение при обследовании пациентов с круглогодичным аллергическим ринитом, бронхиальной астмой и т.д.
На сегодняшний день проблема объективной диагностики аллергического ринита является актуальной в связи с высоким распространением данного заболевания среди населения и наличием определенных трудностей при выполнении дифференциальной диагностики с вазомоторным ринитом и выборе оптимальной тактики лечения пациентов различных возрастных групп.
Своевременная идентификация причинно-значимого аллергена и факторов, способствующих формированию и манифестации аллергических заболеваний, позволяет улучшить качество жизни больного, предупреждает развитие в будущем бронхиальной астмы и сенсобилизации к другим видам аллергенов.
Стандартные методы, используемые врачами-аллергологами и оториноларингологами при обследовании пациентов с аллергическим ринитом, не всегда позволяют получить информацию, достаточную для постановки диагноза и верификации причинно-значимого аллергена.
В ряде случаев у больных наблюдается расхождение данных анамнеза и результатов кожного тестирования, что создает необходимость в продолжении диагностического поиска для точной идентификации значимой клинической гиперчувствительности (аллергии) к конкретному аллергену для пациентов, на проведения в последующим аллерген-специфической иммунотерапии (далее - АСИТ).
В настоящее время выполнение провокационных назальных тестов, основанных на введении аллергена в орган-мишень, представляют особый интерес как для врача-аллерголога, так и для оториноларинголога из-за отсутствия единого алгоритма проведения провокации, а также невозможностью в ряде случаев объективно интерпретировать результаты выполненного исследования.
Известен способ диагностики аллергического ринита у детей, имеющих положительный результат ПРИК-теста на Dermatophagoides pteronyssinus, включающий одновременное выполнение передней активной риноманометрии и акустической ринометрии с регистрацией в каждом носом ходе носового сопротивления и объема полости носа при следующих действиях: до нанесения контрольного раствора и исследуемого препарата с аллергеном на слизистую оболочку; после применения физиологического раствора; после нанесения последовательных разведений гистамина гидрохлорида; после пробы с деконгестантом (см. Wandalsen G.F., Mendes А.I., Matsumoto F.,  D. «Acoustic Rhinometry in Nasal Provocation Tests in Children and Adolescents», Brasil, Investig Allergol Clin Immunol, 2016, Vol. 26(3): p. 156-160).
D. «Acoustic Rhinometry in Nasal Provocation Tests in Children and Adolescents», Brasil, Investig Allergol Clin Immunol, 2016, Vol. 26(3): p. 156-160).
Недостатками данного способа являются:
- дополнительное проведение провокационного назального теста у пациентов с положительным результатом ПРИК-теста (кожный аллергологический тест) создает опасность развития у пациента генерализованной аллергической реакции;
- неполный расчет основных аэродинамических характеристик носового потока может привезти к сомнительным результатам провокационного теста;
- форма введения аллергена в полость носа не исключает распространение раствора на слизистую оболочку глотки, тем самым повышая риск развития генерализованной аллергической реакции;
- состояние пациента в ходе проведения исследования не оценивается, что является важным вопросом безопасности для пациента.
Известен также способ диагностики аллергического ринита, включающий выполнение ПРИК-теста с аллергеном, содержащим Dermatophagoides pteronyssinus и др., а также анкетирование пациентов по шкале VAS в отношении основных назальных симптомов, проведение акустической ринометрии с измерением минимальной площади поперечного сечения полости носа для каждой половины носа (далее - МППС1) и объема полости носа поэтапно до введения аллергена, через 15 и через 30 минут после его введения (см. Kyu-Sung Kim-Tae Young Jang-Young Hyo Kim «Usefulness of Allerkin House Dust Mite Extract for Nasal Provocation Testing», Korea, Clinical and Experimental Otorhinolaryngology, 2016, p. 1-5).
Недостатками данного способа являются:
- форма введения аллергена в полость носа не исключает распространение раствора на слизистую оболочку глотки, тем самым повышая риск развития генерализованной аллергической реакции;
- выполнение провокационного назального теста у пациентов с положительным результатом ПРИК-теста создает высокий риск развития генерализованной аллергической реакции;
- неполный расчет основных аэродинамических характеристик носового потока может привезти к сомнительным результатам провокационного теста.
Наиболее близким по технической сущности к заявляемому решению является способ диагностики аллергического ринита, предназначенный для пациентов, имеющих результаты ПРИК-теста на Dermatophagoides pteronyssinus, включающий введение аллергена, причем до и после этого проводят анкетирование пациентов в отношении степени выраженности основных назальных симптомов болезни и переднюю риноскопию, последовательно для каждой половины носа определяют показатели передней активной риноманометрии ПАРМ и показатели акустической ринометрии АР, при выполнении последней вычисляют объем носового потока и минимальную площадь поперечного сечения полости носа в правом и левом носовых ходах на отрезке от 0 до 22,0 мм от входа в преддверье полости носа МППС1, и на отрезке от 22,0 мм до 54,0 мм там же МППС2, на основании полученных данных устанавливают наиболее вентилируемый носовой ход (см. Tilman Keck, Kerstin Wiesmiller, Joerg Lindemann, Ajnacska Rozsasi «Acoustic rhinometry in nasal provocation test in perennial allergic rhinitis», European Archives of Oto-Rhino-Laryngology and Head & Neck. ctober, 2006, Volume 263, Issue 10, p. 910-916).
При осуществлении данного способа последовательно проводят сначала кожный ПРИК-тест на Dermatophagoides pteronyssinus и другие аллергены, далее осуществляют анкетирование больных в отношении степени выраженности основных симптомов ринита, проведение акустической ринометрии АР с регистрацией минимальной площади поперечного сечения полости носа для каждой половины носа на отрезке от 0 до 22,0 мм от входа в преддверье полости носа МППС1 и определением объема носового потока, измерение площади поперечного сечения на отрезке 22,0-54,0 мм там же МППС2, а также выполнение передней активной риноманометрии ПАРМ с измерением показателей скорости объемного носового потока в каждом носовом ходе.
При этом обследование проводят пациентам в возрасте от 18 лет до 65 лет, при отсутствии бронхиальной астмы, беременности, неврологических и других соматических заболеваний, приема системных и интраназальных антигистаминных препаратов как минимум в течение последних 5 дней.
Анкетирование пациентов в отношении выраженности основных симптомов проводят трехкратно, как и риноманометрическое обследование: перед проведением провокационного теста, через 10 минут после провокации и через 20 минут.
По результатам измерений показателя передней активной риноманометрии ПАРМ (по скорости носового потока) определяют какой из носовых ходов, правый или левый, имеет наиболее лучшую вентиляцию.
После этого в общий носовой ход с более низкой вентиляционной способностью вводят контрольную жидкость, а в общий носовой ход с наиболее высокой вентиляционной способностью распыляют раствор, содержащий аллерген и выполняют повторные измерения показателей риноманометрии ПАРМ и акустической ринометрии АР через 10 минут и через 20 минут. При этом для нанесения раствора на слизистую оболочку используют спрей.
Провокационный тест считают положительным:
- при снижении в лучше вентилируемом общем носовом ходе скорости носового потока на 40% и более;
- также при уменьшении в лучше вентилируемом общем носовом ходе показателей скорости носового потока от 20-40% в сочетании с наличием увеличения интенсивности назальных симптомов, соответствующим 3 баллам согласно анкетированию, или при наличии 4 баллов при анализе степени выраженности симптомов, независимо от изменений значений скорости носового потока, зарегистрированных при передней активной риноманометрии.
Недостатками данного способа являются:
- интерпретация результата теста, как «положительный», осуществляется только по наличию положительных субъективных симптомов, что может привести к ложноположительному результату;
- способ введения аллергена в полость носа не исключает распространение раствора на слизистую оболочку глотки, тем самым повышая риск развития генерализованной аллергической реакции-анафилаксии;
- выполнение провокационного назального теста у пациентов с положительным результатом ПРИК-теста создает высокий риск развития генерализованной аллергической реакции;
- неполный расчет основных аэродинамических характеристик носового потока может привезти к сомнительным результатам провокационного теста.
- проведение одновременного кожного ПРИК-теста и провокационного теста существенно повышает риск развития анафилаксии.
Технический результат заявляемого решения заключается в повышении точности и безопасности диагностики аллергического ринита путем дифференциации пациентов, субъективного анализа симптомов аллергии и объективной оценки местной реакции слизистой оболочки носа в ответ на воздействие аллергена для исключения риска развития у пациентов анафилаксии.
Для достижения указанного технического результата в способе диагностики аллергического ринита, предназначенном для пациентов, имеющих результаты ПРИК-теста на Dermatophagoides pteronyssinus, включающем введение аллергена, причем до и после этого проводят анкетирование пациентов в отношении степени выраженности основных назальных симптомов болезни и переднюю риноскопию, последовательно для каждой половины носа определяют показатели передней активной риноманометрии ПАРМ в фазу вдоха и показатели акустической ринометрии АР, при выполнении последней вычисляют объем носового потока и минимальную площадь поперечного сечения полости носа в правом и левом носовых ходах на отрезке от 0 до 22,0 мм от входа в преддверье полости носа МППС1, и на отрезке от 22,0 мм до 54,0 мм там же МППС2, на основании полученных данных устанавливают наиболее вентилируемый носовой ход, согласно изобретению, исследование проводят у пациентов с отрицательными результатами ПРИК-теста, анкетирование осуществляют по модифицированной визуальной аналоговой шкале м-ВАШ, а наиболее вентилируемый носовой ход устанавливают, используя дополнительные данные ПАРМ, такие как носовое сопротивление в фазу вдоха в каждой половине носа при давлении 150 Па, и одновременно с этим определяют показатели ринорезистометрии РР в фазу вдоха, которые включают данные носового сопротивления при скорости объемного потока 250 мл/с, причем все измеренные показатели ПАРМ, РР и АР считают исходными, затем продолжают исследование, при этом все последующие поэтапные измерения показателей, а именно скорости носового потока, носового сопротивления, объема носового потока, данные МППС1 и МППС2, выполняют только для наиболее вентилируемого носового хода, которые сравнивают с исходными показателями, причем при увеличении значения производят расчет прироста показателя в процентах по формуле:
Р1=((I2-I1)/I1)×100%, где:
I2 - измеренное значение показателя;
P1 - прирост в процентах показателя по отношению к исходным значениям;
I1 - исходный показатель до начала пробы,
а при снижении значения производят расчет снижения показателя в процентах по формуле:
P2=((I1-I2)/I1)×100%, где:
I1 -измеренное значение показателя;
Р2 - снижение в процентах показателя по отношению к исходным значениям;
I1 - исходный показатель до начала пробы,
при этом в начале исследования используют контрольную жидкость, затем растворы аллергена; затем расчет показателей прироста P1 и показателей снижения Р2 используют для трактовки результатов исследования, если изменения показателей Р1 и Р2 по отношению к исходным значениям меньше или равны 20%, продолжают обследование, при этом применение растворов, содержащих аллерген, начинают с наименьшей концентрации 10-3 с постепенным переходом к раствору, содержащему цельный аллерген; если изменения составляют менее 40%, то повторно последовательно используют растворы с разведениями аллергена 10-2, 10-1 и цельный аллерген, исследование прекращают, если результат трактуют, как отрицательный, при отсутствии значимых изменений риноманометрических показателей, и рекомендуют пациенту плановое оперативное лечение у оториноларинголога; исследование также прекращают, если результат трактуют, как положительный, при: субъективном ухудшении состояния пациента по шкале м-ВАШ до выраженной степени, хотя бы 2-х из 4-х симптомов; или при одновременном приросте показателей носового сопротивления более чем на 40% при ПАРМ и при РР; при убыли показателей скорости носового потока более чем на 40%; при снижении показателей МППС1 более чем на 25% при АР, и рекомендуют пациенту продолжить лечение у аллерголога.
Также согласно изобретению за 3 месяца до обследования отменяют системные кортикостероиды, а за 1 месяц - антилейкотриеновые и антигистаминные препараты; за 10 дней до проведения обследования отменяют топические деконгестанты и топические кортикостероиды.
Также согласно изобретению перед началом обследования выполняют контроль артериального давления, а при определении наиболее вентилируемого носового хода по данным МППС1 и МППС2 оценивают симметричность носового дыхания.
Также согласно изобретению для нанесения образцов на слизистую оболочку носа используют сухую губку Merocel Hemox, из которой после нанесения растворов и ее разбухания вырезают образцы для исследования длиной 3,0-3,5 см, высотой 3,0 см и толщиной 0,2 см, и образцы с контрольной жидкостью помешают на 15 минут в правый и левый носовые ходы, а образцы с аллергеном для исследования помешают на 15 минут в наиболее вентилируемый носовой ход.
Обследование проводят у пациентов определенной группы и при соблюдении определенных условий, а именно:
- только у пациентов с субъективными симптомами аллергического ринита (затруднением носового дыхания) и отягощенным аллергоанамнезом;
- необходимо наличие у этих пациентов отрицательных результатов ПРИК-теста на значимые аллергены и нормальный уровень специфических Ig Е на данные значимые аллергены.
Дифференциация пациентов позволяет исключить угрозу развития генерализованной аллергической реакции, так как при наличии отрицательного или сомнительного результатов ПРИК-теста и субъективных признаков аллергии требуется достоверная идентификация аллергена, или опровержение наличия сенсибилизации к последнему.
Дополнительное проведение резистометрии РР с расчетом носового сопротивления в каждом носовом ходе и совмещенное с измерением сопротивления при показателях передней активной риноманометрии ПАРМ в фазу вдоха позволяет наиболее точно зафиксировать отсутствие реакции на введения аллергена и установить или исключить развитие отека.
Последовательное нанесение на слизистую оболочку полости носа обоих общих носовых ходов сначала контрольной жидкости (далее - КЖ), а затем растворов различных разведений аллергенов и поэтапные измерения показателей скорости носового потока, носового сопротивления, объема носового потока, данные МППС1 и МППС2 до, после введения КЖ и далее применение разведений аллергена в равные промежутки времени, позволяют наиболее точного дифференцировать реактивный отек на фоне вазомоторного ринита от истинной аллергической реакции.
Применение растворов аллергена, начиная с наименьшей концентрации 10-3, с постепенным переходом к раствору, содержащему цельный аллерген, создает наиболее безопасные условия развития аллергической реакции при получении положительного результата провокационного теста.
Последовательное выполнение передней риноскопии также выступает в качестве дополнительного визуального контроля за реактивными изменениями, происходящими в слизистой оболочки полости носа на фоне введения аллергена.
Измерения показателей носового дыхания в фазу вдоха наиболее полно характеризуют изменения вентиляционной способности носовых ходов ответ на воздействие аллергена.
Положительным результат провокационного теста считают при одновременном приросте показателя носового сопротивления более чем на 40% при резистометрии и передней активной риноманометрии, и снижении (убыли) скорости носового потока более чем на 40% по сравнению со значениями, измеренными до введения раствора с аллергеном, при снижении показателей МППС1 более чем на 25% при АР, Изменения показателей ПАРМ и РР до 20% считаются физиологической реакцией слизистой оболочки на климатические условия и т.д.
Использование в качестве вспомогательного устройства для распределения КЖ и растворов аллергена губки Merocel Hemox позволяет обеспечить равномерное распределение раствора на слизистой оболочке носа, способствует локальному нанесению аллергена. Микродисперсная оксицеллюлоза, из которой изготовлена губка, является гипоаллергенной и хорошо впитывает и удерживает раствор, что препятствует его попаданию на слизистую оболочку рото- и гортаноглотки.
Из вышесказанного следует, что введенные отличительные признаки влияют на указанный технический результат, находятся с ним в причинно-следственной связи.
Способ иллюстрируется чертежами, где:
- на фиг. 1 изображена губка Merocel Hemox в готовом виде после пропитывания растворами (форма губки);
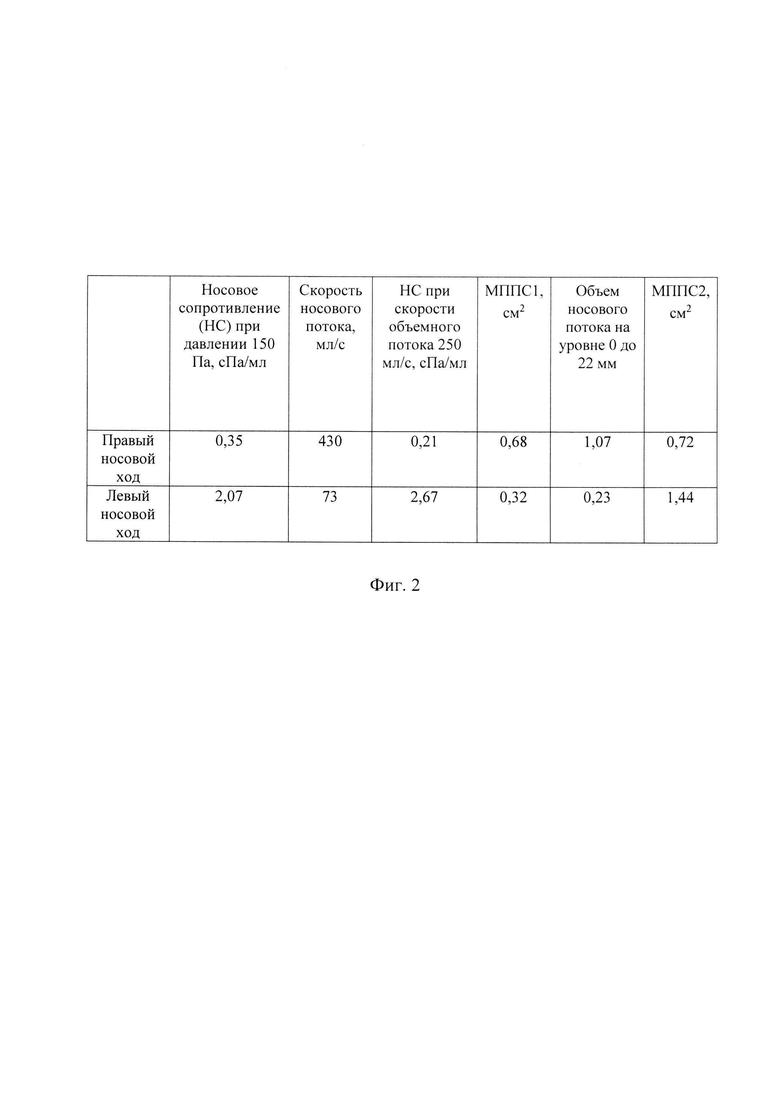
- на фиг. 2 представлена таблица с результатами измерений в левом и правом носовых ходах исходных показателей ПАРМ, РР в фазу вдоха и АР из клинического примера, а именно: носового сопротивления и скорости носового потока при давлении 150 Па, носового сопротивления при скорости объемного потока 250 мл/с, МППС1 и объема носового потока на данном уровне и МППС2;
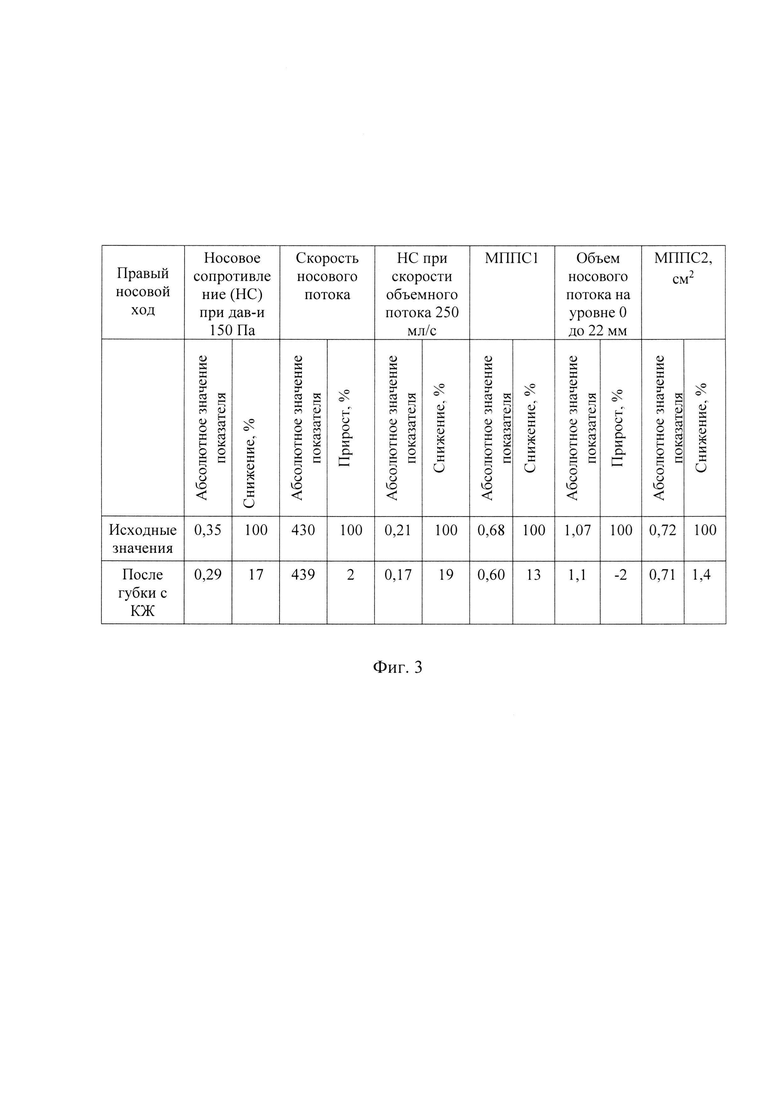
- на фиг. 3 представлена таблица из клинического примера с результатами измерений вышеуказанных показателей в правом носовом ходе в фазу вдоха до и после применения губки, пропитанной раствором КЖ в абсолютных значениях, а также внесены данные о приросте или снижении показателей после применения губки с КЖ в процентах;
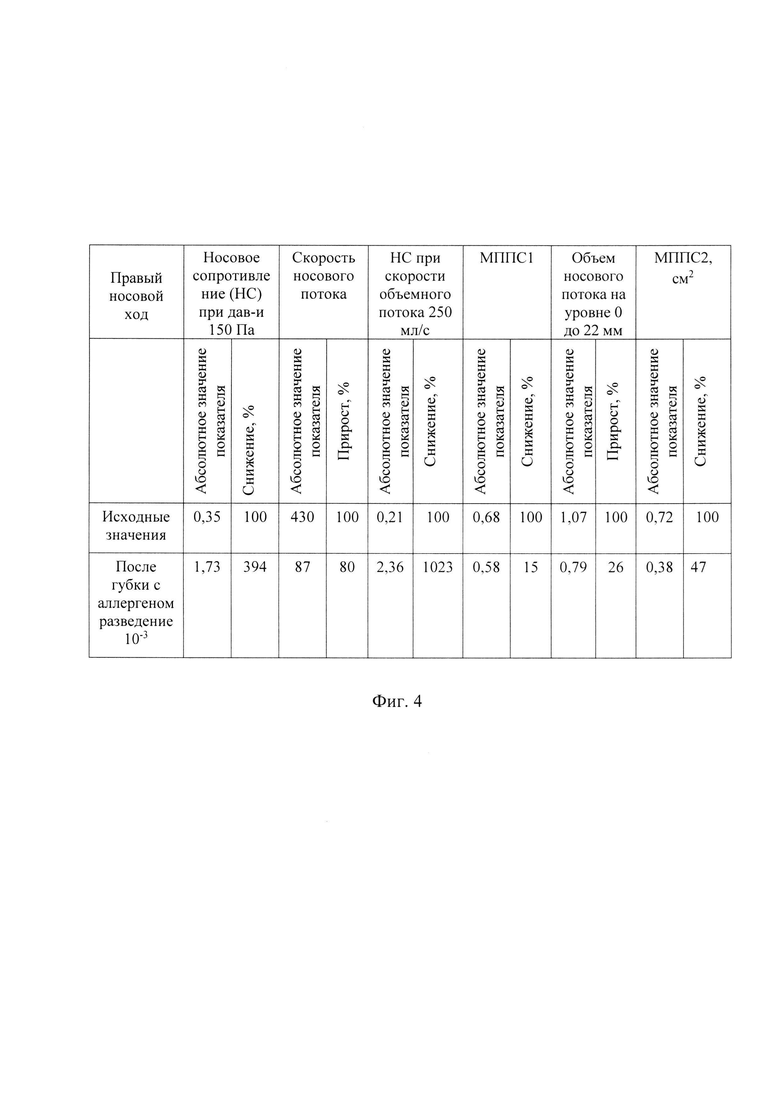
- на фиг. 4 показана таблица из клинического примера с результатами измерений в правом носовом ходе исходных показателей ПАРМ, РР и АР, а именно: носового сопротивления и скорости носового потока при давлении 150 Па, носового сопротивления при скорости объемного потока 250 мл/с в фазу вдоха, МППС1 и объема носового потока на данном уровне и МППС2 до введения аллергена и КЖ; кроме этого в таблицу внесены значения повторно измеренных выше перечисленных показателей, зарегистрированных после применения губки, пропитанной аллергеном в разведении 10-3, а также выполнен расчет прироста или снижения (убыли) значений данных показателей по сравнению с исходными данными;
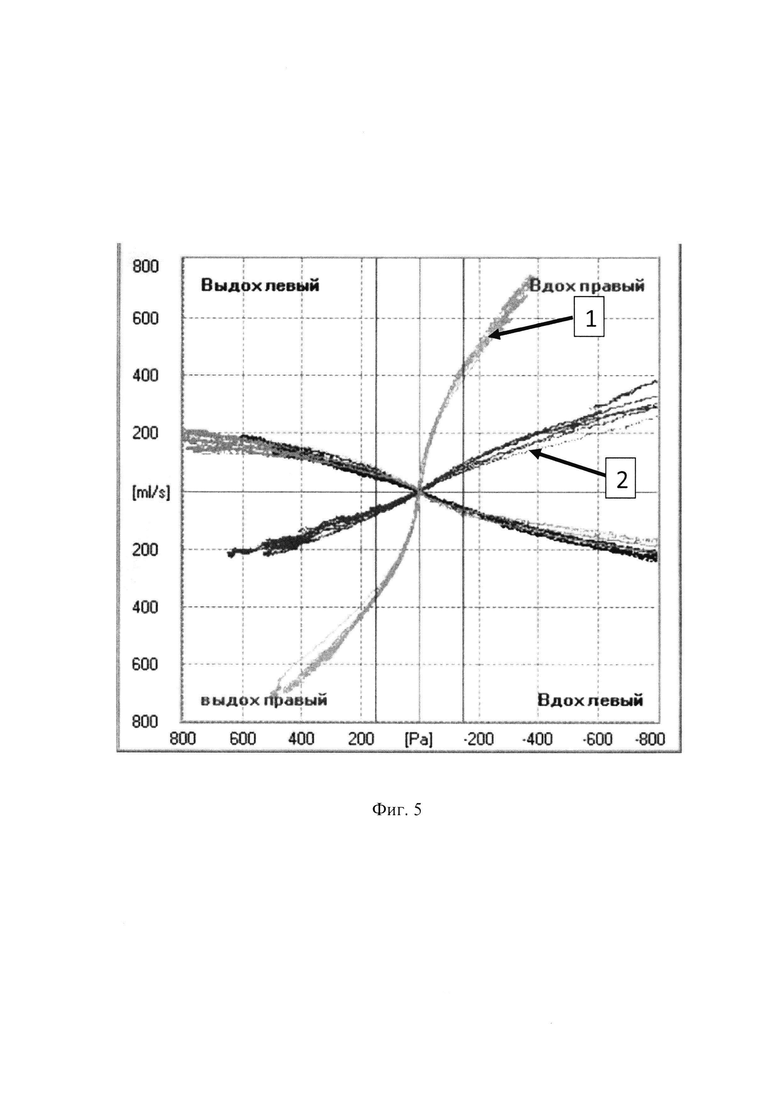
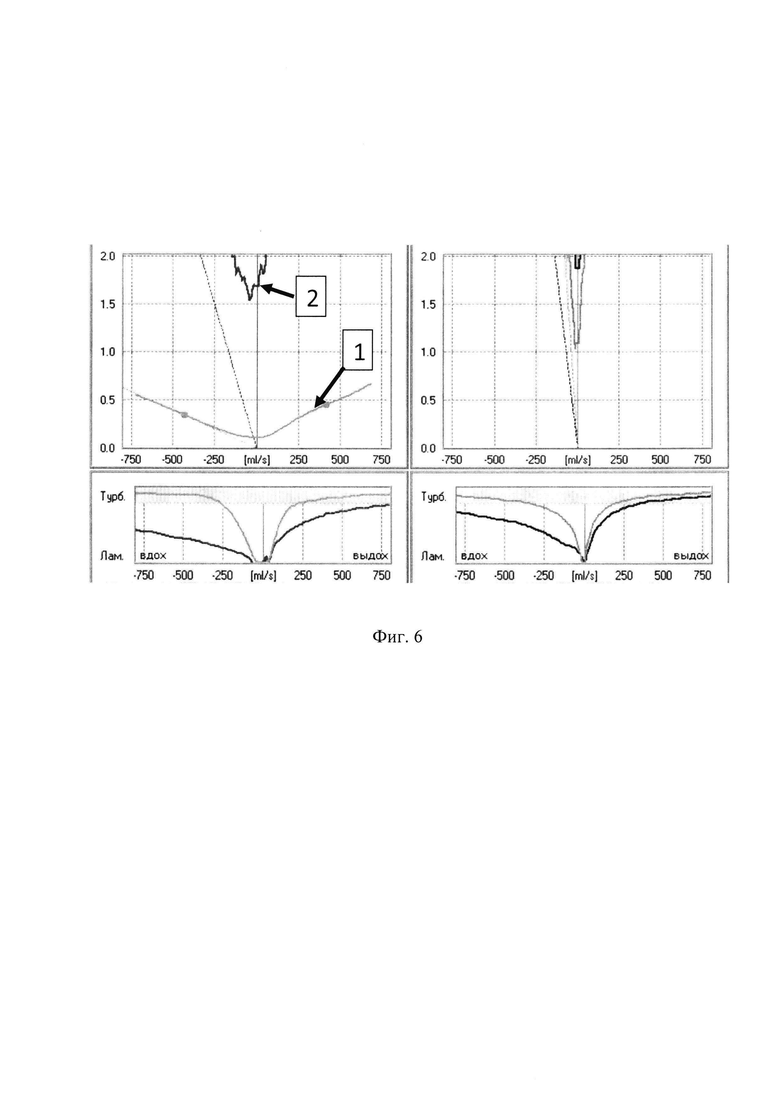
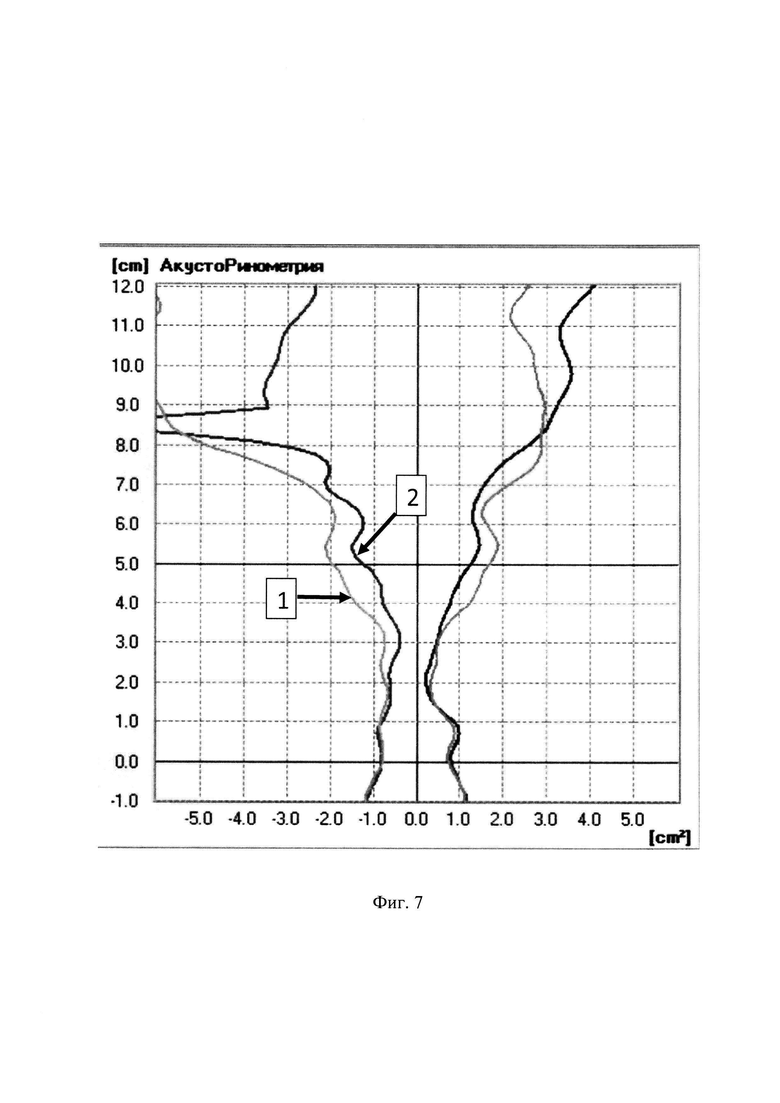
- на фиг. 5, фиг. 6 и фиг. 7 показаны распечатки графиков ПАРМ, РР и АР из клинического примера, где:
1 - исходная кривая до введения губок, пропитанных растворами КЖ или аллергена;
2 - кривая через 15 минут после введения и последующего извлечения губки, пропитанной раствором, содержащим аллерген в разведении 10-3.
Способ осуществляют следующим образом.
Совместно с врачом-аллергологом отбирают пациентов, имеющих отрицательные результаты ПРИК-теста с аллергенами при наличии субъективных симптомов аллергического ринита и отягощенным аллергоанамнезом. При этом обследование выполняют только пациентам старше 18 лет, не имеющим на момент осмотра следующих противопоказаний:
- острых воспалительных заболевания лор-органов;
- беременность и кормление грудью;
- анафилаксия в анамнезе;
- прием топических и системных бета-блокаторов;
- хронические заболевания в стадии декомпенсации.
За 3 месяца до обследования отменяют системные кортикостероиды, за 1 месяц - антилейкотриеновые и антигистаминные препараты.
За 10 дней до проведения провокационного теста отменяют топические деконгестанты и топические кортикостероиды, рекомендуют исключить выраженные физические нагрузки, посещение сауны, бани.
Перед началом обследования пациенту предлагают в течение 15 минут в положении сидя спокойно подышать носом.
Контроль артериального давления - перед началом обследования.
На первом этапе выполняют анкетирование по модифицированной визуальной аналоговой шкале (далее - м-ВАШ) и выясняют степень выраженности основных симптомов: затруднение носового дыхания, зуд в полости носа, выделения из носа, глазные симптомы.
При этом результат от 0 до 1 балла по шкале м-ВАШ расценивают как отсутствие симптома, результат от 2 см до 4 баллов - как легкую степень выраженности симптома, результат от 5 до 7 баллов - как умеренную степень выраженности симптома, результат 8 и более баллов - как выраженную степень выраженности симптома.
Полученные баллы по всем симптомам суммируют и оценивают общую степень интенсивности симптомов:
- от 0 до 6 баллов - отсутствие симптомов;
- от 7 до 20 баллов - легкая степень;
- от 21 до 30 баллов - умеренная степень;
- от 31 до 40 баллов - тяжелая степень.
Далее выполняют общий оториноларингологический осмотр. Особое внимание во время передней риноскопии уделяют цвету слизистой оболочки, ее влажности, размерам нижних носовых раковин, конфигурации перегородки носа, характеру содержимого полости носа (слизистый секрет, гной), в ходе задней риноскопии осматривают хоаны, оценивают задний край перегородки носа, размер задних концов носовых раковин, наличие полипов.
Следующим этапом, используя комплекс «RHINO-SYS» фирмы Happersberger Otopront GmbH (ФРГ), измеряют показатели передней активной риноманометрии (ПАРМ) и ринорезистометрии (далее - РР) в фазу вдоха, с последующим проведением акустической ринометрии (АР).
При выполнении ПАРМ и РР используют маску, нужного размера, оснащенную высокочувствительным датчиком измерения и катетером, который прикрепляют к специальному адгезивному носовому адаптеру, соединенному с пневмотахометром. Между маской и измерительной насадкой помещают съемный фильтр. Риноманометр соединяют с персональным компьютером.
В начале исследований обтурируют левую половину носа специальным адаптером, соединенным силиконовой трубкой и платформой комплекса «RHINO-SYS» и просят пациента выполнить спокойные дыхательные движения в маску с закрытым ртом.
С помощью программного обеспечения комплекса «RHINO-BASE» производят одновременно вычисление и запись показателей ПАРМ и PP. Показатели ПАРМ включают: носовое сопротивление и скорость носового потока для правой половины носа при давлении 150 Па в фазу вдоха. Среди показателей РР регистрируют носовое сопротивление при скорости объемного потока 250 мл/с для оценки степени назальной обструкции в фазу вдоха.
Затем выполняют аналогичные измерения, но уже обтурируя правую половину носа.
С помощью программы RHINO-BASE измеряют вышеуказанные показатели ПАРМ и РР и строят соответствующие графики зависимости носового потока от давления, характеризующие вентиляционную способность каждого носового хода.
Далее с учетом измеренных показателей сначала устанавливают наиболее вентилируемый носовой ход, в котором измеренные в фазу вдоха значения скорости носового потока имеют наибольшее значение, а показатели сопротивления минимальны.
Затем выполняют акустическую ринометрию АР. Для этого используют специальную трубу с импульсным генератором, по которой подают акустический сигнал с частотой слышимого звука от 150 до 10000 Гц.
В результате с помощью программы RHINO-ACOUSTIC строят графическое изображение звуковой волны, распространяющейся в полости носа с учетом характера строения внутриносовых структур.
При этом с помощью программного обеспечения рассчитывают минимальную площадь поперечного сечения полости носа в правом и левом носовых ходах на отрезке от 0 до 22 мм от входа в преддверье полости носа (обозначаемую как МППС1), и на отрезке от 22 мм до 54 мм от входа в преддверие полости носа (обозначаемую как МППС2), и производят расчет объема носового потока в правом и левом носовых ходах на отрезке от 0 до 22 мм от входа в преддверье полости носа.
По построенному графику оценивают симметричность носового дыхания и устанавливают наиболее вентилируемый носовой ход, данные сопоставляют с результатами ПАРМ и PP.
Все измеренные показатели ПАРМ, РР и АР считают исходными для проведения дальнейших этапов исследования.
Все последующие измерения показателей носового дыхания выполняют только для наиболее вентилируемого носового хода.
Для этого из сухой губки Merocel Hemox вырезают два прямоугольных фрагмента длиной 3,0-3,5 см, высотой 1,0 см и толщиной 0,2 см. Таким образом, готовят две губки №1.
Затем на обе губки №1 с помощью инсулинового шприца наносят КЖ, производства АО «Биомед» им. И.И. Мечникова, в объеме 0,4-0,5 мл. Затем ждут в течение 1 минуты, пока губки №1 разбухнут. При этом губки №1 увеличиваются от первоначальных размеров примерно в 2 раза.
Далее из губок №1, пропитанных КЖ, вырезают две губки №2 определенной формы (фиг. 1), размеры которой следующие: длина 3,0-3,5 см, высотой 3,0 см и толщиной 0,2 см. Обе губки №2 помешают на 15 минут в правый и левый носовые ходы соответственно.
По истечению времени губки №2 извлекают и выполняют анализ степени выраженности назальных симптомов по м-ВАШ, проводят переднюю риноскопию, а также повторно измеряют аналогичные показатели ПАРМ и РР в фазу вдоха и показатели АР только для носового хода с наибольшей вентиляцией. Все зарегистрированные показатели: носовое сопротивление и скорость носового потока, носовое сопротивление при скорости объемного потока 250 мл/с, МППС2, МЛПС1 и объем носового потока на данном отрезке сравнивают с исходными показателями.
Если измеренное значение увеличилось по отношению к исходному показателю, то производят расчет прироста показателя в процентах. Для этого используют формулу:
Р1=((I2-I1)/I1)×100%, где:
I2 - измеренное значение показателя;
P1 - прирост в процентах показателя по отношению к исходным значениям;
I1 - исходный показатель до начала пробы.
При снижении значений показателей по отношению к исходным значениям для расчета используют другую формулу:
P2=((I1-I2)/I1)×100%, где:
I1 - измеренное значение показателя;
Р2 -снижение в процентах показателя по отношению к исходным значениям;
I1 - исходный показатель до начала пробы.
Если изменения показателей P1 и Р2 по отношению к исходным значениям меньше или равны 20%, то данные изменения расценивают как физиологическую реакцию со стороны слизистой оболочки и продолжают обследование.
Действия по подготовке губок №1 и №2 повторяют.
При этом губки №1 и №2 всегда готовят одинаково (описанным выше способом), однако пропитывают губки разными растворами.
Повторно из сухой губки Merocel Hemox готовят сначала губку №1, однако ее пропитывают раствором, содержащим Dermatophagoides pteronyssinus, производства АО «Биомед» им. И.И. Мечникова, в наименьшей концентрации 10-3.
При этом на губку №1 с помощью инсулинового шприца наносят 0,4-0,5 мл указанного раствора. Ждут, пока губка №1 разбухнет. Затем вырезают из нее губку №2 длиной 3,0-3,5 см, высотой 3,0 см и толщиной 0,2 см. Затем губку №2 помешают в носовой ход с установленной на первом этапе обследования наибольшей вентиляционной способностью.
Затем через 15 минут губку №2 извлекают, проводят анкетирование по шкале м-ВАШ, определяя степень обструкции, повторяют переднюю риноскопию, ПАРМ, РР и АР.
Показатели снова сравнивают с исходными значениями носового сопротивления и скорости носового потока, носового сопротивления при скорости объемного потока 250 мл/с, МППС1 и объема носового потока на данном отрезке и МППС2.
Затем при увеличении вновь измеренного показателя по сравнению с исходным показателем проводят расчет прироста в процентах, используя формулу №1.
При снижении вновь зарегистрированного показателя по отношению к исходному значению - рассчитывают процент его снижения, используя формулу №2.
При одновременном приросте показателей носового сопротивления более чем на 40%, зарегистрированных при резистометрии РР и передней активной риноманометрии ПАРМ, и снижении скорости носового потока более чем на 40% говорят о положительном результате провокационного теста.
Затем, если изменения составляют менее 40%, то повторно готовят губки №1, последовательно пропитывают их растворами, содержащими аллерген в разведении 10-2, затем 10-1. И так продолжают, доходя до цельного раствора аллергена при отсутствии значимых изменений показателей, готовят из них губки №2.
При появлении положительный реакции или субъективном ухудшении состояния пациента по м-ВАШ до выраженной степени хотя бы 2-х из 4-х симптомов исследование останавливают, а результат теста трактуют, как положительный и пациенту рекомендуют продолжение лечения у аллерголога с возможным проведением аллерген специфической иммунотерапии.
При отсутствии значимых изменений или, напротив, улучшении носового дыхания по шкале м-ВАШ в сочетании с понижением носового сопротивления и повышением скорости носового потока, увеличением МППС1 и объема носового потока результат провокационного теста оценивают, как отрицательный, обусловленный вазомоторным компонентом и рекомендуют оперативное лечение у оториноларинголога.
Способ поясняется следующим примером.
Пациент В., 23 года обратился в лечебно-диагностическое отделение ФГБУ «СПБ НИИ ЛОР» Минздрава России к врачу-аллергологу с жалобами на периодическое затруднение носового дыхания, чихание и зуд в глазах.
Пациенту проведено обследование у аллерголога, включающее кожный ПРИК-тест на Dermatophagoides pteronyssinus и другие аллергены. Получены отрицательные результаты кожного ПРИК-теста.
Ранее пациент не получал лечения, при ухудшении дыхания периодически использовал сосудосуживающие капли и эпизодически антигитаминые препараты.
При анкетировании шкале м-ВАШ установлена умеренная степень нарушения носового дыхания и чихание (по 6 баллов), а зуд в полости носа, выделения из носа и глазные симптомы выражены в легкой степени (каждый симптом по 2 балла), общая сумма баллов составила 18, то есть легкая степень тяжести симптомов.
На момент осмотра перед началом исследования артериальное давление - 120/80 мм. рт.ст. При оториноларингологическом осмотре: риноскопия: слизистая оболочка носа бледно-розовая, с цианотичным оттенком, отечная. Нижние носовые раковины отечные, больших размеров, передние концы нижних носовых раковин хорошо сократимы при анемизации. Перегородка носа искривлена влево.
Со стороны других ЛОР-органов без особенностей.
Затем пациенту выполнено риноманометрическое обследование исходной функции носового дыхания, включающее ПАРМ, РР и АР. Результаты измерений представлены на фиг. 2.
Согласно результатам ПАРМ и резистометрии РР полученные графики зависимости носового потока от давления не симметричны. В правом носовом ходе в фазу вдоха определяются наиболее низкие показатели носового сопротивления при давлении 150 Па и при скорости объемного потока 250 мл/с, в связи, с чем скорость носового потока имеет наибольшее значение 176 мл/с (против 96 мл/с, измеренных в левом носовом ходе).
Данный сравнительный анализ указывает на наиболее лучшую вентиляцию правого носового хода. Поэтому для проведения дальнейших этапов обследования использован анализ изменений показателей носового дыхания только в правом носовом ходе.
Для этого из сухой губки Merocel Hemox вырезали две губки №1 длиной 3,5 см, высотой 1,0 см и толщиной 0,2 см. Затем пропитали каждую губку №1 контрольной жидкостью в объеме 0,5 мл, производства АО «Биомед» им. И.И. Мечникова. Далее после того как губки №1 разбухли, вырезали из них губки №2 по заданным размерам: длина 3,5 см, высота 3,0 см и толщина 0,2 см и поместили в обе половины носа.
Через 15 минут губки №2 извлекли, провели риноскопию: слизистая оболочка носа бледно-розовая, с цианотичным оттенком, отечная. Отек нижних носовых раковин незначительно уменьшился. Перегородка носа искривлена влево. Затем пациенту выполнили повторные измерения показателей носового дыхания и сравнили их с исходными показателями, последние представлены на фиг. 3.
Далее выполнен и показан расчет изменений показателей носового дыхания в правой половине носа в фазу вдоха, по отношению к исходным значениям с использованием формул №1 и №2.
Расчет изменений показателей ПАРМ и РР:
1. Снижение носового сопротивления в правой половине носа рассчитано по формуле:
Р2=(0,35-0,29)/0,35×100%=17%,
таким образом, Р2=17%, то есть на 17% снизилось сопротивление после введения губки, что говорит об отсутствии дыхания на фоне губки;
2. Увеличение скорости носового потока рассчитано по формуле:
Р1=((439-430)/430)×100)=2,
3. Снижение носового сопротивления при скорости объемного потока 250 мл/с рассчитано по формуле:
Р2=(0,21-0,17)/0,21×100%=19%.
Расчет изменений показателей АР:
1. Снижение МППС1 рассчитано по формуле:
Р2=(0,68-0,6)/0,6×100%=13%
2. Увеличение объема носового потока на уровне 0 до 22 мм рассчитано по формуле:
Р1=((1,1-1,07)/1,07)×100%=3%.
3. Незначительное снижение МППС2 рассчитано по формуле:
Р2= (0,72-0,71)/0,71×100%=1,4%.
Таким образом, после введения губок №2 отмечается снижение показателей носового сопротивления и увеличение скорости носового потока, что подтверждает отсутствие реактивных явлений со стороны слизистой оболочки полости носа на непосредственное введение губки.
Затем снова приготовили губку №1, пропитали ее раствором аллергена в разведении 10-3, вырезали губку №2, далее поместили последнюю пациенту в правую половину носа. Через 15 минут губку №2 извлекли и повторили анкетирование по м-ВАШ.
По анкетированию установлено увеличение степени выраженности симптомов, затруднение носового дыхания и выделения из носа - 7 баллов (умеренная степень), а зуд в полости носа и глазные симптомы по 4 балла, общая сумма баллов - 22, то есть умеренная степень тяжести симптомов.
Таким образом, основываясь на субъективных данных, нельзя сделать заключение о результате провокационного теста.
При риноскопии: отмечается увеличение отека слизистой оболочки нижних носовых раковин, усиление цианотичного оттенка, появление умеренного количества слизистого отделяемого в носовом ходе.
Далее измерены повторно в правом носовом ходе показатели ПАРМ, РР и АР, последние представлены на фиг. 4.
Графическая иллюстрация изменений показателей носового дыхания при ПАРМ представлена на фиг. 5, при РР на фиг. 6. и при АР на фиг. 7.
Расчет изменений показателей ПАРМ и РР в фазу вдоха:
1. Повышение носового сопротивления в правой половине носа рассчитано по формуле:
Р1=((1,73-0,35)/0,35)×100=394%,
прирост показателя более 40%.
2. Снижение скорости носового потока рассчитано по формуле:
Р2=(430-87):430)×100%=80%,
снизилась скорость носового потока за счет повышения сопротивления после введения аллергена, то есть данное снижение показателя ПАРМ более 40%.
3. Увеличение носового сопротивления при скорости объемного потока 250 мл/с рассчитано по формуле:
Р1=((2,36-0,21)/0,21)×100%=1023%,
прирост показателя после введения аллергена превышает 40%.
Расчет изменений показателей акустической ринометрии АР:
1. Снижение МППС1 рассчитано по формуле:
Р2=(0,68-0,58)/0,68)×100%=15%;
2. Снижение объема носового потока на уровне 0 до 22 мм рассчитано по формуле:
Р1=((1,07-0,79)/1,07)×100%=26%;
3. Снижение МППС2 рассчитано по формуле:
Р2=(0,72-0,38)/0,72)×100%=47%,
то есть отмечается снижение всех показателей акустической ринометрии АР.
Таким образом, в результате введения в правую половину полости носа губки, пропитанной раствором аллергена с концентрацией Dermatophagoides pteronyssinus в наименьшей концентрации 10-3, установлено реактивное повышение показателя носового сопротивления при ПАРМ до 394% и при РР на 1023%.
Обратно пропорционально с повышением вышеуказанных показателей отмечалось снижение скорости носового потока в правом носовом ходе на 80% по отношению к исходным значениям.
Кроме этого зарегистрировано снижение показателей акустической ринометрии АР от 15 до 47%, что позволяет считать результат данного провокационного теста положительным.
Дальнейшее введение губок, пропитанных раствором, содержащим аллерген в больших концентрациях, не требуется, в связи с получением объективных результатов риноманометрического исследования и риском развития у данного пациента анафилаксии.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ оценки функции носового дыхания | 2020 |
|
RU2749486C1 |
| Способ диагностики нарушений функции носового дыхания | 2018 |
|
RU2701134C1 |
| СПОСОБ ОЦЕНКИ ФУНКЦИОНАЛЬНОГО СОСТОЯНИЯ СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ НОСА ПРИ ХРОНИЧЕСКИХ РИНИТАХ У ВОКАЛИСТОВ | 2011 |
|
RU2480144C2 |
| СПОСОБ ВЫЯВЛЕНИЯ ПАТОЛОГИИ НОСОВОГО КЛАПАНА | 2015 |
|
RU2579631C1 |
| СПОСОБ ЛЕЧЕНИЯ БОЛЬНЫХ АЛЛЕРГИЧЕСКИМ РИНИТОМ | 2008 |
|
RU2373968C1 |
| Способ оценки внутриносовой аэродинамики | 2023 |
|
RU2797190C1 |
| Способ диагностики аллергического ринита у детей, ассоциированного с токсическим действием формальдегида техногенного происхождения | 2016 |
|
RU2616530C1 |
| Способ оценки эффективности лечения вазомоторного ринита | 2022 |
|
RU2801615C1 |
| Способ оценки эффективности лечения аденоидита у пациентов детского возраста | 2022 |
|
RU2804728C1 |
| Способ лечения вазомоторного ринита | 2020 |
|
RU2737331C1 |

Изобретение относится к медицине, а именно к оториноларингологии. Исследование проводят у пациентов с отрицательными результатами ПРИК-теста на Dermatophagoides pteronyssinus. Вводят аллерген, причем до и после этого проводят анкетирование пациентов в отношении степени выраженности основных назальных симптомов болезни. Анкетирование осуществляют по модифицированной визуальной аналоговой шкале м-ВАШ. Проводят переднюю риноскопию. Последовательно для каждой половины носа определяют показатели передней активной риноманометрии ПАРМ и показатели акустической ринометрии АР. При выполнении АР вычисляют объем носового потока и минимальную площадь поперечного сечения полости носа в правом и левом носовых ходах на отрезке от 0 до 22,0 мм от входа в преддверье полости носа МППС1 и на отрезке от 22,0 мм до 54,0 мм там же МППС2. Наиболее вентилируемый носовой ход устанавливают, используя дополнительные данные ПАРМ, такие как носовое сопротивление в фазу вдоха в каждой половине носа при давлении 150 Па. Одновременно с этим определяют показатели ринорезистометрии РР в фазу вдоха, которые включают данные носового сопротивления при скорости объемного потока 250 мл/с. Все измеренные показатели ПАРМ, РР и АР считают исходными. Затем продолжают исследование, при этом все последующие поэтапные измерения показателей, а именно скорости носового потока, носового сопротивления, объема носового потока, данные МППС1 и МППС2, выполняют только для наиболее вентилируемого носового хода. Полученные показатели сравнивают с исходными показателями, причем при увеличении значения производят расчет прироста показателя в процентах по формуле: P1=((I2-I1)/I1)×100%, где I2 - измеренное значение показателя; P1 - прирост в процентах показателя по отношению к исходным значениям; I1 - исходный показатель до начала пробы, а при снижении значения производят расчет снижения показателя в процентах по формуле: P2=((I1-I2)/I1)×100%, где I1 - измеренное значение показателя; Р2 - снижение в процентах показателя по отношению к исходным значениям; I1 - исходный показатель до начала пробы. При этом в начале исследования используют контрольную жидкость, затем растворы аллергена. Затем расчет показателей прироста P1 и показателей снижения Р2 используют для трактовки результатов исследования. Если изменения показателей P1 и Р2 по отношению к исходным значениям меньше или равны 20%, продолжают обследование. При этом применение растворов, содержащих аллерген, начинают с наименьшей концентрации 10-3 с постепенным переходом к раствору, содержащему цельный аллерген. Если изменения составляют менее 40%, то повторно последовательно используют растворы с разведениями аллергена 10-2, 10-1 и цельный аллерген. Исследование прекращают, если результат трактуют как отрицательный. При отсутствии значимых изменений риноманометрических показателей пациенту рекомендуют плановое оперативное лечение у оториноларинголога. Исследование также прекращают, если результат трактуют как положительный при: субъективном ухудшении состояния пациента по шкале м-ВАШ до выраженной степени, хотя бы 2-х из 4-х симптомов; или при одновременном приросте показателей носового сопротивления более чем на 40% при ПАРМ и при РР; при убыли показателей скорости носового потока более чем на 40%; при снижении показателей МППС1 более чем на 25% при АР, и рекомендуют пациенту продолжить лечение у аллерголога. Способ позволяет повысить точность и безопасность диагностики аллергического ринита путем дифференциации пациентов, субъективного анализа симптомов аллергии и объективной оценки местной реакции слизистой оболочки носа в ответ на воздействие аллергена, исключить риск развития у пациентов анафилаксии. 7 з.п. ф-лы, 7 ил., 1 пр.
1. Способ диагностики аллергического ринита, предназначенный для пациентов, имеющих результаты ПРИК-теста на Dermatophagoides pteronyssinus, включающий введение аллергена, причем до и после этого проводят анкетирование пациентов в отношении степени выраженности основных назальных симптомов болезни и переднюю риноскопию, последовательно для каждой половины носа определяют показатели передней активной риноманометрии ПАРМ и показатели акустической ринометрии АР, при выполнении последней вычисляют объем носового потока и минимальную площадь поперечного сечения полости носа в правом и левом носовых ходах на отрезке от 0 до 22,0 мм от входа в преддверье полости носа МППС1 и на отрезке от 22,0 мм до 54,0 мм МППС2, на основании полученных данных устанавливают наиболее вентилируемый носовой ход, отличающийся тем, что исследование проводят у пациентов с отрицательными результатами ПРИК-теста, анкетирование осуществляют по модифицированной визуальной аналоговой шкале м-ВАШ, а наиболее вентилируемый носовой ход устанавливают, используя дополнительные данные ПАРМ, такие как носовое сопротивление в фазу вдоха в каждой половине носа при давлении 150 Па, и одновременно с этим определяют показатели ринорезистометрии РР в фазу вдоха, которые включают данные носового сопротивления при скорости объемного потока 250 мл/с, причем все измеренные показатели ПАРМ, РР и АР считают исходными, затем продолжают исследование, при этом все последующие поэтапные измерения показателей, а именно скорости носового потока, носового сопротивления, объема носового потока, данные МППС1 и МППС2, выполняют только для наиболее вентилируемого носового хода, которые сравнивают с исходными показателями, причем при увеличении значения производят расчет прироста показателя в процентах по формуле
P1=((I2-I1)/I1)×100%, где
I2 - измеренное значение показателя;
P1 - прирост в процентах показателя по отношению к исходным значениям;
I1 - исходный показатель до начала пробы,
а при снижении значения производят расчет снижения показателя в процентах по формуле
P2=((I1-I2)/I1)×100%, где
I1 - измеренное значение показателя;
Р2 - снижение в процентах показателя по отношению к исходным значениям;
I1 - исходный показатель до начала пробы,
при этом в начале исследования используют контрольную жидкость, затем растворы аллергена; затем расчет показателей прироста Р1 и показателей снижения P2 используют для трактовки результатов исследования, если изменения показателей Р1 и Р2 по отношению к исходным значениям меньше или равны 20%, продолжают обследование, при этом применение растворов, содержащих аллерген, начинают с наименьшей концентрации 10-3 с постепенным переходом к раствору, содержащему цельный аллерген; если изменения составляют менее 40%, то повторно последовательно используют растворы с разведениями аллергена 10-2, 10-1 и цельный аллерген, исследование прекращают, если результат трактуют как отрицательный, при отсутствии значимых изменений риноманометрических показателей, и рекомендуют пациенту плановое оперативное лечение у оториноларинголога; исследование также прекращают, если результат трактуют как положительный, при: субъективном ухудшении состояния пациента по шкале м-ВАШ до выраженной степени, хотя бы 2-х из 4-х симптомов; или при одновременном приросте показателей носового сопротивления более чем на 40% при ПАРМ и при РР; при убыли показателей скорости носового потока более чем на 40%; при снижении показателей МППС1 более чем на 25% при АР, и рекомендуют пациенту продолжить лечение у аллерголога.
2. Способ диагностики аллергического ринита по п. 1, отличающийся тем, что за 3 месяца до обследования отменяют системные кортикостероиды, а за 1 месяц - антилейкотриеновые и антигистаминные препараты.
3. Способ диагностики аллергического ринита по п. 1, отличающийся тем, что за 10 дней до проведения обследования отменяют топические деконгестанты и топические кортикостероиды.
4. Способ диагностики аллергического ринита по п. 1, отличающийся тем, что перед началом обследования выполняют контроль артериального давления.
5. Способ диагностики аллергического ринита по п. 1, отличающийся тем, что при определении наиболее вентилируемого носового хода по данным МППС1 и МППС2 оценивают симметричность носового дыхания.
6. Способ диагностики аллергического ринита по п. 1, отличающийся тем, что для нанесения образцов на слизистую оболочку носа используют сухую губку Merocel Hemox, из которой после нанесения растворов и ее разбухания вырезают образцы для исследования длиной 3,0-3,5 см, высотой 3,0 см и толщиной 0,2 см.
7. Способ диагностики аллергического ринита по п. 1, отличающийся тем, что образцы с контрольной жидкостью помешают на 15 мин в правый и левый носовые ходы.
8. Способ диагностики аллергического ринита по п. 1, отличающийся тем, что образцы с аллергеном для исследования помешают на 15 мин в наиболее вентилируемый носовой ход.
| Tilman Keck et al | |||
| Acoustic rhinometry in nasal provocation test in perennial allergic rhinitis | |||
| European Archives of Oto-Rhino-Laryngology and Head & Neck | |||
| October | |||
| Пломбировальные щипцы | 1923 |
|
SU2006A1 |
| Водяной двигатель для приведения в действие насоса | 1923 |
|
SU910A1 |
| СПОСОБ ДИАГНОСТИКИ АЛЛЕРГИЧЕСКОГО РИНИТА | 2012 |
|
RU2513477C1 |
| А.Б.Туровский и др | |||
| Аллергический ринит | |||
| Диагностика и лечение | |||
| РМЖ | |||
| Оториноларингология | |||
| Способ изготовления электрических сопротивлений посредством осаждения слоя проводника на поверхности изолятора | 1921 |
|
SU19A1 |
Авторы
Даты
2021-04-01—Публикация
2020-06-26—Подача