Изобретение относится к медицине, а именно к оториноларингологии и офтальмологии, может найти применение при выборе метода хирургического лечения пациентов с посттравматическим дакриоциститом и сопутствующей патологией носа и околоносовых пазух.
Несмотря на развитие современных методов исследования и лечения, дакриоциститы продолжают оставаться одной из актуальных проблем как оториноларингологии, так и офтальмологии. Приобретенная патология слезного мешка и носослезного протока составляет от 13% до 35% среди причин эпифоры.
Для выбора тактики лечения все больные с патологией вертикального отдела слезоотводящих путей осматриваются оториноларингологом. Прямая связь слезотечения с изменениями полости носа очевидна в связи с анатомо-топографическими особенностями слезоотводящей и ринологической систем. Близкое анатомическое соседство, идентичность слизистой оболочки полости носа и носослезного протока с переходом одной в другую, общее для них крово- и лимфообращение с наличием единого густого венозного сплетения не могут не предрасполагать к непосредственному распространению патологических процессов из полости носа на слезоотводящие пути.
Тесная взаимосвязь слезных путей и полости носа расширяет спектр возможных пусковых механизмов патологии и диктует необходимость взаимодействия врачей разных специальностей в дифференциальной диагностике сопутствующей патологии и лечении.
Анализ данных эндоскопических исследований показал, что дакриоцистит в подавляющем большинстве случаев протекает на фоне хронического воспаления в полости носа. Ряд исследований указывают на взаимосвязь между нарушением слезоотведения и состоянием околоносовых пазух. Кроме того, отмечено снижение мукоцилиарной активности слизистой оболочки полости носа у больных дакриоциститом на фоне травматического нарушения анатомических ориентиров.
Известен способ лечения посттравматического дакриоцистита, включающий зондирование слезоотводящих путей перед оперативным вмешательством, проведение через них канюли - проводника с заправленной в нее силиконовой нитью с шариком на конце (см. Ушаков Н.А., Порицкий Ю.В. «Щадящая технология хирургического лечения патологии слезоотведения», Материалы VIII съезда офтальмологов России, Москва, 2005, стр. 640).
Способ предназначен для лечения пациентов с заболеваниями вертикального отдела слезоотводящих путей (посттравматического дакриоцистита, заращения носослезного протока и устья слезных канальцев).
Способ включает зондирование и диагностическое промывание слезных путей с раствором флюоресцина с последующим проведением двойной силиконовой нити через естественные пути оттока слезы без кожного разреза и формирования риностомического отверстия (реканализация слезных путей).
При осуществлении данного способа в условиях дневного стационара под внутривенной анестезией производят оперативное вмешательство, состоящее из нескольких этапов.
1. Зондирование слезных путей через верхний, а затем и нижний слезный каналец цилиндрическим зондом №3.
Введение зонда складывается из трех моментов: введение в начальную вертикальную часть канальца, поворот в горизонтальное положение и продвижение по канальцу до упора в костную стенку слезной ямки, поворот зонда в вертикальное положение и продвижение его по ходу слезного мешка и носослезного протока в направлении на верхний конец носогубной складки. При введении зонда в каналец оттягивают кнаружи соответствующее веко. Если зонд введен правильно, то припаянная к нему пластинка (у взрослого пациента) находится на уровне брови. Правильно введенный в носослезный проток зонд, принимает устойчивое вертикальное положение.
2. Проведение через слезоотводящие пути канюли - проводника с заправленной в нее упругой капроновой или полипропиленовой нитью с шариком на конце.
Канюля изготавливают из иглы для спинномозговой анестезии длинной 70 мм наружным диаметром 1,0 мм и внутренним диаметром 0,5 мм. Конец канюли хорошо заглажен. В канюлю заправляют полипропиленовая нить -проводник длиной 25,0 см диаметром 0,4 мм с шариком на конце. Диаметр шарика около 1,0 мм. Шарик формируется при нагревании конца нити над пламенем. Для придания ей спиралевидной формы она наматывается на металлический цилиндр диаметром 12,0 мм и нагревается в течение 2 часов в сухожаровом шкафу при температуре 95 градусов.
Изгиб канюли должен повторять изгиб цилиндрического зонда №3, который использовался при зондировании. Техника проведения канюли -проводника с заправленной в нее упругой нитью аналогична проведению зонда №3. Конец канюли с выступающим шариком смазывают небольшим количеством стерильной глазной тетрациклиновой мази. При проведении леску удерживают в слегка натянутом положении.
После введения канюли с леской в носослезный проток до упора в дно нижнего носового хода канюлю поднимают вверх на 2,0-4,0 мм и пинцетом продвигают нить - проводник по канюле в нижний носовой ход. Обычно нить, благодаря наличию гладкого шарика на конце, спиралевидной форме и в силу своей эластичности, свободно продвигается в полость носа. Для ее извлечения из полости носа используют крючки, которые можно изготовить самостоятельно, или крючок из набора Ритленга.
После проведения лески с шариком на конце в полость носа канюля-проводник извлекают из слезных путей.
Далее хирург накидывает на шарик на конце лески - проводника петлю шелковой нити и затягивает ее. Нить - проводник с шелковой петлей вытягивают вверх через верхний слезный каналец. Аналогично петлю шелковой нити протягивают из полости носа через нижний слезный каналец. Верхние и нижние концы нитей захватываю зажимами типа «москит».
3. Проведение силиконовых нитей.
Со стороны носа через нижний конец петли (идущей через нижний слезный каналец) проводят силиконовую нить, выравнивают ее концы и затем, потягивая за верхний конец петли шелковой нити проводят двойную силиконовую нить из полости носа через носослезный проток, слезный мешок и нижний слезный каналец наружу.
Двойная силиконовая нить освобождается от петли шелковой нити и соединяется со второй шелковой петлей. Плавно потягивая за нижний конец шелковой петли, выходящий из полости носа, проводят двойную силиконовую нить через верхний слезный каналец, слезный мешок, носослезный проток и полость носа наружу. С помощью крючка для косоглазия контролируют положение двойной силиконовой нити в слезном озере. Она не должна быть натянутой или касаться роговицы.
4. Концы силиконовых нитей, выходящие из полости носа, слегка подтягивают и перевязываю шелковой лигатурой на расстоянии 5,0 мм от входа в полость носа. На концах силиконовых нитей завязывают страхующие узелки, а узел помещается в нижний носовой ход под нижней носовой раковиной.
Преимуществами данного способа являются: отсутствие рубца на коже; малая травматичность (нет необходимости формировать риностому); отсутствие теплового воздействия на слизистые; минимум инструментов, простота выполнения; возможность проведения одномоментной билатеральной операции.
Недостатками данного способа являются:
- плохая визуализация, сложно обнаружить проводник при неправильном его продвижении (в глотку);
- повреждение слезной точки, канальца;
- возможное кровотечение при повреждении слизистой оболочки полости носа, что требует участия врача отоларинголога;
- невозможность использования при посттравматических изменениях лицевого скелета, и патологии полости носа (в 80% возрастает риск рецидива).
Известен также способ лечения дакриоцистита, включающий трансканаликулярную лазерную дакриоцисториностомию со стентированием слезных канальцев и риностомы двойной или одиночной силиконовой нитью (см. Ю.В. Порицкий, Э.В. Бойко «Диагностика и хирургическое лечение заболеваний и повреждений слезоотводящих путей», Санкт-Петербург, Военно-Медицинская Академия имени С.М. Кирова, 2013, стр. 101).
Данный способ осуществляют в несколько этапов.
После обработки операционного поля и анестезии (эпибульбарной - 0.4% раствором инокаина, инфильтрационной - 2% раствором лидокаина, аппликационной - 10% раствором лидокаина эндоназально, а также - промывания полости слезного мешка 2% раствором лидокаина) производят расширение верхней слезной точки коническим зондом.
Цилиндрическими зондами №2-3 проверяют проходимость верхнего слезного канальца до упора в слезную кость.
Затем в каналец вводят рабочий наконечник световода диодного лазера и продвигают до упора в слезную кость. Не смещая рабочий конец световода с момента упора, его переводят в вертикальное положение приблизительно в 10,0 мм книзу от места первоначального упора по направлению к наружному крылу носа противоположной стороны.
Излучением лазера (длина волны 1.56 мкм, мощность 5 Вт в непрерывном режиме с экспозицией 5-10 сек.) формируют риностомическое отверстие диаметром 3,0-4,0 мм. Через оба слезных канальца и риностому в полость носа с помощью канюли - проводника проводят упругую полипропилиновую нить с шариком на конце.
Затем через оба слезных канальца и риностому в полость носа проводят двойную силиконовую нить. Место формирование риностомы и положения нити в носу контролируют с помощью эндоскопа.
Концы нити после перевязывания лигатурой и завязывания страхующих узелков прячут в полости носа.
Преимуществами данного способа являются: отсутствие рубца на коже; малая травматичность и кровоточивость; значительное уменьшение времени проведения операции - быстрое исполнение и простота формирования соустья; из-за дополнительной коагуляции сосудов по ходу лазера, уменьшение кровотечения из риностомы; возможность проведения одномоментной билатеральной операции.
Недостатками данного способа являются:
- тепловое воздействие (при высокой мощности лазера, происходит нагревание тканей в следствии чего возникает повреждение и рубцевание слизистой);
- осложнения в виде реактивного отека слизистой оболочки носа в области риностомы, который уменьшает просвет носового хода, что затрудняет дальнейшее проведение операции;
- существует опасность проникновения наконечника лазера в клетки решетчатого лабиринта;
- нет коррекции патологии полости носа и околоносовых пазух, что может привести к рецидиву заболевания;
- нельзя использовать при выраженных посттравматических дакриоциститах.
Наиболее близким по технической сущности к заявляемому решению является способ хирургического лечения хронического дакриоцистита, включающий выполнение дакриоцисториностомии с эндоскопическим эндоназальным контролем, с последующим промыванием сформированного слезного пути оттока, интубацией пути оттока двойной силиконовой нитью (патент RU №2487690, МПК A61F 9/00, A61F 9/007, 2013).
Данный способ включает применение хирургического лечения дакриоцистита, обеспечивающий эффективное дренирование слезного мешка, как при оптимальных анатомических условиях, так и при нетипичных. Результат, получаемый в результате решения данной задачи, состоит в восстановлении проходимости слезоотводящих путей и их состоятельности в послеоперационном периоде.
При осуществлении данного способа выполняют лазерную трансканаликулярную дакриоцисториностомию с эндоскопическим эндоназальным контролем, с последующим промыванием сформированного слезного пути оттока и временной биканаликулярной интубацией пути оттока двойной силиконовой нитью.
После промывания сформированных слезоотводящих путей визуально с помощью эндоскопа 0 градусов оценивают правильность расположения сформированной риностомы. При оптимальном ее расположении выполняют эндоназальную эндоскопическую шейверную чистку краев костного окна от ожогового струпа. А если риностома находится не в оптимальном для слезооттока месте, то сначала эндоназально эндоскопически шейвером с агрессивной насадкой корректируют местоположение риностомы, расширяя ее, а затем производят эндоназальную эндоскопическую шейверную чистку краев костного окна от ожогового струпа.
При этом шейверную чистку выполняют до здоровых тканей, используя насадку к шейверу «резак-отсос».
Корректируют местоположение риностомы с помощью шейвера, используя агрессивную насадку «бор-отсос».
Недостатками данного способа являются:
- нецелесообразно использование данного способа лечения при посттравматических дакриоциститах, ввиду высокого риска рецидива;
- нередко риностома, сформированная с помощью ригидного световода лазера, оказывается не в оптимальном для эффективного слезооттока месте (не в слезной ямке).
Причиной могут быть имевшие место травмы, которые изменили анатомическое строение носа. Нередко слезный мешок оказывается дилатированным (раздутым). В этом случае сформированная с помощью лазера риностома оказывается несостоятельной, так как она оказывается сформированной в верхне-среднем отделе слезного мешка, а в нижнем сегменте мешка будет застаиваться отделяемое, что будет поддерживать воспалительный процесс и приведет к заращению риностомы.
Заявляемое техническое решение касается способа хирургического лечения пациентов с посттравматическим дакриоциститом и сопутствующей ринопатологией.
За последние годы отмечается развитие и внедрение тактики малоинвазивных оперативных вмешательств при лечении пациентов с посттравматическим дакриоциститом.
До недавнего времени всем пациентам с посттравматическим дакриоциститом и выраженной сопутствующей ринопатологией (искривлением перегородки носа со стойким нарушением функции носового дыхания; вазомоторным ринитом, не корректирующимся медикаментозной терапией; хроническим полипозным риносинуситом; хроническим риносинуситом; concha bullosa средней носовой раковины; кистоподобными образованиями околоносовых пазух; аденоидными вегетациями) на первом этапе в клинике оториноларингологии выполнялось хирургическое вмешательство по устранению ринопатологии. Вторым этапом через 1-2 месяца в офтальмологическом стационаре им производилось одно из вышеописанных вмешательств по восстановлению слезооттока.
Технический результат заявляемого решения заключается в повышении эффективности лечения пациентов с дакриоциститом и сопутствующей ринопатологией путем получения положительного функционального результата сразу после операции в виде качественного носослезного соустья без повреждения окружающих тканей.
Для достижения указанного технического результата в комбинированном эндоназальном способе хирургического лечения посттравматического дакриоцистита, включающем выполнение дакриоцисториностомии с эндоскопическим эндоназальным контролем, с последующим промыванием сформированного слезного пути оттока, интубацией пути оттока двойной силиконовой нитью, согласно изобретению, первоначально хирург отоларинголог выполняет эндоскопическую септопластику, затем вазотомию с латерализацией нижних носовых раковин с обеих сторон, после чего производит эндоназальное эндоскопическое вмешательство на околоносовых пазухах с расширением естественного соустья верхнечелюстной пазухи с частичной резекцией крючковидного отростка, затем выполняет формирование прелакримального доступа для хирурга офтальмолога, а именно формирует доступ к костной стенке, отделяющей слезный мешок от полости носа, при этом формируют лоскут слизистой оболочки, серповидным ножом производят разрез слизистой оболочки по месту латеральной стенки полости носа в области проекции слезного мешка от места прикрепления средней носовой раковины, П-образной формы, размером 1,0×1,0, данный лоскут отсепаровывают вместе с надкостницей кзади до линии maxillaris и области прикрепления крючковидного отростка, после чего П-образный лоскут отсекают внизу горизонтально, оставляя область прикрепления в верхних отделах, и укладывают в средний носовой ход, и только после этого совместно оба хирурга выполняют вмешательство на слезоотводящих путях, при этом после расширения нижней слезной точки коническим зондом в нижний слезный каналец вводят зонд-осветитель и по достижении им медиальной стенки слезного мешка выключают источник света на трансназальном эндоскопе 0 градусов, введенном в полость носа, при этом место проекции слезного мешка на латеральную стенку носа визуализируется в виде свечения от зонда-осветителя, в этом месте свечения послойно рассекают медиальнуюстенку слезного мешка, вертикальным разрезом, сначала надкостницу, затем слизистую стенки слезного мешка, после чего в полость носа проводят нить с шариком на конце, затем выполняют формирование костного окна, при этом производят удаление слезной кости в зоне проекции слезного мешка кверху, до уровня нахождения слезных канальцев, после чего отоларинголог захватывает нить, проведенную через зонд, выводит ее в полость носа, вытягивает ее из полости носа, к шарику фиксирует лигатурные нити, и с их помощью проводит двойную силиконовую нить, формируя петлю между верхней и нижней слезной точкой, затем лоскутом прикрывают оголенную кость, концы нити после перевязывания лигатурой и завязывания страхующих узелков укладывают в полость носа.
Преимуществом заявляемого способа является: возможность мультидисциплинарного подхода, а именно, одномоментного взаимодействия врачей двух специальностей - оториноларинголога и офтальмолога; способность к расширенным показаниям для оперативного лечения, в том числе в результате рецидива после перенесенных ранее реканализации слезоотводящих путей, неудачных трансканаликулярных лазерных дакриориностомий; минимизация возникновения осложнений в послеоперационном периоде, в том числе при всех видах дакриоцистита, с сопутствующей оториноларингологической патологией, в том числе после тяжелых травм и дорожно-транспортных повреждениях, ятрогенного повреждения слезного мешка в момент проведения эндоскопических оториноларингологических операциях, возникших впоследствии рубцовых деформациях, травматическом повреждении костной части лицевого скелета (нарушенной анатомии слезоотводящих структур); малоинвазивность вмешательства и визуальный эндоскопический контроль в процессе всего периода оперативного лечения и в послеоперационном периоде; отсутствие теплового воздействия на окружающие ткани.
Заявляемый способ позволяет избежать лишнего (если первоначально проводить операцию исключительно офтальмологами) травмирования слезных точек и канальцев, получить хороший функциональный результат сразу после операции.
Данный способ используется как «финальный» способ при неэффективности ранее проведенных открытых, лазерных, трансканалиркулярных дакриоцисториностомий.
Таким образом, данный способ является простым, малотравматичным комбинированным эндоназальным методом хирургического лечения посттравматического дакриоцистита, позволяющим сократить время операции, избежать травмирования слезных точек и канальцев, получить хороший функциональный результат сразу после операции.
Техническая простота и экономическая доступность способа позволяют использовать его в стационарах, занимающихся хирургическим эндоскопическим лечением стенозов вертикального отдела слезоотводящих путей.
Строение латеральной стенки носа - вариабельно. Проводя дакриоцисториностомию, нужно учитывать ряд факторов, которые помогут предположить размер планируемого доступа, объем его костного дефекта, конкретизацию положения границ проекции слезного мешка. Это позволяет не допустить чрезмерной травматизации слизистой оболочки латеральной стенки полости носа силовыми остеотомическими инструментами при формировании анастомоза.
В нашем случае, травматически измененное строение латеральной стенки полости носа, вдвойне увеличивает роль учета данных факторов. Измененные топографические пропорции при выполнении дакриоцисториностомий у таких пациентов делают необходимым использование навигационных станций, которые в свою очередь делают использование данного метода менее доступным.
В связи с этим предложено решение, которое не требует использования дорогостоящего оборудования и навигационного контроля, а именно с помощью визуализации дискретного пятна в проекции слезного мешка, посредством трансканаликулярного световода.
По размытости границ светового пятна можно судить об отсутствии дополнительной преграды между мешком и его костным ложем в виде клеток решетчатой кости, смещенных костных фрагментов лобного отростка верхней челюсти или слезной кости, а также исключить прободение в полость верхнечелюстной пазухи или орбиты, причиной чего может стать нетипичное расположение крючковидного отростка.
Из вышесказанного следует, что введенные отличительные признаки влияют на указанный технический результат, находятся с ним в причинно-следственной связи.
Способ иллюстрируется чертежами, где показаны:
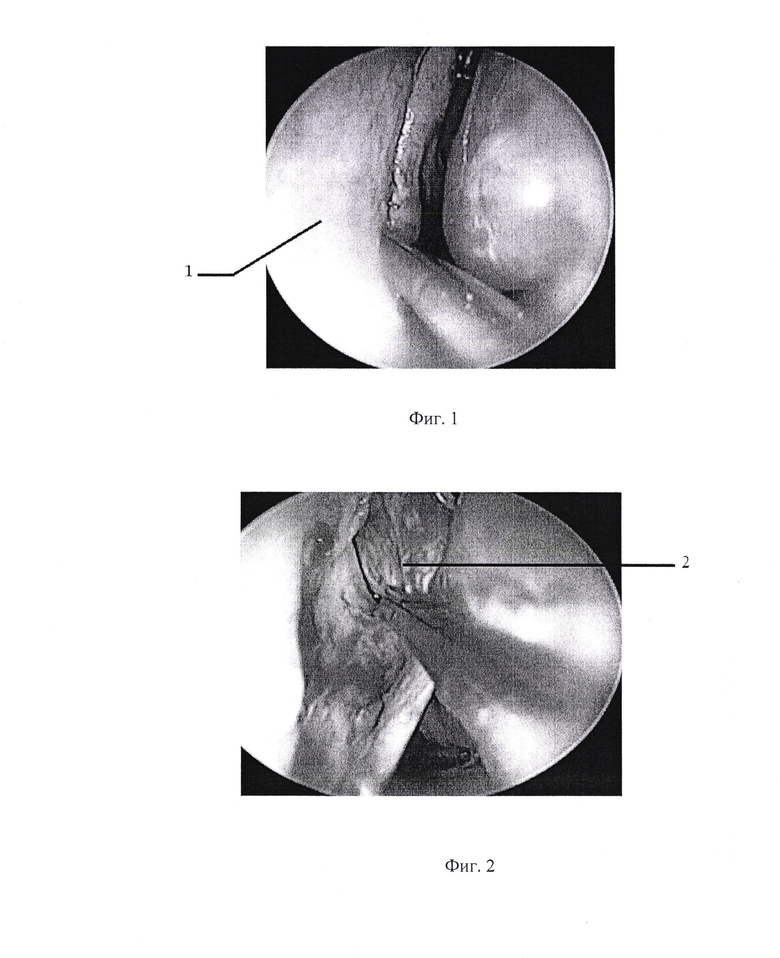
- на фиг. 1 разрез слизистой искривленного участка перегородки носа;
- на фиг. 2 отслойка слизистой оболочки с надхрящницей;
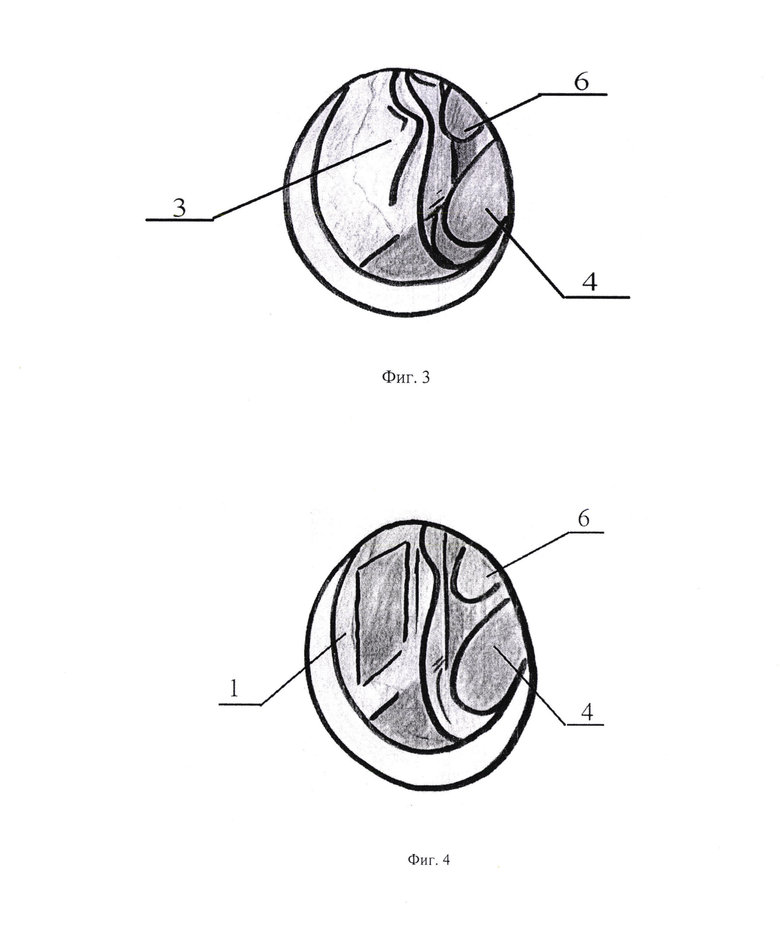
- на фиг. 3 выделение искривленного участка перегородки носа;
- на фиг. 4 удаленная искривленная часть перегородки носа;
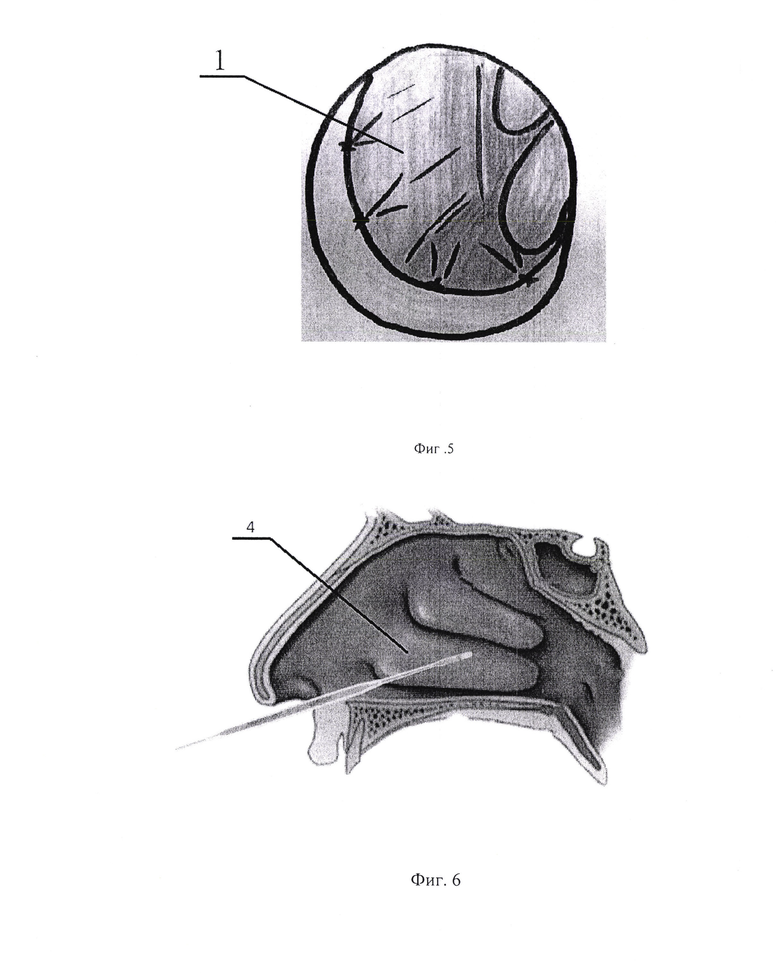
- на фиг. 5 швы на разрезе;
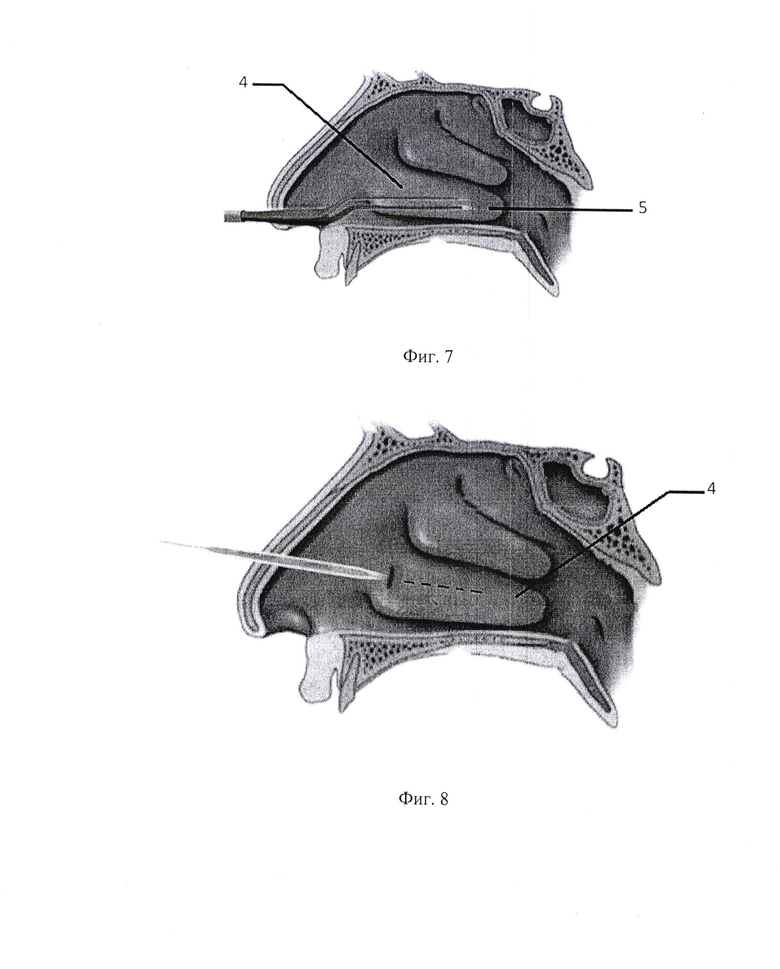
- на фиг. 6 латерализация нижних носовых раковин с помощью распатора Фреера;
- на фиг. 7 электрокоагуляция задних концов нижних носовых раковин;
- на фиг. 8 разрушение подслизисто кавернозного слоя слизистой оболочки нижней носовой раковины;
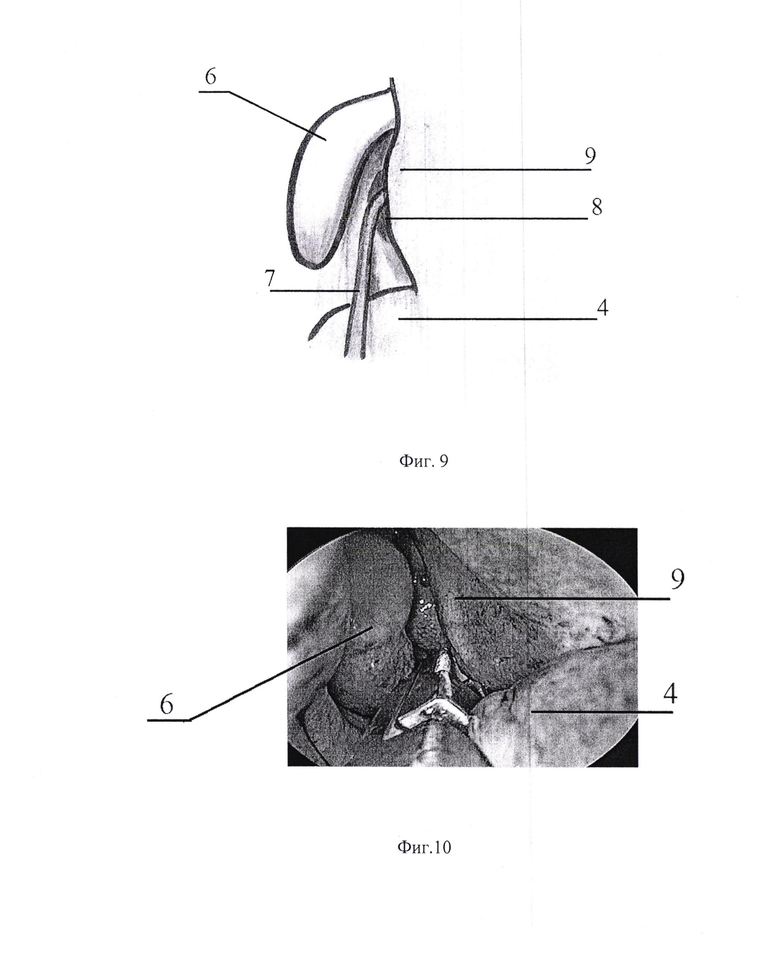
на фиг. 9 пальпация естественного соустья верхнечелюстной пазухи пуговчатым зондом;
на фиг. 10 расширение естественного соустья верхнечелюстной пазухи обратным выкусывателем;
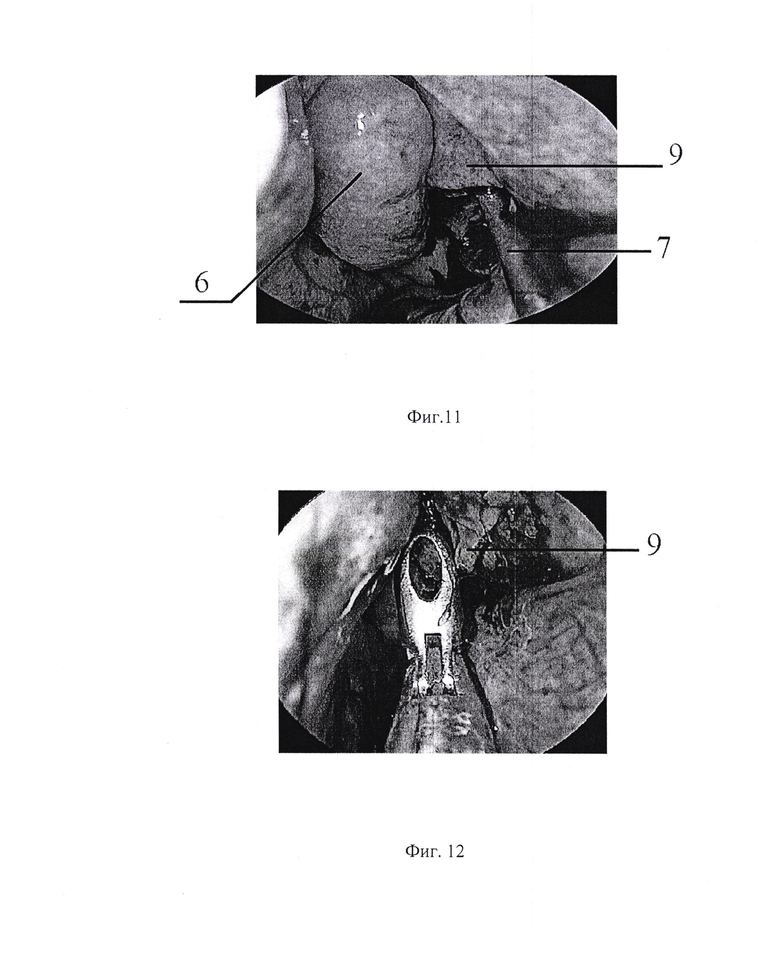
- на фиг. 11 вывихивание верхней части крючковидного отростка;
- на фиг. 12 удаление слизистой оболочки в области естественного соустья щипцами на 90 градусов;
- на фиг. 13 работа шейверной моторной системой, удаление слизистой оболочки верхнечелюстной пазухи в области естественного соустья верхнечелюстной пазухи;
- на фиг. 14 расширенное естественное соустье верхнечелюстной пазухи;
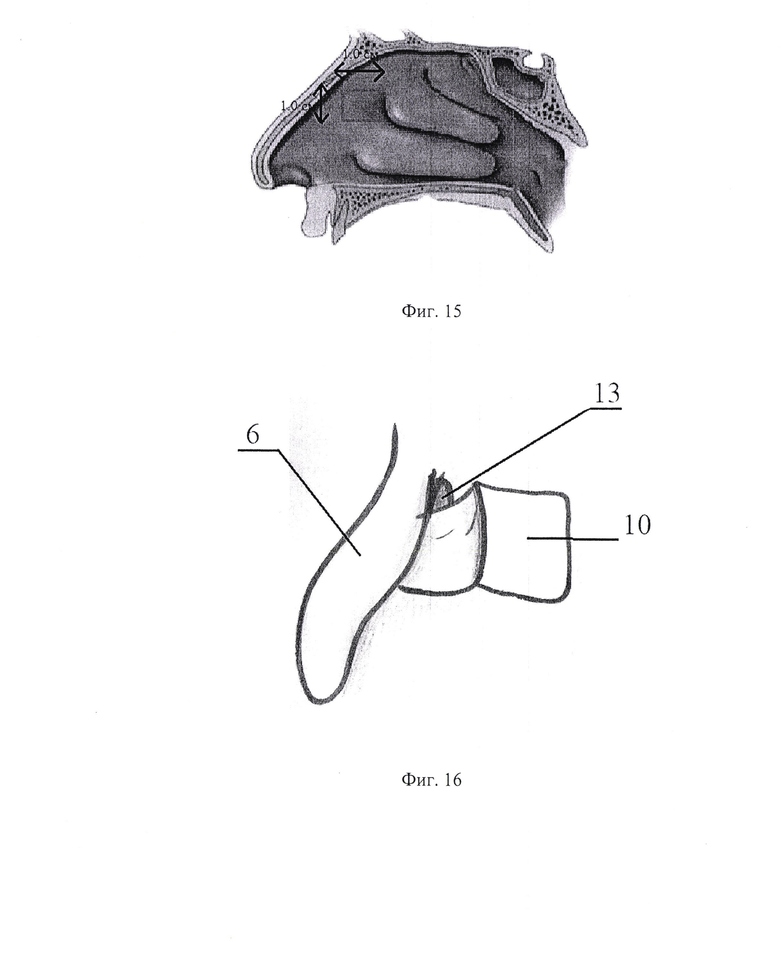
- на фиг. 15 размеры и локализация доступа к слезной кости;
- на фиг. 16 обнаженная слезная кость, смещение лоскута в средний носовой ход;
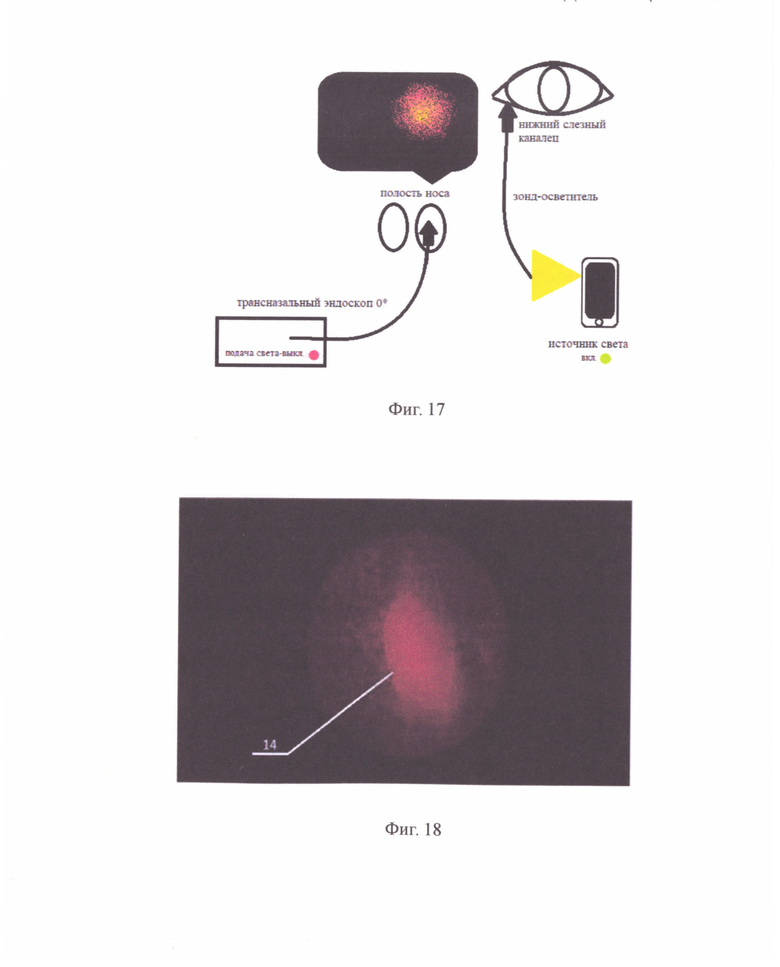
- на фиг. 17 использование зонда-осветителя в обнаружении проекции слезного мешка на латеральную стенку носа;
- на фиг. 18 вид проекции слезного мешка на латеральную стенку полости носа;
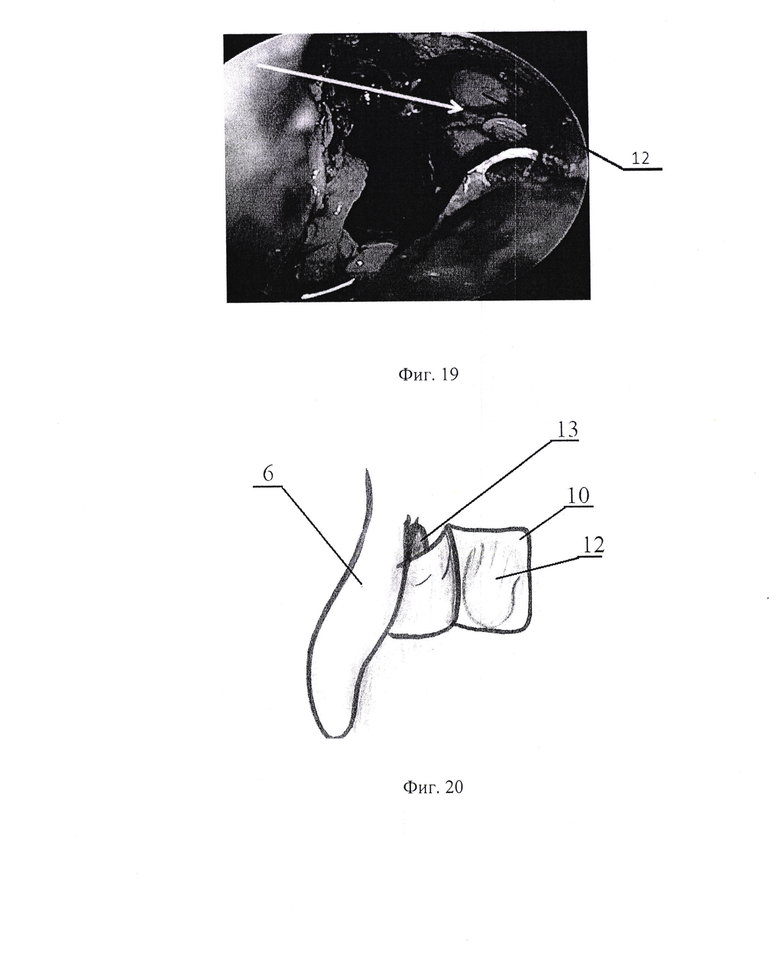
- на фиг. 19 осуществление доступа к слезному мешку;
-на фиг. 20 визуализация слезного мешка;
- на фиг. 21 проведение полимерной лигатуры-проводника по канюле в полость носа;
- на фиг. 22 перевязывание двойной силиконовой нити лигатурой.
На чертежах использованы следующие позиции: 1 - перегородка носа; 2 - слизистая оболочка; 3 - искривленная часть перегородки носа 1; 4 - нижняя носовая раковина; 5 - задний конец нижней носовой раковины 4; 6 - средняя носовая раковина; 7 - пуговчатый зонд; 8 - естественное соустье верхнечелюстной пазухи; 9 - крючковидный отросток; 10 - слезная кость; 11 - расширенное соустье верхнечелюстной пазухи; 12 - слезный мешок; 13 - средний носовой ход; 14 - свечение зонда-осветителя.
Способ осуществляют следующим образом.
Оперативное вмешательство выполняют под эндотрахеальным наркозом. После введения больного в наркоз и анемизации полости носа растворами деконгенстантов под эндоскопическим контролем оптикой в 0 и 45 градусов проводят оперативное вмешательство на структурах полости носа и околоносовых пазухах, включающее:
- септопластику (удаление искривленного участка перегородки носа);
- вазотомию нижних носовых раковин (подслизистое воздействие на кавернозную ткань нижних носовых раковин, электрокоагуляцию задних концов);
- эндоназальное эндоскопическое вмешательство на околоносовых пазухах (расширение естественного соустья верхнечелюстной пазухи с частичной резекцией крючковидного отростка, этмоидотомия, при необходимости сфено- и фронтотомия эндоскопическая по Draf I-II);
- формирование прелакримального доступа, удаление шейверной моторной системой кистоподобных образований пазух, полипозноизменной слизистой оболочки, при необходимости фиксация средней носовой раковины к перегородке носа нерассасывающейся нитью 4.0;
- и одномоментно, вторым этапом проводят вмешательство на слезоотводящих путях.
Совместное хирургическое вмешательство отоларинголога и офтальмолога является наиболее прогрессивным при любой этиологии (причине) дакриоцистита.
После предварительной интубации пациента, ввода его в общую анестезию с искусственной вентиляцией легких под контролем врача анестезиолога, хирург отоларинголог выполняет дополнительную аппликационную и инфильтрационную анестезию слизистой полости носа в области места искривления - бугра носа. Все этапы операции выполняются под эндоскопическим контролем.
Первый этап. Эндоскопическая коррекция перегородки носа.
После предварительной интубации пациента, ввода его в общую анестезию с искусственной вентиляцией легких под контролем врача анестезиолога, лор-хирургом выполняют дополнительную аппликационную и инфильтрационную анестезию слизистой полости носа в области места искривления - бугра носа. Все этапы операции выполняют под эндоскопическим контролем.
С помощью 5 граммового шприца проводят инфильтрацию в проекции предполагаемого разреза, кпереди от места искривления, в области костной части перегородки носа 1, где происходит вмешательство в пазуху.
Инфильтрируют слизистую оболочку 2 перегородки носа 1, поднадхрящнично «накачивают» физиологическим раствором до 2,0-3,0 мл, после чего видна отслойка задних отделов слизистой оболочки 2.
Переходят к разрезу: вертикально, на глубину 1,0 мм, до хряща выполняют полупроникающий разрез (фиг. 1), отсепаровывают слизистую оболочку 2 от перегородки носа 1 (фиг. 2) и удаляют костно-хрящевой фрагмент, который образует бугор, мешающий доступу к пазухе (фиг. 3).
Это необходимо для визуализации и предотвращения развития синехий в послеоперационном периоде.
Отсепаровывают надхрящницу и надкостницу выше гребня, в 1/3 костного отдела делаем максимально высоко, практически до спинки, далее отсепаровывают на 1,5-2,0 см выше над гребнем (шипом) и за шипом.
После удаления искривленной части 3 перегородки носа 1 (фиг. 4), слизистую оболочку 2 возвращают на место. На разрез накладывают шов(фиг. 5).
Второй этап.
Под контролем эндоскопа 0 градусов выполняют вазотомию с латерализацией нижних носовых раковин 4 с обеих сторон.
Распатором отгибают (отодвигают) латерально (к боковой стенке полости носа) направляют движение инструмента от перегородки носа 1 к боковой стенке на всем протяжении нижней раковины 4 (фиг. 6).
Затем частично коагулируют гипертрофированные задние концы 5 нижних носовых раковин 4 (фиг. 7), разрушают подслизисто кавернозный слой слизистой оболочки 2 на всем ее протяжении (фиг. 8), создав доступ в передних отделах нижних носовых раковин 4.
Данный этап также необходим для профилактики послеоперационных осложнений: уменьшению отека, ускорению восстановления вентиляции в области оперативного вмешательства, что способствует более быстрому заживлению (восстановлению).
Третий этап.
Поле зрения эндоскопа устанавливают на область средней носовой раковины 6, после предварительной анемизации слизистой оболочки 2 раствором адреналина (1:100000) на турунде в течение всего предшествующего этапа оперативного воздействия.
Пуговчатым зондом 7 пальпируют область естественного соустья 8 верхнечелюстной пазухи, (фиг. 9) пройдя вертикально обратным выкусывателем в ретроградном направлении, производят выкусывание преимущественно нижней трети крючковидного отростка 9 (фиг. 10), вывихивают верхние отделы крючковидного отростка 9 на себя (фиг. 11), и расширяют соустье кзади и книзу.
Важно не травмировать стенку слезной кости 10, которая граничит с верхнечелюстной пазухой. Задача максимально широко открыть расширенное соустье 11 верхнечелюстной пазухи, чтобы обеспечить хорошую вентиляцию и дренирование пазухи.
С помощью щипцов Блексли на 90 градусов максимально вывихивают крючковидный отросток 9, щипцами с режущим краем расширяют костные границы «входа» (фиг. 12), шейверной моторной системой удаляют остатки слизистой оболочки 2 (фиг. 13) в области вновь сформированного «окна» (фиг. 14) переходят к следующему этапу - формированию доступа для хирурга офтальмолога.
Четвертый этап.
Проводят анестезию в области прикрепления средней носовой раковины 6 с оперируемой стороны 1 мл - 1% раствором лидокаина в области выступа носослезного канала.
Формируют лоскут слизистой оболочки 2, оголяют кость носослезного канала в проекции слезного мешка 12.
Серповидным ножом производят разрез слизистой оболочки 2 по месту латеральной стенки полости носа в области проекции слезного мешка 12 от места прикрепления средней носовой раковины 6, П-образной формы, размером 1,0×1,0 (фиг. 15).
Данный лоскут отсепаровывают распатором вместе с надкостницей кзади до линии maxillaris и области прикрепления крючковидного отростка 9, после чего П-образный лоскут отсекают внизу горизонтально, оставляя область прикрепления в верхних отделах, и укладывают в средний носовой ход 13 (фиг. 16).
Таким образом, формируют доступ к костной стенке, отделяющей слезный мешок 12 от полости носа.
Пятый этап. Приглашают хирурга офтальмолога, этот этап операции выполняется совместно.
После расширения нижней слезной точки коническим зондом в нижний слезный каналец вводят зонд-осветитель. По достижении им медиальной стенки слезного мешка 12 выключают источник света на трансназальном эндоскопе 0 градусов, введенном в полость носа.
Место проекции слезного мешка 12 на латеральную стенку носа визуализируется в виде свечения 14 от зонда-осветителя (фиг. 17).
Видны просвечивающийся зонд-осветитель (фиг. 18.), натягивающий слезный мешок 12, в месте свечения при помощи серповидного скальпеля послойно рассекают медиальную стенку слезного мешка 12, вертикальным разрезом, сначала надкостницу, затем слизистую стенки слезного мешка 12, максимально расправляя края, после чего через зонд в полость носа проводят полипропиленовую нить с шариком на конце.
Шестой этап. Следующим этапом выполняют формирование костного окна.
Наиболее приемлемым и безопасным инструментом для данного этапа являются щипцы Kerrison (фиг. 19). Заводят щипцы за край слезной кости 10, постепенно удаляют кость 10 в области носослезного канала и обнажают слезный мешок 12, стараясь не повредить слизистую слезного мешка 12 (фиг. 20), после чего используют хирургическую бормашину с частотой оборотов 12000 в сек.
Режущим бором производят удаление большей части костного массива в зоне проекции слезного мешка 12 максимально кверху, до уровня нахождения слезных канальцев.
Костное отверстие располагается в нижней части слезной ямки. Нижний край отверстия соответствует месту перехода слезного мешка 12 в слезно-носовой проток, а наружный край - середине слезной ямки, так как именно в нижней части слезной ямки кость наиболее тонка. Как только в костном окне появляется стенка слезного мешка 12, работу режущим бором останавливают.
Оставшийся тонкий слой кости удаляют с помощью алмазного бора. Применение алмазных боров позволяет избежать травмы стенки слезного мешка 12 и сгладить острые костные края.
Во время выполнения доступа к слезному мешку 12 периодически во время всей операции проводят пальпацию слезного мешка 12 снаружи, так называемое «выдавливание» мешка в полость носа, с целью идентификации целостности слезного мешка 12 и оптимальном месте доступа.
Отоларинголог под контролем эндоскопа, введенного в полость носа, и шипщов Блексли захватывает ниточку, проведенную через зонд, и выводит ее в полость носа (фиг. 21). Затем вытягивает полипропиленовую нить из полости носа, и к шарику фиксирует шелковые лигатурные нити (фиг. 22), и с их помощью проводит двойную силиконовую нить.
Таким образом, формируется петля, между верхней и нижней слезной точкой. После чего проводят диагностическое промывание вновь сформированного пути оттока, при этом жидкость с флоресцином проходит в полость носа - оперативное лечение эффективно.
После этого сформированным ранее лоскутом прикрывают оголенную кость, с целью предотвращения рубцевания в послеоперационном периоде.
Концы нити после перевязывания лигатурой и завязывания страхующих узелков укладывают в полость носа. По силиконовым нитям в область сформированной дакриостомы укладывают гемостатическую губку для того, чтобы избежать кровотечений. В конце операции полость носа рыхло тампонируют тампонами Mirocel.
Способ поясняется следующим клиническим примером.
Пациент М., 35 лет поступил с диагнозом: двусторонний посттравматический дакриоцистит, искривление перегородки носа, вазомоторный ринит, посттравматическая деформация наружного носа.
Жалобы на слезотечение, гнойное отделяемое в конъюнктивальную полость из слезных точек слева последние 10 лет, которые возникли вскоре после перенесенной сочетанной травмы головы в результате ДТП.
При наружном осмотре: лицевая область черепа деформирована. Сколиоз спинки носа, скаты асимметричные. В области медиальных углов обоих глаз определяется гиперемия и отечность, гнойное отделяемое в слезных точках.
Впервые обратился к офтальмологу, при диагностическом промывании слезоотводящих путей у офтальмолога - жидкость не проходила в полость носа.
На выполненной компьютерной томографии определялось расширение границ слезного мешка, сужение носослезного протока справа и слева с накоплением контрастного вещества в области слезных мешков, место стеноза, и признаки хронического воспаления слизистой верхнечелюстной пазухи слева, резко выраженное посттравматическое искривление перегородки носа, признаки гипертрофического ринита.
Данные исследования подтверждают диагноз: посттравматический двусторонний гнойный дакриоцистит, искривление перегородки носа, вазомоторный ринит, деформация наружного носа.
После инфильтрации в области искривления перегородки носа выполняли эндоскопическую септопластику (фиг. 1, фиг. 2) под контролем оптики в 0 градусов. При этом удаляют блокирующее прохождение воздуха костно-хрящевого искривления (фиг. 3, фиг. 4, фиг. 5) в области средней носовой раковины слева, так как это затрудняло носовое дыхание пациента и оттесняло среднюю носовую раковину в область носослезного канала.
Затем были выполнены латеропозиция (фиг. 6) и электрокоагуляция гипертрофированных задних концов нижних носовых раковин (фиг. 7).
Произведено разрушение подслизисто кавернозного слоя слизистой оболочки нижней носовой раковины с обеих сторон (фиг. 8).
Произведено эндоскопическое вмешательство на левой верхнечелюстной пазухе (фиг. 9) с расширением естественного соустья (фиг. 10), резекцией крючковидного отростка (фиг. 11, фиг. 12), с удалением слизистой оболочки в области естественного соустья верхнечелюстной пазухи (фиг. 13, фиг. 14), ревизия полости верхнечелюстной пазухи.
Затем был сформирован доступ: произвели разрез слизистой, глубиной до 2,0 мм, рассекая надхрящницу, на 1,0 см кверху от места прикрепления средней носовой раковины (фиг. 15), выполнив скальпелем П-образный разрез, достигающий нижней носовой раковины. При этом отсекли горизонтальную порцию слизистой, а верхнюю порцию оттеснили кверху (фиг. 16).
Следующий этап выполнял офтальмолог, после расширения нижней слезной точки коническим зондом он ввел в нижний слезный каналец зонд-осветитель, по достижении им медиальной стенки слезного мешка был выключен источник света на трансназальном эндоскопе 0 градусов, введенном в полость носа. Место проекции слезного мешка на латеральную стенку носа визуализировалось в виде свечения (фиг. 17, фиг. 18).
Щипцами Kerrison удалили слезную кость в области носослезного мешка (фиг. 19), обнажив его максимально кверху - на 1,0 см, как только визуализировался слезный мешок (фиг. 20), он пальпировался снаружи, с целью исключить его повреждение, верхнюю порцию кости удалили режущим и алмазным бором до места выхода слезных канальцев.
Далее офтальмолог прозондировал снаружи сначала нижний каналец (фиг. 21.), затем верхний. Под контролем оптики со стороны полости носа процесс пальпации отслеживался отоларингологом.
Как только слезный мешок начинал натягиваться и выбухать в полость носа, отоларинголог при помощи серповидного скальпеля рассекал медиальную стенку мешка глубиной до 1,0 мм вертикально на протяжении 0,7 см.
При появлении гнойного отделяемого края слизистой хирург разводил по разным сторонам. Материал был взят на микробиологическое исследование интраоперционно.
После чего офтальмолог беспрепятственно смог провести через зонд силиконовые нити, к которым привязывалась лигатура (фиг. 22) и проводилась через каждый каналец.
В результате чего получилась петля, проходящая через нижний и верхний слезный каналец. Вновь сформированные пути оттока промывались 0,9% физиологическим раствором 2,0 мл, что позволило сразу отметить появление жидкости в полости носа.
Сформированный лоскут укладывали на остатки оголенной слезной кости, концы силиконовых нитей укладывались в средний носовой ход, рана была тампонирована гемостатической губкой. Полость носа тампонировалась рыхло тампонами.
Затем проведена операция согласно заявляемому решению с использованием эндоскопического оборудования, шейверной моторной системы.
Послеоперациионный период - начинался с первых суток наблюдения за пациентом. Назначали противовоспалительную, антибактериальную терапию. В первые сутки из полости носа извлекли тампоны, проводили анемизацию слизистой оболочки полости носа при помощи деконгенстантов, инструментальную санацию полости носа эластичными катетерами и электроотсосом.
На вторые сутки пациента осматривал офтальмологом для промывания носослезного канала физиологическим раствором и в коньюктивальную полость закапывали местные антибактериальные и противовоспалительные препараты.
На третьи сутки пациент выписывается из стационара.
На 5 сутки помимо инструментальной санации полости носа амбулаторно проводили удаление образованных фибриновых сгустков и сухих корочек, промывание верхнечелюстных пазух, параллельно с офтальмологом проводили промывание носослезных каналов.
Данную манипуляцию проводили на протяжении 4х недель 2 раза в неделю, до полного восстановления слизистой оболочки полости носа.
Параллельно санации полости носа у отоларинголога, в этот же день пациент обращался к офтальмологу с целью промывания вновь сформированного пути оттока с противоспалительными растворами, в глаз закапывался местный антибиотик (дексаметазон + тобрамицин 3 капли) в течение 14 дней.
Последующие 4 недели пациент посещал оториноларинголога и офтальмолога 1 раз в неделю. Проводили анемизацию слизистой полости носа растворами деконгенстантов, удаление сухих корочек с силиконовых нитей, располагающихся в полости носа, инструментальную санацию полости носа при помощи электроотсоса.
С 5-й недели послеоперационного периода офтальмологом проводилось промывание слезоотводящих путей раз в 2 недели, до 6-ти месяцев ношения силиконовых нитей.
После удаления силиконовых нитей пациент отметил восстановление носового дыхания, купирование слезотечения, отсутствие гнойного отделяемого из левого глаза. Проходимость слезоотводящих путей слева была надежно восстановлена.
При осмотре через 6 месяцев-осложнений со стороны слезоотводящего аппарата не отмечалось, носовое дыхание восстановлено достаточно, жалоб у пациента нет.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО ДАКРИОЦИСТИТА | 2012 |
|
RU2487690C1 |
| Способ пластики слезного мешка | 2018 |
|
RU2668476C1 |
| СПОСОБ ПЛАСТИКИ НОСОСЛЕЗНОГО СОУСТЬЯ ПРИ ЭНДОНАЗАЛЬНОЙ ЭНДОСКОПИЧЕСКОЙ ДАКРИОЦИСТОРИНОСТОМИИ | 2007 |
|
RU2335264C1 |
| Способ формирования носослезного соустья при эндоназальной эндоскопической дакриоцисториностомии с использованием холодноплазменной абляции | 2019 |
|
RU2703141C1 |
| Способ пьезоэлектрической ультразвуковой диссекции костных тканей для формирования носослезного соустья при эндоназальной дакриоцисториностомии | 2022 |
|
RU2802237C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКОГО ДАКРИОЦИСТИТА | 2013 |
|
RU2532014C1 |
| Способ хирургического лечения дакриоцистита | 2019 |
|
RU2722813C1 |
| Способ дренирования слезоотводящих путей при облитерации устья носослезного протока | 2023 |
|
RU2806975C1 |
| ИНТУБАЦИОННЫЙ НАБОР ДЛЯ БИКАНАЛИКУЛЯРНОГО ДРЕНИРОВАНИЯ СЛЕЗООТВОДЯЩИХ ПУТЕЙ | 2014 |
|
RU2562515C1 |
| СПОСОБ ВОССТАНОВЛЕНИЯ ОТТОКА СЛЕЗНОЙ ЖИДКОСТИ ПУТЕМ ОПЕРАЦИИ ЛАКОРИНОСТОМИИ С ПОСТОЯННОЙ ИНТУБАЦИЕЙ | 2008 |
|
RU2383320C1 |


Изобретение относится к медицине, а именно к оториноларингологии и офтальмологии. Способ включает выполнение дакриоцисториностомии с эндоскопическим эндоназальным контролем, с последующим промыванием сформированного слезного пути оттока, интубацией пути оттока двойной силиконовой нитью. Первоначально хирург отоларинголог выполняет эндоскопическую септопластику, затем вазотомию с латерализацией нижних носовых раковин с обеих сторон. После этого производит эндоназальное эндоскопическое вмешательство на околоносовых пазухах с расширением естественного соустья верхнечелюстной пазухи с частичной резекцией крючковидного отростка. Затем выполняет формирование прелакримального доступа для хирурга офтальмолога, а именно формирует доступ к костной стенке, отделяющей слезный мешок от полости носа. Формируют лоскут слизистой оболочки. Для этого серповидным ножом производят разрез слизистой оболочки по месту латеральной стенки полости носа в области проекции слезного мешка от места прикрепления средней носовой раковины, П-образной формы, размером 1,0x1,0. Данный лоскут отсепаровывают вместе с надкостницей кзади до линии maxillaris и области прикрепления крючковидного отростка. После этого П-образный лоскут отсекают внизу горизонтально, оставляя область прикрепления в верхних отделах, оголяя кость носослезного канала в проекции слезного мешка. Укладывают в средний носовой ход. После этого совместно оба хирурга выполняют вмешательство на слезоотводящих путях. При этом после расширения нижней слезной точки коническим зондом в нижний слезный каналец вводят зонд-осветитель и по достижении им медиальной стенки слезного мешка выключают источник света на трансназальном эндоскопе 0 градусов, введенном в полость носа. При этом место проекции слезного мешка на латеральную стенку носа визуализируется в виде свечения от зонда-осветителя. В этом месте свечения послойно рассекают медиальную стенку слезного мешка, вертикальным разрезом, сначала надкостницу, затем слизистую стенки слезного мешка, после чего в полость носа проводят нить с шариком на конце. Затем выполняют формирование костного окна, при этом производят удаление большей части костного массива в зоне проекции слезного мешка максимально кверху, до уровня нахождения слезных канальцев. После чего отоларинголог захватывает нить, проведенную через зонд, выводит ее в полость носа, вытягивает ее из полости носа, к шарику фиксирует лигатурные нити, и с их помощью проводит двойную силиконовую нить, формируя петлю между верхней и нижней слезной точкой. Затем лоскутом прикрывают часть оголенной кости, концы нити после перевязывания лигатурой и завязывания страхующих узелков укладывают в полость носа. Способ позволяет повысить эффективность лечения пациентов с дакриоциститом и сопутствующей ринопатологией путем получения положительного функционального результата сразу после операции в виде качественного носослезного соустья без повреждения окружающих тканей, сократить время операции, избежать травмирования слезных точек и канальцев. 22 ил., 1 пр.
Комбинированный эндоназальный способ хирургического лечения посттравматического дакриоцистита, включающий выполнение дакриоцисториностомии с эндоскопическим эндоназальным контролем, с последующим промыванием сформированного слезного пути оттока, интубацией пути оттока двойной силиконовой нитью, отличающийся тем, что первоначально хирург отоларинголог выполняет эндоскопическую септопластику, затем вазотомию с латерализацией нижних носовых раковин с обеих сторон, после чего производит эндоназальное эндоскопическое вмешательство на околоносовых пазухах с расширением естественного соустья верхнечелюстной пазухи с частичной резекцией крючковидного отростка, затем выполняет формирование прелакримального доступа для хирурга офтальмолога, а именно формирует доступ к костной стенке, отделяющей слезный мешок от полости носа, при этом формируют лоскут слизистой оболочки, серповидным ножом производят разрез слизистой оболочки по месту латеральной стенки полости носа в области проекции слезного мешка от места прикрепления средней носовой раковины, П-образной формы, размером 1,0×1,0, данный лоскут отсепаровывают вместе с надкостницей кзади до линии maxillaris и области прикрепления крючковидного отростка, после чего П-образный лоскут отсекают внизу горизонтально, оставляя область прикрепления в верхних отделах, оголяя кость носослезного канала в проекции слезного мешка, и укладывают в средний носовой ход, после этого совместно оба хирурга выполняют вмешательство на слезоотводящих путях, при этом после расширения нижней слезной точки коническим зондом в нижний слезный каналец вводят зонд-осветитель и по достижении им медиальной стенки слезного мешка выключают источник света на трансназальном эндоскопе 0 градусов, введенном в полость носа, при этом место проекции слезного мешка на латеральную стенку носа визуализируется в виде свечения от зонда-осветителя, в этом месте свечения послойно рассекают медиальную стенку слезного мешка, вертикальным разрезом, сначала надкостницу, затем слизистую стенки слезного мешка, после чего в полость носа проводят нить с шариком на конце, затем выполняют формирование костного окна, при этом производят удаление слезной кости в зоне проекции слезного мешка кверху, до уровня нахождения слезных канальцев, после чего отоларинголог захватывает нить, проведенную через зонд, выводит ее в полость носа, вытягивает ее из полости носа, к шарику фиксирует лигатурные нити, и с их помощью проводит двойную силиконовую нить, формируя петлю между верхней и нижней слезной точкой, затем лоскутом прикрывают оголенную кость, концы нити после перевязывания лигатурой и завязывания страхующих узелков укладывают в полость носа.
| Смирнова А.С | |||
| и др | |||
| Комплексное лечение хронического дакриоцистита и сопутствующей патологии полости носа и околоносовых пазух | |||
| Российская ринология, No1, 2016, стр | |||
| Нивелир для отсчетов без перемещения наблюдателя при нивелировании из средины | 1921 |
|
SU34A1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ОДОНТОГЕННЫХ ВЕРХНЕЧЕЛЮСТНЫХ СИНУСИТОВ ЭНДОСКОПИЧЕСКИМ ИНФРАТУРБИНАЛЬНЫМ ДОСТУПОМ С ПЛАСТИЧЕСКИМ ЗАКРЫТИЕМ АНТРОСТОМЫ | 2016 |
|
RU2644697C2 |
| Макарина-Кибак Л.Э | |||
| и др | |||
| Наш опыт применения эндоназальной эндоскопической дакриоцисториностомии для восстановления проходимости слезных путей | |||
Авторы
Даты
2023-05-15—Публикация
2021-12-15—Подача