Изобретение относится к медицине, к области хирургии и непосредственно к технике формирования анастомоза полых органов.
При формировании вазоэпидидимоанастомоза "бок в бок" по Hanger, Humphreys et Hotchkiss (Amelar R. D., Dubin L., Walsh P. С. - Male Infertility. Pfiladelphia, W. B. Saunders, 1977; цитируется по книге "Принципы микрохирургии в лечении бесплодия" под ред. Дж.В. Рейньяка и Н.Х. Лоэрсена, - Москва, "Медицина", 1986, стр. 238) авторы накладывают соустье "между небольшим эллиптическим отверстием в семявыносящем протоке с таким же отверстием в придатке яичка, из которого были выделены жизнеспособные сперматозоиды".
Вариантом этой методики является поперечное пересечение семявыносящего протока. Конец пересеченного протока надсекается продольно по верхнему краю и формируется "ракетка", которая сшивается с боковой поверхностью придатка (И.Д. Кирпатовский. "Очерки по хирургической андрологии". Учебное пособие. - Москва: Изд-во УДН, 1989, стр. 26).
Частота восстановления фертильности после таких пластических операций остается достаточно низкой. Это связано во-первых - с высоким риском рубцевания анастомозов после операции вследствие формирования спермиогранулемы, когда восстановление проходимости семявыносящих путей происходит лишь в 20-37% (до 47% при двустороннем вмешательстве), а во-вторых - с выраженными изменениями тестикулярной ткани, способной восстанавливать фертильные качества лишь в 20-39% случаев после удачных микрохирургических вмешательств.
Другим вариантом вазоэпидидимоанастомоза является соустье по типу "конец в конец". Silber S. J. в 1978 г. предложил тонкую микрохирургическую методику создания анастомоза "конец в конец" между слизистой оболочкой семявыносящего протока и отдельным, пересеченным в толще придатка секретирующим эпидидимальным канальцем, вслед за полным пересечением протока и придатка (Silber S. J., Microscopic vasoepididymostomy. - Fertil. Steril., 1978, 30, 565).
Анастомоз по Silber S.J. предусматривает анатомическое соединение слизистой оболочки семявыносящего протока с экскретирующим канальцем придатка и является классическим вариантом анастомоза по типу "конец в конец". Но соединение такого типа требует очень тщательной адаптации анастомозируемых концов по диаметру, в то время как диаметр просвета семявыносящего протока при расправлении слизистой в 2-3 раза превышает диаметр извитого канальца придатка, что после создания соустья частыми отдельными узловыми швами неминуемо вызывает гофрирование тканей и относительное сужение анастомоза. Условия формирования данного анастомоза требуют частого наложения узловых швов, что является фактором выраженной травматизации линии соустья, что по мнению самого автора является причиной его ранней рубцовой обструкции в большом проценте случаев ("Принципы микрохирургии в лечении бесплодия". /Под ред. Дж.В. Рейньяка и Н.Х. Лоэрсена. - Москва: Медицина, 1986, стр. 241).
Кроме того, при формировании анастомоза пересекается обеспечивающий моторику семявыносящего протока симпатический нижний спермальный нерв. Сохранная симпатическая иннервация играет, видимо, существенную роль в транспорте спермы из придатка яичка во время эякуляции. Без такой иннервации протока и придатка маловероятно полноценное восстановление выброса спермы даже при действующем анастомозе (цитируется по Дж. В. Рейньяк, Н.Х. Лоэрсон. Принципы микрохирургии в лечении бесплодия. - М., 1986, стр. 232).
Задачей изобретения является повышение эффективности лечения мужского бесплодия при обструкции семявыносящих путей.
Поставленная задача решается тем, что в способе формирования вазоэпидидимоанастомоза, включающем микрохирургический анастомоз между семявыносящим протоком и придатком яичка в зоне пересеченного извитого канальца, семявыносящий проток рассекают до просвета в длину на 12-15 мм, а капсулу придатка рассекают в области хвоста вдоль по средней линии на 9-12 мм, формируют петлю извитого канальца придатка в 2-2,5 см, формируют нижнюю "губу" анастомоза между мышечным слоем семявыносящего протока и краем раны капсулы придатка яичка, пересекают петлю извитого канальца в середине, дистальный ее отдел коагулируют, а проксимальный отдел петли канальца инвагинируют в просвет семявыносящего протока в антеградном направлении на глубину 4-6 мм за три держалки, которыми фиксируют там канадец отдельными узловыми швами, затем формируют верхнюю "губу" анастомоза над погруженным в просвет протока извитым канальцем придатка.
Предлагаемый способ поясняется чертежами.
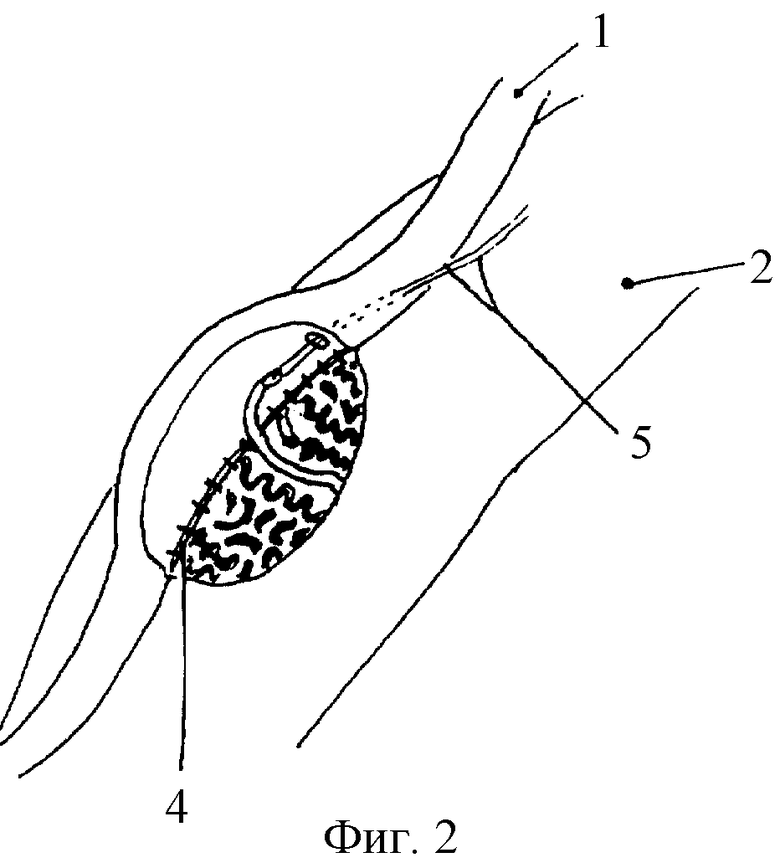
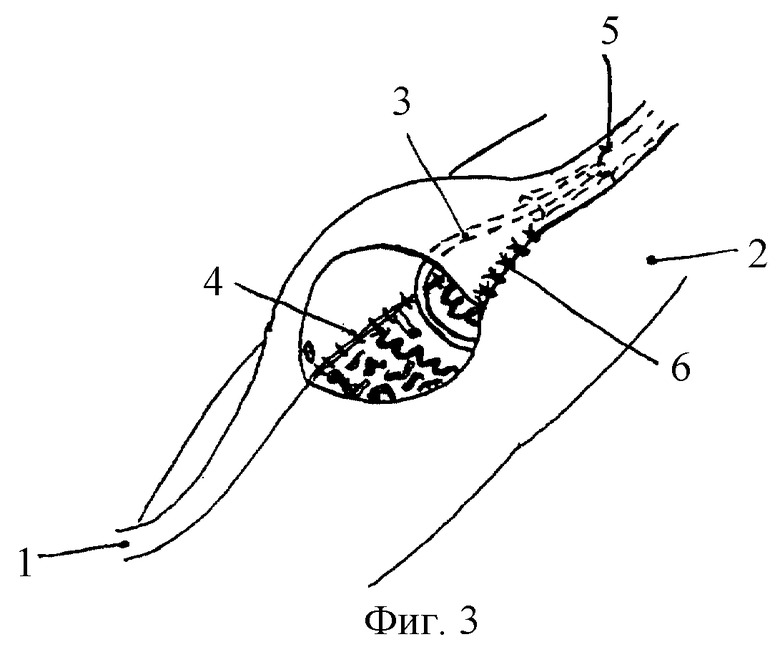
На фигуре 1 показано расположение анастомозируемых отверстий на семявыносящем протоке в капсуле придатка и формирование свободной петли извитого канальца путем его "разматывания" и выделения из тканей придатка. На фигуре 2 показано формирование выделяющей семенную жидкость проксимальной части канальца перед погружением ее в просвет семявыносящего протока. На фигуре 3 показано формирование передней губы анастомоза над инвагинированным в проток и фиксированным там канальцем, где 1 - семявыносящий проток, 2 - придаток яичка, 3 - извитой каналец придатка, погруженный в просвет протока, 4 - задняя губа анастомоза, 5 - шов, фиксирующий каналец в просвете протока, 6 - передняя губа анастомоза.
Способ осуществляется следующим образом.
Перед операцией в мочевой пузырь больному вводят постоянный уретральный катетер, который фиксируют к половому члену лейкопластырем. Под эндотрахеальным или внутривенным диссоциативным наркозом после бритья и обработки операционного поля антисептиками мошоночным доступом длинной 4-4,5 см с осуществлением гемостаза выделяют яичко с придатком и начальным отделом семявыносящего протока, которые выводят в рану. С этого момента используют операционный микроскоп (лупа МБС-10) с увеличением 2х-6х, микрохирургический инструментарий и технику. В проекции хвоста придатка семявыносящий проток пунктируют в дистальном направлении иглой 21, по которой шприцем вводят краситель в объеме 1,5-2 мл. По окрашиванию мочи в уретральном катетере оценивают проходимость семявыносящего протока. В случае проходимости семявыносящего протока на нем как можно ближе к хвосту придатка выбирают бессосудистую зону, не содержащую ветвей нижнего спермального нерва. В выбранном месте скальпелем 11 семявыносящий проток рассекают вдоль на 12-15 мм через всю толщину стенки протока до его просвета. Скальпелем 11 над застойными петлями канальца в области хвоста придатка, как можно дистальнее, капсулу последнего рассекают по средней линии вдоль на 9-12 мм. Края рассеченной капсулы используют в дальнейшем для укрепления анастомоза наружным рядом швов между капсулой придатка и мышечной стенкой семявыносящего протока. Двумя м/х анатомическими пинцетами разделяют клетчатку вокруг канальца, выделяя его из окружающих тканей, и формируют не травмированную инструментами свободную петлю 2-2,5 см. С применением м/х техники атравматическим материалом 3/0-4/0 отдельными узловыми швами с шагом 0,8-1,0 мм накладывают анастомоз между нижней губой раны семявыносящего протока и соответствующей губой рассеченной капсулы придатка яичка. М/х ножницами выделенную петлю канальца придатка пересекают примерно в середине свободной части. Выделенный из извитого канальца материал подвергают экспресс-микроскопии для выявления наличия в нем спермиев. Путем легкого массажа головки и тела придатка стимулируют выделение семени из проксимальной культи канальца. После выявления проксимального отдела канальца дистальный конец подвергается электрокоагуляции у основания его свободной части. С применением м/х техники производят измерение длины выделяющей сперму культи канальца, подготовленной для погружения в просвет протока. Лишнюю часть культи канальца наискосок отсекают скальпелем 11 с формированием отверстия овальной формы. За сформировавшийся "мысик" и еще в двух местах асимметрично каналец прошивают через край атравматическим материалом 8/0, подтягивают в просвет протока этими "держалками" и завязывают одиночными узловыми швами, проведенными через все слои семявыносящего протока. Над погруженным в просвет протока канальцем формируют верхнюю губу анастомоза, как это делалось с нижней его губой. После тщательного гемостаза рану мошонки ушивают послойно на резиновом выпускнике, оставляемом на одни сутки. Антисептик. Асептическая повязка.
Данный способ соответствует современным требованиям, предъявляемым к технике наложения вазоэпидидимоанастомоза.
Восстановление проходимости трубчатых органов путем антеградного введения проксимальной трубки меньшего диаметра (извитой каналец придатка) в просвет несколько большей, но сопоставимой по диаметру дистальной трубки (семявыносящий проток), является более анатомичным, поскольку позволяет надежно сопоставить стенки и особенно слизистые оболочки анатомически последовательных трубчатых органов, исключая интерпозицию в линию анастомоза под слизистого слоя семявыносящего протока.
В предлагаемом инвагинационном способе адаптация наружного диаметра канальца придатка к просвету семявыносящего протока может быть идеальной, поскольку извитой каналец по мере приближения к месту длительной обструкции придатка увеличивается в диаметре и у места обструкции может достигать 1-1,5 мм в диаметре, что сопоставимо с диаметром просвета семявыносящего протока при растяжении его слизистой. Поэтому возможно выделение той части канальца, которая наиболее соответствует просвету протока в каждом конкретном случае. В то же время, просвет семявыносящего протока в покое находится в сомкнутом состоянии вследствие наличия выраженного слоя рыхлой эластической подслизистой клетчатки. Это обстоятельство позволяет при инвагинации адаптировать к просвету семявыносящего протока даже каналец обычного диаметра.
Данный способ формирования анастомоза является наименее травматичным, поскольку собственно линия соустья трубчатых органов совершенно не несет механической нагрузки, а предлагаемые швы лишь удерживают край канальца придатка в просвете семявыносящего протока, в то время как основную механическую нагрузку в месте анатомического соединения анастомозируемых органов несут их наиболее прочные ткани: мышечная стенка семявыносящего протока и фиброзная капсула придатка, не участвующие непосредственно в восстановлении просвета семявыносящих путей.
Предлагаемый способ анастомоза является более физиологичным, поскольку семенная жидкость контактирует по линии анастомоза лишь с краем раны канальца придатка. Это значительно снижает интенсивность контакта агрессивной семенной жидкости с иммунологически активными тканями, уменьшает риск образования в месте анастомоза спермиогранулемы и развитие обструкции анастомоза в раннем послеоперационном периоде, чего нельзя сказать о анастомозе "бок в бок" по Hanger, Humphreys et Hotchkiss.
Значительному снижению риска развития обструкции анастомоза в раннем послеоперационном периоде способствует сбережение в предлагаемом способе анатомической целостности семявыносящего протока и сохранение полноценной перистальтики последнего, необходимой для формирования проходимого анастомоза, что невозможно в анастомозе "конец в бок" с формированием "ракетки" и анастомозе "конец в конец" по Silber S.J.
Таким образом, данный способ вазоэпидидимоанастомоза существенно отличается от известных способов вазоэпидидимостомии и прежде всего, инвагинационным типом восстановления анатомической целостности семявыносящих путей, сочетающим в себе преимущества анатомической последовательности соустья по типу "конец в конец" и анатомо-функциональную целостность семявыносящего протока в анастомозе по типу "бок в бок", сохраняющую его перистальтическую активность. Кроме этого, техника формирования анастомоза улучшает адаптацию анастомозируемых просветов, значительно снижает механическую нагрузку на линию соустья и травматизацию этой области швами, уменьшает интенсивность локальной и системной аутоиммунной агрессии и, следовательно, снижает риск обструкции анастомоза в раннем послеоперационном периоде.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ФОРМИРОВАНИЯ ВАЗОЭПИДИДИМОАНАСТОМОЗА | 2000 |
|
RU2195206C2 |
| СПОСОБ ФОРМИРОВАНИЯ ВАЗОЭПИДИДИМОАНАСТОМОЗА | 2003 |
|
RU2258477C2 |
| СПОСОБ ФОРМИРОВАНИЯ ВАЗЭПИДИДИМОАНАСТОМОЗА | 2002 |
|
RU2222275C2 |
| СПОСОБ ПРОФИЛАКТИКИ РАННЕГО РУБЦЕВАНИЯ ВАЗОЭПИДИДИМОАНАСТОМОЗА | 2006 |
|
RU2385678C2 |
| Способ лечения окклюзии семявыносящих путей | 1989 |
|
SU1653743A1 |
| СПОСОБ НАЛОЖЕНИЯ ВАЗО-ВАЗОАНАСТОМОЗА НА СЕМЯВЫНОСЯЩЕМ ПРОТОКЕ | 2000 |
|
RU2210993C2 |
| Способ лечения непроходимости семявыносящего тракта | 1981 |
|
SU1003827A1 |
| ЖОМ-ФИКСАТОР СЕМЯВЫНОСЯЩЕГО ПРОТОКА | 2000 |
|
RU2198607C2 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОКИШЕЧНОГО АНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2000 |
|
RU2195204C2 |
| СПОСОБ ЭНТЕРО-ЭНТЕРОАНАСТОМОЗА | 2000 |
|
RU2173103C1 |
Изобретение относится к медицине, урологии, может быть использовано при лечении мужского бесплодия. Рассекают семявыносящий проток на 12-15 мм. Рассекают капсулу придатка на 9-12 мм. Формируют петлю извитого канальца придатка. Формируют нижнюю "губу" анастомоза между мышечным слоем семявыносящего протока и краем раны капсулы придатка яичка. Пересекают петлю извитого канальца. Дистальный отдел петли коагулируют. Проксимальный отдел петли канальца инвагинируют в просвет семявыносящего протока за три держалки. Формируют верхнюю "губу" анастомоза над извитым канальцем придатка. Способ позволяет повысить эффективность лечения мужского бесплодия при обструкции семявыносящих путей. 3 ил.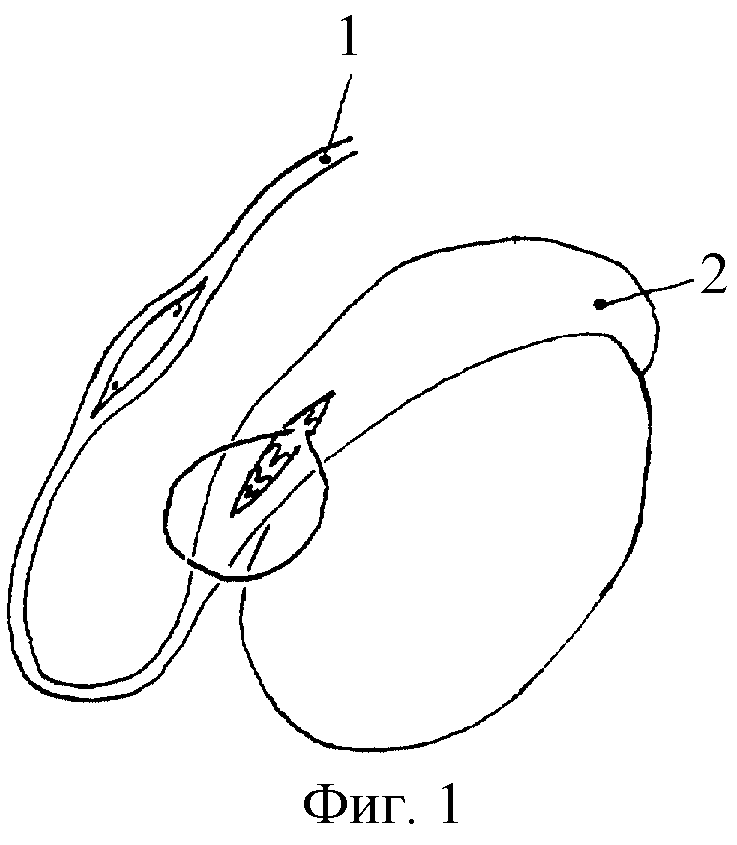
Способ формирования вазоэпидидимоанастомоза, включающий микрохирургический анастомоз между семявыносящим протоком и придатком яичка в зоне пересеченного извитого канальца, отличающийся тем, что семявыносящий проток рассекают до просвета в длину на 12-15 мм, а капсулу придатка рассекают в области хвоста вдоль по средней линии на 9-12 мм, формируют петлю извитого канальца придатка в 2-2,5 см, формируют нижнюю "губу" анастомоза между мышечным слоем семявыносящего протока и краем раны капсулы придатка яичка, пересекают петлю извитого канальца в середине, дистальный ее отдел коагулируют, а проксимальный отдел петли канальца инвагинируют в просвет семявыносящего протока в антеградном направлении на глубину 4-6 мм за три держалки, которыми там ее фиксируют отдельными узловыми швами, затем формируют верхнюю "губу" анастомоза над погруженным в просвет протока извитым канальцем придатка.
| КИРПАТОВСКИЙ И.Д | |||
| Очерки по хирургической андрологии, 1989, 26 | |||
| ЛОПАТКИН Н.А | |||
| Оперативная урология, 1986, 450-456. |
Авторы
Даты
2002-12-27—Публикация
2000-06-26—Подача