Изобретение относится к области медицины, а именно хирургии.
Известен способ назоинтестинального дренирования путем проведения зонда через носовые ходы по пищеводу, желудку, изгибы двенадцатиперстной кишки в тонкую. Олива кишечного зонда обильно смазывается вазелиновым маслом, а свободный его конец присоединяется к электроотсосу. Анестезиологом через наружное отверстие носового хода зонд продвигается в пищевод. По мере продвижения зонда хирург со стороны брюшной полости направляет его вдоль большой кривизны желудка и правой рукой фиксирует в области выходного отдела. Левой рукой конец зонда направляется через привратник в луковицу двенадцатиперстной кишки. Нередко спазм пилорического жома мешает продвижению зонда. Причиной этому могут быть травматичные манипуляции и отсутствие согласованных действий хирурга и анестезиолога. Как только конец зонда оказывается в луковице двенадцатиперстной кишки, хирург правой рукой синхронно с движением анестезиолога продвигает энтеростомическую трубку в дистальном направлении. Пальцам левой руки контролирует и направляет ее конец вниз и кзади до нижнего горизонтального изгиба и далее влево по направлению к связке Трейца. Форсированное продвижение зонда по кишке при ощущении препятствия недопустимо. В таких случаях двенадцатиперстная кишка мобилизуется по Кохеру.
При появлении зонда в начальном отделе тощей кишки он захватывается тремя пальцами правой руки и продвигается на 10-15 см. В желудке зонд укладывается по ходу малой кривизны.
Препятствием продвижению зонда в области дуоденоеюнального перехода могут быть дополнительные изгибы начального отдела тощей кишки, фиксированные связочным аппаратом брюшины или спайками.
Для удобства захвата и проведения зонда рекомендован ряд приспособлений. Так А. Л. Прусов и П.С. Папандопуло (1983) предложили через каждые 4 см на "рабочую часть" зонда надевать кольца из красной резины. А.И. Антух (1991) - для формирования утолщений использует пищевой желатин. С этой же целью было предложено снабжать начальную часть зонда одной или несколькими манжетами из латексной резины (зонд Миллер-Эббота) (Nelson A.L., Nyhys L.М., 1979; Seidton E. J. et al., 1984). Для облегчения интубации кишки и профилактики повреждений некоторые авторы раздувают ее кислородом или воздухом (Прусов А.А., Папандопуло П.С., 1983; Веллер Д.Г. с соавт., 1985).
При отсутствии пареза кишки зонд продвигается за счет "нанизывания" на него кишечных петель. Сгофрировав 8-10 см кишки, хирург синхронно с анестезиологом проталкивает зонд, расправляя кишку в проксимальном направлении. Трансназальную интубацию следует считать завершенной при появлении последнего бокового отверстия зонда в начальном отделе тощей кишки. Дренирование тонкой кишки трансназальным способом осуществляется в большинстве случаев на всем ее протяжении (Э.А. Нечаев, А.А. Курыгин, М.Д. Ханевич. Дренирование тонкой кишки при перитоните и кишечной непроходимости. - Санкт-Петербург, 1993, с.80-89).
Однако интестинальная интубация представляет собой достаточно травматичное интраоперационное вмешательство (Э.А. Нечаев с соавт., 1993). Технические сложности при проведении зонда по изгибам двенадцатиперстной кишки возникают в 11,3% случаев /Э.А. Нечаев с соавт., 1993/, а доля неудачных попыток назоинтестинальной интубации может составлять от 20 до 50% (Бабиев Е.С., 1983; Enochsson L. etdl., 1982; Waclawiczek H.W. et al., 1997).
Кроме того, наблюдается дуодено-гастральный рефлюкс и инфицирование верхних отделов желудочно-кишечного тракта и дыхательных путей, приводящие к развитию гиперсекреции желудка, увеличению застойного содержимого, эрозивно-язвенного гастрита и эзофагита, пневмонии и гнойного трахеобронхита как результат ятрогенной несостоятельности пилорического жома. Возникает необходимость в широкой лапаротомии, особенно при операциях в нижнем этаже брюшной полости; а также в рассечении спаек в верхнем этаже брюшной полости у ранее оперированных больных и в мобилизации двенадцатиперстной кишки по Кохеру при трудностях проведения зонда по ее изгибам. Тракция зонда длиной 1,5-3 м по двенадцатиперстной кишке вызывает травматизацию ее слизистой.
В качестве прототипа избран способ дренирования тонкой кишки по Ю.М. Дедереру, описанный в монографии Э.А. Нечаева, А.М. Курыгина и М.Д. Ханевича "Дренирование тонкой кишки при перитоните и кишечной непроходимости". - Санкт-Петербург, 1993, с.98-100.
После широкой лапаротомии перед выполнением гастростомии эвакуируется содержимое желудка. После тщательного отграничения операционного поля тампонами на одинаковом расстоянии между малой и большой кривизнами на переднюю стенку желудка на границе между телом и дном накладывается кисетный шов. В центре кисетного шва вскрывается просвет желудка. Далее по направлению к пилорическому жому вводится конец зонда, а свободный проксимальный конец подсоединяется к электроотсосу. Зонд проводится через пилорический жом в двенадцатиперстную кишку. Методика интубации аналогична той, которая применяется при назоэнтеральном дренировании, с той лишь разницей, что зонд подается ассистентом. Для предупреждения подтекания кишечного содержимого из боковых отверстий можно воспользоваться коротким зондом-проводником, который предварительно выводится за связку Трейца. После опорожнения ближайших отделов тонкой кишки от содержимого через зонд-дренаж проводится энтеростомическая трубка диаметром 0,6-0,8 см с боковыми отверстиями. Зонд-проводник после окончания интубации извлекается. После окончания дренирования и завязывания первого кисетного шва вокруг трубки накладывается второй кисетный шов, который закрывает первый. Зонд укладывается на стенку желудка по направлению к его дну и укрывается тремя-четырьмя отдельными серозно-мышечными швами в складки передней стенки (по Витцелю). Вокруг зонда дополнительно накладывается серозно-мышечный кисетный шов, концы которого месте с энтеростомической трубкой выводятся на переднюю брюшную стенку в левом подреберье на 3-5 см ниже реберной дуги. Концами нитей последнего кисетного шва прошивается брюшина и апоневроз прямой мышцы живота, отдельными узловыми швами вокруг зонда желудок дополнительно фиксируется к передней брюшной стенке (фиг. 1) (Э.А. Нечаев, А.А. Курыгин, М.Д. Ханевич. Дренирование тонкой кишки при перитоните и кишечной непроходимости. - Санкт-Петербург, 1993, с.98-100).
Однако способ дренирования тонкой кишки по Ю.М. Дедереру оставлен хирургами в виду наличия множества недостатков:
а) необходимость широкого лапаротомного доступа, особенно при оперативном вмешательстве в нижнем этаже брюшной полости;
б) выраженная деформация передней стенки желудка, вызывающая нарушения функции последнего;
в) фиксация передней стенки желудка к передней брюшной стенке;
г) сохраняются трудности при проведении зонда через изгибы двенадцатиперстной кишки без специального проводника;
д) возможность формирования длительно незаживающего желудочного свища, порой требующего дополнительного оперативного вмешательства;
е) высока вероятность нагноения парастоматической раны и отрыв желудка от брюшной стенки с развитием перитонита;
ж) нарушение функции пилорического жома, приводящее к забросу тонкокишечного содержимого в желудок, массивному инфицированию желудка, пищевода, дыхательных путей кишечной флорой;
з) наличие дополнительного косметического дефекта в левом подреберье;
и) развитие выраженного спаечного процесса в верхнем этаже брюшной полости, создающего трудности при возникновении необходимости оперативного вмешательства на желудке;
к) изъязвление стенки желудка в области формирования гастростомы.
Задачей изобретения является создание способа, значительно облегчающего проведение назоинтестинального зонда из желудка в тонкую кишку при наличии спаечного процесса в верхнем этаже брюшной полости, пилоро- или дуоденостеноза, деформации двенадцатиперстной кишки врожденными или послеоперационными спайками, а также при проведении оперативного вмешательства на органах нижнего этажа брюшной полости без широкой лапаротомии, сохранив при этом функцию пилорического жома для предупреждения рефлюкса тонкокишечного содержимого в вышележащие отделы желудочно-кишечного тракта, развития рефлюкс-гастрита, эрозий желудка и пищевода, инфекции верхних дыхательных путей с целью повышения эффективности дренирования тонкой кишки в послеоперационном периоде.
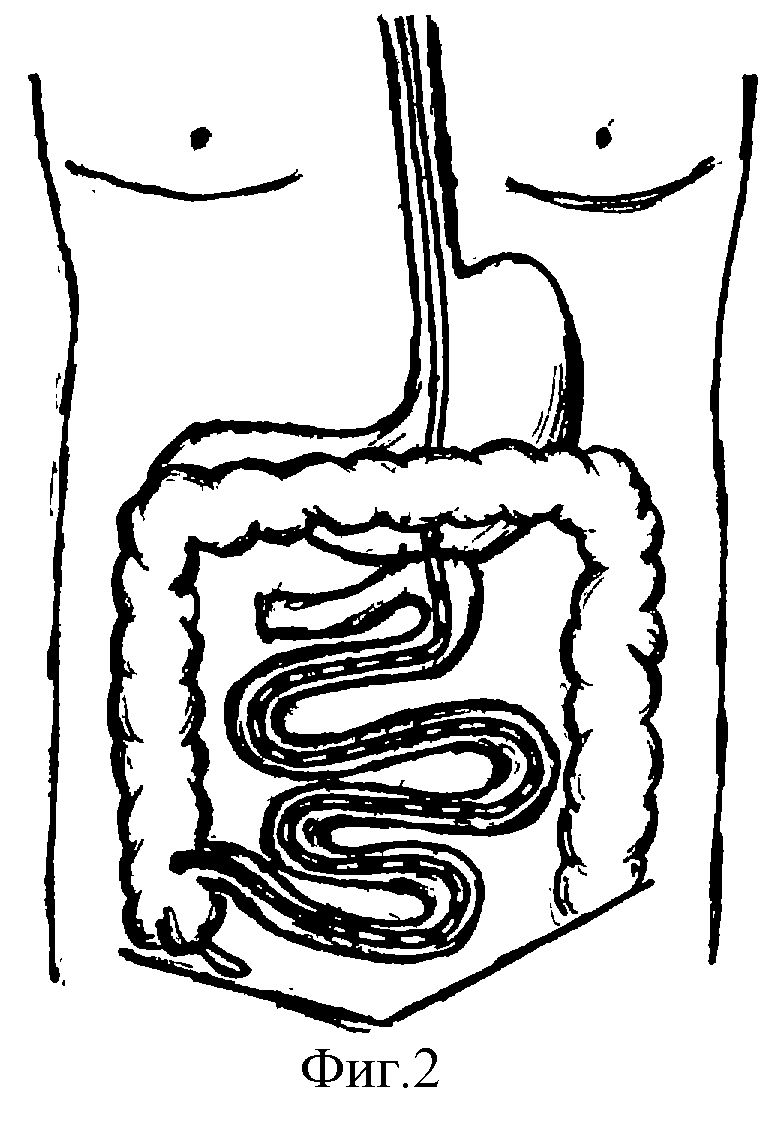
Сущность изобретения состоит в формировании заднего позадиободочного мини- гастроеюноанастомоза (м-ГЕА) на короткой петле тощей кишки диаметром, равным диаметру назоинтестинального зонда, и проведении последнего, минуя изгибы двенадцатиперстной кишки в тонкую с целью ее декомпресии и дренирования (фиг.2).
Для формирования м-ГЕА большой сальник отодвигается в верхнюю часть операционного доступа, ассистенты приподнимают поперечно-ободочную кишку. Хирург выводит в рану первую петлю тощей кишки в 8-10 см от связки Трейца. После тщательного обкладывания операционного поля салфетками на выделенной петле тощей кишки выполняется пункционная энтеростомия и декомпрессия ближайших петель тощей кишки. Дистальнее зоны декомпрессии накладывается эластичный зажим для предупреждения заброса тонкокишечного содержимого в выделенную для м-ГЕА петлю. В бессосудистой зоне мезоколон формируется окошко диаметром до 2,5 см, к которому подводится ближайший участок задней стенки желудка. Между последней и петлей тощей кишки, на которой находится пункционная еюностома, накладывается второй ряд серозно-мышечных швов будущего м-ГЕА (4-5 узловых шва). Рассекаются стенки желудка и фиксированной к ней петли тощей кишки до диаметра используемого в данном конкретном случае назоинтестинального зонда. Накладывается внутренний ряд кетгутовых швов на задней стенке формируемого м-ГЕА. Электроотсосом отсасывается остаточное содержимое желудка и через гастротомическое отверстие с помощью корнцанга назоинтестинальный зонд извлекается из желудка и проводится через энтеротомное отверстие в начальный отдел тощей кишки. Закрывается передняя стенка м-ГЕА путем наложения первого и второго рядов швов на переднюю ее губу. Но периметру анастомоза подшивается окно мезоколон. Далее, проксимальный конец зонда подсоединяется к электроотсосу, снимается ранее наложенный эластичный зажим и, продвигая интестинальный зонд в дистальном направлении, проводится тотальная декомпрессия тонкой кишки.
При необходимости резекции тонкой кишки м-ГЕА можно наложить после декомпрессии тонкой кишки через концы резецированной петли. Назоинтестинальный зонд подводится к анастомозу для длительного орошения линии кишечного шва раствором антибиотиков, ферментов, стимуляторов репарации кишечной раны соответственно фазе репаративного процесса в зоне соустья.
Использование изобретения позволяет получить следующий технический результат. Способ позволяет значительно облегчить проведение назоинтестинального зонда из желудка в тонкую кишку с целью ее декомпрессии и дренирования, особенно при оперативных вмешательствах на органах нижнего этажа брюшной полости и наличии спаечного процесса в верхнем этаже брюшной полости и препятствиях в двенадцатиперстной кишке без дополнительных травматичных манипуляций и широкой лапаротомии, а также сохранив физиологическую функцию пилорического жома, исключающего рефлюкс кишечного содержимого в желудок, развитие эрозивного гастрита, эзофагита и инфицирования верхних отделов желудочно-кишечного тракта и дыхательных путей.
Предлагаемое изобретение можно успешно использовать с целью тотальной декомпрессии и дренирования тонкой кишки при кишечной непроходимости и перитоните, а также для интестинальной терапии, декомпрессии кишечного анастомоза, проведения интестинального лаважа кишечного шва в раннем послеоперационном периоде.
Пример 1
Больная С. , 29 лет, диагноз: острая спаечная полная тонкокишечная непроходимость. Общий серозный перитонит, токсическая фаза. Больная поступила на 4-е сутки после начала зоболевания, беспокоили перодически усиливающиеся постоянные боли в животе, тошнота и многократная рвота кишечным содержимым, вздутие живота, неотхождение газов и отсуствие стула в течение последних 3-х суток. На обзорной рентгенограмме множественные уровни жидкости (чаши Клойбера). По НГЗ желудок опорожнен от содержимого и промыт раствором фурацилина до "чистых вод". После предоперационной подготовки под ЭТН иссечен старый послеоперационный рубец, выполнена нижнесрединная лапаротомия с расширением доступа выше пупка на 4-5 см, В брюшной полости до 400 мл серозного выпота, который эвакуирован электроотсосом. Верхний этаж брюшной полости облитерирован спаечным процессом. В 20 см от илеоцекального угла спаечный тяж сдавливает петлю тонкой кишки, вызывая полную тонкокишечную непроходимость. Спайка рассечена. На стенке подвздошной кишки странгуляционная борозда без признаков некроза. Выше странгуляции тонкая кишка расширена до 6-7 см, переполнена жидкостью и газами. В рану выведена проксимальная петля тощей кишки в 10 см от связки Трейца. После тщательного обкладывания салфетками выполнена пункционная декомпрессия проксимальных петель тощей кишки на протяжении 40-50 см и наложен кишечный зажим. Мезаколон в бессосудистой зоне рассечен поперечным разрезом длиной 2,5-3,0 см, через которую выведен участок задней стенки желудка по большой кривизне. Наложен задний наружный ряд серозно-мышечных швов капроном 2. По линии будущего м-ГЕА рассечены стенки желудка и тощей кишки по точке пункции на протяжении 1 см.
Наложен внутренний ряд швов задней губы м-ГЕА кетгутом 2. Корнцангом, введенным в просвет желудка, захвачен двухпросветный назоинтестинальный зонд диаметром 0,8 см с множеством боковых отверстий и проведен через энтеротомное отверстие в опавшие после пункционной декомпрессии проксимальные петли тощей кишки. Наложены двухрядные узловые швы на переднюю губу м-ГЕА, к которому фиксировано окно мезаколон. Проксимальный конец назоинтестиального зонда подсоединен к работающему электроотсосу, а дистальным концом, нанизывая петли тонкой кишки, произведена ее тотальная декомпрессия. Брюшная полость тщательно промыта 0,05%-ным водным раствором хлоргексидина. Тонкая кишка уложена по типу Нобля. После дренирования брюшной полости операционная рана послойна ушита. Послеоперационный период протекал без осложнений. По нозоинтестинальному зонду в первые сутки выделилось до 500 мл кишечного содержимого, а через желудочный канал - до 300 мл желудочного содержимого без примеси желчи. На вторые сутки соответственно 300 и 100 мл. На 3-и сутки восстановилась моторно-эвакуаторная функция тонкой кишки, отделяемое по обоим каналам зонда прекратилось. На 4-е сутки зонд свободно удален. Рентгеноскопия желудка, выполненная на 5-е сутки после операции и через сутки после удаления зонда, показала наличие небольшой конусообразной ниши на стенке желудка в области формирования м-ГЕА без признаков эвакуации по ней жидкой бариевой взвеси. На 4-е сутки после удаления зонда рентгенологически контуры желудка ровные, эвакуация бариевой взвеси по тощей кишке свободная, деформация петель не обнаружена. Больная выписана с выздоровлением на 8-е сутки после операции. Рентгенологические и эндоскопические исследования желудка через 1 месяц после операции не выявили признаков функционирования м-ГЕА или дефекта на слизистой оболочке желудка.
ПРИМЕР 2.
Больной П. , 52 года, диагноз: острая спаечная полная тонкокишечная непроходимость. Странгуляционный некроз подвздошной кишки. Общий серозно-гнойный перитонит в токсической фазе.
Поступил на 5-е сутки после начала болей в животе, состояние тяжелое. Черты лица заострены, язык сухой, пульс-112 уд. в мин, А/Д 115/70 мм рт.ст. Беспокоят постоянные боли в животе, вздутие, тошнота и многократная рвота кишечным содержимым, отсутствие стула. 2 года назад оперирован по поводу острой спаечной тонкокишечной непроходимости. На обзорной рентгенограмме брюшной полости множественные чаши Клойбера. Живот вздут, имеются признаки общего перитонита. По НГЗ отходит тонкокишечное содержимое. После интенсивной предоперационной подготовки под ЭТН иссечен старый послеоперационный рубец, с техническими трудностями выполнена нижнесрединная лапаротомия ввиду припаяния петель тонкой кишки к рубцу брюшной стенки. В брюшной полости до 350 мл мутного гнойно-геморрагического выпота с резким неприятным запахом, который эвакуирован электроотсосом. Верхний этаж брюшной полости облитерирован спайками. Спаечный тяж сдавливает основание уже некротизированной петли тонкой кишки в средней ее трети. Выше странгуляции петли тонкой кишки расширены до 8 см, переполнены жидкостью и газами. Спайка рассечена. Выполнена резекция некротизированной петли в пределах здоровых тканей длиной 90 см. Через конец приводящей петли резецированной кишки выполнена тотальная декомпрессия проксимальных петель тонкой кишки. Наложен первичный терминотерминальный тонкокишечный анастомоз двумя рядами узловых швов (первый ряд кетгутом 2, второй - капроном 2). Проходимость анастомоза удовлетворительная. Брюшная полость тщательно промыта 0,05%-ным водным раствором хлоргексидина. В рану выведены поперечноободочная и проксимальная петля тощей кишки. Сформирован задний позадиободочный м-ГЕА диаметром до 0,8 см, по которому произведена интубация тонкой кишки до сформированного кишечного соустья. Окно в мезоколон фиксировано по периметру м-ГЕА. Брюшная полость вновь тщательно промыта раствором хлоргексидина, тонкая кишка уложена в физиологичное положение. Установлены дренажи. Рана брюшной стенки ушита послойно.
В послеоперационном периоде ежедневно двукратно в течении 3-4 суток после активной аспирации содержимого тонкой кишки проводили энтеральный лаваж кишечного соустья раствором канамицина и химотрипсина в 200 мл 0,25% новокаина путем капельного введения смеси в течение одного часа. Через 30 минут зонд открывали на свободный отток. В первые сутки по зонду выделялось до 500 мл содержимого тонкой кишки, на 2-3 сутки заброс значительного уменьшился. УЗИ анастомоза указывало на уменьшение отека. Моторно-эвакуаторная функция кишечника восстановилась на 4 сутки, был самостоятельный стул. Зонд свободно извлечен. В раннем послеоперационном периоде заброс по назогастральному каналу составлял 500-300-200-150 мл. При даче жидкой бариевой взвеси на 3-е сутки после операции эвакуация из желудка ритмичная без признаков регургитации. На 5-е сутки после операции м-ГЕА не функционирует. Послеоперационный период протекал без осложнений. Больной выписан на 10-е сутки в удовлетворительном состоянии.
Технический результат достигнут путем проведения назоинтестинального зонда из желудка в тощую кишку через м-ГЕА на короткой петле для декомпрессии и дренирования тонкой кишки и энтерального лаважа первичного тонкокишечного соустья в условиях перитонита. Проведение назоинтестинального зонда из желудка в тонкую кишку путем формирования заднего позадиободочного м-ГЕА на короткой петле с целью ее декомпрессии и дренирования, а также для энтерального лаважа первичного кишечного соустья медикаментозной смесью (канамицин+химотрипсин+новокаин) позволяет значительно облегчить процедуру нозоинтестинальной интубации, сохранить функцию пилорического жома, исключить доуденогастральный рефлюкс кишечного содержимого, предупредить травмирование слизистой двенадтщтипестной кишки и окружающих анатомических образований, обеспечить эвакуцию тонкокишечного содержимого и проведение активной интестинальной терапии в раннем послеоперационном периоде у больных с парезом или параличом тонкой кишки после рассечения спаек или ее резекции с формированием первичного анастомоза в условиях распространенного перитонита.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЗАЩИТЫ КИШЕЧНОГО АНАСТОМОЗА И УСТРОЙСТВО ДЛЯ ЕГО ОСУЩЕСТВЛЕНИЯ | 2000 |
|
RU2219858C2 |
| СПОСОБ ПРОФИЛАКТИКИ ПОСЛЕОПЕРАЦИОННЫХ ОСЛОЖНЕНИЙ ПРИ УШИВАНИИ ПЕРФОРАТИВНОЙ ЯЗВЫ ЛУКОВИЦЫ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 2013 |
|
RU2581709C2 |
| ЗОНД ДЛЯ ИНТУБАЦИИ ТОНКОЙ КИШКИ | 1998 |
|
RU2143284C1 |
| СПОСОБ ЛЕЧЕНИЯ СПАЕЧНОЙ БОЛЕЗНИ | 1998 |
|
RU2177741C2 |
| МНОГОФУНКЦИОНАЛЬНЫЙ НАЗОИНТЕСТИНАЛЬНЫЙ ЗОНД | 2003 |
|
RU2228773C1 |
| СПОСОБ ЛЕЧЕНИЯ РАННЕЙ СПАЕЧНОЙ КИШЕЧНОЙ НЕПРОХОДИМОСТИ | 2010 |
|
RU2449743C1 |
| СПОСОБ ПРОВЕДЕНИЯ ЗОНДА ДЛЯ НАЗОГАСТРАЛЬНОЙ ИНТУБАЦИИ ТОНКОЙ КИШКИ | 2004 |
|
RU2265457C1 |
| СПОСОБ ЛЕЧЕНИЯ ГНОЙНО-НЕКРОТИЧЕСКОГО ПАНКРЕОНЕКРОЗА | 2010 |
|
RU2446756C1 |
| ЗОНД ДЛЯ ДРЕНИРОВАНИЯ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА | 2001 |
|
RU2201265C2 |
| СПОСОБ ВОССТАНОВЛЕНИЯ ПИЩЕВАРИТЕЛЬНОГО ТРАКТА ПОСЛЕ ГАСТРЭКТОМИИ | 2000 |
|
RU2200478C2 |
Изобретение относится к медицине, в частности к хирургии, может быть использовано при назоинтестинальной интубации. Проводят назоинтестинальный зонд через носовой ход, пищевод, желудок. Формируют задний позадиободочный гастроеюноанастомоз. Диаметр анастомоза соответствует или несколько меньше диаметра зонда. Проводят зонд в тощую кишку, минуя изгибы двенадцатиперстной кишки. Способ позволяет облегчить проведение зонда из желудка в тонкую кишку, а также позволяет сохранить функцию пилорического жома. 2 ил.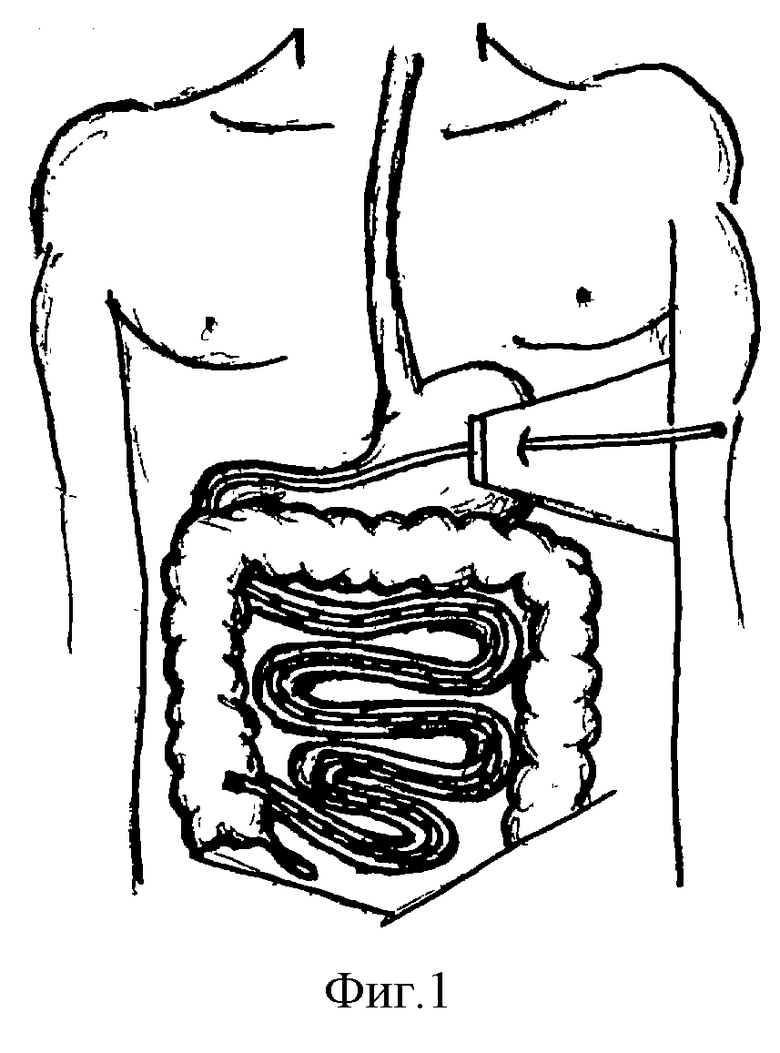
Способ назоинтестинальной интубации, включающий проведение интестинального зонда через носовой ход, пищевод, желудок в тощую кишку, отличающийся тем, что формируют задний позадиободочный гастроеюноанастомоз, диаметр которого соответствует или несколько меньше диаметра используемого зонда и проводят зонд в тонкую кишку, минуя изгибы двенадцатиперстной кишки.
| НЕЧАЕВ Э.А | |||
| Дренирование тонкой кишки при перитоните и кишечной непроходимости, 1993, с.70-79 | |||
| ЛИТТМАНИ И | |||
| Брюшная хирургия, 1970, с.192-195 | |||
| СПОСОБ НАРУЖНОЙ ЧРЕCКИШЕЧНОЙ ПАНКРЕАТИКОСТОМИИ ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 1996 |
|
RU2154424C2 |
Авторы
Даты
2003-12-27—Публикация
2000-08-17—Подача