Изобретение относится к области медицины, а именно к торакальной хирургии, и может быть использовано для диагностики различных заболеваний плевры.
Сложность дифференциальной диагностики поражения плевры различной этиологии общеизвестна, и спектр применяемых методов исследования очень широк.
Чаще других применяются лучевые, биохимические, цитологические, бактериологические, эндоскопические, гистологические и иммунологические методы.
Одним из наиболее информативных и точных методов диагностики заболеваний плевры является ее биопсия с последующим исследованием полученного материала.
Известны различные методы диагностической биопсии плевры: пункционная, диагностическая торакоскопия и диагностическая торакотомия.
Пункционная биопсия плевры была предложена De Francis в 1955 году.
В настоящее время ее осуществляют с использованием иглы Abram и Соре [Morrone N., Algranti E., Barreto E. Pleural biopsy with Cope and Abrams needles. // Chest. - 1987. - V.92. - p.1050-1052].
Конструктивно вышеупомянутые иглы имеют центральный стилет с различными углами заточки и полую канюлю, подвижные относительно друг друга. Забор материала достигается перемещением режущего края одного из элементов. Пункционная биопсия плевры относительно проста и может выполняться как амбулаторно, так и в условиях терапевтического стационара.
Однако известный способ имеет ограниченные функциональные возможности. Необходимым техническим условием для безопасного выполнения манипуляции является достаточная толщина слоя выпота на рентгенограмме грудной клетки (в положении пациента лежа на боку) - не менее 10 мм. При меньшем значении этого показателя рекомендуют вначале точно определить расположение плевральной жидкости с помощью ультразвукового исследования.
Основным недостатком пункционной биопсии плевры является то, что биоптатор вводят «вслепую», что нередко обусловливает ложноотрицательные результаты биопсии при неоднородном рассеянном плевральном поражении.
Наибольшее распространение получила биопсия под контролем компьютерной томографии (КТ) с контрастным усилением, которое часто выявляет локальные изменения плевры, особенно у больных с мезотелиомой плевры [Rodrigues-Panadero F., Janssen J.P., Astoul P. Thoracoscopy: general overview and place in the diagnosis and management of pleural effusion. // Eur. Respir. J. - 2006. - V.28. - p.409-421].
Применение этой методики наиболее целесообразно у пациентов с небольшим количеством экссудата, когда выполнить торакоскопию невозможно. Пункционная биопсия плевральных утолщений при малом количестве экссудата, а тем более при его отсутствии, является рискованной процедурой. При ее выполнении были зарегистрированы следующие виды осложнений: травматический пневмоторакс в 1% случаев, подкожная эмфизема - в 0,2%, небольшие внутриплевральные кровотечения (появление геморрагического экссудата при последующих пункциях) - в 3%, истечение экссудата в подкожную клетчатку (у истощенных больных) - в 0,2% случаев. Указанные осложнения не вели к нарушению гемодинамики и функции внешнего дыхания и не требовали хирургических вмешательств. У 0,5% онкологических больных, подвергшихся пункционной биопсии, имели место занос опухолевых клеток и образование узлов в подкожной клетчатке через 2-3 недели после ее выполнения. Описаны случаи выраженной легочной геморрагии и воздушной эмболии сосудов большого круга, в первую очередь головного мозга.
Следует отметить, что пункционная биопсия плевры предъявляет значительные требования к квалификации гистолога, который должен по небольшому кусочку ткани дать заключение о характере процесса. Если материал для исследования при пункционной биопсии в подавляющем большинстве случаев получить удается, то диагноз с его помощью установить можно далеко не всегда. Гистологическое заключение о неспецифическом характере воспаления в плевре не позволяет исключить туберкулезный или опухолевый генез плеврита и требует продолжения диагностических мероприятий.
Диагностическая торакоскопия с биопсией плевры применяется с 70-80-х годов [Boutin С., Astoul P., Seitz В. The role of thoracoscopy in the evaluation and management of pleural effusions. // Lung. - 1990 - №1. - p.1113-1121].
Широкое использование торакоскопии связано с последующим внедрением в торакальную хирургию видеотехники.
В стандартный набор оборудования для видеоторакоскопии сегодня входят оптический телескоп, источник света, видеостойка с монитором, троакары, биопсийные щипцы, электрокоагулятор [Rodrigues-Panadero F., Janssen J.P., Astoul P. Thoracoscopy: general overview and place in the diagnosis and management of pleural effusion. // Eur. Respir. J. - 2006. - V.28. - p.409-421.].
Однако возможности применения торакоскопии ограничены, в первую очередь, местными противопоказаниями - наличием спаечного процесса в плевральной полости. К числу противопоказаний относят также облитерацию плевральной полости, общее тяжелое состояние больного, выраженные нарушения свертываемости крови.
Отмечен значительный процент ложноотрицательных торакоскопий, основными причинами которых являются недостаточные и неинформативные биопсии, что зависит от опыта врача и наличия сращений, препятствующих биопсии [Loddenkemper R., Boutin С. Thoracoscopy: present diagnostic and therapeutic indications. // Eur. J. Respir. Dis. - 1993. - №6. - P.1544-1555].
Кроме того, проведение торакоскопии чревато различными осложнениями. По сводной статистике четырех исследований, обобщающих данные о 819 торакоскопиях, после операции отмечены: подкожная эмфизема у 39 пациентов (5%), транзиторные сердечно-сосудистые нарушения у 10 (1%), эмпиемуа у 2-х, лихорада - у 2-х, обильное кровотечение у одного и воздушную эмболию у одного больного. Летальных исходов не было. [Rodrigues-Panadero F., Janssen J.P., Astoul P. Thoracoscopy: general overview and place in the diagnosis and management of pleural efiusion. // Eur. Respir. J. - 2006. - V.28. - p.409-421].
Метод диагностической торакотомии при осумкованных плевритах, учитывая особую сложность их диагностики, предложил Mync F. et al. в 1970 г. в случае отрицательного результата пункционной биопсии плевры [Munc F.S., Trueba A.A., Gonzalez J.T. Biopsia pleuropulmonar. // Enferm. Thorax. - 1970. - №19. - P.1243-1253].
Способ включает переднюю, боковую или заднебоковую межреберную торакотомию разрезом 8-15 см с последующим выполнением открытой биопсии.
С развитием видеоторакоскопии показания к применению данного метода резко сузились.
Вместе с тем в некоторых учреждениях, не оснащенных видеоторакоскопическим оборудованием или не имеющих подготовленных для выполнения торакоскопии специалистов, открытая биопсия плевры продолжает применяться широко, а иногда как единственный метод хирургической биопсии плевры [Стародубцев B.C., Громова B.E., Подушкина Е.Е. Результаты дифференциальной диагностики плевритов // Проблемы туберкулеза - 1997. №5. - с.33-34].
Однако ряд авторов (Mc Kneally M.F. et al. 1992; Antony V.A. et al. 2000) считают, что видеоторакоскопии следует предпочесть торакотомию и открытую биопсию плевры в случаях, когда больной не может перенести однолегочную искусственную вентиляцию легких (ИВЛ) или сращения затрудняют ее выполнение, а также при отсутствии достаточного опыта проведения видеоторакоскопии у хирургической бригады.
При этом достаточной для биопсии легкого или плевры большинство хирургов считают переднюю, боковую или заднебоковую межреберную торакотомию разрезом 8-15 см.
Хирурги, применяющие диагностическую торакотомию для верификации этиологии плевритов, подчеркивают ее высокую эффективность.
Недостатком диагностической торакотомии является ее высокая травматичность.
В качестве ближайшего аналога принят способ диагностической биопсии плевры [Богуш Л.К., Жарахович И.А. Биопсия в пульионологии. - М.: Медицина - 1977. 238 с.]. Способ заключается в том, что под эндотрахеальным наркозом выполняют торакотомию из подмышечного доступа разрезом от 8 до 15 см, на таком же протяжении рассекают межреберные мышцы, в межреберный промежуток по центру раны устанавливают реечный ранорасширитель, с помощью которого ребра раздвигают на ширину не менее 5 см. Процедура довольно длительная и травматичная, поскольку при форсированном разведении торакальной раны неизбежен перелом ребра. Затем легкое выделяется из плевральных сращений, под контролем зрения проводят биопсию париетальной плевры и при необходимости отдельным блоком - висцеральной плевры. Операцию заканчивают дренированием плевральной полости и наложением перикостальных швов для сведения широко разведенных ребер, рану послойно ушивают.
Однако известный способ, несмотря на возможность получения достаточного материала для исследования, является травматичным и сопровождается большой кровопотерей. Выделение легкого из сращений чревато развитием пневмоторакса. Послеоперационный период сопровождается выраженным болевым синдромом, что может привести к гиповентиляции легкого с последующим развитием пневмонии.
Задачей изобретения является создание способа диагностической биопсии плевры, позволяющего уменьшить травматичность и кровопотерю, снизить число интра- и послеоперационных осложнений, сократить сроки проведения хирургического вмешательства и обеспечить получение достоверной и точной диагностической информации.
Сущность изобретения состоит в том, что способ диагностической биопсии плевры характеризуется тем, что по данным предварительно проведенных исследований на коже пациента отмечают точку в проекции выявленных наиболее выраженных изменений париетальной плевры, под местной анестезией через намеченную точку по ходу межреберья выполняют разрез кожи и подкожной жировой клетчатки длиной 2,5-3,0 см, подлежащие мышцы расслаивают по ходу волокон до межреберья и разводят в стороны, межреберные мышцы рассекают на протяжении 2,5-3,0 см до подплевральной фасции по верхнему краю нижележащего ребра, расширяют межреберный промежуток путем введения в углы раны двух крючков Фарабефа, которые разворачивают на 90° в виде распорок, после чего через образованную апертуру раны вдоль верхнего и нижнего ребер рассекают плевральную шварту до висцеральной плевры, соединяя горизонтальные разрезы вертикальными, зажимом берут иссеченный фрагмент за угол и, оттягивая его от легкого, проводят препаровку плевральной шварты от висцеральной плевры на протяжении 4-5 мм, после чего в проекции намеченной точки под визуальным контролем выполняют биопсию, иссекая одним блоком участок ткани, включающий париетальную и висцеральную плевру, затем рану послойно ушивают.
Использование изобретения позволяет получить следующий тактический результат.
Разработанная технология доступа к пораженному участку плевры дает возможность снизить травматичность, уменьшить продолжительность и трудоемкость оперативного вмешательства, свести до минимума кровопотерю.
Способ позволяет снизить риск интраоперационных осложнений, связанных с объемом торакотомии, а также послеоперационных осложнений, характерных для известного способа; кровотечений, обусловленных ранением межреберных сосудов при наложении перикостальных швов и гиповентиляции легкого, обусловленной болевым синдромом.
При этом в большинстве случаев оперативное вмешательство выполняют под местной анестезией, что значительно уменьшает связанный с эндотрахеальным наркозом риск проведения оперативного вмешательства и особенно важно для контингента больных с противопоказаниями к ИВЛ.
Способ позволяет под визуальным контролем получить фрагмент пораженного участка плевры, достаточный по объему для полного комплекса диагностических исследований, получения достоверной информации и постановки точного дифференциального диагноза при минимальном риске осложнений, что необходимо для разработки тактики своевременного и адекватного лечения.
Способ имеет широкие функциональные возможности. Он может быть использован при различных заболеваниях плевры: туберкулезном плеврите, плевральных выпотах, обусловленных первичными и вторичными опухолевыми поражениями плевры.
Вмешательство показано в тех случаях, когда экссудат уже рассосался и плевральная полость по данным рентгенографии, КТ или УЗИ облитерировалась, но диагноз неясен и сохраняется подозрение на туберкулезное или опухолевое поражение.
Технический результат достигается за счет разработанной авторами новой технологии прицельного оперативного доступа к пораженному участку плевры. Он предусматривает выполнение минимального разреза кожи и мышц межреберья - 2,5-3 см через точку, намеченную на коже пациента в проекции наиболее выраженных изменений париетальной плевры, а следовательно, и более информативных, выявленных предварительно по данным рентгенографии, КТ или ультразвуковых исследований (УЗИ). Расширение межреберного промежутка осуществляют с минимальной травматизацией ребер путем установки в углы раны двух крючков Фарабефа в виде распорок, при этом размеры образованной апертуры раны - 2,5×1,5 см при ее глубине от 1,5 до 4,5 см достаточен для того, чтобы в намеченном участке под визуальным контролем выполнить биопсию - иссечь единым блоком кусочек ткани, включающий париетальную и висцеральную плевру, не прибегая к выделению легкого из сращений. Полученный объем материала достаточен для постановки точного дифференциального диагноза.
Способ осуществляется следующим образом.
Предварительно проводят рентгенологические, ультразвуковые исследования или компьютерную томографию, выявляют область наиболее выраженных изменений плевры.
На коже грудной клетки пациента отмечают точку в проекции выявленных наиболее выраженных изменений париетальной плевры.
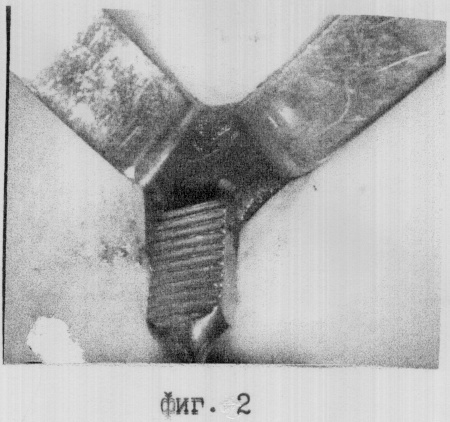
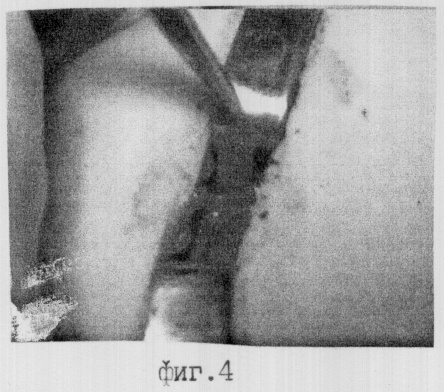
Операцию проводят под местной анестезией (комбинация межреберной анестезии межреберья, где планируется доступ, и двух соседних, с инфильтрационной анестезией зоны доступа). В намеченной точке по ходу межреберья выполняют разрез кожи и подкожной жировой клетчатки длиной 2,5-3,0 см (фиг.1). Подлежащие мышцы расслаивают по ходу волокон до нужного межреберья и разводят в стороны крючками Фарабефа. Межреберные мышцы рассекают до подплевральной фасции по верхнему краю нижележащего ребра на протяжении 2,5-3,0 см и сдвигают распатером к вышележащему ребру (фиг.2). Межреберный промежуток, как правило, имеет значительное сужение из-за рубцового процесса в париетальной плевре, поэтому его расширяют путем введения в углы раны двух крючков Фарабефа. При этом каждый крючок, введенный узкой частью в суженное межреберье в зоне отпрепарированных мышц, разворачивают на 90° в виде распорки между ребрами. Через образованную апертуру раны размером 2,5×1,5 см при глубине 1,5-4,0 см - в зависимости от конституции пациента, вдоль верхнего и нижнего ребер скальпелем рассекают плевральную шварту до висцеральной плевры (фиг.3), горизонтальные разрезы соединяют вертикальными. Зажимом Микулича берут иссеченный фрагмент за угол и, оттягивая его от легкого, осторожно проводят препаровку маленькими остроконечными ножницами париетальной плевральной шварты от висцеральной плевры на протяжении 4-5 мм (фиг.4), при этом появляется обзор, достаточный для смены слоя препаровки и возможности выполнения биопсии. После этого в проекции намеченной точки под визуальным контролем выполняют биопсию, иссекая одним блоком участок ткани размером 2,0×1,0 см, включающий париетальную и часть висцеральной плевры (фиг.5), затем рану послойно ушивают без оставления дренажа и перикостальных швов.
Диагностическая биопсия плевры по описанной методике при облитерированной плевральной полости выполнена у 84 пациентов. Осложнений в ходе вмешательства и послеоперационном периоде не отмечено. Туберкулез по данным гистологического исследования установлен у 44-х пациентов, опухолевое поражение плевры - у 2-х пациентов.
При наличии малого размера осумкованнных образований диагностическая биопсия выполнена у 42 пациентов, причем в 31 случае удалось провести и визуальный осмотр внутренней поверхности осумкования видеоторакоскопом с дополнительной биопсией париетальной плевры вне изначально выполненного доступа.
Использование метода диагностической биопсии париетальной плевры из минидоступа при наличии ограниченных (шелевидных) осумкований без использования торакоскопии, проведенное у 11 пациентов, позволило гистологически верифицировать диагноз туберкулеза у 5 человек.
Пример
Больной Н., 39 лет, поступил в хирургическое отделение 16 01.2007 с диагнозом: правосторонний плеврит неясной этиологии.
Клинико-рентгенологически отмечена картина осумкованного плеврита, в легочной паренхиме патологии не выявлено. При УЗИ выявлено утолщение париетальной плевры до 5 мм в проекции задне-диафрагмального и бокового синусов, осумкование выпота. На грудной стенке отмечена точка в проекции наибольших плевральных изменений.
17.01.2007 выполнена диагностическая биопсия по предлагаемому способу. В намеченной точке в VII межреберье по задней подмышечной линии разрезом 2,5 см по ходу межреберья выполнен разрез кожи и подкожной жировой клетчатки длиной 2,5 см, подлежащие мышцы расслоены по ходу волокон до межреберья и разведены крючками Фарабефа в стороны, межреберные мышцы рассечены на протяжении 2,5 см до подплевральной фасции по верхнему краю нижележащего ребра. Произведено расширение межреберного промежутка путем введения в углы раны двух крючков Фарабефа с последующим их разворотом на 90° в виде распорок между ребрами. После этого через образованную апертуру раны размером 2,5×1,0 см и глубиной 3,5 см вдоль верхнего и нижнего ребер рассечена плевральная шварта до висцеральной плевры, зажимом Микулича иссеченный фрагмент оттянут за угол от легкого, и одновременно произведена препаровка плевральной шварты от висцеральной плевры на протяжении 4 мм, после чего в проекции намеченной точки под визуальным контролем выполнена биопсия путем иссечения одним блоком участка ткани размером 2,0×1,0 см, включающего париетальную, и часть висцеральной плевры. Затем рана послойно ушита без наложения перикостальных швов и установки дренажа.
Продолжительность оперативного вмешательства составила 20 мин, кровопотеря не превысила 10 м. Интра- и послеоперационных осложнений не установлено.
При гистологическом исследовании биопсийного материала (26.01.2007) выявлены гранулемы с участками казеозного некроза.
Диагноз: Правосторонний туберкулезный плеврит.
Проведен курс специфической антибактериальной терапии. Клинико-рентгенологически отмечена положительная динамика в виде рассасывания плевральных наслоений. Со значительным улучшением выписан под наблюдение фтизиатра по месту жительства.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ И УСТРОЙСТВО ДЛЯ ВЫПОЛНЕНИЯ ПЛЕВРОДЕЗА | 2007 |
|
RU2347538C1 |
| СПОСОБ КОРРЕКЦИИ ОБЪЕМА ГЕМИТОРАКСА ПОСЛЕ РЕЗЕКЦИИ ВЕРХНИХ ОТДЕЛОВ ЛЕГКОГО | 2008 |
|
RU2397716C2 |
| Способ эндоскопической биопсии периферических образований легких | 2023 |
|
RU2805393C1 |
| СПОСОБ ОПЕРАЦИИ ЭКСТРАПЛЕВРАЛЬНОГО ПНЕВМОЛИЗА ПРИ ТУБЕРКУЛЕЗЕ ЛЕГКИХ | 2006 |
|
RU2290878C1 |
| СПОСОБ ОТСРОЧЕННОЙ КОРРЕКЦИИ ПЛЕВРАЛЬНОЙ ПОЛОСТИ ПОСЛЕ РЕЗЕКЦИИ ЛЕГКИХ | 2009 |
|
RU2427332C2 |
| Способ хирургического лечения буллезной болезни легких, осложненной спонтанным пневмотораксом, у детей | 2024 |
|
RU2835055C1 |
| Способ одномоментной резекции легкого и экстраплеврального пневмолиза с установкой силиконового импланта | 2020 |
|
RU2752459C1 |
| СПОСОБ ВЫПОЛНЕНИЯ ОБЪЕМНЫХ ВИДЕОАССИСТИРОВАННЫХ РЕЗЕКЦИЙ ЛЕГКОГО | 1999 |
|
RU2144794C1 |
| Способ лечения спонтанного пневмоторакса | 2017 |
|
RU2654419C1 |
| Способ экстраплеврального пневмолиза при лечении распространённого фиброзно-кавернозного туберкулеза легких | 2015 |
|
RU2612601C1 |



Изобретение относится к медицине, а именно к торакальной хирургии, и может быть использовано при диагностике различных заболеваний плевры. Для этого предварительно проводят необходимые исследования и на коже пациента, отмечают точку в проекции наиболее выраженных изменений париетальной плевры. Через эту точку под местной анестезией выполняют разрез кожи и подкожной жировой клетчатки длиной 2,5-3,0 см по ходу межреберья с последующим расслоением подлежащих мышц по ходу волокон до межреберья и разведением их в стороны. Межреберные мышцы рассекают на протяжении 2,5-3,0 см до подплевральной фасции по верхнему краю нижележащего ребра, и путем введения в углы раны двух крючков Фарабефа, которые разворачивают на 90° в виде распорок, расширяют межреберный промежуток. Затем через образованную апертуру раны вдоль верхнего и нижнего ребер рассекают плевральную шварту до висцеральной плевры, соединяя горизонтальные разрезы вертикальными. После этого зажимом берут иссеченный фрагмент за угол и, оттягивая его от легкого, проводят препаровку плевральной шварты от висцеральной плевры на протяжении 4-5 мм. В проекции намеченной точки под визуальным контролем выполняют биопсию, иссекая одним блоком участок ткани, включающий париетальную и висцеральную плевру с последующим послойным ушиванием раны. Способ позволяет произвести биопсию плевры из минидоступа при ограниченных (щелевидных) осумкованных процессах без использования торакоскопии путем иссечения единым блоком ткани, включающей висцеральную и париетальную плевру без выделения легкого из спаечного процесса. 5 ил.
Способ диагностической биопсии плевры, характеризующийся тем, что по данным предварительно проведенных исследований на коже пациента отмечают точку в проекции выявленных наиболее выраженных изменений париетальной плевры, под местной анестезией через намеченную точку по ходу межреберья выполняют разрез кожи и подкожной жировой клетчатки длиной 2,5-3,0 см, подлежащие мышцы расслаивают по ходу волокон до межреберья и разводят в стороны, межреберные мышцы рассекают на протяжении 2,5-3,0 см до подплевральной фасции по верхнему краю нижележащего ребра, расширяют межреберный промежуток путем введения в углы раны двух крючков Фарабефа, которые разворачивают на 90° в виде распорок, после чего через образованную апертуру раны вдоль верхнего и нижнего ребер рассекают плевральную шварту до висцеральной плевры, соединяя горизонтальные разрезы вертикальными, зажимом берут иссеченный фрагмент за угол и, оттягивая его от легкого, проводят препаровку плевральной шварты от висцеральной плевры на протяжении 4-5 мм, после чего в проекции намеченной точки под визуальным контролем выполняют биопсию, иссекая одним блоком участок ткани, включающий париетальную и висцеральную плевру, затем рану послойно ушивают.
| БОГУШ Л.К | |||
| и др | |||
| Биопсия в пульмонологии | |||
| - М.: Медицина, 1977, с.238 | |||
| УСТРОЙСТВО ДЛЯ ТОРАКОСКОПИЧЕСКОЙ БИОПСИИ ЛЕГКОГО | 1999 |
|
RU2190357C2 |
| СПОСОБ ОПРЕДЕЛЕНИЯ СОДЕРЖАНИЯ ФТОРА В ФЛЮОРИТОВОЙ РУДЕ | 1935 |
|
SU47107A1 |
| US 2003158498, 21.08.2001, реферат | |||
| ЛИСКИНА И.В | |||
| Малоинвазивные хирургические процедуры в диагностическом алгоритме при синдроме плеврального выпота неясного генеза (клинико-морфологические | |||
Авторы
Даты
2008-05-20—Публикация
2007-04-17—Подача