Предлагаемое изобретение относится к области медицины, а именно к нефрологии, и может быть использовано для прогнозирования развития хронической почечной недостаточности у больных с посткапилляротоксическим гломерулонефритом.
Известен способ прогнозирования развития хронической почечной недостаточности (ХПН) при посткапилляротоксическом гломерулонефрите, сущность которого состоит в выявлении клинических и морфологических признаков в дебюте заболевания. Пациенты были разделены на две группы в зависимости от наличия или отсутствия полулуний в гистологических препаратах почек. Было установлено, что дети с выявленными полулуниями в среднем через 4,8 лет имели худший прогноз развития почечной недостаточности. Анализ величин протеинурии и сопутствующей артериальной гипертонии в ранние сроки от момента начала заболевания гломерулонефритом также указывает на неблагоприятные признаки возможного развития хронической почечной недостаточности [1].
Наиболее близким к предлагаемому является способ прогнозирования хронической почечной недостаточности у больных посткапилляротоксическим гломерулонефритом, в котором было установлено, что протеинурия более 1 г/л, а также формирование нефротического синдрома, сочетание нефротического синдрома с гипертонией, выраженная стойкая микрогематурия, пожилой возраст пациента имеют неблагоприятный прогноз для развития хронической почечной недостаточности (ХПН). При вовлечении почек в патологический процесс спустя год и более после кожного дебюта заболевания чаще наблюдается исход в ХПН [2].
Однако известные способы обладают существенными недостатками, а именно:
1. Прогнозирование ХПН по известным технологиям не позволяет осуществить объективный прогноз, так как выводы неоднозначны и противоречивы (одни авторы указывают, что неблагоприятным считается прогноз при присоединении артериальной гипертонии в дебюте заболевания, другие - в течение заболевания и только в сочетании с нефротическим синдромом; кроме того, нет указания на конкретный возраст заболевания с возможным неблагоприятным прогнозом).
2. Отсутствует анализ ранних признаков посткапилляротоксического гломерулонефрита, достаточных для прогнозирования развития хронической почечной недостаточности на начальных стадиях заболевания: конкретный возраст заболевания, содержание сывороточного креатинина в начале гломерулонефрита, коагуляция крови в плазменном звене гемостаза и отсутствие адекватной терапии в дебюте заболевания.
3. Известные способы не учитывают прогностическое влияние изменений в системе гемостаза при поражении почек при геморрагическом васкулите, характеризующемся выраженной гиперкоагуляцией и отложением фибрина в капиллярах клубочков.
Исходя из существующего уровня технологий прогнозирования хронической почечной недостаточности при посткапилляротоксическом гломерулонефрите, а также устранения недостатков известных технологий, была поставлена задача: обеспечить более объективное и раннее прогнозирование развития хронической почечной недостаточности у больных с посткапилляротоксическим гломерулонефритом.
Поставленная задача решена следующим образом.
Прогнозирование хронической почечной недостаточности у больных с посткапилляротоксическим гломерулонефритом включает выявление в анамнезе клинических признаков артериальной гипертонии, суточной протеинурии более 1 г. Новым в решении поставленной задачи является то, что определяют сочетание дебюта геморрагического васкулита с возрастом пациента, содержанием креатинина в сыворотке крови в начале гломерулонефрита, показателей плазменного звена гемостаза, а также анализ терапевтического лечения в дебюте заболевания. При выявлении дебюта геморрагического васкулита в возрасте 31-45 лет, содержания в сыворотке крови креатинина выше 130 мкмоль/л, гиперкоагуляции крови в плазменном звене гемостаза и отсутствия антикоагулянтной терапии в дебюте заболевания прогноз развития хронической почечной недостаточности считают неблагоприятным, в остальных случаях прогноз благоприятный.
Поясняем существенные отличительные признаки предлагаемого способа прогнозирования хронической почечной недостаточности:
Выявление дебюта геморрагического васкулита в возрасте 31-45 лет позволяет прогнозировать развитие ХПН, что подтверждено статистически. С помощью метода «случай-контроль» определен высокий относительный риск развития ХПН у больных с дебютом геморрагического васкулита (ГВ) в возрасте 31-45 лет (rr=2,66). При использовании моментного метода Каплана-Мейера (за «конечную точку» принималось развитие почечной недостаточности) обнаружено достоверное снижение выживаемости у пациентов в возрасте манифестации ГВ 31-45 лет по сравнению с больными, у которых ГВ дебютировал до 15 лет (р<0,001) (см. фиг.1). С помощью модели пропорционального риска Кокса установлено, что возраст дебюта ГВ 31-45 лет является независимым предиктором хронической почечной недостаточности (-2 Loglikelihood - 8,798). Следовательно, гломерулонефрит, ассоциированный с ГВ, имеет более благоприятное течение у пациентов, заболевших в детском возрасте. Это согласуется со многими авторами, указывающими на полное выздоровление детей в 50% случаев, очень редкий, но возможный подобный исход нефрита у взрослых моложе 30 лет [2, 3]. Возраст является немодифицируемым фактором риска. Поэтому необходим регулярный контроль за функциональным состоянием почек, особенно у пациентов, заболевших в возрасте 31-45 лет, т.к. почечное поражение может не проявляться какими-либо клиническими признаками, и спокойное, латентное течение гломерулонефрита иногда недооценивается до тех пор, пока не появляются признаки нарушения азотвыделительной функции почек.
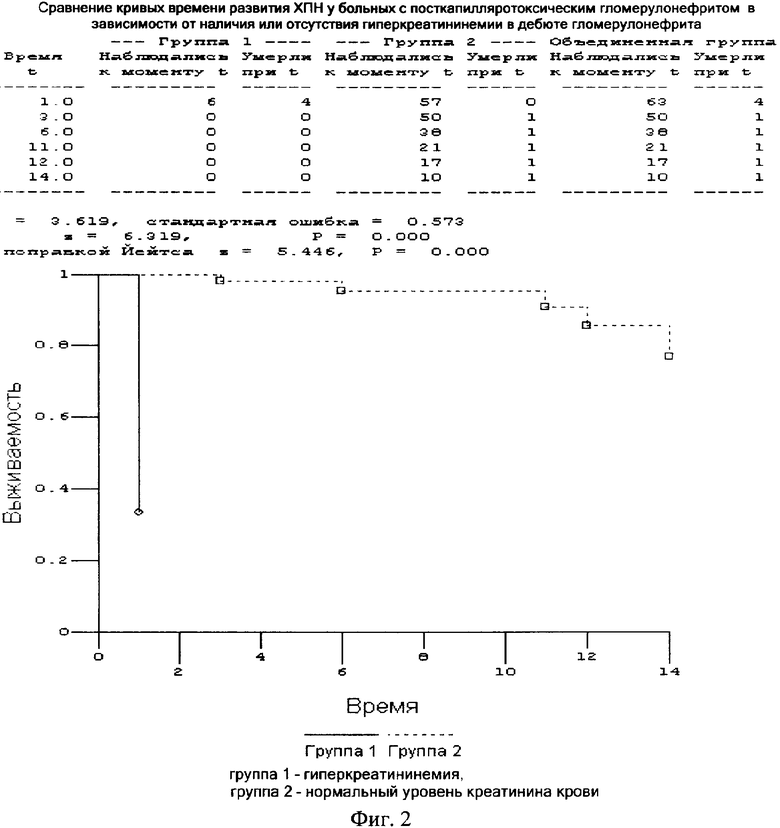
Повышение сывороточного креатинина выше 130 мкмоль/л в дебюте гломерулонефрита обуславливает высокий относительный риск развития ХПН (rr=15,73) и достоверно снижает выживаемость больных (р<0,001) (см. фиг.2), кроме того, является независимым фактором развития ХПН при посткапилляротоксическом гломерулонефрите (-2 Loglikelihood - 17,578). Наличие гиперазотемии в начале заболевания свидетельствует о высокой степени активности гломерулярного воспаления как триггерного механизма нефросклероза.
В прогнозе любого хронического гломерулонефрита важная роль отводится концентрации креатинина и его клиренсу [4, 5]. Создана хорошая доказательная база в отношении повышения сывороточного креатинина >130 мкмоль/л и (или) снижения скорости клубочковой фильтрации (СКФ) ниже 80 мл/мин в дебюте и в процессе заболевания как независимых факторов риска прогрессирования IgA-нефропатии [6]. Можно предположить их действие и в отношении посткапилляротоксического гломерулонефрита, т.к. между гломерулонефритом при ГВ и IgA-нефропатией имеется сходство клинико-морфологических признаков [2].
Гиперкоагуляция крови в плазменном звене гемостаза у больных с посткапилляротоксическим гломерулонефритом способствует развитию хронической почечной недостаточности, являясь неблагоприятным прогностическим признаком с высоким относительным риском (rr=7,6) осложнения ХПН и достоверно сниженной выживаемостью (р<0,05) (см. фиг.3). Образовавшийся при локальной внутрисосудистой коагуляции фибрин стимулирует пролиферацию эндотелиальных и мезангиальных клеток, ухудшает микроциркуляцию в клубочках, в итоге приводит к гломерулосклерозу [7]. Инициальным фактором гиперкоагуляции на ранних этапах является иммунное воспаление с последующим включением гемодинамических механизмов с повреждающим действием ударной волны крови на эндотелий [8]. Вероятно, в нашем исследовании высокий коагуляционный потенциал крови у больных с посткапилляротоксическим гломерулонефритом также отражает наличие высокой активности воспалительного почечного процесса, которая во многом определяет темп прогрессирования гломерулонефрита.
Отсутствие антикоагулянтной терапии в дебюте заболевания является неблагоприятным фактором в плане развития ХПН (rr=7,4), достоверно снижающим почечную выживаемость (р<0,05), по сравнению с больными, которым проводилась гепаринотерапия (см. фиг.4). Данный факт очередной раз подтверждает выявленную нами прогностическую значимость гиперкоагуляции, и назначение антикоагулянтов на ранних этапах заболевания позволит затормозить прогрессирование гломерулонефрита.
Проведен статистически достоверный анализ признаков прототипа: наличие артериальной гипертонии и суточной протеинурии более 1 г.
Достоверно высокий риск осложнения почечной недостаточностью выявлен у больных с артериальной гипертонией в дебюте гломерулонефрита (rr=10,96). Неблагоприятное прогностическое значение подтверждается значительным снижением почечной выживаемости (р<0,001) у больных, имеющих данный инициальный признак (см. фиг.5), кроме того, артериальная гипертония в начале заболевания является независимыми предиктором прогрессирования посткапилляротоксического гломерулонефрита (-2 Loglikelihood - 30,761). АГ в дебюте заболевания является отражением активности иммунного почечного воспаления, которое становится пусковым механизмом развития нефросклероза. В последующем ведущая роль артериальной гипертонии (АГ) отводится как неиммунному гемодинамическому механизму прогрессирования гломерулонефрита.
Действие системной АГ соответствует современным представлениям о механизмах нефросклероза. Активация системной и особенно локальной почечной ренин-ангиотензин-альдостероновой системы приводит к выработке ангиотензина II, который способствует спазму эфферентной артериолы и развитию внутриклубочковой гипертензии за счет увеличения градиента почечного транскапиллярного давления. Внутриклубочковая гипертензия и гиперфильтрация приводят к нарушению порозности базальной мембраны капилляров клубочков, в результате макромолекулы откладываются в мезангии, стимулируя пролиферацию мезангиальных клеток и гиперпродукцию внеклеточного матрикса, что заканчивается нефросклерозом [9]. Помимо этого ангиотензин II является мощным фактором роста, влияя на мезангиальные клетки и эпителиальные клетки почечных канальцев, а также стимулируя продукцию других факторов роста.
Выявлено, что суточная протеинурия более 1 г является существенным неблагоприятным фактором риска для прогрессирования посткапилляротоксического гломерулонефрита, приводящим к развитию хронической почечной недостаточности (rr=22,8). Значительная суточная протеинурия достоверно снижает почечную выживаемость (р<0,001) по сравнению с минимальной протеинурией менее 1 г/сут (см. фиг.6) и является независимым предиктором развития ХПН (-2 Loglikelihood - 26,367).
Выраженная суточная экскреция белка с мочой является маркером сохранения высокой активности хронического гломерулонефрита, и иммунное воспаление приводит к дальнейшей прогрессирующей потере почечной функции вследствие развития склероза. Протеинурия также свидетельствует о присоединении клубочковой гиперфильтрации и является неиммунным механизмом прогрессирования почечной патологии, приводя к усугублению нефросклероза. Известно, что проникновение крупных белковых молекул через базальную мембрану клубочковых капилляров, мезангии и эпителиальные клетки оказывает повреждающее действие на эти структуры, а также приводит к дисфункции клеток проксимальных канальцев вследствие перегрузки канальцев белками [10]. В конечном итоге повреждение мезангия и воспаление интерстиция приводят к нефросклерозу. Контролируемыми исследованиями (REIN, 1997; MDRD study и др.) доказано, что величина протеинурии выступает в качестве независимого фактора прогрессирования: чем выше степень протеинурии, тем выше риск развития терминальной ХПН. В принципе, это относится ко всем гломерулопатиям, сопровождающимся протеинурией, и было подтверждено нами в отношении посткапилляротоксического гломерулонефрита.
Прогноз посткапилляротоксического гломерулонефрита считают неблагоприятным при наличии следующих факторов: возраст дебюта геморрагического васкулита 31-45 лет, гиперазотемия и артериальная гипертония в дебюте гломерулонефрита, суточная протеинурия более 1 г, имеющие свойства независимых предикторов. Неблагоприятному прогнозу способствуют также гиперкоагуляция крови и отсутствие антикоагулянтной терапии в дебюте заболевания.
Необходимо отметить, что во многом прогноз посткапилляротоксического гломерулонефрита определяется дебютом заболевания. В связи с этим первостепенное неблагоприятное значение имеют факторы, связанные с высокой активностью почечного поражения и являющиеся отражением иммунного воспаления. Поэтому правомочным можно считать назначение иммунно-супрессивной терапии в дебюте гломерулонефрита больным, имеющим артериальную гипертонию и повышение сывороточного креатинина выше 130 мкмоль/л. Всем больным в начале гломерулонефрита необходимо проводить антикоагулянтное лечение. Адекватные и своевременные терапевтические меры позволят купировать активность воспаления и замедлят наступление ХПН.
Сущность предлагаемого «Способа прогнозирования хронической почечной недостаточности у больных с посткапилляротоксическим гломерулонефритом» заключается в следующем.
У пациентов с диагнозом посткапилляротоксический гломерулонефрит для более ранней профилактики развития в последующем хронической почечной недостаточности проводят тщательное исследование клинических и биохимических показателей крови, мочи, а также анализ анамнеза заболевания.
Прогнозирование хронической почечной недостаточности у больных с посткапилляротоксическим гломерулонефритом включает выявление в анамнезе клинических признаков артериальной гипертонии, суточной протеинурии, сочетание дебюта геморрагического васкулита с возрастом пациента, содержания креатинина в сыворотке крови в начале гломерулонефрита, показатели плазменного звена гемостаза, а также анализ ранее проводимого терапевтического лечения в дебюте заболевания. При выявлении дебюта геморрагического васкулита в возрасте 31-45 лет, содержания в сыворотке крови креатинина выше 130 мкмоль/л, гиперкоагуляции крови в плазменном звене гемостаза и отсутствии антикоагулянтной терапии в дебюте заболевания прогноз развития хронической почечной недостаточности считают неблагоприятным. В остальных случаях прогноз благоприятный.
При исследовании плазменно-коагуляционного гемостаза в пользу гиперкоагуляции свидетельствует укорочение активированного частичного тромбопластинового времени (АЧТВ, среднее значение 30-40 сек, величина может варьировать в зависимости от используемых реактивов), активированного времени рекальцификации (АВР, среднее значение 80-120 сек, величина может варьировать в зависимости от используемых реактивов), протромбинового времени (ПТВ, по Квику - 11-15 сек), тромбинового времени (ТВ, нормальная величина - 15-18 сек), увеличение протромбинового индекса (ПТИ, нормальная величина - 80-105%).
Сущность предлагаемого способа поясняется клиническими примерами.
Пример 1.
Больной А., 45 лет. Диагноз: Геморрагический васкулит, начальный период, кожно-абдоминально-почечный вариант, острое течение.
При обследовании предъявлял жалобы на боли в животе диффузного характера, усиливающиеся после приема пищи, высыпания на нижних конечностях, боли в поясничной области с обеих сторон ноющего характера, изменение цвета мочи (темного цвета). Заболел 5 дней назад после переохлаждения.
Объективный статус: Общее состояние средней степени тяжести. Сознание ясное. Кожные покровы нормальной влажности, на нижних конечностях геморрагическая мелкоточечная пальпируемая симметричная сыпь, не исчезающая при надавливании. Язык влажный, чистый. Периферические лимфоузлы не увеличены, безболезненны. Отеки отсутствуют. Щитовидная железа не увеличена.
Органы дыхания: Одышка отсутствует. При аускультации: дыхание везикулярное, проводится во все отделы, хрипы отсутствуют.
Сердечно-сосудистая система: При аускультации: тоны сердца ясные, ритм правильный, ЧСС 70 уд. в мин, АД 160/100 мм рт.ст.
Органы пищеварения: Живот мягкий, при пальпации болезненный во всех отделах. Печень не увеличена, безболезненна. Селезенка не пальпируется.
Органы мочевыделения: Почки не пальпируются, болезненность отсутствует. Симптом поколачивания отрицательный с обеих сторон. Мочеиспускание свободно, безболезненно.
Лабораторное обследование: OAK: эр - 3,3·1012/л, Hb - 119 г/л, L - 10,3·109/л, СОЭ - 40 мм/ч. Биохимическое исследование крови: креатинин - 169 мкмоль/л, показатель клубочковой фильтрации - 81 мл/мин, мочевина - 17 ммоль/л, холестерин - 8,4 ммоль/л. ОАМ: коричневого цвета, удельный вес 1010, белок 1,68 г/л, эритроциты более 200, лейкоциты един., цилиндры 1-0 в поле зрения. Суточная протеинурия 1,9 г. Коагулограмма: АЧТВ - 29 сек (37 сек), АВР - 70 сек (78 сек), ПТВ - 11 сек (15 сек), ПТИ - 108% (80-100%). Прогноз в плане развития ХПН у данного пациента неблагоприятный. Заболевание началось в возрасте 45 лет. В начале заболевания наблюдается артериальная гипертония - 160/100 мм рт.ст., нарушение азотвыделительной функции почек с повышением уровня креатинина крови - 169 мкмоль/л, выраженная суточная протеинурия - 1,9 г, гиперкоагуляция в плазменно-коагуляционном звене гемостаза (перечисленные показатели свидетельствуют в пользу высокой активности иммунного почечного воспаления, что также подтверждается нефробиопсией: мезангиопролиферативный гломерулонефрит высокой степени активности). С целью замедления прогрессирования гломерулонефрита и развития ХПН было назначено: иммунно-супрессивная терапия (преднизолон 1 мг/кг веса в сутки 4 недели с постепенным уменьшением дозы по 1/4 табл. в 10 дней до 5-10 мг/сут), антикоагулянты (гепарин 5,0 тыс. Ед. 4 раза в сутки п/к - 2 недели), антиагреганты (плавике 75 мг/сут в течение 1-1,5 мес), гипотензивная терапия (амлодипин 10 мг/сут, индапамид 2,5 мг/сут), гиполипидемические препараты.
В результате проведенного лечения состояние пациента улучшилось. Выписан в удовлетворительном состоянии с рекомендациями:
Контроль ОАМ, OAK 1 раз в месяц и на фоне интеркуррентных заболеваний, контроль креатинина крови не реже 1 раза в 2 месяца, динамическое наблюдение нефролога.
При обследовании пациента в течение ряда лет признаков ХПН не выявлено.
Пример 2.
Больной В., 21 год. Диагноз: Вторичный хронический (посткапилляротоксический) гломерулонефрит, изолированный мочевой синдром, ХПН 0.
Анамнез. Заболевание началось 12 лет назад после перенесения геморрагического васкулита, кожно-почечного варианта с рецидивами 1 раз в год. Гломерулонефрит дебютировал изолированным мочевым синдромом, проводилось лечение: аскорутин, курантил. Показатели коагулограммы в начале заболевания были в пределах нормы.
При обследовании: АД 120/80 мм рт.ст., общий анализ крови - норма, креатинин - 105 мкмоль/л. В моче: удельный вес 1020, белок 0,055 г/л, эритроциты 5-10, лейкоциты 1-3; суточная протеинурия 0,134 г.
Прогноз ХПН при посткапилляротоксическом гломерулонефрите у данного пациента благоприятный, т.к. заболевание дебютировало в возрасте 9 лет изолированным мочевым синдромом, коагуляция была в пределах нормы, при обследовании определяется минимальная протеинурия (менее 1 г/сут). Через 12 лет с момента манифестации гломерулонефрита отсутствуют признаки почечной недостаточности. Пациенту даны рекомендации:
1. Избегать переохлаждений, инсоляции, необоснованного приема лекарственных средств, исключить нефротоксичные препараты. Своевременная санация очагов инфекции.
2. Диета с ограничением соленых, консервированных продуктов. Прием жидкости до 1,5-2,0 литров в сутки.
3. Дезагреганты: Курантил 75 мг в сутки - до 2 месяцев.
4. Ингибиторы АПФ с нефропротективной целью длительно: Энап 5 мг 2 раза в день.
5. Динамическое наблюдение нефролога. Контроль ОАМ, OAK 1 раз в месяц, контроль креатинина крови не реже 1 раза в 2 месяца.
При динамическом наблюдении пациента в течение нескольких лет ХПН не выявлено.
Пример 3.
Больной К., 41 год. Диагноз: Вторичный хронический (посткапилляротоксический) гломерулонефрит, гипертонический вариант, ХПН терминальная стадия. Регулярный гемодиализ.
Анамнез: Заболевание началось 4 года назад после перенесения геморрагического васкулита, кожно-суставно-почечного варианта. В дальнейшем наблюдались рецидивы экстраренальных проявлений геморрагического васкулита до 2 раз в год. С момента начала заболевания наблюдалось повышение АД до 170/100 мм рт.ст., повышение уровня креатинина до 170 мкмоль/л, суточная протеинурия - 1,08 г, в коагуляционном гемостазе превалировала гиперкоагуляция (АВР - 67 сек (69 сек), АЧТВ - 21 сек (29 сек), ТВ-11 сек (14 сек), ПТИ - 107% (80 - 100%)). Проводилось лечение: курантил 25 мг 3 р/сут, гипотензивная терапия (энап 10 мг 2 р/сут). Симптомы ХПН появились через 3 года с момента манифестации гломерулонефрита и наблюдаются в течение последних 12 месяцев.
При обследовании в настоящее время определяется артериальная гипертония (АД 180/110 мм рт.ст.). В крови: гемоглобин - 83 г/л, уровень креатинина - 1048 мкмоль/л, мочевины - 40,4 ммоль/л, холестерина - 6,4 ммоль/л, клиренс креатинина - 10 мл/мин. В моче: удельный вес 1003, белок 1,06 г/л, эритроциты 21-39, лейкоциты 2-3 в поле зрения, суточная протеинурия - 1,82 г.
Прогноз развития ХПН при посткапилляротоксическом гломерулонефрите у данного пациента был неблагоприятным, т.к. заболевание началось в возрасте 37 лет, в дебюте гломерулонефрита наблюдалась артериальная гипертония, повышение креатинина крови выше 130 мкмоль/л, выраженная суточная протеинурия, повышение коагуляционного потенциала крови и отсутствовало назначение антикоагулянтов. Кроме того, отсутствовало назначение иммунносупрессивной терапии, а имеющиеся у пациента критерии в начале заболевания свидетельствовали об активности иммунного почечного воспаления, которое «запустило» процесс гломерулосклероза. Через 3 года от начала заболевания у больного появились симптомы хронической почечной недостаточности, в связи с развитием терминальной стадии ХПН в настоящее время назначен регулярный гемодиализ.
Таким образом, предлагаемый «Способ прогнозирования хронической почечной недостаточности у больных с посткапилляротоксическим гломерулонефритом» позволяет по сравнению с известными технологиями обеспечить более объективное и раннее прогнозирование развития хронической почечной недостаточности у больных с посткапилляротоксическим гломерулонефритом. Своевременные адекватные терапевтические меры позволят снизить риск прогрессирования посткапилляротоксического гломерулонефрита, отсрочить момент наступления ХПН и, следовательно, назначения заместительной почечной терапии (гемодиализ, перитонеальный диализ, трансплантация почки) больным трудоспособного возраста (25-45 лет).
Источники информации
1. Kirschstein M., Ehrich J.H. Schoenlein-Henoch-Nephritis // Monatsschr Kinderheilkd. - 2004. - Vol.146. - P.1208-1217.
2. Николаев А.Ю., Кривошеев О.Г. Поражение почек при пурпуре Шенлейна-Геноха // Нефрология: Руководство для врачей / Под ред. И.Е.Тареевой. - M.: Медицина, 2000. - С.297-299.
3. Yoshikawa N., Ito H., Yoshiya K. et al. Henoch-Schonlein nephritis and IgA nephropathy in children: a comparision of clinical course // Clin. Nephrol. - 1987. - Vol.27. - P.233-237.
4. Тов Н.Л., Валентик М.Ф., Влазнева В.А. Сравнительная оценка клинического течения и динамики морфологических изменений при хроническом гломерулонефрите // Тер. арх. - 1986. - Т.58, №7. - С.10-13.
5. Kobayashi Y., Hiki Y., Fujii K. et al. Moderately proteinuric IgA nephropathy: prognostic prediction of individual clinical courses and steroid therapy in progressive cases // Nephron. - 1989. - Vol.53, №3. - P.250-256.
6. Johnston P.A., Brown J.S., Braumholtz D.A., Davison A.M. Clinico-pathological correlations and long-term follow-up of 253 United Kingdom patients with IgA nephropathy. A report from the MRC Glomerulinephritis Registre // Q.J. Med. - 1992. - Vol.84, №304. - P.619-627.
7. Бобкова И.Н., Козловская Л.В. Коагуляционные механизмы прогрессирования нефрита // Нефрология: Руководство для врачей / Под ред. И.Е.Тареевой. - М.: Медицина, 2000. - С.234-239.
8. Rennke H., Aderson S., Brenner B. The progression of renal: structural and functional correlation // Renal pathology: with clinical and functional correlations. - Philadelphia, 1994. - P.116-139.
9. Kang M.J., Ingram A., Hao Ly et al. Effects of diabetes and hypertension on glomerular transforming growth factor - P receptor expression // Kidney Int. - 2000. Vol.58. - P.1677-1685.
10. Плоткин В.Я. Один из возможных механизмов развития и прогрессирования хронического гломерулонефрита // Тер. арх. - 1988. - Т.60, №6. - С.19-24.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ диагностики вторичных нефропатий при ревматических заболеваниях у детей | 2023 |
|
RU2824052C1 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ ХАРАКТЕРА ПРОГРЕССИРУЮЩЕГО ТЕЧЕНИЯ ХРОНИЧЕСКОЙ БОЛЕЗНИ ПОЧЕК | 2010 |
|
RU2430364C1 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ РАЗВИТИЯ ХРОНИЧЕСКОЙ ПОЧЕЧНОЙ НЕДОСТАТОЧНОСТИ ПРИ ХРОНИЧЕСКОМ ГЛОМЕРУЛОНЕФРИТЕ | 2006 |
|
RU2319147C1 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ ТЯЖЕСТИ ТЕЧЕНИЯ ГЛОМЕРУЛОНЕФРИТА | 2014 |
|
RU2583937C1 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ ПРОГРЕССИРУЮЩЕГО ТЕЧЕНИЯ СТЕРОИД-РЕЗИСТЕНТНОГО НЕФРОТИЧЕСКОГО СИНДРОМА ПРИ ГЛОМЕРУЛОНЕФРИТЕ У ДЕТЕЙ | 2009 |
|
RU2414852C1 |
| СПОСОБ ОПРЕДЕЛЕНИЯ ХРОНИЧЕСКОЙ БОЛЕЗНИ ПОЧЕК У БЕРЕМЕННЫХ | 2023 |
|
RU2827672C1 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ РАЗВИТИЯ НЕФРОГЕННОЙ ГИПЕРТЕНЗИИ ПРИ ГЛОМЕРУЛОНЕФРИТЕ У ДЕТЕЙ | 2002 |
|
RU2240045C2 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ ЭФФЕКТИВНОСТИ ПЛАНИРУЕМОЙ СТАНДАРТНОЙ ТЕРАПИИ ОСТРОГО НЕФРИТА | 2010 |
|
RU2421126C1 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ ЭФФЕКТИВНОСТИ ИММУНОСУПРЕССИВНОЙ ТЕРАПИИ ХРОНИЧЕСКОГО ГЛОМЕРУЛОНЕФРИТА С НЕФРОТИЧЕСКИМ СИНДРОМОМ | 2011 |
|
RU2453852C1 |
| Способ диагностики преэклампсии у беременных с хронической болезнью почек | 2016 |
|
RU2623057C1 |





Изобретение относится к области медицины, а именно к нефрологии, и может быть использовано для прогнозирования развития хронической почечной недостаточности у больных с посткапилляротоксическим гломерулонефритом. Сущность способа: в анамнезе выявляют клинические признаки артериальной гипертонии и суточной протеинурии более 1 г. Определяют сочетание дебюта геморрагического васкулита с возрастом пациента, содержанием креатинина в сыворотке крови в начале гломерулонефрита, показателей плазменного звена гемостаза, а также проводят анализ терапевтического лечения в дебюте заболевания. При выявлении дебюта геморрагического васкулита в возрасте 31-45 лет, содержания в сыворотке крови креатинина выше 130 мкмоль/л, гиперкоагуляции крови в плазменном звене гемостаза и отсутствия антикоагулянтной терапии в дебюте заболевания, прогноз развития хронической почечной недостаточности считают неблагоприятным, в остальных случаях прогноз благоприятный. Использование способа позволяет обеспечить более объективное и раннее прогнозирование развития хронической почечной недостаточности у больных с посткапилляротоксическим гломерулонефритом. 6 ил.
Способ прогнозирования хронической почечной недостаточности у больных с посткапилляротоксическим гломерулонефритом, включающий выявление в анамнезе клинических признаков артериальной гипертонии и суточной протеинурии более 1 г, отличающийся тем, что определяют сочетание дебюта геморрагического васкулита с возрастом пациента, содержание креатинина в сыворотке крови в начале гломерулонефрита, показатели плазменного звена гемостаза, а также анализ терапевтического лечения в дебюте заболевания, и при выявлении дебюта геморрагического васкулита в возрасте 31-45 лет, содержания в сыворотке крови креатинина выше 130 мкмоль/л, гиперкоагуляции крови в плазменном звене гемостаза и отсутствия антикоагулянтной терапии в дебюте заболевания, прогноз развития хронической почечной недостаточности считают неблагоприятным, в остальных случаях прогноз благоприятный.
| НИКОЛАЕВ А.Ю | |||
| и др | |||
| Поражение почек при пурпуре Шенлейна-Геноха | |||
| Нефрология: Руководство для врачей./Под ред | |||
| И.Е.Тареевой | |||
| - М.: Медицина, 2000, с.297-299 | |||
| ДИАГНОСТИЧЕСКИЙ ТЕСТ РАЗВИТИЯ НЕФРОГЕННОЙ ГИПЕРТЕНЗИИ И СПОСОБ ПРОГНОЗИРОВАНИЯ ЕЕ У ДЕТЕЙ, БОЛЬНЫХ ХРОНИЧЕСКИМ ПИЕЛОНЕФРИТОМ | 2002 |
|
RU2234090C1 |
| JP 6317588 A 15.11.1994 | |||
| CN 1931203 A 21.03.2007 | |||
| КОРЯКОВА Н | |||
| Прогнозирование развития хронической почечной недостаточности при хроническом гломерулонефрите | |||
| Врач. | |||
Авторы
Даты
2008-09-10—Публикация
2007-03-26—Подача