Изобретение относится к области нейрохирургии и тканевой инженерии органов и может быть использовано для замещения дефектов нервной ткани головного и спинного мозга при реконструктивно-восстановительном лечении последствий травматических повреждений, ишемических поражений и оперативных вмешательств на центральной нервной системе (ЦНС) и вегетативной нервной системе (ВНС) млекопитающего, например человека.
До конца XX века проблема протезирования дефектов нервной ткани считалась нереальной и практически нерешаемой задачей. Это было связано с канонизированными представлениями исследователей мозга, неврологов и нейрохирургов об ограниченных возможностях нервной ткани к регенерации и саногенезу, а также установленными в 1801 г.Рамоном Кохалем догматическими представлениями о принципиальной неспособности нервных клеток к восстановлению после повреждения. Однако в последнем десятилетии XX века эти представления существенно изменились в связи с накоплением новых научных фактов о регенераторном потенциале ЦНС, открытием репаративных возможностей нейральных стволовых клеток (НСК) и получением неопровержимых доказательств о возможности восстановления аксонов поврежденных нейронов.
Известен препарат гемопоэтических стволовых клеток (ГСК), представляющий собой аутологичные ГСК, полученные из периферической крови пациента, обогащенной клетками, содержащими антиген CD34, в конечной концентрации (40÷100)·106 клеток/мл. Терапевтическое лечение травматической болезни ГМ и СМ проводят путем интратекального или интравентрикулярного введения этого препарата пациенту (RU 2283119 C1, А61К 35/14, 2006). Однако использование препарата из одних лишь ГСК оказалось недостаточно эффективным при лечении дефектов нервной ткани ГМ и СМ.
Известен биополимерный протез «NeuroGel»™ для заполнения дефектов нервной ткани (S.Woerly, V.D.Doan, F.Evans-Martin, C.G.Paramore, J.D.Peduzzi, "Spinal cord reconstruction using NeuroGel™ implants and functional recovery after chronic injury", J. of Neurosciensce Res. 2001. Vol.66, P.1187-1197). Исследования показали, что через биополимерную композицию возможно прорастание в СМ млекопитающих поврежденных аксонов нервной ткани и восстановление утраченных функций мозга, а стволовые клетки способствуют созданию благоприятных условий для регенерации аксонов. Однако использование биополимерного протеза «NeuroGel»™ также недостаточно эффективно при лечении дефектов нервной ткани ГМ и СМ. Кроме того, биополимер «NeuroGel»™ имеет в своем составе запрещенные к применению для человека ингредиенты.
Известен также универсальный гетерогенный коллагеновый матрикс для имплантации, представляющий собой упругоэластичную массу, полученную из двух источников коллагена, причем один источник является тканью позвоночного животного одного класса, а второй - животного другого класса, и состоящий из двух фаз: твердой - в виде микрогранул из коллагена ткани млекопитающих и жидкой - из денатурированного коллагена ткани птиц. Этот гетерогенный коллагенсодержащий матрикс был предложен для восстановления повреждений мягких тканей и органов путем имплантации (RU 2249462 C1, А61К 38/39, 2005). Этот матрикс принят в качестве прототипа предложенной имплантируемой нейроэндопротезной системы. Имплантация в дефект нервной ткани данного коллагенсодержащего матрикса не позволила добиться полной активации регенераторного потенциала искусственного импланта из-за большого размера микрогранул (300-400 мкм) и их жесткости, что приводило к механической травме и гибели трансплантируемых стволовых клеток.
Технической задачей настоящего изобретения является разработка тканезамещаемой искусственной клеточно-биополимерной нейроэндопротезной системы (ИКБП НЭПС) для хирургической пластики дефектов нервной ткани ГМ и СМ, позволяющей обеспечить стимуляцию регенерации и роста поврежденных аксонов нервных клеток, а также разработка способа получения этой системы и способа проведения реконструктивной нейрохирургической операции для замещения дефектов ГМ, и/или СМ, и/или вегетативной нервной системы млекопитающего с использованием указанной системы, которая далее будет наименоваться имплантируемой нейроэндопротезной системой или сокращенно ИКБП НЭПС.
Указанная задача решается тем, что согласно настоящему изобретению предложена имплантируемая нейроэндопротезная система для замещения дефектов головного и спинного мозга и вегетативной нервной системы млекопитающего при реконструктивных нейрохирургических операциях, представляющая собой упругоэластичную клеточно-биополимерную биологически активную массу, полученную из гетерогенного коллагенсодержащего матрикса для имплантации и биокомпозиции клеточных препаратов из различных типов аутологичных клеток пациента.
Более конкретно, указанная биокомпозиция содержит находящиеся в растворе NaCl нейральные стволовые клетки (НСК), нейроглиальные обкладочные клетки (НГОК), эндотелиальные клетки с маркером CD34+(ЭК) и очищенные мононуклеары (МН) при следующем соотношении компонентов (в частях по количеству клеток): НСК - 0,8-1,2; НГОК - 1,6-2,4; ЭК - 4-6; МН - 4000-6000. Использован преимущественно 0,5-1,3%-ный раствор NaCl. В качестве гетерогенного коллагенсодержащего матрикса использована преимущественно композиция гетерогенного имплантируемого геля "Сферо®ГЕЛЬ".
Указанная биокомпозиция может дополнительно содержать стимуляторы клеточной регенерации и факторы роста нервов и сосудов. Наиболее оптимальным, эффективным и безопасным (с учетом коэффициента набухания матрикса "Сферо®ГЕЛЬ") является состав ИКБП НЭПС, когда она содержит следующее количество клеток в 0,5-1 мл 0,9%-ного раствора NaCl из расчета на 1 мл гетерогенного коллагенсодежащего матрикса: НСК - 106; НГОК - 2·106; ЭК - 5·106; МН - 5·109, а также 0,1-0,2 мл стандартного раствора стимулятора клеточной регенерации (метилурацил, лейкоген, АТФ, пентоксил и т.д.).
Указанная задача решается также тем, что предложен способ получения имплантируемой нейроэндопротезной системы для замещения дефектов головного и спинного мозга и вегетативной нервной системы млекопитающего при реконструктивных нейрохирургических операциях, включающий в себя перфузирование биокомпозиции клеточных препаратов из различных типов аутологичных клеток пациента в гетерогенный коллагенсодержащий матрикс для имплантации с получением упругоэластичной клеточно-биополимерной биологически активной массы.
Перфузирование проводят преимущественно путем центрифугирования. Центрифугирование проводят преимущественно в течение 1,5-2,5 минут при скорости 1500-2500 об/мин. Указанную биокомпозицию готовят из криоконсервированных клеточных препаратов, которые непосредственно перед получением имплантируемой нейроэндопротезной системы размораживают на водяной бане при температуре 37-40°С и затем не менее двух раз промывают в физиологическом растворе NaCl.
Более конкретно, указанная биокомпозиция содержит находящиеся в растворе NaCl нейральные стволовые клетки (НСК), нейроглиальные обкладочные клетки (НГОК), эндотелиальные клетки с маркером CD34+(ЭК) и очищенные мононуклеары (МН). Источником НСК и НГОК является преимущественно обонятельная выстилка носа пациента, а источником ЭК и МН - костный мозг пациента или лейкоконцентрат мобилизованных аутологичных стволовых клеток пациента, полученный при сепарации периферической крови после стимуляции пациента гранулоцитарным колониестимулирующим фактором. В указанную биокомпозицию могут быть добавлены стимуляторы регенерации тканей и факторы роста нервов и сосудов. Предложенный способ получения ИКБП НЭПС проводят в стерильных условиях или непосредственно в операционной (ex temporo) или в культуральной лаборатории (срок имплантации до 6 часов).
Указанная задача решается также тем, что предложен способ проведения реконструктивной нейрохирургической операции для замещения дефектов головного и/или спинного мозга и/или вегетативной нервной системы млекопитающего, включающий в себя имплантацию в дефект нервной ткани нейроэндопротезной системы в виде упругоэластичной клеточно-биополимерной биологически активной массы, полученной из гетерогенного коллагенсодержащего матрикса для имплантации и биокомпозиции клеточных препаратов из различных типов аутологичных клеток пациента.
Более конкретно, указанная биокомпозиция содержит находящиеся в растворе NaCl нейральные стволовые клетки (НСК), нейроглиальные обкладочные клетки (НГОК), эндотелиальные клетки с маркером CD34+(ЭК) и очищенные мононуклеары (МН). В качестве гетерогенного коллагенсодержащего матрикса используют преимущественно композицию гетерогенного имплантируемого геля "Сферо®ГЕЛЬ". Нейроэндопротезную систему имплантируют путем ее помещения в дефект по типу «пломбирования» с заполнением ею всего объема кисты или повреждения головного и/или спинного мозга. После помещения нейроэндопротезной системы в дефект ее закрывают аутологичной мышечной фасцией или искусственной твердой мозговой оболочкой и/или биодеградируемой синтетической полимерной оболочкой для ограничения контакта нейроэндопротезной системы с ликвором пациента. В качестве биодеградируемой синтетической полимерной оболочки используют преимущественно имплантируемую биополимерную мембрану "ЭластоПОБ"®. При полном анатомическом перерыве спинного мозга нейроэндопротезную систему имплантируют путем формирования кондуита из искусственного протеза артерии и нейроэндопротезной системы, которой по меньшей мере частично заполняют этот протез, помещения кондуита в зону диастаза между концами поврежденного спинного мозга и последующего подшивания мягкой оболочки дистального и проксимального концов поврежденного спинного мозга к стенкам кондуита. Длину искусственного протеза артерии выбирают равной длине диастаза, а ширину этого протеза - диаметру спинного мозга в месте повреждения. При интрамедуллярной или интрацеребральной имплантации нейроэндопротезную систему изолируют от прямого ударного воздействия спинномозговой жидкости.
Имплантируемая биополимерная мембрана "ЭластоПОБ"® изготавливается ЗАО «Биомир-сервис» (Москва) согласно ТУ 9398-002-54969743-2006, рег. уд. № ФС 01032006/5581-06 от 28.12.2006 г.
Эффективность использования ИКПБ НЭПС по настоящему изобретению поясняется диаграммами:
на фиг.1 изображена диаграмма, иллюстрирующая эффективность лечения больных с травматической болезнью ГМ и СМ способом по настоящему изобретению и традиционным способом;
на фиг.2 - урограммы больного до (А) и после (Б) имплантации ИКБП НЭП по настоящему изобретению.
Консистенция и биоструктура предложенной ИКБП НЭПС обеспечивают адекватное моделирование нейроимпланта в поврежденных участках мозга и локальную стимуляцию процессов регенерации в патологических зонах ГМ и СМ. Применение для биокомпозиции в ИКБП НЭПС препаратов только из аутологичных клеток позволяет избежать проблем гистосовместимости и иммунного конфликта, а также необходимости применения иммуносупрессоров. При этом отсутствуют этические, юридические и моральные ограничения, т.к. для лечения используются только собственные клетки пациента. Исключен риск заражения пациента инфекционными и вирусными заболеваниями. Также исключен риск заражения прионами, возможный при использовании ксеногенных донорских клеточных препаратов. Конкретное количество используемой ИКБП НЭПС определяется в зависимости от объема, характера и места повреждения мозга.
Базовым элементом создания предложенной ИКБП НЭПС явилась разработка и производство полимерного матрикса, который соответствовал бы специфичным требованиям "моста" между поврежденными участками ГМ или СМ, выполнял бы опорные и питательные функции для клеточных препаратов и направляющего вектора для аксонов пострадавших аутонейронов и нейроглиальных клеток, способствовал стимуляции регенерации поврежденных аксонов и обеспечивал их прорастание через зону дефекта нервной ткани, препятствуя процессам «спраутинга» (скручивания). Предлагаемый матрикс должен соответствовать критериям безопасности и биодеградировать в заданный интервал времени (8-12 месяцев) на безопасные компоненты, замещаясь восстановленной нервной тканью.
Предпочтительной для использования в предложенной ИКБП НЭПС является матрикс в виде композиции гетерогенного имплантируемого геля, имеющей торговое наименование "Сферо®ГЕЛЬ", защищенное свидетельством РФ на товарный знак №269774 и изготавливаемой ЗАО «Биомир сервис» (г.Москва) согласно ТУ 9398-001-54969743-2006 от 26.12.2006 г., рег. уд. № ФС 01032006/5580-06 от 28.12.2006 г.
Матрикс "Сферо®ГЕЛЬ" состоит из микрочастиц полученного от сельскохозяйственных животных сшитого коллагена VII типа, распределенных в упругом однородном геле, и представляет собой уникальный комплекс пептидов (30-50 мг/г), уроновых кислот (0,8-1,2 мг/г) и гексозаминов (2,0-3,0 мг/г). По аминокислотному составу он идентичен коллагену, но превосходит его по содержанию гексозаминов в 2 раза, а уроновых кислот более чем в 15 раз. Матрикс Сферо®ГЕЛЬ устойчив при длительном хранении и не склонен к явлениям синерезиса (выделение жидкой фазы). В таком состоянии он не смешивается с водой и гидрофобными жидкостями. При температуре 37°С этот гель превращается в жидкость, смешивающуюся во всех соотношениях с водой и микрочастицами сшитого коллагена. Размер микрочастиц в геле можно менять от 30 до 300 мкм. Набухаемость матрикса "Сферо®ГЕЛЬ" не менее 87%, рН 4,8-7,2. Среднее время биорезорбции в организме - от нескольких недель до 9 месяцев в зависимости от места имплантации и размера микрочастиц. Экспериментально доказаны и клинически подтверждены высокие биосовместимые и биостимулирующие свойства биополимерного имплантата "Сферо®ГЕЛЬ", способствующие восстановительным процессам в местах повреждения тканей. Доклинические и клинические исследования проводили ФГУ НИИ трансплантологии и искусственных органов, ЗАО Клиника «НейроВита», Больница РАН (г.Троицк), ГКБ Гражданской авиации, ГКБ им.Боткина СП.
Клинические исследования доказали высокие функциональные свойства матрикса "Сферо®ГЕЛЬ" в качестве:
- биоактивной искусственной синовиальной жидкости при терапевтическом лечении деформирующих артрозов коленных суставов;
- имплантатов при хирургическом лечении нарушений проводимости периферических нервов;
- имплантируемых носителей для трансплантации и локализации стволовых клеток при лечении травм спинного мозга.
Именно матрикс "Сферо®ГЕЛЬ" после трехлетних испытаний на животных в ЗАО Клиника «НейроВита» на экспериментальной модели травмы спинного мозга стал основой предложенной нейроэндопротезной системы. В последующем при экспериментальной и клинической апробации матрикса "Сферо®ГЕЛЬ" в него было предложено перфузировать определенный состав клеточных элементов, формируя клеточную композицию со стимуляторами тканевой регенерации. Главной проблемой создания ИКБП НЭПС была необходимость нахождения основных ингредиентов клеточной биокомпозиции и определения их количества в 1 мл биодеградируемого матрикса "Сферо®ГЕЛЬ".
Эндотелиальные клетки с маркером CD34+(ЭК) и нейральные стволовые клетки (НСК) обладают направленной миграцией к зонам повреждения. Трансплантированные клетки формируют кластеры прогенираторных клеток в ткани мозга. Этот феномен стал ключевым в решении вопроса регенерации поврежденного мозга. Однако только после длительного экспериментального этапа на животных и проведения 32 операций на человеке удалось найти необходимое сочетание биополимера с клеточным составом и стимуляторами регенерации, которое позволило добиться максимального клинического и нейрофизиологического эффекта от проведения операций по тканевой инженерии мозга, что и позволило говорить о создании открытых ИКБП НЭПС.
ИКБП НЭПС является искусственным аналогом нервной ткани, содержащим ее основные клеточные элементы (нейроны, нейроглиальные клетки, эндотелиоциты и т.д.) и полимерную матрицу с заданными параметрами биодеградации (от 8 до 12 месяцев). Консистенция и биопластичность ИКПБ НЭПС позволяют осуществить адекватное моделирование нейроимпланта в поврежденных анатомических структурах мозга, а также обеспечить локальную стимуляцию процессов регенерации в зоне повреждения. ИКПБ НЭПС способна выполнять опорные функции «моста» и «питательной среды» для прорастания поврежденных аксонов нервных клеток через патологически измененные участки ткани мозга.
НСК, находящиеся в биокомпозиции предложенной ИКПБ НЭПС, способны реконструировать поврежденную нервную ткань и в первую очередь обеспечить восстановление серого вещества спинного мозга, а НГОК могут стимулировать дифференцировку клеток предшественников крови в астроциты и олигодендроциты, которые могут воссоздавать белое вещество и быть источником клеток, способных осуществить ремиелинизацию поврежденных аксонов. Добавление в биокомпозицию гемопоэтических стволовых клеток (CD34+CD45-), получивших вектор дифференцировки в эндотелиоциты, т.е. являющихся источником ЭК, способствует образованию новых сосудов, позволяет быстро сформировать в эндопротезе микрокапиллярную сосудистую сеть, улучшить локальный кровоток. Применение в клеточной биокомпозиции стволовых негемопоэтических клеток, находящихся в мононуклеарной фракции (МН) периферической крови после стимуляции колониестимулирующими факторами, позволяет добиться продуцирования большого количества факторов роста, которые являются самым эффективным средством регенерации аксонов.
Практическое применение в клинической практике различных клеточных препаратов в матриксе "Сферо®ГЕЛЬ" показало, что наилучшие клинические и нейрофизиологические результаты получаются не при изолированном применении матрикса и интрацеребральной или интрамедуллярной трансплантации отдельных клеточных культур, а при определенном количественном соотношении этих клеточных препаратов в матриксе "Сферо®ГЕЛЬ", что позволило создать специфичное искусственное микроокружение поврежденным аксонам, близкое по клеточной структуре к естественной ткани развивающегося мозга.
Приготовление суспензии культивированных НГОК и НСК осуществляется по стандартной методике. Источником этих клеток является фрагмент обонятельной выстилки носа пациента, взятый путем отоларингологической эндоскопической хирургической манипуляции. Получение препарата гемопоэтических стволовых клеток, являющихся источником ЭК, а также негемопоэтических стволовых клеток, находящихся в мононуклеарной фракции (МН), осуществляется в соответствии с технологией, описанной в RU № 2283119 и в регистрационном удостоверении Федеральной службы по надзору в сфере здравоохранения и социального развития № ФС-2006-/151 от 01.07.2006.
Предложенные способ получения ИКБП НЭПС и способ проведения нейрохирургической операции могут осуществляться только в условиях нейрохирургической операционной хирургического отделения и отделения анестезиологии и реанимации многопрофильного лечебно-профилактического учреждения, имеющего лицензию на медицинскую деятельность по высоким технологиям в неврологии, нейрохирургии, забору гемопоэтических клеток и применению клеточных технологий специалистами-нейрохирургами и анестезиологами-реаниматологами, прошедшими подготовку по применению клеточных технологий. Лечебно-профилактическое учреждение должно быть оснащено современными средствами диагностики (МРТ, спиральная компьютерная томография, ангиографическая техника, цитофлуориметр, сепаратор крови) или иметь договора с учреждениями, имеющими эти средства. Лаборатория, в которой осуществляется сертификация и паспортизация аутологичных гемопоэтических стволовых клеток периферической крови (АГСКПК), НСК, НГОК и ЭК должна быть лицензирована как лаборатория, имеющая право на применение клеточных технологий, соответствовать требованиям GLP-стандарта (Good Laboratory Practice - надлежащая лабораторная практика) и иметь возможность для проведения полного анализа клеточного препарата в объеме, рекомендуемом европейским регистром трансплантации стволовых клеток костного мозга. Лаборатория должна иметь возможность проводить тесты на стерильность биопрепарата, токсичность, культуральные работы с данным биоматериалом, т.е. иметь в оснащении стерильный бокс с ламинарным шкафом, СО2-инкубатор, бифокальный микроскоп и набор реактивов для культуральных работ. Специалисты должны иметь дополнительную специализацию по трансфузиологии.
Технология использования предложенной ИКБП НЭПС складывается из выполнения ряда последовательных стадий:
I - специализированное обследование пациента;
II - забор и подготовка биоматериала (включает в себя предложенный способ получения ИКБП НЭПС) и
III - реконструктивная нейрохирургическая операция на СМ или ГМ с интраоперационной подготовкой ИКБП НЭПС и ее имплантацией.
Стадия 1. Специализированное обследование пациента
На этой стадии проводится обязательное клиническое и параклиническое обследование пациента по стандартному протоколу. Проводится анализ диагностических параметров патологического очага, разрабатывается стратегия проведения тканевой инженерии ГМ или СМ, устанавливаются показания и противопоказания для проведения имплантации ИКБП НЭПС, сроки проведения каждого этапа с учетом данных проведенного обследования. При необходимости осуществляется математическое моделирование клеточной трансплантации и планирование объема клеточного препарата для подготовки ИКБП НЭПС по данным МРТ. Данная стадия не должна носить характера формального проведения анализов и обследований. Именно на этой стадии определяются абсолютные и относительные противопоказания, четко определяется медицинский и социальный прогноз операции по тканевой инженерии ГМ и СМ для больного. Поскольку планируется интрамедуллярное и (или) интрацеребральное погружение клеточных препаратов НСК и НГОК, основное внимание должно быть уделено иммунохимическому состоянию крови и ликвора пациента. Дополнительное внесение нейроспецифических белков при трасплантации нейронов и нейроглиисодержащих клеток во время операции и исходное высокое наличие нейроспецифических антигенов в крови и ликворе пациента может способствовать усилению собственного деструктивного процесса мозга. В то же время привнесение нейроспецифических белков при трасплантации нейрональных и нейроглиисодержащих клеток во время операции и исходное наличие антител к нейроспецифическим антигенам в крови и ликворе пациента может способствовать запуску или усилению аутоиммунного процесса, а в ряде случаев и аутоиммунному лизису поврежденной ткани. Нецелесообразно рассматривать в качестве кандидатов на подобные операции пациентов с наличием антител к нейроспецифическим белкам и иммунологическим дефицитом.
Стадия II. Забор и подготовка биоматериала
Композиция гетерогенного имплантируемого геля Сферо®ГЕЛЬ
Композиция "Сферо®ГЕЛЬ" изготавливается по способу, описанному в указанном патенте РФ (RU 2249462). Выпускается в инъекционной форме в шприцах по 1, 2 и 5 мл.
При комнатной температуре гетерогенный матрикс "Сферо®ГЕЛЬ" представляет собой упругоэластичную массу, устойчивую при длительном хранении и не склонную к явлениям синерезиса (выделение жидкой фазы). При температуре 37°С вязкость биополимерного матрикса за счет слабо сшитого жидкого компонента резко уменьшается, при этом физическое состояние глобулярного (твердого) компонента не меняется. Полученный матрикс имеет достаточно низкую иммуногенность.
В качестве дополнительных компонентов, непосредственно перед операцией в матрикс можно вводить антибиотики, антисептики, стимуляторы регенерации и антисвертывающие препараты. Антибиотиками могут быть пенициллины (например, бензилпенициллин, клоксациллин, ампициллин), цефалоспорины (например, цефалоридин, цефуроксим, цефотетан, цефтазидин), карбопенемы (например, мерапенем), монобактамы (например, азтреонам), аминогликозиды (например, стрептомицин, гентамицин, амикацин), тетрациклины (например, тетрациклин, миноциклин), макролиды (например, эритромицин, азитромицин), линкозамиды (например, линкомицин), антибиотики пептидной группы (например, полимиксин В, полимиксин М, ристомицин, бацитрацин). В качестве стимуляторов клеточной регенерации можно использовать, например, метилурацил лейкоген, аденинтрифосфорную кислоту (АТФ), пентоксил, калия оротат, рибоксин, этаден.
В композицию "Сферо®ГЕЛЬ" можно дополнительно внести также антибактериальные и антивирусные компоненты, а также антиагрегационные препараты. Стимуляторы клеточной регенерации перфузируются в "Сферо®ГЕЛЪ" непосредственно в операционной в объеме не более 0,2 мкл на 1 мл матрикса.
Введенный непосредственно в зону дефекта матрикс "Сферо®ГЕЛЬ" со временем заменяется исходной тканью без образования рубцовой ткани.
Преимуществами матрикса "Сферо®ГЕЛЬ", используемого для имплантации в поврежденный головной и спинной мозг, являются:
- многофункциональность (опорная и трофическая функция для клеточных культур, стимулирует регенерацию аксонов и неоваскуляризацию);
- высокая биосовместимость на белковом и клеточном уровне как готового изделия, так и продуктов биодеградации;
- способность стимулировать пролиферацию и дифференциацию нервных клеток;
- регулируемое время биодеградации от нескольких недель до нескольких месяцев (конечными продуктами биодеградации являются углекислый газ и вода);
- способность к порообразованию непосредственно при контакте с биологическими средами, обеспечивающая процессы неоваскуляризации);
- возможность стерилизации без изменения медико-технических свойств.
Подготовка и получение биокомпозиции клеточных препаратов
Получение стволовых клеток
Процедуру условно разделяют на две части - мобилизацию стволовых клеток в периферическую кровь и сбор стволовых клеток.
Мобилизация стволовых клеток в периферическую кровь
С целью увеличения количества стволовых клеток в периферической крови донор получает 8 инъекций гранулоцитарного колониестимулирующего фактора (Г-КСФ), подкожно с интервалом в 10-12 часов в течение 4 дней. Г-КСФ представляет собой медицинский препарат, полученный путем генной инженерии, и является абсолютным аналогом человеческого фактора. В первые три дня доза препарата составляет 2,5 мкг/кг, в последний день доза удваивается. Ежедневно производят общий анализ крови и на 4-5-й день делается УЗИ брюшной полости.
Сбор стволовых клеток
Осуществляется на 5-й день от начала стимуляции Г-КСФ на сепараторе крови типа СОВЕ-спектра с использованием одноразовой системы для сепарации и стандартных растворов. Длительность процедуры 3-4 часа в зависимости от скорости процедуры, веса пациента и параметров анализа крови. Процедура проводится путем забора крови из одной вены, обработки крови внутри сепаратора, забора определенного объема стволовых клеток и возврата остальных компонентов крови донору через другую вену. Венозный доступ осуществляется путем пункции 2-х периферических вен или через двухпросветный центральный катетер, установленный в подключичную вену на время проведения сеанса. Средний объем собранного материала 300-400 мл. Собранный материал оценивают по двум параметрам: по общему количеству ядерных клеток (ЯК) в сепарате и по количеству СД34+ клеток на килограмм веса больного. ЯК в сепарате определяют путем подсчета в камере Горяева до проведения каких-либо манипуляций. Процент СД34+ клеток в клеточной суспензии, полученной в ходе цитафереза, определяют методом проточной цитофлуориметрии.
Определение периферических стволовых клеток
Установление субпопуляционного состава CD34+ клеток проводится цитофлуориметрически с применением метода тройной метки (одновременная окраска клеток антителами к 3-м разным антигенам, нагруженными различными флуорохромными красителями).
Стандартизация препарата
Определение количества клеток-предшественниц проводится
цитофлуориметрически, в прямой реакции иммунофлуоресценции (РИФ).
Используется метод двойной метки с одновременным окрашиванием клеточного субстрата моноклональными антителами (МКА) к антигену CD34 - основному маркеру клеток пула стволовых гемопоэтических клеток и к молекуле CD45 -общелейкоцитарному антигену, определяющему все гемопоэтические клетки. Подобная методика позволяет сразу рассчитать соотношение количества CD34+ клеток и всех гемопоэтических (CD45+) клеток в материале.
Для оценки уровней неспецифического связывания часть клеток окрашивают изотипическими контролями. В качестве изотипических контролей стандартно применяются мышиные иммуноглобулины IgGl изотипа (IgGl), меченные красителями, аналогичными метке используемых моноклональных антител (РЕ, FITC, PerСР).
Подготовка клеточных проб
Перед постановкой реакции клетки периферической крови и цитаферезного продукта освобождают от примеси эритроцитов путем стандартной процедуры лизиса и последующей отмывки в забуференном физиологическом растворе с добавлением бычьего сывороточного альбумина (ЗФР-БСА) центрифугированием при 1000 г в течение 5 минут.ЗФР-БСА может быть заменен средой Хенкса или 199.
Методика лизиса эритроцитов:
1. Добавить 2 мл лизирующего раствора к 0,2-0,5 мл клеточного осадка, перемешать, инкубировать до тех пор, пока раствор не станет прозрачным (лаковым).
2. Отмыть клетки 2 раза средой 199 центрифугированием (1000 г, 5-7 мин).
С выделенными клетками проводят прямую РИФ в 96-луночном планшете, при этом для определения количества АГСКПК в любом материале используется панель из 3-х лунок:
- неокрашенные клетки;
- клетки, окрашенные изотипическими контролями с меткой, соответствующей метке использованных МКА;
- клетки, окрашенные одновременно МКА к антигенам CD34 и CD45.
Следует обратить особое внимание на то, что МКА к CD34+ предпочтительнее использовать с фикоэритриновой (РЕ) или перидининхлорофиловой (PerСР) метками. Данные флуорохромы имеют более высокий уровень специфического сигнала по сравнению с флуоресцеинизотиоционатом (FITC).
Для определения количества CD34+клеток оптимальными являются антитела к антигену CD34 клона НРСА-2 (8G12), изотипа IgGl.
Таким образом, стандартная панель имеет вид:
1. контроль IgGl РЕ+ контроль IgGl FITC;
2. контроль IgGl РЕ+МКА к CD45 FITC;
3. МКА к CD34 РЕ (НРСА-2)+МКА к CD45 FITC.
Постановка РИФ
1. В лунки вносятся клетки в количестве не менее 500000 на лунку.
2. Далее в каждую лунку вносят коктейль антител в соответствии с панелью и аккуратно ресуспендируют пипеткой. Каждое МКА берут в количестве 10 мкл на лунку, суммарный объем МКА в лунке - 20 мкл.
3. Клетки инкубируют с антителами в течение 30 минут при 4°С (нижняя полка обычного холодильника).
4. По окончании времени инкубации клетки дважды отмывают от несвязавшихся антител путем центрифугирования в течение 5-7 минут при 1000 г.
5. Клетки переносят в специальные пластиковые пробирки для счета на проточном цитометре.
6. Объем клеточной суспензии в каждой пробирке доводят до 200-500 мкл путем добавления к клеткам ЗФР-БСА.
Счет должен быть осуществлен сразу после постановки реакции.
Счет и запись на проточном цитофлуориметре
Оценку реакции проводят на проточном 5-параметровом цитометре. Данная схема применима для проточного цитофлуориметра любой конфигурации.
CD34+ клетки в периферической крови представляют собой малую клеточную популяцию. Даже в условиях предварительной стимуляции кроветворения максимальный процент данных клеток составляет 1,0-3,0%. Поэтому при подсчете данных клеток в каждой анализируемой пробе следует накапливать не менее 20000 клеточных событий.
Сбор и анализ клеток осуществляется в гейте CD45+ клеток, который включает все гемопоэтические клетки. В данном контексте гейт подразумевает область накопления событий, ограниченную определенными параметрами. В данном случае SSC/FL-1 (CD45 FITC). То есть по оси абсцисс (FL-1) на точечной цитограмме будут видны все CD45+ события. По оси ординат (параметр SSC - боковое светорассеяние) клеточные события будут расположены в соответствии с их гранулярностью (цитометрический, а не морфологический термин).
Подсчет абсолютного числа СD34+ клеток в 1 мкл крови и цитоконцентрата проводили на основании числа лейкоцитов в гемограмме на день исследования.
Принцип определения CD34+ клеток в гемопоэтической ткани. Запись проб
1. Выбор области анализа - гейта.
В приборе открыто меню записи клеточных образцов Acquisition. На первом этапе в режиме setup (режим просмотра клеточного образца без записи) просматриваются пробы № 1 (IgGlPE+IgGl FITC) и № 2 (IgGl РЕ+CD45 FITC) и выявляются CD45+ события. Данные события расположены правее значений 101 (среднее пороговое значение уровня специфического сигнала для флуоресцеина FITC) по оси абсцисс - FL-1 (СВ45+ клетки) и достаточно четко визуализируются по сравнению с контрольной пробой № 1.
По пробе № 1 ограничивается вся область, расположенная правее основной клеточной плотности - гейт, включающий только CD45+ события в пробе № 2 и содержащий минимальное количество клеточных событий в пробе № 1.
2. Прибор переводится в режим записи образцов (normal) и проба № 1 собирается и записывается на 20000 клеточных событий без гейта (вся клеточная популяция). Запись данной пробы в гейте не имеет смысла, так как в ней отсутствуют МКА к CD45 антигену. Как указано выше, данная проба необходима для правильного выбора гейта, содержащего только CD45+события.
3. Пробы № 2, 3 собираются и записываются в гейте CD45+. Данный гейт идентичен и для 2-й, и для 3-й пробы, т.е. в процессе сбора изменения параметров гейта не происходит. Минимальное количество клеточных событий - 20000 для каждой пробы.
Анализ записанных проб
1. Переходим в меню анализа записанных образцов Analysis. Открываем цитограмму (dot-plot) пробы №2 в параметрах SSC/FL-2, в гейте R1 - CD45+ (гейт выбран нами ранее в момент записи сбора и автоматически перенесен в режим анализа). При этом по оси ординат будет отражен параметр SSC - гранулярность событий, попавших в анализируемый гейт, а по оси абсцисс FL-2 - детектор, отражающий уровни неспецифического связывания для фикоэритринового красителя, выявляемые антителами к иммуноглобулинам мыши IgGl РЕ.
2. По данной цитограмме устанавливается контрольный маркер таким образом, чтобы в правом нижнем квадранте практически не оказалось клеточных событий. В среднем, для вертикальной планки маркера, значения будут около 130 (правее 102), а для горизонтальной планки маркера средние значения составят 60, что соответствует понятию SSC-low, т.е. клетки с минимальным количеством клеточных включений. Таким образом, уровни неспецифического связывания будут равны или близки к нулю.
3. Автоматически переходим к пробе № 3. Все показания прибора, принятые для второй пробы, сохраняются. То есть цитограмма открыта в параметрах SSC/FL-2, сохранен гейт, выбранный ранее при сборе по CD45+клеточным событиям, и сохранены значения контрольного маркера, установленного по пробе №2. Только на данной цитограмме по оси абсцисс будут отражены не уровни неспецифического связывания, как во второй пробе, а специфичные CD34+ события. Процент CD34+ клеток выводится прибором автоматически.
Криоконсервирование АГСКПК
Выделение фракции АГСКПК
Сепарированные клетки концентрируются путем центрифугирования на скорости 2000 об/мин в течение 10 мин при +18°С. С помощью ручного плазмоэкстрактора из контейнера максимально удаляется плазма, клетки остаются в объеме 40-60 мл.
Добавление криопротектора
В качестве криопротектора кроветворных клеток используется высокоочищенный диметилсульфоксид (ДМСО). К полученным клеткам добавляют при постоянном перемешивании равный объем полиглюкина с ДМСО. Смешивание ДМСО с полиглюкином происходит по типу экзотермической реакции с выделением умеренного количества тепла. Концентрация ДМСО в полиглюкине - 10-12%. Таким образом, его конечная концентрация в замораживаемом материале составит 5-6%.
Применение полиглюкина позволило снизить количество ДМСО вдвое, до 5-6% конечной концентрации, так как полиглюкин способен дезагрегировать клетки и тем самым улучшать проникновение криофилактика в клетки, а кроме того, полиглюкин (6% декстран) сам по себе является криофилактиком.
Подсчет количества криоконсервируемых клеток
На следующем этапе обязательно производят подсчет ядросодержащих клеток, а также CD 34+ клеток, подлежащих заморозке.
Выбор оптимального объема замораживаемого материала
При криоконсервировании для создания наилучших условий важное значение имеют отношение объема пластикового контейнера к объему замораживаемого в нем материала и концентрация замораживаемых клеток. Как было установлено, оптимальная концентрация замораживаемых клеток составляет от 40·106 до 100·106 клеток в 1 мл.
Замораживание стволовых клеток
В зависимости от конечного объема замораживаемого материала выбирается количество полимерных ампул (15-20) для глубокого замораживания. Далее клеточную взвесь переводят в контейнер для криоконсервирования.
Для замораживания ампул с клеточной взвесью их помещают в программный замороживатель или в контейнер, выполненный из многослойной фанеры (общая толщина 10 мм) с плотно закрывающейся крышкой и соответствующий размеру ампул. Затем контейнер с замораживаемым материалом переносят в пары жидкого азота при температуре минус 165-170°С.
Скорость охлаждения материала при температуре от 0°С до-40°С составляет 1,1 градус в минуту. При этом методе криоконсервирования сглаживается плато кристаллизации, которое обычно четко выражено при программном замораживании в электронном устройстве, и состав замораживаемого материала остается неизменным в процессе хранения.
Через 1-2 часа от начала замораживания контейнер уже можно переносить в хранилище для длительного хранения, где он будет находиться в жидком азоте или его парах до трансплантации.
Подготовка препарата АГСКПК к применению. Размораживание стволовых гемопоэтических клеток
Размораживание производится непосредственно перед трансплантацией в водяной бане при температуре 37-40°С до момента перехода замороженного материала в жидкую фазу. В дальнейшем путем центрифугирования при 1500 об/мин на дно центрифужной пробирки осаждают мобилизованные гемопоэтические стволовые клетки, отсасывают надосадочную жидкость и заливают 1 мл 0,9% физиологического раствора NaCl. Процедуру повторяют дважды. Препарат аутологичных стволовых клеток в размороженном состоянии может применяться в течение 6 часов после приготовления. Если препарат за это время не использован, то он подлежит утилизации.
Получение НСК и НГОК
С согласия пациента необходимо провести эндоскопический забор слизистой оболочки носа. Проводится анемизация полости носа 0,1% раствором Галазолина. Под местной анестезией 10% раствора Лидокаина аппликационно и 1% раствора Новокаина иссекают эндоскопически фрагмент размером около 3×4 мм слизистой оболочки верхних отделов перегородки носа. Кровотечение останавливают ватными тампонами с раствором Галазолина и перекиси водорода. Тампон удаляют через сутки после операции при отсутствии признаков носового кровотечения. При наличии даже незначительного кровотечения проводится повторная тампонада носовых ходов сроком на сутки.
Методика получения и культивирования НГОК обонятельного эпителия (ENSHEATHING CELLS)
Ткань обонятельного эпителия получали из верхней трети верхнего носового хода взрослых пациентов. Полученную ткань промывали в растворе Хенкса, содержащего антибиотики (стрептомицин, пенициллин) и антимикотик (амфотерицин). Ткань измельчали и инкубировали в растворе трипсина (0,05%) и EDTA (0,02%) (40 мин, 36,5°С). Ткань диссоциировали многократным пипетированием, центрифугировали и осажденные клетки промывали раствором Хенкса с 5% сыворотки. Общее количество клеток в суспензии и процент жизнеспособных клеток определяли в камере Горяева с помощью окраски трипановым синим. Клетки (конечная концентрация 100000 кл/мл) культивировали в 12-луночных планшетах на полилизин-ламининовом субстрате в течение 10-15 суток (5% СО2, 36,5°С) в среде следующего состава: DMEM/F12 (Gibco), эмбриональная телячья сыворотка 10% (Gibco), глутамин 2 мМ (Gibco), глюкоза 0,8%, смесь инсулина, трансферрина и селенита натрия (Gibco, 1:100), буфер HEPES(10 мМ), Human neuregulin-1 β-1/heregulin 1-β-1 EGF domain 2 ng/ml (R&D Systems). Смену среды производили каждые 3-4 дня. После формирования плотного монослоя клетки для последующих пассажей снимали с субстрата раствором трипсина/EDTA, промывали раствором Хенкса и пересевали во флаконы с полилизин-ламининовым субстратом (25 см2, 10000-12000 кл/см2). После 3-4 пассажей клетки снимали с субстрата раствором трипсина/EDTA, промывали раствором Хенкса и полученную суспензию либо использовали для трансплантации, либо замораживали с использованием криопротектора (10% сыворотки, 90% ЭДТА) и хранили в жидком азоте при -70°С. Для трансплантации криоконсервированные клетки размораживали и определяли их жизнеспособность с помощью окраски трипановым синим. Контрольные пробы показали, что не менее 90% клеток после размораживания сохраняют свою жизнеспособность
Для цитохимической идентификации глиальных клеток обонятельного эпителия часть суспензии каждого пассажа культивировали на покровных стеклах (22×22 мм) в чашках Петри в течение 1 недели. Для иммуноцитохимического анализа использовании первичные антитела к кислому глиофибриллярному белку (GFAP, 1:6; моноклональные антитела, полученные в лаборатории иммунохимии ГНЦ ССП им. В.П.Сербского), нестину (Chemicon International, СА 10 µg/ml) и низкоаффинным рецепторам фактора роста нервов (р75, Chemicon International, СА, 10 µg/ml). Полученные препараты исследовали и фотографировали во флуоресцентном микроскопе Leica DLMB.
Методика получения и культивирования НСК из обонятельной выстилки носа пациента
Ткань обонятельной выстилки, включающую обонятельные эпителий и слой соединительной ткани (lamina propria) получают от пациентов с травмой спинного мозга и обрабатывают по стандартному культуральному протоколу.
В исследование принимаются взятые под местной анестезией фрагменты слизистой оболочки размером 10×5 мм, которые иссекают из верхнего отдела верхней носовой раковины. Полученную ткань доставляют в лабораторию в охлажденном растворе Хенкса без Са2+ и Mg2+ (HBSS), содержащем антибиотики и антимикотики (1:100; Gibco). Время доставки не превышет 2 ч. После повторной промывки в том же растворе из слизистой оболочки удаляют кровеносные сосуды, после чего ткань измельчают и инкубируют в течение 40 мин при 36,5°С в растворе трипсина/ЭДТА 0,25%, приготовленном на 0,01 М фосфатном буфере (PBS, рН 7,4). Действие ферментов блокируют средой DMEM (Gibco), содержащей 3% сыворотки, ткань промывают в трех сменах сбалансированного солевого раствора Хенкса (HBSS; Hanks' balanced salt solution. Sigma) и диссоциируют повторным пипетированием в питательной среде. Состав среды: минимальная среда Игла (MEM, Sigma) 90%), эмбриональная сыворотка телят (Fetal bovine serum. FBS. Gibco. Ivitrogen), глюкоза 0,8%, глутамин 2 мМ (Gibco), добавки B27 (Sigma), HEPES 20 мМ, ростовые факторы (только для первичных культур) - фактор роста фибробластов (FGF2, lng/ml Sigma), нейроростовой фактор (NGF 2 ng/ml, Sigma).
Полученную суспензию клеток центрифугируют (3 мин при 1200 об/мин), осадок ресуспендируют в питательной среде того же состава.
Количество и жизнеспособность диссоциируют клеток определяют в камере Горяева после окраски 0,1% раствором трипанового синего. Для последующего культивирования используют клеточные суспензии только с 85-95% жизнеспособных клеток.
Диссоциированные клетки (5·105 кл/мл) культивируют в 12-луночных планшетах на полилизин-ламининовом субстрате в течение 14 суток (36,5°С, 5% СО2). Частичную смену 1/3 питательной среды производят два раза в неделю. Первичную культуру после формирования сливного монослоя снимают с помощью раствора трипсина/ЭДТА. После промывки в HBSS и центрифугирования клетки ресуспезируют в питательной среде. Клеточную суспензию (10000-12000 кл/см2) переносят в 12-луночные планшеты или флаконы (площадь 25 см2). Таким способом культуры пассируют 4 раза до формирования сливного монослоя. Формирующиеся в клеточном монослое прикрепленные к субстрату и свободноплавающие нейросферы отбирают с помощью Пастеровских пипеток и диссоциируют описанным выше методом ферментной обработки. Выделение нейросфер позволяет отделить их от прикрепленных к субстрату обкладочных глиальных клеток, фибробластов и стромальных (опорных) клеток. Клеточную суспензию клеток нейросфер после промывки и центрифугирования ресуспендируют в питательной среде и культивируют в 12-луночных планшетах (10000-12000 кл/см2) и на покровных стеклах (18×18 мм) в чашках Петри до формирования сливного монослоя. Полученные культуры используют для итологических и иммуноцитохимических исследований. Часть клеток последних пассажей замораживают в среде для криоконсервирования (90% сыворотки, 10% диметилсульфоксида) и хранят в жидком азоте.
Иммуноцитохимические исследования
Клеточный монослой фиксируют в 4% растворе параформальдегида, приготовленном на 0,01 М фосфатном буфере (рН 7,4) в течение 30 мин. После промывки в PBS (3×10 мин) клетки инкубируют 24 ч при 4°С с первичными антителами к β-тубулину (1:300; Chemicon), нестину (1:100, Chemicon) и нейрональной специфической енолазе (1:100, антитела получены в нашей лаборатории). После промывки в PBS клетки последовательно обрабатывают биотинилированными антителами с авидин-биотиновым комплексом (ABC, Vector Laboratories, Inc), раствором диаминобензидина, приготовленным на фосфатном буфере (DBA 0,5 мг/мл, перекись водорода 0,03%). Препараты обезвоживают и заключают под покровные стекла в синтетическую смолу (Entellan, Merk).
Методика получения эндотелиальных клеток CD 34+ из препарата мобилизованных стволовых клеток
Для получения клеточного препарата эндотелиальных клеток (ЭК) положена стандартная методология выделения стволовых гемопоэтических клеток CD34+ CD133+ из лейкоконцентрата мобилизованной периферической крови и сепарации на магнитных шариках (CD34+) с последующим краткосрочным культивированием клеток по стандартной методике. Среда культивирования клеток состоит из среды Искова в модификации Дубелько с добавлением 0,5 г/л сывороточного альбумина, 0,39 мкг/мл человеческого инсулина и 60 мкг/мл трансферрина. В культуральную среду добавляют 100 нг/мл фактора роста стволовых клеток (SCF), 20 нг/мл Flt3 (Flt3L) и 20 нг/мл тромбопоэтина ТРО. Режим культивирования следующий. Клетки культивируют при 37°С в атмосфере 5% СО2. Свежую среду и цитокины добавляют каждый третий день. Время культивирования составляет 5-7 дней.
Для исключения попадания в клеточный препарат аутологичных мононуклеаров, эритроцитов, тромбоцитов и других форменных элементов крови проводится очистка лейкоконцентрата от них. Препарат очищенных мононуклеаров готовится из криоконсервированного и размороженного клеточного препарата мобилизованных аутологичных стволовых клеток (MACK), путем «отмывки» от него 10% раствора ДМСО 3-кратным центрифугированием на 2000 об/мин с физиологическим раствором 0,9% раствора NaCl.
Стадия III. Реконструктивная нейрохирургическая операция на СМ или ГМ, интраоперационная подготовка ИКБП НЭПС, имплантация ИПБК НЭПС
Интраоперационная подготовка ИКБП НЭПС
Клеточную биокомпозицию готовят в стерильных условиях либо непосредственно в операционной (ex temporo) или заранее в культуральной лаборатории (срок имплантации клеточных препаратов до 6 часов). Количество ИКБП НЭПС для имплантации определяется в зависимости от объема, характера и места повреждения мозга. Предварительный расчет потребности ИКБП НЭПС осуществляется на основании оценки зоны повреждения по данным МРТ или КТ-исследований ГМ или СМ. Приготовление ИКБП НЭПС выполняют следующим образом. Клеточные препараты в соответствии с вышеописанными пропорциями смешиваются в стерильной пробирке в нужных объемах и равномерно перемешиваются путем 2-3 заборов клеточной смеси в шприц и возвращения ее в пробирку. Препарат "Сферо®ГЕЛЬ" вынимают из холодильника и нагревают до температуры 37,5-38°С. Берут разовый шприц объемом, соответствующим необходимому расчетному объему ИКБП НЭПС. Из шприца удаляется поршень и резиновой или пластмассовой пробкой закрывается канюля для иглы шприца (шприц используется как пробирка). На дно шприцевой пробирки помещают 1 мл матрикса "Сферо®ГЕЛЬ" и к нему добавляют до 1 мл клеточного биокомпозита. Центрифугируют в течение 2-х минут в мини-центрифуге со скоростью 2000 об/мин. При центрифугировании жидкая часть биокомпозита с клетками перфузируется в матрикс "Сферо®ГЕЛЬ". При приготовлении большего объема ИКБП НЭПС в шприцевой пробирке проводят вышеописанную процедуру послойно, помещая матрикс "Сферо®ГЕЛЬ" и клеточный биокомпозит по типу «многослойного пирога» и также центрифугируют в течении 2-3 минут. В шприц вставляется поршень и удаляется воздух. На канюлю шприца надевается пластмассовая стерильная бронюля (венозный катетер), которая будет использована для имплантации. В течение 30-40 минут после изготовления ИКБП НЭПС в шприце оставляют в стерильных условиях при комнатной температуре (20-22°С) для охлаждения и придания ему консистенции зубной пасты. После чего ИКБП НЭПС может использоваться для имплантации.
Реконструктивная операция на СМ или ГМ и имплантация ИКБП НЭПС
Пластика дефектов СМ с использованием ИКБП НЭП осуществляется во время стандартной нейрохирургической операции декомпрессионной ламинэктомии на уровне травмы путем вскрытия твердой мозговой оболочки (ТМО) и проведения радикуломиелолиза зоны повреждения. ИКБП НЭПС укладывают на поверхности дефекта СМ и моделируют по всей длине повреждения. При интрамедуллярной или интрацеребральной имплантации ИКБП НЭПС изолируют от прямого ударного воздействия спинномозговой жидкости. Так, при наличии интрамедуллярной кисты (кист) СМ они вскрываются, кисты дренируются и ИКПБ НЭПС имплантируется внутрь кисты СМ. При полных анатомических перерывах СМ в зоне диастаза СМ микрохирургически моделируется кондуит - трубкообразный проводник (ТОП), стенки которого формируются либо из внутреннего листка ТМО пациента, либо из фасций мышц бедра пациента или из искусственного протеза артерии (аорты), подшитого к ТМО пациента. Внутрь ТОП имплантируется ИКБП НЭПС. К сформированному кондуиту пришиваются (туннелируются и фиксируются швами к ТМО) проксимальные и дистальные концы поврежденного СМ.
После завершения пластики СМ проводят закрытие и ушивание ТМО внутренним листком собственной ТМО или искусственной ТМО с последующим покрытием зоны пластики ТМО стандартным биополимерным клеем (типа клея «Тиссукол»). Имплантация ИКБП НЭПС в дефекты ГМ проводится после эвакуации содержимого (ликвора, детрита и т.д.) из кистозных полостей ГМ, как во время открытых нейрохирургических операций, так и при функциональных нейрохирургических вмешательствах (стереотаксис, эндоскопические манипуляции и т.д.) или при имплантации ИКБП НЭПС в вегетативные ганглии. Показано, что в течение 12-24 месяцев ИКБП НЭПС деградирует, и зона протезирования замещается полностью или частично волокнами собственной нервной ткани пациента. Последующая нейровизуализация зоны пластики ГМ или СМ с применением магнитно-резонансной томографии (МРТ) через 8-12 месяцев позволяет верифицировать и оценить морфологию реконструированных тканевых структур ГМ и СМ.
Послеоперационное ведение пациента осуществляется круглосуточно в течение 10 дней после имплантации ИКБП НЭПС. Анестезиолог-реаниматолог вместе с лечащим врачом должны осуществлять контроль состояния пациента для оценки степени риска развития возможных осложнений. Кроме того, показано постоянное наблюдение нейрохирурга и невролога, которые должны работать в тесной кооперации с гематологами, трансплантологами, иммунологами и врачами-лаборантами.
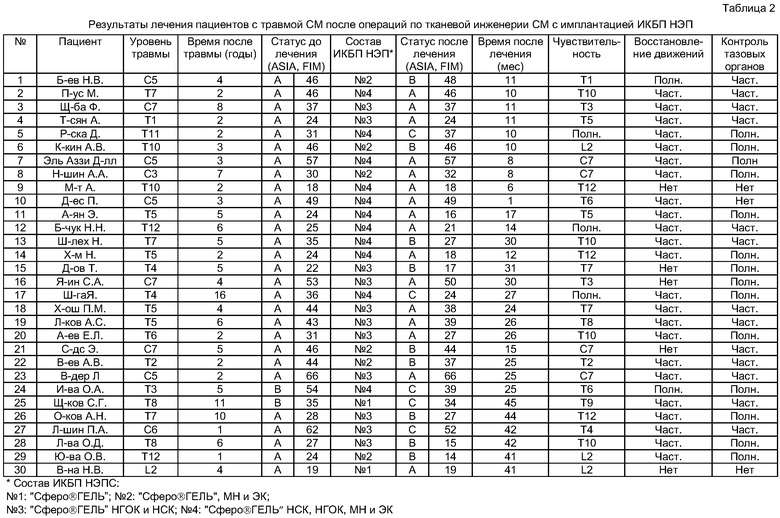
Основными критериями эффективности проведенного вмешательства является улучшение неврологической симптоматики (двигательной, чувствительной и функции тазовых органов). Срок ожидаемого результата крайне индивидуален для каждого пациента и зависит от объема повреждения ГМ и СМ, давности травмы, степени компенсации нарушенных функций. Эффективность терапии варьируется от 7 дней до 48 месяцев после операции по тканевой инженерии, и оценивается клиническими шкалами ASIA (American Spinal Injury Association Scale - Шкала американской ассоциации спинальных повреждений), FIM (Scale Functional Independens - Шкала функциональной независимости) и нейрофизиологическими методами исследования (церебральным картированием ЭЭГ, транскраниальной магнитной стимуляцией, соматосенсорными вызванными потенциалами и электронейромиографией, а также комплексным уродинамическим исследованием).
Эффективность настоящего изобретения оценивалась у пациентов с последствиями травм ГМ и СМ в сравнении с традиционным хирургическим лечением. С целью объективизации полученных клинических результатов использовали специализированные шкалы ASIA и FIM, а также данные МРТ, электронейромиографии, церебрального картирования ЭЭГ, комплексного уродинамического исследования, иммунохимического исследования крови и ликвора. Исследование проведено у 50 пациентов. Операции тканевой инженерии с имплантацией ИКБП НЭПС выполнены у 30 пациентов с тяжелой травматической болезнью СМ. Все пациенты, включенные в исследование, были разбиты на 3 группы. 1-я группа (основная, 30 пациентов) - пациенты, оперированные с имплантацией ИКБП НЭПС, 2-я группа (контрольная, 20 пациентов) - пациенты, получавшие традиционное хирургическое лечение (декомпрессионная ламинэктомия, микрохирургический радикуломиелолиз, дренирование интрамедуллярных кист, пластика ТМО). Распределение больных по полу и возрасту представлено в таблице 1.
Сравнение эффективности тканевой инженерии СМ с имплантацией ИКБП НЭПС при травматической болезни ГМ и СМ с традиционными хирургическими методами лечения представлено на диаграмме фиг.1. На этой диаграмме 1 группа - пациенты, получавшие хирургическое лечение с имплантацией ИКБП НЭП по настоящему изобретению; 2 группа - пациенты контрольной группы, получавшие традиционную хирургическую терапию. Достоверно (р<0,05) доказана высокая эффективность тканевой инженерии СМ с имплантацией ИКБП НЭП при травматической болезни СМ в отличие от контрольной группы. Достоверность (р<0,05) подсчитывалась с помощью метода χ2.
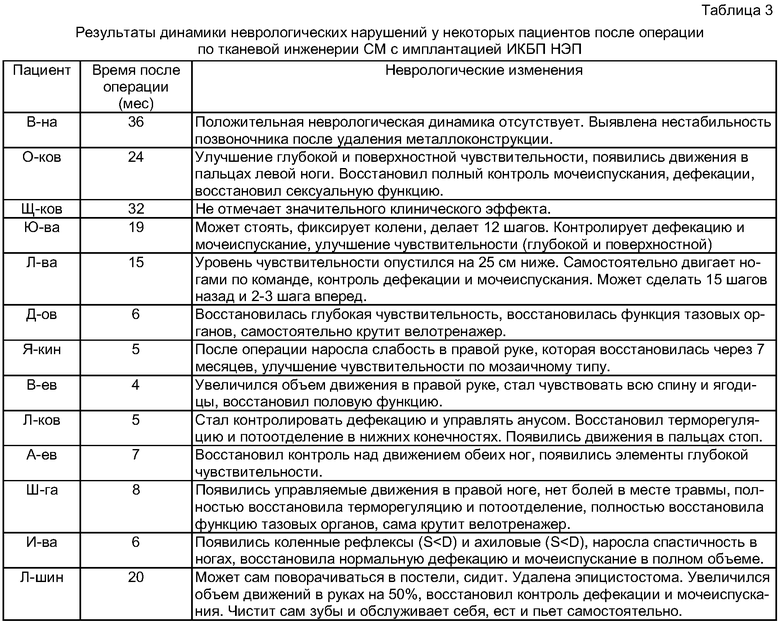
На фиг.2 представлена динамика уродинамических показателей у больного В. до и после имплантации ИКБП НЭП по настоящему изобретению (А - урограмма до лечения, Б - урограмма после имплантации ИКБП НЭП).
Полученные данные представлены также в таблицах 2 и 3 и проиллюстрированы клиническими примерами 1 и 2.
Таким образом, применение для лечения наиболее тяжелого контингента пациентов с травматической болезнью ГМ и СМ (в том числе и при полном анатомическом перерыве СМ) методов тканевой инженерии с имплантацией ИКБП НЭПС по настоящему изобретению может рассматриваться как метод выбора, эффективность применения которого у пациентов достигает 45% в тех случаях, когда все традиционные методы и подходы лечения практически неэффективны. Использование традиционного хирургического подхода к лечению тяжелых последствий травматического повреждения ГМ и СМ не приводит к значительному улучшению неврологической симптоматики. В то же время применение предложенной медицинской технологии существенно улучшает качество жизни пациентов с тяжелыми повреждениями ГМ и СМ и значительно расширяет возможности функциональной и социальной независимости пациентов (таблицы 2, 3).
Предложенный способ проведения нейрохирургической операции на сегодня является единственным эффективным способом лечения больных с последствиями тяжелых травматических повреждений ГМ и СМ, в том числе и с полным анатомическим перерывом СМ (с диастазом до 5 см) и может привести к реальному улучшению не только их состояния и качества жизни, но и социальной адаптации в обществе. Возможное возвращение пациентов после повреждений головного и спинного мозга к нормальной общественно-социальной деятельности несет в себе большую экономическую целесообразность как с учетом возобновления трудовой деятельности, так и с учетом уменьшения затрат на длительное и малоэффективное лечение.
Клинический пример 1
Пациентка Ш-га Я., 50 лет, поступила в клинику с жалобами на постоянные мучительные боли опоясывающего характера на уровне реберной дуги слева, отсутствие произвольных движений в ногах, отсутствие всех видов чувствительности с уровня паховой складки, склонность к задержке дефекации и невозможность управляемого мочеиспускания (самостоятельно катетеризирует мочевой пузырь в течение 14 лет).
Из анамнеза известно, что в 1991 году в результате дорожно-транспортного происшествия пациентка получила травму грудного отдела позвоночника: осложненный компрессионный перелом тел ThIII и ThIV позвонков. В раннем периоде отмечалась нижняя параплегия, нижняя параанестезия с уровня Th5 сегмента. Оперативное вмешательство на грудном отделе позвоночника не проводилось. Неоднократно проходила курсы восстановительного лечения в центрах реабилитации без существенного эффекта.
02.10.2006 пациентка поступила в клинику для решения вопроса о возможности ее включения в программу исследований «Новые клеточные технологии - медицине». На момент поступления состояние пациентки компенсированное. Кожа и видимые слизистые обычной окраски, влажные. Регионарные лимфоузлы не пальпируются. Грудная клетка правильной формы. Дыхание самостоятельное адекватное, свободное, проводится во все отделы. ЧДД 16 в мин. Пульс ритмичный, удовлетворительного качества с частотой 88/мин. АД 120/60 мм рт.ст. Тоны сердца ясные, ритмичные. Язык розовый, влажный. Живот мягкий, безболезненный. Печень не увеличена, селезенка не пальпируется. Почки в положении больной сидя не пальпируются. Органы чувств и железы внутренней секреции без видимой грубой патологии. Мочеиспускание с помощью катетера Фолея. Стул регулярный через день с использованием слабительных суппозиториев. Сознание ясное. Правильно ориентирована в пространстве, времени, собственной личности. Зрачки округлой формы, D=S, фотореакция живая, симметричная. Движения глазных яблок в полном объеме, нистагма нет. Нарушений чувствительности на лице нет. Лицо симметричное. Мягкое нёбо подвижное, симметричное. Фонация и глотание не нарушены. Атрофии, парезов, миофасцикуляций трапециевидной и кивательных мышц не выявлено. Язык по средней линии, без атрофии и фасцикуляций. Координаторные пробы выполняет удовлетворительно. Мышечный тонус в проксимальных и дистальных группах мышц рук не изменен. Гипотрофии мышц рук нет. Сухожильные и периостальные рефлексы рук умеренные, без отчетливой разницы сторон. Сила мышц рук - 5 баллов. Брюшные рефлексы не вызываются. Мышечный тонус в проксимальных и дистальных группах мышц нижних конечностей повышен по спастическому типу, по шкале Ashworth 3 балла. Имеет место выраженная гипотрофия мышц голеней. Сухожильные и периостальные рефлексы ног высокие, D=S. Выявляются патологические рефлексы стоп, клонусы стоп, надколенников. Сохранены движения мышц сгибателей бедра (1 балл), разгибателей колена (2 балла). Болевая и температурная параанестезия с уровня ThXII, тактильная параанестезия с уровня Th4. Нарушения функции тазовых органов в виде недержания мочи и склонности к запорам. Менингеального синдрома нет. Функциональная оценка по шкале ASIA: 56×42×46, степень поражения спинного мозга - А (полная). Функциональная оценка по шкале FIM 36%.
По результатам комплексного обследования пациентка включена в программу исследований «Новые клеточные технологии - медицине». В рамках этой программы проведен курс цитотрансфузий MACK в субарахноидальное пространство. На фоне проведенного лечения наметилась положительная динамика в виде появления ощущения наполнения мочевого пузыря.
26.09.2005 в клинике «НейроВита» произведено оперативное вмешательство: Ламинэктомия ThII-ThIII-ThIV, менингомиелорадикулолиз, тканевая инженерия спинного мозга с использованием коллагенсодержащего гетерогенного матрикса "Сферо®ГЕЛЬ" с имплантированными аутологичными обклад очными глиообонятельными клетками (2,8·106), шунтирование позвоночного канала армированным сосудистым протезом «Gore Тех». Послеоперационный период протекал гладко, рана зажила первичным натяжением.
При контрольном осмотре через 2 года после операции состояние пациентки компенсированное. Кожа и видимые слизистые обычной окраски, влажные. Регионарные лимфоузлы не пальпируются. Грудная клетка правильной формы. Дыхание самостоятельное адекватное, свободное, проводится во все отделы. ЧДД 14 в мин. Пульс ритмичный, удовлетворительного качества с частотой 86/мин. АД 110/70 мм рт.ст. Тоны сердца ясные, ритмичные. Язык розовый, влажный. Живот мягкий, безболезненный. Печень не увеличена, селезенка не пальпируется. Почки в положении больной сидя не пальпируются. Органы чувств и железы внутренней секреции без видимой грубой патологии. Мочеиспускание с помощью интермиттирующих катетеризаций. Стул регулярный через день с использованием слабительных суппозиториев. Сознание ясное. Правильно ориентирована в пространстве, времени, собственной личности. Зрачки округлой формы, D=S, фотореакция живая, симметричная. Движения глазных яблок в полном объеме, нистагма нет. Нарушений чувствительности на лице нет. Лицо симметричное. Мягкое нёбо подвижное, симметричное. Фонация и глотание не нарушены. Атрофии, парезов, миофасцикуляций трапециевидной и кивательных мышц не выявлено. Язык по средней линии, без атрофии и фасцикуляций. Координаторные пробы выполняет удовлетворительно. Мышечный тонус в проксимальных и дистальных группах мышц рук не изменен. Гипотрофии мышц рук нет. Сухожильные и периостальные рефлексы рук умеренные, без отчетливой разницы сторон. Сила мышц рук - 5 баллов. Брюшные рефлексы низкие, D=S. Мышечный тонус в проксимальных и дистальных группах мышц нижних конечностей повышен по спастическому типу, по шкале Ashworth 2 балла. Имеет место умеренная гипотрофия мышц голеней. Сухожильные и периостальные рефлексы ног умеренные, D=S. Патологических рефлексов, клонусов не выявлено. Движения мышц сгибателей бедра (3 балла), разгибателей колена (3 балла), тыльные сгибатели стопы (2 балла), разгибатели I пальца (2 балла), подошвенные сгибатели пальцев (2 балла). Фиксирует колени при вертикализации. Болевая и температурная параанестезия с уровня L2, тактильная парагипестезия с уровня L3. Появилось ощущение наполнения мочевого пузыря и произвольный контроль за мочеиспусканием. Не использует катетеризацию и памперсы. Менингеального синдрома нет. Функциональная оценка по шкале ASIA: 74×98×76, степень поражения спинного мозга - С (неполная). Функциональная оценка по шкале FIM 27%. По данным нейрофизиологического исследования появились низкоамплитудные, нечетко структурированные церебральные соматосенсорные вызванные потенциалы при стимуляции обеих нижних конечностей. Увеличилась амплитуда М-ответа с мышц нижних конечностей.
Клинический пример 2
Пациентка Р-ска Д., 37 лет, поступила в клинику с жалобами на отсутствие произвольных движений в ногах, отсутствие всех видов чувствительности с уровня паховой складки, задержку мочеиспускания и дефекации.
Из анамнеза известно, что в 2005 году в результате дорожно-транспортного происшествия пациентка получила травму грудного отдела позвоночника: осложненный компрессионный перелом тел ThXI и ThXII позвонков. В раннем периоде отмечалась нижняя параплегия, нижняя параанестезия с уровня Th11 сегмента. Перенесла 3 оперативных вмешательства: 1. Декомпрессивная ламинэктомия, транспедикулярная стабилизация на уровне ThX-LII (ноябрь 2005 г., клиника Редегера, г.Краков, Польша); 2. Межтеловой спондилодез из передне-бокового доступа с использованием mesh и фиксацией пластиной на уровне ThXI-ThXII (январь 2006, госпиталь Св. Томаша, г.Тарнов, Польша); 3. Демонтаж транспедикулярной системы и установка ригидной транспедикулярной стабилизации на уровне ThX-LI-LII (февраль 2006, госпиталь Св. Томаша, г.Тарнов, Польша). Пациентка неоднократно проходила курсы восстановительного лечения в центрах реабилитации Польши и Германии без существенного эффекта.
02.10.2006 пациентка поступила в клинику для решения вопроса о возможности ее включения в программу исследований «Новые клеточные технологии - медицине». На момент поступления состояние пациентки компенсированное. Кожа и видимые слизистые обычной окраски, влажные. Регионарные лимфоузлы не пальпируются. Грудная клетка правильной формы. Дыхание самостоятельное адекватное, свободное, проводится во все отделы. ЧДД 18 в мин. Пульс ритмичный, удовлетворительного качества с частотой 82/мин. АД 110/70 мм рт.ст. Тоны сердца ясные, ритмичные. Язык розовый, влажный. Живот мягкий, безболезненный. Печень не увеличена, селезенка не пальпируется. Почки в положении больной сидя не пальпируются. Органы чувств и железы внутренней секреции без видимой грубой патологии. Мочеиспускание с помощью катетера Фолея. Стул 1 раз в 2-3 дня с использованием слабительных суппозиториев. Сознание ясное. Правильно ориентирована в пространстве, времени, собственной личности. Зрачки округлой формы, D=S, фотореакция живая, симметричная. Движения глазных яблок в полном объеме, нистагма нет. Нарушений чувствительности на лице нет. Лицо симметричное. Мягкое нёбо подвижное, симметричное. Фонация и глотание не нарушены. Атрофии, парезов, миофасцикуляций трапециевидной и кивательных мышц не выявлено. Язык по средней линии, без атрофии и фасцикуляций. Координаторные пробы выполняет удовлетворительно. Мышечный тонус в проксимальных и дистальных группах мышц рук не изменен. Гипотрофии мышц рук нет. Сухожильные и периостальные рефлексы рук умеренные, без отчетливой разницы сторон. Сила мышц рук - 5 баллов. Брюшные рефлексы не вызываются. Мышечный тонус в проксимальных и дистальных группах мышц нижних конечностей повышен по спастическому типу, по шкале Ashworth 3 балла. Имеет место выраженная гипотрофия мышц голеней. Сухожильные и периостальные рефлексы ног высокие, с расширением рефлексогенных зон, D=S. Выявляются патологические рефлексы стоп, клонусы стоп, надколенников. Нижняя спастическая параплегия. Болевая и температурная параанестезия с уровня LI, тактильная параанестезия с уровня LI. Нарушения функции тазовых органов в виде задержки мочеиспускания и дефекации. Менингеального синдрома нет. Функциональная оценка по шкале ASIA: 50×74×74, степень поражения спинного мозга - А (полная). Функциональная оценка по шкале FIM 31%.
По результатам комплексного обследования пациентка включена в программу исследований «Новые клеточные технологии - медицине». В рамках этой программы проведен курс цитотрансфузий MACK в субарахноидальное пространство. На фоне проведенного лечения наметилась положительная динамика в виде появления ощущения наполнения мочевого пузыря и появления позыва на мочеиспускание.
07.03.2007 в клинике «НейроВита» произведено оперативное вмешательство: Демонтаж транспедикулярной стабилизирующей системы на уровне ThX-LI-LII. Ламинэктомия LI. Менингомиелорадикулолиз. Тканевая инженерия спинного мозга с использованием коллагенсодержащего гетерогенного матрикса "Сферо®ГЕЛЬ" с имплантированными аутологичными обкладочными глиообонятельными клетками (3,5·106) и мобилизированными аутологичными стволовыми клетками (ЭК и МН). Моделирование арахноидальной оболочки. Пластика ТМО. Восстановление стабилизирующей системы на уровне ThX-LI-LII. Послеоперационный период протекал гладко, рана зажила первичным натяжением.
Проведены реабилитационные мероприятия по индивидуально разработанной программе.
При контрольном осмотре через год состояние пациентки компенсированное. Кожа и видимые слизистые обычной окраски, влажные. Регионарные лимфоузлы не пальпируются. Грудная клетка правильной формы. Дыхание самостоятельное адекватное, свободное, проводится во все отделы. ЧДД 16 в мин. Пульс ритмичный, удовлетворительного качества с частотой 86/мин. АД 120/80 мм рт.ст. Тоны сердца ясные, ритмичные. Язык розовый, влажный. Живот мягкий, безболезненный. Печень не увеличена, селезенка не пальпируется. Почки в положении больной сидя не пальпируются. Органы чувств и железы внутренней секреции без видимой грубой патологии. Мочеиспускание с интермиттирующих катетеризаций. Стул через день с использованием слабительных суппозиториев. Сознание ясное. Правильно ориентирована в пространстве, времени, собственной личности. Зрачки округлой формы, D=S, фотореакция живая, симметричная. Движения глазных яблок в полном объеме, нистагма нет. Нарушений чувствительности на лице нет. Лицо симметричное. Мягкое нёбо подвижное, симметричное. Фонация и глотание не нарушены. Атрофии, парезов, миофасцикуляций трапециевидной и кивательных мышц не выявлено. Язык по средней линии, без атрофии и фасцикуляций. Координаторные пробы выполняет удовлетворительно. Мышечный тонус в проксимальных и дистальных группах мышц рук не изменен. Гипотрофии мышц рук нет. Сухожильные и периостальные рефлексы рук умеренные, без отчетливой разницы сторон. Сила мышц рук - 5 баллов. Брюшные рефлексы не вызываются. Мышечный тонус в проксимальных и дистальных группах мышц нижних конечностей повышен по спастическому типу, по шкале Ashworth 1 балл. Сохраняется умеренная гипотрофия мышц голеней. Сухожильные и периостальные рефлексы ног умеренные, D=S. Патологических рефлексов, клонусов не выявлено. Появились движения мышц сгибателей бедра (3 балла), разгибателей колена (3 балла), тыльные сгибатели стопы (3 балла), разгибатели I пальца (3 балла), подошвенные сгибатели пальцев (2 балла). Может самостоятельно поднять правую ногу на высоту 50-60 см и описать ей полукруг вокруг оси конечности. Болевая и температурная параанестезия с уровня L2, тактильная парагипестезия с уровня L2. Появилось ощущение наполнения мочевого пузыря. Менингеального синдрома нет. Функциональная оценка по шкале ASIA: 78×94×78, степень поражения спинного мозга - С (неполная). Функциональная оценка по шкале FIM 77%. По данным нейрофизиологического исследования, увеличилась амплитуда потенциала действия сенсорных волокон нижних конечностей, увеличилась скорость распространения возбуждения по сенсорным волокнам с двух сторон, увеличилась габитуация Н-рефлекса при стимуляции с обеих сторон.
| название | год | авторы | номер документа |
|---|---|---|---|
| ПРЕПАРАТ СТВОЛОВЫХ КЛЕТОК С РЕПРОГРАММИРОВАННЫМ КЛЕТОЧНЫМ СИГНАЛИНГОМ, СПОСОБ ПОЛУЧЕНИЯ ЭТОГО ПРЕПАРАТА И ЕГО ПРИМЕНЕНИЕ | 2008 |
|
RU2428475C2 |
| БИОМЕДИЦИНСКИЙ КЛЕТОЧНЫЙ ПРОДУКТ ДЛЯ ЛЕЧЕНИЯ НЕРВНЫХ БОЛЕЗНЕЙ И ПСИХИЧЕСКИХ РАССТРОЙСТВ, СПОСОБ ЕГО ПОЛУЧЕНИЯ И ЕГО ПРИМЕНЕНИЕ | 2018 |
|
RU2720002C1 |
| БИОМЕДИЦИНСКИЙ КЛЕТОЧНЫЙ ПРОДУКТ, СПОСОБ ЕГО ПОЛУЧЕНИЯ И ПРИМЕНЕНИЯ | 2018 |
|
RU2741769C2 |
| БИОПОЛИМЕРНЫЙ МАТРИКС ДЛЯ ПРОЛИФЕРАЦИИ КЛЕТОК И РЕГЕНЕРАЦИИ НЕРВНЫХ ТКАНЕЙ | 2011 |
|
RU2478398C1 |
| ПРЕПАРАТ АУТОЛОГИЧНЫХ ГЕМОПОЭТИЧЕСКИХ СТВОЛОВЫХ КЛЕТОК, СПОСОБ ЕГО ПОЛУЧЕНИЯ, КРИОКОНСЕРВАЦИИ И ИСПОЛЬЗОВАНИЯ ДЛЯ ЛЕЧЕНИЯ ТРАВМАТИЧЕСКОЙ БОЛЕЗНИ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ | 2005 |
|
RU2283119C1 |
| ПРОТИВООПУХОЛЕВЫЙ ТАРГЕТНЫЙ КЛЕТОЧНЫЙ ПРОДУКТ, СПОСОБ ЕГО ПОЛУЧЕНИЯ И ЕГО ПРИМЕНЕНИЕ | 2018 |
|
RU2757812C2 |
| ПРОТИВООПУХОЛЕВЫЙ ИНДИВИДУАЛЬНЫЙ ПРОТЕОМ-ОСНОВАННЫЙ ТАРГЕТНЫЙ КЛЕТОЧНЫЙ ПРЕПАРАТ, СПОСОБ ЕГО ПОЛУЧЕНИЯ И ПРИМЕНЕНИЕ ЭТОГО ПРЕПАРАТА ДЛЯ ТЕРАПИИ РАКА И ДРУГИХ ЗЛОКАЧЕСТВЕННЫХ НОВООБРАЗОВАНИЙ | 2012 |
|
RU2535972C2 |
| СПОСОБ ДИСТАНЦИОННОЙ МУЛЬТИВОЛНОВОЙ ЭЛЕКТРОМАГНИТНОЙ РАДИОНЕЙРОИНЖЕНЕРИИ ГОЛОВНОГО МОЗГА ЧЕЛОВЕКА | 2015 |
|
RU2621547C2 |
| УНИВЕРСАЛЬНЫЙ ГЕТЕРОГЕННЫЙ КОЛЛАГЕНОВЫЙ МАТРИКС ДЛЯ ИМПЛАНТАЦИИ И СПОСОБ ЕГО ПОЛУЧЕНИЯ | 2003 |
|
RU2249462C1 |
| Биомедицинский клеточный препарат | 2017 |
|
RU2647429C1 |
Изобретение относится к области медицины, а именно к нейрохирургии и тканевой инженерии органов. Нейроэндопротезную систему получают путем перфузирования биокомпозиции аутологичных клеток в гетерогенный коллагенсодержащий матрикс для имплантации с получением упругоэластичной клеточно-биополимерной биологически активной массы. Биокомпозиция содержит находящиеся в растворе NaCl нейральные стволовые клетки (НСК), нейроглиальные обкладочные клетки (НГОК), эндотелиальные клетки с маркером CD34+(ЭК) и очищенные мононуклеары (МН). При проведении реконструктивной нейрохирургической операции осуществляют имплантацию в дефект нервной ткани нейроэндопротезной системы. Разработанная нейроэндопротезная система позволяет обеспечить стимуляцию регенерации и рост поврежденных аксонов нервных клеток при проведении реконструктивных нейрохирургических операций. 3 н. и 18 з.п. ф-лы, 3 табл., 2 ил.
1. Имплантируемая нейроэндопротезная система для замещения дефектов головного и спинного мозга и вегетативной нервной системы млекопитающего при реконструктивных нейрохирургических операциях, представляющая собой упругоэластичную клеточно-биополимерную биологически активную массу, полученную из гетерогенного коллагенсодержащего матрикса для имплантации и биокомпозиции аутологичных клеток, которая содержит находящиеся в растворе NaCl нейральные стволовые клетки (НСК), нейроглиальные обкладочные клетки (НГОК), эндотелиальные клетки с маркером СD34+(ЭК) и очищенные мононуклеары (МН).
2. Имплантируемая система по п.1, отличающаяся тем, что биокомпозиция содержит клетки в следующем соотношении (в частях по количеству клеток): НСК - 0,8-1,2; НГОК - 1,6-2,4; ЭК - 4-6; МН-4000-6000.
3. Имплантируемая система по п.1, отличающаяся тем, что использован 0,5-1,3%-ный раствор NaCl.
4. Имплантируемая система по п.1, отличающаяся тем, что в качестве гетерогенного коллагенсодержащего матрикса использована композиция гетерогенного имплантируемого геля "Сферо®ГЕЛЬ".
5. Имплантируемая система по любому из пп.1-4, отличающаяся тем, что она содержит следующее количество клеток в 0,5-1 мл 0,9%-ного раствора NaCl из расчета на 1 мл гетерогенного коллагенсодежащего матрикса: НСК - 106; НГОК - 2·106; ЭК - 5·106; МН - 5·109.
6. Имплантируемая система по п.1, отличающаяся тем, что биокомпозиция дополнительно содержит стимуляторы клеточной регенерации и факторы роста нервов и сосудов.
7. Способ получения имплантируемой нейроэндопротезной системы для замещения дефектов головного и спинного мозга и вегетативной нервной системы млекопитающего при реконструктивных нейрохирургических операциях, включающий в себя перфузирование биокомпозиции аутологичных клеток в гетерогенный коллагенсодержащий матрикс для имплантации с получением упругоэластичной клеточно-биополимерной биологически активной массы, причем биокомпозиция содержит находящиеся в растворе NaCl нейральные стволовые клетки (НСК), нейроглиальные обкладочные клетки (НГОК), эндотелиальные клетки с маркером СD34+(ЭК) и очищенные мононуклеары (МН).
8. Способ по п.7, отличающийся тем, что перфузирование проводят путем центрифугирования.
9. Способ по п.8, отличающийся тем, что центрифугирование проводят в течение 1,5-2,5 мин при скорости 1500-2500 об/мин.
10. Способ по п.7, отличающийся тем, что биокомпозицию готовят из криоконсервированных клеточных препаратов, которые непосредственно перед получением имплантируемой нейроэндопротезной системы размораживают на водяной бане при температуре 37-40°С и затем не менее двух раз промывают в физиологическом растворе NaCl.
11. Способ по п.7, отличающийся тем, что источником НСК и НГОК является обонятельная выстилка носа пациента, а источником ЭК и МН - костный мозг пациента или лейкоконцентрат мобилизованных аутологичных стволовых клеток пациента, полученный при сепарации периферической крови после стимуляции пациента гранулоцитарным колониестимулирующим фактором.
12. Способ по п.7, отличающийся тем, что в биокомпозицию добавляют стимуляторы регенерации тканей и факторы роста нервов и сосудов.
13. Способ по п.7, отличающийся тем, что его проводят в стерильных условиях или непосредственно в операционной ex temporo или в культуральной лаборатории.
14. Способ проведения реконструктивной нейрохирургической операции для замещения дефектов головного, и/или спинного мозга, и/или вегетативной нервной системы млекопитающего, включающий в себя имплантацию в дефект нервной ткани нейроэндопротезной системы в виде упругоэластичной клеточно-биополимерной биологически активной массы, полученной из гетерогенного коллагенсодержащего матрикса для имплантации и биокомпозиции аутологичных клеток, содержащей находящиеся в растворе NaCl нейральные стволовые клетки (НСК), нейроглиальные обкладочные клетки (НГОК), эндотелиальные клетки с маркером СD34+(ЭК) и очищенные мононуклеары (МН).
15. Способ по п.14, отличающийся тем, что в качестве гетерогенного коллагенсодержащего матрикса используют композицию гетерогенного имплантируемого геля "Сферо®ГЕЛЬ".
16. Способ по п.14, отличающийся тем, что нейроэндопротезную систему имплантируют путем ее помещения в дефект по типу «пломбирования» с заполнением ею всего объема кисты или повреждения головного и/или спинного мозга.
17. Способ по п.18, отличающийся тем, что после помещения нейроэндопротезной системы в дефект ее закрывают аутологичной мышечной фасцией, или искусственной твердой мозговой оболочкой, и/или биодеградируемой синтетической полимерной оболочкой для ограничения контакта нейроэндопротезной системы с ликвором пациента.
18. Способ по п.17, отличающийся тем, что в качестве биодеградируемой синтетической полимерной оболочки используют имплантируемую биополимерную мембрану "ЭластоПОБ"®.
19. Способ по п.14, отличающийся тем, что при полном анатомическом перерыве спинного мозга нейроэндопротезную систему имплантируют путем формирования кондуита из искусственного протеза артерии и нейроэндопротезной системы, которой по меньшей мере частично заполняют этот протез, помещения кондуита в зону диастаза между концами поврежденного спинного мозга и последующего подшивания мягкой оболочки дистального и проксимального концов поврежденного спинного мозга к стенкам кондуита.
20. Способ по п.19, отличающийся тем, что длину искусственного протеза артерии выбирают равной длине диастаза, а ширину этого протеза - диаметру спинного мозга в месте повреждения.
21. Способ по любому из пп.14-20, отличающийся тем, что при интрамедуллярной или интрацеребральной имплантации нейроэндопротезную систему изолируют от прямого ударного воздействия спинномозговой жидкости.
| УНИВЕРСАЛЬНЫЙ ГЕТЕРОГЕННЫЙ КОЛЛАГЕНОВЫЙ МАТРИКС ДЛЯ ИМПЛАНТАЦИИ И СПОСОБ ЕГО ПОЛУЧЕНИЯ | 2003 |
|
RU2249462C1 |
| WO 2008102460 A1, 28.08.2008 | |||
| US 2004247571 A1, 09.12.2004 | |||
| БРЮХОВЕЦКИЙ А.С | |||
| и др | |||
| Трансплантация нервных клеток и тканевая инженерия мозга при нервных болезнях.-М.: Клиника восстановительной интервенции неврологии и терапии «НейроВита», 2003, 398 | |||
| WOERLY S | |||
| et al | |||
| Prevention of gliotic scar formation by NeuroGel | |||
Авторы
Даты
2010-07-20—Публикация
2008-09-25—Подача