Изобретение относится к медицине, а именно к клинической иммунологии и аллергологии, в частности к средствам диагностики бронхиальной астмы у детей до 5 лет, и может использоваться в педиатрии.
Сложность проблемы заключается в следующем.
Бронхиальная астма в 70-80% случаев дебютирует у детей раннего возраста и отличается высокой клинической вариабельностью. Распространенное мнение о благоприятном прогнозе детской астмы не в полной мере оправдано. Если астма манифестирует до 3-х лет, то она отличается большей тяжестью. [Таточенко В.К., 2004]. Бронхиальная астма, дебютировавшая в детстве, в 60-80% случаев продолжается у больных, достигших зрелого возраста [Нац. программа 2008; Таточенко В.К., 2006].
Диагностика бронхиальной астмы у детей раннего возраста строится главным образом на основании данных анамнеза и оценки клинических симптомов. Исследование функции внешнего дыхания с целью диагностики бронхиальной астмы у детей данной возрастной группы не проводится. Оценка результатов аллергологического обследования может помочь в выявлении причинно-значимого аллергена, провоцирующего развитие бронхиальной астмы у конкретного пациента. [Нац. Программа 2008; Глобальная стратегия лечения и профилактики…, 2006; Клинические рекомендации. Педиатрия 2005-2006]. Исключительно важна своевременная диагностика бронхиальной астмы, в том числе легких ее форм, которые зачастую остаются недиагностированными, дети не получают адекватной терапии и заболевание приобретает более тяжелое течение с возрастом. При диагностике бронхиальной астмы у детей раннего возраста важно исключить иные причины бронхиальной обструкции. Таким образом, у детей в возрасте 5 лет и младше для диагностики бронхиальной астмы может потребоваться проведение дополнительных исследований [Глобальная стратегия лечения и профилактики…, 2008; Фурман Е.Г., 2006].
Кроме того, существуют особенности течения бронхиальной астмы у детей раннего возраста.
Бронхиальная астма у детей раннего возраста нередко маскируется под такими диагнозами как ОРВИ с обструктивным синдромом, рецидивирующий бронхит, обструктивный бронхит, бронхиолит [Нац. Программа 2008; Беш Л.В., 2008]. В национальной программе «Бронхиальная астма у детей…, 2008 г.» говорится, что при возникновении эпизодов обструкции у ребенка более 2 раз в течение года следует подумать о возможном дебюте бронхиальной астмы. Хотя по данным Таточенко В.К. у части детей уже первые эпизоды обструкции могут быть началом бронхиальной астмы (2004).
Бронхообструктивный синдром (синдром бронхиальной обструкции) - комплекс клинических симптомов, развивающихся в результате генерализованного сужения просвета бронхов. Клинические проявления (одышка экспираторного характера, кашель, вначале сухой или малопродуктивный с трудно отхаркиваемой мокротой, а затем - влажный) и физикальные данные (коробочный оттенок перкуторного легочного звука, сухие хрипы на фоне удлиненного выдоха аускультативно) [Коровина Н.А., 2007; Таточенко, 2006]. Бронхообструктивный синдром является основным клиническим проявлением обструктивного бронхита.
Дифференциальный диагноз обструктивного бронхита и бронхиальной астмы особенно при первых проявлениях представляет достаточные трудности, что связано с однотипной клинической картиной, сходными рентгенологическими, функциональными и лабораторными (в том числе иммунологическими) изменениями [Нац. программа 2008; Беш Л.В., 2008; Геппе Н.А., Колосова Н.Г., 2006, Мещеряков В.В., 2006; Мизерницкий Ю.Л., 2005]. Диагностику бронхиальной астмы в данном случае затрудняет еще и тот факт, что примерно у 30% детей может быть не отягощена наследственность, могут отсутствовать признаки аллергии в раннем возрасте, у таких детей бронхиальная астма формируется быстрее, так как мы не берем их во внимание [Китарова Г.С., 2006; Белан, 2006].
Результаты отдаленных наблюдений (спустя 4-8 и более лет после госпитализации в связи с выраженным бронхообструктивным синдромом при ОРИ в возрасте от года до 3-х лет) свидетельствуют, что более 50% из числа этих детей страдают типичной бронхиальной астмой, не распознанной в раннем возрасте, когда можно было бы воздействовать на естественную природу заболевания [Нац. Программа 2008; Sejal Saglani 2007, Мещеряков В.В., 2006; Мизерницкий, 2005]. Таким образом, лишь спустя годы картина «обструктивного бронхита» приобретает черты типичной бронхиальной астмы.
Учитывая существование множества рекомендаций, таблиц и индексов по дифференциальной диагностике бронхиальной астмы, можно заключить, что грань между обструктивным бронхитом и бронхиальной астмой остается неопределенной [Нац. Программа 2008; Беш Л.В., 2008].
Кроме трудностей дифференциальной диагностики бронхообструктивного синдрома у детей, существует еще одна проблема - атипичное течение бронхиальной астмы, так называемая ее кашлевая форма [Нац. Программа 2008; Геппе Н.А., 2006; Голевцова З.Ш., Багишева Н.В., Овсянников И.В., 2005]. Бронхиальная астма на ранних этапах может проявляться малыми признаками - эпизодическими или преимущественно ночными приступами кашля, периодически появляющегося свистящего дыхания, одышкой при физической нагрузке [Национальная программа 2008; Глобальная стратегия лечения и профилактики бронхиальной астмы… 2006; Геппе Н.А., 2006; Минкаилов К.-М.О., Минкаилов Э.К., 2006; Мещеряков В.В., 2006; Ляпунов А.В., 2003; Гущин И.С., 2002; Чучалин А.Г., Абросимов В.Н., 2000]. По данным некоторых авторов до 86% больных бронхиальной астмой не попадают в поле зрения пульмонологов из-за отсутствия типичных приступов [Голевцова З.Ш., Багишева Н.В., Овсянников И.В., 2005].
Таким образом, напрашивается вывод, что актуальной задачей современной медицины является ранняя диагностика бронхиальной астмы, а именно выявление аллергического воспаления дыхательных путей у детей младшего возраста из группы риска по развитию бронхиальной астмы, т.е. страдающих аллергическим ринитом, атоническим дерматитом, рецидивирующим обструктивным бронхитом, часто болеющих детей и детей с длительно сохраняющимся кашлем после перенесенной респираторной инфекции [Нац. Программа 2008; Зайцева О.В. 2008; Козырицкая Д.В., Огородова Л.М., Деев И.А. и др., 2007; Заболотских Т.В., Мизерницкий Ю.Л., Доровских В.А. и др., 2005].
Известен способ диагностики атопической формы бронхиальной астмы, представленный в п. РФ №2339951 по кл. G01N 33/53.
Известный способ заключается в том, что из пробы венозной крови выделяют лимфоциты, добавляют к ним одновременно моноклональные антитела CD23 и CD19, инкубируют смесь при комнатной температуре, подсчитывают на проточном цитометре количество клеток с меткой (CD19) и клеток с двойной меткой (CD19CD23), рассчитывают индекс аллергического воспаления по формуле: ((CD19CD23)/(CD10))×100% и при индексе, большем 70%, диагностируют атопическую форму бронхиальной астмы.
Недостатками известного способа являются его ограниченные эксплуатационные возможности, поскольку он инвазивный, трудоемкий, дорогой, его невозможно рутинно использовать в качестве скринингового метода диагностики и он пригоден только для диагностики атопической формы бронхиальной астмы.
Известен способ дифференциальной диагностики бронхиальной астмы и облитерирующего бронхиолита у детей, описанный в одноименном патенте РФ №2159935 по кл. G01N 33/52, 33/483, 33/68.
Известный способ заключается в том, что измеряют интенсивность собственной флуоресценции клеток жидкости бронхоальвеолярного лаважа, причем измеряют интенсивности собственной флуоресценции внутриклеточных пириннуклеотидов (НАДН) при длине волны возбуждения 356 нм и длине волны регистрации 420-480 нм и флавопротеидов (ФП) при длине волны возбуждения 440-480 нм и длине волны регистрации 510-550 нм, определяют отношение интенсивностей собственной флуоресценции внутриклеточных пириннуклеотидов и флавопротеидов, и при величине отношения больше 1 диагностируют бронхиальную астму, а при величине отношения меньше 1 - облитерирующий бронхиолит.
Недостатками известного способа являются его не очень высокая достоверность, а также инвазивность, трудоемкость, дороговизна.
Известен способ диагностики бронхиальной астмы у детей раннего возраста, описанный в «Клиническом протоколе диагностики и лечения бронхиальной астмы» в Приложении 7 к приказу №807 Министерства здравоохранения Республики Беларусь» от 25.10.02 (гл.3., стр.205-214) (см. сайт:
http://minzdrav.by/med/docs/sprav/DiagnBronhAstma.doc).
Известный способ базируется на данных анамнеза, оценке клинических симптомов, исследовании функции внешнего дыхания и оценке бронхиальной реактивности (у детей старше 5 лет и взрослых) и изучении аллергологического статуса.
Более конкретно он включает в себя как обязательные следующие операции: сбор анамнеза, жалоб; оценку клинических синдромов посредством перкуссии, аускультации, измерения частоты дыхания; исследование функции внешнего дыхания с помощью пикфлоуметрии, рентгенографии легких и придаточных пазух носа, спирографии и пневмотахографии, а также исследование функции внешнего дыхания при воздействии бронхолитиков, при медикаментозной провокации, при провокации физической нагрузкой; гипервентиляционной пробой; изучение аллергологического статуса предусматривает общий анализ крови + тромбоцитов; цитологическое исследование слизи из носа; микроскопию мазков мокроты; цитологическое исследование мокроты на эозинофилы; исследование кала на лямблии и гельминты; электрокардиограмму; консультацию врача аллерголога-иммунолога; консультацию врача - отоларинголога; консультацию врача - пульмонолога.
В качестве дополнительных элементов диагностики также могут использоваться при необходимости иммунограмма с определением общего и специфических IgE. В качестве дополнительных элементов диагностики также могут использоваться при необходимости иммунограмма с определением общего и специфических IgE; коагулограмма: время свертывания крови по Ли-Уайту, активированное частичное тромбопластиновое время, протромбиновое время, этаноловый тест, фибриноген А, ретракция кровяного сгустка, спонтанный фибринолиз; определение газового состава крови (PaO2, PACO2, SatO2); определение параметров кислотно-щелочного состояния; компьютерная томография высокого разрешения органов грудной полости; бронхоскопия; УЗИ сердца; консультация врача-психотерапевта.
При этом в качестве клинических проявлений бронхиальной астмы выявляют такие симптомы, как эпизодическая экспираторная одышка, свистящие хрипы, чувство сдавливания в груди, кашель, а также зависимость этих проявлений в зависимости от сенсибилизации, а именно как проявление пищевой аллергии, бытовой сенсибилизации, изолированной сенсибилизации к аллергенам домашних животных, проявления профессиональных аллергических поражений слизистой носа и глаз. При проявлениях профессиональной бронхиальной астмы проводят пикфлоуметрию, исследуют бронхоальвеолярный лаваж (по показаниям) и проводят лабораторные иммунологические тесты.
Оценка функции внешнего дыхания (ФВД) производится с помощью пикфлоуметрии, метода спирографии, пневмотахографии (компьютерной флоуметрии) с регистрацией ФЖЕЛ и ОФВ1 и отношения ОФВ1/ФЖЕЛ, а также ПОСВ (где ФЖЕЛ - форсированная жизненная емкость легких, ОФВ1 - объем форсированного выдоха в 1-ю секунду, ПОСВ - пиковая объемная скорость выдоха). Проводятся также тесты с бронходиляторами для выявления скрытого бронхоспазма, пробы в межприступном периоде на гиперчувствительность бронхов. У детей используются нефармакологические методы определения неспецифической гиперреактивности бронхов: тесты с физической нагрузкой, тесты с гипервентиляцией сухим охлажденным воздухом.
Оценка аллергологического статуса при бронхиальной астме проводится с помощью кожных тестов, в частности «скарификационных и уколочных» в период клинической ремиссии бронхиальной астмы. При тяжелом течении бронхиальной астмы применяют современные лабораторные тесты (радиоимунные, иммуноферментные и хемилюминисцентные) для определения специфических IgE и IgG антител в крови и сенсибизированных лимфоцитов.
Анализируют также психологические аспекты.
В качестве клинических критериев дифференциальной диагностики бронхиальной астмы и обструктивного синдрома на фоне острой респираторной инфекции у детей раннего возраста в Протоколе выбраны следующие: возраст; проявления обструктивного синдрома; повторяемость обструктивного синдрома; наследственная отягощенность аллергическими заболеваниями, в т.ч. с наличием бронхиальной астмы по материнской линии; наличие в анамнезе аллергических реакций на пищевые продукты, медикаменты, профилактические прививки; избыточная антигенная нагрузка.
Наверное, такой способ диагностики со столь полным перечнем обязательных процедур и мероприятий является диагностически весьма достоверным. Однако с точки зрения заявителей, недостатками известного способа являются его сложность, а также некоторая недостоверность и неудобство реализации из-за насыщенности процедурами, которые невозможно провести или которые не информативны у ребенка до 5 лет, такими как рентгенография легких и пазух носа, исследование функции внешнего дыхания с проведением проб с бронхолитиками, физической нагрузкой и гипервентиляцией легких.
Известен способ диагностики бронхиальной астмы у детей, описанный в одноименном а.с. СССР №1413532 по кл. G01N 33/53, заявл. 18.02.87, опубл. 30.07.88 и выбранный за прототип.
Известный способ заключается в том, что проводят анализ данных анамнеза, оценку клинических симптомов, а также изучение аллергологического статуса, при этом определяют уровень эозинофилов и уровень общего иммуноглобулина Е сыворотки крови, а также дополнительно определяют титр комплементсвязывающих антител к вирусам парагриппа и респираторно-синтициальному и при его значении 1/40 и более диагносцируют неатопическую форму бронхиальной астмы, а при титре 1/10-1/20 диагносцируют атопическую форму.
Недостатком известного способа является то, что он предназначен для проведения дифференциальной диагностики уже выявленной бронхиальной астмы, т.е. уточнения уже установленного диагноза, а именно разделения ее на атопическую и неатопическую формы, и не позволяет выявить у детей до 5 лет бронхиальную астму на ранней стадии заболевания ребенка, т.е. впервые установить диагноз бронхиальной астмы у детей из группы риска по развитию бронхиальной астмы.
Задачей заявляемого способа является обеспечение возможности выявления на ранней стадии заболевания бронхиальной астмой у детей до 5 лет.
Поставленная задача решается тем, что в способе диагностики бронхиальной астмы у детей до 5 лет, включающем в себя анализ данных анамнеза, оценку клинических симптомов, а также изучение аллергологического статуса, которое проводят с использованием общего анализа крови, в котором определяют уровень эозинофилов и уровень общего иммуноглобулина Е сыворотки крови, согласно изобретению дополнительно проводят цитологическое исследование индуцированной мокроты, определяя в ней процентное содержание эозинофилов, при уровне которого, большем или равном 5%, считают его основным доказательным лабораторным показателем диагноза «бронхиальная астма».
Использование в качестве доказательного биологического маркера такого дополнительного критерия диагностики бронхиальной астмы как уровень эозонофилов в мокроте ≥5% в совокупности с подтверждающими его анализами крови на эозинофилы и на уровень общего иммуноглобулина Е в сыворотке крови позволяет просто и удобно для ребенка и достоверно определить диагноз «бронхиальная астма» у ребенка до 5 лет.
Технический результат - обеспечение выявления бронхиальной астмы у детей до 5 лет на ранней стадии заболевания при высоком уровне достоверности диагноза и удобстве диагностики для ребенка.
Заявляемый способ обладает новизной в сравнении с прототипом, отличаясь от него таким существенным признаком, как использование в качестве основного доказательного лабораторного критерия диагноза «бронхиальная астма» результата цитологического исследования индуцированной мокроты на эозинофилы при их уровне в мокроте больше или равном 5%, обеспечивающим достижение заданного результата.
Хотя в известном аналоге (см. выше) в качестве одного из обязательных элементов диагностики бронхиальной астмы у детей и фигурирует цитологическое исследование мокроты на эозинофилы, однако в доказательные биологические параметры он не включен, какой-либо допустимый уровень эозинофилов в мокроте ни в каком качестве не оговорен, поэтому заявитель считает, что заявляемый способ, обладая указанными отличительными признаками, обеспечивающими достижение заданного результата, соответствует критерию «изобретательский уровень».
Заявляемый способ диагностики может найти широкое применение в педиатрии для диагностики бронхиальной астмы у детей до 5 лет, а потому соответствует критерию «промышленная применимость».
Изобретение иллюстрируется чертежами, где представлены на:
- фиг.1 - таблица с приведенными данными среднего уровня эозинофилов в индуцированной мокроте у обследованных детей в начале исследования и через 18 месяцев наблюдения;
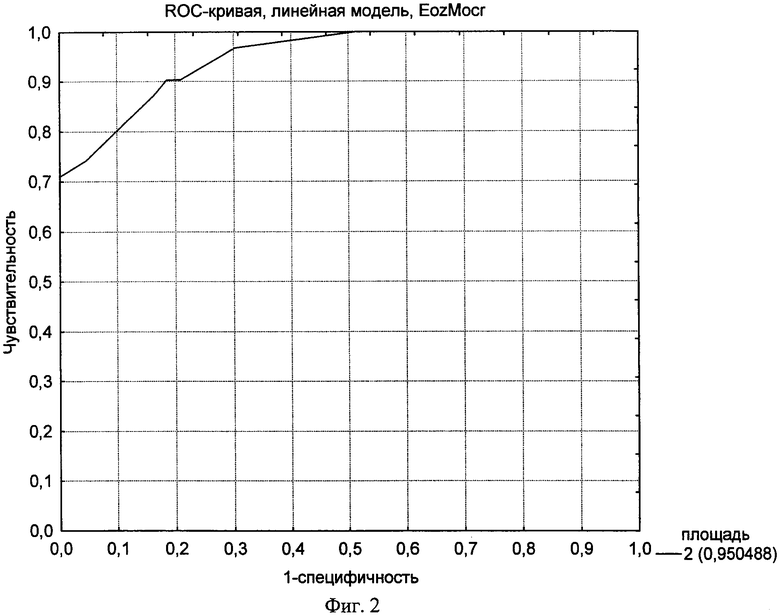
- фиг.2 - характеристическая кривая метода диагностики бронхиальной астмы у детей по уровню эозинофилов в индуцированной мокроте (%);
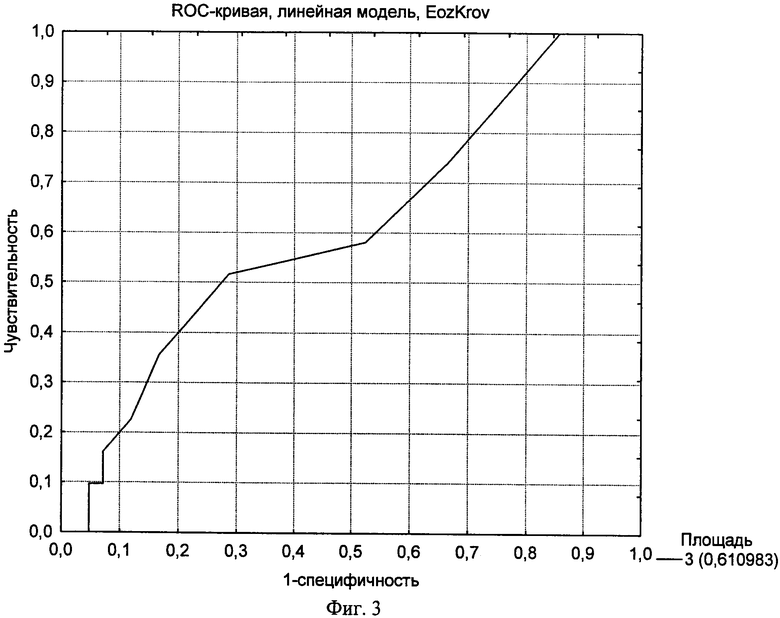
- фиг.3 - характеристическая кривая метода диагностики бронхиальной астмы у детей по уровню эозинофилов в общем анализе крови (%) (AUC-ROC 0.61);
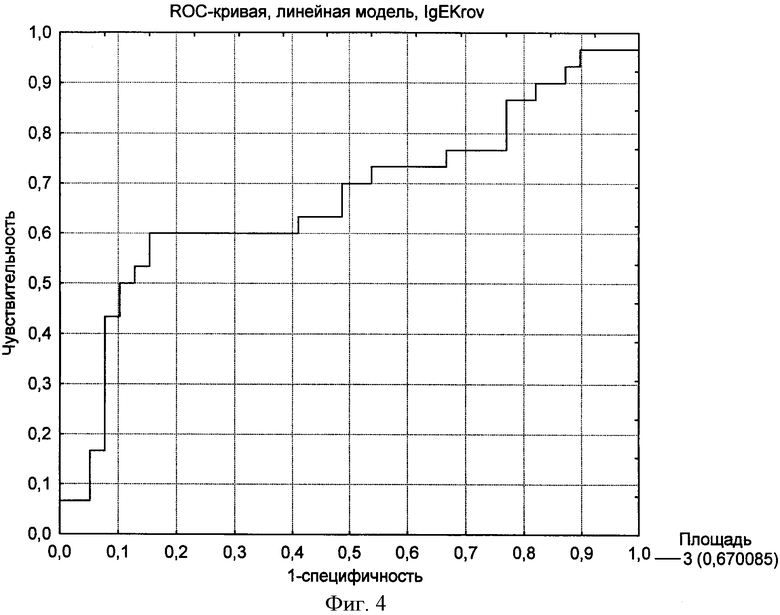
- фиг.4 - характеристическая кривая метода диагностики бронхиальной астмы у детей по уровню общего IgE в крови (МЕ/мл) (AUC-ROC 0.67).
Заявляемый способ диагностики бронхиальной астмы у детей до 5 лет заключается в следующем.
Способ диагностики бронхиальной астмы у детей до 5 лет включает в себя анализ данных анамнеза, оценку клинических симптомов, изучение аллергологического статуса. При этом оценка клинических проявлений бронхиальной астмы заключается в выявлении таких симптомов как эпизодическая экспираторная одышка, свистящие хрипы, чувство сдавливания в груди и кашель посредством аускультации и перкуссии. Изучение показателей аллергологического статуса проводят с использованием общего анализа крови, а также цитологического исследования ряда выделений, а именно мокроты. При этом в крови определяют уровень эозинофилов и уровень общего иммуноглобулина Е, и при цитологическом исследовании мокроты также определяют уровень эозинофилов. В качестве основного доказательного лабораторного показателя диагноза «бронхиальная астма» используют такой биологический маркер как результат цитологического исследования мокроты на эозинофилы при их уровне в мокроте больше или равном 5%.
Способ осуществляется следующим образом.
Вначале проводят анализ данных анамнеза.
При сборе анамнеза необходимо уточнить следующее:
- наличие наследственной отягощенности по бронхиальной астме или другим атопическим заболеваниям, сопутствующих аллергических заболеваний (атонического дерматита, аллергического риноконъюнктивита и т.д.) у ребенка в настоящее время или в анамнезе;
- наличие кашля, усиливающегося преимущественно в ночное время; рецидивирующих свистящих хрипов; повторных эпизодов затрудненного дыхания; чувства стеснения в грудной клетке, эпизодов бронхоспазма, вызванного физической нагрузкой;
- наличие в анамнезе повторных эпизодов бронхиальной обструкции, особенно протекающих на фоне нормальной температуры;
- ухудшение состояния в дневные, ночные или предутренние часы, при воздействии аллергенов или триггеров. Возможность изменения выраженности симптомов в течение суток и в течение года в зависимости от спектра сенсибилизации. Исчезновение симптомов при устранении контакта с аллергеном (эффект элиминации), улучшение состояния после применения бронхолитиков.
Оценивают клинические симптомы. У большинства детей появлению первых типичных приступов экспираторной одышки, как правило, предшествуют проявления атопического дерматита, острые аллергические реакции на различные пищевые продукты, медикаменты (в виде экзантем, крапивницы, отеков Квинке). Приступы обструкции развиваются в любое время суток и клинически проявляются экспираторной или смешанной с преобладанием экспираторного компонента одышкой с втяжением уступчивых мест грудной клетки, ее эмфизематозным вздутием, навязчивым (иногда до рвоты) сухим или малопродуктивным кашлем, диффузными сухими хрипами в легких, а также распространенными разнокалиберными влажными хрипами, сохраняющимися длительно, в течение 5-10 дней и более, выявляемыми перкуссией и аускультацией. Шумное свистящее дыхание слышно даже на расстоянии, выражена бледность кожи, отмечается цианоз носогубного треугольника, акроцианоз. Нередко ребенок принимает вынужденное положение (ортопноэ), бледен, самочувствие нарушено. Клиническая симптоматика бронхиальной астмы меняется в течение суток. Следует обсудить весь набор симптомов за последние 3-4 мес, обратив особое внимание на те, которые беспокоили в течение двух предшествующих недель. Свистящее дыхание должно быть подтверждено врачом, поскольку родители могут неправильно интерпретировать звуки, издаваемые их ребенком при дыхании.
В стадии ремиссии патологическая симптоматика может отсутствовать, что не исключает диагноза бронхиальной астмы.
В связи с анатомофизиологическими особенностями детей раннего возраста (узкий просвет бронхиального дерева, слаборазвитый мышечный слой, значительное развитие кровеносных и лимфатических сосудов) бронхоспазм обычно не является у них ведущим механизмом в патогенезе приступов бронхиальной астмы. На первое место выступает воспаление слизистой оболочки бронхов, ее отек и гиперсекреции слизи, что обуславливает своеобразную клиническую картину «влажной астмы» в этом возрасте, меньшую остроту и большую продолжительность приступов.
Изучают аллергологический статус больного. Для этого выясняют наследственную отягощенность аллергическими заболеваниями (особенно по материнской линии), устанавливают частоту аллергических реакций на пищевые продукты, медикаменты, профилактические прививки, определяют, имеются ли выраженные кожные аллергические проявления, проявление аллергического ринита, конъюнктивита. В процессе изучения аллергологического статуса берут общий анализ крови для определения в нем уровня эозинофилов, проводят исследование уровня общего иммуноглобулина Е (IgE) в сыворотке крови. Производят также забор мокроты с целью ее цитологического исследования с определением уровня эозинофилов (%).
Учитывая тот факт, что основные патологические изменения при бронхиальной астме происходят на уровне бронхиального дерева, проводят анализ мокроты с целью изучения цито-иммунологических сдвигов на топическом уровне. Мокроту у детей раннего возраста получают с помощью модифицированного и запатентованного авторами метода индуцированной мокроты (см. заявку №2008116364, решение о выдаче патента от 18.02.09).
С целью выявления цитологических критериев диагностики бронхиальной астмы в индуцированной мокроте авторами было проведено когортное исследование.
В когортное исследование было включено 72 ребенка в возрасте от 22 до 48 мес. (средний возраст - 36 мес.) с атопией и эпизодами обструктивного бронхита в анамнезе. Для учета лабораторной и клинической манифестации бронхиальной астмы в течение 18 месяцев за детьми проводилось наблюдение с повторным осмотром, сбором анамнеза и определением клеточного состава индуцированной мокроты каждые 6 месяцев.
Из 72 детей с эпизодами обструктивного бронхита в анамнезе в течение 18 мес. наблюдения бронхиальная астма сформировалась у 43 детей (60%). Для выявления цитологических критериев формирования бронхиальной астмы 72 ребенка были разделены на 2 группы:
1 группа - дети без бронхиальной астмы в конце исследования;
2 группа - дети с манифестировавшей бронхиальной астмой за время наблюдения. (см. фиг.1).
Предсказательная способность метода диагностики может быть представлена в виде площади под характеристической кривой (AUC-ROC): чем больше эта площадь, тем эффективнее метод диагностики (см. фиг.2). При AUC-ROC 0,5 считается, что диагностическая ценность метода практически равна нулю.
Для того чтобы была возможность сравнить чувствительность и специфичность использующихся в настоящее время показателей для диагностики бронхиальной астмы, было проведено построение ROC-кривой по другим диагностическим тестам. Были построены характеристические кривые диагностики по уровню эозинофилов в общем анализе крови (фиг.3) и общему IgE в крови (фиг.4). Эти показатели были использованы, так как они являются единственными лабораторными критериями, отражающими наличие аллергии и/или атопии, и используются врачами-аллергологами при постановке диагноза: Бронхиальная астма.
Из фиг.3 и 4 видно, что характеристическая кривая располагается ближе к диагонали, соединяющей левый нижний и правый верхний углы, AUC-ROC составляет 0,61 и 0,67 соответственно, что говорит о невысокой информативности этих тестов в диагностике именно бронхиальной астмы, а не атопического статуса в целом.
В данном исследовании AUC-ROC (см. фиг.2) равна 0,95, что говорит о достаточно высокой информативности метода диагностики бронхиальной астмы по уровню эозинофилов в мокроте. В аналогичном исследовании Rytila P. (2002) с участием детей старше 5 лет также продемонстрировала, что процент эозинофилов в мокроте (AUC-ROC 0.88) является наиболее чувствительным и специфичным маркером в сравнении с эозинофилией крови и уровнем общего IgE при бронхиальной астме.
Дополнительной возможностью анализа ROC-кривых является установление критического уровня показателя (т.н. точки cut off- точки разделения).
С помощью ROC-кривой (см. фиг.2) можно определить оптимальное значение точки разделения. Точка разделения должна находиться вблизи «плеча» кривой. В данном исследовании оптимальным значением точки разделения явился уровень эозинофилов в мокроте ≥5%.
Таким образом, если в качестве критерия диагностики бронхиальной астмы взять уровень эозинофилов в индуцированной мокроте ≥5%, то у 96% детей с таким показателем есть бронхиальная астма.
Диагностика бронхиальной астмы у детей раннего возраста с оценкой уровня эозинофилов в индуцированной мокроте (≥5%) является высокочувствительным и специфичным тестом.
Клинический пример.
Ребенок Максим К., 2,5 года, поступил в детское отделение патологии раннего возраста МУЗ ГКБ №1 в декабре 2005 г. впервые с целью обследования. При поступлении жалобы на грубый, малопродуктивный кашель, появляется вечером после бега, тяжелое дыхание с хрипами, скапливается мокрота в верхних дыхательных путях, откашливается плохо.
Анамнез жизни и заболевания: Ребенок от 2-й беременности, протекавшей на фоне отягощенного акушерско-гинекологического анамнеза. После рождения - операция по поводу атрезии пищевода и трахеопищеводного свища. Ребенок часто болел до 8 раз в год. На 1-м году перенес 2 эпизода обструктивного бронхита. Старше года болел обструктивным бронхитом до 2-х раз в год. Наблюдался у пульмонолога - с диагнозом: Рецидивирующий обструктивный бронхит. Синдром микроаспирации. Рубцовый стеноз с/3 трахеи, дискинезия трахеи I ст., двусторонний, диффузный, катаральный эндобронхит.
Осмотрен Асс. Кафедры УГМАДО - заключение: Рецидивирующий бронхообструктивный синдром, синдром гиперреактивности бронхов.
Отягощена наследственность у бабушки - хронический бронхит.
Отягощен аллергоанамнез - с рождения проявления ЭКД, в 6 мес - атоп. дерматит.
С учетом корригированного сопутствующего порока развития дыхательных путей у данного ребенка, стеноза трахеи, бронхолегочной дисплазии в анамнезе изменения со стороны дыхательных путей многими специалистами, в том числе пульмонологами, расценивались как последствие данного состояния, не назначалась адекватная терапия, у ребенка повторялись эпизоды бронхиальной обструкции.
Для уточнения диагноза и подбора терапии ребенок был госпитализирован в отделение патологии детей раннего возраста МУЗ ГКБ №1.
Учитывая сложный диагностический случай у ребенка раннего возраста с сопутствующим корригированным пороком развития дыхательных путей, стенозом трахеи, ребенку было проведено исследование цитологии индуцированной мокроты по модифицированному авторами протоколу индукции мокроты для детей, которые не могут откашлять мокроту самостоятельно (см. заявку №2008116364, решение о выдаче патента от 18.02.09).
Полученная порция мокроты подверглась цитологическому исследованию по стандартной методике.
Цитология индуцированной мокроты
в п/зр.
в п/зр.
в п/зр.
в п/зр.
в п/зр.
Учитывая повторные эпизоды (больше 3) бронхиальной обструкции (на фоне респираторной инфекции, после физической нагрузки), повышенный уровень эозинофилов в периферической крови, повышенный уровень общего иммуноглобулина Е, отягощенный аллергологический анамнез (аллергический ринит, атопический дерматит) и учитывая повышенный уровень эозинофилов в индуцированной мокроте (Руководство. Клинические рекомендации по диагностике, лечению и профилактике бронхиальной астмы, одышки. Под редакцией председателя Российского респираторного общества, академика РАМН, проф. Чучалина, Москва, 2005 - стр.16) - обнаружение эозинофилии мокроты при ее цитологическом исследовании является важным критерием подтверждения диагноза астмы), согласно «Научно-практической программе "Бронхиальная астма у детей: диагностика, лечение и профилактика, Москва, 2008 г.» ребенку был выставлен диагноз: Бронхиальная астма. Даны рекомендации по базисной терапии.
В сравнении с прототипом заявляемый способ является более простым в осуществлении, имеет очень высокую степень достоверности и более удобен для ребенка.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПОЛУЧЕНИЯ ИНДУЦИРОВАННОЙ МОКРОТЫ У ДЕТЕЙ ДЛЯ ОЦЕНКИ СТЕПЕНИ И ХАРАКТЕРА ВОСПАЛЕНИЯ СЛИЗИСТОЙ БРОНХОВ | 2008 |
|
RU2364341C1 |
| Способ диагностики бронхиальной астмы у детей младшего возраста | 2016 |
|
RU2622019C1 |
| СПОСОБ ОЦЕНКИ ЭФФЕКТИВНОСТИ БРОНХОЛИТИЧЕСКОЙ ТЕРАПИИ У ДЕТЕЙ, СТРАДАЮЩИХ БРОНХИАЛЬНОЙ АСТМОЙ | 2008 |
|
RU2365330C1 |
| СПОСОБ ДИАГНОСТИКИ БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ ДО 5 ЛЕТ, ПЕРЕНЕСШИХ В РАННЕМ ВОЗРАСТЕ ОСТРЫЙ БРОНХИОЛИТ И/ИЛИ ЭПИЗОД БРОНХИАЛЬНОЙ ОБСТРУКЦИИ | 2024 |
|
RU2841229C1 |
| СПОСОБ ДИАГНОСТИКИ БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ ОТ 2 ДО 17 ЛЕТ С ЗАТЯЖНЫМ И ХРОНИЧЕСКИМ КАШЛЕМ | 2017 |
|
RU2661721C1 |
| СПОСОБ ОЦЕНКИ ЭФФЕКТИВНОСТИ БАЗИСНОЙ ПРОТИВОВОСПАЛИТЕЛЬНОЙ ТЕРАПИИ БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ | 2008 |
|
RU2357259C1 |
| СПОСОБ ОПРЕДЕЛЕНИЯ СТЕПЕНИ ТЯЖЕСТИ БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ | 2011 |
|
RU2469328C1 |
| СПОСОБ ОЦЕНКИ ЭФФЕКТИВНОСТИ БАЗИСНОЙ ПРОТИВОВОСПАЛИТЕЛЬНОЙ ТЕРАПИИ БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ | 2008 |
|
RU2354970C1 |
| СПОСОБ ПРОФИЛАКТИКИ ГРИППА И ОСТРЫХ РЕСПИРАТОРНЫХ ИНФЕКЦИЙ У ДЕТЕЙ С БРОНХИАЛЬНОЙ АСТМОЙ | 2011 |
|
RU2456020C1 |
| Способ дифференциальной диагностики типов воспаления дыхательных путей у больных бронхиальной астмой и хронической обструктивной болезнью легких | 2017 |
|
RU2678577C1 |

Изобретение относится к медицине, а именно к клинической иммунологии и аллергологии, и может быть использовано в педиатрии для диагностики бронхиальной астмы у детей раннего возраста. Способ включает анализ данных анамнеза, оценку клинических симптомов, а также изучение аллергологического статуса, которое проводят с учетом показателя эозинофилов в общем анализе крови и уровня общего иммуноглобулина Е в сыворотке крови. Дополнительно проводят цитологическое исследование индуцированной мокроты, определяя в ней процентное содержание эозинофилов. При уровне этого показателя больше или равном 5% считают его основным доказательным для установления диагноза «бронхиальная астма». Способ позволяет впервые установить диагноз заболевания у детей до 5 лет из группы риска по развитию бронхиальной астмы. 4 ил.
Способ диагностики бронхиальной астмы у детей до 5 лет, включающий в себя анализ данных анамнеза, оценку клинических симптомов, а также изучение аллергологического статуса, которое проводят с использованием общего анализа крови, в котором определяют уровень эозинофилов и уровень общего иммуноглобулина Е в сыворотке крови, отличающийся тем, что дополнительно проводят цитологическое исследование индуцированной мокроты, определяя в ней процентное содержание эозинофилов, при уровне которого больше или равном 5%, считают его основным доказательным лабораторным показателем диагноза «бронхиальная астма».
| Клинический протокол диагностики и лечения бронхиальной астмы | |||
| Способ восстановления хромовой кислоты, в частности для получения хромовых квасцов | 1921 |
|
SU7A1 |
| Способ получения полиэтилена | 1986 |
|
SU1423552A1 |
| RU 2007124208 A, 10.01.2009 | |||
| WO 2005104944 A1, 10.11.2005 | |||
| АНАЕВ Э.Х | |||
| Эозинофилы и их морфологические и функциональные свойства при лечении бронхиальной астмы | |||
| Журнал «Архив публикаций», 1996, вып.3. | |||
Авторы
Даты
2010-12-27—Публикация
2009-05-04—Подача