УРОВЕНЬ ТЕХНИКИ
I. Область техники
Настоящее изобретение относится, в общем, к внутрисосудистым устройствам для коррекции некоторых медицинских состояний и, в частности, относится к узкопрофильным внутрисосудистым окклюзионным устройствам для коррекции врожденных дефектов, включая дефекты межпредсердной и межжелудочковой перегородок (соответственно, ASD и VSD), открытого артериального протока (PDA) и открытого овального окна (PFO), а также состояний, которые возникают вследствие предыдущих медицинских процедур, например параклапанной недостаточности (PVL) после хирургического восстановления или замены клапана. Устройства, выполненные в соответствии с изобретением, особенно хорошо подходят для доставки по катетеру или чему-то подобному к удаленному месту в сердце пациента или в сходных сосудах или органах в теле пациента.
II. Обзор состояния техники
В различных медицинских процедурах используют множество разнообразных внутрисосудистых устройств. Например, некоторые внутрисосудистые устройства типа катетеров и проволочных направителей, в основном, служат просто для доставки текучих сред или других медицинских устройств в определенные места в сосудистой системе пациента, например выборочной коронарной артерии. Другие, часто более сложные устройства используют для коррекции определенных состояний, например, устройства, применяемые для устранения окклюзии сосудов или для коррекции септальных дефектов и т.п.
В некоторых случаях может возникать необходимость в таком закрытии сосуда пациента, чтобы прекратить кровоток по артерии в опухоль или другое патологическое изменение. В настоящее время данную задачу решают просто введением, например, частиц Ivalon (торговое название частиц для окклюзии сосудов) и коротких секций спиральных пружин в сосуд в заданном месте. Данные «эмболизирующие средства» будут со временем фиксироваться в сосуде, часто со смещением дальше по ходу потока от места, в котором их отцепили, перед блокированием сосуда. Данная процедура часто ограничена по эффективности, частично, из-за невозможности точно установить эмболизирующие средства. Данные эмболизирующие средства обычно не применяют в качестве внутрисердечного окклюзионного устройства.
Врачи могут закрывать септальный дефект на время, пока пациент не стабилизируется достаточно для хирургических операций на открытом сердце, и применяли баллонный катетер, аналогичный катетеру, описанному Лэндимором с соавторами (Landymore et al.) в патенте США №4,836,204. При использовании такого катетера расширяемый баллон держится на дистальном конце катетера. Как только катетер подводят к заданному месту, баллон накачивают текучей средой, пока он не заполнит, по существу, дефект и не зафиксируется в нем. Для долговременной фиксации размера и формы баллона можно применить смолы, которые будут отверждаться внутри баллона, например акрилонитрил. Затем баллон можно отсоединить от конца катетера и оставить на месте установки. Если баллон заполнен недостаточно, то он непрочно зафиксируется в септальном дефекте и сможет поворачиваться и отцепляться от септальной стенки и, тем самым, выпускаться в кровь, вытекающую из камеры правого или левого предсердия. Переполнение баллона является столь же нежелательным случаем и может приводить к разрыву баллона и выбросу смол в кровоток пациента.
Раньше предлагались механические эмболизирующие устройства, фильтры и ловушки, характерные примеры которых описаны Кингом с соавторами (King et al.) в патенте США №3,874,388, Дасом (Das) в патенте США №5,334,217, Сайдерисом (Sideris) в патенте США №4,917,089 и Марксом (Marks) в патенте США №5,108,420. Устройства по патентам №№3,874,388, 5,334,217, 4,917,089 и 5,108,420 обычно заправляются в интродуктор или доставочный катетер предварительно, и, обычно, не заправляются врачом во время медицинской процедуры. Во время развертывания данных устройств повторный захват в доставочный катетер сложен, если не невозможен, что ограничивает эффективность упомянутых устройств.
Характерно, что размер данных устройств, по существу, ограничен конструкцией и формой устройства. При использовании окклюзионных устройств, например, таких, которые описаны в патентах 4,917,089, 3,874,388, 5,334,217 или 5,108,420 (заглушек для окклюзии септальных дефектов), давление и, следовательно, вероятность смещения устройства возрастает с размером дефекта. Следовательно, данные устройства должны содержать очень большое удерживающее ограждение с каждой стороны дефекта. Положение септального дефекта часто определяет размер удерживающее ограждения. При септальном дефекте мембранного типа эффективная установка устройства по патентам №№3,874,388, 5,334,217, 4,917,089 или 5,108,420, без, по меньшей мере, частичного перекрывания аорты, может быть сложной, если не невыполнимой задачей. Кроме того, упомянутые описанные устройства обычно являются очень дорогими и трудоемкими в изготовлении. Следовательно, желательно обеспечить узкопрофильное устройство, которое можно извлекать и отводить обратно в доставочную систему, без увеличения общей толщины системы. Необходимое устройство следует также выполнять с относительно небольшим фиксирующим ограждением, чтобы допускать установку внутри септального дефекта мембранного типа, без перекрытия аорты.
В случае септального дефекта мембранного типа, если центральный диаметр окклюдера оказывает слишком большое давление на перегородку, то может произойти блокада сердца, и, если фиксирующее ограждение слишком велико, то оно может препятствовать открытию и закрытию аортального клапана. Жесткость, необходимая для фиксации современных устройств на месте против действия артериального давления, затрудняет их доставку. Следовательно, требуется узкопрофильное, удобное для доставки устройство, которое может иметь форму для фиксации без перекрытия аорты или аортального клапана, и которое может плотно прилегать без приложения чрезмерного давления к ткани вблизи проводящих путей.
В случае PDA, устройство меньшего размера и более узкого профиля, которое может проходить по катетеру калибра 4 Fr (номер калибра по «французской» шкале), потенциально допускает лечение новорожденных младенцев с PDA. В настоящее время данных пациентов оперируют, так как применение спиралей для окклюзии PDA не подходит из-за размеров анатомии PDA.
Форма известных устройств (например, четырехугольная, треугольная, пятиугольная, шестиугольная и восьмиугольная) требует увеличения площади контакта из-за углов, которые продолжаются к свободной стенке предсердий. Каждый раз, когда предсердия сжимаются (около 100,000 раз в сутки), внутренние проволоки в известных устройствах, например, описанных в патенте №5,334,217 изобретателя Даса, сгибаются и, тем самым, вызывают излом усталости конструкции в, приблизительно, 30 процентах всех случаев. Острые углы данных устройств приводили к высокому проценту перфораций сердечных тканей, и, поэтому, от этих устройств отказались на рынке. Кроме того, известные устройства нуждались в вводном катетере калибра 14-16 Fr, что делает невозможным лечение детей с врожденными дефектами с помощью данных устройств.
Соответственно, представляется целесообразным создание надежного окклюзионного устройства, которое нетрудно развертывать через катетер калибром 4-7, и которое можно точно устанавливать в сосуд или орган. Целесообразно было бы обеспечить узкопрофильное извлекаемое устройство для развертывания в органе тела пациента.
В патенте США №5,846,261 Котулы с соавторами (Kotula et al.) описано надежное узкопрофильное внутрисердечное окклюзионное устройство, которое можно сформировать для коррекции, например, дефектов межжелудочковой перегородки (VSD), дефектов межпредсердной перегородки (ASD) и открытого овального окна (PDA). При формировании данных внутрисосудистых устройств из упругой металлической структуры обеспечивают множество упругих жил, обладающих свойством памяти, с проволоками, сформированными переплетением для создания упругого материала. Затем данную плетеную структуру деформируют для подгонки, в целом, к формующей поверхности формующего элемента, и плетеную структуру термически обрабатывают в контакте с поверхностью формующего элемента при повышенной температуре. Продолжительность и температуру термообработки выбирают так, чтобы, по существу, фиксировать плетеную структуру в ее деформированном состоянии. После термообработки структуру выводят из контакта с формующим элементом, и она, по существу, сохранит свою форму в деформированном состоянии. Плетеная структура, обработанная таким способом, задает расширенное состояние медицинского устройства, которое можно развернуть через катетер в канал в теле пациента.
Варианты осуществления изобретения Котулы с соавторами обеспечивают конкретные формы для медицинских устройств, которые можно изготовить в соответствии с данным изобретением в контексте обозначенных потребностей и процедур. Устройства имеют узкопрофильную расширенную конфигурацию и могут содержать углубленные зажимы, которые собирают и скрепляют концы плетенной металлической структуры для предотвращения расплетания, и которые прикрепляются к концу доставочного устройства или проволочного направителя и, тем самым, позволяют извлекать устройство после постановки. При применении проводниковый катетер устанавливают и продвигают в теле пациента так, чтобы дистальный конец катетера поместился вблизи требуемого места лечения для коррекции физиологического состояния. Затем заранее выбранное медицинское устройство, изготовленное в соответствии с изобретением Котулы с соавторами и имеющее предварительно заданную форму, складывают продольным вытягиванием и вставляют в просвет катетера. Устройство проталкивают по катетеру и из его дистального конца, после чего, благодаря его свойству памяти, устройство будет стремиться, по существу, возвращаться в его расширенное ненапряженное состояние смежно с местом лечения. Затем проволочный направитель или доставочный катетер расцепляют с зажимом и извлекают.
В соответствии с первым из данных вариантов осуществления, в общем, удлиненное медицинское устройство содержит, в общем, трубчатый средний участок и пару участков расширенного диаметра, при этом на каждой стороне среднего участка находится один участок расширенного диаметра. Длина среднего участка приближенно равна толщине стенки, в которой образован подлежащий закрытию дефект. Центр, по меньшей мере, одного из участков расширенного диаметра может быть соосен или смещен относительно центра среднего участка, что позволяет закрывать множество разных септальных дефектов, включая дефект межжелудочковой перегородки мембранного типа, с обеспечением, при этом, фиксирующего ограждения достаточного размера, чтобы надежно закрывать аномальное отверстие в перегородке. Как упоминалось выше, каждый плетеный конец устройства скрепляется зажимом. Зажимы могут быть углубленными в участок расширенного диаметра устройства, что уменьшает суммарный размер устройства по длине и создает узкопрофильный окклюдер.
В другом варианте осуществления изобретения Котулы с соавторами, описанном в патенте США №5,846,261, медицинское устройство имеет, в общем, колоколообразную форму с удлиненным корпусом, коническим первым концом и вторым концом, снабженным увеличенным фланцем. Второй конец содержит диск из плетеной структуры, который будет ориентироваться, в общем, перпендикулярно оси канала, при развертывании в нем. Зажимы, которые скрепляют концы сплетенных жил, углублены к центру «колокола» и, тем самым, обеспечивают узкопрофильное устройство, имеющее уменьшенный суммарный размер по высоте.
Способность устройств, описанных в патенте США №5,846,261 Котулы с соавторами, закрывать аномальные отверстия в сосудистом органе зависит от длины прокидки плетеной конструкции, которая, в свою очередь, зависит от числа проволочных жил, используемых в плетении. Однако, на практике, ограничено именно число упомянутых жил, которые можно сплести. Например, если на оплеточной машине используют 72 бобины, то получают длину прокидки, при которой длительный период времени должен истечь до того, как произойдет полный тромбоз, и кровоток через устройство будет полностью закрыт. Даже при 144 бобинах кровоток останавливается не сразу. Если длину прокидки сократить, фактически, вдвое удвоением числа бобин на оплеточной машине до 288, то окклюзия будет происходить, в какой-то степени, мгновенно сразу после установки медицинского устройства в аномальное отверстие. Но получаемая, в результате, оплеточная машина оказывается практически неосуществимой из-за размеров и стоимости.
Для сокращения времени, необходимого для полной окклюзии, в патенте США №5,846,261 Котулы с соавторами предлагается принцип наполнения внутренней части медицинского устройства окклюзионным волокном или окклюзионной тканью, например полиэфирной тканью. Данный окклюзионный волоконный материал или ткань обычно пришивают на месте вручную, что значительно повышает стоимость изготовления медицинских устройств. Возможно, более существенно то, что введение полиэфирного волокна или ткани во внутреннюю часть устройства мешает возможности уменьшения эффективного диаметра устройства при растягивании перед заправкой устройства в просвет доставочного катетера. Следует заметить, что, при уменьшении размеров доставочного катетера, его можно использовать с пациентами детьми.
Следовательно, существует потребность в способе формирования складного медицинского устройства для закрытия аномальных отверстий в сосудистом органе, которое обеспечивает быструю окклюзию после его доставки и установки, и которое не нуждается в добавлении окклюзионной ткани, помещаемой во внутренней части медицинского устройства, как принято в известных устройствах.
Другое ограничение колоколообразного окклюзионного устройства, описанного в патенте США №5,846,261 Котулы с соавторами, касается его применения при окклюзии открытого артериального протока (PDA). Данный проход между легочной артерией и аортой варьируется по диаметру и длине и не всегда перпендикулярен соединенным сосудам. Колоколообразное окклюзионное устройство конструктивно исполнено так, что кромка на одном конце устройства, помещенном на стороне аорты с более высоким давлением, может выступать в аорту, когда проход не перпендикулярен аортальной стенке. Колоколообразное конструктивное исполнение также не идеально адаптируется к изменениям длины и направления прохода, и возможно частичное выталкивание устройства из PDA. Дополнительное ограничение состоит в том, что устройство следует доставлять с более труднодоступной стороны PDA в легочной артерии. Это обусловлено тем, что размер интродьюсера для артериальной доставки больше, чем бедренная артерия у пациентов младшего возраста. Для младенцев требуется окклюдер PDA в конструктивном исполнении, которое имеет узкий профиль, допускающий доставку по катетеру калибра 4 Fr, который обеспечивает возможность доставки через вену для недоношенных младенцев и артериальный доступ для недоношенных младенцев весом более, чем 1,5-2 кг. Преимущество венозного доступа для закрытия PDA состоит в возможности лечения младенцев с весом от 1 кг. Преимущество артериального доступа для немного более крупных недоношенных младенцев состоит в том, что как ангиография, так и имплантация устройства могут выполняться из общего места доступа в бедренной артерии.
Существует также потребность в усовершенствованном окклюзионном устройстве (окклюдере) для закрытия PDA, которое предусматривает: повышение безопасности установки; повышение способности адаптироваться к изменениям диаметра, длины и прохода; минимум выступания в поток легочной артерии и аорты; и облегчение установки со стороны аорты при доступе через бедренную артерию, в дополнение к прежнему доступу через легочную артерию.
При коррекции пораженных или больных сердечных клапанов, например митрального или аортального клапана, часто необходимо хирургически восстановить или заменить клапан тканевым или механическим клапаном. Данные клапаны обычно содержат тканую манжету, окружающую клапан у основания. Хирург использует шовный материал для вшивания ткани, прилегающей к основанию клапана, в манжету для фиксации клапана на месте установки. По ряду причин, шовный материал может иногда вырываться из слабой ткани, или шовный материал может обрываться, или возможно неидеальное вшивание шовного материала. В любом случае, такое ослабление соединения ткани с манжетой клапана имеет следствием открытые отверстия (параклапанную недостаточность, PVL) вдоль манжеты, вызывающие утечку через клапан и неудовлетворительную работу клапана из-за регургитации крови между желудочком и предсердием и снижения артериального давления. Данные открытые участки могут иметь круглую, овальную или серповидную форму и подлежат закрытию хирургическими или другими способами. В наше время не существует идеального средства, кроме хирургического вмешательства, для закрытия упомянутых утечек через клапаны. Врачи делали попытки ставить устройства типа описанных в патенте США №5,846,261 Котулы с соавторами, но данное устройство оказалось несовершенным для закрытия подобных утечек с изменчивыми размерами и формами. Одним из наиболее трудоемких аспектов чрескожного эндолюминального способа закрытия PVL является размещение закрывающего устройства в отверстие вдоль манжеты клапана.
Поскольку современные устройства являются ненаправляемыми, то, в предпочтительном варианте, устройство следует доставлять по проволочному направителю, который можно легко направить через место утечки перед установкой устройства. Альтернативный способ заключается в установке устройства по интродьюсеру с направляемым наконечником.
Поэтому существует дополнительная потребность в способе чрескожной коррекции параклапанной недостаточности с помощью усовершенствованного окклюзионного устройства, которое можно легко доставлять по проволочному направителю или с помощью направляемого интродьюсера в доставочном устройстве на основе узкопрофильного катетера, и которое легко согласуется с множеством разных форм и размеров создающих утечку проходов, типичных для упомянутых случаев утечки через клапаны, без помех работе створок клапанов.
Настоящее изобретение предлагает высокотехнологичное решение вышеописанных проблем, свойственных предшествующему уровню техники, представленному патентом США №5,846,261.
СУЩНОСТЬ ИЗОБРЕТЕНИЯ
Складное медицинское устройство, выполненное в соответствии с настоящим изобретением, содержит множество слоев, содержащих внешнюю металлическую структуру, окружающую, по меньшей мере, одну и, возможно, по меньшей мере, две внутренних металлических структуры, при этом каждая из внешней и внутренних металлических структур содержит множество сплетенных металлических жил, имеющих расширенную предварительно заданную конфигурацию. Складное медицинское устройство имеет проксимальный и дистальный концы, при этом каждый конец содержит зажимы для закрепления вместе множества сплетенных жил, которые составляют внутренние и внешнюю металлические структуры. Следует понимать, что концы каждого из множества внутренних слоев могут быть зажаты по одному и отдельно от концов жил, составляющих внешний слой. Зажимы для закрепления множества металлических жил могут быть ориентированы наружу и, тем самым, формировать концы устройства или, в альтернативном варианте, могут быть углубленными внутрь от функциональных концов устройства. Медицинское устройство имеет форму для создания окклюзии аномального отверстия в сосудистом органе, когда находится в своей расширенной предварительно заданной конфигурации. Расширенная предварительно заданная конфигурация способна деформироваться до меньшего размера в сечении для доставки по каналу в теле пациента. Как внешняя, так и внутренние металлические структуры обладают свойством памяти, так что медицинское устройство стремится к возвращению в расширенную предварительно заданную конфигурацию, когда оказывается в свободном состоянии. Например, при сплетении внутренних металлических структур таким образом, что число сплетенных металлических жил в них больше, чем обеспечено во внешней металлической структуре, и из проволоки меньшего диаметра, получаемое устройство остается легко деформируемым до меньшего размера в сечении для доставки по каналу в теле пациента, однако увеличение суммарного числа металлических жил, составляющих внешнюю и внутренние металлические структуры, дает, в результате, устройство, которое обеспечивает еще более быструю окклюзию и не нуждается во вшиваемой окклюзионной ткани. Так, внешняя плетеная металлическая структура может содержать, например, 72 жилы; при этом каждая имеет первый диаметр, а внутренняя металлическая структура может быть сплетена из 144 жил, при этом каждая имеет диаметр меньше, чем диаметр жил во внешнем слое структуры. Внешняя металлическая структура также может быть сплетенной из, по меньшей мере, 144 жил.
В альтернативных вариантах осуществления слои могут быть выполнены в обратном порядке, а именно крайний внутренний слой может содержать меньше сплетенных проволок большего диаметра, чем слои, окружающие внутренний слой. В другом варианте осуществления слой с меньшим числом проволок большего диаметра может находиться между внутренним и крайним внешним слоями. В еще одном варианте осуществления все слои могут содержать одинаковое число проволок с одинаковыми или разными диаметрами проволок. В еще одном другом варианте все слои могут содержать проволоки одинакового диаметра, при одинаковом или разном числе проволок в каждом слое.
В других вариантах осуществления различные слои имеют разные предварительно заданные формы, расположенные по концентричной сосной схеме. В других вариантах осуществления внутренние слои находятся бок о бок, а не соосно с внешним слоем. В еще одном варианте осуществления внешний слой, который ограничивает предварительно сформированный, но допускающий согласование объем, окружает концентрическую, намного более длинную оплетку с предварительно заданной формой типа бисерной цепочки. В данном варианте осуществления внутренняя оплетка в виде бисерной цепочки вставлена в объем внешней оплетки, чтобы заполнить объем и вынуждать объем принимать форму полости, в которой он помещен. Заполненный объем обеспечивает, в результате быстрый гемостаз благодаря высокой густоте металлических проволок, с сохранением, при этом, профиля небольшого диаметра для доставки.
КРАТКОЕ ОПИСАНИЕ ЧЕРТЕЖЕЙ
Вышеупомянутые признаки и преимущества изобретения станут очевидными специалистам в данной области техники из нижеследующего подробного описания предпочтительного варианта осуществления, особенно, при рассмотрении в связи с прилагаемыми чертежами, на которых сходные позиции на нескольких видах относятся к соответствующим частям.
Фиг.1 - увеличенный вертикальный вид сбоку окклюдера для коррекции ASD в соответствии с настоящим изобретением.
Фиг.2 - увеличенный вид спереди устройства, показанного на фиг.1.
Фиг.3 - увеличенный вертикальный вид сбоку устройства, показанного на фиг.1, в продольно растянутом состоянии.
Фиг.4 - вид справа устройства, показанного на фиг.3.
Фиг.5 - увеличенный вертикальный вид сбоку окклюдера для коррекции PDA в соответствии с настоящим изобретением.
Фиг.6 - вид справа устройства, показанного на фиг.5.
Фиг.7 - вид, подобный виду на фиг.6, при сильном увеличении.
Фиг.8 - изображение многослойной сосудистой заглушки.
Фиг.9 - изображение заглушки, показанной на фиг.8, в сочетании с центральным зажимом.
Фиг.10 - изображение альтернативной многослойной сосудистой заглушки.
Фиг.11a-11f - виды сбоку и с торца и виды в разрезе альтернативного варианта осуществления окклюдера для коррекции PDA или VSD, с видами окклюдера, имплантированного в четыре различных анатомических структуры.
Фиг.12a-12f - варианты конструктивного исполнения, содержащие разные формы для каждого плетеного слоя и средства соединения слоев и концов проволок.
Фиг.13a-13f - виды примерной анатомии параклапанной недостаточности, и различные дополнительные конструктивные исполнения окклюдера для коррекции PVL.
Фиг.14а-14с - виды варианта осуществления, не содержащего коаксиальных внутренних оплеток.
Фиг.15 - чертеж варианта осуществления, в котором внутренняя оплетка заполняет объем внешней оплетки змеевидным образом; и
Фиг.16a-16d - виды альтернативного варианта осуществления для коррекции перимембранного дефекта межжелудочковой перегородки (PMVSD).
ПОДРОБНОЕ ОПИСАНИЕ ПРЕДПОЧТИТЕЛЬНЫХ ВАРИАНТОВ ОСУЩЕСТВЛЕНИЯ
Настоящее изобретение предлагает окклюзионное устройство, направляемое по чрескожному катетеру, для использования при закрытии аномального отверстия в теле пациента, например дефекта межпредсердной перегородки (ASD), дефекта межжелудочковой перегородки (VSD), открытого артериального протока (PDA), открытого овального окна (PFO) и т.п. Настоящее изобретение можно также использовать при изготовлении ограничителя потока или перемычки для коррекции аневризмы, или окклюдеров других типов для установки в сосудистую систему. При формировании медицинского устройства при помощи способа в соответствии с изобретением обеспечивают планарную или трубчатую металлическую структуру. Планарные и трубчатые структуры сформированы из множества проволочных жил, имеющих предварительно заданную взаимную ориентацию между жилами. Трубчатая структура содержит металлические жилы, которые образуют два набора, по существу, параллельных, в основном, спиральных жил, при этом жилы одного набора имеют «направление», т.е. направление закручивания, противоположное направлению другого набора. Данная трубчатая структура известна в текстильной промышленности как трубчатая оплетка.
Угол наклона проволочных жил (т.е. угол, образованный между витками проволоки и осью оплетки) и частота прокидок структуры (т.е. число пересечений проволоки на дюйм), а также некоторые другие показатели, например число проволок, используемых в трубчатой оплетке, и их диаметр, важны для определения ряда свойств устройства. Например, чем больше частота прокидок и угол наклона структуры и, следовательно, чем больше густота проволочных жил в структуре, тем более жестким будет устройство при данном диаметре проволок. Большая густота проволок обеспечит также устройство с большей площадью поверхности проволок, что обычно усиливает тенденцию устройства закрывать кровеносный сосуд, в котором устройство развернуто. Данную тромбогенность можно либо усиливать, например, покрытием тромбогенным средством, либо ослаблять, например, покрытием гладким антитромбогенным соединением. При использовании трубчатой оплетки для формирования устройства в соответствии с патентом США №5,846,261 Котулы с соавторами (Kotula et al.), трубчатая оплетка диаметром около 4 мм, с углом наклона около 50 градусов и частотой прокидок около 74 (на линейный дюйм) представляется подходящей для изготовления устройств, способных закрывать аномальные отверстия с внутренним диаметром от приблизительно 2 мм до приблизительно 4 мм. Однако окклюзия не может быть мгновенной.
Металлическая планарная структура является более распространенной структурой и может принимать форму плоского тканого листа, вязаного листа или подобной структуры. В тканой структуре обычно присутствуют два набора металлических жил, при этом один набор жил ориентирован под углом, например, обычно, перпендикулярно (при угле наклона около 45 градусов), к другому набору. Как замечено выше, угол наклона и частоту прокидок структуры (или, в случае вязаной структуры, частоту прокидок и рисунок вязания, например, однофонтурного или двухфонтурного вязания) можно подбирать для оптимизации требуемых свойств получаемого медицинского устройства.
Проволочные жилы планарной или трубчатой металлической структуры предпочтительно изготавливают из сплавов с, так называемой, памятью формы. Данные сплавы обычно испытывают температурное фазовое превращение, которое будет вынуждать материал получать предпочтительную конфигурацию, которую можно фиксировать нагреванием материала выше некоторой температуры перехода, чтобы вызвать фазовое превращение материала. Когда сплав снова охладят, сплав «запомнит» форму, которую он имел во время термообработки, и будет стремиться принять данную конфигурацию, если не удерживается от этого.
Без какого-либо предполагаемого ограничения подходящие материалы проволочных жил можно выбирать из группы, состоящей из кобальтового сплава с малым тепловым расширением, называемый в данной области ELGELOY (ЭЛГЕЛОЙ), никелевых жаропрочных высокопрочных «суперсплавов», коммерчески поставляемых компанией Haynes International под товарной маркой HASTELLOY (ХАСТЕЛЛОЙ); никелевых термически обрабатываемых сплавов, продаваемых под названием INCOLOY (ИНКОЛОЙ) компанией International Nickel, и ряда различных марок нержавеющей стали. Важным фактором при выборе подходящего материала для проволочных жил является сохранение проволоками подходящей величины деформации, вызванной формующей поверхностью (как поясняется ниже), при испытании предварительно заданной термообработки.
В предпочтительном варианте осуществления проволочные жилы изготовлены из NiTi-сплава (известного как нитинол (Nitinol)) с памятью формы, который является приблизительно стехиометрическим сплавом никеля и титана и может также содержать незначительные количества других металлов для обеспечения требуемых свойств. Требования к обработке и варианты состава NiTi-сплава известны в данной области техники, и поэтому данные сплавы не требуется подробно обсуждать в настоящем описании. В патенте США №5,067,489 (Lind) и патенте США №4,991,602 (Amplatz et al.), содержание которых включено в настоящую заявку путем отсылки, описано применение NiTi-сплавов с памятью в проволочных направителях. Данные NiTi-сплавы являются предпочтительными, по меньшей мере, отчасти, так как они коммерчески доступны, и относительно обработки данных сплавов известно больше, чем о других известных сплавов с памятью формы. Кроме того, NiTi-сплавы очень упруги и называются «сверхэластичными» или «псевдоэластичными». Данная упругость позволяет устройству в соответствии с изобретением возвращаться к расширенной предварительно заданной конфигурации после развертывания.
При формировании медицинского устройства в соответствии с настоящим изобретением, вместо единственного слоя плетеной структуры, множество заготовок, выполненных в подходящий размер из трубчатой или планарной металлической структуры, соответственно складывают слоями друг относительно друга и вставляют в одну и ту же пресс-форму, посредством которой слои из структур деформируются для подгонки, в целом, к форме полостей внутри пресс-формы. Полости имеют такую форму, что многочисленные слои металлических структур деформируются, по существу, до формы требуемого медицинского устройства. Концы проволочных жил слоев трубчатых или планарных металлических структур следует закреплять, чтобы не допустить расплетания металлических структур. Для закрепления концов проволочных жил можно использовать зажим или сварку, как дополнительно описано ниже. Преимущества настоящего изобретения можно также обеспечивать термообработкой внутренних и внешнего слоев структур по отдельности и, затем, вставкой внутреннего слоя или внутренних слоев в границы внешнего слоя.
Дополнительно предусмотрено, что внутренний и внешний слои структур можно термически фиксировать в разных геометрических формах и затем собирать один внутри другого или можно термически фиксировать совместно в разных геометрических формах. В данном случае, угол наклона одной оплетки может выборочно отличаться от другой, если оконечные проволоки всех слоев соединены на каждом конце. В альтернативном варианте, оконечные проволоки нескольких слоев могут быть соединены только на одном конце устройства, и другой конец может содержать раздельные концевые соединители слоев, при этом один концевой соединитель свободно перемещается относительно другого(их) соединителя(ей) на том же конце устройства. Это допускает одинаковый угол наклона во всех слоях и обеспечивает адаптацию к изменению длины, которое должно иметь место, когда две разных фигуры сжимают (удлиняют по оси) для доставки. Предполагается также, что один слой может быть соединен с другим слоем, например шовным материалом, в избирательных точках на среднем участке устройства и не соединен на концах проволок многослойной оплетки. Когда разные слои имеют разные формы и имеют разные осевые длины в сжатом состоянии, концы с более короткими осевыми длинами могут быть соединены с одним или обоими концами оплетки большей длины упругим(и) элементом(ами). Как дополнительно поясняется ниже, на фиг.12а-12f представлено несколько примеров слоев, имеющих разные формы и соединения.
В случае трубчатой оплетки, формующий элемент можно устанавливать внутрь полости оплетки перед вставкой в пресс-форму, чтобы, тем самым, задать формующую поверхность. Если концы трубчатой металлической структуры уже зафиксированы зажимом или сваркой, то формующий элемент можно вставлять в полость путем раздвигания вручную проволочных жил слоев структур и вставки формующего элемента в полость крайней внутренней трубчатой структуры. При применении данного формующего элемента можно достаточно точно контролировать размеры и форму конечного медицинского устройства и обеспечивать согласование структуры с полостью пресс-формы.
Формующий элемент может быть сформирован из материала, выбранного так, чтобы формующий элемент можно было разрушать или извлекать из внутренней части металлической структуры. Например, формующий элемент может быть сформирован из хрупкого, ломкого или растрескивающегося материала. После того, как материал термически обработан в контакте с полостями пресс-формы и формующим элементом, формующий элемент можно разломать на мелкие куски, которые можно легко извлечь изнутри металлической структуры. Если данный материал является стеклом, то, например, формующий элемент и металлическую структуру можно ударить о твердую поверхность, что вызовет раскалывание стекла. Затем осколки стекла можно извлечь из полости, огороженной металлической структурой.
В альтернативном варианте, формующий элемент может быть сформирован из материала, который можно химически растворять или по-другому разрушать химическим средством, которое, по существу, не окажет вредного влияния на свойства металлических проволочных жил. Например, формующий элемент можно формировать из теплостойкого полимера, который можно растворить подходящим органическим растворителем. В данном случае, структуру и формующий элемент можно термически обрабатывать, чтобы, по существу, зафиксировать форму структуры соответственно полости пресс-формы и формующему элементу, после чего формующий элемент и металлическую структуру можно погрузить в растворитель. После того, как формующий элемент, по существу, растворится, металлическую структуру можно извлечь из растворителя.
Следует обеспечить, чтобы материалы, выбираемые для формирования формующего элемента, могли выдерживать термообработку без потери их формы, по меньшей мере, пока форма нескольких слоев структур не зафиксирована. Например, формующий элемент можно формировать из материала, имеющего температуру плавления выше температуры, необходимой для фиксации формы проволочных жил, но ниже температуры плавления жил, формирующих слои металлических структур. Затем формующий элемент и слои металлических структур, составляющие, в итоге, медицинское устройство, можно термически обрабатывать для фиксации формы металлической структуры, после чего температуру можно повысить, чтобы, по существу, полностью расплавить формующий элемент и, тем самым, удалить формующий элемент изнутри металлической структуры. Специалистам в данной области техники будет понятно, формы полостей пресс-формы и формующего элемента можно изменять, чтобы изготавливать медицинское устройство, обладающее предварительно заданными размерами и формой.
Следует понимать, что конкретная форма определенного формующего элемента создает конкретную форму, и, при необходимости, можно применять другие формующие элементы, имеющие другие геометрические конфигурации. Если требуется более сложная форма, то формующий элемент и пресс-форма могут содержать дополнительные части, содержащие кулачковую схему расположения, но, если формируют более простую форму, то пресс-форма может содержать немного частей. Число частей в данной пресс-форме и формы данных частей будут почти полностью определяться формой требуемого медицинского устройства, которой будет, в общем, соответствовать металлическая структура.
Когда несколько слоев трубчатой оплетки, например, находятся в их ненапряженной конфигурации, проволочные жилы, формирующие трубчатые оплетки, будут иметь первую предварительно заданную взаимную ориентацию друг относительно друга. Когда трубчатые оплетки сжимают вдоль их оси, слои структур будут стремиться к расхождению от оси, с подгонкой к форме пресс-формы. При такой деформации взаимная ориентация проволочных жил слоев металлических структур будет изменяться. Когда пресс-форму собирают, внешняя и внутренние металлические структуры будут, в общем, плотно прилегать к формующей поверхности полости. Медицинское устройство имеет расширенную предварительно заданную конфигурацию и сложенную конфигурацию, которая позволяет устройству проходить по катетеру или другому аналогичному доставочному устройству. Форма слоев структур, в общем, задает расширенную конфигурацию, когда их деформируют до прилегания, в общем, к формующей поверхности пресс-формы.
После того, как слои трубчатых или планарных металлических структур надлежащим образом располагают в предварительно выбранной пресс-форме, с общим прилеганием слоев металлических структур к формующей поверхности полостей в пресс-форме, слои структур можно термически обрабатывать в то время, как данные слои остаются в контакте с формующей поверхности. Термообработка металлической структуры, содержащей множество слоев, по существу, фиксирует формы проволочных жил, из которых сплетены структуры, в переориентированном относительном положении, когда слои структур прилегают к формующей поверхности. Когда медицинское устройство извлекают из пресс-формы, слои структур сохраняют форму формующих поверхностей полостей пресс-формы, с образованием, тем самым, медицинского устройства, имеющего требуемую форму. Данная термообработка будет зависеть, в основном, от материала, из которого сформированы проволочные жилы слоев металлических структур, но продолжительность и температуру термообработки следует подбирать для, по существу, фиксации слоев структур в их деформированном состоянии, т.е. в состоянии, в котором проволочные жилы находятся в их переориентированной относительной конфигурации, и слои структур, в общем, прилегают к формующей поверхности.
После термообработки устройство выводится из контакта с формующими поверхностями и будет, по существу, сохранять свою форму в деформированном состоянии. Если применяют формующий элемент, то данный формующий элемент можно извлечь, как описано выше.
Продолжительность и температура термообработки могут очень сильно зависеть от материала, используемого для формирования проволочных жил. Как отмечено выше, один предпочтительный класс материалов, которые соответствуют данным требованиям, составляют сплавы с памятью формы, при этом особенно предпочтительным является нитинол (Nitinol), никель-титановый сплав. Если, при изготовлении проволочных жил слоев структур, используют нитинол, то проволочные жилы будут обычно очень упругими, когда металл находится в аустенитной фазе; данную очень упругую фазу часто именуют сверхэластичной или псевдоэластичной фазой. При нагревании нитинола выше некоторой температуры фазового превращения кристаллическая структура металла нитинол обычно будет «фиксировать» форму слоев структур и относительную конфигурацию проволочных жил в положениях, в которых они удерживаются во время термообработки.
Подходящие методы термообработки проволоки из нитинола для фиксации требуемой формы широко известны в данной области техники. Спирально навитые витки, например, из нитинола применяют во многих медицинских устройствах, например, при формировании витков, которые обычно держатся вокруг дистальных соединительных звеньев проволочных направителей, и при формировании других медицинских изделий, известных в данной области техники. Существующая информация о формировании нитинола в данных устройствах очень обширна, поэтому в настоящей заявке не обязательно подробно описывать параметры термообработки структуры из нитинола, предпочтительной для применения в настоящем изобретении.
Вкратце, тем не менее, выяснилось, что выдерживание структуры из нитинола при от приблизительно 500 градусов Цельсия до приблизительно 550 градусов Цельсия в течение приблизительно 1-30 минут, в зависимости от размера пресс-формы и жесткости подлежащего изготовлению устройства, обычно будет фиксировать слои структур в их деформированном состоянии, т.е. состоянии, в котором они согласуются с формующей поверхностью полостей пресс-формы. При меньших температурах продолжительность термической обработки обычно будет продолжительнее, и, при больших температурах, продолжительность обычно будет короче. Данные параметры можно изменять, при необходимости, для адаптации к изменениям точного состава нитинола, перед термообработкой нитинола, требуемых свойств нитинола в конечном изделии и других факторов, которые широко известны специалистам в данной области техники.
Вместо конвекционного нагревания или чего-то подобного в технике известен также метод подведения электрического тока к нитинолу для его нагревания. В настоящем изобретении это можно обеспечить, например, подсоединением электродов к противоположным концам слоев металлических структур. Тогда резистивный нагрев для выполнения требуемой термообработки, которое будет обычно устранять потребность в нагревании всей пресс-формы до требуемой температуры термообработки, может нагревать проволоку. Материалы, формующие элементы и способы формования медицинского устройства из трубчатой или планарной металлической структуры дополнительно описаны в патентах США №№5,725,552, 5,944,738 и 5,846,261 и принадлежат патентовладельцу настоящего изобретения, описания которых целиком включены в настоящую заявку путем отсылки. После того, как устройство, имеющее предварительно выбранную форму, сформировано, устройство можно применять для коррекции физиологического состояния пациента. Выбирают медицинское устройство, пригодное для коррекции состояния, которое может, по существу, соответствовать одному из нижеописанных вариантов осуществления. После того, как соответствующее медицинское устройство выбрано, катетер или другое подходящее доставочное устройство можно установить в канале в теле пациента, чтобы поместить дистальный конец доставочного устройства вблизи требуемого места лечения, например непосредственно около (или даже внутри) шунта аномального отверстия, например в органе пациента.
Доставочное устройство (не показанное) может иметь любую подходящую форму, но, желательно, содержит удлиненный гибкий металлический стержень или гипотрубку, или полимерную трубку в металлической оплетке, содержащие резьбовой дистальный конец для сцепления с резьбовым отверстием, сформированным в зажиме медицинского устройства. Доставочное устройство можно использовать для проталкивания медицинского устройства по просвету катетера/интродьюсера для развертывания в канале тела пациента. Когда медицинское устройство развертывают из дистального конца катетера, доставочное устройство все еще удерживает медицинское устройство. После того, как медицинское устройство правильно устанавливают внутри шунта аномального отверстия, стержень доставочного устройства можно вращать вокруг его оси для откручивания медицинского устройства от доставочного средства.
В одном варианте осуществления окклюзионного устройства доставочный катетер и катетер/интродьюсер вмещают соосный проволочный направитель, который пропускается сдвиговым перемещением через устройство, концевые зажимы и центральный просвет доставочного катетера и, следовательно, помогает направлять доставочное устройство и внешний катетер/интродьюсер в требуемое место. Проволочный направитель можно доставить независимо по сосудистой сети и за намеченное место лечения или можно выдвинуть частично дистально относительно дистального конца доставочного устройства и катетера/интродьюсера и продвигать с доставочным устройством и катетером/интродьюсером в то время, как проволочным направителем манипулируют для направления окклюдера в требуемое место. В другом варианте осуществления катетер/интродьюсер являются направляемыми для поддержки установки доставочного устройства и окклюдера.
При сохранении медицинского устройства присоединенным к доставочному средству оператор может отводить устройство, чтобы изменить положение относительно аномального отверстия, если выяснилось, что устройство неправильно установлено внутри шунта. Резьбовой зажим, прикрепленный к медицинскому устройству, позволяет оператору контролировать способ, каким медицинское устройство развертывают из дистального конца катетера. Когда медицинское устройство выходит из катетера, устройство будет стремиться упруго вернуться к предпочтительной расширенной форме, которая была зафиксирована, когда структуру термически обрабатывали. Когда устройство пружинно восстанавливает данную форму, оно обычно может действовать на дистальный конец катетера и, тем самым, фактически, выталкивается вперед за конец катетера. Данное пружинное действие, как можно понять, приводит к неправильной установке устройства, если местоположение устройства внутри канала крайне важно, например, когда устройство устанавливают в шунте между двумя сосудами. Поскольку резьбовой зажим может представлять оперирующему хирургу возможность не отпускать устройство во время развертывания, то оперирующий хирург может управлять пружинным действием устройства, чтобы обеспечивать правильную установку во время развертывания.
Медицинское устройство можно сложить в его конфигурацию с уменьшенным диаметром и ввести в просвет катетера. Сложенная конфигурация устройства может иметь любую форму, подходящую для нетрудного прохода по просвету катетера и правильного развертывания из дистального конца катетера. Например, окклюзионное устройство для коррекции ASD может иметь сравнительно удлиненную сложенную конфигурацию, в которой устройства вытянуты вдоль их осей. Данную сложенную конфигурацию можно получить просто вытягиванием устройства, в общем, вдоль его оси, например, захватом руками зажимов и их раздвижением, что будет вызывать складывание участков с расширенными диаметрами устройства внутрь к оси устройства. Окклюзионное устройство для коррекции PDA также работает, в основном, аналогичным образом и может быть сложено в его сложенную конфигурацию для вставки в катетер посредством приложения растягивающего усилия, в общем, вдоль оси устройства. В этом смысле, данные устройства не отличаются от «китайских наручников», которые обычно сжимаются в диаметре при осевом растяжении.
Если устройство планируется применить для долговременного закрытия канала в теле пациента, катетер можно просто отвести и извлечь из тела пациента. При этом медицинское устройство будет оставаться развернутым в сосудистой системе пациента, так что оно может закрывать кровеносный сосуд или другой канал в теле пациента. В некоторых случаях, медицинское устройство можно присоединять к доставочной системе так, чтобы закреплять устройство к концу доставочного средства. Перед выведением катетера в такой системе, возможно, потребуется отсоединить медицинское устройство от доставочного средства перед выведением катетера и доставочного средства.
Хотя устройство будет стремиться к упругому возвращению в его исходную расширенную конфигурацию, т.е. его форму до складывания для прохода по катетеру, следует понимать, что устройство не всегда может полностью возвращаться в данную форму. Например, возможно, потребуется, чтобы устройство имело максимальный внешний диаметр в его расширенной конфигурации, по меньшей мере, такой, как, но, предпочтительно, больше, чем внутренний диаметр просвета аномального отверстия, в котором предполагается развернуть данное устройство. Если данное устройство развертывают в сосуде или аномальном отверстии, имеющем малый просвет, то контакт с просветом будет препятствовать полному возврату устройства в его расширенную конфигурацию. Тем не менее устройство будет развернуто правильно, так как будет сцепляться с внутренней стенкой просвета для постановки в нем устройства.
Когда устройство развернуто в пациенте, на поверхности проволок, обычно, будут собираться тромбы. При повышении густоты проволок и уменьшении проходов для кровотока между проволоками, что дает многослойное строение в соответствии с настоящим изобретением, суммарная площадь поверхности проволок и сопротивление кровотоку увеличатся, с обеспечением, тем самым, повышения тромбогенной активности устройства и способности устройства относительно быстро закрывать сосуд, в котором оно развернуто. Полагают, что формирование окклюзионного устройства с крайним внешним слоем, представляющим собой трубчатую оплетку диаметром 4 мм, в которой жилы имеют диаметр около 0,004 дюймов, частоту прокидок, по меньшей мере, около 40 и угол наклона, по меньшей мере, около 30 градусов и окружают внутреннюю трубчатую оплетку, в которой жилы имеют диаметр около 0,001 дюймов, при таких же частоте прокидок и угле наклона, обеспечит достаточную площадь поверхности, чтобы, по существу, полностью закрывать аномальное отверстие или кровеносный сосуд с внутренним диаметром от 2 мм до приблизительно 4 мм через очень короткий период времени, короче, чем пять минут. Если желательно повысить скорость, с которой устройство производит закрытие, можно добавить третий или четвертый концентрично расположенный плетеный слой. В дополнение, на проволоки устройства можно нанести тромбогенное покрытие для поддержки скорости закрытия.
Ниже, со ссылками на чертежи, представлено описание вариантов осуществления медицинского устройства в соответствии с настоящим изобретением. На фиг.1-4 показан первый предпочтительный вариант осуществления медицинского устройства 10, изготовленного в соответствии с настоящим изобретением для коррекции дефекта межпредсердной перегородки (ASD). На фиг.1-4 устройство 10 показано с большим увеличением, чтобы можно было видеть несколько слоев, составляющих медицинское устройство. Устройство для коррекции ASD находится в своем ненапряженном нерастянутом состоянии, с двумя расположенными соосно дисками 12 и 14, связанными короткой средней цилиндрической секций 16 (фиг.3). Предполагается, что данное устройство 10 может также хорошо подходить для закрытия дефектов, известных в рассматриваемой области, например открытого овального окна (далее по тексту, PFO). Специалистам в данной области техники будет понятно, что устройство данной конфигурации может быть также подходящим для применения при чрескатетерном закрытии при операции Фонтена с фенестрацией. ASD является врожденной аномалией межпредсердной перегородки, отличающейся структурным пороком межпредсердной перегородки. В межпредсердной перегородке может присутствовать шунт, допускающий кровоток между правой и левой камерами предсердий сердца. При больших дефектах, со значительными шунтами через дефект между левой и правой сторонами, правое предсердие и правый желудочек перегружены объемом, и увеличенный объем выбрасывается в легочное сосудистое ложе с низким сопротивлением.
Окклюзионное поражение легочных сосудов и артериальная легочная гипертензия развивается в зрелом возрасте. Пациентов с вторичным ASD со значительным шунтом (определяемым как отношение легочного кровотока к системному кровотоку, большее, чем 1,5) оперируют, в идеальном случае, в возрасте от двух до пяти лет, или в любое время позднее, когда поставлен диагноз. С внедрением двумерной эхокардиографии и цветового доплеровского картирования потоков можно визуализировать точную анатомию дефекта. Размер дефекта, установленный баллонным измерением, будет соответствовать выбранному размеру устройства 10 для коррекции ASD, подлежащего использованию.
Устройство 10, показанное в его неограниченном или ненапряженном состоянии на фиг.1 и 2, адаптировано для развертывания внутри шунта, составляющего ASD или PFO. Примерное применение устройства 10 для операции по закрытию ASD описано в вышеупомянутом патенте США №5,846,261 Котулы, и желающие получить дополнительную информацию должны обращаться к данному патенту. Что касается конструктивных особенностей устройства 10, окклюдер для коррекции ASD выполняют в размер, пропорциональный шунту, подлежащему закрытию. В ненапряженной ориентации, металлическая структура сформирована так, что два дискообразных элемента 12 и 14 расположены соосно в линию и связаны коротким цилиндрическим сегментом 16. Длина цилиндрического сегмента 16 в нерастянутом состоянии приблизительно равна толщине межжелудочковой перегородки и находится в пределах от 3 до 5 мм. Дистальный диск 12 и проксимальный диск 14 предпочтительно имеют внешний диаметр, достаточно больший, чем шунт, чтобы не допускать смещения устройства. Проксимальный диск 14 имеет относительно плоскую конфигурацию, тогда как дистальный диск 12 предпочтительно имеет чашеобразную форму с вогнутостью, направленной к проксимальному концу, и несколько заходящую за проксимальный диск 14. Таким образом, пружинное действие устройства 10 приводит окружную кромку 18 дистального диска к полному зацеплению с боковой стенкой перегородки, и, аналогичным образом, внешняя кромка проксимального диска 14 будет полностью зацеплять противоположную боковую стенку перегородки. В альтернативном варианте окружная кромка 18 диска 12, а также окружная кромка диска 14 может быть выполнена с внешней кромкой большего радиуса по сравнению с кромкой, показанной на фиг.1, чтобы ослабить силы, действующие на ткань, прилегающую к устройству.
В соответствии с настоящим изобретением устройство 10 содержит внешний плетеный слой 20, первый внутренний слой 22 и, возможно, дополнительный третий и крайний внутренний слой 24, что значительно увеличивает густоту проволок, но исключает излишнее повышение жесткости устройства или его способности сжаться по внешнему диаметру при продольном растяжении. При необходимости, можно применять несколько внутренних слоев.
Концы устройства 10 из трубчатой плетеной металлической структуры сварены или сжаты зажимами, например 26, во избежание расплетания. Концы всех слоев могут быть сгруппированы и закреплены двумя зажимами, одним на каждом конце, или на каждом конце отдельных слоев можно применить отдельные зажимы. Разумеется, в альтернативном варианте, концы могут быть скреплены другим средством, широко известным специалистам в данной области техники. Зажим 26, связывающий между собой проволочные жилы нескольких слоев на одном конце, служит также для присоединения устройства к доставочной системе. В варианте осуществления, показанном на фиг.1, зажим 26 обычно имеет цилиндрическую форму и содержит выемку (не показанную) для вмещения концов металлической ткани, чтобы, по существу, предотвращать перемещения проволок, составляющих тканую структуру, друг относительно друга. Зажим 26 содержит также резьбовое отверстие 28. Резьбовое отверстие выполнено с возможностью вмещения и зацепления дистального конца доставочного устройства, например нажимной проволоки.
Окклюзионное устройство 10 для коррекции ASD в соответствии с данным вариантом осуществления изобретения можно изготовить, предпочтительно, в соответствии с вышеописанным способом. Внешний слой 20 устройства 10 предпочтительно выполнен из нитиноловых проволочных жил диаметром 0,004-0,008 дюймов, но возможно также применение жил меньшего или большего диаметра. Плетение проволочной сетки, содержащей внешний слой, можно выполнять с 28 прокидками на дюйм, под углом оплетки около 64 градусов, с помощью оплеточной машины Maypole с 72 держателями проволоки. Каждый плетеный слой 22 и 24 может содержать 144 жилы из нитиноловой проволоки с диаметром в диапазоне от 0,001 дюймов до 0,002 дюймов, сплетенные под одинаковым углом наклона. Жесткость устройства 100 для коррекции ASD можно повышать или снижать изменением размера проволоки, угла оплетки, частоты прокидок и числа держателей проволок или технологии термообработки. Специалистам в данной области техники должно быть понятно из предыдущего описания, что полости пресс-формы должны иметь форму, соответствующую требуемой форме устройства для коррекции ASD. Кроме того, следует понимать, что для некоторых необходимых конфигураций может потребоваться, чтобы участки полостей были кулачковыми. На фиг.3 показано устройство 10 для коррекции ASD в немного продольно вытянутом состоянии. Расстояние, разделяющее дистальный и проксимальный диски 12 и 14, предпочтительно равно или немного меньше длины цилиндрического сегмента 16. Чашеобразная форма каждого диска 12 и 14 обеспечивает полный контакт между внешней кромкой каждого диска 12 и 14 и предсердной перегородкой. После надлежащей установки новый эндокардиальный слой эндотелиальных клеток формируется на окклюзионном устройстве 10, что снижает вероятность септического эндокардита и тромбоэмболий.
Расстояние, разделяющее диски 12 и 14 окклюзионного устройства 10, можно увеличить, чтобы, тем самым, обеспечить окклюзионное устройство, подходящее для применения при закрытии канала внутри тела пациента, обладающее конкретными преимуществами при использовании в качестве сосудистого окклюзионного устройства. Устройство 10 содержит, в общем, трубчатый средний участок 16 и пару участков 12 и 14 расширенного диаметра. Участки расширенного диаметра расположены на каждом конце, в общем, трубчатого среднего участка. Относительные размеры трубчатого средней секции 16 и участков 12 и 14 расширенного диаметра можно изменять, при желании. Медицинское устройство можно применять в качестве сосудистого окклюзионного устройства, чтобы, по существу, закрывать кровоток через кровеносный сосуд пациента. Когда устройство 10 развертывают внутри кровеносного сосуда пациента, данное устройство устанавливают внутри сосуда так, чтобы его продольная ось, в основном, совпадала с осью сегмента сосуда, в который устройство вставляют. Гантельная форма предназначена для ограничения возможности сосудистого окклюзионного устройства поворачиваться под углом относительно оси кровеносного сосуда, чтобы гарантировать пребывание устройства в том же положении, в котором оператор развертывает его внутри сосуда.
Для относительно прочного сцепления с просветом кровеносного сосуда максимальный диаметр участков 12 и 14 расширенного диаметра следует выбирать так, чтобы он был, по меньшей мере, таким, как диаметр просвета сосуда, в котором устройство подлежит развертыванию, и, в оптимальном случае, немного больше, чем упомянутый диаметр. Когда устройство развертывают внутри сосуда пациента, сосудистое окклюзионное устройство будет зацепляться за просвет в двух разнесенных местах. Длина устройства по оси предпочтительно больше, чем размеры его максимального диаметра. Это, по существу, не допустит поворота сосудистого окклюзионного устройства 10 внутри просвета под углом к его оси, что, по существу, предохранит устройство от смещения и опрокидывания вдоль сосуда, в потоке крови по сосуду.
Относительные размеры, в общем, трубчатого среднего участка 16 и участков 12 и 14 с расширенными диаметрами сосудистого окклюзионного устройства можно изменять, по желанию, под любую конкретную задачу путем соответствующего выбора пресс-формы для применения при термофиксации устройства. Например, внешний диаметр среднего участка 16 может изменяться от приблизительно 1/4 до приблизительно 1/3 от максимального диаметра участков с расширенными диаметрами, и длина среднего участка 16 может составлять от приблизительно 20% до приблизительно 50% от общей длины устройства 10. Данные размеры подходят, если устройство должно применяться только для закрытия кровеносного сосуда, но следует понимать, что данные размеры можно изменять, если устройство должно применяться для других целей, например, в качестве окклюдера дефекта межжелудочковой перегородки (VSD).
Аспектное отношение (т.е. отношение длины устройства к его максимальному диаметру или ширине) устройства 10, показанного как данный вариант осуществления, предпочтительно равно, по меньшей мере, около 1,0, при этом предпочтительный диапазон изменения составляет от приблизительно 1,0 до приблизительно 3,0, и тогда особенно предпочтительно аспектное отношение около 2,0. Большее аспектное отношение обычно надежнее помешает устройству 10 повернуться, в общем, перпендикулярно его оси, что можно назвать переворачиванием. Пока внешний диаметр участков 12 и 14 с расширенным диаметром устройства 10 является достаточно большим для посадки устройства довольно надежно в просвете канала, в котором развертывают устройство, невозможность переворота устройства поможет сохранить устройство точно развернутым там, где оно установлено внутри сосудистой системы пациента или в любом другом канале в теле пациента. В альтернативном варианте, наличие участков 12 и 14 с расширенным диаметром, которые имеют настоящие диаметры в ненапряженном состоянии существенно больше просвета сосудов, в которые устройство устанавливают, также должно быть достаточным для расклинивания устройства на месте установки в сосуде, без лишнего беспокойства об аспектном отношении устройства.
На фиг.5-7 показано, в общем, устройство 100, пригодное для закрытия открытого артериального протока (PDA). PDA, по существу, является состоянием, в котором два кровеносных сосуда, аорта и легочная артерия вблизи сердца, содержат шунт между их соответствующими просветами. Кровь может протекать непосредственно между данными двумя кровеносными сосудами по шунту, что имеет следствием сердечную недостаточность и поражение легочных сосудов. Устройство 100 для коррекции PDA имеет, в общем, колоколообразный корпус 102 и расходящийся наружу передний конец 104. Колоколообразный корпус 102 выполнен с возможностью установки внутри аорты, чтобы облегчать посадку корпуса устройства в шунте. Размеры корпуса 102 и концевого участка 104 можно изменять, по желанию, во время изготовления, для согласования с шунтами различных размеров. Например, корпус 102 может иметь диаметр вдоль его, в общем, гибкой середины, около 10 мм и длину по его оси около 25 мм. В данном медицинском устройстве 100 основание корпуса может расходиться, в общем, наружу, пока не достигает внешнего диаметра, равного диаметру переднего конца 104, который может быть порядка 20 мм в диаметре.
Основание 106 предпочтительно расходится относительно круто, с образованием кромки 108, радиально расходящейся по конусу наружу от корпуса 102. Когда устройство 100 развертывают в сосуде, данная кромка 108 будет примыкать к периметру корректируемого просвета, с повышенным давлением. Передний конец 104 удерживается в сосуде и поджимает основание корпуса 102 в развернутое состояние, чтобы обеспечивать зацепление кромки 108 со стенкой сосуда для предотвращения вытеснения устройства изнутри шунта.
Окклюзионное устройство 100 для коррекции PDA согласно настоящему варианту осуществления изобретения можно изготовить, предпочтительно, в соответствии с вышеописанным способом, заключающимся в том, что деформируют нескольких слоев 110, 112 и 114 (фиг.7), в общем, концентрически ориентированной трубчатой металлической структуры для подгонки к формующей поверхности пресс-формы и термически обрабатывают слои структуры, чтобы, по существу, зафиксировать слои структуры в их деформированном состоянии. Как показано также с большим увеличением на виде на фиг.7, внешний слой 110 содержит каркас, который ограничивает внешнюю форму медицинского устройства 100. Каркас предпочтительно сформирован из 72 или 144 сплетенных жил, диаметры которых находятся в диапазоне от 0,003 до приблизительно 0,008 дюймов. Угол наклона оплетки может быть изменяемым. Внутри данного каркаса находится слой 112, который образует внешнюю вставку. Возможно, полезно было бы также встроить третий слой 114 в качестве внутренней вставки. Внешнюю и внутреннюю вставки можно сплетать с использованием 144 жил из проволоки с памятью формы, диаметр которой может быть от 0,001 до 0,002 дюймов. Угол наклона оплетки в слоях 112 и 114 должен быть одинаковым. Как отмечено выше, концы 116 и 118 сплетенных слоев следует закреплять, чтобы предотвратить расплетание оплеток. В предпочтительном варианте осуществления зажимы 120 используют для связывания соответствующих концов проволочных жил на каждом конце 116 и 118 трубчатых плетеных элементов, образующих окклюзионное устройство 100. В альтернативном варианте, для закрепления концов металлических жил внешнего слоя структуры можно использовать зажимы, отличающиеся от зажимов, которые используют для закрепления концов металлических жил каждого из внутренних слоев. Следует понимать, что другие подходящие крепежные средства можно присоединять к концам другими способами, например сваркой, пайкой мягким припоем, пайкой твердым припоем, с помощью биосовместимого вяжущего материала или любым другим подходящим способом. Один или оба зажима 120 внешнего слоя могут содержать резьбовое отверстие 122, которое служит для соединения устройства 100 с доставочной системой (не показанной). В показанном варианте осуществления зажимы 120 имеют, в общем, цилиндрическую форму и содержат обжимное углубление для вмещения концов проволочных жил, чтобы, по существу, предотвращать перемещение проволок друг относительно друга.
При использовании необработанных NiTi-структур жилы будут стремиться к возвращению в их расплетенную конфигурацию, и плетеные слои 110, 112 и 114 могут очень быстро расплетаться, если концы отрезков плетеных слоев, которые вырезаны для формирования устройства, не закреплены друг относительно друга. Зажимы 120 полезны для предохранения слоев оплетки от расплетания на каждом конце. Пайка NiTi-сплавов мягким и твердым припоем оказалась достаточно сложной, но концы можно соединять сваркой, например точечной сваркой посредством лазерного сварочного аппарата. При резке структуры, содержащей несколько слоев 110, 112 и 114, в заданные размеры, следует следить за тем, чтобы слои структур не расплетались. В случае трубчатых оплеток, например, сформированных из NiTi-сплавов, отдельные жилы будут стремиться к возвращению в их термически зафиксированную конфигурацию, если не будут скреплены. Если оплетка термически обработана для фиксации жил в сплетенной конфигурации, то они обычно будут оставаться в сплетенной форме, и только концы будут расплетаться. Однако, возможно, экономически эффективнее было бы просто формировать оплетку без термообработки оплетки, так как структура будет термически обрабатываться снова при формировании медицинского устройства.
После того, как структуру сжимают так, чтобы подогнать к стенкам, образующим внутреннюю поверхность пресс-формы, слои структур можно подвергать термообработке, например, описанной выше. Когда пресс-форму снова открывают, структура будет, в общем, оставаться в ее деформированной сжатой конфигурации. Сформированное устройство 100 можно складывать, например, в общем, аксиальным растягиванием зажимов 120 один от другого, что, обычно, будет приводить к складыванию устройства 100 к его оси. Затем сложенное устройство можно присоединить к доставочному устройству, например, удлиненному гибкому нажимному проводу, и пропустить по доставочному катетеру для развертывания в предварительно выбранном месте в теле пациента. Применение полученного устройства для закрытия PDA аналогично тому, как описано в патенте США №5,846,261 Котулы, и не требует повторного описания в настоящей заявке.
Благодаря значительному увеличению числа проволочных жил в составной многослойной структуре включение вшитого полиэфирного материала для сокращения времени, необходимого для создания окончательной окклюзии PDA больше не обязательно. Это не только сокращает стоимость изготовления, но также облегчает заправку получаемого устройства в доставочный катетер, имеющий меньший размер в единицах Fr. Уменьшение размера в единицах Fr означает возможность коррекции меньших проходов, что является важным преимуществом.
На фиг.8-10 показаны различные схемы компоновок сосудистых заглушек. Данные заглушки очень хорошо подходят для коррекции множества разных артериовенозных аномалий и аневризм. Данные заглушки можно также применять для блокирования кровотока к опухоли или патологическому изменению. Аналогичным образом, данные заглушки можно применять для блокирования потока текучей среды через участок сосудистой сети в теле в связи с лечением других медицинских состояний.
Каждый вариант осуществления, показанный на фиг.8-10, содержит многослойную плетеную структуру 150, т.е., по меньшей мере, два слоя плетеной структуры. Когда многослойная плетеная структура имеет трубчатую форму, обеспечивают два концевых зажима 152 и 154, чтобы предотвратить расплетание многослойной плетеной структуры. Специалистам в данной области техники будет понятно, что, если оплетки имеют вид мешка, а не трубчатую форму, то требуется только один концевой зажим.
Вариант осуществления, показанный на фиг.8, имеет цилиндрическую стенку 155 с двумя торцами 156 и 158 на противоположных концах. В общих чертах, когда устройство находится в его расширенной конфигурации, показанной на фиг.8, цилиндрические стенки упираются в стенки сосуда, в котором устройство развернуто, для удерживания устройства на месте установки. Два торца 156 и 158 не дают текучей среде протекать через устройство.
В некоторых случаях коррекции, возможно, потребуется увеличить число торцов для усиления способности устройства блокировать поток текучей среды через устройство. На фиг.9 и 10 показано, как можно решить данную задачу.
Устройство, показанное на фиг.9, также содержит цилиндрическую стенку 155, проксимальный торец 156 и дистальный торец 158. Вариант осуществления, показанный на фиг.9, дополнительно содержит промежуточный зажим 160, сжимающий промежуточный участок многослойного плетеного материала. Тем самым цилиндрическая стенка разделяется на две секции 155а и 155b, с формированием двух дополнительных торцов 162 и 164. Когда устройство, показанное на фиг.9, развертывают, две секции 155а и 155b цилиндрической стенки 155 по-прежнему упираются в стенку сосуда для фиксации устройства на месте установки, однако текучая среда еще должна пересекать все торцы (а именно торцы 156, 158, 162 и 164) для протекания через устройство. Ослабление потока, обеспечиваемое двумя дополнительными торцами 162 и 164, может приводить к ускорению коагуляции.
На фиг.10 показана такая же базовая конструкция, как на фиг.9. Главное отличие состоит в том, что применение промежуточного зажима 160 дает две секции 155а и 155b, имеющие луковицеобразную, а не цилиндрическую форму. Самые широкие части секций 155а и 155b по-прежнему зацепляются за стенку сосуда и фиксируют устройство на месте установки после развертывания. По-прежнему существуют четыре торца (156, 158, 162 и 164), хотя они являются криволинейными, а не плоскими, как показано на фиг.9.
Промежуточный зажим 160 может быть выполнен из любого подходящего материала. Выяснилось, что эффективна шовная нить. Два концевых зажима 152 и 154 предпочтительно выполнены из рентгеноконтрастного материала, и поэтому их можно легко визуализировать с использованием, например, флюороскопа. Промежуточный зажим также может быть выполнен из такого материала. Кроме того, можно вводить дополнительные промежуточные зажимы, чтобы дополнительно увеличить число торцов. Например, если применяют два промежуточных зажима, то суммарное число торцов будет равно шести. Каждый дополнительный зажим обеспечивает два дополнительных торца.
Кроме того, если многослойная плетеная конструкция (или, по меньшей мере, один из ее слоев) выполнена из материала со сверхэластичностью или памятью формы, то можно исключить промежуточные зажимы и, вместо этого, отформовать устройство с такой формой (например, такой формой, которая показана на фиг.8) в полностью развернутой и расширенной предварительно заданной конфигурации. Разумеется, все данные варианты осуществления, включая варианты осуществления, показанные на фиг.8-10, можно деформировать до меньшего размера в поперечном сечении для доставки по катетеру.
Альтернативный усовершенствованный вариант осуществления для коррекции открытого артериального протока (PDA) показан на фиг.11a-11d. Нижеприведенные размеры даны применительно к типичному диапазону изменения размеров проходов PDA у детей и не предусматривают ограничений. Окклюзионное устройство 200 для коррекции PDA в данном варианте осуществления изобретения можно изготовить, предпочтительно, в соответствии с вышеописанным способом, заключающимся в том, что деформируют нескольких слоев 210 и 212, в общем, концентрически ориентированной трубчатой металлической структуры для подгонки к формующей поверхности пресс-формы и термически обрабатывают слои структуры, чтобы, по существу, зафиксировать слои структуры в их деформированном состоянии. По меньшей мере, два слоя оплетки в данном устройстве имеют одинаковую отформованную форму. Окклюзионное устройство 200 содержит два диска 202, 204, по одному на каждом конце, при этом диск имеет внешний участок, начинающийся с диаметра С и продолжающийся до диаметра В, сужающийся по конусу к центру устройства под углом F, который составляет от 20 до 40 градусов, но, предпочтительно, равен 30 градусам. Каждый диск содержит центральный участок 206, который перпендикулярен центральной оси устройства 200 и продолжается наружу до диаметра С, который составляет от 3 мм до 6 мм. Каждый диск является зеркальным изображением другого диска, с внешним диаметром В, который составляет от 9 мм до 12 мм. Диски являются тонкими, со стенкой диска, по существу, немного толще, чем толщина, образованная 2 слоями, вплотную расположенными изнанка к изнанке, и составляющая от 0,005 до 0,010 дюйма, но, предпочтительно, равная 0,007 дюйма, или с удвоенной толщиной стенки (в 4 слоя) 0,014 дюйма.
Устройство 200 содержит центральный цилиндрический участок 214 диаметром С, который составляет от 2 мм до 6 мм. Длина цилиндрической центральной секции А составляет от 2 мм до 8 мм. Между каждым диском и центральным цилиндрическим участком находится сильно уменьшенный диаметр Е (или связанная в плотный пучок группа проволок), который составляет от 1 мм до 2 мм, но, предпочтительно, равен 1 мм. Отношение большого диаметра В диска к малому диаметру Е составляет от 6 до 12.
Столь большое отношение обеспечивает способность дисков прилегать (за счет поворота) к стенкам в широком диапазоне изменения их углов относительно оси PDA. Данная способность к прилеганию показана в четырех примерах на фиг.11e-11f. На фиг.11с показано состояние, в котором диски 202, 204 расположены относительно параллельно, но под значительным углом к центральной секции или оси устройства. Центральная секция удлинена из-за меньшего, чем предполагалось, прохода и удлинение соответствует удлиненному проходу между дисками. На фиг.11d диски расположены не параллельно для согласования со стенками аорты, и снова центральная секция удлинена, так как она согласуется с проходом между дисками. На фиг.11е показано устройство, установленное в перимембранном VSD. В данном случае, устройство показано прилегающим к тонкой мембране на верхнем участке дефекта и к более толстой перегородке на нижнем участке дефекта. Центральная секция полностью расширяется, чтобы сокращения расстояния между дисками для поддержки усилия зажима и для заполнения дефекта. На фиг.11f показано устройство, установленное в дырку сквозь межжелудочковую перегородку. Центральная секция 214 устройства удлиняется для заполнения дырки, и диски прилегают к стенкам перегородки.
Отношение диаметров В к Е и С к Е, показанных на фиг.11а, позволяет как дискам, так и центральному цилиндрическому участку поворачиваться относительно диаметра Е под углом к оси устройства и легче адаптироваться к изменчивости прохода сосуда и неровности ткани на участке контакта диска. Диаметр С выбирают немного больше (на 10-20%), чем проход, для которого предназначен диаметр, чтобы обеспечивать некоторую фиксацию устройства. Если проход оказывается длиннее, чем предполагалось, то центральный участок может удлиняться, чтобы соответствовать большей длине. Диски разнесены в самой удаленной от центра точке на расстояние D, которое составляет от 1 мм до 3 мм, но, предпочтительно, равен 1 мм. Расстояние между внутренней поверхностью каждого диска, на участке (С), перпендикулярном к центральной оси устройства, обозначено G и составляет от 3 до 7 мм, но, предпочтительно, равно 5 мм. Разность между расстояниями G и А предусматривает изменчивость длины прохода и способность к прилеганию к неровностям поверхности, а также действует как пружина, оказывающая прижимное давление на каждом диске к сосуду для фиксации устройства на месте установки.
Как показано также на фиг.11а с большим увеличением, внешний слой 210 содержит каркас, который ограничивает внешнюю форму медицинского устройства 200. Каркас предпочтительно сформирован из 72 сплетенных жил, диаметры которых составляют от 0,001 до приблизительно 0,005 дюйма, но, предпочтительно, равен 0,0015 дюймов. Угол наклона оплетки составляет от 45 до 70 градусов, но, предпочтительно, равен 60 градусов. Внутри данного каркаса находится внутренний слой 212, имеющий такую же форму, как внешний слой 210. Внутренний слой сплетен предпочтительно с использованием 144 жил из проволоки с памятью формы, диаметр которой может быть от 0,001 до 0,003 дюймов, но, предпочтительно, 0,0015 дюймов. Углы наклона оплеток в слоях 210 и 212 предпочтительно одинаковы, но могут также различаться, без выхода за пределы объема изобретения. Как замечено выше, концы 216 и 218 плетеных слоев следует закреплять, чтобы не допускать расплетания оплеток. В предпочтительном варианте осуществления применяют зажимы 220, выполненные из платиноиридиевого сплава или нержавеющей стали, чтобы связывать соответствующие концы проволочных жил на каждом конце 216 и 218 трубчатых плетеных элементов, образующих окклюзионное устройство 200. Зажимы 220 предпочтительно ориентированы наружу от дисков, как показано на фиг.11а, но, в альтернативном варианте, могут быть несколько углублены в поверхность диска, хотя полное заглубление зажимов потребует углубления в торцевых стенках центрального участка и стенках дисков, чтобы адаптироваться к длине зажимов. В альтернативном варианте, для закрепления концов металлических жил внешнего слоя структуры можно применять зажимы, отличающиеся от тех, которые служат для закрепления концов металлических жил каждого из внутренних слоев. Следует понимать, что другие подходящие крепежные средства можно присоединять к концам другими способами, например сваркой, пайкой мягким припоем, пайкой твердым припоем, с помощью биосовместимого вяжущего материала или любым другим подходящим способом. Один или оба зажима 220 могут содержать резьбовое отверстие 222, которое служит для соединения устройства 200 с доставочной системой (не показанной). В показанном варианте осуществления зажимы 220 имеют, в общем, цилиндрическую форму и содержат обжимное углубление для вмещения концов проволочных жил, чтобы, по существу, предотвращать перемещение проволок друг относительно друга.
При использовании необработанных NiTi-структур жилы будут стремиться к возвращению в их расплетенную конфигурацию, и плетеные слои 210 и 212 могут очень быстро расплетаться, если концы отрезков плетеных слоев, которые вырезаны для формирования устройства, не закреплены друг относительно друга. Зажимы 220 полезны для предохранения слоев оплетки от расплетания на каждом конце. Пайка NiTi-сплавов мягким и твердым припоем оказалась достаточно сложной, но концы можно соединять сваркой, например точечной сваркой посредством лазерного сварочного аппарата. При резке структуры, содержащей несколько слоев 210 и 212, в заданные размеры, следует следить за тем, чтобы слои структур не расплетались. В случае трубчатых оплеток, например, сформированных из NiTi-сплавов, отдельные жилы будут стремиться к возвращению в их термически зафиксированную конфигурацию, если не будут скреплены. Если оплетка термически обработана для фиксации жил в сплетенной конфигурации, то они обычно будут оставаться в сплетенной форме, и только концы будут расплетаться. Однако, возможно, экономически эффективнее было бы просто формировать оплетку без термообработки оплетки, так как структура будет термически обрабатываться снова при формировании медицинского устройства.
В одном варианте осуществления окклюдера (не показанном), предназначенном для подачи по проволочному направителю, зажимы 220 могут содержать два концентрических кольца, при этом, плетеные проволоки закреплены между кольцами, либо с использованием ранее описанных способов, либо обжимом внешним кольцом проволок и внутреннего кольца. Использование внутреннего кольца в зажимах 220 обеспечивает центральный просвет для сдвигового прохода проволочного направителя. В резьбовом зажиме можно применять либо внутреннюю резьбу (внутреннее кольцо), либо внешнюю резьбу (внешнее кольцо), при условии, что имеется проход для проволочного направителя.
После того, как структуру сжимают так, чтобы подогнать к стенкам, образующим внутреннюю поверхность пресс-формы, слои структур можно подвергать термообработке, например, описанной выше. Когда пресс-форму снова открывают, структура будет, в общем, оставаться в ее деформированной сжатой конфигурации. Сформированное устройство 200 можно складывать, например, в общем, аксиальным растягиванием зажимов 220 один от другого, что, обычно, будет приводить к складыванию устройства 100 к его оси. Затем сложенное устройство можно присоединить к доставочному устройству, например, удлиненному гибкому нажимному проводу, и пропустить по доставочному катетеру для развертывания в предварительно выбранном месте в теле пациента. Применение полученного устройства для закрытия PDA аналогично тому, как описано в патенте США №5,846,261 Котулы, и не требует повторного описания в настоящей заявке.
Другие альтернативные варианты осуществления схематично показаны на фиг.12а-12f. Каждое из конструктивных исполнений содержит полезные особенности, диапазон размеров, выбор структур и т.п., как в ранее описанных вариантах осуществления, за исключением того, что отмечено. На фиг.12а показаны диски 202' и 204', изготовленные из одного слоя, загнутого назад на себя, тогда как центральный участок является двухслойным. В данном случае угол наклона внутреннего слоя требуется увеличивать по сравнению с внешним слоем, чтобы оба слоя имели одинаковую длину в сложенном состоянии. Это дает проектировщику универсальное средство получения отличающихся характеристик дискообразного участка относительно центрального участка устройства. На фиг.12f изображен вариант осуществления, который отличается обратным конструктивным исполнением с двойными слоями, расположенными вплотную изнанка к изнанке, на дискообразном участке и с одним слоем на центральном участке или разной формой каждого слоя на центральном участке, как показано.
На фиг 12b показан вариант конструктивного исполнения, в котором несколько плетеных слоев содержат концевые проволоки, соединенные на одном конце в общем зажиме, но в котором внутренний слой на противоположном конце содержит зажим, который свободно смещается и обособлен от зажима для внешнего слоя. Данное конструктивное исполнение позволяет оплеткам независимо иметь разные длины в сжатом состоянии, чтобы угол наклона можно было изменять как требуется. Внутренний слой также может повторять форму внешнего слоя в целом, при желании, с разными углами наклона в слоях.
В варианте осуществления, показанном на фиг.12с, внутренний слой 212 подвешен посредством соединителей из шовного материала между слоями, и концевые зажимы каждого слоя не зависят один от другого.
На фиг.12d внутренний слой 212 содержит независимые концевые зажимы, как на фиг.12с, но, вместо соединения слоев шовными материалами, слои 210 и 212 снабжены концевыми зажимами, соединенными упругими элементами, выполненными, например, из силиконового каучука. Фиг.12е аналогична фиг.12d, за исключением того, что соединитель может быть неупругим, например, шовным материалом или проволокой, и может быть присоединен, по желанию, только около одного набора концевых зажимов. Все варианты осуществления, показанные на фиг.12а-12f, характеризуются относительно небольшим диаметром Е по сравнению с диаметрами В и С, чтобы сохранять преимущества шарнирного поворота. Диаметры А, В, С и Е задаются как на фиг.11а. Предполагается, что различные дополнительные характеристики, как показано на фиг.12а-12f, можно сочетать любым способом, предпочтительным для любого варианта осуществления, описанного в настоящей заявке.
Различные варианты осуществления для коррекции параклапанной недостаточности (PVL) показаны на фиг.13а-13f. На фиг.13а показан искусственный двухстворчатый клапан 230, вшитый шовным материалом 232 в пациента. Три косо заштрихованных участка 234, 236 и 238 вдоль манжеты клапана представляют открытые участки, на которых ткань отходит от манжеты из-за слабости ткани или обрыва или ослабления шовных материалов. Данные открытые участки позволяют крови обходить клапан, что приводит к недостаточности сердечной функции и снижению артериального давления. Настоящее изобретение предназначено для закрытия/окклюзии данных PVL, например, показанных на фиг.13а-13f различных устройств.
Окклюзионное устройство 300 для коррекции PVL в соответствии с данным вариантом осуществления изобретения можно изготовить, предпочтительно, в соответствии с вышеописанным способом, заключающемся в том, что деформируют нескольких слоев 310, 312, в общем, концентрически ориентированной трубчатой металлической структуры для подгонки к формующей поверхности пресс-формы и термически обрабатывают слои структуры, чтобы, по существу, зафиксировать слои структуры в их деформированном состоянии. Как показано также с большим увеличением на виде на фиг.13b-I, внешний слой 310 содержит каркас, который ограничивает внешнюю форму медицинского устройства 300. Каркас предпочтительно сформирован из 144 сплетенных жил, диаметры которых находятся в диапазоне от 0,0015 до приблизительно 0,0035 дюймов, но, предпочтительно, равен 0,002 дюймам. Угол наклона оплетки может составлять от 45 до 70 градусов, но, предпочтительно, равен 60 градусов. Внутри данного каркаса находится внутренний слой 312. Возможно, полезно было бы также встроить третий слой 314 (не показанный) в качестве внутренней вставки. Внутренний слой можно сплести с использованием 144 жил из проволоки с памятью формы, диаметр которой может быть от 0,001 до 0,002 дюймов, но, предпочтительно, 0,0015 дюймов. Угол наклона оплетки в слоях 310 и 312, предпочтительно, является одинаковым. Как отмечено выше, концы 316 и 318 сплетенных слоев следует закреплять, чтобы предотвратить расплетание оплеток. В предпочтительном варианте осуществления зажимы 320 используют для связывания соответствующих концов проволочных жил на каждом конце 316 и 318 трубчатых плетеных элементов, образующих окклюзионное устройство 300. В альтернативном варианте для закрепления концов металлических жил внешнего слоя структуры можно использовать зажимы, отличающиеся от зажимов, которые используют для закрепления концов металлических жил каждого из внутренних слоев. Следует понимать, что другие подходящие крепежные средства можно присоединять к концам другими способами, например сваркой, пайкой мягким припоем, пайкой твердым припоем, с помощью биосовместимого вяжущего материала или любым другим подходящим способом. Один или оба зажима 320 внешнего слоя могут содержать резьбовое отверстие 322, которое служит для соединения устройства 300 с доставочной системой (не показанной). В показанном варианте осуществления зажимы 320 имеют, в общем, цилиндрическую форму и содержат обжимное углубление для вмещения концов проволочных жил, чтобы, по существу, предотвращать перемещение проволок друг относительно друга.
При использовании необработанных NiTi-структур жилы будут стремиться к возвращению в их расплетенную конфигурацию, и плетеные слои 310 и 312 могут очень быстро расплетаться, если концы отрезков плетеных слоев, которые вырезаны для формирования устройства, не закреплены друг относительно друга. Зажимы 320 полезны для предохранения слоев оплетки от расплетания на каждом конце. Пайка NiTi-сплавов мягким и твердым припоем оказалась достаточно сложной, но концы можно соединять сваркой, например точечной сваркой посредством лазерного сварочного аппарата. При резке структуры, содержащей несколько слоев 310 и 312, в заданные размеры, следует следить за тем, чтобы слои структур не расплетались. В случае трубчатых оплеток, например, сформированных из NiTi-сплавов, отдельные жилы будут стремиться к возвращению в их термически зафиксированную конфигурацию, если не будут скреплены. Если оплетка термически обработана для фиксации жил в сплетенной конфигурации, то они обычно будут оставаться в сплетенной форме, и только концы будут расплетаться. Однако, возможно, экономически эффективнее было бы просто формировать оплетку без термообработки оплетки, так как структура будет термически обрабатываться снова при формировании медицинского устройства.
Поскольку отверстия PVL имеют различные формы, то предполагается, что для закрытия упомянутых подтеканий потребуются окклюзионные устройства с несколькими размерами и формами. Кроме того, важно установить окклюдер надежно, чтобы предотвратить перемещение или эмболизацию устройства. Как показано на фиг.13b-I, устройство 300 сформировано из двух слоев, каждый из которых имеет одинаковую форму. На фиг.13b-II представлен вид в плане устройства 300, и на фиг.13b-III представлен вид с торца устройства. Данное конкретное конструктивное исполнение предназначено для закрытия отверстий, которые имеют несколько продолговатую форму. На узкой или на широкой стороне расширенной формы можно поместить рентгеноконтрастные маркеры, чтобы помогать врачу ориентировать устройство. Упомянутые маркеры могут представлять собой рентгеноконтрастные платиновые проволочные или платино-иридиевые маркеры, прикрепленные к оплетке таким способом, при котором не создается помех складыванию или саморасширению оплетки. Благодаря небольшому диаметру проволоки продолговатая форма может согласовываться с формами, которые могут быть более закругленными или удлиненными. На фиг.13с показан окклюдер 324 серповидной формы, и на фиг.13d показан круглый окклюдер 326. На фиг.13е один край устройства 336, который сопрягается с манжетой 240, выполнен по форме для согласования с формой манжеты, тогда как другая сторона, которая сопрягается с тканью 242, имеет форму, более подходящую к толщине ткани в месте сопряжения. С целью иллюстрации, размеры приведены для серповидного окклюдера, показанного на фиг.13b, но остаются подобными для других форм, где применимо. Все размеры даны в мм.
А=6, В=2, С=10, D=6, Е=6, F=9, G=7, H=2
На фиг.13f показан предпочтительный зажим 320 для устройства 300, рассчитанный на пригодность к доставке окклюдера по проволочному направителю. В данном конструктивном исполнении зажимы 320 должны содержать центральный проход 328 для сдвига проволочного направителя сквозь него. Поэтому зажим 320 изготовлен с внутренним кольцом 330, имеющим внутренний диаметр немного больше (около 0,002-0,004 дюймов), чем диаметр проволочного направителя. Зажим содержит также достаточно большое внешнее кольцо 332, чтобы вмещать концы сплетенных проволок между двумя кольцами. Внешнее кольцо можно обжимать для прижима внешнего кольца к проволокам и внутреннему кольцу, или концы проволок и кольца можно сваривать, паять твердым припоем, паять мягким припоем или скреплять клеем или другими известными средствами. По меньшей мере, один из зажимов содержит резьбу, либо внешнюю на внешнем кольце зажима, либо внутреннюю во внутреннем кольце. Если применяют внутреннюю резьбу, то внутреннее кольцо следует увеличить для вмещения доставочного устройства с ответной резьбой и с внутренним просветом, выполненным в размер для прохода проволочного направителя сквозь зажим с резьбой.
Система для доставки по проволочному направителю особенно полезна при доставке окклюдера для коррекции в случаях PVL. Одним из наиболее сложных аспектов данного случая является доставка устройства через дефект вблизи манжеты клапана. Из-за турбулентности крови в области клапана целесообразно сначала разместить ориентируемый проволочный направитель с небольшой площадью поверхности сквозь дефект и, затем, подать доставочное устройство и катетер по проволочному направителю. В альтернативном варианте проволочный направитель может устанавливаться через катетер и доставочное устройство и направлять проход системы по сосудистой сети. Вблизи дефекта клапана проволочный направитель можно независимо проводить сквозь дефект, и, затем, катетер и доставочное устройство можно подавать по проволочному направителю.
Способ коррекции параклапанной недостаточности может включать в себя следующие этапы: (1) продвигают проволочный направитель по сосудистой сети тела и через отверстие, создающее параклапанную недостаточность; (2) подают по проволочному направителю катетер, содержащий окклюдер, соединенный с доставочным устройством, пока дистальный конец катетера не пересечет отверстие, создающее параклапанную недостаточность; (3) развертывают дистальный участок (дистальный относительно сужения) окклюдера путем манипулирования доставочным устройством для выдвижения дистального участка окклюдера за дистальный конец катетера, что вызывает саморасширение дистального участка к его предварительно заданной форме; (4) отводят катетер и доставочное устройство в проксимальном направлении, пока расширяющийся участок окклюдера не приходит в контакт с тканью вблизи одной стороны отверстия; (5) вытягивают катетер в проксимальном направлении относительно доставочного устройства, чтобы обнажить остающийся проксимальный участок окклюдера, при одновременном предоставлении доставочному устройству возможности выдвигаться в дистальном направлении, когда окклюдер саморасширяется и приходит в контакт с тканью вблизи противоположной стороны отверстия; (6) отсоединяют доставочное устройство от окклюдера после того, как устройство установлено надлежащим образом для закрытия отверстия; и (7) извлекают доставочное устройство и катетер из тела.
Альтернативный способ коррекции параклапанной недостаточности аналогичен вышеописанному, но содержит этап, заключающийся в том, что: продвигают проволочный направитель по сосудистой сети через предварительно сформированный или управляемый катетер, чтобы облегчить проход сквозь отверстие, создающее параклапанную недостаточность. Вспомогательный дополнительный этап заключается в том, что: извлекают катетер после пересечения создающего недостаточность отверстия и до доставки окклюдера.
Другой вариант осуществления окклюдера является вариантом устройств, показанных на фиг.12a-12f, в котором окклюзионное устройство 400, как показано на фиг.14а-14с, состоит из мягкой податливой внешней оплетки 410, охватывающей объем 430, который предварительно сформирован согласно требованию с помощью, по меньшей мере, двух внутренних сплетенных трубчатых элементов 412а, b, c, расположенных в один ряд, с общими соединителями концевых проволок оплетки, по меньшей мере, на одном конце. Как можно видеть на фиг.14b и 14с, несколько оплеток не обязательно должны быть концентрическими. Данная схема расположения позволяет внутренним сплетенным элементам 412 сдвигаться друг относительно друга для заполнения доступного объема неизвестного размера или формы, например удлиненной, серповидной или овальной формы полости. Это обеспечивается выбором термически фиксированной формы для оплеток 412, которые имеют диаметр, достаточно большой, чтобы прикладывать усилие к внешней трубчатой оплетке для поджима внешней оплетки к стенке полости, в которой устанавливают устройство. Чтобы совместно использовать общий зажим концевых проволок, стенки внутренних трубчатых оплеток должны прижиматься друг к другу на концах и принимать серповидную форму для прилегания по форме кольца вокруг зажима концов проволок, как показано, около зажима 420 на фиг.14а. Проксимальный зажим 420 на зажиме 418 содержит резьбу (не показанную) для соединения с доставочным катетером, не показанным. Проксимальный зажим 420 может или не может также зажимать концы проксимальных концов проволок внутренних оплеток. В предпочтительном варианте проксимальные концы проволок оплеток 412 должны присоединяться к зажиму 420 привязкой или упругим элементом, чтобы допускать изменение длины оплетки, которая будет изменяться в зависимости от формы устройства 400 внутри полости. Внешняя оплетка для данного варианта осуществления может быть оплеткой из 144 нитиноловых проволок диаметром от 0,001 до 0,002 дюймов. Внутренние оплетки могут быть сформированы из либо 72, либо 36 нитиноловых проволок с диаметром от 0,001 до 0,003 дюймов. Дополнительный вариант осуществления для доставки по проволочному направителю осуществим с использованием зажимов 420 концов проволок, которые конструктивно выполнены из двух колец, как описано в предыдущих вариантах осуществления.
В дополнительном варианте осуществления 500, как показано на фиг.15, внешняя оплетка 510 предварительно сформирована для ограничения конкретной объемной формы 530. Трубчатая оплетка 512 меньшего диаметра, которая предварительно сформирована в форме бисерной цепочки, заключена внутри внешней оплетки и совместно использует, в коаксиальном расположении, зажим 520 дистальных концов проволок внешней оплетки. Внутренняя оплетка 512 меньшего размера намного длиннее, чем внешняя оплетка 510, и предназначена для зигзагообразной укладки в объем 530, ограниченный внешней оплеткой, когда оплетку 512 вставляют, чтобы целиком заполнять объем и способствовать подгонке внешней оплетки к форме полости, в которой она находится. Зажим 520 дистальных концов сплетенных проволок на конце 516 проволок предпочтительно имеет компоновку зажима, состоящего из двух частей, с внутренним кольцом и внешним кольцом, сжимающими проволоки оплеток между кольцами. Зажим 522 проксимальных концов сплетенных проволок имеет аналогичную конструкцию, но внешнее кольцо снабжено резьбой для сопряжения с резьбой на доставочном катетере 540 для избирательного соединения между устройством и доставочным катетером. В данном варианте осуществления участок внутренней оплетки остается внутри доставочного катетера, когда внешняя оплетка полностью развернута. Чтобы доставить остаток внутренней оплетки 512 в объем 530, нажимная проволока 528 внутри доставочного катетера 540 воздействует на проксимальный концевой зажим 523 концов проволок оплетки 512 для полного выдвижения оплетки из доставочного катетера. Нажимная проволока 528 может, по желанию, иметь резьбовой конец для зацепления с вспомогательной резьбой в зажиме 523 проволочных концов. Доставочный катетер 540 будет продвигаться к месту лечения по интродьюсеру. Высокая густота проволок внутри объема 530 способствует ускорению гемостаза, при сохранении узкого профиля для доставки. Сферическая форма бисерной цепочки заполняет объем сферой по сфере и по внешней оплетке и, тем самым, прижимает поверхность внешней оплетки к стенке полости, подлежащей закрытию. В данном варианте осуществления внешняя оплетка должна быть мягкой и податливой. Подходящей должна стать оплетка из 144 нитиноловых проволок диаметром 0,001-0,002 дюймов. Внутренняя оплетка может быть либо из 72, либо из 36 нитиноловых проволок, и диаметр проволок может быть от 0,001 до 0,003 дюймов. Внешний и внутренний плетеные слои термически фиксируются, как описано выше, в требуемой объемной форме и форме бисерной цепочки, как требуется. Зажимы 520 и 523 концов проволок могут иметь конфигурацию из двух колец, как описано выше в других вариантах осуществления, чтобы устройство можно было выполнить для доставки по проволочному направителю.
Способ закрытия полости тела состоит из следующих этапов: (1) обеспечивают окклюдер, содержащий, по меньшей мере, первый саморасширяющийся плетеный трубчатый слой, ограничивающий предварительно заданную объемную форму, и второй плетеный элемент, более длинный, чем первый плетеный элемент в конфигурации, сложенной для доставки, при этом второй плетеный элемент коаксиально соединен на одном конце с концом первого плетеного слоя, второй плетеный элемент имеет форму, занимающую повторяющийся предварительно заданный объем и намного меньшую, чем предварительная заданная форма первого плетеного слоя, и, таким образом, как первый, так и второй плетеные элементы имеют сложенную удлиненную узкопрофильную форму для доставки по катетеру и предварительно заданный саморасширяющийся объем, занимающий пространство для закрытия полости тела; (2) продвигают дистальный конец доставочного катетера, содержащего окклюдер и доставочное устройства, в полость тела; (3) выдвигают дистальный конец окклюдера из катетера, чтобы дать первому плетеному слою окклюдера возможность саморасшириться внутри катетера; продвигают второй плетеный элемент в дистальном направлении внутри объема, занимаемого первым плетеным слоем, пока весь саморасширяющийся второй плетеный элемент не окажется заключенным внутри объема; (4) отсоединяют доставочное устройство от окклюдера; (5) извлекают катетер и доставочное устройство из тела. Вспомогательный дополнительный этап вышеописанного способа заключается в том, что доставляют окклюдер, доставочное устройство и катетер по проволочному направителю и извлекают проволочный направитель из полости перед саморасширением первого плетеного слоя.
В другом варианте осуществления, показанном на фиг.16a-16d и предназначенном, в основном, для закрытия перимембранного VSD, центральный диаметр устройства ослаблен за счет уплощенного или обращенного участка на окружности, чтобы ослабить давление на проводящий пучок Гиса в сердце на мышечном участке перегородки и, тем самым, предотвратить блокаду сердца (фиг.16а). Кроме того, устройство содержит только один шарнирно-поворачивающийся фланец 600 (в правой камере) с небольшим диаметром Е, и фланец 602 на противоположном конце (в левой камере) ослаблен по диаметру для предотвращения помех работе аортального клапана. Предполагается, что единственный шарнирно-поворачивающийся фланец 600 будет ослаблять давление на проводящий пучок Гиса, чтобы помогать предотвращению блокады сердца, и что отсутствие шарнирного поворота на стороне левой камеры обеспечит более эффективное сопротивление смещению устройства под действием более высокого артериального давления (фиг.16b и 16с). Альтернативный вариант осуществления для ослабления диаметра фланца 602 для левой камеры с целью предотвращения помех работе аортального клапана заключается в смещении фланца для левой камеры с оси центрального участка устройства таким образом, что фланец смещен от клапана, как показано на фиг.16d. Предполагается также дополнительная модификация, заключающаяся в устранении шарнирного поворота обоих фланцев, как показано на фиг.16d.
Хотя приведенные размеры относятся к устройству для закрытия PDA, однако предполагается, что форму данного устройства или его модификаций можно также использовать для других окклюзионных задач, например, для коррекции ASD, VSD, PFO или любой другой подобной аномалии. В альтернативном варианте, центральный участок может иметь бочкообразную форму, сферическую или цилиндрическую внешнюю поверхность с прямыми или конусными торцевыми стенками. Центральный участок может быть выполнен в форме сильфона, чтобы дополнительно приспосабливаться к изменению длины прохода, в форме двойного конуса с центральным участком около максимального диаметра или с любой другой формой, по требованию. Аналогично, диски не обязательно должны сходиться по конусу внутрь, но данное исполнение является предпочтительным. Диски могут быть предварительно отформованы в непараллельном расположении, и один диск может отличаться от другого по размеру. Хотя данное конструктивное исполнение является, предпочтительно, 2-слойным, предполагается также, что для изготовления устройства можно использовать дополнительные слои (3, 4 или более). Кроме того, слои могут быть с одинаковой частотой прокидок и одинаковым диаметром проволок, или слои могут изменяться в любом порядке или любым образом, в соответствии с требованиями конкретной прикладной задачи. Описанный вариант осуществления закупоривается относительно быстро по сравнению с ранее известными устройствами благодаря небольшому размеру пустот и большой площади поверхности, создаваемой многочисленными проволоками в нескольких слоях, и отличается более узким профилем, большей удерживающей силой и повышенной способностью к прилеганию, чтобы адаптироваться к множеству различных сосудистых проходов, при минимальных помехах естественному кровотоку в сосудах. Уменьшенный профиль данного устройства является достаточно узким, чтобы допускать доставку по 4-Fr катетеру или интродьюсеру. Кроме того, устройство 200 симметрично, и поэтому его можно доставлять посредством катетера либо со стороны легочной артерии, либо со стороны аорты, по выбору врача. Преимущество венозного доступа для закрытия PDA заключается в возможности лечения младенцев весом до 1 кг. Преимущество артериального доступа для немного более крупных недоношенных младенцев состоит в том, что как ангиографию, так и имплантацию устройства можно выполнять из общей точки доступа в бедренной артерии.
Благодаря значительному увеличению числа проволочных жил в составной многослойной конструкции больше не обязательно встраивать вшиваемый полиэфирный материал, чтобы сократить время, необходимое для создания полной окклюзии PDA, VSD, ASD, PFO, PVL или другого места сосудистой сети. Это не только снижает стоимость изготовления, но также облегчает заправку полученного устройства в доставочный катетер с уменьшенным размером в Fr (по «французской» шкале калибров). Уменьшение размера в Fr означает возможность коррекции более мелких сосудов, что является важным преимуществом. Настоящее изобретение обеспечивает также окклюдер в конструктивном исполнении, которое является более гибким, удобным для проведения и легче приспосабливающимся к изменениям геометрии дефекта и, в то же время, обеспечивает более совершенный зажим и меньшее проникновение в сосудистую сеть с каждой стороны дефекта. Проведение по проволочному направителю обеспечивает дополнительные варианты для доставки в труднодоступную анатомическую структуру. Благодаря симметрии устройства некоторые варианты осуществления допускают доставку либо с венозной, либо с артериальной стороны одного и того же дефекта.
Настоящее изобретение было описано с изложением существенных деталей в соответствии с патентной практикой, и чтобы снабдить специалистов в данной области техники информацией, необходимой для применения новых принципов и для изготовления и применения примерных вариантов осуществления, при необходимости. Однако следует понимать, что изобретение могут осуществлять устройства, различающиеся в частностях, и что можно создавать модификации, не выходящие за пределы объема самого изобретения. Например, дополнительные варианты, показанные для одного варианта осуществления, можно легко применить к другим вариантам осуществления. Хотя показаны многие варианты осуществления, изготовленные из двух плетеных слоев, в любой вариант осуществления можно вводить добавочные слои, при необходимости, для конкретной прикладной задачи, без выхода за пределы объема настоящего изобретения.
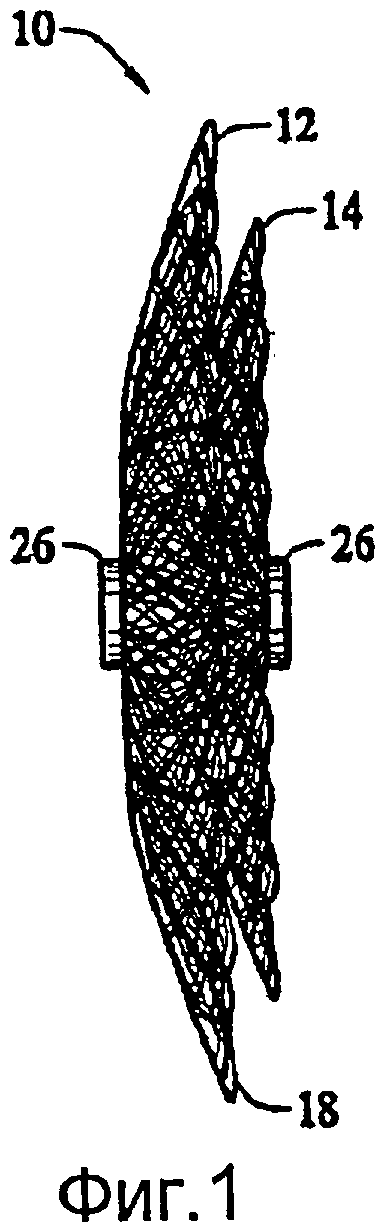
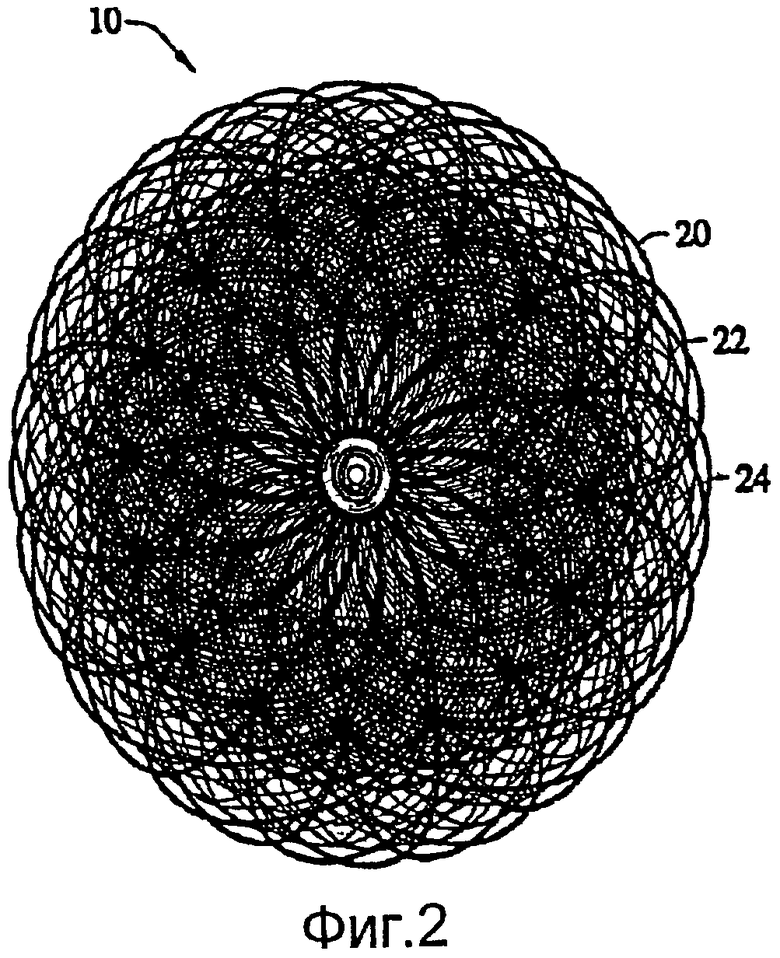
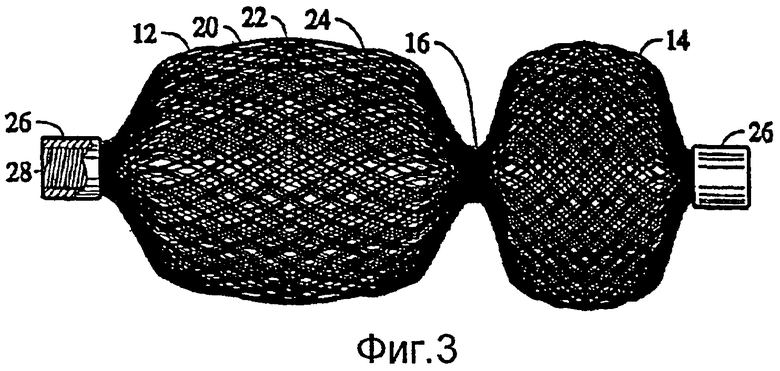

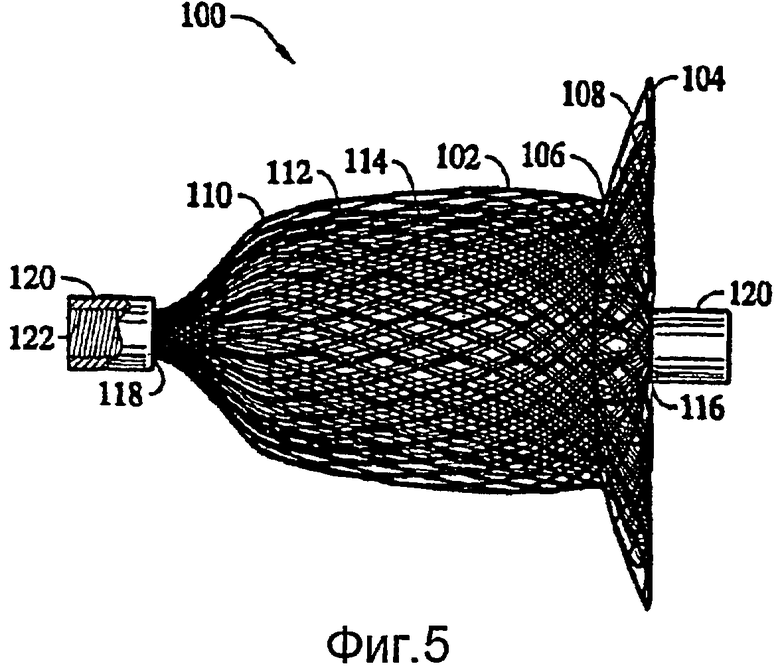

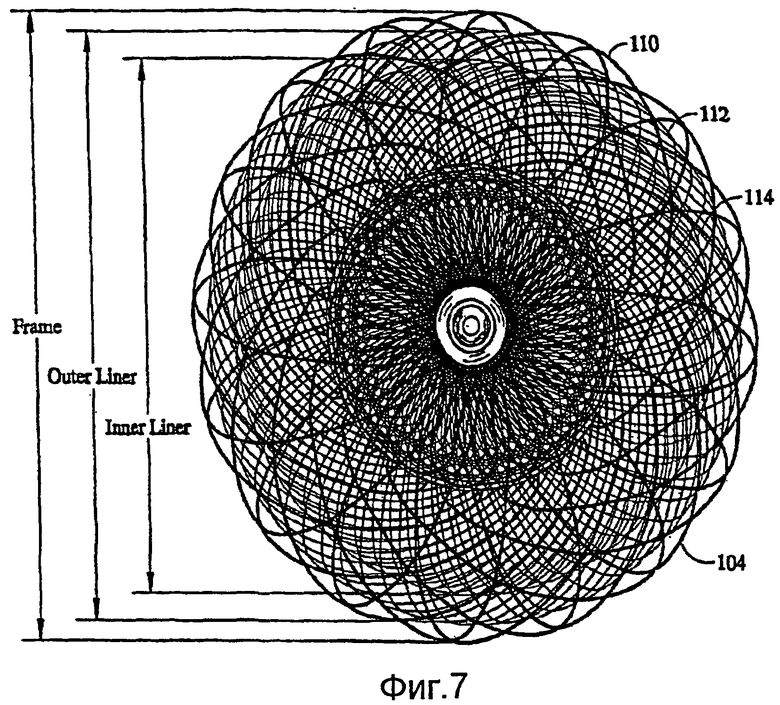
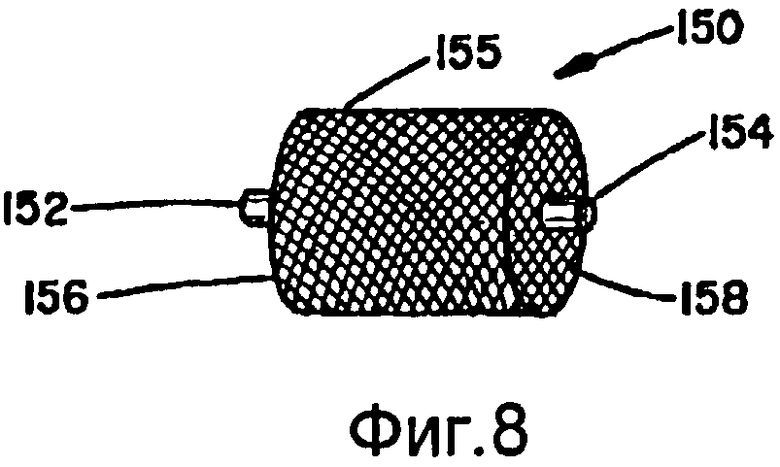
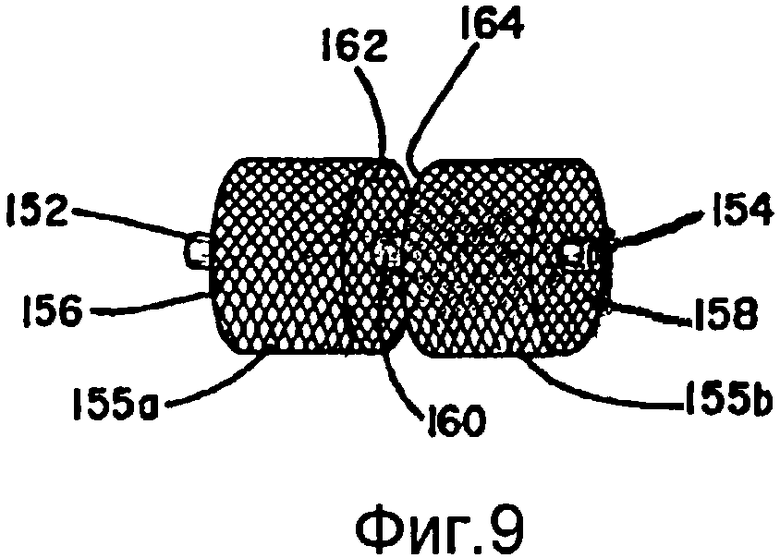
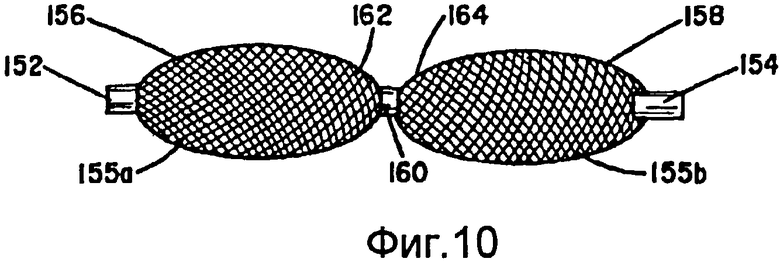

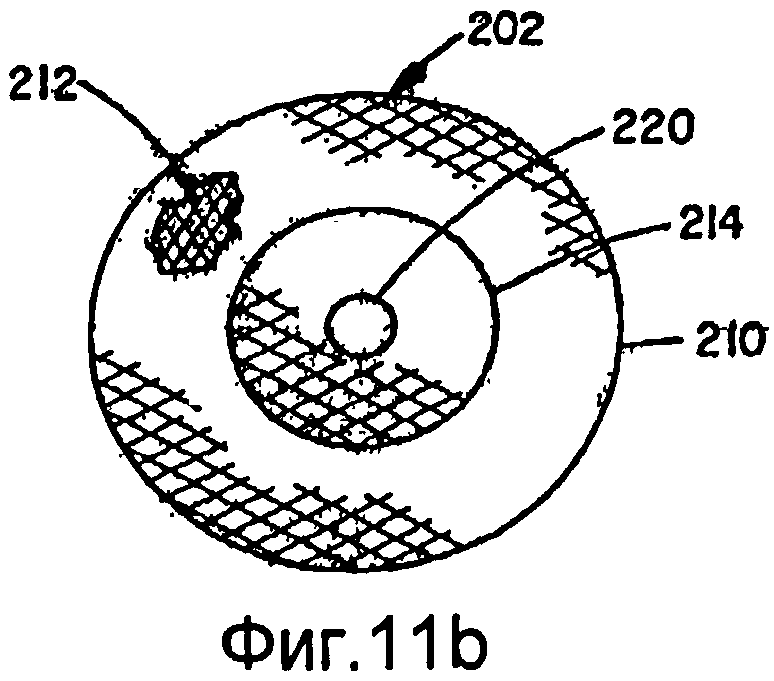

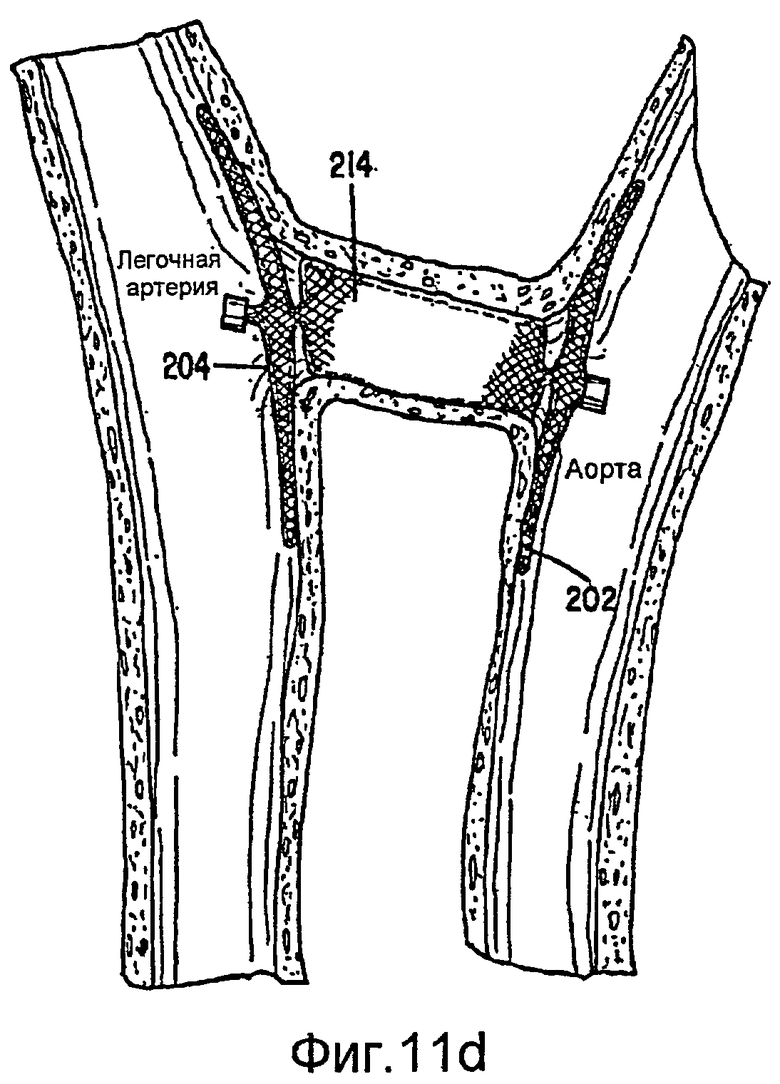
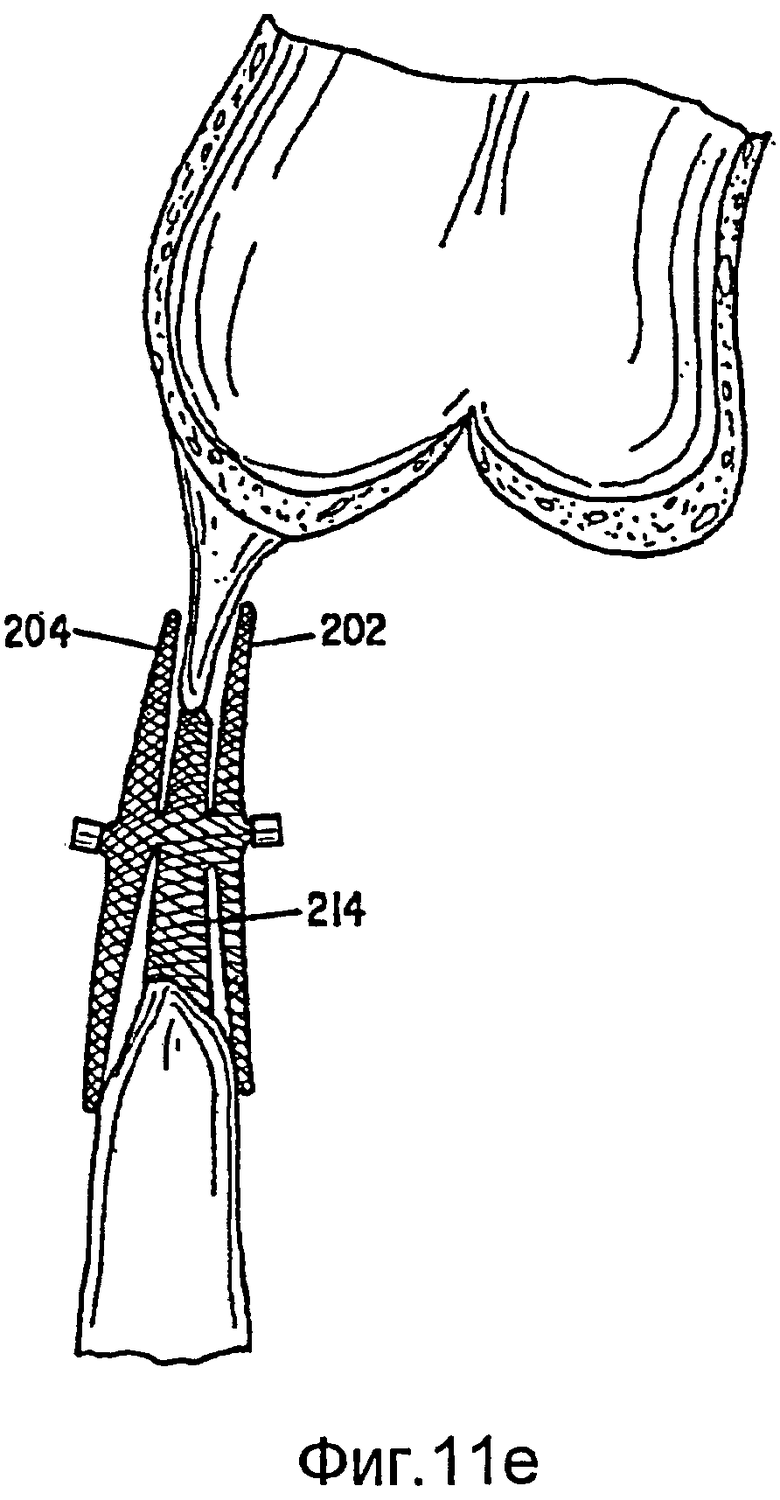
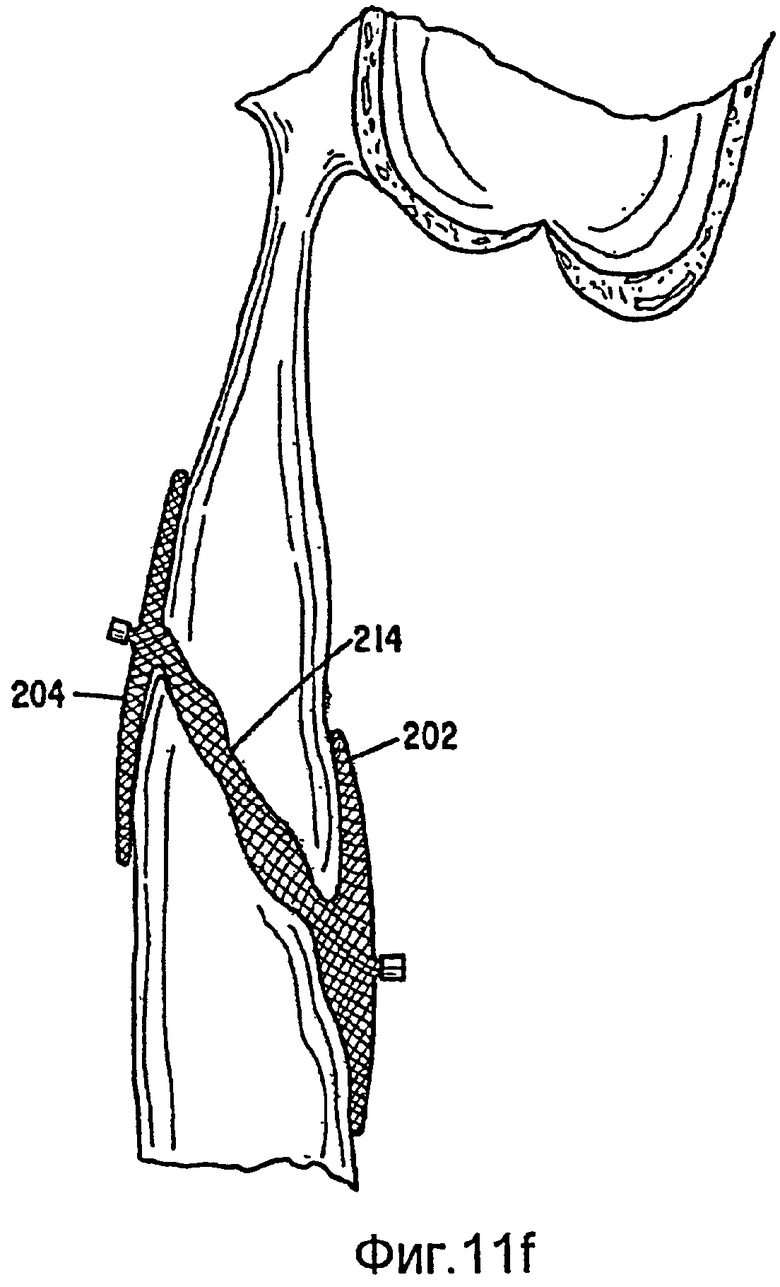

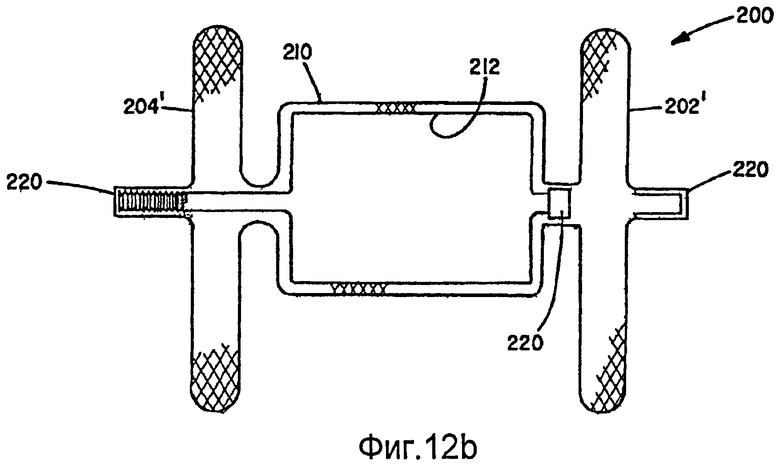
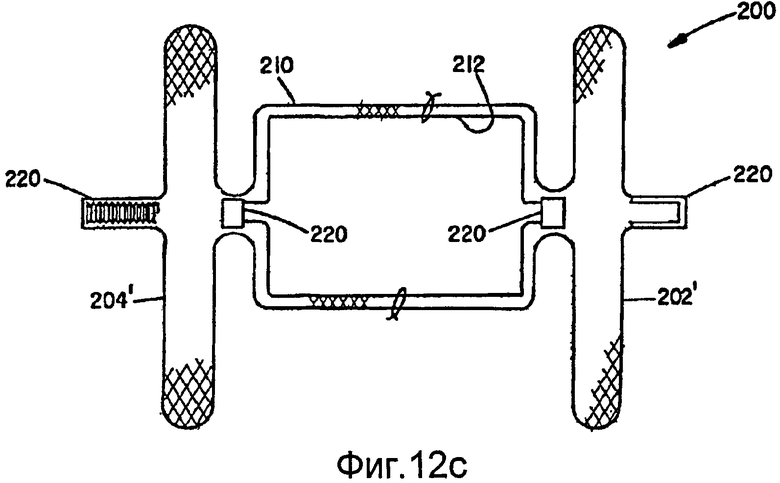
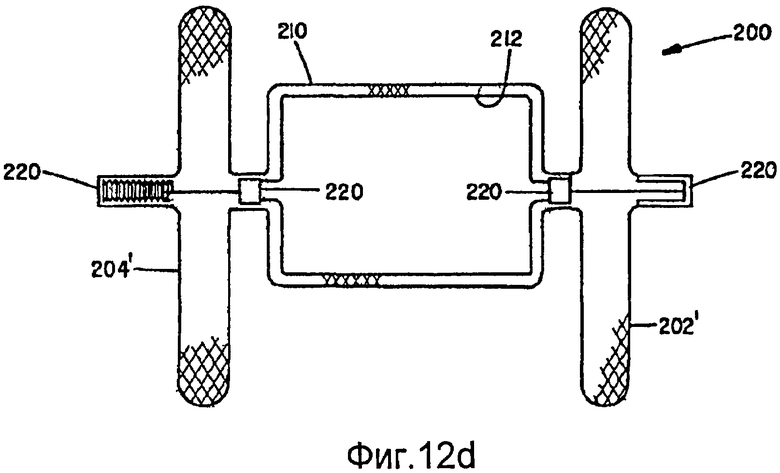
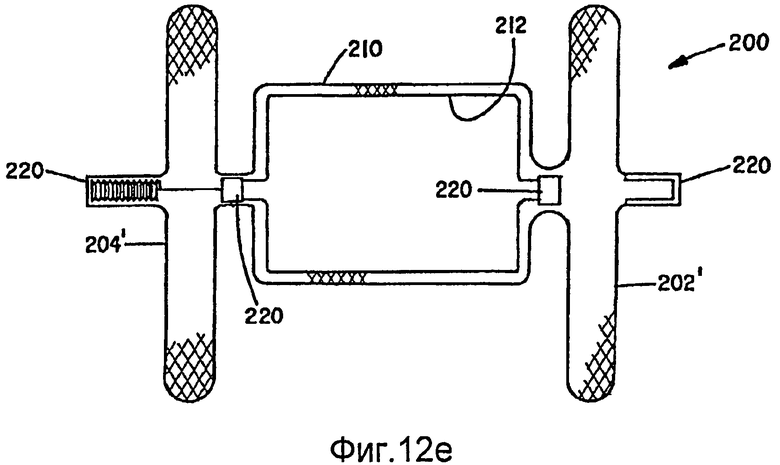
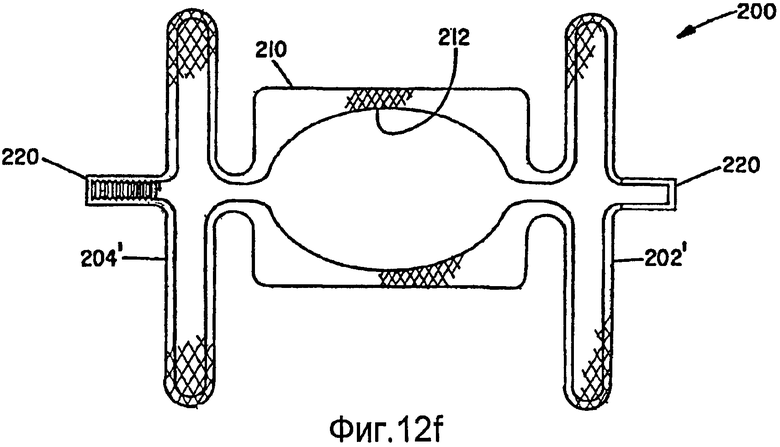
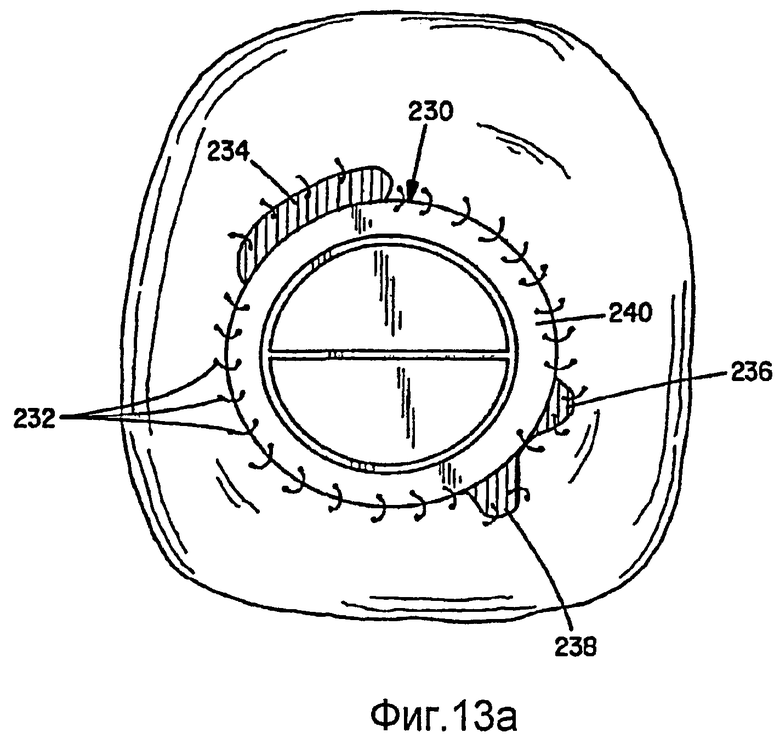

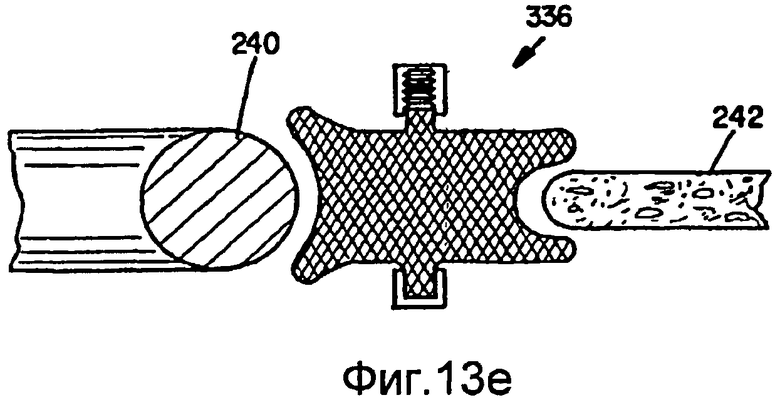
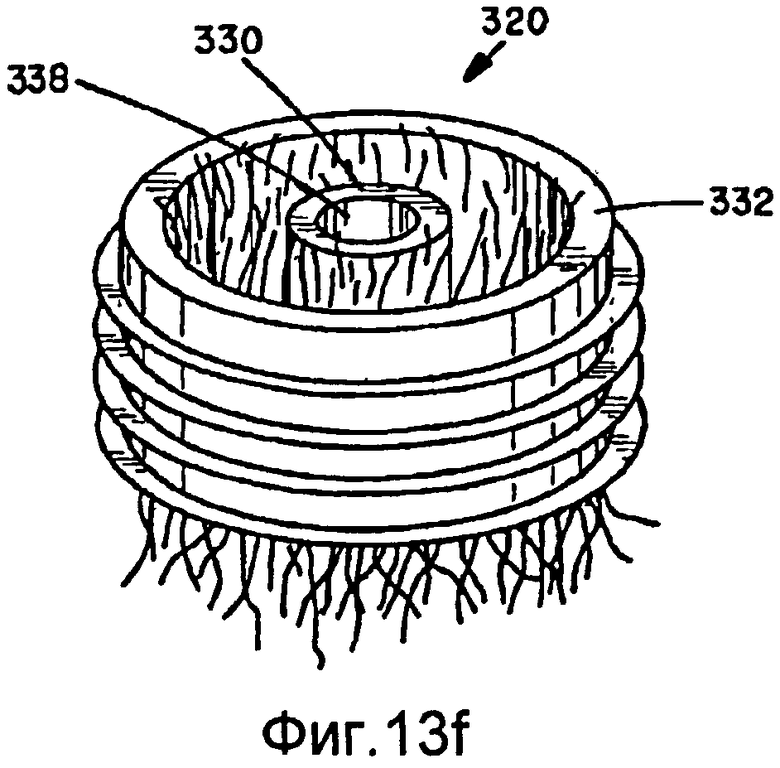
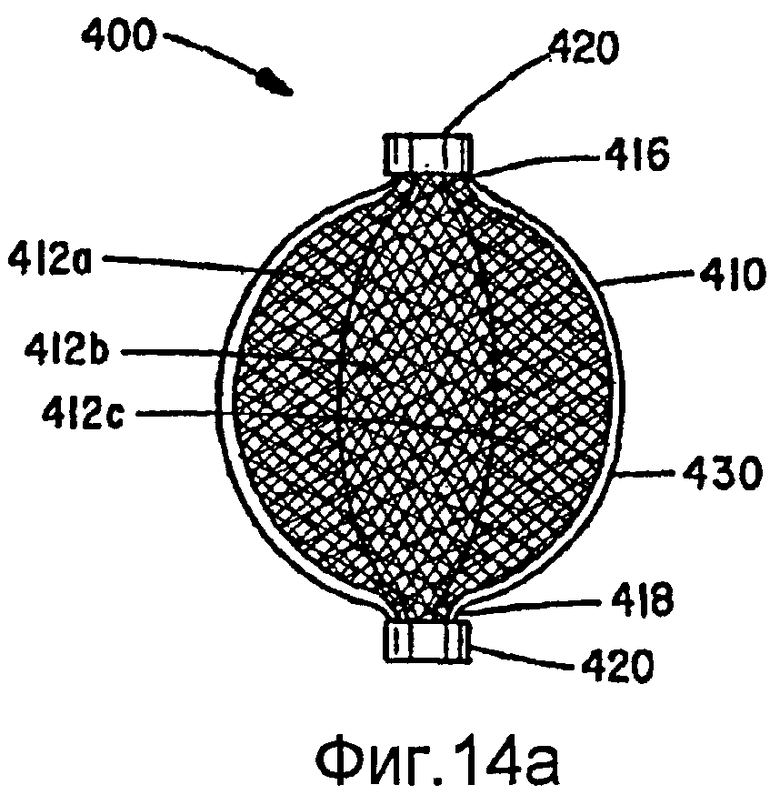
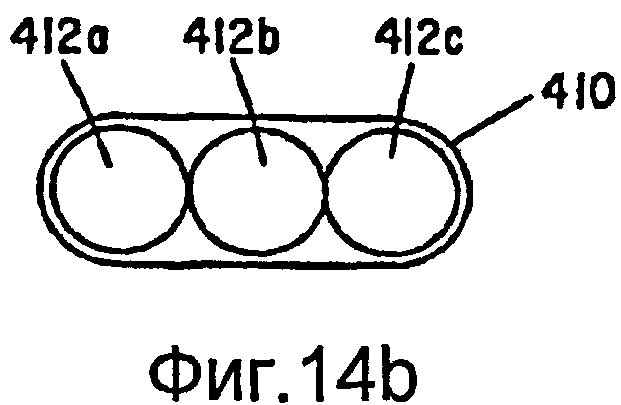
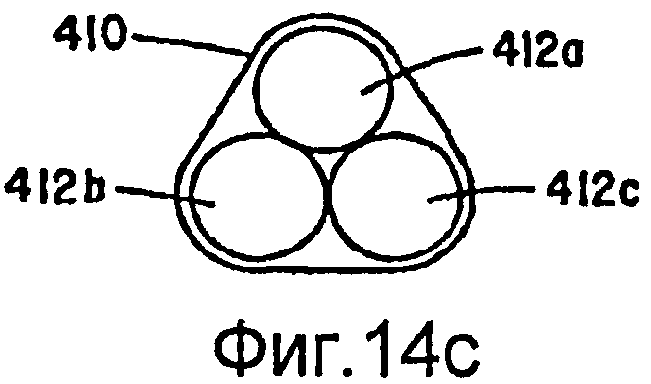
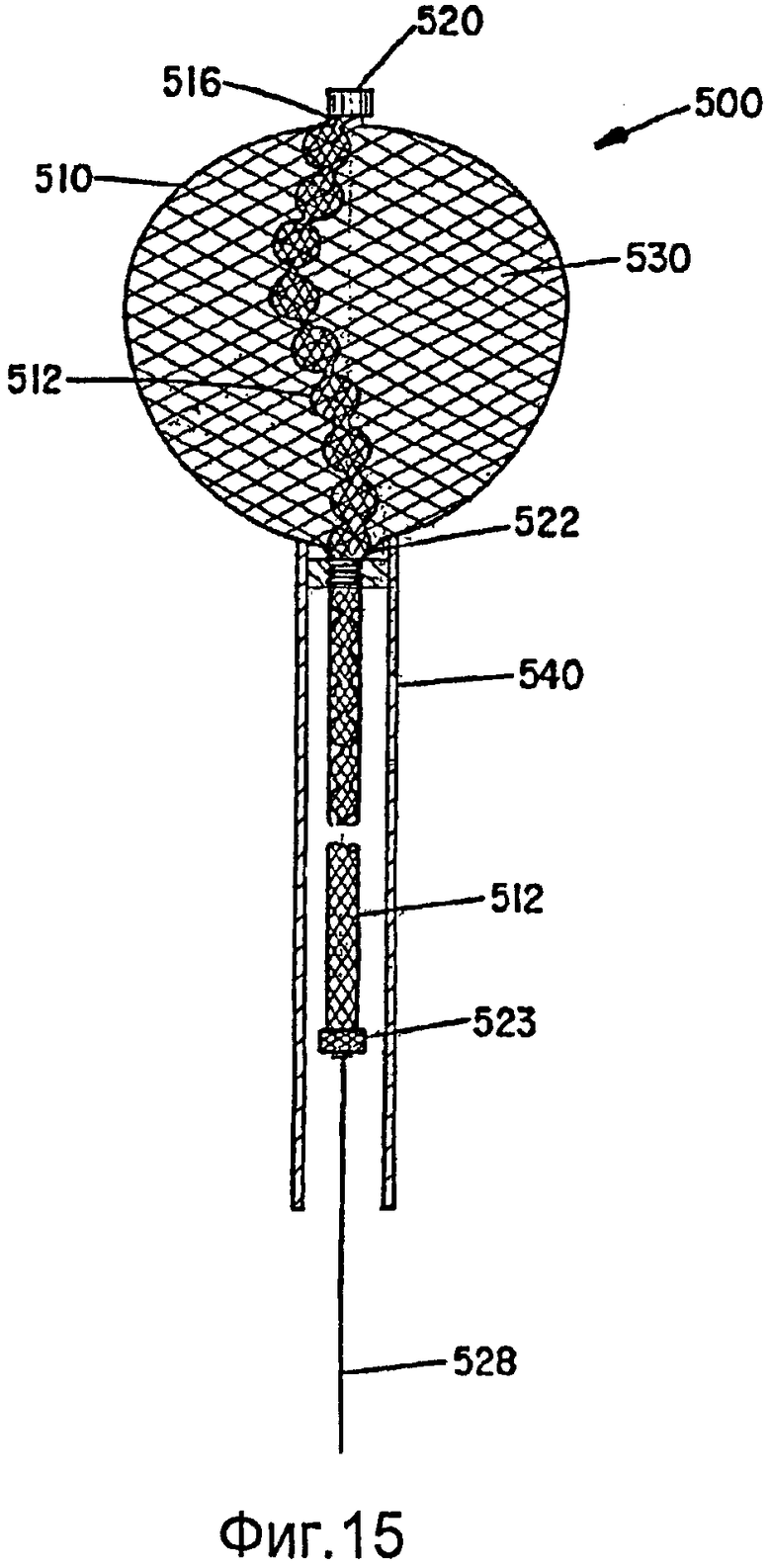
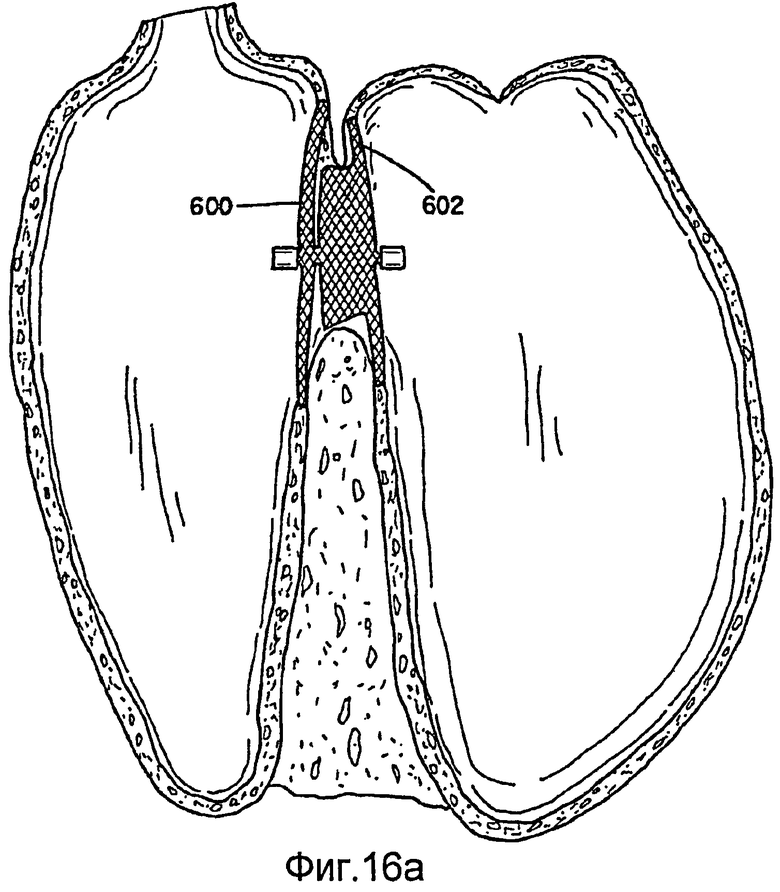
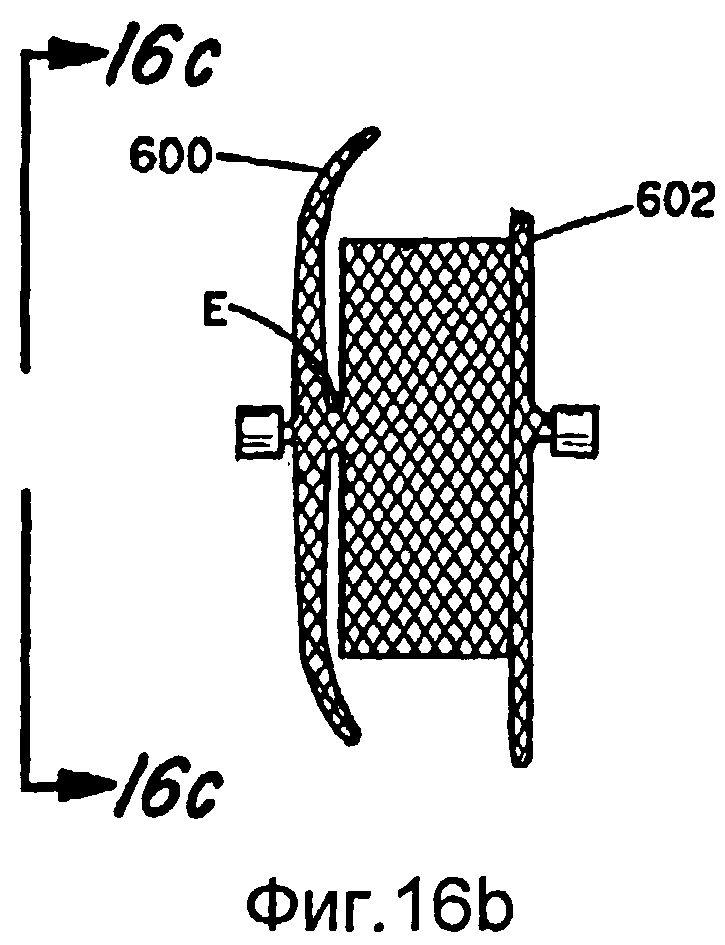
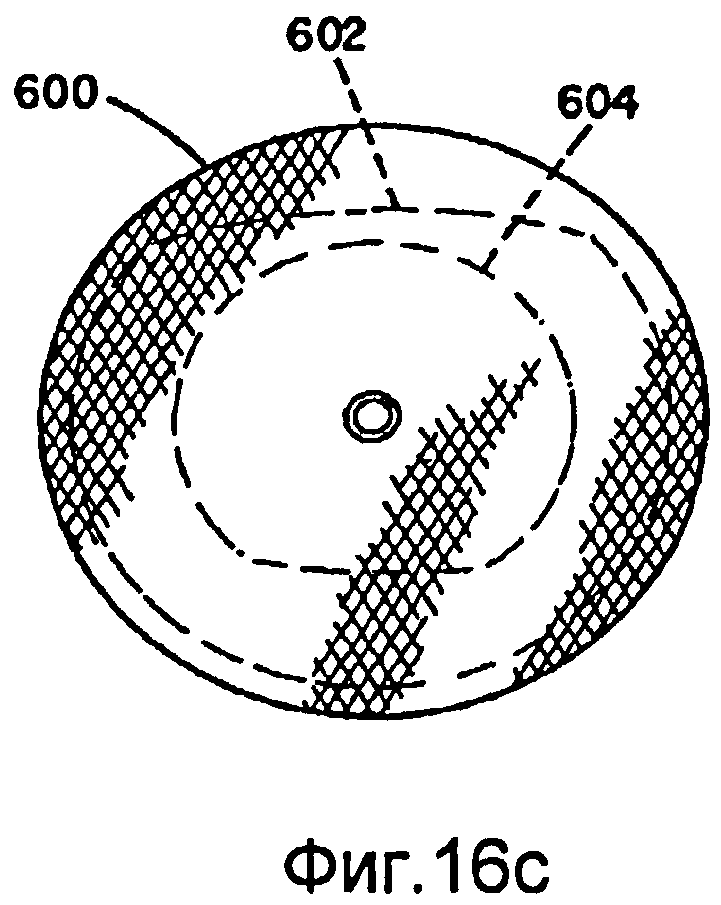
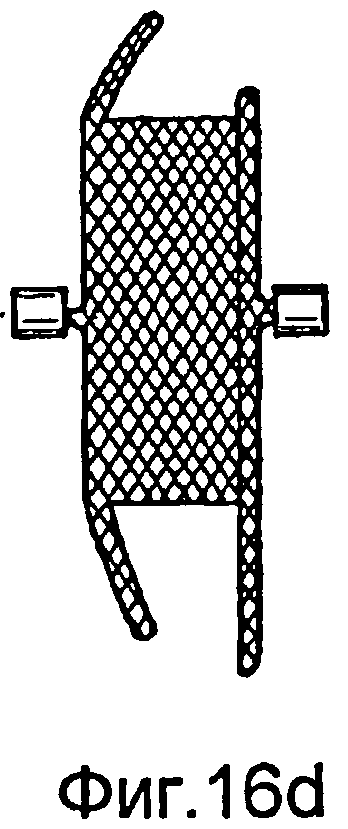
Изобретение относится к медицинской технике, а именно к внутрисосудистым устройствам для коррекции некоторых медицинских состояний и, в частности, относится к узкопрофильным внутрисосудистым окклюзионным устройствам для коррекции врожденных дефектов, включая дефекты межпредсердной и межжелудочковой перегородок (соответственно, ASD и VSD), открытого артериального протока (PDA) и открытого овального окна (PFO), а также состояний, которые возникают вследствие предыдущих медицинских процедур, например параклапанной недостаточности (PVL) после хирургического восстановления или замены клапана. Складное медицинское устройство содержит наружный структурный слой, окружающий, по меньшей мере, один внутренний структурный слой. Каждый слой содержит множество сплетенных металлических жил. Устройство имеет расширенную предварительно заданную конфигурацию, содержащую проксимальную и дистальную концевые секции геометрической формы, коаксиальные с центральной частью геометрической формы между ними. По меньшей мере, одна концевая секция и центральная часть соединены, по меньшей мере, одним соединительным сегментом с площадью поперечного сечения меньше, чем площадь поперечного сечения каждой из концевых секций и центральной части так, что, по меньшей мере, одна концевая секция и центральная часть выполнены с возможностью поворота вокруг, по меньшей мере, одного соединительного сегмента. Во втором варианте выполнения складное медицинское устройство содержит наружный трубчатый слой, окружающий, по меньшей мере, один внутренний трубчатый слой. Каждый трубчатый слой имеет проксимальный и дистальный концы и центральную ось, проходящую между ними. Наружный трубчатый слой окружает, по меньшей мере, один внутренний трубчатый слой по всей окружности, по меньшей мере, одного внутреннего трубчатого слоя, по меньшей мере, частично между проксимальным и дистальным концами вдоль центральной оси. Каждый слой содержит сплетенную металлическую структуру. Устройство имеет расширенную, предварительно заданную конфигурацию, содержащую проксимальную и дистальную концевые секции, геометрической формы, коаксиальные с центральной частью геометрической формы между ними. По меньшей мере, одна концевая секция и центральная часть соединены, по меньшей мере, одним соединительным сегментом с площадью поперечного сечения меньше, чем площадь поперечного сечения каждой из концевых секций и центральной части так, что, по меньшей мере, одна концевая секция и центральная часть выполнены с возможностью поворота вокруг указанного, по меньшей мере, одного соединительного сегмента. Предложенное устройство можно легко доставлять по проволочному направителю или с помощью направляемого интродьюсера в доставочном устройстве на основе узкопрофильного катетера, и легко согласуется с множеством разных форм и размеров создающих утечку проходов, типичных для упомянутых случаев утечки через клапаны, без помех работе створок клапанов. 2 н. и 27 з.п. ф-лы, 16 ил.
1. Складное медицинское устройство, содержащее наружный структурный слой, окружающий, по меньшей мере, один внутренний структурный слой, причем каждый слой содержит множество сплетенных металлических жил, причем устройство имеет расширенную предварительно заданную конфигурацию, содержащую проксимальную и дистальную концевые секции геометрической формы, коаксиальные с центральной частью геометрической формы между ними, при этом, по меньшей мере, одна концевая секция и центральная часть соединены, по меньшей мере, одним соединительным сегментом с площадью поперечного сечения меньше, чем площадь поперечного сечения каждой из концевых секций и центральной части, так, что, по меньшей мере, одна концевая секция и центральная часть выполнены с возможностью поворота вокруг, по меньшей мере, одного соединительного сегмента.
2. Складное медицинское устройство по п.1, дополнительно содержащее третий структурный слой, содержащий множество сплетенных металлических жил.
3. Складное медицинское устройство по п.1, в котором концевые секции выполнены с возможностью смещения в пересекающиеся плоскости.
4. Складное медицинское устройство по п.1, в котором, по меньшей мере, одна из концевых секций содержит непланарную поверхность.
5. Складное медицинское устройство по п.1, в котором расширенная предварительно заданная конфигурация выполнена деформируемой до меньших размеров поперечного сечения для доставки по каналу в теле пациента, при этом, по меньшей мере, один из структурных слоев обладает свойством памяти, так что медицинское устройство стремится к возвращению в расширенную предварительно заданную конфигурацию, когда находится в свободном состоянии.
6. Складное медицинское устройство по п.1, в котором устройство выполнено с возможностью доставки по катетеру 4 французского калибра.
7. Складное медицинское устройство по п.1, в котором устройство выполнено с возможностью доставки по проволоке.
8. Складное медицинское устройство по п.1, в котором слои соединены вместе.
9. Складное медицинское устройство по п.8, в котором концы множества сплетенных жил соединены вместе на одном конце с помощью зажима или сварки так, чтобы предотвратить разматывание внутренних и наружных слоев.
10. Складное медицинское устройство по п.1, в котором слои содержат нитинол.
11. Складное медицинское устройство по п.1, в котором внутренний и наружный структурные слои расположены концентрично по отношению друг к другу.
12. Складное медицинское устройство по п.1, в котором внутренний и наружный структурные слои имеют проксимальные и дистальные концы, при этом внутренний и наружный структурные слои уложены по отношению друг к другу полностью между своими проксимальными и дистальными концами.
13. Складное медицинское устройство по п.1, в котором каждый из внутреннего и наружного структурных слоев содержит трубчатый элемент с проксимальным и дистальным концами и центральной осью, проходящей между ними, при этом трубчатый элемент из наружного структурного слоя полностью окружает трубчатый элемент из внутреннего структурного слоя по всей их окружности, по меньшей мере, частично между проксимальным и дистальным концами вдоль центральной оси.
14. Складное медицинское устройство по п.1, дополнительно содержащее два соединительных сегмента, при этом каждая из концевых секций соединена с центральной частью соответствующим соединительным элементом.
15. Складное медицинское устройство по п.1, в котором, по меньшей мере, одна из концевых секций имеет площадь поперечного сечения больше, чем площадь поперечного сечения центральной части.
16. Складное медицинское устройство по п.1, в котором устройство является симметричным, так что устройство выполнено с возможностью избирательной доставки либо трансартериально, либо трансвенозно.
17. Складное медицинское устройство по п.1, в котором отношение диаметра указанной, по меньшей мере, одной концевой секции к диаметру указанного, по меньшей мере, одного соединительного элемента находится в диапазоне от 4,5 до 12.
18. Складное медицинское устройство по п.1, в котором каждый слой содержит проксимальную и дистальную концевые секции, центральную часть и, по меньшей мере, один соединительный сегмент, которые выполнены заодно из множества сплетенных металлических жил.
19. Складное медицинское устройство по п.15, в котором каждая концевая секция имеет площадь поперечного сечения больше, чем площадь поперечного сечения центральной части.
20. Складное медицинское устройство по п.1, в котором наружный структурный слой и, по меньшей мере, один внутренний структурный слой являются независимыми друг от друга.
21. Складное медицинское устройство по п.1, в котором каждый из внутреннего и наружного структурных слоев содержит трубчатый элемент с проксимальным и дистальным концами, соответствующими концам множества сплетенных жил, при этом проксимальные концы каждого трубчатого элемента соединены вместе и дистальные концы каждого трубчатого элемента соединены вместе, так чтобы предотвратить разматывание внутреннего и наружного слоев.
22. Складное медицинское устройство по п.1, в котором каждый из внутреннего и наружного структурных слоев выполнен только из сплетенных металлических жил.
23. Складное медицинское устройство по п.1, в котором каждый из внутреннего и наружного структурных слоев содержит трубчатый элемент с проксимальным и дистальным концами и центральной осью, проходящей между ними, при этом проксимальная концевая секция расположена дистально от проксимального конца вдоль центральной оси, и дистальная концевая секция расположена проксимально от дистального конца вдоль центральной оси.
24. Складное медицинское устройство по п.1, в котором отношение наружного диаметра центральной части к переходному сегменту составляет около 2-6.
25. Складное медицинское устройство, содержащее наружный трубчатый слой, окружающий, по меньшей мере, один внутренний трубчатый слой, причем каждый трубчатый слой имеет проксимальный и дистальный концы и центральную ось, проходящую между ними, причем наружный трубчатый слой окружает указанный, по меньшей мере, один внутренний трубчатый слой по всей окружности указанного, по меньшей мере, одного внутреннего трубчатого слоя, по меньшей мере, частично между проксимальным и дистальным концами вдоль центральной оси, причем каждый слой содержит сплетенную металлическую структуру, и устройство имеет расширенную, предварительно заданную конфигурацию, содержащую проксимальную и дистальную концевые секции геометрической формы, коаксиальные с центральной частью геометрической формы между ними, по меньшей мере, одна концевая секция и центральная часть соединены, по меньшей мере, одним соединительным сегментом с площадью поперечного сечения меньше, чем площадь поперечного сечения каждой из концевых секций и центральной части, так, что, по меньшей мере, одна концевая секция и центральная часть выполнены с возможностью поворота вокруг указанного, по меньшей мере, одного соединительного сегмента.
26. Складное медицинское устройство по п.25, дополнительно содержащее два соединительных сегмента, при этом каждый трубчатый слой содержит проксимальную и дистальную концевую секции, центральную часть и соответствующий соединительный сегмент, соединяющий каждую концевую секцию с центральной частью, при этом каждая концевая секция имеет площадь поперечного сечения больше, чем площадь поперечного сечения центральной части.
27. Складное медицинское устройство по п.25, в котором наружный трубчатый слой и, по меньшей мере, один внутренний трубчатый слой являются независимыми друг от друга.
28. Складное медицинское устройство по п.25, в котором каждый из внутреннего и наружного трубчатых слоев выполнен только из сплетенной металлической структуры.
29. Складное медицинское устройство по п.25, в котором наружный трубчатый слой окружает внутренний трубчатый слой по всей окружности, по меньшей мере, одного внутреннего трубчатого слоя между проксимальным и дистальным концами вдоль центральной оси.
| US 5725552 A, 10.03.1998 | |||
| Устройство для фиксации | 1987 |
|
SU1468511A1 |
| RU 94012016 A1, 20.04.1996 | |||
| Перекатываемый затвор для водоемов | 1922 |
|
SU2001A1 |
| Способ и приспособление для нагревания хлебопекарных камер | 1923 |
|
SU2003A1 |
Авторы
Даты
2012-04-10—Публикация
2007-08-23—Подача