Область техники, к которой относится изобретение
Изобретение относится к тканевой инженерии, в частности к имплантации или прикреплению биоинженерных тканевых конструктов для активизации эндотелиализации и васкуляризации в сердце и в соответствующих тканях.
Уровень техники
Коронарная болезнь сердца является сегодня единственной главной причиной смерти в Америке (American Heart Association's "1999 Heart and Stroke Statistical Update"). Эта болезнь, как и другие различные сердечнососудистые заболевания, характеризуется сужением артерий и недостаточным кровотоком к критическим тканям.
Используемые в настоящее время клинические способы улучшения кровотока в больном или иным образом поврежденном сердце включают инвазивные хирургические технические приемы, такие как операция шунтирования на коронарных артериях, пластическая операция на сосудах и эндартерэктомия. Такие процедуры, конечно, включают высокие степени неотъемлемого риска во время и после проведения операции и часто обеспечивают только временным средством при сердечной ишемии. При попытке улучшить прогноз хирургических операций на сердце врачи и исследователи предпринимали попытки использования насосов для содействия кровотоку во время проведения операции. Однако такие насосы только выполняют роль временных содействующих приспособлений во время операции, их нельзя использовать в качестве разновидности лечения сердечного заболевания. Альтернативой коронарному шунтированию и другим хирургическим процедурам для улучшения кровотока в сердце является стимулирование тканей в сердце к образованию новых кровеносных сосудов.
Внутри сердца могут возникать, либо врожденно или быть приобретенными, аномальные отверстия, дыры или шунты между камерами сердца или между большими сосудами, которые могут являться причиной нецелесообразного протекания через них крови. Такие деформации обычно являются врожденными и происходят во время эмбрионального периода, когда сердце формируется из складчатой трубки в четырехкамерную, двухсекционную систему. Деформации перегородки возникают в результате неполного образования перегородки или мышечной стенки между камерами сердца и могут вызывать существенные проблемы.
Одна такая деформация или дефект, открытое овальное окно, является постоянным односторонним отверстием, как правило, подобным клапану, между правым предсердием и левым предсердием сердца. Поскольку давление левого предсердия обычно выше давления правого предсердия, клапан, как правило, остается закрытым. Однако при определенных условиях давление правого предсердия превышает давление левого предсердия, создавая возможность для сброса крови "справа-налево", которое позволяет сгусткам крови входить в большой круг кровообращения. Это является, в частности, проблематикой для больных, которые предрасположены к образованию венозных тромбов, например, для больных с глубоким венозным тромбозом или с нарушениями свертывания крови. Также предполагают, что сброс крови между камерами можно вовлечь в мигрени.
Более того, определенные пациенты предрасположены к предсердным аритмиям (т.е. ненормальным ритмам сердца, которые могут являться причиной того, что сердце качает менее эффективно). При такой общей аномалии, фибрилляции предсердий, две верхние камеры сердца (т.е. левое предсердие и правое предсердие) фибриллируют вместо эффективных сокращений. Поскольку предсердие не сокращается и почти незаполнено во время фибрилляции предсердий, то кровь может застаиваться в стенках и образовывать сгустки, которые затем проходят в сердце и в мозг, вызывая внезапный приступ или преходящее ишемическое нарушение мозгового кровообращения. Эти сгустки обычно образуются в слепом мешке в сердце, называемом левым ушком предсердия, из-за проявляющейся в нем тенденции к низкому или застойному току.
Чрезкожное закрытие открытого овального окна, а также похожие сердечные отверстия, такие как дефект межпредсердной перегородки или дефект межжелудочковой перегородки, и облитерацию левого ушка предсердия можно провести с использованием различных механических приспособлений. Эти приспособления обычно состоят из металлического структурного каркаса с подпирающим материалом, прикрепленным к нему. Однако доступные в настоящее время запирающие устройства часто сложны в изготовлении, нестабильны при работе, требуют проведения технически сложной процедуры имплантации, имеют недостаток анатомической совместимости и приводят к осложнениям (например, образованию тромбов, хроническому воспалению, остаточным протеканиям, перфорациям, переломам и повреждениям проводящей системы сердца).
Поэтому имеется необходимость в усовершенствованных приспособлениях и соответствующих способах закрытия сердечных отверстий, например, таких как открытое овальное окно, и облитерации сердечных слепых мешков, например, таких как левое ушко предсердия.
Область тканевой инженерии объединяет методы биоинженерии с принципами наук о жизни для понимания структурных и функциональных взаимосвязей в обычных и патологических тканях млекопитающих. Целью тканевой инженерии является разработка и конечное применение биологических заменителей для восстановления, поддержания или улучшения функций ткани. Таким образом, посредством тканевой инженерии можно сконструировать и изготовить биоинженерную ткань в лаборатории. Биоинженерные ткани могут включать в себя клетки, которые обычно связаны с нативными тканями млекопитающего или человека и с синтетическими или экзогенными матриксными каркасами. Новая биоинженерная ткань должна быть функциональной при пересаживании на организм-хозяин и быть постоянно включенной в организм хозяина или прогрессивно биореконструируемой клетками из организма реципиента. Изготовление эквивалента ткани без поддерживающего члена или без каркаса представляет собой научный вызов при создании новой биоинженерной ткани.
Раскрытие изобретения
Настоящее изобретение относится к способу активизации образования кровеносных сосудов в тканях и органах. В частности, способ относится к имплантации или прикреплению конструктов клеточного матрикса для активизации эндотелиализации и развития кровеносных сосудов в сердце и соответствующих тканях.
Изобретение имеет различные приложения, включая, без ограничений, активизацию восстановления и регенерации поврежденной сердечной мышцы, активизацию васкуляризации и заживления во время проведения операции на сердце (например, хирургии методом обходного шунтирования или замены сердечного клапана), активизацию образования кровеносных сосудов в местах анастомоза и активизацию васкуляризации и заживления ишемических или иным образом поврежденных тканей, таких как скелетная мышца, гладкая мышца, мозговая ткань или соединительная ткань.
Изобретение основано отчасти на открытии того, что конструкты клеточного матрикса при имплантации в раненном слое пациентов с диабетическими язвами стопы способны индуцировать быструю эндотелиализацию и васкуляризацию, приводя в результате к образованию новых капилляров и к уменьшению воспаления в области раненной ткани.
Конструкты клеточного матрикса выделяют различные факторы роста, критичные для регенерации ткани и развития кровеносных сосудов, наиболее заметно фактор роста васкулярного эндотелия, или VEGF. Изобретение охватывает нанесение конструкта клеточного матрикса на поврежденные ткани, например, поврежденную сердечную мышцу, для индуцирования нового местного кровоснабжения к области и поддержания быстрого реконструирования ткани.
Имплантат конструкта клеточного матрикса можно также использовать для активизации образования "природного" каротидного шунта для содействия или устранения необходимости в операции методом каротидной эндартерэктомии (которая часто может приводить к внезапному приступу из-за нисходящего тока частиц, перемещающихся во время операции).
Настоящее изобретение также включает как отличительный элемент приспособление и соответствующие способы для чрезкожного закрытия сердечного отверстия, например, такого как открытое овальное окно, дефект межпредсердной перегородки или дефект межжелудочковой перегородки, и для чрезкожной облитерации сердечного слепого мешка, например, такого как левой ушко предсердия. Подпирающий материал изобретенного приспособления включает, по меньшей мере отчасти, внеклеточный матрикс, сформированный из культивируемых клеток, например, конструкт клеточного матрикса. В предпочтительном варианте осуществления, конструкт клеточного матрикса содержит фибропласты, например, полученные из дермы, для образования культивируемого дермального конструкта со слоем кератиноцитов, культивированных на нем для образования эпидермального слоя, давая в результате культивированный двухслойный конструкт кожи. Культивируемые конструкты кожи изобретения выражают многие физические, морфологические и биохимические характеристики естественной кожи. В еще более предпочтительном варианте осуществления, конструктом клеточного матрикса является тканевый конструкт, который схож с дермальным слоем кожи, человеческий дермальный конструкт, который формируется в определенной системе, содержащие клетки человеческого происхождения без использования химически неопределенных компонентов во время его культивирования. В наиболее предпочтительных вариантах осуществления, конструкты клеточного матрикса изобретения изготавливают в системе определенного химического состава, содержащей клетки человеческого происхождения, но без химически неопределенных или нечеловеческих биологических компонентов или клеток. В результате такой структуры вышеупомянутые недостатки, связанные с приспособлениями, известными в данной области техники, минимизируются или устраняются.
В общем, в одном аспекте, изобретение содержит в себе как отличительный элемент окклюдер для чрезкожной транслюминальной процедуры. Окклюдер включает всеобъемлющую поддерживающую структуру и множество окклюзионных оболочек, соединенных с общей поддерживающей структурой. По меньшей мере одна из окклюзионных оболочек включает конструкт клеточного матрикса.
Полная поддерживающая структура включает металл или, в качестве альтернативы, саморассасывающийся полимер, например, такой как полимолочная кислота.
В еще одном варианте осуществления общая поддерживающая структура включает как проксимальную поддерживающую структуру, так и дистальную поддерживающую структуру. В одном варианте осуществления проксимальная поддерживающая структура и дистальная поддерживающая структура образуют вместе зажим. В другом варианте осуществления проксимальная поддерживающая структура включает множество вытягивающихся наружу проксимальных ветвей, а дистальная поддерживающая структура включает множество вытягивающихся наружу дистальных ветвей. Проксимальная поддерживающая структура может присоединяться к проксимальной закупоривающей оболочке, а дистальная поддерживающая структура может присоединяться к дистальной закупоривающей оболочке.
В другом аспекте изобретение содержит в себе как отличительный элемент - окклюдер для чрезкожной транслюминальной процедуры. Окклюдер включает общую поддерживающую структуру и, по меньшей мере, одну закупоривающую оболочку, присоединенную к общей поддерживающей структуре. По меньшей мере, одна закупоривающая оболочка включает конструкт клеточного матрикса. В особом варианте осуществления, по меньшей мере, одна закупоривающая оболочка включает антитромбообразующее вещество.
В еще одном аспекте изобретение содержит в себе как отличительный элемент - способ чрезкожного транслюминального закрытия сердечного отверстия в организме больного. Способ включает введение окклюдера в сердце больного и установку окклюдера в определенное положение, по меньшей мере, отчасти в пределах сердечного отверстия до существенного закупоривания сердечного отверстия. Окклюдер включает общую поддерживающую структуру и, по меньшей мере, одну закупоривающую оболочку, присоединенную к общей поддерживающей структуре. По меньшей мере, одна закупоривающая оболочка включает конструкт клеточного матрикса.
В некоторых вариантах осуществления данного изобретения сердечным отверстием является, например, открытое овальное окно, дефект межпредсердной перегородки или дефект межжелудочковой перегородки. В другом варианте осуществления общая поддерживающая структура окклюдера включает проксимальную поддерживающую структуру и дистальную поддерживающую структуру. Проксимальная поддерживающая структура присоединяется к проксимальной закупоривающей оболочке, а дистальная поддерживающая структура присоединяется к дистальной закупоривающей оболочке. Часть общей поддерживающей структуры располагается в пределах сердечного отверстия, в то время как проксимальная закупоривающая оболочка и дистальная закупоривающая оболочка располагаются на различных сторонах сердечного отверстия. В еще одном аспекте изобретение содержит в себе как отличительный элемент - способ чрезкожной транслюминальной облитерации слепого мешка в сердце пациента. Способ включает введение окклюдера в сердце пациента и размещение окклюдера, по меньшей мере, частично в пределах слепого мешка сердца и до значительной облитерации слепого мешка сердца. Окклюдер включает общую поддерживающую структуру и, по меньшей мере, одну закупоривающую оболочку, присоединенную к общей поддерживающей структуре. По меньшей мере, одна закупоривающая оболочка включает конструкт клеточного матрикса. В одном варианте осуществления данного аспекта изобретения слепым мешком сердца является левое ушко предсердия.
В дополнительном аспекте изобретение содержит в себе как отличительный элемент - способ изготовления окклюдера для чрезкожной транслюминальной процедуры. Способ включает приготовление общей поддерживающей структуры и присоединение множества закупоривающих оболочек к общей поддерживающей структуре. По меньшей мере, одна из множества закупоривающих оболочек включает конструкт клеточного матрикса.
В различных вариантах осуществления данного аспекта изобретения, по меньшей мере, одну закупоривающую оболочку, которая включает конструкт клеточного матрикса, например, пришивают, ламинируют или приклеивают к общей поддерживающей структуре и покрывают тромбонеобразующим веществом в виде слоя.
Изобретение, кроме того, относится к биоинженерным тканевым конструктам культивируемых клетокиэндогенно-продуцируемых компонентов внеклеточного матрикса, для которых не требуются компоненты эндогенного матрикса или сетевые поддерживающие или подпирающие элементы. Таким образом, изобретение можно преимущественно изготовить полностью из человеческих клеток и компонентов человеческого матрикса, продуцируемого теми клетками, например, при конструировании биоинженерного тканевого конструкта для использования в организме человека. Изобретение также относится к способам получения тканевых конструктов путем стимуляции клеток в культуре, таких как фибропласты, для получения компонентов внеклеточного матрикса либо без добавления компонентов экзогенного матрикса, сетевой поддержки, либо без добавления подпирающих элементов.
Изобретение также относится к способам получения тканевых конструктов путем стимуляции клеток в культуре, таких как фибропласты, к получению компонентов внеклеточного матрикса в системе с определенной средой и/или без использования неопределенных биологических компонентов или биологических компонентов нечеловеческого происхождения, таких как бычья сыворотка или экстракты органов.
Кроме того, этот тканевый конструкт можно изготовить посредством последовательных засевов различных типов клеток для получения культивируемого тканевого конструкта, который имитирует клеточный состав и тканевые структуры нативных тканей.
Более того, тканевый конструкт продуцируется и самособирается культивируемыми клетками без необходимости в подпирающей опоре или в добавлении компонентов экзогенного внеклеточного матрикса. Прочностные характеристики тканевых конструктов делают их управляемыми для их легкого отслаивания из аппарата по культивированию, в котором они образуются и непосредственно трансплантируются, не требуя какой-либо опоры или носителя в клинических и испытательных приложениях.
Тканевые конструкты изобретения пригодны в клинических целях, например, для пересаживания больному с дефектом ткани или органа, таким как кожная язва или рана, или для in vitro испытания ткани или для ксенотрансплантации, например для безопасности испытания или для оценки достоверности фармацевтических, косметических или химических продуктов.
Краткое описание чертежей
На чертежах похожие условные обозначения, как правило, относятся к одинаковым частям на всех различных проекциях. Также чертежы не нуждаются в обязательном масштабировании, выделении вместо принципов изобретения, обычно размещаемых при иллюстрации.
Фигура 1 - это графическое отображение увеличения концентрации коллагена, определяемой по анализу гидроксипролину, по сравнению с количеством клеток в дермальном конструкте, полученным из клеток крайней плоти новорожденного человека и описываемым в Примере 1.
Фигура 2 - это микрофотография (объектив 20Х) зафиксированной, заделанной парафином, окрашенной гематоксилином и эозином секции конструкта клеточного матрикса, образованного из культивированных дермальных фибропластов человека в среде определенного химического состава на 21 день. Пористая мембрана имеет вид тонкой полупрозрачной полосы снизу от конструкта.
На фигуре 3 и 4 показаны изображения, полученные методом просвечивающей электронной микроскопии (ПЭМ), двух увеличений конструкта клеточного матрикса, образованного из культивированных дермальных фибропластов человека в среде неопределенного химического состава на 21 день, где
фигура 3 - это 7600-кратное увеличение, показывающее эндогенную матрицу, включая ряд коллагеновых волокон между фибропластами; фигура 4 - 19000-кратное увеличение полностью сформированных эндогенных коллагеновых волокон, показывающее расположение и упаковку фибрилл.
Фигура 5 - это микрофотография (объектив 20Х) зафиксированной, заделанной парафином, окрашенной гематоксилином и эозином секции конструкта кожи, образованного в среде определенного химического состава в отсутствии компонентов экзогенного матрикса, который содержит конструкт клеточного матрикса, образованный из культивированных дермальных фибропластов человека в среде определенного химического состава с многослойным, дифференцированным эпидермисом, сформированным из культивированных человеческих кератиноцитов в среде определенного химического состава.
Фигура 6 - это вид сердца в разрезе, иллюстрирующий открытое овальное окно.
Фигура 7 - это частный вид другого сердца в поперечном разрезе, иллюстрирующий левое ушко предсердия.
Фигура 8 - это схематический вид сверху окклюдера согласно иллюстративному варианту осуществления изобретения.
Фигура 9 - это схематический вид в поперечном разрезе иллюстративного окклюдера, показанного на Фигуре 7.
Фигура 10 - это схематический вид сверху окклюдера согласно другому иллюстративному варианту осуществления изобретения.
Фигура 11 - это схематический вид сбоку иллюстративного окклюдера, показанного на Фигуре 9.
Фигура 12 - это схематический перспективный вид окклюдера согласно другому иллюстративному варианту осуществления изобретения.
Фигура 13 - это схематический перспективный вид окклюдера для облитерации слепого мешка сердца согласно иллюстративному варианту осуществления изобретения.
Фигура 14 - это схематический перспективный вид окклюдера для облитерации слепого мешка сердца согласно другому иллюстративному варианту осуществления изобретения.
На фигурах 15-19 иллюстрируются этапы согласно иллюстративному варианту осуществления изобретения подачи окклюдера к анатомическому месту в теле больного.
Осуществление изобретения
Настоящее изобретение относится к способу активизации образования кровеносных сосудов в тканях и органах пациента, в частности человека. В частности, способ относится к имплантации или прикреплению конструкта клеточного матрикса для активизации эндотелиализации и развития кровеносных сосудов в сердце и в соответствующих тканях.
Изобретение имеет разнообразные приложения, включая, без ограничения, активизацию восстановления и регенерации поврежденной сердечной мышцы, активизацию васкуляризации и заживления во время проведения операции на сердце (например, операции обходного шунтирования или замены клапана сердца), активизацию образования кровеносных сосудов в местах анастомоза и активизацию васкуляризации и восстановления поврежденной скелетной мышцы, соединительной ткани и других тканей.
До сих пор, разрабатываемые в настоящее время живые тканевые конструкты собираются не полностью из клеток и должны полагаться либо на добавление или внедрение компонентов экзогенного матрикса, либо синтетических членов для структуры или опоры, либо на то и другое.
Биоинженерные тканевые конструкты, описываемые в этом документе, проявляются много нативных характеристик тканей, из которой происходят их клетки. Продуцируемые таким образом тканевые конструкты можно использовать для пересаживания пациенту или для in vitro тестирования.
Одним предпочтительным вариантом осуществления является конструкт клеточного матрикса, содержащий первый клеточный тип и эндогенно продуцируемый внеклеточный матрикс, в котором первый клеточный тип способен синтезировать и выделять внеклеточный матрикс для получения конструкта клеточного матрикса.
Другим предпочтительным вариантом осуществления является двухслойный конструкт, содержащий первый клеточный тип и эндогенно-продуцируемый внеклеточный матрикс и слой клеток второго типа, располагаемых на нем или в пределах конструкта клеточного матрикса, формируемого первым клеточным типом.
Более предпочтительным вариантом осуществления является конструкт клеточного матрикса, содержащий фибропласты, например фибропласты, полученные из дермы, для образования культивируемого дермального конструкта.
Другим более предпочтительным вариантом осуществления является конструкт клеточного матрикса, содержащий фибропласты, например фибропласты, полученные из дермы для образования культивируемого дермального конструкта со слоем кератиноцитов, культивируемых на нем для образования эпидермального слоя, что приводит в результате к культивируемому двухслойному кожному конструкту. Культивируемые кожные конструкты изобретения имеют многие физические, морфологические и биохимические характеристики естественной кожи.
В еще более предпочтительном варианте осуществления конструктом клеточного матрикса является тканевый конструкт, который похож на дермальный слой кожи, человеческий дермальный конструкт, который образуется в определенной системе, содержащей клетки человеческого происхождения без использования неопределенных химических компонентов во время его культивирования.
В наиболее предпочтительном варианте осуществления тканевые конструкты изобретения изготавливают в системе определенного химического состава, содержащей клетки человеческого происхождения, но не содержащей химически неопределенные и нечеловеческие биологические компоненты или клетки.
В альтернативном варианте осуществления изобретения конструкт клеточного матрикса, который обрабатывается методами генной инженерии, приобретая улучшенные свойства для индуцирования развития кровеносных сосудов, можно использовать для активизации образования новых кровеносных сосудов в сердце или в других тканях.
Надо понимать, что какой-либо специалист в данной области техники сможет регулировать ангиогенную активность конструкта клеточного матрикса путем включения клеток, которые выделяют различные количества ангиогенных факторов. Например, известно, что клетки васкулярной гладкой мышцы, предпочтительно клетки аортальной гладкой мышцы, выделяют существенно большее количество VEGF по сравнению с человеческими дермальными фибробластами. Поэтому можно культивировать конструкты клеточного матрикса с повышенной ангиогенной активностью путем использования клеток аортальной гладкой мышцы вместо фибробластов или в дополнение к ним.
В другом варианте осуществления изобретение включает способ лечения ишемического поражения сердца, мозга, внутренних органов или периферийных тканей. Например, не с целью ограничения, один вариант осуществления изобретения влечет за собой прикрепление конструкта клеточного матрикса к ишемической области сердца после инфаркта миокарда для активизации васкуляризации сердца и регенерации клеток поврежденной сердечной мышцы. В случае ишемии головного мозга (например, возникшей из-за внезапного приступа или и/или повышенного внутричерепного давления) конструкт клеточного матрикса может включать фибробласты, нервные глиальные клетки, нервные стволовые клетки, астроциты, фибробласты, трансфицированные фактором роста нервов, или их комбинацию. Такой конструкт клеточного матрикса, содержащий любые из этих клеток, помещают прямо на кору головного мозга или хирургически имплантируют в область ишемии.
В более предпочтительном варианте осуществления способ лечения обратимой ишемии миокарда и активизации развития кровеносных сосудов состоит в нанесении конструкта клеточного матрикса на область ишемического поражения, при этом конструкт клеточного матрикса содержит культивированные дермальные фибробласты новорожденного. Преимущества дермальных фибробластов новорожденного заключаются в том, что они, как предполагается, обладают пластическими качествами, т.е. они обладают способностью трансдифференциации; они являются идеальными для гипоксической среды; они, как предполагается, являются безопасными, биосовместимыми и иммунно-индиффирентными, поскольку не вызывают отторжение у пациента. Эти клетки также поставляют продукты, продуцируемые клетками, например, факторы роста и цитокины, и поэтому способствуют восстановлению ткани собственными клетками пациента. Это восстановление также приводит к образованию микрососудов, увеличивая локальное кровоснабжение в подвергаемом лечению миокарде. В наиболее предпочтительном варианте осуществления этот конструкт клеточного матрикса получают в отсутствии компонентов животного происхождения и в культуральной среде определенного химического состава, не содержащего какие-либо материалы экзогенного матрикса и синтетические полимеры, такие как сетчатая подложка. В разновидности данного варианта осуществления конструкт клеточного матрикса, кроме того, содержит клетки, выбираемые из группы, состоящей из: стволовых клеток костного мозга, эмбриональных стволовых клеток, клеток-предшественников (включая эндотелиальные клетки-предшественники, сердечные клетки-предшественники), скелетных миобластов, кардиомицитов; или эндотелиальных клеток, клеток гладкой мышцы, фибробластов и клеток-предшественников, полученных из жировой ткани.
В еще одном варианте осуществления изобретение включает нанесение конструкта клеточного матрикса на любую ткань или орган для активизации развития кровеносных сосудов. Пациенты с симптомами застойной сердечной недостаточности, включая истончение стенок, пониженную функциональность желудочковой стенки и фракции изгнания, могут получить пользу от приживления конструкта клеточного матрикса к нарушенной сердечной ткани для снижения этих симптомов.
Один предпочтительный вариант осуществления изобретения содержит структурный слой, состоящий, по меньшей мере, из одного типа клеток, образующих внеклеточный матрикс, и компоненты эндогенно-продуцируемого внеклеточного матрикса, более упрощенно обозначаемого термином "матрикс", при этом матрикс полностью синтезируется клетками и собирается посредством культивирования клеток. Такой слой в этом документе обозначается термином "конструкт клеточного матрикса" или "слой клеточного матрикса", потому что клетки секретируют и содержатся сами по себе в пределах и на всем протяжении их матрикса. Для культивируемых тканевых конструктов не требуются, тем самым они не включают, компоненты экзогенного матрикса, а именно компоненты матрикса не выделяются культивируемыми клетками, а вводятся другими способами. В более предпочтительном варианте осуществления показано, что конструкт клеточного матрикса, образованный человеческими дермальными фибробластами, имеет преобладающую концентрацию коллагена, сходную с таковой естественной кожи. Как доказано методом электронной микроскопии, матрикс по природе является волокнистым и содержит коллаген, который проявляет четырехступенчатый 67 нм характер исчерченности, а также организацию упаковки фибрилл и фибрилльных связок подобно природному коллагену. Методом электрофореза ПААГ-ДСН (полиакриламидный гель, додецилсульфат натрия) с задержанным снижением обнаружено наличие в этих конструктах коллагена как типа I, так и типа III, - преобладающие типы коллагена, найденные в естественной коже человека. Используя стандартные методики иммунногистохимиии (ИГХ), дермальный конструкт клеточного матрикса окрашивается положительно декорином - протеогликан дерматансульфат, который, как известно, ассоциирован с коллагеновыми фибриллами и, как предполагается, регулирует диаметр фибрилл in vivo. Декорин можно также визуализировать в конструкте посредством просвечивающей электронной микроскопии (ПЭМ). Продуцируемая ткань также окрашивается положительно тенасцином - гликопротеином внеклеточного матрикса, обнаруживаемым, например, в мезенхиме или в ткани при восстановлении. Подобно ткани при восстановлении in vivo, показано, что в ткани, полученной в культуре, увеличено содержание коллагена типа 1 по отношению к типу III при формировании матрикса. Не стремясь связать это с теорией, предполагают, что клетки быстро заполняют открытое пространство между ними рыхлым аналогом матрикса, состоящим главным образом из коллагена типа III и фибронектина, - для грануляции ткани, а затем реконструируют этот рыхлый матрикс плотным матриксом, состоящим главным образом из коллагена типа I. Показано, что продуцируемый клеточный матрикс содержит гликозаминогликаны (ГАГ), например, гиалуроновую кислоту (ГК); фибронектин; протеогликаны, кроме декорина, такие как бигликан и версикан; и профиль сульфированных гликозаминогликанов, например, дигиалуроновую кислоту; ди-хондроитин-O-сульфат; ди-хондроитин-4-сульфат; ди-хондроитин-6-сульфат; ди-хондроитин-4,6-сульфат; ди-хондроитин-4-сульфат-UA-2S; и ди-хондроитин-6-сульфат-UA-2S. Эти структурные и биохимические особенности проявляются сами по себе во время развития конструкта в культуре и становятся отчетливо различимыми, когда конструкт приближается к своей конечной форме. Присутствие этих компонентов в полностью сформированном культивированном дермальном конструкте клеточного матрикса указывает на то, что конструкт имеет структурные и биохимические характеристики, приближающиеся к обычной дерме.
Тогда как вышеупомянутый перечень является перечнем биохимических и структурных характерестик культивируемого конструкта клеточного матрикса, образованного из дермальных фибробластов, следует понимать, что культивируемые конструкты клеточного матрикса, образованные из других типов фибробластов будут обладать многими из этих и других характеристик, фенотипических для ткани, из которой они происходят. В некоторых случаях можно заставить фибробласты экспрессировать нефенотипические компоненты либо посредством физических нагрузок, химического воздействия или контакта, либо посредством трансгенных способов. Другим предпочтительным вариантом осуществления изобретения является слой клеточного матрикса, в котором есть второй слой клеток, располагаемых на нем. Второй слой клеток культивируется на слое клеточного матрикса для образования биоинженерного двухслойного тканевого конструкта. В более предпочтительном варианте осуществления клетки второго слоя по происхождению являются эпителиальными. В наиболее предпочтительном варианте осуществления второй слой содержит культивированные человеческие кератиноциты, которые вместе с первым слоем клеточного матрикса, конструктом клеточного матрикса, образованным из дермальных фибробластов и эндогенного матрикса для образования дермального слоя, составляют живой кожный конструкт. Полностью сформированный эпидермальный слой представляет собой многослойный, стратифицированный и хорошо дифференцированный слой кератиноцитов, который может проявлять себя в качестве базального слоя, надбазального слоя, зернистого слоя и рогового слоя. Кожный конструкт имеет хорошо развитую базальную мембрану, находящуюся при дермально-эпидермальном соединении, что показано методом просвечивающей электронной микроскопии (ПЭМ). Базальная мембрана выглядит самой толстой вокруг полудесмосом, маркированных фиксирующими фибриллами, которые состоят из коллагена типа VII, что визуализируется посредством ПЭМ. Фиксирующие фибриллы могут выглядеть выходящими из базальной мембраны, захватывая коллагеновые фибриллы в дермальном слое. Эти фиксирующие фибриллы, а также другие компоненты базальной мембраны, выделяются кератиноцитами. Также известно, что пока кератиноциты способны выделять компоненты базальной мембраны вокруг себя, то распознаваемая базальная мембрана не будет образовываться в отсутствии фибробластов. Иммунногистохимическое окрашивание кожного конструкта настоящего изобретения также показало присутствие ламинина - белка базальной мембраны.
В предпочтительном способе изобретения для образования конструкта клеточного матрикса первый клеточный тип, клеточный тип, образующий внеклеточный матрикс, засевают на субстрат, культивируют и индуцируют к синтезу и выделению упорядоченного внеклеточного матрикса вокруг них для образования конструкта клеточного матрикса. В другом предпочтительном способе изобретения поверхность конструкта клеточного матрикса засевают клетками второго клеточного типа, которые культивируют для образования двухслойного тканевого конструкта. В более предпочтительном способе полнослойный кожный конструкт, имеющий характеристики, схожие с естественной кожей человека, получают культивированием фибробластов, таких как человеческие дермальные фибробласты, в условиях, достаточных для индуцирования синтеза матрикса для образования клеточного матрикса дермальных клеток и матрикса дермального слоя, на который засевают человеческие эпителиальные клетки, такие как кератиноциты, и культивируют в условиях, достаточных для образования полностью дифференцированного, стратифицированного эпидермального слоя.
Таким образом, один способ получения тканевых конструктов настоящего изобретения включает в себя:
(а) культивирование, по меньшей мере, одного клеточного типа, образующего внеклеточный матрикс, в отсутствии компонентов экзогенного внеклеточного матрикса или структурного поддерживающего элемента; и,
(б) стимулирование клеток, полученных на стадии (а), к синтезу, выделению и упорядочиванию компонентов внеклеточного матрикса для образования тканевого конструкта, состоящего из клеток и матрикса, синтезируемого этими клетками; где стадии (а) и (б) могут проводить одновременно или последовательно.
Для образования двухслойного тканевого конструкта, содержащего конструкт клеточного матрикса и второй клеточный слой на нем, способ дополнительно включает стадию: (в) культивирования клеток второго типа на поверхности образованного тканевого конструкта для получения двухслойного тканевого конструкта.
В качестве клеточного типа, образующего внеклеточный матрикс, в изобретении можно использовать любой тип клеток, способный образовывать и выделять компоненты внеклеточного матрикса и упорядочивать компоненты клеточного матрикса для образования конструкта клеточного матрикса. Для получения конструкта клеточного матрикса можно культивировать несколько типов клеток, образующих внеклеточный матрикс. Клетки различных клеточных типов или из разных тканей можно культивировать вместе в виде смеси для получения комплементарных компонентов и структур схожих с теми, что обнаружены в нативных тканях. Например, к клеточному типу, образующему внеклеточный матрикс, могут быть добавлены другие клеточные типы для получения такого количества внеклеточного матрикса, которое обычно не продуцирует первый клеточный тип. Альтернативно, клеточный тип, продуцирующий внеклеточный матрикс, можно также смешивать с другими клеточными типами, которые образуют специализированные тканевые структуры в ткани, но не вносят существенного вклада в суммарное образование матриксного аспекта конструкта клеточного матрикса, например в определенных кожных конструктах изобретения.
Хотя в соответствии с данным изобретением можно использовать любой клеточный тип, продуцирующий внеклеточный матрикс, предпочтительные клеточные типы для использования в данном изобретении происходят из мезенхимы. Более предпочтительными клеточными типами для получения человеческого дермального конструкта являются фибробласты, стромальные клетки и другие клетки поддерживающей соединительной ткани, более предпочтительно - человеческие дермальные фибробласты, находящиеся в человеческой дерме. Клетки фибробластов, как правило, продуцируют несколько белков внеклеточного матрикса, главным образом коллаген. Существует несколько типов коллагенов, продуцируемых фибробластами, однако коллаген типа 1 является наиболее распространенным in vivo. Штаммы клеток фибробластов человека могут происходить из нескольких источников, включая, без ограничений, мужскую крайнюю плоть новорожденного, дерму, сухожилие, легкое, пуповины, хрящ, мочеиспускательный канал, корнеальную строму, слизистую оболочку полости рта и кишечник. Человеческие клетки не ограничиваются только фибробластами и могут включать: клетки гладкой мышцы, хондроциты и другие клетки соединительной ткань мезенхимного происхождения.
Предпочитается, но не требуется, чтобы происхождение продуцирующих матрикс клеток, используемых при продуцировании тканевого конструкта, велось от такого типа ткани, с которой они будут иметь сходство или будут имитировать ее после использования изобретенных способов культивирования. К примеру в варианте осуществления, в котором продуцируется кожный конструкт предпочтительной клеткой, продуцирующей матрикс, является фибробласт, предпочтительно дермального происхождения. В другом предпочтительном варианте осуществления фибробласты, отделяемые посредством микропрепаровки от сосочков дермы волосяных фоликул, могут использоваться для продуцирования матрикса в отдельности и в комбинации с другими фибробластами. В варианте осуществления, в котором получают роговичный конструкт, клетка, продуцирующая матрикс, происходит из роговичной стромы. Доноры клеток могут варьироваться в зависимости от развития и возраста. Клетки могут происходить из донорских тканей эмбрионов, новорожденных или более старых индивидуумов, включая взрослые особи. Эмбриональные клетки-предшественники, например стволовые клетки мезенхимы, можно использовать в изобретении и индуцировать для дифференциации и развития в желаемую ткань.
Хотя человеческие клетки предпочтительны для использования в изобретении, клетки, используемые в способе, не ограничиваются клетками из человеческих источников. Можно использовать клетки из других видов млекопитающих, включая, но не ограничиваясь этим, лошадиные, собачьи, свиные, коровьи и овечьи источники; или источники из видов грызунов, таких как мышь или крыса. В дополнение в изобретении также можно использовать клетки, которые самопроизвольно, химически или вирусно трансфицированы, или рекомбинантные клетки, или генно-инженерные клетки. В тех вариантах осуществления, которые включают использование нескольких типов клеток, можно использовать гибридные смеси нормальных клеток из двух или более двух источников; смеси нормальных и генетически модифицированных или трансфицированных клеток; или смеси клеток из двух или более двух видов, или тканевых источников.
Рекомбинантные или генно-инженерные клетки можно использовать при получении конструкта клеточного матрикса для создания тканевого конструкта, который выполняет роль трансплантата для доставки лекарства пациенту, нуждающемуся в повышенных количествах природных клеточных продуктов или в терапевтическом лечении. Клетки могут продуцировать или поставлять пациенту через трансплантат рекомбинантные клеточные продукты, факторы роста, гормоны, пептиды или белки на протяжении продолжительного периода времени, или если это необходимо при биологическом, химическом или термическом сигнале параметров, имеющихся у пациента. Желателен продукт длительной или краткосрочной экспрессии генов в зависимости от указания по применению культивируемого тканевого конструкта. Длительная экспрессия желательна в том случае, когда культивируемый тканевый конструкт имплантируют для снабжения пациента терапевтическими продуктами на протяжении длительного периода времени.
Наоборот, краткосрочная экспрессия желательна в тех случаях, когда культивируемый тканевый конструкт пересаживается пациенту, имеющему рану, в которой клетки культивируемого тканевого конструкта активируют нормальное или близкое к нормальному заживление или снижают скарификацию раненного места. После заживления ткани генные продукты из культивируемого тканевого конструкта больше не нужны или могут больше не требоваться в данном месте. Клетки можно также обрабатывать методами генной инженерии для экспрессии белков или различных типов компонентов внеклеточного матрикса, которые являются либо "нормальными", но экспрессируются на высоком уровне, либо модифицированными каким-то образом для создания приспособления для пересадки, содержащего внеклеточный матрикс и живые клетки, которые терапевтически полезны для улучшенного заживления раны, облегченного или направленного образования новых сосудов, или минимизированного образования шрама или келоида. Эти процедуры общеизвестны в данной области техники и описаны в Sambrook et al/, Molecular Cloning, A Laboratory Manual, Cold Spring Harbor Press, Cold Spring Harbor, NY (1989), включенной в этот документ по ссылке. Все вышеупомянутые типы клеток входят в пределы определения "клетка, продуцирующая матрикс", используемого в этом изобретении.
Преимущественным главным компонентом внеклеточного матрикса, продуцируемым фибробластами, является фибриллярный коллаген, в частности коллаген типа I. Фибриллярный коллаген является ключевым компонентом в структуре клеточного матрикса; однако это изобретение не ограничивается матриксами, состоящими только из этого белка и белкового типа. К примеру, другие коллагены, - как фибриллярный, так и нефибриллярный коллаген из семейства таких типов коллагенов, как II, HI, IV, V, VI, VII, VIII, IХ5 X, XI, XII, XIII, XIV, XV, XVI, XVII, XVIII, XIX, - можно получить путем использования подходящего типа клеток. Подобным же образом, к другим матриксным белкам, которые могут продуцироваться и осаждаться с использованием настоящего способа, относятся без ограничений эластин; протеогликаны, такие как декорин и бигликан; или гликопротеины, такие как тенасцин; витронектин; фибронектин; ламинин, тромбоспондин 1 и гликозаминогликаны (ГАГ), например гиалуроновая кислота (ГК).
Клетку, продуцирующую матрикс, культивируют в сосуде, подходящем для животной клеточной или тканевой культуры, таком как чашка для культивирования, колба или вращающийся флакон, которые позволяют образовываться трехмерной тканеподобной структуре. Подходящими поверхностями для выращивания клеток может являться любой биологически совместимый материал, к которому клетки могут приклеиваться и который можно обеспечить фиксирующими средствами для формируемого конструкта клеточного матрикса. Материалы, такие как стекло; нержавеющая сталь; полимер, включая поликарбонат, полистирол, поливинилхлорид, поливинилиден, полидиметилсилоксан, фторополимеры и фторированный этилен-пропиленовый полимер; и силиконовые субстраты, включая кварцевое стекло, поликристаллический кремний или кремниевые кристаллы, можно использовать в качестве поверхностей для выращивания клеток. Материал поверхности для выращивания клеток можно химически обрабатывать или модифицировать, электростатически заряжать или покрывать биологическими препаратами, такими как поли-1-лизин или пептиды. Примером пептидного покрытия является RGD пептид.
В то время как тканевый конструкт изобретения можно выращивать на твердой поверхности для выращивания клеток, предпочтительна поверхность для выращивания клеток с порами, которые связывают как верхнюю, так и нижнюю поверхности мембраны, способствуя двустороннему контакту среды с развивающимся тканевым конструктом или контакт только снизу от культуры. Двухсторонний контакт позволяет среде контактировать как с верхней, так и с нижней поверхностями развивающегося конструкта, обеспечивая максимальную площадь воздействия для питательных веществ, содержащихся в среде. Среда также может контактировать только с нижней поверхностью образующегося тканевого конструкта так, что верхняя поверхность может быть открыта для воздуха, как при развитии культивируемого кожного конструкта. Предпочтительным сосудом для культивирования является такой сосуд, в котором имеется вставка-носитель - культурально-обработанный проницаемый элемент, например, пористая мембрана, которая подвешена в культуральном сосуде, содержащем среду. Обычно мембрану закрепляют за один конец трубчатого элемента или каркаса, который вводят вовнутрь и состыковывают с основанием, таким как чашка Петри или чашка для культивирования, которую можно накрыть крышкой. Сосуды для культивирования, включающие вставку носителя с пористой мембраной, известны в данной области техники и предпочтительны для выполнения изобретения, они описываются в нескольких патентах США данной области, некоторые из которых стали коммерчески доступными, включая, например: 5766937, 5466602, 5366893, 5358871, 5215920, 5026649, 4871674, 4608342; эти патенты включены в этот документ в виде ссылки. При использовании данных типов сосудов для культивирования тканевый конструкт получают на поверхности мембраны, предпочтительно на верхней лицевой поверхности, а культура контактирует с клеточной средой как на верхней, так и на нижней поверхностях. Поры в поверхности роста позволяют проходить культуральной среде для обеспечения питательными веществами нижней части культуры через мембрану, таким образом позволяя клеткам подпитываться с двух сторон или исключительно с нижней стороны. Предпочтительным размером пор является такой размер, который достаточно мал, чтобы не дать возможность клеткам расти через мембрану, но достаточно велик для того, чтобы дать возможность для прохода питательных веществ, содержащихся в культуральной среде, к нижней стороне конструкта клеточного матрикса, например, за счет капиллярного эффекта. Предпочтительные размеры пор составляют менее 3 микронов и варьируются в диапазоне от 0,1 микрона до 3 микронов, более предпочтительно в диапазоне от 0,2 микрона до 1 микрона, и наиболее предпочтительно используют поры с размером от 0,4 микрона до 0,6 микрона. В случае человеческих дермальных фибробластов наиболее предпочтительным материалом является поликарбонат с размером пор от 0,4 до 0,6 микронов. Максимальный размер пор зависит не только от размера клетки, но также и от способности клетки изменять свою форму и проходить через мембрану. Важно, чтобы тканеподобный конструкт приклеивался к поверхности, но не встраивал или захватывал субстрат так, чтобы его можно было удалить от него, например, путем отслаивания с приложением минимальной нагрузки. Размер и форма образующегося тканевого конструкта определяются размером поверхности сосуда или мембраны, на которой он выращивается. Субстраты могут быть круглыми или угловыми, или могут иметь форму с закругленным углами, или неправильную форму. Субстраты могут также быть плоскими или иметь контур в виде литейной формы для получения фасонного конструкта для стыковки с раной или имитирования физической структуры естественной ткани. При расчете на более огромные площади поверхности субстрата для выращивания засевают пропорционально большее количество клеток на поверхности, и требуется больший объем среды для эффективного погружения и питания клеток. Когда тканевый конструкт полностью сформирован, либо это будет однослойный конструкт клеточного матрикса или двухслойный конструкт, его удаляют путем отслаивания от мембранного субстрата перед пересаживанием пациенту.
Культивируемые тканевые конструкты изобретения не опираются на синтетические и саморассасывающиеся элементы, например, на сетчатые элементы для образования тканевых конструктов. Сетчатые элементы устраиваются в виде матерчатого или войлочного материала. В системах, где используется сетчатый элемент, клетки культивируют на сетчатом элементе и выращивают на обеих сторонах и внутри пустот сетки для обертывания и включения сетки в пределах культивируемого тканевого конструкта. Конечный конструкт, формируемый посредством способов, которые включают такую сетку, опирается на нее для придания физической опоры и объема. Примеры культивируемых тканевых конструктов, которые опираются на синтетические сетчатые элементы, найдены в патентах США №№5580781, 5443950, 5266480, 5032508, 4963489 под авторством Naughton, et al.
Система для получения слоя клеточного матрикса либо может быть неподвижной, либо может использоваться перфузионные средства для культуральной среды. В неподвижной системе культуральная среда спокойна и сравнительно неподвижна по сравнению с перфузионной системой, в которой среда находиться в движении. Перфузия среды оказывает влияние на жизнеспособность клеток и увеличивает развитие матриксного слоя. К перфузионным средствам относятся, но без ограничений: использование магнитной мешалки или моторизованной лопастной мешалки в чашке для культивирования, расположенной снизу или рядом с носителем субстрата, содержащим мембрану для культивирования, для того чтобы перемешивать среду; накачивание среды внутрь или через чашку или камеру для культивирования; легкое встряхивание чашки для культивирования на вибрирующей или вращающейся платформе; или качание, если продуцирование протекает во вращающемся флаконе. Другие перфузионные средства могут быть определены специалистом в данной области техники для использования в способе изобретения.
Составы культуральных сред, подходящих для использования в настоящем изобретении выбирают на основе культивируемых типов клеток и продуцируемого тканевого конструкта. Используемая культуральная среда и особые условия культивирования, необходимые для активизации клеточного роста, синтеза матрикса и жизнеспособности будут зависеть от типа выращиваемых клеток.
В некоторых случаях, например, при изготовлении биоинженерных двухслойных кожных конструктов настоящего изобретения состав сред может варьироваться на каждой стадии изготовления, поскольку для различных целей необходимы различные дополнения. В предпочтительном способе слой клеточного матрикса формируют при определенных условиях, а именно, культивируют в средах определенного химического состава. В другом предпочтительном способе, тканевый конструкт содержит слой клеточного матрикса снабженный вторым слоем клеток, располагаемым и культивируемым на нем, при этом оба типа клеток культивируют систему с определенной культуральной средой. В качестве альтерантивы, тканевый конструкт содержит слой клеточного матрикса, изготовленный в определенных условиях среды, и второй слой, образующийся на нем в неопределенных условиях среды. Наоборот, тканевый конструкт содержит слой клеточного матрикса, который может изготавливаться в неопределенных условиях среды, и второй слой, образующий на нем в определенных условиях среды.
Использование культуральных сред определенного химического состава предпочтительно, а именно, сред без неопределенных животных органов или тканевых экстрактов, например без сыворотки, питуитарного экстракта, гипоталамического экстракта, плацентарного экстракта и эмбрионального экстракта или белков и факторов, выделяемых питающими клетками. В наиболее предпочтительном варианте осуществления среды свободны от неопределенных компонентов и определенных биологических компонентов, происходящих из нечеловеческих источников. Хотя добавление неопределенных компонентов нежелательно, их можно использовать в соответствии с раскрываемыми способами в любом месте в культуре с целью успешного изготовления тканевого конструкта. При осуществлении изобретения, в котором используются просеянные человеческие клетки, культивируемые с использованием химически определенных компонентов, не происходящих из нечеловеческих животных источников, получающийся в результате тканевый конструкт представляет собой определенный человеческий тканевый конструкт. Можно также добавлять синтетические функциональные эквиваленты для дополнения среды определенного химического состава в пределах содержания определения "определенного химического состава" для использования в наиболее предпочтительном способе изготовления. Как правило, специалист в области культивирования клеток будет способен определить подходящие природные человеческие, человеческие рекомбинантные или синтетические эквиваленты общеизвестных животных компонентов для дополнения культуральной среды изобретения без проведения чрезмерного исследования или эксперимента. Преимущества в использование такого конструкта в клинике заключаются в том, что проблема непреднамеренного заражения вирусом животного или скрещенных видов сокращается. В сценарии испытания преимущества конструкта определенного химического состава заключаются в том, что при испытании нет вероятности того, что результаты будут запутанными из-за наличия неопределенных компонентов.
Культуральная среда состоит из питательной основы, которую обычно дополняют другими компонентами. Квалифицированный специалист может определить подходящие питательные среды, используемые при культивировании животных клеток, с приемлемыми ожидаемыми уровнем доступные питательные источники пригодны для выполнения настоящего изобретения. К ним относятся коммерчески доступные питательные источники, содержащие неорганические соли, источник энергии, аминоксилоты и витамины группы В, такие как Dulbecco's Modified Eagle's Medium (DMEM); Minimal Essential Medium (MEM); M199; RPMI 1640; Iscove's Modified Dulbecco's Medium (EDMEM). Minimal Essential Medium (MEM) и М199 требуют дополнительного добавления предшественников фосфолипидов и заменимых аминокислот. К коммерчески доступным смесям, обогащенным витаминами, которые содержат дополнительные аминокислоты, нуклеиновые кислоты, кофакторы ферментов, предшественники фосфолипидов и неорганические соли, относятся Ham's F-12, Ham's F-IO, NCTC 109 и NCTC 135. Даже при варьировании концентраций все питательные среды обеспечивают клетки основным питательным источником в виде глюкозы, аминокислот, витаминов и неорганических ионов, вместе с другими основными компонентами среды. Наиболее предпочтительная питательная среда изобретения содержит питательную основу, не содержащую кальция, либо Dulbecco's Modified Eagle's Medium (DMEM) с низким содержанием кальция, или, альтернативно, DMEM и Ham's F-12 в соотношении от 3:1 до 1:3 соответственно.
Питательную среду дополняют компонентами, такими как аминокислоты, факторы роста и гормоны. Некоторые культуральные среды для культивирования клеток изобретения описаны в патенте США №5712163 (Parenteau) и в международной публикации №WO 95/31473, которые включены в этот документ в виде ссылки. В данной области техники известны и другие среды, например, - те, что описываются в Ham and McKeehan, Methods in Enzymology, 58:44-93 (1979), или в случае других подходящих сред определенного химического состава (см. в Bottenstein et al., Methods in Enzymology, 58:94-109 (1979)). В предпочтительном варианте осуществления питательная среда пополняется следующими компонентами, известными квалифицированному специалисту в области культивирования животных клеток: инсулин, трансферрин, трийодтиронин (Т3) и любой из двух или оба компонента вместе, такие как этаноламин и O-фосфорил-этаноламин, при этом концентрации и заменители для добавок могут быть определены квалифицированным специалистом.
Инсулин - это полипептидный гормон, который активирует поглощение глюкозы и аминокислот для более продолжительного культивирования по сравнению с многократными засевами. Ввод инсулина или инсулиноподобного фактора роста (IGF) необходимо для длительного культивирования из-за возможного исчерпания способности клеток поглощать глюкозу и аминокислоты и из-за возможного разрушения клеточного фенотипа. Источником инсулина может быть животное, например корова, человек, либо, как в случае человеческого рекомбинантного инсулина, инсулин может быть получен рекомбинантным способом. Поэтому человеческий инсулин можно было бы квалифицировать как химически определенный компонент, не происходящий из нечеловеческого биологического источника.
Добавку инсулина рекомендуется проводить при последовательном культивировании, и ее проводят для сред в широком диапазоне концентраций. Предпочтительный диапазон концентраций составляет примерно от 0,1 мкг/мл до 500 мкг/мл, более предпочтительно от 5 мкг/мл до 400 мкг/мл, и наиболее предпочтительно около 375 мкг/мл. Подходящая концентрация для добавки инсулино-подобного фактора роста, такого как IGF-I или IGF-2, может быть легко определена специалистом в данной области техники для типов клеток, выбранных для культивирования.
Трансферрин присутствует в среде для регуляции транспорта железа. Железо является значимым микроэлементом, обнаруженным в сыворотке. Поскольку железо в свободной форме может быть токсично для клеток, оно поставляется для клеток в сыворотке в связанной с трансферрином форме, при этом его концентрация составляет от 0,05 до 50 мкг/мл, более предпочтительно около 5 мкг/мл.
Трийодтиронин (Т3) является основным компонентом и активной формой гормона щитовидной железы, который включают в среду для поддержания скоростей клеточного метаболизма. Трийодтиронин добавляется в среду так, что его концентрация составляет примерно от 0 до 400 пМ, более предпочтительно от 2 до 200 пМ и наиболее предпочтительно около 20 пМ.
Любой из двух компонентов, таких как этаноламин и O-фосфорил-этаноламин, которые представляют собой фосфолипиды, или оба эти компонента добавляют вследствие того, что они функционируют в качестве важного предшественника метаболическом пути инозита и в метаболизме жирных кислот. Добавка липидов, которые обычно обнаруживают в сыворотке, необходимо для среды, не содержащей сыворотку. Этаноламин и O-фосфорил-этаноламин предоставляются для сред в концентрации от 10-6 до 10-2 М, более предпочтительно в концентрации около 1×10-4 М.
На всем протяжении периода культивирования в питательную среду дополнительно добавляют другие компоненты для индуцирования синтеза и дифференцировки или для улучшения клеточного роста, такие как гидрокортизон, селен и L-глутамин.
Показано, что гидрокортизон в культуре кератиноцитов активирует фенотип кератиноцитов и поэтому усиливает дифференцирующие характеристики, такие как содержание инволюкрин и кератиноцит трансглутаминазы (Rubin et al., J. Cell Physiol., 138:208-214 (1986)). Поэтому гидрокортизон является желательной добавкой в тех случаях, когда эти характеристики являются полезными, например, при образовании пластинчатых трансплантатов кератиноцитов или кожных конструктов.
Гидрокортизон можно добавлять так, чтобы его концентрация составляла от 0,01 мкг/мл до 4,0 мкг/мл, наиболее предпочтительно от 0,4 м кг/мл до 16 мкг/мл.
Селен добавляют в среды, не содержащие сыворотку, для пополнения микроэлементов селеном, который обычно присутствуют в сыворотке. Селен можно добавлять так, чтобы его концентрация составляла от 10-9 М до 10-7 М; наиболее предпочтительно около 5,3×10-8 М.
Аминокислота L-глутамин присутствует в некоторых питательных средах и может добавляться в тех случаях, когда она не присутствует или содержится в недостаточных количествах. L-глутамин можно также добавлять в устойчивой форме, например, в продаваемой под торговой маркой GlutaMAX-1™ (Gibco BRL, Grand Island, NY). GlutaMAX-1™ - это устойчивая форма дипептида L-аланил-L-глутамина, ее можно использовать взаимозаменяемо с L-глутамином и добавлять в эквимолярных концентрациях в качестве заменителя L-глутамина. Дипептид придает устойчивость L-глутамину к деградации со временем при хранении и во время выдерживания, которое может приводить к неточному определению эффективной концентрации L-глутамина в среде. Обычно в питательную среду вводят L-глутамин или GlutaMAX-1™ до концентрации предпочтительно от 1 мМ до 6 мМ, более предпочтительно от 2 мМ до 5 мМ и наиболее предпочтительно 4 мМ.
Факторы роста, например, фактор роста эпидермиса (EGF), можно также добавлять в среду как вспомогательное средство при установлении культур посредством размножения клеток и засевания. Можно использовать EGF в нативной или рекомбинантной форме. Человеческие формы EGF, нативная или рекомбинантная, предпочтительны для использования в среде при изготовлении эквивалента кожи, не содержащего нечеловеческие биологические компоненты. EGF является необязательным компонентом и может добавляться так, чтобы его концентрация составляла от 1 до 15 нг/мл, более предпочтительно от 5 до 10 нг/мл.
Среду, описанную выше, обычно готовят так, как изложено ниже. Однако следует понимать, что компоненты настоящего изобретения можно готовить и совмещать традиционными методами с учетом их физических свойств. В данной области хорошо известно замещение определенных компонентов подходящим аналогичным или функционально эквивалентным действующим агентом с целью доступности и экономии при достижении похожего результата. Встречающиеся в природе факторы роста можно заменить рекомбинантными или синтетическими факторами роста, которые обладают схожими качествами и дают аналогичные результаты при использовании в осуществлении изобретения.
Среды в соответствии с настоящим изобретением являются стерильными. Стерильные компоненты приобретают стерильность или стерилизуют традиционными процедурами, например стерильным фильтрованием после приготовления. Соответствующие асептические процедуры были использованы в следующих Примерах. Вначале объединяют DMЕМ и F-12, а затем добавляют индивидуальные компоненты для заполнения среды. Маточные растворы всех компонентов могут храниться при -20°С, за исключением питательного источника, который может храниться при 4°С. Все маточные растворы готовят в 500-кратных конечных концентрациях, перечисленных выше. Маточные раствор инсулина, трансферрина и трийодтиронина (все от Sigma) готовят следующим образом: трийодтиронин вначале растворяют 1 Н растворе соляной кислоты (HCl) в абсолютном этаноле в соотношении 2:1. Инсулин растворяют в разбавленной HCl (приблизительно с концентрацией 0,1 N), а трансферрин растворяют в воде. Полученные три раствора затем смешивают и разбавляют водой до концентрации 500Х. Этаноламин и O-фосфорил-этаноламин растворяют в воде до концентрации 500Х и стерилизуют фильтрацией. Прогестерон растворяют в абсолютном этаноле и разбавляют водой. Гидрокортизон растворяют в абсолютном этаноле и разбавляют в забуференном фосфатом физиологическом растворе (ЗФФР). Селен растворяют в воде до концентрации 500Х и стерилизуют фильтрацией. EGF приобретают стерильным и растворяют в ЗФФР. Аденин сложно растворить, но можно растворить посредством какого-либо из нескольких методов, известных специалисту в данной области техники. Сывороточный альбумин можно добавлять к определенным компонентам для того, чтобы стабилизировать их в растворе, и теперь происходят либо из человеческих, либо из животных источников. Например, человеческий сывороточный альбумин (HSA) или бычий сывороточный альбумин (BSA) можно добавлять для продолжительного хранения с целью поддержания активности прогестерона и EGF маточных растворов. Среду можно либо использовать сразу после приготовления или хранить при 4°С. При хранении EGF не следует добавлять до наступления времени использования.
Для того чтобы сформировать слой клеточного матрикса посредством культивирования клеток, продуцирующих матрикс, в среду добавляют дополнительные агенты, активирующие синтез и осаждение матрикса клетками. Эти дополнительные агенты совместимы с клетками, имеют высокую степень чистоты и не содержат загрязняющих веществ. Среда, используемая для продуцирования слоя клеточного матрикса, обозначается термином "матрикс-продуцирующая среда".
Для приготовления матрикс-продуцирующей среды в питательную среду вводят аскорбатное производное, такое как аскорбат натрия, аскорбиновая кислота, или одно из его химически более устойчивых производных, такое как n-гидрат фосфатно-магниевой соли L-аскорбиновой кислоты. Аскорбат добавляют для активизации гидроксилирования пролина и секреции проколлагена, растворимого предшественника к осаждаемым молекулам коллагена. Было также показано, что аскорбат является важным кофактором для посттрансляционной обработки других ферментов, а также позитивным регулятором при синтезе коллагена типа I и III.
Не стремясь связать с теорией, дополнение среды аминокислотами, включенными в синтез белков, сохраняет энергию клеток, отбрасывая необходимость в синтезе аминокислот самими клетками. Добавление пролина и глицина предпочтительно, поскольку они, а также гидроксилированная форма пролина, гидроксипролин, являются основными аминокислотами, которые составляют структуру коллагена.
Несмотря на отсутствие необходимости в матрикс-продуцирующую среду необязательно добавлять нейтральный полимер. Конструкты клеточного матрикса изобретения могут продуцироваться без нейтрального полимера, но опять же, не стремясь это связать с теорией, его присутствие в матрикс-продуцирующей среде может способствовать более согласованной обработке и осаждению коллагена в образцах. Одним из предпочтительных нейтральных полимеров является полиэтиленгликоль(ПЭГ), который, как было показано, активирует in vitro обработку растворимого проколлагена, продуцируемого культивируемыми клетками, предшествующими коллагену, осаждаемому на матриксе. Предпочтителен ПЭГ с молекулярной массой в диапазоне от 1000 до 4000, более предпочтительно в диапазоне от 3400 до 3700, предпочтителен в средах изобретения для тканевой культуры. Предпочтительные концентрации ПЭГ для использования в способе могут составлять около 5% по отношению массы к объему или менее, предпочтительно от 0,01% до 0,5% по отношению массы к объему, более предпочтительно от 0,025% по до 0,2% по отношению массы к объему, наиболее предпочтительно около 0,05% по отношению массы к объему. Нейтральные полимеры других сортов культур, например декстран, предпочтительно декстран Т-40, или поливинилпирролидон (PVP), предпочтительно с молекулярной массой в диапазоне 30,000-40,000, можно также использовать при концентрации около 5% по отношению массы к объему или менее, предпочтительно от 0,01% до 0,5% по отношению массы к объему, более предпочтительно от 0,025% до 0,2% по отношению массы к объему, наиболее предпочтительно около 0,05% по отношению массы к объему. Другой сорт клеточной культуры и клеточно-совместимые агенты, которые усиливают переработку и осаждение коллагена, могут быть установлены квалифицированным рутинером в области культивирования клеток млекопитающих.
В том случае, когда клетки, продуцирующие матрикс, являются конфлюэнтными, и культуральная среда дополняется компонентами, которые участвуют в синтезе, секреции или организации матрикса, клетки, как упоминалось, стимулируют образование тканевого конструкта, состоящего из клеток и матрикса, синтезируемого этими клетками. Поэтому предпочтительный состав среды для продуцирования среды включает: питательную среду Dulbecco's Modified Eagle's Medium (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина) и Hams F-12 в соотношении 3:1, в которую добавлен либо 4 мМ L-глутамин, либо эквивалент, 5 нг/мл фактор роста эпидермиса, 0,4 мкг/мл гидрокортизон, 1×10-4 М этаноламин, 1×10-4 М O-фосфорил-этаноламин, 5 мкг/мл инсулин, 5 мкг/мл трансферрин, 20 пМ трийодтиронин, 6,78 нг/мл селеном, 50 нг/мл L-аскорбиновая кислота, 0,2 мкг/мл L-пролин и 0,1 мкг/мл глицин. К продуцирующей среде можно добавлять и другие фармакологические агенты для изменения природы, количества и типа выделяемого культурой внеклеточного матрикса. К этим агентам могут относиться полипептидные факторы роста, транскрипционные факторы или неорганические соли для активизации транскрипции коллагена. К примерам полипептидных факторов роста относятся трансформирующий фактор роста бета 1 (TGF-β1) и тканевой тор плазминогена (ТРА), каждый из которых, как известно, активирует синтез коллагена. Raghowet et al., Journal of Clinical Investigation, 79:1285-1288 (1987); Pardes et al., Journal of Investigative Dermatology, 100:549 (1993). Примером неорганической соли, которая стимулирует образование коллагена, является цериевая соль. Shivakumar et al., Journal of Molecular and Cellular Cardiology 24:775-780 (1992).
Культуры поддерживают в инкубаторе для обеспечения достаточных внешних условий с контролируемой температурой, влажностью и газовой смесью для культивирования клеток. К предпочтительным условиям относится температура в диапазоне от 34°С до 38°С, более предпочтительно 37±1°С с газообразной средой, содержащей 5-10±1% СО2 и с относительной влажностью (Rh) около 80-90%. В предпочтительном варианте осуществления конструкт клеточного матрикса представляет собой дермальный конструкт, составленный из дермальных фибробластов и выделяемого ими матрикса. Предпочтительно используют человеческие дермальные фибробласты, получаемые в виде первичных клеток из дермы или, более предпочтительно, из последовательно проходящих или субкультивируемых из установленных клеточных штаммов или банков, по отношению к которым были проведены скрининг на предмет вирусного или бактериального заражения и проверка на чистоту. Клетки культивируют при достаточных условиях в питательной среде для того, чтобы заставить их размножаться до количества, подходящего для засевания клеток в субстрат для культивирования, на котором формируется конструкт клеточного матрикса. В качестве альтернативы, клетки из замороженных клеточных штаммов можно засевать непосредственно на субстрат для культивирования.
После получения достаточного количества клеток, клетки собирают и засевают на подходящей поверхности для культивирования и культивируют при надлежащих условиях для выращивания для образования сплошного слоя клеток. В предпочтительном варианте осуществления клетки высевают на пористую мембрану, которую погружают в воду, чтобы дать возможность среде контактировать снизу от культуры через поры или непосредственно сверху. Предпочтительно, клетки суспендируют либо в основной, либо в питательной среде и высевают на поверхность для культивирования клеток при плотности, составляющей от 1×105 клеток/см2 до 6,6×10 клеток/см2, более предпочтительно от 3×105 клеток/см2 до 6,6×105 клеток/см2, и наиболее предпочтительно около 6,6×105 клеток/см2 (клеток на квадратный сантиметр площади поверхности). Культуры культивируют в питательной среде для установления культуры и культивируют примерно до 80-100% степени слияния, за это время они химически индуцируются путем замены среды на матрикс-продуцирующую среду с целью активизации синтеза и секреции внеклеточного матрикса. В альтернативном способе клетки высевают непосредственно в продуцирующую среду для устранения необходимости в замене питательной среды на продуцирующую среду, но для этого способа требуются более высокие плотности засевания.
Во время культивирования фибробласты организуют молекулы выделяемого матрикса для образования трехмерной тканеподобной структуры, но не проявляют существенных сократительных способностей для того, чтобы принудить образующийся конструкт клеточного матрикса к самопроизвольному сжатию и отслаиванию от субстрата для культивирования. Замену сред на свежую матрикс-продуцирующую среду проводят каждые два-три дня и через период времени, за который выделяемый матрикс увеличивается по толщине и организации. Время, необходимое для создания конструкта клеточного матрикса, зависит от исходной плотности засевания, типа клеток, возраста клеточной линии и способности клеточной линии к синтезу и секреции матрикса. При полном образовании конструкты изобретения имеют заметную толщину благодаря волокнистому матриксу, который продуцируют и организуют клетки; они представляют собой необычно сливающиеся или чрезмерно сливающиеся клеточные культуры, в которых клетки могут слабо приклеиваться друг к другу. Волокнистое качество придает конструктам когезионные тканеподобные свойства, не похожие на свойства обычных культур, потому что они устойчивы к физическим повреждениям, таким как раздирание или образование трещин, с рутинным обращением в клинической обстановке. При изготовлении культивируемого дермального конструкта, клетки будут образовывать организованный матрикс вокруг самих себя на поверхности клеточной культуры, толщина которого предпочтительно составляет, по меньшей мере, около 30 микронов или более, более предпочтительно толщина мембраны составляет от 60 до 120 микронов; однако полученная толщина превышает 120 микронов и подходит для использования при проверке или в клинических приложениях, в которых необходима более высокая толщина. В более предпочтительном способе эпителиальный клеточный слой наносят на одну поверхность, предпочтительно на верхнюю, лицевую поверхность конструкта клеточного матрикса. На конструкте клеточного матрикса эпителиальные клетки можно засевать или культивировать для образования многослойного тканевого конструкта. В наиболее предпочтительном способе кератиноциты, выведенные из кожи, выращивают на клеточном конструкте для образования кожного конструкта. В других предпочтительных вариантах осуществления роговичные эпителиальные клетки, которые также называются корнеальными кератиноцитами, можно засевать на конструкте клеточного матрикса для образования корнеального конструкта. Эпителиальные клетки из слизистой оболочки полости рта можно выращивать на конструкте клеточного матрикса для образования конструкта слизистой оболочки. Эпителиальные клетки из пищевода можно засевать на конструкте клеточного матрикса для образования конструкта пищеводной ткани. Уроэпителиальные клетки из мочеполового тракта можно засевать на конструкте клеточного матрикса для образования конструкта уроэпителия. Другие клетки эпителиального происхождения могут быть выбраны для образования конструкта ткани, из которой происходили эти клетки.
Способы заготовки эпидермальных клеток для дермального конструкта и способы их культивирования, включая индукцию дифференцировки и ороговения для образования слоя дифференцированных кератиноцитов, известны в данной области техники и описываются в патенте США №5712163 (Parenteau, et al.) и в патенте США №5536656 (Kemp, et al.), которые включены в этот документ в виде ссылки. Обычно для проведения эпидермализации конструкта клеточного матрикса, кератиноциты засевают в конструкт клеточного матрикса и культивируют на нем до тех пор, пока не образуется слой толщиной в один-три клеточных слоя. Кератиноциты затем побуждают к дифференциации с целью образования многослойного эпидермиса, а затем побуждают к ороговению для образования рогового слоя.
В способе образования дифференцированного эпидермального слоя из клеточного штамма берут субкультивируемые кератиноциты и увеличивают количество их клеток. После получения необходимого количества клеток их освобождают из субстрата для культивирования, суспенидурют, подсчитывают, разбавляют, а затем засевают на верхней поверхности конструкта клеточного матрикса с плотностью от 4,5×103 клеток/см2 до 5,0×105 клеток/см2, более предпочтительно от 1,0×104 клеток/см2 до 1,0×105 клеток/см2 и наиболее предпочтительно около 4,5×104 клеток/см2.
Конструкты затем выдерживают на протяжении 60-90 минут при 37+1°С, в атмосфере 10% CO2, чтобы позволить кератиноцитам закрепиться. После выдерживания конструкты погружают в среду для эпидермализации. После достаточного периода выдерживания в культуре кератиноциты размножаются и распостраняются, образуя сливающийся монослой вдоль конструкта клеточного матрикса. После слияния состав клеточных сред заменяют на среду для дифференцирования для индукции клеточной дифференцировки. После образования многослойного эпителия используют среду для слияния, и культуру переносят на поверхность раздела воздух-жидкость. Для дифференцировки и слияния кератиноцит клетки выставляют на сухую или низковлажную поверхность раздела воздух-жидкость. Сухую или низковлажную поверхность раздела можно охарактеризовать как попытку копирования низкого уровня влажности кожи. Со временем кератиноциты будут представлять основную часть или все кератины и другие особенности, обнаруживаемые в естественной коже, подвергшейся воздействию этих условий.
Как упоминалось выше, систему для получения конструкта клеточного матрикса можно использовать при образовании корнеального конструкта. Роговичные эпителиальные клетки могут происходить из различных млекопитающих источников. Предпочтительной эпителиальной клеткой является кроличья или человеческая роговичная эпителиальная клетка (корнеальный кератиноцит), но можно использовать корнеальный кератиноцит любого млекопитающего. Можно заменить другие эпителиальные кератиноциты, например, те, что происходят из склеры (внешней белой непрозрачной) глаз или эпидермиса, но корнеальные кератиноциты предпочтительны. В способе образования корнеального конструкта среду удаляют из вставки для культивирования (содержащей конструкт клеточного матрикса) и его окружения. Нормальные кроличьи роговичные эпителиальные клетки наращивают пересевом, трипсинизируют для удаления их из субстрата для культивирования, суспендируют в культуральной среде и высевают на верхнюю часть мембраны с плотностью от 7,2×104 до 1,4×105 клеток/см2. Конструкты затем выдерживают без среды на протяжении четырех часов при 37+1°С, в атмосфере 10% CO2, чтобы дать возможность эпителиальным клеткам закрепиться. После выдерживания конструкт погружают в Corneal Maintenance Medium (CMM) (Johnson et al., 1992). Эпителиальные клетки культивируют до тех пор, пока конструкт клеточного матрикса не покроется эпителиальными клетками. Полноту покрытия эпителием можно определить различными способами, например путем окрашивания культуры раствором сульфата нильского голубого (в соотношении 1:10000 с забуференным фосфатом физиологическим раствором). После покрытия конструкта клеточного матрикса, приблизительно через семь дней, конструкты асептически переносят на новые планшеты для культивирования с достаточной средой для поддержания роговицы (СММ), чтобы достичь уровня жидкости точно до поверхности конструкта для поддержания влажной поверхности раздела без погружнеия эпителиального слоя. Конструкты выдерживают при 37±1°С, в атмосфере 10% СО2 и при влажности более 60%, в СММ, проводя замены сред при необходимости, обычно три раза в неделю. Для дифференцировки, но не для ороговения слоя эпителиальных клеток (что необходимо при продуцировании корнеального конструкта), поверхность эпителиальных клеток выставляют на влажную поверхность раздела воздух-жидкость. Способы обеспечения влажной поверхности раздела воздух-жидкость раскрыты в патенте США №5374515 (Parenteau). Используемый в этом документе термин "влажная поверхность раздела" предназначен для обозначения культуральной среды, которая регулируется так, чтобы поверхность оставалась влажной, с высокой влажностью, но не сухой или погруженной в воду. Точный уровень влаги и влажности в культуральной среде не является критическим условием, но она должна быть достаточно мокрой и влажной для того, чтобы избежать образования ороговевших клеток. Мокрая поверхность раздела может быть охарактеризована как имитация сходного уровня влажности человеческих глаз.
В альтернативном предпочтительном варианте осуществления засевания второй клетки, продуцирующей матрикс, можно проводить на первоначально образованном конструкте клеточного матрикса для получения более толстого конструкта клеточного матрикса или двухслойного конструкта клеточного матрикса. Второе засевание может быть проведено с тем же самым типом или штаммом клеток или с различным типом или штаммом клеток в зависимости от желаемого результата. Второе засевание проводят в тех же самых условиях с использованием процедур и матрикс-продуцирующей среды, использованной при продуцировании первого слоя. Одним результатом проведения второго засевания отличным типом клеток явилось образование матрикса с различными профилями компонентов матрикса или с плотностью упаковки матрикса, оказывающей влияние на заживление раны при пересаживании конструкта пациенту. Первое засевание клеток продуцирует матрикс, аналогичный сетчатому слою дермы, более плотно упакованный слой коллагена типа 1 коллаген и составные компоненты внеклеточного матрикса. Второе засевание клеток могло бы продуцировать матрикс, схожий с сосочковым слоем дермы, характеризуемым более свободными фибриллами коллагена, и внеклеточный матрикс. Другим результатом явилось то, что второй тип клеток может продуцировать лекарственное вещество, которое могло бы оказать влияние на заживление раны, например, улучшив приживление или интеграцию трансплантата, либо минимизировав или предотвратив образование шрама.
В другом предпочтительном варианте осуществления смешанные популяции клеток двух или более двух типов клеток можно культивироть вместе во время образования конструкта клеточного матрикса при условии, что, по меньшей мере, один из используемых типов клеток способен синтезировать внеклеточный матрикс. Вторым типом клеток может являться такой тип, который необходим для выполнения других функций ткани или для развития отдельных особенностей тканевого конструкта. Например, при продуцировании кожного конструкта, клетки сосочков дермы или эпителиальные клетки из придатков можно культивировать вместе с клетками, продуцирующими матрикс, чтобы дать возможность образованию эпителиальных придатков или их компонентов. Эпидермальные придатки, такие как структуры или компоненты потовой железы или сальной железы, либо структуры или компоненты волосяных фолликул, могут образовываться при культивировании вместе с клетками, продуцирующими матрикс.
Эпителиальные клетки могут быть выведены из придаточных структур железы или волос, расположенных в глубокой дерме, например, посредством микропрепаровки, и включают экзокринные клетки, миоэпителиальные клетки, железистые секреторные клетки, стволовые клетки волосяных фолликул. Можно также добавлять другие типы клеток, которые обычно находятся в коже и составляют ее, например меланоциты, клетки Лангерганса и клетки Меркеля. Подобным же образом васкулярные эндотелиальные клетки можно совместно культивировать для продуцирования рудиментарных компонентов для образования новой сосудистой сети. Адипоциты можно также культивировать вместе с клетками, продуцирующими матрикс, для образования конструкта, используемого для восстановительной хирургии. В качестве альтернативного способа доставки этого второго типа клеток, клетки можно локально засевать в виде пятна или в виде расположения любого количества пятен клеток на образующемся или полностью сформированном конструкте клеточного матрикса или внутри него с целью локализованного развития этих структур. В случае засевания клеток внутри конструкта клеточного матрикса клетки можно вводить между верхней и нижней поверхностями, внутри клеточного матрикса, для того чтобы клетки выращивались, образуя специализированные структуры и осуществляя свою специальную функцию. Для продуцирования трехслойного тканевого конструкта первое засевание клеток, содержащих тип клеток, продуцирующих или не продуцирующих матрикс, проводят на субстрате для культивирования на протяжении периода времени, достаточного для продуцирования конструкта клеточного матрикса или клеточного слоя. После образования первого конструкта клеточного матрикса или клеточного слоя проводят второе засевание клеток, содержащих тип клеток, продуцирующих матрикс, на верхней поверхности первого конструкта клеточного матрикса или клеточного слоя и культивируют на протяжении времени при условиях, достаточных для образования второго конструкта клеточного матрикса на первом конструкте. На втором конструкте клеточного матрикса проводят третье засевание третьего типа клеток и культивируют их при условиях, достаточных для продуцирования третьего слоя. В качестве примера, для продуцирования трехслойного корнеального конструкта клетки первого типа клеток могут состоять из клеток эндотелиального происхождения, например из роговичных эндотелиальных клеток; второй тип клеток может содержать клетки, происходящие из соединительной ткани, например корнеальные кератиноциты; а третий тип клеток может содержать клетки эпителиального происхождения, например роговичные эпителиальные клетки. В качестве другого примера трехслойного конструкта кожи, клетки первого засевания могут иметь васкулярное происхождение с целью обеспечения компонентами для васкуляризации, клетки второго засевания могут содержать дермальные фибробласты для образования конструкта клеточного матрикса, выполняющего роль дермального конструкта, а клетками третьего засевания могут являться эпидермальные кератиноциты для образования эпидермального слоя.
Тканевые конструкты изобретения могут храниться при криогенных температурах при использовании способов застекловывания или криоконсервирования. Способы застекловывания тканевых конструктов описываются в патенте США №5518878, а способы криоконсервирования описываются в патентах США №№5689961 и 5891617 и в международной публикации WO 96/24018, раскрытия которых включены в этот документы по ссылке.
Кожные конструкты данного изобретения могут использоваться в системах для испытания тканей при проведении in vitro токсикологических тестов. Системы для испытания, которые включают кожные конструкты для испытаний раскрыты в патенте США №4835102, который включен в этот документ по ссылке. Поскольку кожный конструкт, продуцируемый клетками, имеет похожую структуру, и, что еще более важно, организацию, схожую с кожей, он может быть ценной системой проверки в качестве альтернативы и замены испытания на живом человеке и животном на абсорбцию, токсичность и во многих случаях - эффективность продуктов. Продуцирование матрикса, как было показано, имитирует несколько процессов, проявляемых при продуцировании матрикса, а также при восстановлении матрикса in vivo. Из-за этого описанная система может являться ценным инструментом при анализе заживления раны и генерации ткани, и, кроме того, для проверки и анализа химических и/или физических стимуляторов заживления раны.
Конструкт клеточного матрикса настоящего изобретения можно использовать в различных приложениях, включая, но, не ограничиваясь этим, активизацию восстановления и регенерации поврежденной сердечной мышцы, активизацию васкуляризации и заживления во время операции на сердце (например, при операции обходного шунтирования и замене клапана сердца), активизацию образования кровеносных сосудов в местах анастомоза и активизацию васкуляризации и восстановления ишемической или иным образом поврежденной гладкой мышцы, сердечной мышцы, соединительной ткани или мозговой ткани.
Конструкт клеточного матрикса настоящего изобретения можно прикрепить к различным положениям в сердце, включая эпикард, миокард и эндокард, для активизации развития кровеносных сосудов в области прикрепления. Средства прикрепления включают, но не ограничиваются этим, прямое приклеивание между стромальной тканью и сердечной тканью, биологический клей, синтетический клей, лазерные красители или гидрогель.
Также можно использовать несколько коммерчески доступных кровоостанавливающих средств и уплотнительных материалов.
В варианте осуществления изобретения, использующем прямое приклеивание, конструкт клеточного матрикса помещают непосредственно на сердце или примыкающий сосуд, а продукт закрепляют посредством природного клеточного прикрепления. Этот способ был продемонстрирован при изучении заживления ткани у пациентов с диабетическими язвами ступни.
В предпочтительном варианте осуществления конструкт клеточного матрикса прикрепляют к сердцу или к примыкающему сосуду с использованием хирургического клея, предпочтительно биологического клея, например фибринового клея. Использование фибринового клея в качестве хирургического адгезива общеизвестно. Композиции фибринового клея известны (например, см. патент США №№4414971, 4627879 и 5290552), а получаемый фибрин может быть аутологическим (например, см. патент США №5643192). Клеевые композиции могут также включать дополнительные компоненты, например липосомы, содержащие один или несколько агентов или лекарств (например, см. патенты США №№4359049 и 5605541) и включаются посредством инъекции (например, см. патент США №4874368) или посредством распыления (например, см. патенты США №№5368563 и 5759171). Наборы медицинских инструментов также доступны для нанесения композиции фибринового клея (например, см. патент США №5318524).
В другом варианте осуществления лазерный краситель наносят на сердце и/или стенку сосуда, конструкт клеточного матрикса или на оба органа и активируют с помощью лазера с подходящей длиной волны для приклеивания к тканям. В другом варианте осуществления конструкт клеточного матрикса прикрепляют к сердцу или сосуду с помощью гидрогеля. Несколько природных и синтетических полимерных материалов достаточны для образования подходящих гидрогелевых композиций. Например, полисахариды, например, альгинат, можно поперечно сшить двухвалентными катионами; полифосфазены и полиакрилаты сшивают посредством ионной полимеризации под действием ультрафиолета (патент США №5709854). В качестве альтеранативы, можно использовать синтетический хирургический клей, такой как 2-октил цианакрилат ("DERМАВОND", Ethicon, Inc., Somerville, NJ.) для приклепления конструкта клеточного матрикса.
В альтернативном варианте осуществления настоящего изобретения конструкт клеточного матрикса прикрепляют к сердцу или кровеносному сосуду с помощью одного или нескольких шовных материалов, включая, но не ограничиваясь этим, 5-0, 6-0 и 7-0 пролиновые нити (№№8713Н, 8714Н и 8701Н по каталогу Ethicon), полиглекапрон, полидиоксанон, полиглактин или другие подходящие небиодеградируемые или биодеградируемые шовные материалы. При наложении швов обычно используют двухплечие иглы.
Конструкт клеточного матрикса можно имплантировать для активизации васкуляризации, восстановления и регенерации поврежденной сердечной мышцы. В предпочтительном варианте осуществления конструкт клеточного матрикса будут наносить на сосуд для прорастания новых кровеносных сосудов в обход закупоренных или заблокированных артерий и для восстановления кровотока к сердцу. В другом варианте осуществления конструкт клеточного матрикса будут наносить прямо на сердце с помощью минимально инвазивной процедуры. Ткань может наноситься для активизации васкуляризации и кровотока с целью минимизации некроза и/или для активизации регенерации сердечной ткани после инфаркта миокарда. При прикреплении конструкта клеточного матрикса к эпикарду или миокарду сердца будет необходимо открыть перикард (т.е. околосердечную сумку) перед нанесением. Однако прикрепление конструкта клеточного матрикса к эндокарду может сопровождаться введением катетера или похожего приспособления в желудочек сердца и склеиванием или прикреплением конструкта клеточного матрикса к стенке желудочка. Предпочитают, чтобы в месте прикрепления был достаточно хороший кровоток для поддержания образования микрососудов, реваскуляризации и развития кровеносных сосудов.
Ангиогенная активность конструкта клеточного матрикса можно также использовать для лечения анастомозов. Анастомоз определяется как оперативное соединение между двумя полыми или тубулярными структурами или отверстие, возникшее при операции, травме или болезни, между двумя или более чем двумя отдельными пространствами или органами (см., например, Stedman's Medical Dictionary, 26th Ed, Williams &Wilkins, Baltimore, Md.). К примеру, анастомотические места возникают из-за введения сосудистого трансплантата во время операции аорто-коронарного шунтирования (CABG), во время резекции кишки или пересадки органа. При проведении операций CABG конструкт клеточного матрикса помещают в место нижнего прикрепления обходного сосудистого шунта для активизации развития кровеносных сосудов при восстановлении кровотока к этому месту, т.е. для образования дополнительных артерий, нарастающих от мест соединения в дополнение к активизации заживления места. Примеры сосудистых участков включают, но не ограничиваются этим, предкапилляр (между артериолами), дуги Риолана (пограничная артерия ободочной кишки, соединяющая среднюю и левую ободочную артерию), печеночный участок (верхнесредний/нижние ректальные вены; нижняя полая вена воротной вены), термино-терминальный (от артерии к вене) и каво-легочный (при лечении врожденного цианотического порока сердца посредством аностомозирования правой легочной артерии к верхней полой вене). В одном варианте осуществления конструкт клеточного матрикса обворачивают вокруг аностомотического участка для активизации заживления участка (т.е. эндотелиализации).
Как описывалось выше, объем изобретения охватывает способ лечения ишемического повреждения в тканях, включая, без ограничения: сердце, периферические ткани мозга и внутренние органы. Имплантат конструкта клеточного матрикса прикрепляют к ишемическому участку, используя естественное прикрепление, шовный материал, адгезив или другие средства, описанные выше. Имплантируемый конструкт клеточного матрикса активирует образование новых сосудов и заживление поврежденной ткани.
Настоящее изобретение также содержит в себе как отличительный элемент окклюдер, включающий конструкт клеточного матрикса, для закрытия сердечного отверстия, например, такого как открытое овальное окно, и для облитерации слепого мешка сердца, например, такого как левое ушко предсердия. Окклюдер включает структурный каркас и, по меньшей мере, одну закупоривающую оболочку. В одном варианте осуществления, конструкт клеточного матрикса закрепляют на общей поддерживающей структуре окклюдера для образования, по меньшей мере, одной закупоривающей оболочки во всей полноте. В другом варианте осуществления предсуществовавшую закупоривающую оболочку вначале соединяют (например, сшивают, ламинируют или склеивают) с общей поддерживающей структурой, а затем усиливают посредством закрепления на нем конструкта клеточного матрикса.
Фигура 7 отображает вид в разрезе сердца 100. Сердце 100 включает перегородку 104, которая разделяет правое предсердие 108 от левого предсердия 112. Перегородка 104 включает переднюю перегородку 116 и заднюю перегородку 120. Типичное сердечное отверстие, открытое овальное окно 124, которое исправлено окклюдером настоящего изобретения, располагается между передней перегородкой 116 и задней перегородкой 120. Открытое овальное окно 124 обеспечивает нежелательное жидкостное соединение между правым предсердием 108 и левым предсердием 112 и при определенных условиях дает возможность для сброса крови от правого предсердия 108 к левому предсердию 112. Если открытое овальное окно 124 не закрыто или преграждено неким образом, то пациент может иметь более высокий риск возникновения эмболического удара.
Фигура 8 отображает частичный вид в поперечном сечении другого сердца 160. Сердце 160 включает аорту 164, левый желудочек 168, левое предсердие 172 и овальную ямку 176. Сердце 160 также включает типичный слепой мешок сердца, левое ушко предсердия 180, которое облитерировано окклюдером настоящего изобретения. При определенных условиях в левом ушке предсердия 180 могут образовываться сгустки. Если левое ушко предсердия 180 не закрыто или преграждено неким образом, то пациент имеет высокий риск прохождения сгустков через сердце 160 и в мозг, что вызывает приступ или преходящее ишемическое нарушение мозгового кровообращения.
Фигура 9 отображает окклюдер 200, который может использоваться для чрезкожного транслюминального закрытия сердечного отверстия, согласно иллюстративному варианту осуществления изобретения. Окклюдер 200 включает общую поддерживающую структуру 204 и, по меньшей мере, одну закупоривающую оболочку 208, которая присоединена к общей поддерживающей структуре 204. Например, окклюдер 200 включает две закупоривающие оболочки 208, которые присоединены к общей поддерживающей структуре 204; проксимальную закупоривающую оболочку 212 (т.е. закупоривающую оболочку, которая находится ближе всего к врачу, когда врач имплантирует окклюдер 200 в тело пациента) и противоположную дистальную закупоривающую оболочку 216. Как описывается ниже, по меньшей мере, одну закупоривающую оболочку 208 покрывают конструктом клеточного матрикса, или, альтернативно, она сама полностью изготавливается из конструкта клеточного матрикса.
В одном варианте осуществления общая поддерживающая структура 204 включает проксимальную поддерживающую структуру 220 для соединения и поддержания проксимальной закупоривающей оболочки 212 и дистальную поддерживающую структуру 224 для соединения и поддержания дистальной закупоривающей оболочки 216. Как проксимальная поддерживающая структура 220, так и дистальная поддерживающая структура 224 могут включать в себя любое количество вытягивающихся наружу ветвей, обычно четыре и более четырех вытягивающихся наружу ветвей, для поддержания каждой из их соответствующих закупоривающих оболочек 212, 216. В одном варианте осуществления, как показано на Фигуре 9, проксимальная поддерживающая структура 220 включает четыре вытягивающиеся наружу проксимальные ветви 228, а дистальная поддерживающая структура 224 подобным же образом включает четыре вытягивающиеся наружу дистальные ветви 232.
В одном варианте осуществления каждая вытягивающаяся наружу ветвь упруго отклоняется в результате включения трех или более трех упругих спиралей 236, радиально расположенных от центральной точки 240. В качестве альтернативы можно использовать другие упругие поддерживающие структуры. В одном варианте осуществления проксимальную поддерживающую структуру 220 и дистальную поддерживающую структуру 224 механически скрепляют вместе с помощью проволоки 244. В качестве альтернативы можно использовать другие средства, например лазерную сварку, для скрепления проксимальной поддерживающей структуры 220 с дистальной поддерживающей структурой 224.
Фигура 10 отображает вид в поперечном сечении окклюдера 200, проиллюстрированного на Фигуре 9. Показаны четыре ветви 228, 232.
Фигуры 11 и 12 изображают окклюдер 200' согласно другому иллюстративному варианту осуществления изобретения. Полная поддерживающая структура 204', которая включает проксимальную поддерживающую структуру 220' для поддержания проксимальной закупоривающей оболочки 212', и дистальная поддерживающая структура 224' для поддержания дистальной закупоривающей оболочки 216' имеют форму в виде зажима.
Фигура 13 изображает окклюдер 200'' согласно еще одному иллюстративному варианту осуществления изобретения. Опять же, общая поддерживающая структура 204'' образует зажим и включает проксимальную поддерживающую структуру 220'' для поддержания проксимальной закупоривающей оболочки 212'' и дистальную поддерживающую структуру 224'' для поддержания дистальной закупоривающей оболочки 216''.
Фигуры 14 и 15 изображают окклюдер 200''' согласно еще одному иллюстративному варианту осуществления изобретения. Как показано, общая поддерживающая структура 204''' включает центральный механизм крепления 248 и множество подставок 252 для соединения и поддержания закупоривающей оболочки 208'''. Подставки 252 могут присоединяться к центральному механизму крепления 248 так, что очерчивают по существу полусферическую внешнюю поверхность, как показано на фигуре 14, или, альтернативно, так что очерчивают по существу сферическую внешнюю поверхность, как показано на фигуре 15. Закупоривающая оболочка 208''' может присоединяться к подставкам 252, так что покрывает по существу всю полусферическую внешнюю поверхность, проиллюстрированную на фигуре 14, так что покрывает по существу всю сферическую внешнюю поверхность, проиллюстрированную на фигуре 15, или так что покрывают любые их части. Окклюдеры 200, 200' и 200'' изображены на фигурах 3-8 в различных вариантах осуществления, пригодны в частности для закрытия сердечных отверстий, таких как открытое овальное окно, дефект межпредсердной перегородки или дефект межжелудочковой перегородки. Окклюдер 200''', изображенный на фигурах 14-19, в различных вариантах осуществления пригоден в частности для облитерации слепого мешка сердца, такого как левое ушко предсердия.
Специалисту в данной области техники могло бы быть легко очевидно, что общая поддерживающая структура 204 может принимать любую форму или конфигурацию, она не ограничивается примерными вариантами осуществления, описанными выше.
В одном варианте осуществления общая поддерживающая структура 204 изготавливается из металла, например, такого как нержавеющая сталь, никель-титановый сплав (например, Nitinol, который производится компанией Nitinol Dvices and Components of Freemont, Calif.), или никель-кобальт-хром-молибденовый сплав (например, MP35N.RTM., который производится компанией SPS Technologies, Inc. of Jenkintown, Pa.). Металл может корродировать в теле пациента.
Альтернативно, металл может быть коррозионно устойчивым. В других вариантах осуществления общую поддерживающую структуру 204 изготавливают из саморассасывающихся или биодеградируемых полимеров, например, таких как полимолочная кислота, полигликолевая кислота, полидиокснано, полиэтиленгликоль и поликапралактон. Более того, общая поддерживающая структура 204 может быть гибкой и упругой. Поэтому, как объясняется ниже, она может складываться внутри оболочки для прохода к анатомическому участку в теле пациента, а после этого при развертывании может расширяться для закупоривания сердечного отверстия.
В соответствии с настоящим изобретением, в предпочтительном варианте осуществления, по меньшей мере, одну закупоривающую оболочку 208 изготавливают либо полностью, либо частично из конструкта клеточного матрикса, например из конструкта клеточного матрикса, содержащего фибробласты, например фибробласты, полученные из дермы, для образования культивируемого дермального конструкта со слоем кератиноцитов, культивируемых на нем для образования эпидермального слоя, что в результате дает культивированный двухслойный кожный конструкт.
Культивируемые кожные конструкты изобретения проявляют многие физические, морфологические и биохимические особенности естественной кожи. В еще более предпочтительном варианте осуществления конструкт клеточного матрикса представляет собой тканевый конструкт, который схож с дермальным слоем кожи, человеческий дермальный конструкт, который образуется в определенной системе, содержащей клетки человеческого происхождения без использования химически неопределенных компонентов во время его культивирования. В наиболее предпочтительных вариантах осуществления конструкты клеточного матрикса изобретения изготавливают в системе определенного химического состава, содержащей клетки человеческого происхождения, но не содержащей химически неопределенные и нечеловеческие биологические компоненты или клетки. В определенных вариантах осуществления конструкт клеточного матрикса объединяют с антитромботическим материалом, таким как гепарин.
Альтернативно в другом варианте осуществления предсуществующую закупоривающую оболочку 208 покрывают конструктом клеточного матрикса. В одном таком варианте осуществления предсуществующую закупоривающую оболочку 208 вначале прикрепляют к общей поддерживающей структуре 204 окклюдера 200, а затем усиливают посредством прикрепления на нем клеточного матрикса. В качестве альтернативы предсуществующую закупоривающую оболочку 208 можно ламинировать, клеить или приклеплять к общей поддерживающей структуре 204, например, посредством крючков или термосварки. В одном варианте осуществления, к примеру, предсуществующую закупоривающую оболочку 208 можно ламинировать на общую поддерживающую структуру 204, так что общая поддерживающая структура 204 полностью инкапсулируется внутри предсуществующей закупоривающей оболочки 208. Предсуществующую закупоривающую оболочку 208 можно изготавливать из синтетического материала, например, такого как полиэфирная ткань (например, из текстильной или трикотажной полиэфирной ткани), поливиниловая губка (например, марки Ivalon®, производимая компанией Unipoint Industries, Inc. of High Point, N.C.), растянутый политетрафторэтиленовый (ePTFE) или металлическая сетка. Предствующую закупоривающую оболочку можно вместо этого изготавливать из биодеградируемого или биореконструируемого материала, например, такого как полимолочная кислота, полигалактин и других материалов, из которых изготавливают саморассасывающиеся шовные материалы.
В одном варианте осуществления закупоривающая оболочка 208, которая либо полностью образована, либо, альтернативно, усилена посредством конструкта клеточного матрикса, описанного выше, является непористой и предотвращает проход жидкостей, которые, как предполагается, удерживаются посредством имплантации окклюдера 200. В качестве альтернативы, в другом варианте осуществления закупоривающая оболочка 208 является пористой для облегчения прорастания ткани внутрь закупоривающей оболочки 208, тем самым активируя закупорку сердечного отверстия. В одном варианте осуществления клеточный матрикс объединяют с веществом для стимулирования роста тканей (например, с физиологически реакционноспособным реагентом). В качестве альтернативы, в другом варианте осуществления клеточный матрикс сам по себе представляет вещество для стимулирования роста тканей. В другом варианте осуществления вещество для стимулирования роста представляет собой фактор роста или цитокин, такой как фактор роста сосудистого эндотелия, главный фактор роста фибробластов, ангиогенный фактор роста, или комбинацию факторов роста и цитокинов. В еще одном варианте осуществления вещество для стимулирования роста представляет собой фармакологическое средство для стимулирования роста тканей, например, клетки того же самого или отличного типа, что и в конструкте клеточного матрикса, или гены. В еще одном варианте осуществления гепарин ионно или ковалентно связывают с закупоривающей оболочкой 208, и/или его наносят на конструкт клеточного матрикса, или его наносят как на закупоривающую оболочку, так и на конструкт клеточного матрикса, для образования полной закупоривающей оболочки 208 или ее части для удержания ее в тромбо-необразующем состоянии. В качестве альтернативы белки или клетки наносят на закупоривающую оболочку 208 и/или конструкт клеточного матрикса для удержания ее в тромбо-необразующем состоянии и/или для ускорения процесса заживления.
На фигурах 15-19 изображены стадии доставки окклюдера 200 согласно иллюстративному варианту осуществления изобретения чрезкожно в анатомический участок в теле пациента для закрытия сердечного отверстия 400, такого как открытое овальное окно, дефект межпредсердной перегородки или дефект межжелудочковой перегородки. Касательно фигуры 15, оболочку 404 вначале вставляют в сердечное отверстие 400 так, как обычно осуществляется специалистом в данной области техники. Окклюдер 200 затем погружают в полость 408 оболочки 404 и продвигают вдоль полости 408 до тех пор, пока он не разместится при дистальном конце 412 оболочки 404. Касательно фигуры 16, дистальную закупоривающую оболочку 216 окклюдера 200 затем высвобождают в дистальную камеру сердца 416 через дистальный конец 412 оболочки 404. Дистальная закупоривающая оболочка 216 открывается автоматически и упруго. Оболочку 404 затем оттягивают обратно в проксимальную камеру сердца 420, как проиллюстрировано на фигуре 17, для локализации дистальной закупоривающей оболочки 216 напротив дистальной поверхности стенки 424 сердечного отверстия 400. Сердечное отверстие 400 тем самым закупоривается с дистальной стороны.
Как показано на фигуре 18, оболочка 404 затем дополнительно отодвигается на достаточное расстояние, чтобы позволить проксимальной закупоривающей оболочке 212 освободиться от дистального конца 412 оболочки 404. Проксимальная закупоривающая оболочка 212 открывается автоматически и упруго, чтобы расположиться напротив проксимальной поверхности 428 сердечного отверстия 400, закупоривая сердечное отверстие 400 с проксимальной стороны. Оболочка 404 затем изымается из тела пациента, оставляя позади открытый окклюдер 200. Как показано на фигуре 19, закупоривающие оболочки 212, 216 располагаются на обеих сторонах сердечного отверстия 400, а окклюдер 200 надолго имплантируют в тело пациента.
В другом варианте осуществления, в котором, например, левое ушко предсердия требует облитерации в качестве способа лечения приступа, стадии доставки окклюдера (например, окклюдера 200''', описанного выше в отношении фигур 14 и 15-19) к левому ушку предсердия отличаются от стадий, непосредственно описанных выше. В частности, врач выполняет только стадию, проиллюстрированную фигурой 15. А именно, врач вначале вставляет оболочку 404 в полость левого ушко предсердия, как это обычно осуществляется специалистом в данной области техники, а затем загружает окклюдер 200''', в сложенном положении, в полость 408 оболочки 404. Окклюдер 200''' затем продвигают вдоль полости 408 до тех пор, пока он не разместится при дистальном конце 412 оболочки 404. Поскольку анатомическая структура левого ушка предсердия отличается от структуры открытого овального окна, дефекта межпредсердной перегородки или дефекта межжелудочковой перегородки, то оперирующий хирург затем просто помещает окклюдер 200''' в левое ушко предсердия. Размещенный таким образом окклюдер 200''' расширяется автоматически и упруго, чтобы постоянно перекрывать левое ушко предсердия.
Одним из наиболее предпочтительных применений кожных конструктов данного изобретения является трансплантация и имплантация в организм млекопитающего для регенерации или восстановления кожи при повреждении или заболевании. К показаниям для пересадки кожного конструкта относятся, без ограничений, пластическая или восстановительная хирургия, кожные раны, ожоги, псориаз, венозные и диабетические язвы и базально-клеточный рак. Кожные конструкты изобретения пригодны как для защиты раненной ткани, так и для выполнения роли подложки для врастания ткани организма-хозяина. Предполагается, что уровень организации ткани, получаемой в данном изобретении, может также служить для облегчения и возможно для ускорения эффектов заживления раны.
Изобретенные конструкты клеточного матрикса обладают когезивными свойствами. Используемый в этом документе термин "когезив" означает способность поддерживать единую физическую целостность и тканеподобную фактуру. Физические параметры, которые в первую очередь придают конструктам изобретения когезивные свойства, являются объемная толщина (мясистость) и волокнистая структура матрикса. Волокнистый внеклеточный матрикс образуется из коллагена, синтезируемого клетками и других компонентов матрикса, главным образом из фибриллярного коллагена, расположенного в фибриллах и фибрильных связках, и придает конструктам их объем. Конструкты клеточного матрикса изобретения удобны в обращении, а именно, их можно вручную снимать с субстрата для их культивирования без несущей подложки и специальных инструментов, и применять для пациента или на тестируемом аппарате. Он может выдерживать такое повреждение, как разрыв или растяжение, при обычном обращении в клинке без ущерба для структуры и функциональности. При применении для пациента их можно закреплять на месте с помощью шовных материалов или скоб.
Для пересадки кожного конструкта настоящего изобретения пациента область пересадки подготавливают согласно общепринятой практике. В случае показаний по ожогам трансплантируемые участки ожоговых ран подготавливают для пересадки так, что область обожженной кожи полностью вырезается. Вырезанные слои будут выглядеть чистыми и клинически незараженными перед пересадкой. В случае глубоких рассеченных ран, возникших из-за хирургического вмешательства, предоперационную область обривают, при необходимости очищают противомикробным, антисептическим чистящим средством для кожи и промывают нормальным физиологическим раствором. Местная анестезия обычно состоит в интрадермальном введении лидокаина или эпинефрина, или обоих препаратов. После завершения анестезии используют дерматом для удаления кожи до подходящей глубины, создавая глубокую расщепленную рану. Гемостаза можно достичь посредством сжатия эпинефрином, содержацим лидокаин, или посредством электроножа. Кожный конструкт затем наносят на поверхность раны и, при необходимости, закрепляют наложением шва или скоб на участке, затем укрепляют и перевязывают подходящими повязками.
Кожный конструкт настоящего изобретения можно также снабдить отверстиями перед пересадкой пациенту. Выполнение в виде сетки улучшает приспособление кожного конструкта к поверхности раны и обеспечивает средствами слива экссудата раны снизу от трансплантата. Термин выполнение в виде сетки определяется как механический способ, с помощью которого ткань перфорируют с прорезями для образования сетеобразного распределения. Сетчатое разбиение предпочтительно получают путем использования обычного устройства для изготовления кожной сетки (ZIMMER®; BIOPLASTY®). Можно также вручную надрезать или продырявить ткани скальпелем или иглой. Сетчатую кожу можно расширять путем растягивания кожи, так чтобы прорези становились открытыми, а затем наносить на поверхность раны. Расширенная сетчатая ткань обеспечивает область раны максимальным покрытием. В качестве альтернативы, сетчатую кожу можно наносить без растяжения, просто в виде пластины с распределением нерасширенных прорезей. Сетчатый кожный конструкт можно наносить отдельно или вместе с собственной кожей пациента из другй области тела. Тканевые конструкты могут также иметь перфорации или фенестрации и поры, заготовленные другими средствами. Фенестрации можно наносить вручную, используя лазер, перфоратор, скальпель, иглу или булавку.
Кожный конструкт изобретения можно наносить на раны, за исключением хирургических ран или областей ожога. Другие раны, такие как венозные язвы, диабетические язвы, пролежни, могут быть заживлены при нанесении раскрытого кожного конструкта. Другие врожденные кожные болезни, например врожденный буллезный эпидермолиз, можно лечить с таким же успехом.
Следующие примеры приводятся для более лучшего объяснения применения настоящего изобретения на практике, в любом случае их не следует истолковывать как ограничение объема настоящего изобретения. Специалистам в данной области техники известно, что можно провести различные модификации способов, описанных в этом документе без отклонения от сути и объема настоящего изобретения.
Примеры, иллюстрирующие осуществление изобретения
Пример 1. Образование коллагенового матрикса фибробластами крайней плоти новорожденного человека
Фибробласты крайней плоти новорожденного человека (выведенные компанией Organogenesis, Inc. Canton, МА) засевают в количестве 5×105 клеток/162 см2 колбы для обработки тканевой культуры (Costar Corp., Cambridge, МА, № по каталогу 3150) и выращивают в питательной среде. Питательная среда состоит из: среды Dulbecco's Modified Eagle's (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), в которую добавлена 10%-ная фетальная сыворотка телят (NBCS) (HyClone Laboratories, Inc., Logan, Utah) и 4 мМ L-глутамин (BioWhittaker, Walkersville, MD). Клетки поддерживают в инкубаторе при 37±1°С в атмосфере 10±1% СО2. Среду заменяют свежеприготовленной средой каждые два-три дня. После 8 дней культивирования клетки вырастают до слияния, а именно, клетки образуют плотный монослой вдоль нижней части колбы с тканевой культурой, и среду аспирируют из колбы с культурой. Для промывки монослоя добавляют стерильно-отфильтрованный, забуференный фосфатом физиологический раствор в нижнюю часть каждой колбы с культурой, а затем аспирируют из колб. Клетки извлекают из колбы добавлением 5 мл смеси трипсина, динатриевой соли ЭДТА и глутамина (BioWhittaker, Walkersville, MD) в каждую колбу с осторожным покачиванием для обеспечения полного покрытия монослоя. Культуры возвращают в инкубатор. Как только клетки освобождаются добавляют 5 мл SBTI (соевого ингибитора трипсина) в каждую колбу и смешивают с суспензией для прекращения действия трипсин-динатриевой соли ЭДТА. Клеточную суспензию вынимают из колб и равномерно разделяют между стерильными, коническими центрифужными пробирками. Клетки собирают центрифугированием приблизительно со скоростью 800-1000 грамм за 5 минут.
Клетки ресуспендируют, используя свежую среду, до концентрации 3,0×106 клеток/мл, и засевают на вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм (TRANSWELL®, Corning Costar) в шести-ячеечной кювете при плотности 3,0×106 клеток/вставку (6,6×105 клеток/см2). Клетки поддерживают в инкубаторе при 37±1°С с атмосферой 10+1% СО2 и подпитывают свежей средой для продуцирования каждые 2-3 дня на протяжении 21 дня. Среда для продуцирования содержит: 3:1 основную смесь DMEM и среды Hams F-12 (Quality Biologies Gaithersburg, MD), 4 мМ GlutaMAX-1™ (Gibco BRL, Grand Island, NY) и добавки с конечной концентрацией: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology Lake Placid, NY), 2% фетальная сыворотка телят (Hyclone, Logan, Utah), 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1×10-4 M этаноламин (Fluka, Ronkonkoma, NY ACS grade), 1×10-4 M O-фосфорил-этаноламин (Sigma, St. Louis), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Co., Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Chemicals USA, lnc. #013-12061), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) с молекулярной массой 3400-3700 (сорт клеточной культуры) (Sigma, St. Louis, МО).
Образцы для гистологического анализа отбирают на 7, 14 и 21 дни и фиксируют в формалине, затем погружают в парафин. Зафиксированные формалином образцы погружают в парафин и секцию размером 5 микрометров окрашивают гематоксилин-эозином (Н&Е) согласно методикам, известным в данной области техники. Используя окрашенные гематоксилин-эозином препараты, проводят измерения толщины на десяти случайно отобранных микроскопических областях с помощью 10Х окуляра, снабженного окулярной шкалой 10 мм/100 мкм.
Результаты для двух различных клеточных штаммов человеческих дермальных фибробластов собраны в таблице 1, в которой показана толщина конструкта клеточного матрикса по мере его развития.
Образцы также подвергают анализу на концентрацию коллагена на 7, 14 и 21 дни. Содержание коллагена оценивают путем использования колориметрического анализа содержания гидроксипролина, известного в данной области техники (Woessner, 1961). В те же самые моменты времени определяют количество клеток. Таблица 2 представляет собой сводку по концентрации коллагена, а таблица 3 - сводку по данным о клетках из конструктов клеточного матрикса, продуцируемых из двух различных клеточных штаммов (В 156 и В119) с использованием описанной выше методики.
Образцы дермального матрикса, происходящего из человеческих клеток, анализируют на 7, 14 и 21 день методом ПААГ-ДСН электрофореза с задержанным снижением для определения состава коллагена с выявлением в образцах альфа полос коллагена типа I и типа III.
Биохимические характеристики дермального матрикса определяют с помощью иммунногистохимических методов. Идентификацию фибронектина проводят на фиксированных парафином секциях, используя ферментативную гистоокрашенную систему стрептавидин-биотин (Zymed Laboratories Inc., South San Francisco, CA). Наличие тенасцина определяют по первичному окрашиванию антитенасцинового антитела (Dako, Carpintheria, CA) с последующим окрашиванием противомышиного антитела, меченого пероксидазой хрена (Calbiochem) в качестве вторичного антитела. Образцы визуализируют путем применения диаминобензола (Sigma St. Louis, МО) и контрастно окрашивают с помощью ядерного быстрого красного.
Количественное определение гликозаминогликана проводят на образцах 21 дня, используя описанный ранее метод (Farndale, 1986). Анализ показывает присутствие 0,44 г ГАГ на см2 в образце происходящего из человеческих клеток дермального матрикса, взятого на 21 день после засевания.
Пример 2. Полнослойный кожный конструкт
Используя дермальный конструкт, образованный с помощью способа, описанного в примере 1, нормальные эпидермальные кератиноциты крайней плоти поврежденного человека (выведенные компанией Organogenesis, Inc. Canton, MA) накладывают на конструкт клеточного матрикса для образования эпидермального слоя кожного конструкта. Среду асептически удаляют из вставки для культивирования и ее окружения.
Нормальные человеческие эпидермальные кератиноциты размножают до пассажа 4 из замороженного клеточного штамма субкультуры до слияния. Клетки затем освобождают из чашек для культивирования, используя трипсин-динатриевую соль ЭДТА, объединяют, центрифугируют до образования клеточного осадка в пробирке, ресуспендируют в среде для эпидермализации, подсчитывают и засевают на верхнюю часть мембраны при плотности 4,5×104 клеток/см2. Конструкты затем выдерживают на протяжении 90 минут при 37±1 С, в атмосфере 10% СО2, чтобы дать возможность кератиноцитам закрепиться. После выдерживания конструкты погружают в среду для эпидермализации. Среда для эпидермализации состоит из: основной смеси с соотношением 3:1 Dulbecco's Modified Eagle's Medium (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина (BioWhittaker, Walkersville, MD) и среды Hams F-12 (Quality Biologies Gaithersburg, MD), которая дополняется следующими добавками с конечными концентрациями: 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1×10-4 M O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Aldrich), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 0,3% хелатированная сыворотка новорожденных телят (Hyclone, Logan, Utah), 0,628 нг/мл прогестерон (Amersham Arlington Heights, IL), 50 мкг/мл натриевая соль L-аскорбиновой кислоты (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 10 нг/мл фактор роста эпидермиса (Life Technologies Inc., MD) и 50 мкг/мл гентамицина сульфат (Amersham, Arlington Heights, IL). Конструкты культивируют в среде для эпидермализации на протяжении 2 дней при 37±1°С, в атмосфере 10% CO2.
Через два дня конструкт погружают в среды, состоящие из: 3:1 смеси Dulbecco's modified Eagle's medium (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), среды Hams F-12 (Quality Biologies, Gaithersburg, MD), которая дополняется следующими добавками с конечными концентрациями: 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 1×10-4 этаноламин (Fluka, Ronkonkoma, NY), 1×10-4 O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 0,3% хелатная сыворотка новорожденных телят (BioWhittaker, Walkersville, MD), 0,628 нг/мл прогестерон (Amersham, Arlington Heights, IL), 50 мкг/мл аскорбат натрия, 265 мкг/мл хлорид кальция (Mallinckrodt, Chesterfield, МО) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Конструкт снова выдерживают при 37±1°С, в атмосфере 10% CO2 на протяжении 2 дней. Через два дня носитель, содержащий конструкт, асептически переносят в новые кюветы для культивирования с достаточным количеством среды для ороговения, 9 мл, до достижения уровня жидкости, едва не достигающего поверхности мембраны носителя, для поддержания сухой поверхности раздела, чтобы позволить наслоению эпителиального слоя. Конструкты выдерживают при 37±1°С, в атмосфере 10% CO2 при низкой влажности, в среде с заменой среды через каждый 2-3 дня на протяжении 7 дней. Эта среда состоит из: 1:1 смеси Dulbecco's modified Eagle's medium (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина BioWhittaker, Wallcersville, MD), среды Hams F-12 (Quality Biologies, Gaithersburg, MD), которая дополняется следующими добавками с конечными концентрациями: 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Aldrich), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 2% сыворотка новорожденных телят (BioWhittaker, Walkersville, MD), 50 мкг/мл аскорбат натрия и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Через 7 дней конструкт подпитывают на протяжении 10 дней, с заменой через каждые 2-3 дня поддерживающей средой. Эта поддерживающая среда состоит из: 1:1 смеси Dulbecco's modified Eagle's medium (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), среды Hams F-12 (Quality Biologies Gaithersburg, MD), со следующими добавками: 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 1% сыворотка новорожденных телят (BioWhittaker, Walkersville, MD) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL).
Конечные образцы подвергают обработке гематоксилином и эозином, как описано в примере 1, для определения макроскопической картины под световой микроскопией. Полученный в результате конструкт состоит из нижнего (дермального) слоя, состоящего из фибробластов, окруженных матриксом, обладающего особенностями, описанными в примере 1, и полностью покрывают многослойным, слоистым и
хорошо диффференцированным слоем кератиноцитов, который имеет базальный слой, надбазальный слой, зернистый слой и роговой слой, похожий на слой кожи in situ. Кожный конструкт имеет хорошо развитую базальную мембрану, находящуюся при дермально-эпидермальном соединении, что проявляется методом просвечивающей электронной микроскопии (ПЭМ). Базальная мембрана является самой толстой вокруг полудесмосом, маркированных фиксирующими фибриллами, которые состоят из коллагена типа VII коллаген, что видно посредством ПЭМ. Как ожидалось, эти фиксирующие фибриллы можно легко разглядеть выходящими из базальной мембраны и захватывающими фибриллами коллагена. Показано присутствие ламинина, гликопротеина базальной мембраны с помощью ранее описанной иммуноферментной методики на основе авидин-биотина (Guesdon, 1979).
Пример 3. In vitro образование коллагенового матрикса фибробластами крайней плоти новорожденного человека в среде определенного химического состава
Фибробласты крайней плоти новорожденного человека наращивают, используя методику, описанную в примере 1. Клетки затем ресуспендируют до концентрации 3×106 клеток/мл и засевают на мембранных вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм в шестиячеечном кювете при плотности 3,0×106 клеток/TW (6,6×105 клеток/см2). Эти клетки затем поддерживают, как в примере 1, посредством сыворотки новорожденных телят, выпускаемой из среды по всей площади. Более конкретно, среда содержит: основную 3:1 смесь DMEM, среды Hams F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и добавки: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology, Lake Placid, NY), 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NY № по каталогу 02400 ACS grade), 1×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Chemicals USA, Inc.), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО). Образцы проверяют на 7, 14 и 21 день на концентрацию коллагена и количество клеток, используя описанные методики. Результаты собирают в таблицах 4 (количество клеток) и 5 (коллаген). Образцы также фиксируют формалином и подвергают окрашиванию гемотоксилином и эозином для анализа на световом микроскопе, как описано в примере 1. Гистологическая оценка показывает, что конструкты, выращенные в определенной среде, схожи с теми, что выращены в присутствии 2% сыворотки новорожденных телят. Образцы также положительно окрашиваются фибронектином с использованием методики, описанной в примере 1.
Помимо эндогенно-продуцируемого фибриллярного коллагена, в конструкте клеточного матрикса также присутствуют декорин и гликозаминогликан.
Пример 4. Полнослойный кожный конструкт, образующийся при использовании среды определенного химического состава
Используя 25-дневный дермальный конструкт, образованный человеческими дермальными фибробластами при химически определенных условиях аналогично способу, описанному в примере 3, засевают нормальные эпидермальные кератиноциты крайней плоти новорожденного человека на верхней поверхности конструкта клеточного матрикса для образования эпидермального слоя кожного конструкта. Среду асептически вынимают из вставки для культивирования и ее окружения.
Нормальные человеческие эпидермальные кератиноциты размножают до пассажа 4 из замороженного клеточного штамма субкультуры до слияния. Клетки затем высвобождают из чашек для культивирования, используя трипсин-динатриевую соль ЭДТА, объединяют, центрифугируют для образования клеточного осадка в пробирке, ресуспендируют в среде для эпидермализации, подсчитывают и засевают на верхнюю часть мембраны при плотности 4,5×104 клеток/см2. Конструкты затем выдерживают на протяжении 90 минут при 37±1°С, в атмосфере 10% CO2, чтобы дать возможность кератиноцитам закрепиться. После выдерживания конструкты погружают в среду для эпидермализации. Среда для эпидермализации состоит из: 3:1 питательной смеси Dulbecco's Modified Eagle's Medium (DMEM) (не содержащей глюкозу и кальций, BioWhittaker, Walkersville, MD) и среды Hams F-12 (Quality Biologies Gaithersburg, MD), которая дополняется следующими добавками: 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1×10-4 M этаноламин (Fluka, Ronkonkoma, NY), 1×10-4 M O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Aldrich), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 50 мкг/мл натриевая соль L-аскорбиновой кислоты (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 16 мкМ линолевая кислота (Sigma, St. Louis, МО), 1 мкМ ацетат токоферола (Sigma, St. Louis, МО) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Конструкты культивируют в среде для эпидермализации на протяжении 2 дней при 37±1°С, в атмосфере 10±1% СО2. Через два дня среду заменяют свежей средой с вышеуказанным составом и возвращают в инкубатор, устанавливая ее при 37±1°С, в атмосфере 10±1% СО2 на протяжении 2 дней.
Через два дня носитель, содержащий конструкт, асептически переносят в новые кюветы для культивирования с достаточными количеством среды до достижения уровня жидкости, едва не достигающего поверхности мембраны носителя для поддержания развивающегося конструкта у поверхности раздела воздух-жидкость. Воздух, контактируя с верхней поверхностью образующегося эпидермального слоя, позволяет наслаиваться эпителиальному слою. Конструкты выдерживают при 37±1°С, в атмосфере 10% СО2 и низкой влажности в среде, меняя среду через каждые 2-3 дня на протяжении 7 дней. Эти среды содержат 1:1 смесь среды Dulbecco's modified Eagle's (DMEM) (не содержит глюкозу и кальций, BioWhittaker, Walkersville, MD) и среды Hams F-12 (Quality Biologies, Gaithersburg, MD), в которую добавлен: 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 5×10-4 М этаноламин (Fluka, Ronkonkoma, NY), 5×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 2,65 мкг/мл хлорид кальция (Mallinckrodt, Chesterfield, МО), 16 мкМ линолевая кислота (Sigma, St. Louis, МО), 1 мкМ ацетат токоферола (Sigma, St. Louis, МО), 1,25 мМ серин (Sigma, St. Louis, МО), 0,64 мМ choline chloride (Sigma, St. Louis, МО) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Культуры подпитывают каждые 2-3 дня на протяжении 14 дней.
Образцы, в трех экземплярах, подвергают обработке гематоксилином и эозином, как описано в примере 1, на 10, 12, и 14 дни после того, как конструкт поднимается до поверхности раздела воздух-жидкость, для определения макроскопической картины под световым микроскопом. Полученный в результате конструкт состоит из нижнего (дермального) слоя, состоящего из фибробластов, окруженных матриксом, имеющим характеристики, описанные в примере 3, и покрывают слоем стратифицированных и дифференцированных кератиноцитов.
Пример 5. In vitro образование коллагенового матрикса человеческими фибробластами пяточного сухожилия
Конструкты клеточного матрикса формируют, используя тот же самый способ, что описывался в примере 1, заменяя фибробласты крайней плоти новорожденного человека на человеческие фибробласты пяточного сухожилия (HATF.). Через 21 день пребывания в среде для продуцирования образцы окрашивают гематоксилином и эозином и определяют их толщину, используя методику, описанную в примере 1. Полученный в результате конструкт визуализируется как тканеподобный конструкт клеточного матрикса с толщиной 75,00±27,58 микронов (n=2). Эндогенно-продуцируемый фибриллярный коллаген, декорин и гликозаминогликан также присутствуют в конструкте.
Пример 6. In vitro образование коллагенового матрикса трансфицированными фибробластами крайней плоти новорожденного человека
Трансфицированные человеческие дермальные фибробласты продуцируют, используя следующую методику. Оттаивают одну ампулу jCRJP-43 вирусных продуцентов фактора роста, полученного из тромбоцитов (PDGF) (Morgan, J, et al.), и засевают клетки в количестве 2×106 клеток/162 см2 колбы (Corning Costar, Cambridge, MA). В эти колбы подают питательную среду и поддерживают в инкубаторе при 37±1°С с атмосферой 10±1% CO2. Питательная среда состоит из: среды Dulbecco's Modified Eagle's (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), которая дополняется 10% сывороткой новорожденных телят (HyClone Laboratories, Inc., Logan, Utah) и 4 мМ L-глутамина (BioWhittaker, Walkersville, MD). В этот же день оттаивают 1 ампулу с фибробластами крайней плоти новрожденного человека (HDFB 156) и подают тонким слоем в количестве 1,5×106 клеток/162 см2 колбы (Corning Costar, Cambridge, MA). Через три дня jCRIP PDGF-43 вирусные продуценты подпитывают свежей питательной средой. HDFB156 подпитывают вышеуказанной питательной средой в сочетании с 8 мкг/мл полибреном (Sigma, St. Louis, МО). На следующий день клетки HDFB156 инфицируют следующим образом. Собирают отработанную среду от jCRIP PDGF-43 вирусных продуцентов и фильтруют ее через фильтр с размером пор 0,45 микрон. Добавляют 8 мкг/мл полибрена к этой профильтрованной отработанной среде. Затем отработанную среду помещают на HDF. В следующие два дня человеческие дермальные фибробласты (HDF) подпитывают свежей питательной средой. Через день HDF культивируют от р5 к р6 и высевают с плотностью 2,5×106 клеток/162 см2 колбы (Corning Costar, Cambridge, MA). Клетки пассивируют следующим образом: отсасывают отработанную среду, затем колбы прополаскивают физиологическим раствором, забуференным фосфатом, для удаления любой остаточной сыворотки новорожденных телят.Клетки высвобождают из колбы путем добавления 5 мл трипсин-динатриевой соли ЭДТА в каждую колбу с осторожным покачиванием для обеспечения полного покрытия монослоя. Культуры возвращают в инкубатор. Как только клетки высвобождаются, добавляют 5 мл SBTI (соевого ингибитора трипсина) в каждую колбу и смешивают со суспензией для прекращения действия трипсин-динатриевой соли ЭДТА. Суспензию клеток-трипсина-SBTI удаляют из колб и равномерно разделяют между стерильными, коническими центрифужными пробирками. Клетки собирают посредством центрифугирования приблизительно со скоростью 800-1000 грамм за 5 минут. Клетки ресуспендируют в питательной среде для засевания при плотности, перечисленной выше. Через два дня клетки подпитывают свежей питательной средой. На следующий день клетки собирают, как описано выше, и разбавляют до плотности 1,5×106 клеток/мл питательной среды, содержащей 10% сыворотки новорожденных телят (NBCS) с 10% диметилсульфоксида (DMSO) (Sigma, St. Louis, МО). Клетки затем замораживают в 1 мл криофлаконе при температуре около -80°С.
Для продуцирования коллагенового матрикса в данном примере используется та же самая методика, что и в примерах 1 и 3, с заменой фибробластов крайней плоти новорожденного человека на фибробласты крайней плоти новорожденного человека, трансформированные для продуцирования высоких уровней фактора роста, полученного из тромбоцитов (PDGF), как описывается выше. Образцы отбирают для окрашивания гематоксилином и эозином, описанного выше, на 18 день после засевания. Образцы также окрашивают, используя авидин-биотиновые способы определения присутствия фибронектина, перечисленные в примере 10. Образцы отбирают на 18 день после засевания для окрашивания гематоксилином и эозином, как описано в примере 1, и проявляют клеточный матрикс макроскопической картины схожий с тем, что описывался в примере 1, с измеренной толщиной в 123,6 микронов (N=1). PDGF выход трансфицированных клеток в конструкте клеточного матрикса, измеряемый методом ELISA на протяжении периода культивирования (18 дне), составляет 100 нг/мл, в то время контрольный выход PDGF не обнаруживается.
Пример 7. Использование дермального конструкта в качестве трансплантируемого материала
Конструкты клеточного матрикса получают согласно способам, описанным в примере 1, с использованием человеческих дермальных фибробластов, выведенных из крайней плоти новорожденного, и пересаживают на глубокие рассеченные раны у голых бестимусных мышей. Мышам делают трансплантацию согласно способам, описанным Parenteau, et al. (1996), раскрытие которого включено в этот документ.Трансплантаты проверяют на 14, 28 и 56 дни на признаки склеивания с поверхностью раны, очевидность сокращения раны, площади потери трансплантата и наличия васкуляризации (по цвету). Трансплантируемые площади фотографируют, пока они находятся в целом виде на мышах. Несколько мышей убивают в определенные моменты времени и иссекают трансплантируемые площади и их окружение наряду с окружающими краями мышиной кожи, по меньшей мере, до мясистого слоя ткани. Сохраняют соединения между трансплантатом и мышиной кожей в каждом образце. Эксплантируемые образцы ткани затем фиксируют 10%-ным формалином в забуференном фосфате и фиксируют метанолом. Зафиксированные формалином образцы окрашивают гематоксилином и эозином согласно методике, описанной в примере 1. Трансплантаты способны интегрироваться с мышиной кожей, при этом отмечается минимальное сокращение. В течение 14 дней трансплантации эпидермис мышей полностью мигрирует над трансплантатом. С использованием окрашенных гематоксилином и эозином образцов становятся видны сосуды внутри трансплантата на 14 день и на протяжении эксперимента. Посредством маскроскопического наблюдения окрашенных гематоксилином и эозином образцов определяют, что трансплантат продолжает существовать и остается здоровым, выглядя содержащим живым клетки, без макроскопических нарушений матрикса и т.д. на протяжении периода проведения эксперимента.
Пример 8. Использование полнослойного кожного конструкта в качестве трансплантата кожи
Двухслойные кожные конструкты получают, как описано в примере 2, используя человеческие дермальные фибробласты, выведенные из крайней плоти новорожденного, в дермальном слое и человеческие кератиноциты, выведенные из отличной крайней плоти новорожденного, в эпидермальном слое. Кожные конструкты можно вручную сдирать с мембраны, эксплуатировать без несущей подложки и помещать на трансплантируемый участок. Двухслойные кожные конструкты пересаживают на глубокие рассеченные раны бестимусных голых мышей согласно способам, описанным в Parenteau, et al. (1996), раскрытие которых включено в этот документ. Моментами времени для отбора образцов являются 7, 14, 28, 56 и 184 дни после пересадки. Трансплантируемые площади фотографируют, пока они находятся в целом виде на мышах. Несколько мышей убивают в определенные моменты времени и иссекают трансплантируемые площади и их окружение наряду с окружающими краями мышиной кожи, по меньшей мере, до мясистого слоя ткани. Сохраняют соединения между трансплантатом и мышиной кожей в каждом образце. Эксплантируемые образцы ткани затем фиксируют 10%-ным формалином в забуференном фосфате, и затем - метанолом. Зафиксированные формалином образцы окрашивают гематоксилином и эозином согласно методике, описанной в примере 1.
Трансплантаты интегрируются с тканью организма-хозяина в течение 7 дней, что видно посредством макроскопического наблюдения, а также посредством гистологического проявления. Окрашивание гематоксилином и эозином визуализирует сосуды, проросшие в трансплантат от ткани хозяина в течение 7 дней пересадки. Трансплантаты остаются здоровыми и продолжают существовать на протяжении эксперимента, при этом отмечается минимальное сокращение. С помощью окрашивания противочеловеческим инволюкрином показана персистенция человеческих эпидермальных клеток на протяжении всего периода трансплантации.
Пример 9. In vitro образование матрикса человеческими корнеальными кератиноцитами
Человеческие клетки корнеальных кератиноцитов (выведенные компанией Organogenesis, Inc. Canton, МА) используют при продуцировании стромального конструкта роговицы. Сливающиеся культуры человеческих кератиноцитов высвобождают из субстрата для их культивирования с помощью трипсин-динатриевой соли ЭДТА. После высвобождения используют соевый ингибитор трипсина для нейтрализации трипсин-динатриевой соли ЭДТА, клеточную суспензию центрифугируют, надосадочную жидкость отбрасывают, а клетки затем ресуспендируют в основной среде до концентрации 3×106 клеток/мл. Клетки засевают на мембранных вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм в шести-ячеечной кювете при плотности 3,0×10 клеток/TW (6,6×105 клеток/см2). Эти культуры поддерживают на протяжении ночи в среде для посева. Среда для посева состоит из: основной 3:1 смеси Dulbecco's Modified Eagle's Medium (DMEM) и среды Hams F-12 (Quality Biologies Gaithersburg, MD cat.), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующих добавок: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (EGF) (Upstate Biotechnology Lake Placid, NY), 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI). После этого культуры подпитывают свежей средой для продуцирования. Среда для продуцирования состоит из: основной 3:1 смеси DMEM, среды Hams F-12 (Quality Biologies Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL., Grand Island, NY) и следующих добавок: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology Lake Placid, NY), 2% сыворотка новорожденных телят (Hyclone, Logan, Utah), 0,4 мкг/мл гидрокортизон (Sigma,St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NYACS grade), 1×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis,), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Co., Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO pure chemical company), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО, сорт клеточной культуры).
Клетки поддерживают в инкубаторе при 37±1°С с атмосферой 10%±1% CO2 и подпитывают свежей средой для продуцирования через каждые 2-3 дня на протяжении 20 дней (суммарно на протяжении 21 дня культивирования). Через 21 день культивирования кератиноциты осаждаются в виде слоя матрикса толщиной около 40 микронов, что измеряется по способу, описанному в примере 1. Эндогенно-продуцируемый фибриллярный коллаген, декорин и гликозаминогликан также присутствуют в конструкте клеточного матрикса.
Пример 10. In vitro образование коллагенового матрикса фибробластами крайней плоти новорожденного человека, засеваемыми в среду для продуцирования
Фибробласты крайней плоти новорожденного человека (выведенные компанией Organogenesis, Inc. Canton, МА) засевают в количестве 1×105 клеток на на носителях для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм в шести-ячеечной кювете (TRANSWELL®, Costar Corp.Cambridge, МА) и выращивают в питательной среде. Питательная среда состоит из: среды Dulbecco's Modified Eagle's (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), которая дополняется 10% сывороткой новорожденных телят (HyClone Laboratories, Inc., Logan, Utah) и 4 мМ L-глутамином (BioWhittaker, Walkersville, MD). Клетки поддерживают в инкубаторе при 37±1 С с атмосферой 10±1% CO2. Среду заменяют каждые два-три дня. Через 9 дней культивирования среду отсасывают из чашки для культивирования и заменяют средой для продуцирования. Клетки поддерживают в инкубаторе при 37±1°С с атмосферой 10±1% CO2 и подпитывают свежей средой для продуцирования через каждые 2-3 дня на протяжении 21 дня. Среда для продуцирования состоит из: основной 3:1 смеси DMEM, среды Hams F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующих добавок; 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology, Lake Placid, NY), 2% сыворотка новорожденных телят (Hyclone, Logan, Utah), 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NYACS grade), 1×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis,), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Co., Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Pure Chemical Company), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО, сорт клеточной культуры).
Образцы отбирают на 21 день и фиксируют в формалине, затем погружают в парафин. Зафиксированные формалином образцы погружают в парафин и окрашивают гематоксилином и эозином секцию размером 5 микрометров согласно методикам, регулярно используемым в данной области техники. Используя окрашенные гематоксилином и эозином препараты, проводят измерения в десяти случайно отобранных микроскопических областях, используя 10-кратный окуляр (Olympus America Inc., Melville, NY), снабженный окулярной шкалой 10 мм/100 мкм (Olympus America Inc., Melville, NY). Конструкты, созданные данным способом, по структуре и биохимическому составу схожи с конструктами, созданными по примеру 1, и имеют измеренную толщину в 82,00±7,64 микронов.
Пример 11. In vitro образование коллагенового матрикса дермальными фибробластами свиньи
Дермальные фибробласты свиньи (выведенные компанией Organogenesis, Inc. Canton, МА) засевают с плотностью 5×105 клеток/162 см2 колбы для обработки тканевой культуры (Costar Corp., Cambridge, МА. № по каталогу 3150) и выращивают в питательной среде так, как описано ниже. Питательная среда состоит из: среды Dulbecco's Modified Eagle's (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), которая дополняется 10% фетальной телячьей сывороткой (HyClone Laboratories, Inc., Logan, Utah) и 4 мМ L-глутамином (BioWhittaker, Walkersville, MD). Клетки поддерживают в инкубаторе при 37±1°С в атмосфере 10%±1% СО2. Среду заменяют каждые два-три дня. В месте слияния, при котором клетки образуют упакованный слой у нижней части колбы с тканевой культурой, среду отсасывают из чашки для культивирования. Для промывки монослоя, стерильно-отфильтрованный забуференный фосфатом физиологический раствор добавляют к монослою, а затем отсасывают из чашки. Клетки высвобождают из колбы путем добавления 5 мл смеси трипсина, динатриевой соли ЭДТА и глутамина (BioWhittaker, Walkersville, MD) в каждую колбу с осторожным покачиванием для обеспечения полного покрытия монослоя. Культуры возвращают в инкубатор. Как только клетки высвобождаются, добавляют 5 мл SBTI (соевого ингибитора трипсина) в каждую колбу и смешивают с клеточной суспензией для прекращения действия трипсин-динатриевой соли ЭДТА. Суспензию вынимают из колб и равномерно разделяют между стерильными, коническими центрифужными пробирками. Клетки собирают посредством центрифугирования приблизительно со скоростью 800-1000 грамм за 5 минут.Клетки ресуспендируют и разбавляют до концентрации 3×106 клеток/мл, и засевают на мембранных вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм в шести-ячеечной кювете при плотности 3,0×106 клеток/TW (6,6×105 клеток/см2). Клетки поддерживают на протяжении ночи в среде для посева. Среда для посева состоит из: основной 3:1 смеси DMEM, среды Hams F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующих добавок: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology Lake Placid, NY), 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NY ACS grade), 1×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis,), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Co., Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Pure Chemical Company), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО) и 0,1 мкг/мл глицин (Sigma, St. Louis, МО). Клетки поддерживают в инкубаторе при 37±1°С с атмосферой 10±1% CO2 и подпитывают свежей средой для продуцирования через каждые 2-3 дня на протяжении 7 дней. Среда для продуцирования состоит из: основной 3:1 смеси DMEM, среды Hams F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующих добавок: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology, Lake Placid, NY), 2% сыворотка новорожденных телят (Hyclone, Logan, Utah), 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NY ACS grade), 1×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis,), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Co., Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Pure Chemical Company), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО) сорт клеточной культуры). Через 7 дней среды заменяют средой для продуцирования без сыворотки новорожденных телят. В эти среды добавляют свежие среды для клеток через каждые 2-3 дня на протяжении более 20 дней, суммарно на протяжении 28 дней культивирования.
Образцы отбирают на 21 день и фиксируют в формалине, затем погружают в парафин. Зафиксированные формалином образцы погружают в парафин, и окрашивают гематоксилином и эозином (Н&Е) секцию размером 5 мкм согласно методикам, обычно используемым в данной области техники. Используя окрашенные гематоксилином и эозином препараты, проводят измерения у десяти случайно отобранных микроскопических областей с помощью 10-кратного окуляра (Olympus America Inc., Melville, NY), снабженного окулярного шкалой 10 мм/100 мкм (Olympus America Inc., Melville, NY). Образцы проявляют структуру, состоящую из клеток и матрикса с измеренной толщиной в 71,20±9,57 микрон. Помимо эндогенно-продуцируемого фибриллярного коллагена в конструкте клеточного матрикса также присутствуют декорин и гликозаминогликан.
Пример 12. In vitro образование двухслойного кожного конструкта, содержащего клетки сосочков дермы
Клеточный матрикс изготавливают согласно способу, описанному в примере 1, используя фибробласты крайней плоти новорожденного человека в качестве первого типа клеток, продуцирующих матрикс. Клеточный матрикс локально засевают каплями клеток сосочков дермы в качестве второй клеточной популяции, которую в свою очередь засевают кератиноцитами в качестве третьей клеточной популяции, для образования непрерывного эпидермального слоя над клеточным матриксом и клетками сосочков дермы. Вначале конструкт клеточного матрикса формируют, используя человеческие дермальные фибробласты (HDF), выведенные из крайней плоти новорожденного. HDF размножают путем засевания их при плотности 5×105 клеток/162 см2 колбы для обработки тканевой культуры (Costar Corp., Cambridge, МА) в питательной среде, состоящей из: среды Dulbecco's Modified Eagle's (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), которая дополняется 10% сывороткой новорожденных телят (NBCS) (HyClone Laboratories, Inc., Logan, Utah) и 4 мМ L-глутамином (BioWhittaker, Walkersville, MD). После слияния HDF высвобождают из чашки, используя трипсин-динатриевую соль ЭДТА, ресуспендируют, используя свежую среду, до концентрации 3,0×106 клеток/мл и засевают на вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм (TRANSWELL®, Corning Costar) в шести-ячеечной кювете при плотности 3,0×106 клеток/вставку (6,6×105 клеток/см2). HDF - культуры поддерживают в инкубаторе при 37±1°С с атмосферой 10±1% CO2 и подпитывают свежей средой для продуцирования каждые 2-3 дня на протяжении 23 дней согласно способу, детально описанному в примере 1.
После образования конструкта клеточного матрикса его засевают клетками сосочков дермы в качесте второй клеточной популяции. Клетки сосочков дермы представляют собой дискретную популяцию специализированных фибробластов, окружаемую волосяной луковицей волосяных фолликул и выполняющую важную роль при росте волос. Сосочки дермы можно отделять посредством микропрепарирования волосяных фолликул и культивировать in vitro, используя способ, ранее описанный Messenger, A.G. The Culture of Dermal Papilla Cells from Human Hair Follicles. Br. J. Dermatol. 110: 685-9 (1984), способ которого включен в этот документ. После того, как культура клеток сосочков дермы достигает места слияния, эти клетки образуют агрегаты, которые можно переносить в колбы для культивирования для повторного образования новых агрегатов. Сосочки дермы отделяют от кожной биопсии, полученной из 4-недельной взрослой свиньи. Клетки из сосочков дермы (PDP) последовательно культивируют в DMEM, содержащей 20% NBCS до пассажа 8. Через 3 недели культивирования PDP клетки повторно образуют дермальные сосочко-образные структуры, или агрегаты, каждый из которых имеет приблизительно диаметр от 90 до 210 микронов. Агрегаты затем вынимают из пластины для культивирования посредством энергичного пипетирования среды на них, а затем засевают на человеческий коллагеновый матрикс при плотности 200 агрегатов на см2. Агрегаты культивируют погруженными на протяжении дополнительных 15 дней в DMEM, содержащей 20% NBCS, при этом отработанную среду заменяют свежей средой через каждые 2-3 дня.
Культуры клеточного матрикса, содержащие клетки сосочков дермы на нем, засевают кератиноцитами и культивируют для образования непрерывного эпидермального слоя над клеточным матриксом и сосочками дермы. Получают два различных конструкта: первый - с человеческими кератиноцитами, второй - с кератиноцитами свиньи. Нормальные эпидермальные кератиноциты выделяют из крайней плоти новорожденного человека (НЕР) или из кератиноцитов свиньи (PEP), используя выроста экспланта для установления первичных культур. Эти клетки затем культивируют и расширяют до пассажа 3 для свиного штамма или до пассажа 4 для человеческого штамма. Примерно через 5-6 дней культивирования клетки высвобождают из чашек для культивирования, используя трипсин-динатриевую соль ЭДТА, объединяют, центрифугируют для образования клеточного осадка в пробирке, ресуспендируют в среде для эпидермализации, подсчитывают и засевают на верхнюю часть мембраны при плотности 4,5×104 клеток/см2 для НЕР клеток, или 1,6×105 клеток/см2 для PEP клеток. Эпидермализованные культуры культивируют на протяжении 12 дней, как описывалось ранее в примере 2. Конечные образцы подвергают обработке гематоксилином и эозином для световой микроскопии. Полученные в результате кожные конструкты проявляют основную морфологическую организацию, схожую с кожей: дермальный слой состоит из фибробластов, окруженных эндогенно-продуцируемым матриксом, включая эндогенно-продуцируемый фибриллярный коллаген, декорин и гликозаминогликан, локализованные площади клеток сосочков дермы и непрерывный, стратифицированный слой кератиноцитов параллельно конструкту клеточного матрикса и сосочков дермы. В обоих тканевых конструктах, покрытых либо человеческими, либо свиными кератиноцитами, сосочки дермы поддерживают упакованную структуру, которая вызывает небольшую волнистость наслоенного эпителия. Дифференцированные эпителиальные клетки часто находится вблизи от клеток сосочков дермы.
Пример 13: Определение гиалуровной кислоты методом сэндвич ELISA
Гиалуроновую кислоту (ГК) измеряют в конструктах клеточного матрикса, образованных дермальными фибробластами в среде, содержащей сыворотку согласно способам Примеров 1 и 3 соответственно.
Конструкты клеточного матрикса формируют на круглых носителях диаметром 75 мм, включающих пористую мембрану (TRANSWELL®, CorningCostar). Экстракты из конструктов клеточного матрикса получают путем добавления 10 мл аммонийно-ацетатного буфера и 0,5 мг/мл протеиназы К в тестируемую пробирку, содержащую конструкт клеточного матрикса. Смесь выдерживают при 60°С на протяжении ночи. После завершения расщепления смесь вращают и надосадочный экстракт переносят в отдельную пробирку для анализа гиалуроновой кислоты. 96-ячеечную пластину покрывают 50 мкл ГК связывающего белка с концентрацией 20 мкг/мл в 0,1 М растворе NaHCO3 и хранят на протяжении ночи при 4°С. Пластину затем промывают три раза 0,85% NaCl, содержащим 0,05% Tween 20. В каждую ячейку добавляют 250 мкл блокирующего раствора (фосфатно-натриевый буфер, 10 ммоль, рН=7,4, содержащий 3% BSA и 0,9% NaCl, ЗФФР+3% BSA) и пластину выдерживают при комнатной температуре в течение 2 ч. Затем пластину промывают три раза 0,85% NaCl, содержащим 0,05% Tween 20. Затем к пластину добавляют по 50 мкл стандартных растворов и экстрактов ГК, полученных при обоих экспериментальных условиях, включая различные разбавления этих условий. Пластину выдерживают при комнатной температуре (окло 20°С) на протяжении 2 ч. Затем пластину промывают три раза 0,85% NaCl, содержащим 0,05% Tween 20 и к каждой клетке добавляют 50 мкл биотинилированной ГК (разбавление 1:2000), а затем выдерживают на протяжении 2 ч при комнатной температуре. Пластину затем промывают три раза 0,85% NaCl, содержащим 0,05% Tween 20, а затем добавляют в каждую ячейку 50 мкл HRP-авидина D (разбавление 1:3000), пластину затем выдерживают на протяжении 45 минут при комнатной температуре. Затем пластину промывают три раза 0,85% NaCl, содержащим 0,05% Tween 20, и в каждую ячейку добавляют 100 мкл раствора орото-фенилдиаминового субстрата. Пластину выдерживают при 37°С на протяжении 10 минут. Реакцию останавливают добавлением 50 мкл 1М HCl. Наконец, используя спектрофотометр для прочтения планшетов, считывают поглощение при 492 нм и записывают.
Измерения поглощения усредняют и преобразовывают в количественные единицы измерения. В каждом круглом конструкте клеточного матрикса (диаметром 75 мм), образованном в средах, содержащих сыворотку, определено 200 мкг гиалуровной кислоты, в то время как в конструктах, образованных в среде определенного химического состава, содержится 1,5 мг гиалуроновой кислоты.
Пример 14. Физическое испытания и механические свойства продуцируемого конструкта клеточного матрикса
Механические свойства тканевых конструктов примера 1 (конструкт клеточного матрикса), примера 2 (конструкт клеточного матрикса со слоем кератиноцитов на нем) и примера 3 (конструкт клеточного матрикса, образованный в среде определенного состава) определяют с помощью тестов по вздутию мембраны. Эти тесты схожи с методами анализа, используемым в клинике (например, Dermaflex®, Cyberderm Inc., Media, PA и Cutameter®, Courage Khazaka, Cologne, Germany), но включают использование повышенных давлений, способных разрывать мембрану. Образцовый конструкт клеточного матрикса помещают ровно на поликарбонатный блок над цилиндрической ячейкой диаметром 10 мм, заполненной нормотоническим солевым раствором. Металлическую пластину с круговым отверстием, соответствующим диаметру цилиндрической ячейки, помещают над образцом и прижимают к блоку. Образцы затем наполняют посредством вливания солевого раствора в ячейку с помощью шприцевого насоса. Измеряют конечное давление с помощью датчика давления. Проводят повышение давления до разрушения устройства для определения прочности на разрыв, которая в среднем составляет 439,02 мм рт.ст. для конструкта клеточного матрикса, полученного способом по примеру 1; 998,52 мм рт.ст. для образцов конструкта клеточного матрикса со слоем кератиноцитов, генерированного по способу примера 2; и, 1542,26 мм рт.ст. для образцов конструкта клеточного матрикса, образованного в среде определенного состава и генерированного согласно способу примера 3.
Для определения температуры плавления дермального матрикса образцы (конструкта клеточного матрикса), отобранные на 21, готовят, используя методику, описанную в примере 1. Температуру денатурации образцов определяют анализом на дифференциальном сканирующим калориметре Mettler Toledo (Highston, NJ) (№DSC продукта DSC12E). Для наших целей температуру плавления определяют путем нагревания образца от 45 до 80°С со скоростью 1°С в минуту. Средняя температура денатурации для образцов составляет 60,8±1,2°С (n=3).
Удерживающую способность шовного материала и прочность на отрыв эпидермализованного матрикса, созданного по методикам, описанным в примерах 1 (конструкт клеточного матрикса) и 3 (конструкт клеточного матрикса, образованный в среде определенного состава) измеряют для определения сшивающей прочности конструкта при определенных клинических условиях. Прочность удерживания шовного материала человеческого дермального матрикса возрастом 21 день определяют с помощью метода, описанного в Американском национальном издании по стандартам для сосудистых трансплантируемых протезов (Instruments, 1986), используя системы для испытания Mini-Bionex 858 (MTS systems Corporation, Minneapolis, Minn.).
Для образцов примера 1 (конструкт клеточного матрикса) определенный предел прочности на разрыв составляет 365 Н/м; для образцов, полученных согласно примеру 2 (конструкт клеточного матрикса со слоем кератиноцитов), предел прочности на разрыв составляет 2720 Н/м.
Удерживающая способность шовного материала для образцов, полученных согласно примеру 1, составляет 0,14 Н; для тех, что получены согласно примеру 2 - 0,22 Н.
Конструкты, создаваемые так, как описывается в примерах 1, 2 и 3, составляют в диаметре как 24 мм, так и 75 мм. Конструкты, изготовленные по методикам культивирования всех 3 способов, представляют собой когезивные тканеподобные структуры, которые легко сдираются с мембраны при минимальной нагрузке, однако "сдираются" и имеют возможность для физического обращения и манипуляции при использовании и испытании без возникновения повреждений.
Пример 15. In vitro образование коллагенового матрикса с помощью фибробластов крайней плоти новорожденного человека в среде определенного химического состава
Фибробласты крайней плоти новорожденного человека расширяют, используя методику, описанную в примере 1. Клетки затем ресуспендируют до концентрации 3×106 клеток/мл и засевают на мембранных вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм в шести-ячеечной кювете при плотности 3,0×106 клеток/TW (6,6×105 клеток/см2). Клетки в этом примере культивируют в среде определенного химического состава на всем протяжении.
Среда содержит: смесь питательных сред 3:1 DMЕМ и среды Hams F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующие добавки: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology, Lake Placid, NY), 1×10-4 M этаноламин (Fluka, Ronkonkoma, NY № по каталогу 02400 ACS grade), 1×10-4 M O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Chemicals USA, Inc.), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО).
К вышеуказанной основной среде добавляют другие компоненты в следующих отдельных средах:
1. 5 мкг/мл инсулин (Sigma, St. Louis, МО), 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО).
2. 5 мкг/мл инсулин (Sigma, St. Louis, МО), 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО).
3. 375 мкг/мл инсулин (Sigma, St. Louis, МО), 6 мкг/мл гидрокортизон (Sigma, St. Louis, МО).
Образцы фиксируют формалином и окрашивают гематоксилином и эозином для анализа методом световой микроскопии. Визуальная гистологическая оценка показывает, что среда 2, не содержащая ПЭГ, схожа с матриксом среды 1, содержащей ПЭГ. Биохимический анализ содержания коллагена в конструкте показывает почти то же самое количество коллагена в обоих случаях: 168,7±7,98 мкг/см2 для среды 1 с ПЭГ в сравнении с 170,88±9,07 мкг/см2 для среды 2 без ПЭГ. Среда 3, содержащая большое количество инсулина и гидрокортизона, показывает более высокую экспрессию матрикса, включая коллаген, в момент времени, более ранний по сравнению с двумя другими средами. Помимо эндогенно-продуцируемого фибриллярного коллагена в конструктах клеточного матрикса во всех средах также присутствуют декорин и гликозаминогликан. Культивируемый дермальный конструкт, образованный по способу со средой 2 данного примера, показан на фигуре 2. На фигуре 2 показано микрофотография зафиксированной, погруженной в парафин, окрашенной гематоксилином и эозином секции конструкта клеточного матрикса, образованного из культивируемых человеческих дермальных фибробластов в среде определенного химического состава на 21 день. Пористая мембрана имеет вид тонкой прозрачной полосы снизу от конструкта, и можно увидеть, что клетки растут на поверхности мембраны и не охватываются при интегрировании мембраны матриксом.
На фигуре 3 показаны изображения просвечивающей электронной микроскопии (ПЭМ) двух увеличений культивируемого дермального конструкта, образованного по способу со средой 2 данного примера на 21 день. Фигура 3 - это 7600-кратное увеличение, показывающее расположение волокон эндогенного коллагена между фибробластами.
Фигура 4 - это 19000-кратное увеличение полностью сформированных волокон эндогенного коллагена, демонстрирующее распределение и упаковку фибрилл.
Во всех средах данного примера образованные культивируемые дермальные конструкты содержат дермальные фибробласты и эндогенно-продуцируемый матрикс.Во всех случаях имеются полностью сформированные коллагеновые фибриллы в упакованной организации, распределенной между клетками. Эти волокнистые свойства, толщина и когезивная целостность придают конструкту значительную прочность, что позволяет легко отслаивать его от клеточной мембраны и обращаться с конструктом при переносе пациенту как с трансплантатом или имплантатом.
Пример 16. Полнослойный кожный конструкт
Используя 21-дневный дермальный конструкт, образованный человеческими дермальными фибробластами при химически определенных условиях способу со средой 2 (без ПЭГ), вышеописанному в примере 15, нормальные эпидермальные кератиноциты крайней плоти новорожденного человека засевают на верхней поверхности конструкта клеточного матрикса для образования эпидермального слоя кожного конструкта.
Среду асептически вынимают из вставки для культивирования и ее окружения. Нормальные человеческие эпидермальные кератиноциты размножают до пассажа4 из замороженного клеточного штамма субкультуры до слияния. Клетки затем высвобождают из чашек для культивирования, используя трипсин-динатриевую соль ЭДТА, объединяют, центрифугируют для образования клеточного осадка в пробирке, ресуспендируют в среде для эпидермализации, подсчитывают и засевают на верхнюю часть мембраны при плотности 4,5×104 клеток/см2. Конструкты затем выдерживают на протяжении 90 минут при 37±1°С, в атмосфере 10% СО2, чтобы дать возможность кератиноцитам закрепиться. После выдерживания, конструкты погружают в среду для эпидермализации. Среда для эпидермализации состоит из: 3:1 смеси питательной среды Dulbecco's Modified Eagle's Medium (DMEM) (containing no glucose и no calcium, BioWhittaker, Walkersville, MD) и среды Hams F-12 (Quality Biologies Gaithersburg, MD), которая дополняется следующими добавками: 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Aldrich), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 50 мкг/мл натриевая соль L-аскорбиновой кислоты (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 16 мкм линолевая кислота (Sigma, St. Louis, МО), 1 мкМ ацетат токоферола (Sigma, St. Louis, МО) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Конструкты культивируют в среде для эпидермализации на протяжении 2 дней при 37±1°С в атмосфере 10±1% СО2.
Через два дня среду заменяют свежей средой с вышеуказанным составом и возвращают в инкубатор, устанавливая температуру 37±1°С, атмосферу 10±1% CO2 на протяжении 2 дней. Через два дня носитель, содержащий конструкт, асептически переносят в новые кюветы для культивирования с достаточной средой для достижения уровня жидкости, едва не достигающего поверхности мембраны носителя для поддержания развития конструкта у поверхности раздела воздух-жидкость. Воздух, контактируя с верхней поверхностью образующего эпидермального слоя, позволяет наслаиваться эпителиальному слою. Конструкты выдерживают при 37±1°С, в атмосфере 10% СО2 и низкой влажности, в среде с заменой среды через каждый 2-3 дня на протяжении 7 дней. Эта среда содержит 1:1 смесь среды Dulbecco's modified Eagle's (DMEM) (не содержащей глюкозу и кальций, BioWhittaker, Walkersville, MD), среды Hams F-12 (Quality Biologies, Gaithersburg, MD), которая дополняется следующими добавками: 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 5×10-4 М этаноламин (Fluka, Ronkonkoma, NY), 5×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company), 4 пМ L-глутамин (BioWhittaker, Walkersville, MD), 2,65 мкг/мл хлорид кальция (Mallinckrodt, Chesterfield, МО), 16 мкМ линолевая кислота (Sigma, St. Louis, МО), 1 мкМ ацетат токоферола (Sigma, St. Louis, МО), 1,25 мМ серин (Sigma, St. Louis, МО), 0,64 мМ холин хлорид (Sigma, St. Louis, МО) и 50 мкг/мл гентамицин сульфат (AmcrsrKm, Arlington Heights, IL). Культуры подпитывают каждые 2-3 дня на протяжении 14 дней.
Образцы, в трех экземплярах, подвергают на 10, 12, и 14 дни окрашиванию гематоксилином и эозином, как описано в примере 1, после поднятия конструкта до поверхности раздела воздух-жидкость для определения макроскопической картины под световой микроскопией.
Полученный в результате конструкт представляет собой двухслойный кожный конструкт, состоящий из нижнего дермального слоя, состоящего из дермальных фибробластов, окруженных матриксом, покрываемым верхним эпидермальным слоем стратифицированных и дифференцированных кератиноцитов. Двухслойный кожный конструкт данного примера показан на фигуре 5. Фигура 5 - это микрофотография, зафиксированной, погруженной в парафин, окрашенной гематоксилином и эозином секции культивируемого кожного конструкта, образованного в средах определенного химического состава в отсутствии компонентом экзогенного матрикса, включая конструкт клеточного матрикса, образованный из культивируемых человеческих дермальных фибробластов в среде определенного химического состава многослоныйм, дифференцированным эпидермисом, образованным из культивируемых человеческих кератиноцитов в среде определенного химического состава.
Пример 17. Образование коллагенового матрикса человеческими буккальными фибробластами
Целью данного эксперимента является продуцирование конструкта клеточного матрикса из буккальных фибробластов, выделяемых из ткани человеческой щеки. Буккальные фибробласты культивируют в колбах Т-150 в DM ЕМ, содержащем 10% NBCS среду. Через 7 дней для увеличения количества клеток дополнительно, буккальные клетки собирают и пассируют в девять колб в количестве 4,0×106 клеток DMЕМ, содержащем 10% NBCS среду, и культивируют до слияния, после чего клетки собирают.
Для сбора клеток среду аспирируют из колбы с культурой. Для прополаскивания монослоя добавляют стерильно-отфильтрованный физиологический раствор, забуференный фосфатом, в нижнюю часть каждой колбы с культурой, а затем аспирируют из колб. Клетки высвобождают из колбы путем добавления 5 мл смеси трипсина, динатриевой соли ЭДТА и глутамина (BioWhittaker, Walkersville, MD) в каждую колбу с осторожным покачиванием для обеспечения полного покрытия монослоя. Культуры возвращают в инкубатор. Как только клетки высвобождаются, добавляют 5 мл SBTI (соевого ингибитора трипсина) в каждую колбу и смешивают со суспензией для прекращения действия трипсин-динатриевой соли ЭДТА. Клеточную суспензию вынимают из колб и равномерно разделяют между стерильными, коническими центрифужными пробирками. Клетки собирают посредством центрифугирования приблизительно со скоростью 800-1000 грамм за 5 минут.
Клетки ресуспендируют, используя свежую среду, до концентрации 3,0×106 клеток/мл и засевают на вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм (TRANS WELL®, Corning Costar) в шести-ячеечной кювете при плотности 3,0×106 клеток/вставку (6,6×105 клеток/см2). Клетки поддерживают в инкубаторе при 37±1°С с атмосферой 10±1% СО2 и подпитывают средой, содержащей: основную 3:1 смесь DMEM, среды Hams F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующие добавки: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology, Lake Placid, NY), 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 1×10-4 М этаноламин (Fluka, Ronkonkoma, NY N2 по каталогу 02400 ACS grade), 1×10-4 М O-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Chemicals USA, Inc.), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицина (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО).
На 1 день после засевания среду заменяют средой для продуцирования, не содержащей сыворотку, проводя замену через каждые 2-3 дня на протяжении 21 дня. На 21 день образцы фиксируют в формалине для гистологии. Используют три образца для анализа продуцирования белка и коллагена.
Продуцирование коллагена для конструктов диаметром 24 мм составляет в среднем 519 мкг на 21 день после культивирования. Суммарное продуцирование белка для конструктов диаметром 24 мм составляет в среднем 210 мкг на конструкт на 21 день после культивирования. Морфологически, конструкт клеточного матрикса из буккальных фибробластов, культивированный тканевый конструкт оральной соединительной ткани, показывает буккальные фибробласты, окруженные матриксом, в то время как физически конструкт имеет физический объем и целостность.
Пример 18. Конструкт клеточного матрикса активирует развитие кровеносных сосудов
Этот раздел показывает, что конструкт клеточного матрикса на основе фибробластов способен вызывать эндотелиализацию и образование новых сосудов. Предоставление такого биологически активного материала, как было обнаружено, индуцирует образование новых капилляров и снижает воспаление поверхности раны у пациентов с диабетическими язвами ступни. Ангиогенные свойства конструкта клеточного матрикса описаны ниже с использованием разнообразных методик, включая анализа артериального цикла, ингибирование апоптоза и in vivo индуцирование развития кровеносных сосудов в ишемической ткани сердца. Вместе эти анализы охватывают широкий диапазон индивидуальных достижений в развитии кровеносных сосудов, а также в суммарной процессе. Фибронектин, присутствующий во внеклеточном матриксе, как было показано, также стимулирует пролиферацию эндотелиальных клеток, в то время было доказано, что денатурированный коллаген является благоприятным субстратом для закрепления эндотелиальных клеток человека. Связывающие факторы роста в матриксе включают TGF-бета и HGF, которые имеют значение при стимулировании образования новых капилляров и эндотелиализации. Матрикс также содержит ламинин-1, который может служить для ингибирования первоначальной гиперлазии посредством YIGSR-пептида. Комбинация белков этого матрикса наряду с природно выделяемыми факторами роста предлагает физическое решение для in vivo индуцирования развития кровеносных сосудов.
Пример 19. Анализ на кольцах аорты
В анализе на кольцах аорты используют способность эндотелия кровеносного сосуда генерировать микрососуды с целью демонстрации развития кровеносных сосудов. Грудные аорты из 1-2 месячных самцов крысы Sprague Dawley переносят в MCDB131, не содержащую сыворотку. Периаортальную фиброзно-жировую ткань осторожно удаляют, аорты промывают 8-10 раз и вырезают в виде отрезков длинной 1 мм. Ячейки пробивают в 1,5% агарозный гель и наполняют раствором фибриногена свертывания (20 мкл 50 NIH единиц/мл бычьего тромбина в 1 мл фибриногена). Аортальные кольца помещают в центры ячеек. После свертывания чашки заполняют MCDB 131, не содержащей сыворотку. Культуры выдерживают при 37°С с атмосферой 5% СО2, при этом меняя среду каждые 3 дня. Вновь образованные микрососуды подсчитывают на 3, 7 и 14 дни.
Пример 20. Стимуляция васкуляризации на мышиной модели эпикардиального имплантата
Васкуляризацию, стимулируемую конструктом клеточного матрикса, оценивают in vivo, используя модель эпикардиального имплантата мыши с тяжелым комбинированном иммунодефицитом (SCID).
Результаты: Конструкты клеточного матрикса выделяют ангиогенные факторы роста. Конструкт клеточного матрикса выделяют различне факторы роста, некоторые из которых, как известно, играют важную роль при регенерации ткани и развитии кровеносных сосудов.
Пример 21. Конструкт клеточного матрикса стимулирует васкуляризацию в ишемической ткани сердца
In vivo образование новых кровеносных сосудов в конструкте клеточного матрикса, введенного в мышь, и в контролях оценивают, используя три вида анализа (макроскопическая морфология, гистология и гистохимия).
Результаты макроскопической морфологии и патологии
Что касается имплантируемых животных, то конструкты клеточного матрикса хорошо интрегрируются в нативную ткань сердца в месте имплантации. Более того, применение конструктов клеточного матрикса у ишемического участка приводит к визуально наблюдаемому образованию нескольких новых кровеносных сосудов в ишемической области, которое не наблюдается у необработанных контрольных животных. Например, можно увидеть многочисленные кровеносные сосуды в области имплантации с использованием конструкта клеточного матрикса.
Макроскопические морфологические наблюдения демонстрируют, что конструкт клеточного матрикса настоящего изобретения способен активировать развитие кровеносных сосудов в сердечной ткани.
Результаты гистологии
Светлые микрофотографии секций, полученных из нормальных, необработанных сердец SCID мышей иллюстрируют организацию миокарда и внешней основной части поверхности, эпикарда. Миокардиальный слой содержит артериолы, капилляры и венулы. В сравнении с нормальными SCID мышами индуцирование инфаркта миокарда закупоркой коронарных сосудов приводит к резкому снижению количества обнаруживаемых венул, присутвующих в эпидермальном слое.
Напротив, светлые микрофотографии секций, полученных сердец, обработанных конструктом клеточного матрикса, показывают образование многочисленных новых сосудов в эпителиальном слое и присутствие артериол, расположенных в миокарде, вблизи поверхности раздела эпикарда и миокарда. Гистологические результаты подтверждают макроскопические морфологические наблюдения того, что конструкты клеточного матрикса настоящего изобретения активируют образование новых кровеносных сосудов.
Результаты Гистохимии
Светлые микрифотографии секций сердец с конструктом клеточного матрикса выявляют наличие васкулярных эндотелиальных клеток в эпикарде, а также наличие венул и артериол в миокарде. В отличие от этого наблюдалось небольшое окрашивание сосудов, покрытых эндотелием, в эпикарде контрольных сердец. Эти результаты демонстрируют, что клеточный матрикс настоящего изобретения вызывает развитие кровеносных сосудов in vivo.
Хотя вышеизложенное изобретение описано довольно подробно путем иллюстраций и примеров с целью его ясного и понятного изложения, специалисту в данной области науки будет очевидно, что в пределах объема прилагаемой формулы изобретения можно провести изменения и модификации.
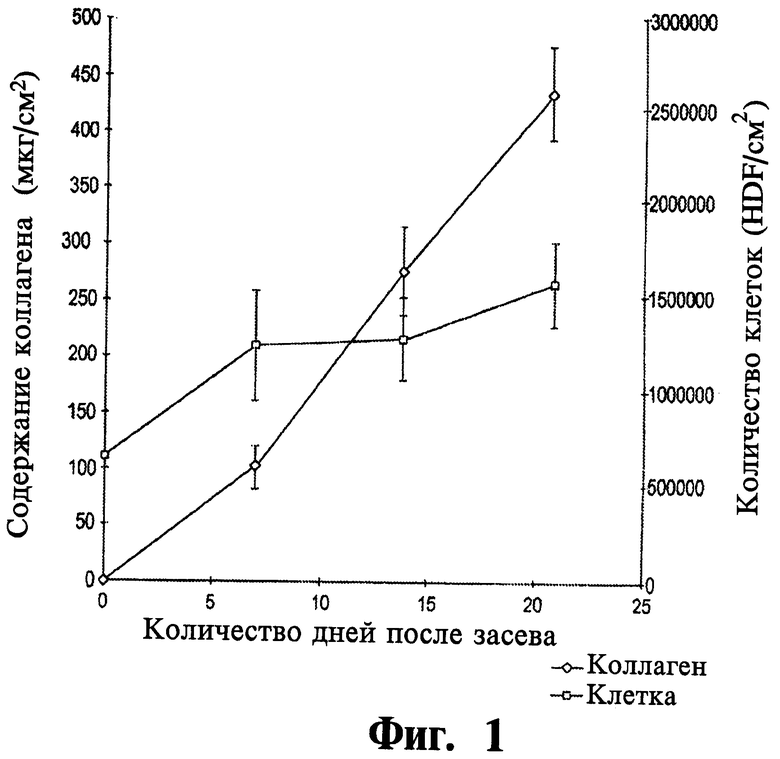


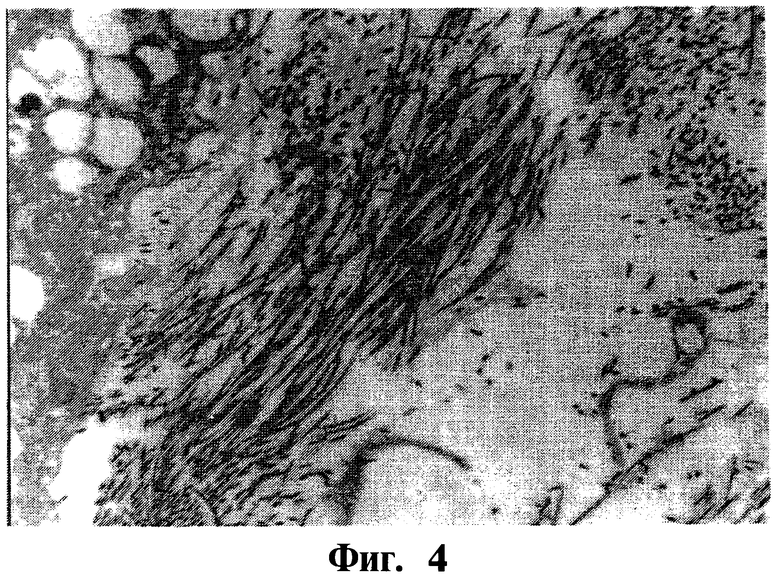

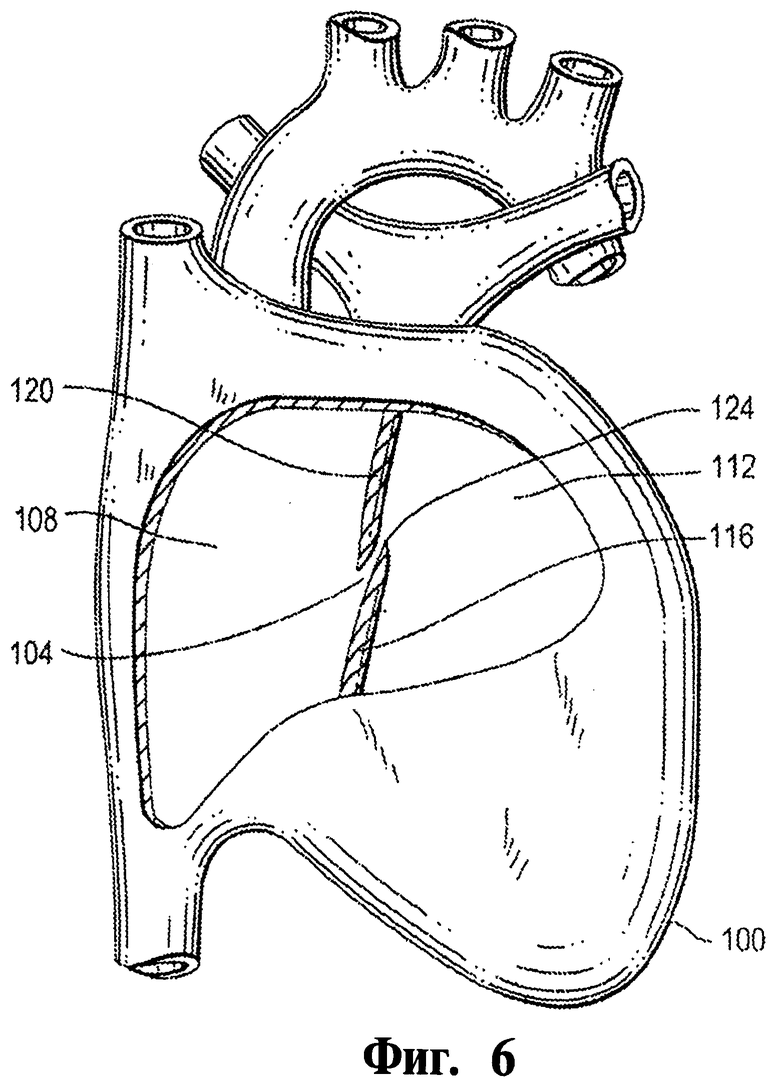
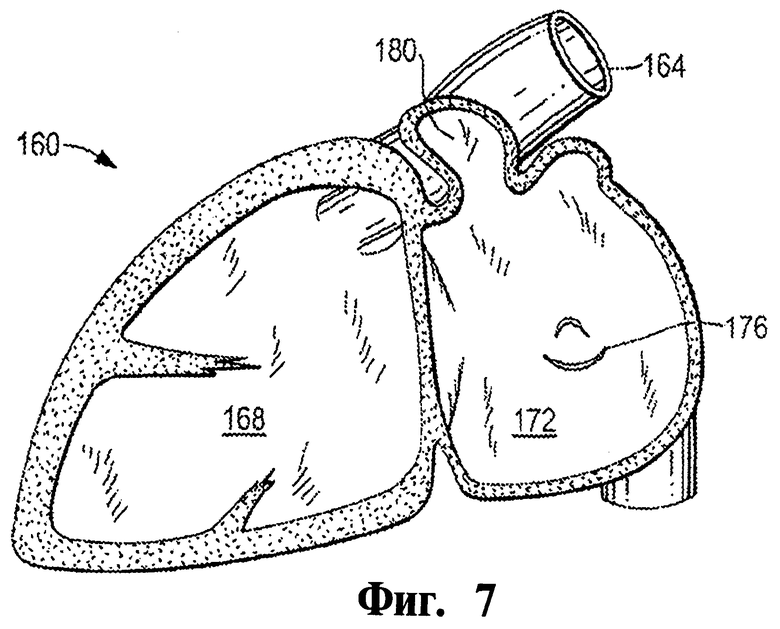

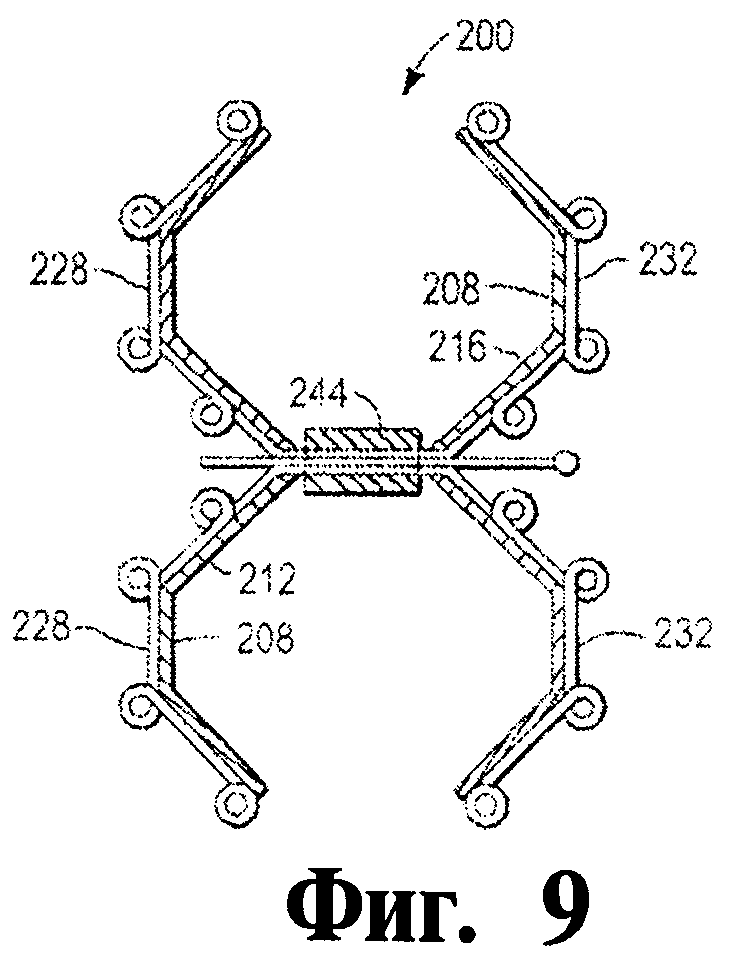
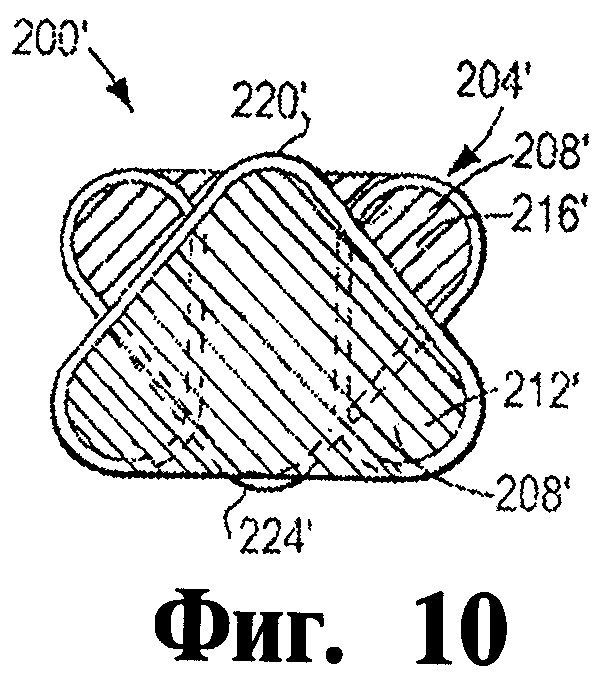
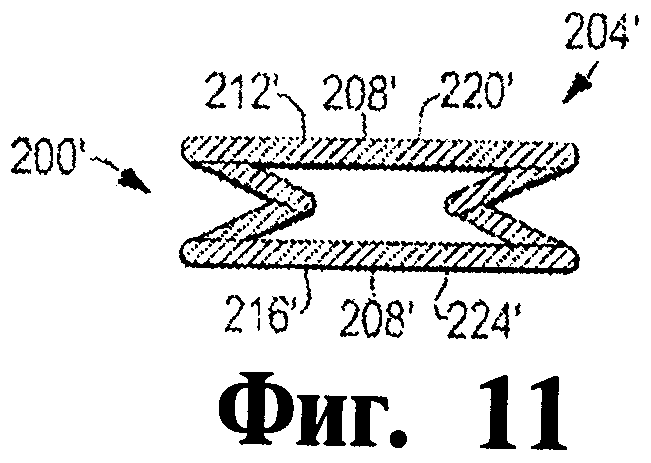
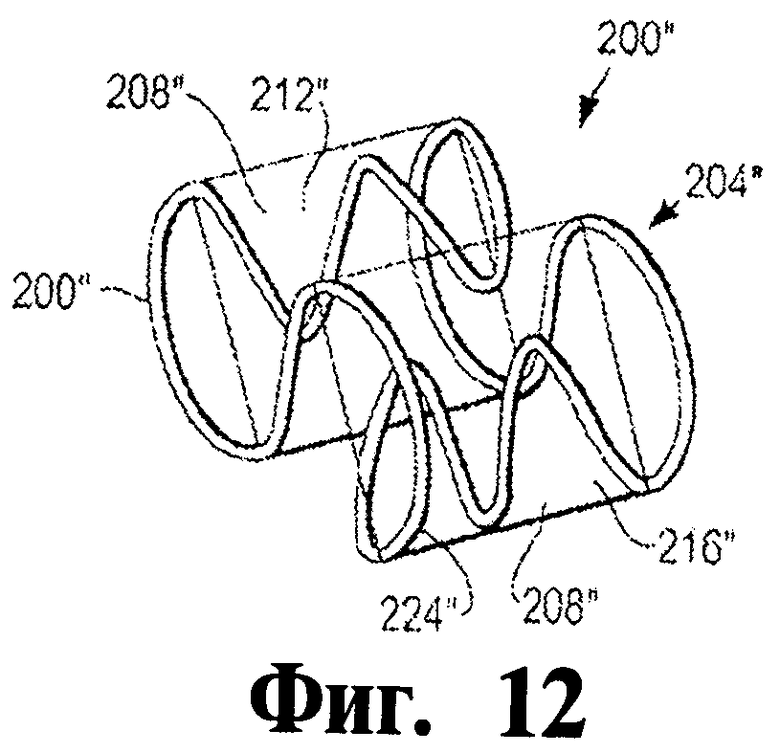
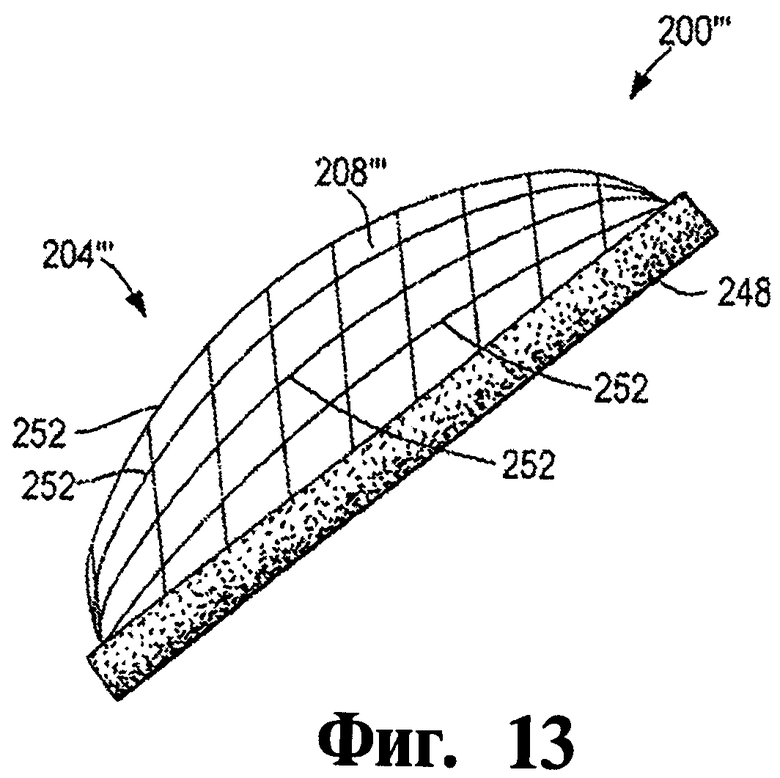
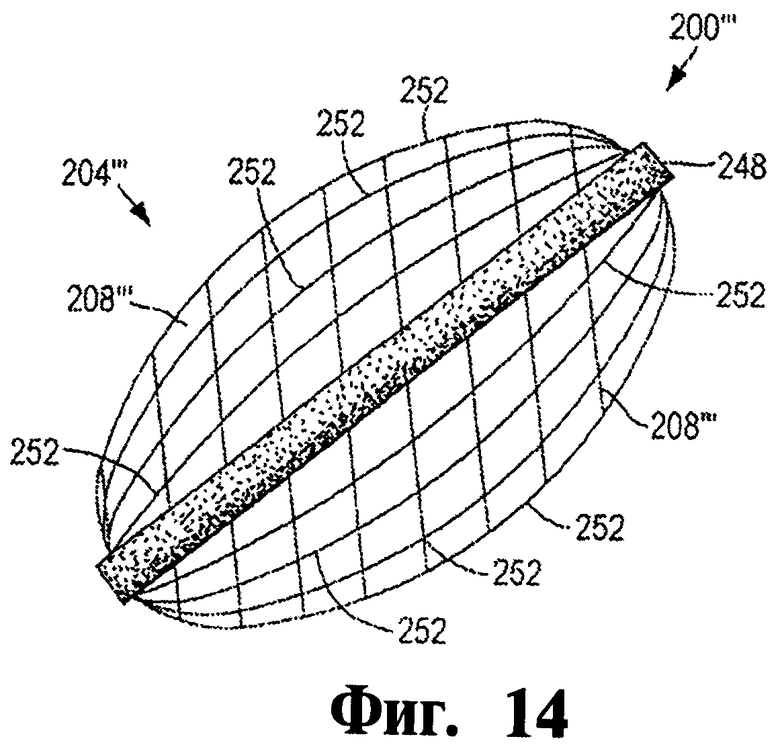
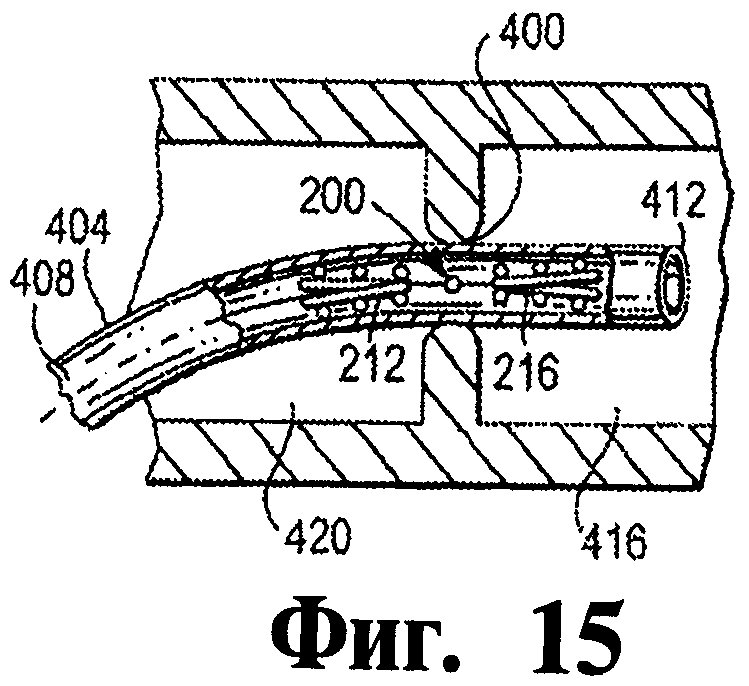
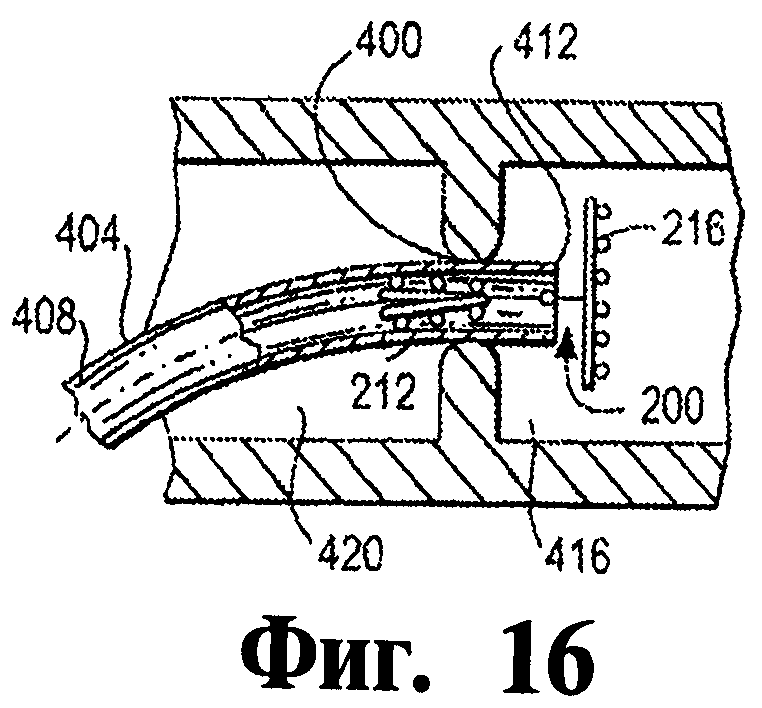
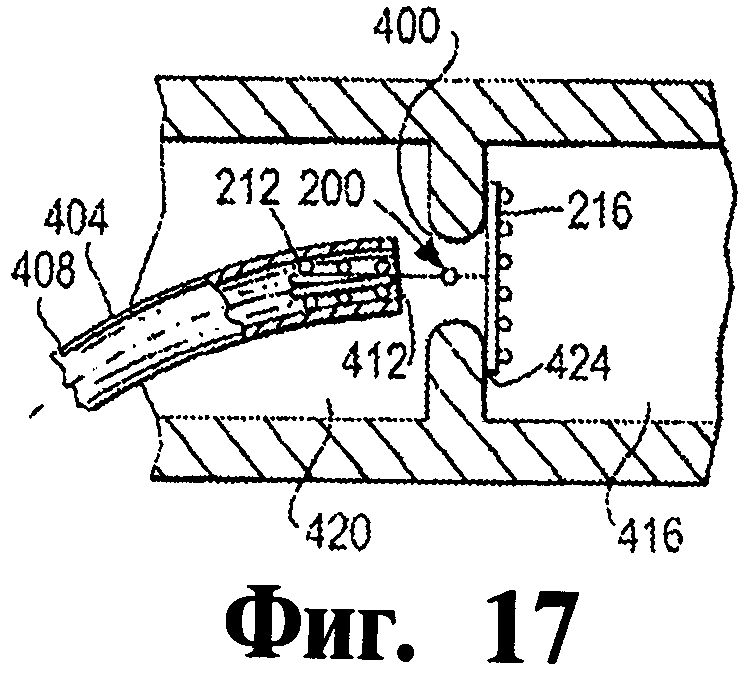
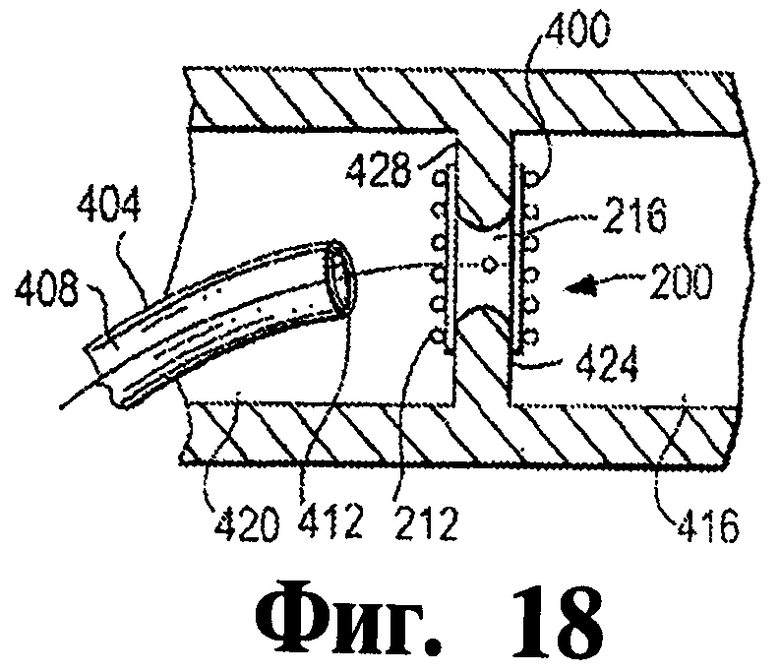
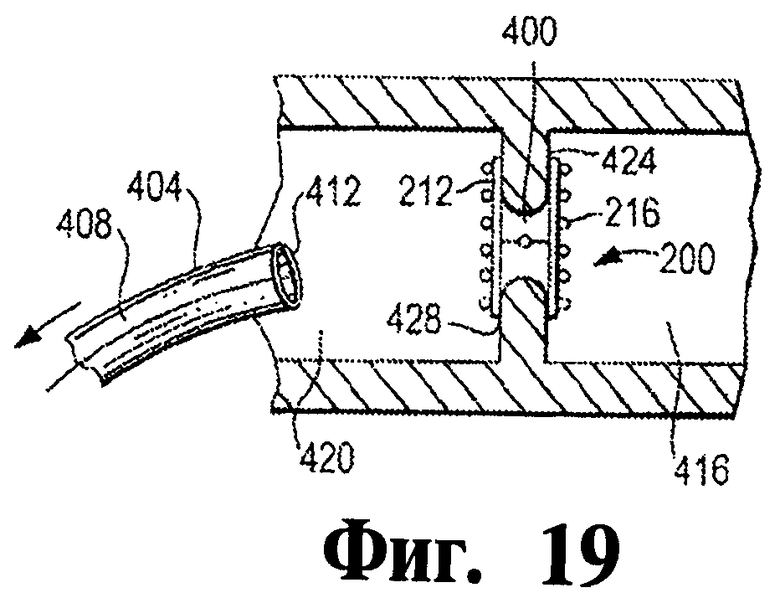
Заявленная группа изобретений относится к медицине, в частности к трансплантологии. Окклюдер состоит из поддерживающей структуры, соединенный с закупоривающей оболочкой, которая содержит конструкт клеточного матрикса, включающий клетки фибробластов и в норме выделяемые клетками фибробластов компоненты эндогенно-продуцированного внеклеточного матрикса. Посредством окклюдера осуществляют способ чрезкожного транслюминального закрытия отверстия в сердце путем установки в зоне дефекта. Кроме того, посредством окклюдера выполняется способ активации васкуляризации ткани млекопитающего. Заявленная группа изобретений позволяет закрыть дефекты органов, восстановить поврежденные ткани, активизировать васкуляризацию в месте дефекта. 5 н. и 16 з.п.ф-лы, 21 пр., 19 ил.
1. Окклюдер для чрезкожной транслюминальной процедуры, включающий общую поддерживающую структуру и, по меньшей мере, одну соединенную с ней закупоривающую оболочку, которая содержит в себе конструкт клеточного матрикса, включающий клетки фибробластов и в норме выделяемые клетками фибробластов компоненты эндогенно-продуцированного внеклеточного матрикса, по существу, свободные от синтетических элементов для структуры или поддержки.
2. Окклюдер для установки, по меньшей мере, частично в пределах сердечного отверстия и существенного закрытия сердечного отверстия при чрезкожном транслюминальном закупоривании сердечного отверстия, включающий общую поддерживающую структуру и, по меньшей мере, одну соединенную с ней закупоривающую оболочку, которая содержит в себе конструкт клеточного матрикса, включающий клетки фибробластов и в норме выделяемые клетками фибробластов компоненты эндогенно-продуцированного внеклеточного матрикса, по существу, свободные от синтетических элементов для структуры или поддержки.
3. Окклюдер по п.1 или 2, который является активатором васкуляризации ткани млекопитающего in vivo.
4. Окклюдер по п.3, в котором ткань млекопитающего выбрана из группы тканей, включающих сердечную ткань, скелетную мышцу, гладкую мышцу, соединительную ткань и кожную ткань.
5. Окклюдер по п.4, в котором ткань млекопитающего представляет собой сердечную ткань.
6. Окклюдер по п.1 или 2, в котором конструкт клеточного матрикса прикрепляют к ткани млекопитающего приклеиванием посредством природного клеточного присоединения.
7. Окклюдер по п.1 или 2, в котором конструкт клеточного матрикса прикрепляют к ткани млекопитающего прикрепляющим средством.
8. Окклюдер по п.1 или 2, в котором в качестве прикрепляющего средства используют шовный материал, биологический клей, синтетический клей, лазерный краситель или гидрогель.
9. Способ чрезкожного транслюминального закрытия отверстия в сердце пациента, включающий в себя введение в сердце пациента окклюдера, который содержит общую поддерживающую структуру и, по меньшей мере, одну присоединенную к ней закупоривающую оболочку, содержащую конструкт клеточного матрикса, включающий клетки фибробластов и в норме выделяемые клетками фибробластов компоненты эндогенно-продуцированного внеклеточного матрикса, по существу, свободные от синтетических элементов для структуры или поддержки, и установку упомянутого окклюдера с, по меньшей мере, частичным перекрыванием сердечного отверстия с, по существу, закрытием этого сердечного отверстия.
10. Способ по п.9, в котором в качестве общей поддерживающей структуры окклюдера используют таковую, включающую в себя проксимальную поддерживающую структуру и соединенную с ней проксимальную закупоривающую оболочку, а также дистальную поддерживающую структуру и соединенную с ней дистальную закупоривающую оболочку, а установку окклюдера, по меньшей мере, частично в пределах сердечного отверстия осуществляют установкой части общей поддерживающей структуры, по меньшей мере, с частичным перекрыванием сердечного отверстия, одновременно с установкой проксимальной закупоривающей оболочки и дистальной закупоривающей оболочки на различных сторонах сердечного отверстия.
11. Способ по п.9, в котором закрывают сердечное отверстие, представляющее собой открытое овальное окно.
12. Способ по п.9, в котором закрывают сердечное отверстие, представляющее собой дефект межпредсердной перегородки.
13. Способ по п.9, в котором закрывают сердечное отверстие, представляющее собой дефект межжелудочковой перегородки.
14. Способ активизации васкуляризации ткани млекопитающего in vivo, включающий в себя прикрепление конструкта клеточного матрикса к ткани млекопитающего с обеспечением возможности увеличения количества кровеносных сосудов в ткани млекопитающего, в котором упомянутый конструкт клеточного матрикса содержит клетки фибробластов и в норме выделяемые клетками фибробластов компоненты эндогенно-продуцированного внеклеточного матрикса, по существу, свободные от синтетических элементов для структуры или поддержки.
15. Способ по п.14, в котором конструкт клеточного матрикса прикрепляют к ткани млекопитающего, выбранной из группы, включающей в себя сердечную ткань, скелетную мышцу, гладкую мышцу, соединительную ткань и кожную ткань.
16. Способ по п.14, в котором конструкт клеточного матрикса прикрепляют к ткани млекопитающего приклеиванием посредством природного клеточного присоединения.
17. Способ по п.16, в котором конструкт клеточного матрикса прикрепляют к ткани млекопитающего прикрепляющим средством.
18. Способ по п.17, в котором в качестве прикрепляющего средства используют шовный материал, биологический клей, синтетический клей, лазерный краситель или гидрогель.
19. Способ активизации заживления места анастомоза в организме субъекта, включающий в себя прикрепление конструкта клеточного матрикса к этому месту для активизации роста эндотелиальных клеток и увеличения количества кровеносных сосудов, в котором упомянутый конструкт клеточного матрикса содержит клетки фибробластов и в норме выделяемые клетками фибробластов компоненты эндогенно-продуцируемого внеклеточного матрикса, по существу, свободные от синтетических элементов для структуры или поддержки.
20. Способ по п.19, в котором конструкт клеточного матрикса прикрепляют приклеиванием к месту посредством природного клеточного присоединения.
21. Способ по п.19, в котором конструкт клеточного матрикса прикрепляют к месту посредством средства, выбранного из группы, включающей в себя шовный материал, биологический клей, синтетический клей, лазерный краситель или гидрогель.
| СРЕДСТВО ДЛЯ ИЗМЕНЕНИЯ СКОРОСТИ РОСТА ИЛИ РЕПРОДУКЦИИ КЛЕТОК, СПОСОБ ЕГО ПОЛУЧЕНИЯ, СПОСОБ СТИМУЛЯЦИИ ЗАЖИВЛЕНИЯ РАН ИЛИ ЛЕЧЕНИЯ ОЖОГОВ, СПОСОБ КОРРЕКЦИИ КОСМЕТИЧЕСКОГО ДЕФЕКТА, СПОСОБ ИНГИБИРОВАНИЯ СТАРЕНИЯ КОЖИ И СПОСОБ СТИМУЛЯЦИИ РОСТА ВОЛОС | 2000 |
|
RU2280459C2 |
| US 2005113868 A1, 26.05.2005 | |||
| БИОЛОГИЧЕСКИЙ АКТИВНЫЙ КОМПЛЕКС ДЛЯ ОРГАНОГЕНЕЗА | 2003 |
|
RU2254146C2 |
| US 5759830 A, 02.06.1998 | |||
| ФАТХУДИНОВ Т.Х | |||
| Стимуляция репаративного остеогенеза при ксенотрансплантации пренатальных мезенхимальных стволовых клеток и хондробластов человека | |||
| - Клеточные технологии в биологии и медицине, 2005, №2, с.75. | |||
Авторы
Даты
2012-12-27—Публикация
2007-02-07—Подача