Область техники, к которой относится изобретение
Изобретение относится к области тканевой инженерии, в частности к использованию культивированного тканевого конструкта для регенерации и восстановления ткани ротовой полости.
Уровень техники
Область тканевой инженерии сочетает биоинженерные методы с принципами наук о жизни для понимания структурных и функциональных взаимосвязей в нормальных и патологических тканях млекопитающих. Целью тканевой инженерии является разработка и конечное применение биологических заместителей для восстановления, поддержания или улучшения функций ткани. Таким образом, посредством тканевой инженерии можно конструировать и изготовлять биоинженерную ткань в лаборатории. Биоинженерные ткани могут включать клетки, которые обычно связаны с нативными тканями млекопитающих или человека и со скаффолдами синтетического или экзогенного матрикса.
Новая биоинженерная ткань должна быть функциональной при пересадке в тело хозяина и должна непрерывно включаться в тело организма-хозяина или постепенно биореконструироваться клетками из организма пациента-реципиента. Изготовление эквивалента ткани без поддерживающего звена или без скаффолда бросает научные вызовы в области создания новой биоинженерной ткани.
Большую часть операций по пересадке мягкой ткани ротовой полости проводят с использованием аутологической ткани неба. Хотя такая процедура может работать очень хорошо при проведении некоторых операций, у нее есть недостаток, заключающийся в необходимости создания "донорного участка", который может быть весьма болезненным у пациентов. Этот дополнительный донорный участок представляет собой весьма скудный источник ткани, поэтому лишь небольшое количество зубов можно обрабатывать за один раз. В результате может возникнуть необходимость в проведении многократных операций, либо у дантиста имеется возможность для лечения только "наихудших зубов", даже притом, что несколько зубов могут остаться неизлеченными, хотя процедура трансплантации также может быть полезной для них.
Раскрытие изобретения
Изобретение относится к способам лечения состояний ротовой полости больного посредством имплантации культивированного тканевого конструкта в ткань ротовой полости больного.
Культивированные тканевые конструкты изобретения содержат культивированные клетки и компоненты эндогенно-вырабатываемого внеклеточного матрикса, не требуя компоненты экзогенного матрикса или сетевые опорные или скаффолд элементы. Таким образом, изобретение преимущественно можно целиком изготовить из человеческих клеток и компонентов человеческого матрикса, вырабатываемого этими клетками, для использования в организме человека.
Имплантат культивированных тканевых конструктов содержит фибробласты, вырабатывающие компоненты внеклеточного матрикса либо без добавления компонентов внеклеточного матрикса, сетевой опоры либо без добавления скаффолд элементов.
Культивированные тканевые конструкты содержат фибробласты, вырабатывающие компоненты внеклеточного матрикса в системе с детерминированным составом и/или без использования неопределенных биологических компонентов или компонентов нечеловеческого происхождения, таких как бычья сыворотка или экстракты органов.
Кроме этого, культивированные тканевые конструкты можно изготовить путем последовательного засевания клеток различных типов, которые вырабатывают культивированный тканевый конструкт, имитирующий клеточную композицию и тканевые структуры нативных тканей. В частности, этот культивированный тканевый конструкт содержит, по меньшей мере, слой эпителиальных клеток, нанесенных на слой культивированных клеток фибробластов. Кроме этого, тканевый конструкт вырабатывается или самособирается культивированными клетками без необходимости в скаффолд элементе или в добавлении компонентов экзогенного внеклеточного матрикса.
Имплантат культивированного тканевого конструкта данного изобретения также содержит гелевую смесь коллагенового раствора и агента, вызывающий контракцию.
Кроме этого, имплантаты культивированного тканевого конструкта данного изобретения содержат слой коллагенового геля, который содержит коллаген вместе с агентом, вызывающим контракцию, расположенным на гелевом слое бесклеточного коллагена.
В еще одном варианте осуществления настоящего изобретения эпителиальные клетки добавляют к слою, содержащему коллагеновый гель и агент, вызывающий контракцию.
Прочностные характеристики тканевых конструктов делают их удобными в обращении, они легко отслаиваются от аппарата для культивирования, в котором они образуются и их непосредственно имплантируют без необходимости в какой-либо опоре или носителе в клинических или испытательных приложениях. Тканевые конструкты изобретения показаны для лечения пациентов с поражениями ткани ротовой полости, такими как выемка в десне, потеря межзубного сосочка, альвеолярная недостаточность, поврежденный имплантат ротовой полости, дефекты зоны разделения корней зубов, и для пациентов, нуждающихся в реконструкции ткани после резекций опухоли челюстно-лицевой области.
Краткое описание чертежей
Фиг.1 представляет собой график, показывающий увеличение концентрации коллагена, определяемой по анализу гидроксипролина, по сравнению с количеством клеток в дермальном конструкте, полученном из клеток крайней плоти новорожденного человека и описываемом в Примере 1.
Фиг.2 представляет собой график данных, иллюстрирующий контракцию гидратированной коллагеновой сетки клетками фибробластов.
Фиг.3 представляет собой график данных, иллюстрирующий контракцию клетками фибробластов гидратированных коллагеновых сеток с различным содержанием коллагена.
Фиг.4 представляет собой график данных, иллюстрирующий контракцию клетками фибробластов гидратированных коллагеновых сеток, содержащих различные количества клеток фибробластов.
Фиг.5 представляет собой график данных, показывающий способность клеток фибробластов вызывать контракцию гидратированной коллагеновой сетки при использовании клеток различных уровней удвоения популяции.
Фиг.6 представляет собой график данных, иллюстрирующий влияние 10,0 мкг/мл ингибитора цитохалазина В на способность клеток фибробластов вызывать контракцию гидратированной коллагеновой сетки.
Фиг.7 представляет собой график данных, иллюстрирующий эффект 0,36 мкг/мл ингибитора колцемида на способность клеток фибробластов вызывать контракцию гидратированной коллагеновой сетки.
Фиг.8 представляет собой график данных, иллюстрирующий эффект цитозин арабинозида на способность клеток фибробластов вызывать контракцию гидратированной коллагеновой сетки.
Фиг.9 представляет собой график, иллюстрирующий влияние тромбина на контракцию коллагеновых сеток тромбоцитами при концентрации тромбина 4,0 единиц/мл.
Фиг.10 представляет собой график, иллюстрирующий контракцию коллагеновой сетки в зависимости от концентрации тромбоцитов и наличия тромбина при концентрации 4,0 единиц/мл.
Фигуры 11-14 представляет собой графики, иллюстрирующие контракцию коллагеновых сеток в зависимости от функции, типа и концентрации используемого коллагена.
Фиг.15 представляет собой график, иллюстрирующий влияния ингибиторов цитохалазина В и колцемида на контракцию гидратированных коллагеновых сеток тромбоцитами.
Фиг.16 представляет собой изображение в изометрии, с частичным разрезом, одного аппарата согласно настоящему изобретению.
Фиг.17 представляет собой развернутое изображение в изометрии аппарата, показанного на Фиг.16.
Фиг.18 представляет собой сечение вдоль линии 3-3 аппарата, показанного на Фиг.16.
Фиг.19 представляет собой трехмерное изображение, частично отклоненное, другого аппарата в соответствии с настоящим изобретением.
Фиг.20 - развернутое изображение (сверху) аппарата, показанного на Фиг.19.
Фиг.21 представляет собой развернутое сечение вдоль линии 6-6 аппарата, показанного на Фиг.19.
Осуществление изобретения
Изобретение относится к способам лечения расстройства ротовой полости больного посредством имплантации культивированного тканевого конструкта.
Следует отметить, что термины "культивированный тканевый конструкт", "генно-инженерная живая ткань", "конструкт клеточного матрикса", "слой клеточного матрикса", "эквивалент кожи", "живая ткань" и "живая соединительная ткань" могут использоваться взаимозаменяемо, как варианты осуществления культивированных тканевых конструктов настоящего изобретения.
До сих пор конструируемые в настоящее время живые тканевые конструкты собираются клетками не полностью и должны основываться либо на добавлении или внедрении компонентов экзогенного матрикса, либо включении синтетических звеньев для структуры или опоры, либо использовании обоих указанных частей.
Биоинженерные тканевые конструкты, описываемые в этом документе, проявляют многие природные свойства ткани, из которой происходят ее клетки. Вырабатываемые таким образом тканевые конструкты могут использоваться для лечения состояния ротовой полости пациента.
Один предпочтительный вариант осуществления представляет собой конструкт клеточного матрикса, содержащий первый тип клеток и эндогенно-вырабатываемый внеклеточный матрикс, в котором первый тип клеток способен синтезировать и выделять внеклеточный матрикс для вырабатывания конструкта клеточного матрикса.
Другой предпочтительный вариант осуществления представляет собой двухслойный конструкт, содержащий первый тип клеток и эндогенно-вырабатываемый внеклеточный матрикс и слой клеток второго типа, располагаемых на нем или внутри конструкта клеточного матрикса, образованного первым типом клеток.
Более предпочтительный вариант осуществления представляет собой конструкт клеточного матрикса, содержащий фибробласты, например, те, что происходят из дермы, для образования культивированного дермального конструкта.
Другой более предпочтительный вариант осуществления представляет собой конструкт клеточного матрикса, содержащий фибробласты, например, те, что происходят из дермы, для образования культивированного дермального конструкта со слоем кератиноцитов, культивированных на нем для образования эпидермального слоя, чтобы получить в результате культивированный двухслойный кожный конструкт. Культивированные кожные конструкты изобретения проявляют многие физические, морфологические и биохимические особенности естественной кожи.
В еще более предпочтительном варианте осуществления конструкт клеточного матрикса представляет собой тканевый конструкт, который схож с дермальным слоем кожи - человеческий дермальный конструкт, который образуется в системе детерминированного (определенного) состава, содержащей клетки человеческого происхождения и не использующей химически неопределенные компоненты во время их культивирования.
В наиболее предпочтительном варианте осуществления тканевые конструкты изобретения изготавливают в системе определенного химического состава, содержащей клетки человеческого происхождения, но не содержащей химически неопределенные компоненты или биологические компоненты или клетки нечеловеческого происхождения.
В другом варианте осуществления данного изобретения культивированные тканевые конструкты содержат гелевую смесь, содержащую раствор коллагена и агент, вызывающий контракцию.
В предпочтительном варианте осуществления изобретения культивированные тканевые конструкты содержат первый слой, содержащий бесклеточный коллагеновый гель и второй слой, располагаемый на первом слое, при этом второй слой содержит второй коллагеновый гель, содержащий коллаген и агент, вызывающий контракцию. В еще более предпочтительном варианте осуществления изобретения второй слой коллагена с агентом, вызывающим контракцию, засевают клетками кератиноцитов.
А: Применения культивированных тканевых конструктов:
Культивированный тканевый конструкт изобретения можно применять для лечения расстройств ротовой полости, таких как выемка в десне, потеря межзубного сосочка, недостаточность альвеолярного отростка, последствия от поврежденного имплантата ротовой полости или после резекций челюстно-лицевой опухоли.
Общепризнано, что для здоровья требуется, чтобы вокруг каждого зуба была функциональная зона неподвижной части десны. В отсутствии этой ткани часто возникает атрофия края десны, приводящая к потере части кортикальной пластинки, создавая худший прогноз для зубов. Кроме того, часто обнаруживают воспаление слизистой оболочки спереди от зубов при отсутствии функциональной зоны неподвижной части десны, несмотря на хороший домашний уход за ротовой полостью. Это воспаление может вызывать остеопороз вокруг зубов.
С конца 1960-х годов этот тип проблемы регулярно исправляют посредством свободного аутогенного трансплантата. Слизистую оболочку удаляют с лицевой стороны от рассматриваемых зубов, и ороговевшую ткань собирают из неба и накладывают в виде шва на слой трансплантата. Вначале трансплантат поддерживается плазматической циркуляцией, а затем подвергается реваскуляризации из окружающего слоя. Успех данного типа трансплантата достигает 100%. Однако у многих больных имеется сильное желание идентифицировать донорный материал, использующийся вместо небной ткани. В результате этого количество хирургических участков, необходимых для этой процедуры, конечно, может сократиться наполовину. Через несколько лет стали использовать заменяющие донорные материалы.
В последние годы стали использовать лиофилизированную кожу трупа, а совсем недавно в качестве донорного материала стали использовать бесклеточный дермальный имплантат. Хотя и очень отдаленный, но возможный, риск заражения, связанный с этими типами дермальных материалов (главным образом риск заражения СПИДом и гепатитом) сравнительно препятствует их использованию. В дополнение к этому, получающийся в результате эстетический облик имплантатов, в которых используется этот донорный материал, обычно не совсем идеален.
В: Культивированные тканевые конструкты, содержащие структурный слой, по меньшей мере, одного типа клеток, вырабатывающих внеклеточный слой, с эндогенно-вырабатываемым внеклеточным матриксом
Один предпочтительный вариант осуществления изобретения содержит структурный слой, по меньшей мере, одного типа клеток, вырабатывающих внеклеточный матрикс, и компоненты эндогенно-вырабатываемого внеклеточного матрикса, для краткости обозначаемый термином "матрикс", при этом матрикс полностью синтезируется и собирается посредством культивирования клеток. Этот слой в этом документе называется "конструктом клеточного матрикса" или "слоем клеточного матрикса", поскольку клетки секретируют и содержатся сами по себе внутри и вдоль их матрикса. Как раскрывается в совместно рассматриваемой заявке на патент США под серийным №09/523809, зарегистрированной 03/03/2000, и включенной в этот документе по ссылке в ее общем виде, культивированные тканевые конструкты не требуют, и таким образом не включают, компоненты экзогенного матрикса, а именно, компоненты матрикса, которые не вырабатываются культивированными клетками, но вводятся с помощью других средств. В более предпочтительном варианте осуществления показано, что конструкт клеточного матрикса, вырабатываемый дермальными фибробластами человека имеет преобладающую концентрацию коллагена, схожую с его концентрацией в естественной коже. Методом электронной микроскопии показано, что матрикс по природе является волокнистым, включая в себя коллаген, который проявляет четырехступенчатую структуру полос длиной 67 нм, а также организацию упаковки фибрилл и фибрилльных связок, схожую с природным коллагеном.
Методом электрофореза ПААГ-ДСН с задержанным снижением обнаружено присутствие в данных конструктах коллагена как типа I, так и типа III, - преобладающих типов коллагена, найденных в естественной коже человека. С использованием стандартных методик иммунногистохимии (ИГХ) дермальный конструкт клеточного матрикса окрашивается положительно по отношению к декорину, дерматансульфат протеогликану, который, как известно, связан с фибриллами коллагена и, как предполагается, регулирует диаметр фибрилл in vivo. Декорин можно также визуализировать в конструкте посредством ПЭМ. Вырабатываемая ткань также окрашивается положительно по отношению к тенасцину - гликопротеину внеклеточного матрикса, обнаруживаемому, например, в мезенхиме или тканях при восстановлении. Было показано, что подобно ткани при восстановлении in vivo, в ткани, вырабатываемой в культуре, увеличивается соотношение коллагена типа I к коллагену типа III по мере образования матрикса.
Не стремясь связать с теорией, предполагают, что клетки быстро заполняются в открытом пространстве между ними вместе с рыхлым матриксом, аналогично грануляционной ткани, состоящей главным образом из коллагена типа III и фибронектина, а затем реконструируют этот рыхлый матрикс плотным матриксом, состоящим главным образом из коллагена типа I. Было показано, что вырабатываемый клеточный матрикс содержит гликозаминогликаны (ГАГ), например, гиалуроновую кислоту (ГК), фибронектин; протеогликаны, помимо декорина, например, бигликан и версикан и, профиль сульфированных гликозаминогликанов, таких как дигиалуроновая кислота, ди-хондроитин-0-сульфат, ди-хондроитин-4-сульфат, ди-хондроитин-6-сульфат, ди-хондроитин-4,6-сульфат, ди-хондроитин-4-сульфат-UA-2S и ди-хондроитин-6-сульфат-UA-2S. Эти структурные и биохимические особенности проявляются сами по себе во время развития конструкта в культуре и становятся отчетливо очевидными, когда конструкт приближается к своей конечной форме. Присутствие этих компонентов в полностью сформированном культивированном дермальном конструкте клеточного матрикса указывает на то, что конструкт имеет структурные и биохимические характеристики, приближающиеся к нормальной дерме.
Тогда как вышеупомянутый перечень является перечнем биохимических и структурных особенностей культивированного конструкта клеточного матрикса, образованного из дермальных фибробластов, следует понимать, что культивированные конструкты клеточного матрикса, образованные из других типов фибробластов будут вырабатывать многие из этих и других особенностей, фенотипических для ткани, из которой они происходят. В некоторых случаях фибробласты могут быть индуцированы для экспрессии нефенотипических компонентов либо посредством химического воздействия или контакта, физических нагрузок либо посредством трансгенных способов.
Другим предпочтительным вариантом осуществления изобретения является слой клеточного матрикса, в котором есть второй слой клеток, располагаемых на нем. Второй слой клеток культивируется на слое клеточного матрикса для образования биоинженерного двухслойного тканевого конструкта. В более предпочтительном варианте осуществления клетки второго слоя по происхождению являются эпителиальными. В наиболее предпочтительном варианте осуществления второй слой содержит культивированные кератиноциты человека, которые вместе с первым слоем клеточного матрикса, конструктом клеточного матрикса, образованным из дермальных фибробластов и эндогенного матрикса для образования дермального слоя, составляют живой конструкт кожи. Когда эпидермальный слой полностью сформирован, он представляет собой многослойный, стратифицированный и хорошо дифференцированный слой кератиноцитов, которые проявляются в виде базального слоя, надбазального слоя, зернистого слоя и рогового слоя. Кожный конструкт имеет хорошо развитую базальную мембрану, находящуюся при дермально-эпидермальном соединении, что показано методом просвечивающей электронной микроскопии (ПЭМ). Базальная мембрана выглядит самой толстой вокруг полудесмосом, маркированных фиксирующими фибриллами, которые состоят из коллагена типа VII, что видно методом ПЭМ. Фиксирующие фибриллы могут выглядеть выходящими из базальной мембраны, захватывая фибриллы коллагена в дермальном слое. Эти фиксирующие фибриллы, а также другие компоненты базальной мембраны, выделяются кератиноцитами. Также известно, что пока кератиноциты способны выделять на себе компоненты базальной мембраны, распознаваемая базальная мембрана не будет образовываться в отсутствии фибробластов. Иммунногистохимическое окрашивание кожного конструкта настоящего изобретения также показало присутствие ламинина - белка базальной мембраны.
В предпочтительном способе изобретения для образования конструкта клеточного матрикса, первый тип клеток, тип клеток, вырабатывающий внеклеточный матрикс, высевают на субстрат, культивируют и побуждают синтезировать и выделять упорядоченный внеклеточный матрикс вокруг них для образования конструкта клеточного матрикса. В другом предпочтительном способе изобретения поверхность конструкта клеточного матрикса засевают клетками второго типа клеток, которые культивируют для образования двухслойного тканевого конструкта. В более предпочтительном способе полнослойный кожный конструкт, имеющий особенности, схожие с естественной кожей человека, образуется посредством культивирования фибробластов, таких как дермальные фибробласты человека, в условиях, достаточных для индуцирования синтеза матрикса с целью образования клеточного матрикса дермальных клеток и матрикса дермального слоя, на котором засевают эпителиальные клетки человека, такие как кератиноциты, и их культивируют в условиях, достаточных для образования полностью дифференцированного, стратифицированного эпидермального слоя.
Таким образом, один способ получения тканевых конструктов настоящего изобретения включает в себя:
(a) культивирование, по меньшей мере, одного типа клеток, вырабатывающих внеклеточный матрикс, в отсутствии компонентов экзогенного внеклеточного матрикса или структурного поддерживающего звена; и,
(b) стимулирование клеток, полученных на стадии (а) к синтезу, выделению и упорядочиванию компонентов внеклеточного матрикса для образования тканевого конструкта, состоящего из клеток и матрикса, синтезированного теми клетками; при этом стадии (а) и (b) можно проводить одновременно или последовательно.
Для образования двухслойного тканевого конструкта, содержащего конструкт клеточного матрикса и второй клеточный слой на нем, способ дополнительно включает стадию: (с) культивирования клеток второго типа на поверхности образованного тканевого конструкта для вырабатывания двухслойного тканевого конструкта.
Типом клеток, вырабатывающих внеклеточный матрикс, для использования в изобретении может являться любой тип клеток, способных вырабатывать и выделять компоненты внеклеточного матрикса, а также упорядочивать компоненты клеточного матрикса для образования конструкта клеточного матрикса. Можно культивировать несколько типов клеток, вырабатывающих внеклеточный матрикс, для образования конструкта клеточного матрикса. Клетки различных типов или источники тканей можно культивировать вместе в виде смеси для вырабатывания комплементарных компонентов и структур, схожих с теми, что обнаружены в нативных тканях. Например, тип клеток, вырабатывающий внеклеточный матрикс, может иметь другие типы клеток, смешанные с ним, для вырабатывания такого количества внеклеточного матрикса, которое обычно не вырабатывается первым типом клеток. В качестве альтернативы, тип клеток, вырабатывающий внеклеточный матрикс, можно также смешивать с другими типами клеток, которые образуют специализированные тканевые структуры в ткани, но не вносят существенного вклада в суммарное образование матриксного аспекта конструкта клеточного матрикса, например, в определенных кожных конструктах изобретения.
Хотя в соответствии с данным изобретением можно использовать любой тип клеток, вырабатывающих внеклеточный матрикс, предпочтительные типы клеток для использования в данном изобретении происходят из мезенхимы. Более предпочтительными типами клеток являются фибробласты, стромальные клетки и другие клетки поддерживающей соединительной ткани, более предпочтительно дермальные фибробласты человека, находящиеся в человеческой дерме, для получения человеческого дермального конструкта. Клетки фибробластов, как правило, вырабатывают несколько белков внеклеточного матрикса, главным образом коллаген. Существует несколько типов коллагенов, вырабатываемых фибробластами, однако коллаген типа I является наиболее распространенным in vivo. Штаммы клеток фибробластов человека могут происходить из нескольких источников, включая, без ограничений, мужскую крайнюю плоть новорожденного, дерму, сухожилие, легкое, пуповину, хрящ, мочеиспускательный канал, корнеальную строму, слизистую оболочку рта и кишечник. Человеческие клетки не ограничиваются только фибробластами и могут включать клетки гладкой мышцы, хондроциты и другие клетки соединительной ткани мезенхимного происхождения. Предпочитается, но не требуется, чтобы происхождение вырабатывающих матрикс клеток, используемых при получении тканевого конструкта, велось от такого типа ткани, с которой они будут иметь сходство или будут имитировать ее после использования изобретенных способов культивирования. К примеру, в варианте осуществления, в котором вырабатывается кожный конструкт, предпочтительной клеткой, вырабатывающей матрикс, является фибробласт, предпочтительно дермального происхождения.
В другом предпочтительном варианте осуществления фибробласты, отделяемые микропрепарированием от сосочков дермы волосяных фолликул, могут использоваться для получения матрикса в отдельности и в комбинации с другими фибробластами. В варианте осуществления, в котором вырабатывается роговичный конструкт, клетка, вырабатывающая матрикс, происходит из роговичной стромы. Доноры клеток могут варьироваться в зависимости от развития и возраста. Клетки могут происходить из донорных тканей эмбрионов, новорожденных или более старых индивидуумов, включая взрослые особи. Эмбриональные клетки-предшественники, например, стволовые клетки мезенхимы, можно использовать в изобретении и индуцировать для дифференциации и развития в желаемую ткань.
Хотя человеческие клетки предпочтительны для использования в изобретении, клетки, используемые в способе, не ограничиваются клетками из человеческих источников. Можно использовать клетки из других видов млекопитающих, включая следующие, но не ограничиваясь ими: лошадиные, собачьи, свиные, коровьи и овечьи источники или источники из видов грызунов, таких как мышь или крыса. Кроме этого, в изобретении также можно использовать клетки, которые самопроизвольно, химически или вирусно трансфицированы, рекомбинантные клетки или генно-инженерные клетки. В тех вариантах осуществления, которые включают использование нескольких типов клеток, можно использовать гибридные смеси нормальных клеток из двух или более двух источников, смеси нормальных и генетически модифицированных или трансфицированных клеток или смеси клеток из двух или более двух видов или тканевых источников.
Рекомбинантные или генно-инженерные клетки можно использовать для вырабатывания конструкта клеточного матрикса с целью создания тканевого конструкта, который служит в качестве имплантата для доставки лекарства пациенту, нуждающемуся в повышенных количествах природных клеточных продуктов или в терапевтическом лечении. Клетки могут вырабатывать или поставлять пациенту через имплантат продукты рекомбинантных клеток, факторы роста, гормоны, пептиды или белки на протяжении продолжительного периода времени, или, если это необходимо, при биологическом, химическом или термическом сигнале о состоянии пациента. Желательна длительная или краткосрочная экспрессия генного продукта в зависимости от указания по применению культивированного тканевого конструкта. Длительная экспрессия желательна в том случае, когда культивированный тканевый конструкт имплантируют для снабжения пациента терапевтическими продуктами на протяжении длительного периода времени.
Наоборот, краткосрочная экспрессия желательна в тех случаях, когда культивированный тканевый конструкт пересаживают пациенту с раной, в которой клетки культивированного тканевого конструкта активируют нормальное или близкое к нормальному заживление или снижают скарификацию раненного участка. После заживления ткани необходимость в генных продуктах из культивированного тканевого конструкта на данном участке исчезает или может исчезнуть. Клетки можно также обрабатывать методами генной инженерии для экспрессии белков или различных типов компонентов внеклеточного матрикса, которые являются либо "нормальными", но экспрессируются на высоком уровне, либо модифицированными иным образом для создания пересаживаемого устройства, содержащего внеклеточный матрикс и живые клетки, которые терапевтически полезны для лучшего заживления раны, облегченного или направленного образования новых сосудов или минимизированного образования шрама или келоида. Эти процедуры общеизвестны в данной области техники и описываются в Sambrook et al, Molecular Cloning, A Laboratory Manual, Cold Spring Harbor Press, Cold Spring Harbor, NY (1989), включенной в этот документ по ссылке. Все вышеупомянутые типы клеток входят в пределы определения "клетка, вырабатывающая матрикс", используемого в этом изобретении.
Преимущественным главным компонентом внеклеточного матрикса, вырабатываемым фибробластами, является фибриллярный коллаген, в частности коллаген типа I. Фибриллярный коллаген является ключевым компонентом в структуре клеточного матрикса, однако это изобретение не ограничивается матриксами, состоящими только из этого белка и белкового типа. К примеру, другие коллагены - как фибриллярный, так и нефибриллярный коллаген из семейства таких типов коллагенов, как II, III, IV, V, VI, VII, VIII, IX, X, XI, XII, XIII, XIV, XV, XVI, XVII, XVIII, XIX, можно получить путем использования подходящего типа клеток. Подобным же образом, к другим матриксным белкам, которые могут вырабатываться и осаждаться с использованием настоящего способа, относятся, без ограничений: эластин; протеогликаны, такие как декорин и бигликан; или гликопротеины, например, тенасцин, витронектин, фибронектин, ламинин, тромбоспондин I и гликозаминогликаны (ГАГ), например, гиалуроновая кислота (ГК).
Клетку, вырабатывающую матрикс, культивируют в сосуде, подходящем для клеточной или тканевой культуры животного, например, в чашке для культивирования, колбе или вращающемся флаконе, которые способствуют образованию трехмерной тканеобразной структуры. Подходящей поверхностью для выращивания клеток может являться любой биологически совместимый материал, к которому клетки могут приклеиваться и который можно обеспечить фиксирующими средствами для формируемого конструкта клеточного матрикса. В качестве поверхностей для выращивания клеток, можно использовать такие материалы, как: стекло, нержавеющая сталь, полимеры, включая поликарбонат, полистирол, поливинилхлорид, поливинилиден, полидиметилсилоксан, фторполимеры и фторированный этилен-пропиленовый полимер и силиконовые субстраты, включая кварцевое стекло, поликристаллический кремний или кремниевые кристаллы. Материал поверхности для выращивания клеток можно химически обрабатывать или модифицировать, электростатически заряжать или покрывать биологическими препаратами, такими как поли-L-лизин или пептиды. Примером пептидного покрытия является RGD пептид.
В то время как тканевый конструкт изобретения можно выращивать на твердой поверхности для выращивания клеток, предпочтительна поверхность для выращивания клеток с порами, которые связывают как верхнюю, так и нижнюю поверхности мембраны, давая возможность для двустороннего контакта среды с развивающимся тканевым конструктом или для контакта только снизу от культуры. Двухсторонний контакт позволяет среде контактировать как с верхней, так и с нижней поверхностями развивающегося конструкта, обеспечивая максимальную площадь воздействия питательных веществ, содержащихся в среде. Среда также может контактировать только с нижней поверхностью образующегося тканевого конструкта, так что верхняя поверхность может быть открыта для воздуха, как при развитии культивируемого кожного конструкта.
Предпочтительным сосудом для культивирования является такой сосуд, в котором используется вставка носителя, культурально-обработанный проницаемый элемент, например, пористая мембрана, которую суспендируют в сосуде для суспенидрования, содержащем среду. Обычно мембрану закрепляют за один конец трубчатого элемента или каркаса, который вводят вовнутрь и состыковывают с основанием, таким как чашка Петри или чашка для культивирования, которое можно накрывать крышкой. Сосуды для культивирования, включающие вставку носителя с пористой мембраной, известны в данной области техники и предпочтительны для выполнения изобретения, они описываются в нескольких патентах США, относящихся к данной области, некоторые из которых стали коммерчески доступными, включая, например, патенты №№: 5766937, 5466602, 5366893, 5358871, 5215920, 5026649, 4871674, 4608342, раскрытие этих патентов включено в этот документ по ссылке. При использовании данных типов сосудов для культивирования тканевый конструкт вырабатывается на поверхности мембраны, предпочтительно на верхней лицевой поверхности, а культура контактирует с клеточной средой как на верхней, так и на нижней поверхностях.
Поры в поверхности роста позволяют проходить культуральной среде для обеспечения питательными веществами нижней части культуры через мембрану, тем самым давая возможность клеткам подпитываться с двух сторон или исключительно с нижней стороны. Предпочтительным размером пор является такой размер, который достаточно мал, чтобы не дать возможность клеткам расти через мембрану, но достаточно велик для того, чтобы обеспечить проход питательных веществ, содержащихся в культуральной среде, к нижней стороне конструкта клеточного матрикса, например, посредством капиллярного действия.
Предпочтительные размеры пор составляют менее 3 микронов и варьируются в диапазоне от 0,1 микрона до 3 микронов, более предпочтительно в диапазоне от 0,2 микрона до 1 микрона, и наиболее предпочтительно используют поры с размером от 0,4 микрона до 0,6 микрона.
В случае дермальных фибробластов человека наиболее предпочтительным материалом является поликарбонат с размером пор от 0,4 до 0,6 микронов. Максимальный размер пор зависит не только от размера клетки, но также и от способности клетки изменять свою форму и проходить через мембрану. Важно, чтобы тканеобразный конструкт приклеивался к поверхности, но не прирастал или захватывал субстрат так, чтобы его можно было удалить от него, например, путем отслаивания с приложением минимальной нагрузки.
Размер и форма образующегося тканевого конструкта определяются размером поверхности сосуда или мембраны, на которой он выращивается. Субстраты могут иметь круглую, угловую форму, форму с закругленными углами или неправильную форму. Субстраты могут также быть плоскими или иметь контур в виде литейной формы с целью получения фасонного конструкта для стыковки с раной или имитирования физической структуры естественной ткани. При расчете на большие площади поверхности субстрата для выращивания засевают пропорционально большее количество клеток на поверхности, и требуется больший объем среды для эффективного погружения и питания клеток. Когда тканевый конструкт полностью сформирован, либо в виде однослойного конструкта клеточного матрикса, либо в виде двухслойного конструкта, его удаляют путем отслаивания от мембранного субстрата перед пересадкой пациенту.
Культивированные тканевые конструкты изобретения не опираются на синтетические и саморассасывающиеся элементы, например, на сетчатые элементы для образования тканевых конструктов. Сетчатые элементы устраивают в виде плетенного, вязанного или войлочного материала. В системах, где используется сетчатый элемент, клетки культивируют на нем и выращивают на обеих сторонах и внутри пустот сетки с включением сетки внутрь культивируемого тканевого конструкта. Конечный конструкт, формируемый по способам, которые включают такую сетку, опирается на нее для придания физической опоры и объема. Примеры культивированных тканевых конструктов, которые опираются на синтетические сетчатые элементы, найдены в патентах США №№5580781, 5443950, 5266480, 5032508, 4963489 под авторством Naughton, et al.
Система для вырабатывания слоя клеточного матрикса либо может быть неподвижной, либо в ней могут использоваться перфузионные средства для культуральной среды. В неподвижной системе культуральная среда спокойна и сравнительно неподвижна по сравнению с перфузионной системой, в которой среда находиться в движении. Перфузия среды оказывает влияние на жизнеспособность клеток и увеличивает развитие слоя матрикса. К перфузионным средствам относятся, но без ограничений: использование магнитной мешалки или моторизованной лопастной мешалки в чашке для культивирования, расположенной снизу от носителя субстрата, содержащего мембрану для культивирования, или рядом с ним, для перемешивания среды; накачивание среды внутрь или через чашку или камеру для культивирования; умеренное встряхивание чашки для культивирования на вибрирующей или вращающейся платформе; или вращение, если вырабатывание протекает во вращающемся флаконе. Другие перфузионные средства для использования в способе изобретения могут быть определены специалистом в данной области техники.
Составы культуральных сред, подходящие для использования в настоящем изобретении, выбирают на основе культивирируемых типов клеток и вырабатываемого тканевого конструкта. Используемая культуральная среда и особые условия культивирования, необходимые для активации клеточного роста, синтеза матрикса и жизнеспособности, будут зависеть от типа выращиваемых клеток.
В некоторых случаях, например, при изготовлении биоинженерных двухслойных кожных конструктов настоящего изобретения, состав сред может варьироваться на каждой стадии изготовления, поскольку для различных целей необходимы различные добавки. В предпочтительном способе, слой клеточного матрикса формируют при определенных условиях, а именно, культивируют в средах определенного химического состава. В другом предпочтительном способе, тканевый конструкт содержит слой клеточного матрикса, снабженный вторым слоем клеток, располагаемым и культивируемым на нем, при этом оба типа клеток культивируют в системе с определенной культуральной средой. В качестве альтернативы, тканевый конструкт содержит слой клеточного матрикса, изготовленный при определенных условиях среды, и второй слой, образующийся на нем при неопределенных условиях среды. Наоборот, тканевый конструкт содержит слой клеточного матрикса, который может изготавливаться при неопределенных условиях среды, и второй слой, образующий на нем при определенных условиях среды.
Предпочтительно использование культуральных сред определенного химического состава, а именно, сред без неопределенных органов или тканевых экстрактов животных, например, без сыворотки, гипофизарного экстракта, гипоталамического экстракта, плацентарного экстракта и эмбрионального экстракта или белков и факторов, выделяемых питающими клетками. В наиболее предпочтительном варианте осуществления среды свободны от неопределенных компонентов и определенных биологических компонентов, выведенных из источников нечеловеческого происхождения. Хотя добавление неопределенных компонентов нежелательно, их можно добавлять в культуру в любой момент в соответствии с раскрываемыми способами с целью успешного изготовления тканевого конструкта. При осуществлении изобретения с использованием просеянных клеток человеческого происхождения, культивированных с использованием химически определенных компонентов, получающийся в результате тканевый конструкт представляет собой человеческий тканевый конструкт определенного состава. Можно также добавлять синтетические функциональные эквиваленты для пополнения среды определенного химического состава в пределах содержания определения "определенного химического состава", чтобы использовать ее в наиболее предпочтительном способе изготовления. Как правило, специалист в области культивирования клеток будет способен определить подходящие природные человеческие, рекомбинантные человеческие или синтетические эквиваленты общеизвестных животных компонентов для пополнения культуральной среды изобретения, не проводя тщательного исследования или эксперимента. Преимущества использования такого конструкта в клинике заключаются в том, что острота проблемы непреднамеренного заражения вирусом животного или скрещенных видов снижается. Преимущества конструкта определенного химического состава заключаются в том, что при испытании не возникает путанных результатов из-за наличия неопределенных компонентов.
Культуральная среда состоит из питательного основания, которое, кроме этого, обычно пополняют другими компонентами. Квалифицированный специалист может определить подходящие питательные основания, используемые в области культивирования животных клеток, с приемлемым ожиданием успешного вырабатывания тканевого конструкта изобретения. Многие коммерчески доступные питательные источники пригодны для осуществления настоящего изобретения. К ним относятся коммерчески доступные питательные источники, которые поставляют неорганические соли, источник энергии, аминокислоты и витамины группы В, такие как среда Игла в модификации Дульбекко (DMEM); минимальная питательная среда (MEM); М199; RPMI 1640; среда Дульбекко в модификации Искова (EDMEM). Минимальная питательная среда (MEM) и М199 требуют дополнительного пополнения фосфолипидными предшественниками и несущественными аминокислотами. К коммерчески доступным смесям, обогащенным витаминами, которые поставляют дополнительные аминокислоты, нуклеиновые кислоты, кофакторы ферментов, предшественники фосфолипидов и неорганические соли, относятся среда Хэма F-12, среда Хэма F-10, NCTC 109 и NCTC 135. Даже при варьировании концентраций все питательные среды обеспечивают клетки основным питательным источником в виде глюкозы, аминокислот, витаминов и неорганических ионов вместе с другими основными компонентами среды. Наиболее предпочтительная основная среда изобретения содержит питательную основу, не содержащую кальций, либо среду Игла в модификации Дульбекко (DMEM) с низким содержанием кальция, или, в качестве альтернативы, среду DMEM и среду Хэма F-12 в соотношение от 3:1 до 1:3, соответственно.
Основа среды пополняется компонентами, такими как аминокислоты, факторы роста и гормоны. Определенные культуральные среды для культивирования клеток изобретения описываются в патенте США №5712163 под авторством Parenteau и в международной публикации WO 95/031473, раскрытия которых включены в этот документы по ссылке. В данной области техники известны и другие среды, например, те, что описываются в Ham and McKeehan, Methods in Enzymology, 58:44-93 (1979), или в случае других подходящих сред определенного химического состава см. в Bottenstein et al., Methods in Enzymology, 58:94-109 (1979). В предпочтительном варианте осуществления основная среда пополняется следующими компонентами, известными квалифицированному специалисту в области культивирования животных клеток: инсулином, трансферрином, трийодтиронином (Т3), либо одним из двух таких компонентов, как этаноламин и о-фосфорил-этаноламин, либо обоими этими компонентами, при этом концентрации и заменители для добавок могут быть установлены квалифицированным специалистом.
Инсулин - это полипептидный гормон, который активирует поглощение глюкозы и аминокислот для обеспечения продолжительных эффектов по сравнению с многократными проходами. Пополнение инсулином или инсулиноподобным фактором роста (IGF) необходимо для длительного культивирования из-за возможного истощения способности клеток поглощать глюкозу и аминокислоты и из-за возможного разрушения клеточного фенотипа. Инсулин может быть получен из животного, например, из коровы, из человеческих источников либо рекомбинантными способами, как в случае человеческого рекомбинантного инсулина. Поэтому человеческий инсулин можно было бы квалифицировать как химически определенный компонент, не происходящий из биологического источника нечеловеческого происхождения. Добавку инсулина рекомендуется проводить при последовательном культивировании, и она предоставляется для сред в широком диапазоне концентраций. Предпочтительный диапазон концентраций составляет примерно от 0,1 мкг/мл до 500 мкг/мл, более предпочтительно от 5 мкг/мл до 400 мкг/мл и наиболее предпочтительно около 375 мкг/мл. Подходящая концентрация для добавки инсулиноподобного фактора роста, такого как IGF-I или IGF-2, может быть легко определена специалистом в данной области техники для типов клеток, выбранных для культивирования.
Трансферрин присутствует в среде для регуляции транспорта железа. Железо является важным микроэлементом, находящимся в сыворотке. Поскольку железо в свободной форме может быть токсично для клеток, оно поставляется для клеток в сыворотке в связанной с трансферрином форме, при этом его концентрация составляет от 0,05 до 50 мкг/мл, более предпочтительно около 5 мкг/мл.
Трийодтиронин (Т3) является основным компонентом и активной формой гормона щитовидной железы, который включают в среду для поддержания скоростей клеточного метаболизма. Трийодтиронин добавляется в среду так, что его концентрация составляет примерно от 0 до 400 пМ, более предпочтительно от 2 до 200 пМ и наиболее предпочтительно около 20 пМ.
Любой из двух компонентов, таких как этаноламин и о-фосфорил-этаноламин, которые представляют собой фосфолипиды, или оба эти компонента добавляют по причине того, что они выполняют роль важных предшественников в метаболическом пути инозита и в метаболизме жирных кислот. Пополнение липидами, которые обычно находятся в сыворотке, необходимо для среды, не содержащей сыворотку. Этаноламин и о-фосфорил-этаноламин предоставляются для сред в концентрации от 10-6 до 10-2 М, более предпочтительно в концентрации около 1·10-4 М.
На всем протяжении периода культивирования основную среду дополнительно пополняют другими компонентами для индуцирования синтеза и дифференциации или для улучшения клеточного роста, такими как гидрокортизон, селен и L-глутамин.
Показано, что гидрокортизон в культуре кератиноцитов активирует фенотип кератиноцитов и поэтому усиливает дифференцирующие характеристики, такие как содержание инволюкрина и кератиноцит трансглутаминазы (Rubin et al., J. Cell Physiol., 138:208-214 (1986)). Поэтому гидрокортизон является желательной добавкой в тех случаях, когда эти характеристики являются полезными, например, при образовании пластинчатых имплантатов кератиноцитов или кожных конструктов. Гидрокортизон можно добавлять так, чтобы его концентрация составляла от 0,01 мкг/мл до 4,0 мкг/мл, наиболее предпочтительно от 0,4 мкг/мл до 16 м кг/мл.
Селен добавляют в среды, не содержащие сыворотку, для пополнения микроэлементов селеном, который обычно предоставляется сывороткой. Селен можно добавлять так, чтобы его концентрация составляла от 10-9 М до 10-7 М, наиболее предпочтительно около 5,3·10-8 М.
Аминокислота L-глутамин присутствует в некоторых питательных основаниях и может добавляться в тех случаях, когда она не присутствует или содержится в недостаточных количествах. L-глутамин можно также добавлять в устойчивой форме, например, продаваемой под торговой маркой GlutaMAX-1™ (Gibco BRL, Grand Island, NY). GlutaMAX-1™ - это устойчивая форма дипептида L-аланил-L-глутамина, ее можно использовать взаимозаменяемо с L-глутамином и добавлять в эквимолярных концентрациях в качестве заменителя L-глутамина. Дипептид обеспечивает устойчивость L-глутамина от разрушения со временем при хранении и во время выдерживания, которое может приводить к неточному определению эффективной концентрации L-глутамина в среде. Обычно основную среду пополняют L-глутамином или GlutaMAX-1™ так, что его концентрация составляет предпочтительно от 1 мМ до 6 мМ, более предпочтительно от 2 мМ до 5 мМ и наиболее предпочтительно 4 мМ.
Факторы роста, например фактор роста эпидермиса (EGF), можно также добавлять в среду как вспомогательное средство при установлении культур посредством размножения клеток и засевания. Можно использовать EGF в нативной или рекомбинантной форме. Человеческие формы EGF, нативная или рекомбинантная, предпочтительны для использования в среде при изготовлении эквивалента кожи, не содержащего биологические компоненты нечеловеческого происхождения. EGF является необязательным компонентом и может добавляться так, чтобы его концентрация составляла от 1 до 15 нг/мл, более предпочтительно от 5 до 10 нг/мл.
Среду, описанную выше, обычно приготавливают так, как изложено ниже. Однако следует понимать, что компоненты настоящего изобретения можно приготавливать и собирать, используя традиционную методологию, совместимую с их физическими свойствами. В данной области хорошо известно замещение определенных компонентов подходящим аналогичным или функционально эквивалентным действующим агентом с целью доступности и экономии при достижении схожего результата. Встречающиеся в природе факторы роста можно заменять рекомбинантными или синтетическими факторами роста, которые обладают схожими качествами и дают аналогичные результаты при использовании для осуществления изобретения.
Среды в соответствии с настоящим изобретением являются стерильными. Стерильные компоненты приобретают стерильность или приводятся в стерильное состояние после приготовления по традиционным методикам, например, фильтрованием. Соответствующие асептические процедуры были использованы в следующих Примерах. Вначале объединяют среды DMEM и F-12, а затем добавляют индивидуальные компоненты для заполнения среды. Маточные растворы всех компонентов могут храниться при -20°С, за исключением питательного источника, который может храниться при 4°С. Все маточные растворы приготавливают с конечной концентрацией 500Х, упомянутой выше. Маточные растворы инсулина, трансферрина и трийодтиронина (все от Sigma) готовят следующим образом: трийодтиронин вначале растворяют в 1 Н растворе соляной кислоты (HCl) в абсолютном этаноле в соотношении 2:1. Инсулин растворяют в разбавленной HCl (приблизительно с концентрацией 0,1 Н), а трансферрин растворяют в воде. Полученные три раствора затем смешивают и разбавляют водой до концентрации 500Х. Этаноламин и о-фосфорил-этаноламин растворяют в воде до концентрации 500Х и стерилизуют фильтрацией. Прогестерон растворяют в абсолютном этаноле и разбавляют водой. Гидрокортизон растворяют в абсолютном этаноле и разбавляют в забуференном фосфатом физиологическом растворе (ЗФФР). Селен растворяют в воде до концентрации 500Х и стерилизуют фильтрацией. EGF приобретают стерильным и растворяют в ЗФФР. Аденин растворяется сложно, но его можно растворить каким-либо способом, известным специалисту в данной области техники. Сывороточный альбумин можно добавлять к определенным компонентам для того, чтобы стабилизировать их в растворе, эти компоненты в настоящее время получают либо из человеческих, либо из животных источников. Например, сывороточный альбумин человека (HSA) или бычий сывороточный альбумин (BSA) можно добавлять при продолжительном хранении для поддержания активности прогестерона и EGF маточных растворов. Среду можно либо использовать сразу после приготовления или хранить при 4°C. При хранении EGF не следует добавлять до наступления времени использования.
Для того чтобы сформировать слой клеточного матрикса посредством культивирования клеток, вырабатывающих матрикс, среду пополняют дополнительными агентами, которые активируют синтез и осаждение матрикса клетками. Эти дополняющие агенты совместимы с клетками, имеют высокую степень чистоты и не содержат загрязняющих веществ. Среда, используемая для вырабатывания слоя клеточного матрикса, обозначается термином "матрикс-вырабатывающая среда".
Для приготовления матрикс-вырабатывающей среды основная среда пополняется аскорбатным производным, таким как аскорбат натрия, аскорбиновая кислота, или одним из его химически более устойчивых производных, таких как n-гидрат фосфатно-магниевой соли L-аскорбиновой кислоты. Аскорбат добавляют для активации гидроксилирования пролина и секреции проколлагена, растворимого предшественника к осаждаемым молекулам коллагена. Было также показано, что аскорбат является важным кофактором для посттрансляционной обработки других ферментов, а также позитивным регулятором при синтезе коллагена типа I и III.
Не стремясь связать себя теорией, пополнение среды аминокислотами, включенными в синтез белков, сохраняет клеточную энергию, отбрасывая необходимость в вырабатывании аминокислот самими клетками. Добавление пролина и глицина предпочтительно, поскольку они, а также гидроксилированная форма пролина, гидроксипролин, являются основными аминокислотами, которые составляют структуру коллагена.
Несмотря на отсутствие необходимости, матрикс-вырабатывающую среду необязательно пополняют нейтральным полимером. Изобретенные конструкты клеточного матрикса могут вырабатываться без нейтрального полимера, но опять же, не стремясь это связать с теорией, его присутствие в матрикс-вырабатывающей среде может способствовать более согласованной переработке и осаждению коллагена между образцами. Одним предпочтительным нейтральным полимером является полиэтиленгликоль (ПЭГ), который, как было показано, активирует in vitro переработку растворимого проколлагена, вырабатываемого культивированными клетками, предшествующего коллагену, осаждаемому на матриксе. Сорт ПЭГ тканевой культуры с молекулярной массой в диапазоне от 1000 до 4000, более предпочтительно в диапазоне от 3400 до 3700 предпочтителен в средах изобретения. Предпочтительные концентрации ПЭГ для использования в способе могут составлять около 5% по отношению массы к объему или менее, предпочтительно от 0,01% до 0,5% по отношению массы к объему, более предпочтительно от 0,025% до 0,2% по отношению массы к объему, наиболее предпочтительно около 0,05% по отношению массы к объему. Нейтральные полимеры других сортов культур, например декстран, предпочтительно декстран Т-40, или поливинилпирролидон (PVP), предпочтительно с молекулярной массой в диапазоне 30000-40000, можно также использовать при концентрации около 5% или менее, предпочтительно от 0,01% до 0,5%, более предпочтительно от 0,025% до 0,2%, наиболее предпочтительно около 0,05% по отношению массы к объему. Другой сорт клеточной культуры и клеточно-совместимые агенты, которые усиливают переработку и осаждение коллагена, могут быть установлены квалифицированным специалистом в области культивирования клеток млекопитающих.
В том случае, когда клетки, вырабатывающие матрикс, являются конфлюэнтными, и культуральную среду пополняют компонентами, которые участвуют в синтезе, секреции или организации матрикса, клетки, как упоминалось, стимулируют образование тканевого конструкта, состоящего из клеток и матрикса, синтезируемого теми клетками.
Поэтому предпочтительный состав среды для выработки включает: основную смесь с соотношением 3:1 среды Игла в модификации Дульбекко (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина) и среды Хэма F-12, пополняемой либо 4 мМ L-глутамином, либо эквивалентом, 5 нг/мл фактором роста эпидермиса, 0,4 мкг/мл гидрокортизоном, 1·10-4 М этаноламином, 1·10-4 М о-фосфорил-этаноламином, 5 мкг/мл инсулином, 5 мкг/мл трансферрином, 20 пМ трийодтиронином, 6,78 нг/мл селеном, 50 нг/мл L-аскорбиновой кислотой, 0,2 мкг/мл L-пролином и 0,1 мкг/мл глицином. К вырабатывающей культуральной среде можно добавлять и другие фармакологические агенты для изменения природы, количества и типа выделяемого внеклеточного матрикса. К этим агентам могут относиться полипептидные факторы роста, транскрипционные факторы или неорганические соли для активирования транскрипции коллагена. К примерам полипептидных факторов роста относятся трансформирующий фактор роста бета 1 (TGF-β1) и тканевый активатор плазминогена (ТРА), каждый из которых, как известно, активирует синтез коллагена. Raghow et al., Journal of Clinical Investigation, 79:1285-1288 (1987); Pardes et al., Journal of Investigative Dermatology, 100:549 (1993). Примером неорганической соли, которая стимулирует вырабатывание коллагена, является цериевая соль. Shivakumar et al., Journal of Molecular and Cellular Cardiology 24:775-780 (1992).
Культуры поддерживают в инкубаторе для обеспечения достаточных внешних условий с контролируемой температурой, влажностью и газовой смесью для культивирования клеток. К предпочтительным условиям относится температура в диапазоне от 34°С до 38°С, более предпочтительно 37±1°С с газообразной средой, содержащей 5-10±1% СО2, и с относительной влажностью (Rh) около 80-90%.
В предпочтительном варианте осуществления конструкт клеточного матрикса представляет собой дермальный конструкт, составленный из дермальных фибробластов и выделяемого ими матрикса. Предпочтительно используют человеческие дермальные фибробласты, получаемые в виде первичных клеток из дермы или, более предпочтительно, из последовательно проходящих или пересеянных из установленных клеточных штаммов или банков, по отношению к которым были проведены скрининг на предмет вирусного или бактериального заражения и проверка на чистоту. Клетки культивируют при достаточных условиях в питательной среде для того, чтобы заставить их размножаться до количества, подходящего для засевания клеток в субстрат для культивирования, на котором формируется конструкт клеточного матрикса. В качестве альтернативы, клетки из замороженных клеточных штаммов можно засевать непосредственно на субстрате для культивирования.
После получения достаточного количества клеток, клетки собирают и засевают на подходящей поверхности для культивирования, и культивируют при надлежащих условиях выращивания с целью образования слитого (конфлюэнтного) слоя клеток. В предпочтительном варианте осуществления клетки высевают на пористую мембрану, которую погружают в воду, чтобы дать возможность среде контактировать снизу от культуры через поры или непосредственно сверху. Предпочтительно, клетки суспендируют либо в основной среде, либо в среде для выращивания и засевают на поверхности для культивирования клеток при плотности, составляющей от 1·105 клеток/см2 до 6,6·10 клеток/см2, более предпочтительно от 3·105 клеток/см2 до 6,6·105 клеток/см2, и наиболее предпочтительно около 6,6·105 клеток/см2 (клеток на квадратный сантиметр площади поверхности). Культуры культивируют в среде для выращивания с целью установления культуры и культивируют примерно до 80%-100% слияния, за это время они химически индуцируются путем замены среды на матрикс-вырабатывающую среду с целью активации синтеза и секреции внеклеточного матрикса. В альтернативном способе клетки засевают непосредственно в вырабатывающую среду для устранения необходимости в замене основной среды на вырабатывающую среду, но для этого способа требуются более высокие плотности засевания.
Во время культивирования фибробласты организуют молекулы выделяемого матрикса для образования трехмерной тканеобразной структуры, но не проявляют существенных сократительных способностей для того, чтобы принудить образующийся конструкт клеточного матрикса к самопроизвольной контракции и отслаиванию от субстрата для культивирования. Замену сред на свежую матрикс-вырабатывающую среду проводят каждые два-три дня и через период времени, за который выделяемый матрикс увеличивается по толщине и организации. Время, необходимое для создания конструкта клеточного матрикса, зависит от способности исходной плотности засевания, типа клеток, возраста клеточной линии и способности клеточной линии к синтезу и секреции матрикса. Когда конструкты изобретения полностью сформированы, они имеют объемистую толщину благодаря волокнистому матриксу, вырабатываемому и организуемому клетками; они представляют собой необычно сливающиеся или чрезмерно сливающиеся клеточные культуры, в которых клетки могут слабо приклеиваться друг к другу. Волокнистость придает конструктам когезионные тканеобразные свойства, не похожие на свойства обычных культур, поскольку они устойчивы к физическим повреждениям, таким как раздирание или образование трещин при рутинном обращением в клинической обстановке. При изготовлении культивируемого дермального конструкта клетки будут образовывать организованный матрикс вокруг самих себя на поверхности клеточной культуры, толщина которого предпочтительно составляет, по меньшей мере, около 30 микронов или более, более предпочтительно толщина сквозь поверхность мембраны составляет от 60 до 120 микронов, однако полученная толщина превышает 120 микронов и подходит для использования при испытании или в клинических приложениях, в которых необходима большая толщина.
В более предпочтительном способе слой эпителиальных клеток наносят на одну поверхность, предпочтительно на верхнюю, лицевую поверхность конструкта клеточного матрикса. Эпителиальные клетки можно засевать или культивировать на конструкте клеточного матрикса для образования многослойного тканевого конструкта. В наиболее предпочтительном способе кератиноциты, выведенные из кожи, выращивают на клеточном конструкте для образования кожного конструкта. В других предпочтительных вариантах осуществления клетки корнеального эпителия, которые также называются корнеальными кератиноцитами, и которые можно засевать на конструкте клеточного матрикса для образования корнеального конструкта. Эпителиальные клетки из слизистой оболочки полости рта можно выращивать на конструкте клеточного матрикса для образования конструкта слизистой оболочки. Эпителиальные клетки из пищевода можно засевать на конструкте клеточного матрикса для образования конструкта пищеводной ткани. Клетки уроэпителия из мочеполового тракта можно засевать на конструкте клеточного матрикса для образования конструкта уроэпителия. Другие клетки эпителиального происхождения могут быть выбраны для образования конструкта ткани, из которой выведены эти клетки.
Способы заготовки эпидермальных клеток для дермального конструкта и способы их культивирования, включая активацию дифференциации и ороговения для образования слоя дифференцированных кератиноцитов, известны в данной области техники и описываются в патенте США №5712163 под авторством Parenteau, et al. и в патенте США №5536656 под авторством Kemp, et al, содержание которых включено в этот документ по ссылке. Обычно для проведения эпидермализации конструкта клеточного матрикса, кератиноциты засевают в конструкт клеточного матрикса и культивируют на нем до тех пор, пока не образуется слой толщиной в один - три клеточных слоя. Кератиноциты затем побуждают к дифференциации с целью образования многослойного эпидермиса, а затем побуждают к ороговению для образования рогового слоя.
В способе образования дифференцированного эпидермального слоя из клеточного штамма отбирают субкультивированные кератиноциты, и увеличивают количество их клеток. После получения необходимого количества клеток их отделяют от субстрата для культивировании, суспендируют, подсчитывают, разбавляют, а затем засевают на верхней поверхности конструкта клеточного матрикса с плотностью от 4,5·103 клеток/см2 до 5,0·105 клеток/см2, более предпочтительно от 1,0·104 клеток/см2 до 1,0·105 клеток/см2, и наиболее предпочтительно около 4,5·104 клеток/см2. Конструкты затем выдерживают на протяжении 60-90 минут при 37±1°С, в атмосфере 10% CO2, чтобы дать возможность кератиноцитам закрепиться. После выдерживания конструкты погружают в среду для эпидермализации. После достаточного периода выдерживания в культуре кератиноциты размножаются и распространяются, образуя слитый монослой вдоль конструкта клеточного матрикса. После слияния состав клеточных сред заменяют на среду для дифференцирования с целью индуцирования клеточной дифференцировки. После образования многослойного эпителия используют среду для слияния, и культуру переносят на поверхность раздела воздух-жидкость. Для дифференцировки и слияния кератиноцитов клетки выставляют на сухую или маловлажную поверхность раздела воздух-жидкость. Сухую или маловлажную поверхность раздела можно охарактеризовать как своего рода имитацию кожи с низким уровнем влажности. Со временем кератиноциты будут обнаруживать основную часть или все кератины и другие особенности, обнаруживаемые в естественной коже, подвергшейся воздействию этих условий.
Как упоминалось выше, систему для вырабатывания конструкта клеточного матрикса можно использовать при образовании корнеального конструкта. Клетки корнеального эпителия могут происходить из различных млекопитающих. Предпочтительной эпителиальной клеткой является клетка корнеального эпителия кролика или человека (корнеальный кератиноцит), но можно использовать корнеальный кератиноцит любого млекопитающего. Можно заменить их на другие эпителиальные кератиноциты, например, те, что происходят из склеры (внешней белой непрозрачной части) глаз или эпидермиса, но корнеальные кератиноциты предпочтительны. В способе образования корнеального конструкта среду удаляют из вставки для культивирования (содержащей конструкт клеточного матрикса) и ее окружения. Нормальные клетки корнеального эпителия кролика расширяют через пересев, трипсинизируют для удаления их из субстрата для культивирования, суспендируют в культуральной среде и засевают на верхней части мембраны при плотности от 7,2·104 до 1,4·105 клеток/см2. Конструкты затем выдерживают без среды на протяжении четырех часов при 37±1°С, в атмосфере 10% CO2, чтобы дать возможность эпителиальным клеткам закрепиться. После выдерживания конструкт погружают в среду для хранения роговицы (СММ) (Johnson et al., 1992). Эпителиальные клетки культивируют до тех пор, пока конструкт клеточного матрикса не покроется эпителиальными клетками. Полнота эпителиального покрытия может быть определена различными способами, например, путем окрашивания культуры раствором сульфата нильского голубого (в забуференном фосфатом физиологическом растворе в соотношении 1:10000). Приблизительно через семь дней после покрытия конструкта клеточного матрикса конструкты асептически переносят на новые планшеты для культивирования с достаточной средой для поддержания роговицы (СММ), доводя уровень жидкости точно до поверхности конструкта для поддержания поверхности раздела во влажном состоянии без погружения эпителиального слоя. Конструкты выдерживают при 37±1°С, в атмосфере 10% CO2 и при влажности более 60%, в СММ, при необходимости проводя замены сред, как правило, три раза в неделю.
Для дифференциации, но не для ороговения слоя эпителиальных клеток, что необходимо при вырабатывании корнеального конструкта, поверхность эпителиальных клеток выставляют на влажную поверхность раздела воздух-жидкость. Способы обеспечения влажной поверхности раздела воздух-жидкость описываются в патенте США №5374515 под авторством Parenteau. Используемый в этом документе термин "влажная поверхность раздела" предназначен для обозначения окружения культуры, которое регулируется так, чтобы поверхность оставалась влажной, с высокой влажностью, но не сухой или погруженной в воду. Точный уровень влаги и влажности в культуральной среде не является критическим условием, но она должна быть достаточно мокрой и влажной для того, чтобы избежать образования ороговевших клеток. Мокрая поверхность раздела может быть охарактеризована как попытка копирования аналогичного уровня влажности человеческих глаз.
В альтернативном предпочтительном варианте осуществления засевание второй клетки, вырабатывающей матрикс, можно проводить на первоначально образованном конструкте клеточного матрикса для получения конструкта клеточного матрикса с большей толщиной или двухслойного конструкта клеточного матрикса. Второе засевание может быть проведено с тем же самым или отличным типом или штаммом клеток в зависимости от желаемого результата. Второе засевание проводят в тех же самых условиях с использованием процедур и матрикс-вырабатывающей среды, использованных при вырабатывании первого слоя. Одним результатом проведения второго засевания отличным типом клеток является образование матрикса с различными профилями компонентов матрикса или с плотностью упаковки матрикса, оказывающей влияние на заживление раны при пересаживании конструкта пациенту. Первое засевание клеток вырабатывает матрикс, аналогичный сетчатому слою дермы, более плотно упакованный слой коллагена типа I и составные компоненты внеклеточного матрикса. Второе засевание клеток могло бы выработать матрикс, схожий с сосочковым слоем дермы, характеризуемым более рыхлыми фибриллами коллагена, а также внеклеточный матрикс. Другим результатом является то, что второй тип клеток может вырабатывать лекарственное вещество, которое могло бы оказать влияние на заживление раны, например, улучшив приживление или интеграцию имплантата либо минимизировав или предотвратив образование шрама.
В другом предпочтительном варианте осуществления смешанные популяции клеток двух или более двух типов клеток можно культивировать вместе во время образования конструкта клеточного матрикса при условии, что, по меньшей мере, один из используемых типов клеток способен синтезировать внеклеточный матрикс. Вторым типом клеток может являться такой тип, который необходим для выполнения других функций ткани или для развития отдельных особенностей тканевого конструкта. Например, при вырабатывании кожного конструкта клетки сосочков дермы или эпителиальные клетки из придатков можно культивировать вместе с клетками, вырабатывающими матрикс, чтобы дать возможность образованию эпителиальных придатков или их компонентов. Эпидермальные придатки, такие как структуры или компоненты потовой железы или сальной железы либо структуры или компоненты волосяных фолликул, могут образовываться при культивировании вместе с клетками, вырабатывающими матрикс. Эпителиальные клетки могут быть выведены из придаточных структур железы или волос, расположенных в глубокой дерме, например, посредством микропрепаровки, и включают экзокринные клетки, миоэпителиальные клетки, железистые секреторные клетки, стволовые клетки волосяных фолликул. Можно также добавлять другие типы клеток, которые обычно находятся в коже и составляют ее, например меланоциты, клетки Лангерганса и клетки Меркеля. Подобным же образом, клетки сосудистого эндотелия можно совместно культивировать для вырабатывания рудиментарных компонентов с целью образования новой сосудистой сети. Адипоциты можно также культивировать вместе с клетками, вырабатывающими матрикс, для образования конструкта, используемого в восстановительной хирургии. В качестве альтернативного способа доставки этого второго типа клеток, клетки можно локально засевать в виде пятна или в виде расположения любого количества пятен клеток на образующемся или полностью сформированном конструкте клеточного матрикса или внутри него с целью локализованного развития этих структур. В случае засевания клеток внутри конструкта клеточного матрикса, клетки можно вводить между верхней и нижней поверхностями, внутрь клеточного матрикса, для того чтобы клетки выращивались, образуя специализированные структуры и выполняя свою специальную функцию. Для вырабатывания трехслойного тканевого конструкта первое засевание клеток, содержащих тип клеток, вырабатывающих или не вырабатывающих матрикс, проводят на субстрате для культивирования на протяжении периода времени, достаточного для вырабатывания конструкта клеточного матрикса или клеточного слоя. После образования первого конструкта клеточного матрикса или клеточного слоя проводят второе засевание клеток, содержащих тип клеток, вырабатывающих матрикс, на верхней поверхности первого конструкта клеточного матрикса или клеточного слоя и культивируют на протяжении времени при условиях, достаточных для образования второго конструкта клеточного матрикса на первом конструкте. На втором конструкте клеточного матрикса проводят третье засевание третьего типа клеток и культивируют их при условиях, достаточных для вырабатывания третьего слоя. В качестве примера, для вырабатывания трехслойного корнеального конструкта клетки первого типа могут состоять из клеток эндотелиального происхождения, например, из клеток роговичного эндотелия; второй тип клеток может содержать клетки, происходящие из соединительной ткани, например, корнеальные кератиноциты; а третий тип клеток может содержать клетки эпителиального происхождения, например, клетки корнеального эпителия. В качестве другого примера трехслойного конструкта кожи, клетки первого засевания могут иметь васкулярное происхождение с целью обеспечения компонентами для васкуляризации, клетки второго засевания могут содержать дермальные фибробласты для образования конструкта клеточного матрикса, выполняющего роль дермального конструкта, а клетками третьего засевания могут являться эпидермальные кератиноциты для образования эпидермального слоя.
Тканевые конструкты изобретения можно хранить при криогенных температурах, используя способы застекловывания или криоконсервирования. Способы застекловывания тканевых конструктов описываются в патенте США №5518878, а способы криоконсервирования описываются в патентах США №№5689961 и 5891617 и в международной публикации WO 96/24018, раскрытия которых включены в этот документы по ссылке.
С: Культивированные тканевые конструкты, содержащие гелевую смесь коллагенового раствора с агентом, вызывающим контракцию
В другом варианте осуществления данного изобретения культивированные тканевые конструкты содержат гелевую смесь, включающую в себя раствор коллагена и агент, вызывающий контракцию.
Этот культивированный тканевый конструкт вырабатывается посредством образования гидратированной коллагеновой сетки, in vitro, что раскрывается в патенте США №4485096 под авторством Bell, который включен в этот документ по ссылке в его общем виде. Эта сетка подвергается контракции в культивированном тканевом конструкте агентом, вызывающим контракцию, включенным в него. Примерами агентов, вызывающих контракцию, являются клетки фибробластов и тромбоциты.
Эквивалент кожи может быть образован из данного субстрата живой соединительной ткани путем посева на нем клеток кератиноцитов и обеспечения их роста. Этот эквивалент кожи однозначно отличен от ранее описанных искусственных типов кожи, потому что его основная организация подобна организации кожи и ее составные живые клетки могут даже быть пожертвованы возможным реципиентом имплантата.
Эквивалент желез/органов или эквиваленты малых сосудов могут быть образованы из подвергнутых контракции гидратированных сеток коллагена, описанных в этом документе.
Таким образом, можно увидеть, что культивированный тканевый конструкт, вырабатываемый согласно данному изобретению дает возможность вырабатывания живой ткани, эквивалента желез и органов многих типов и функций. Такие эквиваленты можно даже изготовлять и хранить в виде запасов до тех пор, пока не возникнет необходимость в их использовании.
Одним из основных преимуществ таких культивированных тканевых конструктов является возможное их использование в организме-хозяине, отличающемся от донора клеток, используемых для вырабатывания культивированных тканевых конструктов, без возникновения серьезных проблем отторжения, которые можно было бы ожидать. Это связано с отбором против клеток, ответственных за отторжение иммунной системой реципиента, которое происходит в том случае, когда клетки, используемые для изготовления живой ткани, размножаются согласно данному изобретению. В дополнение, определенные клетки теряют свою способность стимулировать отторжение в том случае, когда их сохраняют в тканевой культуре при определенных условиях согласно современным отчетам об исследовании.
Гидратированные коллагеновые сетки можно приготовить, используя коллаген из сухожилия хвоста крысы, и коллаген кожи теленка. Подходящими могут также являться и другие источники коллагена, включая уже использующуюся кожу человеческого эмбриона. Растворы коллагена приготавливают и поддерживают при слегка кислых условиях. Решетки формируют путем добавления клеток фибробластов вместе с питательной средой и основанием, которое поднимает pH достаточно, чтобы осадить фибриллы коллагена из раствора. Приготовление гидратированных коллагеновых сеток описывается более подробно в следующих ссылках, сведения из которых включены по ссылке: Elsdale, Т. and Bard, J., "Collagen Substrata For Studies On Cell Behavior," J. Cell Biol. 54, 626-637 (1972); Ehrmann, R.L and Gey, G.O., "The Growth of Cells on A Transparent Gel of Reconstituted Rat-Tail Collagen", J. Natl. Cancer Inst., 16, 1375-1403 (1956); Emermann, J. Т. and Pitelka, D.R., "Hormonal Effects on Intracellular and Secreted Casein in Cultures of Mouse Mammary Epithelial Cells on Floating Collagen Membranes", In Vitro, 13, 316-328 (1977); Michalopoulous, G. and Pitot, H.C, "Primary Culture of Parenchymal Liver Cells on Collagen Membranes", Exp. Cell Res. 94, 70-78 (1975); Gey, G.O., Svotelis, M., Foard, M. and Bang, F.В., "Long-Term Growth of Chicken Fibroblasts On A Collagen Substrate", Exp. Cell Res., 84, 63-71 (1974); и Hillis, W.D. and Band, F.В., "The Cultivation of Human Embryonic Liver Cells", Exp. Cell Res., 26, 9-36 (1962).
Клетки фибробластов, фактически используемые в качестве агента, вызывающего контракцию, в экспериментах, описанных в этом документе, представляли собой фибробласты крайней плоти человека и дермальные фибробласты морской свинки. Использовались также фибробласты из других источников, и предполагается, что, на самом деле, фибробласты из какого-либо позвоночного животного могли бы подойти для контракции гидратированных коллагеновых сеток. Удобная методика для одновременного образования сетки и посева клеток на ней включает нейтрализацию кислого раствора коллагена, поддерживаемого в чашке для культивирования питательной средой, содержащей клетки фибробластов. При нейтрализации, фибриллы коллагена осаждаются из раствора с образованием сетки с клетками фибробластов, гомогенно распределенных по ней. Клетки и коллагеновую сетку затем поддерживают при условиях, которые дают возможность клеткам прикрепиться к коллагеновой сетке и контрастировать ее до первоначального размера, тем самым предоставляя живую ткань.
Внедрение клеток фибробластов в гидратированные коллагеновые вызывает контракцию сетки по мере вытеснения захваченной воды. Если поверхность, на которой образовалась сетка, не смачивается, например, если это гидрофобная пластина, то получающаяся в результате ткань имеет регулярную геометрию. В чашках для культивирования тканей некоторые клетки мигрируют из сетки к поверхности чашки, и поэтому контракция сетки происходит не всегда регулярно. При использовании несмачиваемой поверхности, такой как бактериологическая чашка Петри, сетка сохраняется в виде совершенного диска по мере уменьшения ее радиуса клетками.
Клетки фибробластов находятся в гомогенно распределенном состоянии на всем протяжении коллагеновой сетки, не только на ее поверхности, тем самым имитируя дермальный слой человека и других млекопитающих.
В отсутствие клеток радиус сеток не подвергается изменениям. Например, кондиционированная среда, приготовленная выращиванием 1·106 клеток фибробластов крайней плоти человека на протяжении пяти дней в питательной среде, не вызывала контракции при отсутствии клеток.
Коллагеновые сетки, полученные контракцией с помощью клеток, похожи на кожу или дерму; даже при частичном сжатии они имеют приемлемую консистенцию, с ними уже можно легко обращаться. При первом изготовлении клетки сетки почти прозрачны, но постепенно становятся непрозрачными по мере вытеснения воды и сокращения диаметра. После 20-30-кратного уменьшения площади сетки они имеют каучукоподобную консистенцию, светло-розовую окраску и могут растягиваться до некоторой степени без разрыва или деформации.
Первоначальный диаметр сетки определяют по количеству используемых материалов и по пластине, на которой они образуются. Таким образом, максимальная контракция является произвольным параметром, но связана с количеством клеток и концентрацией белка.
Хотя большинство полученных контракцией гидратированных коллагеновых сеток имеют форму пластин, могут образовываться и другие формы. Трубки, например, могут образоваться при контракции сетки в кольцеобразной форме, или в подходящей форме можно приготовить перчатку для кожи.
Кератиноциты кожи человека, полученные биопсией, осаждают на полученных контракцией гидратированных коллагеновых сетках. То же самое проделывают и с кератиноцитами, культивированными in vitro. Посев кератиноцитов можно проводить во время образования геля матрикса, в любое время в течение периода контракции сетки или в любое время после завершения сжатия. В течение трех дней после посева суспензий диссоциированных кератиноцитов клетки образовывали непрерывный слой на поверхности сетки, и процесс кератинизации начал приводить к образованию ороговевшего слоя, которые бы предотвращал потерю тканевых жидкостей.
Существуют и другие клеточные агенты, вызывающие контракцию, кроме клеток фибробластов. К ним относятся клетки гладкой мышцы, клетки поперечнополосатой мышцы и клетки сердечной мышцы.
Сжатие сетки агентом, вызывающим контракцию, таким как клетки фибробластов или тромбоциты, превращает коллагеновую сетку в эквивалент ткани с относительно высокой прочностью на разрыв по сравнению с прочностью коллагеновой сетки, отлитой без агента, вызывающего контракцию, в том случае, когда обе сетки выдерживают в условиях со 100% относительной влажностью. Коллагеновая сетка, отлитая без агента, вызывающего контракцию, имеет консистенцию, схожую со свежим желатином, или разваливается при эксплуатации. Сетки, полученные контракцией с помощью тромбоцитов или клеток, можно эксплуатировать, растягивать или накладывать в виде шва без повреждения.
Прочность на разрыв испытывалась путем определения максимальной массы в заданное время, которую можно подвесить на сетках, полученных контракцией. В одном примере сетка объемом 5 мл образовывалась в чашке диаметром 5,3 см с контракцией до диаметра около 2 см клетками фибробластов, поддерживала 3,5 грамма в течение 7 минут. Другая сетка с таким же объемом 5 мл в чашке диаметром 5,3 см сокращалась от высоты 0,23 см до 0,09 см без изменения диаметра, посредством тромбоцитов и поддерживала 11 грамм в течение 10 минут.
Замечено, что прочность на разрыв и другие свойства являются функцией многих параметров, включая типы и количества коллагена, используемого агента, вызывающего контракцию, и других используемых добавок. В описанной в данном документе работе использовался, например, коллаген типа I. Однако известно, что коллаген типа III придает коже и кровеносным сосудам дополнительную прочность на разрыв, и поэтому можно было бы ожидать, что использование коллагена типа III в коллагеновых сетках, описанных в этом документе, увеличит их прочность на разрыв. Подобным же образом, было обнаружено, что добавление гликозаминогликанов, например, гиалуроновой кислоты, хондроитин 4-сульфата и дерматан сульфата, улучшает прочность на разрыв и влагоудерживающие свойства.
Антибиотики, такие как пенициллин, стрептомицин и фунгизон можно также добавлять, при желании, для предотвращения микробного заражения.
Хотя большая часть работы, описанной в этом документе, относится к образованию эквивалентов кожи путем выращивания кератиноцитов на коллагеновых сетках полученных контракцией, на этих сетках или в них можно было бы выращивать и другие типы клеток. Примерами таких клеток являются клетки гладкой и поперечнополосатой мышц, хрящевые клетки, костные клетки, панкреатические клетки, клетки печени и т.д.
Были разработаны определенные способы и приспособления для изготовления пластин контролируемых размеров и/или различных форм из контрактированных коллагеновых сеток. В случае использования в качестве контрактирующего агента клеток фибробластов, неограниченные коллагеновые сетки обычно подвергаются контракции по всем направлениям. Однако пластина, границы которой остаются зафиксированными, сжимается только по толщине.
Приспособление, пригодное для ограничения границ, можно изготовить из листа нержавеющей стальной сетки любой формы. Желаемую форму для отливки вырезают от центра сетки из нержавеющей стали, после чего излишек пластины отсекают, оставляя край сетки, приблизительно размером в полдюйма, вокруг формы. Таким образом, формируют каркас сетки из нержавеющей стали, который можно помещать в кювету, покрытую антипригарным материалом, таким как Teflon™ политетрафторэтилен, после чего вводят компоненты, используемые для образования сетки. После отливки компонентов и образования сетки ею заполняют полость стальной сетки, к которой она закрепляется. По мере того как клеточные элементы сетки уплотняют ее путем стягивания вместе фибрилл коллагена, объем сетки уменьшается, но так как периметр остается зафиксированным уменьшаемым параметром является толщина. По мере протекания процесса сетка теряет жидкость.
Особым преимуществом стального каркаса является то, что конечный размер эквивалента ткани точно равен размеру внутренних параметров каркаса, и в частности сетка приобретает дополнительную прочность благодаря ориентации клеток, устанавливаемой ограничивающим каркасом. Кроме этого, поскольку размеры сетки не изменяются по ширине или длине, то в том случае, когда ее отливают в прямоугольном каркасе, даже после того как ее вырезают из каркаса, имеется возможность для нанесения эпидермального компонента эквивалента кожи на дермальный эквивалентно позже, чем через день после отливки сетки, что таким образом сокращает, по меньшей мере, четыре дня от времени, необходимого для приготовления имплантата эквивалента кожи из биопсии, предоставляемой пациентом.
Компоненты сетки можно заливать в кювету для покрытия ограничивающей сетки. После того как сетка установлена, она закрепляется в сетке, так что при контракции длина и ширина ее не меняются. Уменьшается только толщина. Конечный размер толщины является функцией (1) первоначального объема сетки, (2) концентрации клеток и (3) содержания коллагена. Присутствие протеогликанов, например, гиалуроновой кислоты и хондроитин сульфата, приводит к повышенной контракции и уменьшает толщину сетки. Прямоугольную сетку, которая удерживает сетку или дермальный эквивалент, на которых засевают эпидермальные клетки, можно наносить в цельном виде на рану, нуждающуюся в коже. Пока она находится на месте, ее можно вырезать по внутреннему периметру сетки сразу или через некоторое время после того, как ее наличие окажет содействие поддержанию целостности имплантата.
Далее описывается другая методика или способ, который полезен при закреплении эпидермиса на дермальном эквиваленте препаратов эквивалента кожи. Отлитый вначале дермальный эквивалент и пластиковую пластину, например, Teflon™, политетрафторэтилен, через которую пропущены концы игл и которой дают возможность остаться в обычном шаблоне, наносят на свежую отливку. Пластиковые пластины и концы игл снимают через 1-4 дня после засевания отливки эпидермальными клетками. Это приводит к образованию углублений, в которые текут эпидермальные клетки, обеспечивая тем самым большую площадь контакта между эпидермисом и дермальным эквивалентом.
Клетки фолликул и гланулоциты, которые выделяют по методике ферментативной диссоциации, можно засевать вместе с суспензиями эпидермальных клеток для заполнения таких углублений.
Главным преимуществом живой ткани, описанной в этом документе, является отсутствие отторжения, которое возникает в том случае, когда реципиент отличается от донора клеток, используемых при вырабатывании эквивалента ткани. Например, имплантаты эквивалентов кожи, изготовленные из клеток, отличных от клеток реципиента имплантата, теперь изготавливают для животных организмов. Имплантаты эквивалентов кожи, изготовленные так, как описано выше, но собранные из клеток женских особей линии крыс Sprague-Dawley, пересаживают мужским особям крыс Фишера и оставляют на месте в течение различных периодов времени. Можно сделать вывод, что имплантаты эквивалентов любого вида, которые изготавливают без специализированных иммунных клеток, которые повсеместно присутствуют в нативных тканях, не будут отторгаться, поскольку антигенные детерминанты, ответственные за отторжение имплантата, не экспрессируются на поверхностях клеток, включенных в эквивалентные ткани. Их отсутствие делает невозможным восприятие чужеродных клеток иммунными клетками организма-хозяина. Это предоставляет возможность для замены или добавления тех типов клеток, тканей или органов, в которых нуждается реципиент, поскольку у него самого они находятся в недостатке или отсутствуют.
D: Культивированные тканевые конструкты, содержащие коллагеновый гель, наслоенный на коллагеновый гель:
Культивированные тканевые конструкты этого варианта осуществления, хотя и схожи как по способам приготовления, так и по способам использования с конструктами, содержащими гидратированную коллагеновую сетку, кроме того, содержат слой коллагена.
Было открыто, что коллагеновая сетка, отлитая на бесклеточном, гидратированном коллагеновом геле при контакте с проницаемым элементом не подвергается существенной радиальной или поперечной контракции, а контрастирует по толщине, устраняя, таким образом, необходимость в закреплении коллагеновой сетки, например, на нержавеющем стальном каркасе, для регулирования радиальной или поперечной контракции. В качестве примера, коллагеновая сетка диаметром 24 мм, отлитая по описанному выше способу, но без закрепляющих средств, могла бы контрастировать радиально до диаметра 5 мм или менее. Наоборот, коллагеновая сетка диаметром 24 мм, отлитая на бесклеточном, гидратированном коллагеновом геле, при контакте с проницаемым элементом будет, как правило, контрастировать радиально до диаметра около 15 мм. Удаление закрепляющих средств для регулирования поперечной/радиальной контракции дает преимущества с точки зрения снижения стоимости и легкости изготовления эквивалентов ткани. Следует понимать, что такие закрепляющие средства можно использовать при желании в сочетании с гидратированным коллагеновым гелем при контакте с проницаемым элементом.
Один способ получения эквивалентов ткани настоящего изобретения включает в себя:
(а) образование смеси, содержащей коллаген и, по меньшей мере, один агент, вызывающий контракцию; и (b) нанесение смеси, полученной на стадии (а) на бесклеточный, гидратированный коллагеновый гель в контакте с проницаемым элементом, и выдерживание смеси и геля при условиях, которые допускают образование эквивалента ткани.
В некоторых вариантах осуществления настоящего изобретения, один или несколько поглощающих элементов, включая, но без ограничений, волокнистые прокладки, прокладки из хлопка и гели, агарозу, используют в сочетании с коллагеновым гелем, описанным выше. Было обнаружено, что такие поглощающие элементы, обеспечивают плотную и уровневую физическую опору и активируют равномерный контакт между эквивалентом ткани и средой для культивирования клеток. Как правило, поглощающий элемент расположен рядом с поверхностью коллагенового геля напротив гидратированной коллагеновой сетки. Если поглощающий элемент сам по себе является гелем, например, агарозой, то гель можно предоставлять вместе с питательной средой для обеспечения эквивалента ткани питательными элементами.
Наблюдались следующие экспериментальные конечные точки в эквивалентах ткани, снабженных или не снабженных гидратированным коллагеновым гелем и/или поглощающим элементом, во время различных фаз развития эквивалента кожной ткани:
1. Утилизация глюкозы;
2. Степень и качество расслоения или ороговения эпидермиса;
3. pH среды.
Наблюдаемые pH сред, полученных из эквивалентов ткани, поддерживаемых вместе с поглощающим(и) элементом(ами), были равным образом выше и ближе к физиологическому pH, чем у сред, полученных из эквивалентов ткани, поддерживаемых в отсутствии таких элементов. В дополнение, наблюдалось, что утилизация глюкозы, как правило, была ниже в эквивалентах ткани, поддерживаемых вместе с поглощающим элементом.
К удивлению, было найдено, что зрелое ороговение активируется в эквивалентах кожной ткани, изготовленным с использованием поглощающего(х) элемента(ов), в сравнении с контрольными эквивалентами кожи, изготовленными без таких элементов. Хотя механизм, по которому эти поглощающие элементы, могут влиять на дифференциацию эпидермиса, неизвестен, но предполагается, что такие элементы могут действовать в качестве диффузионных барьеров, например, в качестве барьеров проницаемости, и могут фильтровать среду и/или удерживать продукты выделения клеток в непосредственной близости от эквивалентов ткани.
Живые эквиваленты кожи настоящего изобретения приготавливают так, как описано выше, за исключением того, что в соответствии с данным вариантом осуществления гидратированную коллагеновую сетку отливают на бесклеточном, коллагеновом геле.
Один способ вырабатывания эквивалента кожной ткани в соответствии с настоящим изобретением включает в себя:
(a) образование смеси, содержащей коллаген и, по меньшей мере, один агент, вызывающий контракцию;
(b) нанесение среды, полученной на стадии (а), на бесклеточный, гидратированный коллагеновый гель в контакте с проницаемым элементом, и выдерживание смеси и геля при условиях, которые допускают образование эквивалента ткани; и
(c) засевание эквивалента ткани, полученного на стадии (b) кератиноцитами.
В качестве первоисточника, один традиционный протокол отливки эквивалентов ткани настоящего изобретения, включает быстрое смешивание кислого раствора коллагена, имеющего pH около 3-4, с питательной средой, доведение pH конечного раствора, при необходимости, до значения около 6,6-7,8, добавление клеток фибробластов, перенос полученной в результате смеси ("отлитой смеси") в подходящую форму или приспособление для отливки, содержащее гидратированный коллагеновый гель, а затем, поддержание температуры предпочтительно в диапазоне от 35°С до 38°С. Наиболее удобно доводить pH и объединять ингредиенты отлитой смеси одновременно. Однако эти стадии можно проводить в любом желаемом порядке при условии, что стадии завершают так, что становится возможным переносить отлитую смесь в форму для соответствующей установки. Фибриллы коллагена осаждаются из отлитой смеси в результате подогрева раствора и подъема рН для образования гидратированного коллагенового геля, который подвергают контракции агентом, вызывающим контракцию, и располагают на гидратированном коллагеновом геле.
Хотя способы изготовления живой ткани, предоставленные этим вариантом осуществления, применимы для изготовления эквивалентов тканей вообще, эти способы будут проиллюстрированы в связи с вырабатыванием эквивалентов кожи для использования их в приложениях по пересадке кожи и испытательных системах, включающих эквиваленты кожи.
Касательно чертежей, Фигуры 16-18 иллюстрируют один вариант осуществления аппарата для определения взаимодействия кожи и одного или нескольких агентов при использовании эквивалентов кожной ткани в соответствии с настоящим изобретением, в котором многочисленные контейнеры 10, 22 с расположенными в них эквивалентами тканей настоящего изобретения предоставляют вместе с основой или держателем. Аппарат, показанный на Фигурах 16-18, также предоставляют вместе со средствами покрытия 2. В некоторых вариантах осуществления покрытием (не показано) обеспечивают каждый контейнер 10, 20. Покрытие выбирают из какого-либо биосовместимого материала, который может поддерживать уплотнение на контейнере. Приемлемыми покрывающими материалами являются фольга или защитные пленки, которые можно приклеить к аппарату с помощью клея или нагреванием. В частности в практике настоящего изобретения пригодна термоклейкая полиэфирная пленка.
Контейнеры для эквивалентов ткани включают внешний контейнер, контейнер 10 и внутренний контейнер 20. Внутренний контейнер 20 предоставляют вместе с бандажом 50 для обеспечения средств установки внутреннего контейнера 20 во внешний контейнер 10, определяя тем самым внешнюю область 14 и внутреннюю область 22. Внутренний контейнер 20 предоставляют вместе с эквивалентом кожной ткани 26, 28, располагаемых на гидратированном коллагеновом геле 25, который в свою очередь располагают рядом с проницаемым элементом 24. Проницаемый элемент герметично прикрепляют к внутреннему контейнеру 20 с образованием его нижней поверхности. Эквивалент кожной ткани содержит два слоя 26, 28, при этом слой 28 содержит эпидермальный слой, а слой 26 содержит дермальный слой. В некоторых вариантах осуществления уплотняющий элемент 30 обеспечивает уплотнение между внутренней стенкой внутреннего контейнера 20 и эквивалентом кожи 26, 28 и покрывает периметр гидратированного коллагенового геля 25 в том случае, если внешняя граница эквивалента ткани 26, 28 располагается внутри гидратированного коллагенового геля 25. В вариантах осуществления, изображенных на Фигурах, контейнер 10 обеспечивают отверстием 21, которое открывает доступ во внешнюю область 14.
Аппарат, изображенный на Фиг.18, кроме того, обеспечивают поглощающим элементом 32. Кроме этого, в других вариантах осуществления внешняя камера 14 может содержать гель, который не показан и располагается внутри нее.
Фигуры 19-21 иллюстрируют другой вариант осуществления аппарата для определения взаимодействия ткани и одного или нескольких агентов при использовании эквивалентов ткани в соответствии с настоящим изобретением. Элементы, схожие с элементами в других описанных вариантах осуществления, обозначены теми же самыми числами. В этом варианте осуществления внешняя стенка 10 является квадратной и обеспечивается приподнятыми секциями 60 в нижней части, на которых можно располагать внутренний контейнер 20. Внешняя стенка 10, вытягиваясь сверху от нижней части аппарата, образуется в виде кармана в верхней части аппарата.
Внешнюю стенку 10 обеспечивают питательной средой для эквивалента ткани. Такие среды известны в данной области техники. Предпочтительные бессывороточные питательные среды раскрываются в совместно рассматриваемой заявке на патент США под серийным №361041. Объем среды должен быть подобран для заполнения внешнего контейнера 14 до подходящего уровня, так чтобы не создавался напор давления, который мог бы вытеснить среду через проницаемый элемент 24, гидратированный коллагеновый гель 25, эквивалент ткани 26, 28 во внутренний контейнер 20.
В некоторых вариантах осуществления настоящего изобретения, внешний контейнер 10 обеспечивают поглощающим элементом 32, который располагается во внешнем контейнере 10, так что контактирует с внешней поверхностью проницаемого элемента 24. Поглощающий элемент 32 должен быть совместим с эквивалентами живой ткани. К предпочтительным материалам для поглощающего элемента относятся хлопок, полиэфир и вискоза. В частности предпочтительным материалом является поглощающий хлопок. В общем, предпочитают, чтобы поглощающий элемент был свободен от добавок, таких как детергенты.
В других вариантах осуществления настоящего изобретения, внешнюю стенку 10 обеспечивают гелем (не показан), таким как агароза, который способствует улавливанию среды. Поскольку агарозный гель можно добавлять вплоть до уровня чуть ниже отверстия 21, то эквиваленту ткани становится доступно более высокое количество питательной среды, и питательные элементы, поставляемые эквивалентами ткани 26, 28 исчерпываются небыстро. Использование таких гелей обеспечивает выгоды при хранении и транспортировке аппарата настоящего изобретения с точки зрения минимизации утечки сред и возможного заражения эквивалента ткани вследствие утечки.
Внешний 10 и внутренний 20 контейнеры могут быть изготовлены из любого желаемого материала, который не реагирует или не оказывает нежелательного воздействия на компоненты анализа, включая эквивалент ткани. Например, отлитая смесь для эквивалента живой ткани не должна приклеиваться к стенкам внутреннего контейнера во время контракции, чтобы не создавать помехи при образовании эквивалента ткани.
Было обнаружено, что способы, используемые для стерилизации внутреннего контейнера 20, могут придавать клейкость эквиваленту ткани. Например, образующаяся ткань будет приклеиваться к полистиролу, одному из предпочтительных материалов для внутреннего контейнера, когда ее стерилизуют электронным пучком, не тогда, когда ее стерилизуют оксидом этилена. Наоборот, K-RESIN™ бутадиен-стирольный полимер, сплав полистирола и бутадиена, который в частности является предпочтительным материалом для внутреннего контейнера, можно стерилизовать электронным пучком, не вызывая склеивания образующегося эквивалента ткани. (K-RESIN™ бутадиен-стирольный полимер является торговой маркой компании Phillips Petroleum.) В некоторых вариантах осуществления желательно, чтобы контейнеры изготавливали так, чтобы эквивалент ткани был видим через контейнер, например, через стенки контейнера или через окно в контейнере. Предпочтительными материалами для контейнера 10 являются полистирол и PETG.
Внутренний контейнер 20 может иметь любую форму и объем, которые будут приспосабливать размер и форму желаемого эквивалента ткани. Размеры контейнера опять же зависят от размера и формы желаемого эквивалента ткани и от желаемых объемов для анализа. Например, контейнер с внешним диаметром около 25 мм и объемом около 5 мл пригоден для осуществления настоящего изобретения на практике. В варианте осуществления, показанном на Фигурах 16-18, многочисленные контейнеры обеспечивают основой или держателем.
Проницаемый элемент 24 должен иметь достаточную прочность для поддержания бесклеточного, гидратированного коллагенового геля 25 и эквивалента ткани 26, 28. Пористые мембраны пригодны в практике настоящего изобретения. Размер пору таких мембран подбирают так, чтобы обеспечить прикрепление бесклеточного, гидратированного коллагенового геля 25. Предпочтительными мембранами являются гидрофильные мембраны с толщиной около 1-10 мм и с диаметром пор в диапазоне от 1 до 10 мкм. К предпочтительным материалам для проницаемого элемента 24 относится поликарбонат. В частности предпочтительным проницаемым элементом является поликарбонатная мембрана, предпочтительно свободная от смачивающих агентов, коммерчески доступная от компании Nuclepore и имеющая размер пор около 3-10 мкм.
Уплотняющие средства 30 можно изготавливать из любого материала, который является инертным в условиях анализа и для используемых эквивалентов ткани, а также обеспечивает хорошее уплотнение между внутренним контейнером 20 и эквивалентом ткани. К предпочтительным материалам относятся полиэтилен, TEFLON™ политетрафторэтилен (ПТФЭ), торговая марка компании E.I. Du Pont de Nemours and Company, поликарбонат и нейлон. Уплотняющие средства особенно пригодны в том случае, когда желают сохранить содержимое внешнего контейнера отдельно от какого-либо раствора или вещества, нанесенного на эпидермис 25, например, при измерении диффузии или проницаемости вещества через эквивалент ткани.
Как эквивалент ткани, так и бесклеточный, гидратированный коллагеновый гель в соответствии с настоящим изобретением можно приготавливать, используя коллаген, выведенный из кожи и сухожилия, включая сухожилие хвоста крысы, коллаген телячьей шкуры и сухожилие разгибателя теленка. Другие источники коллагена могли бы являться пригодными. В частности предпочтительная коллагеновая композиция, выведенная из сухожилия общего пальцевого растягивателя теленка, и способы выведения таких коллагеновых композиций раскрываются в совместно рассматриваемой заявке на патент США под серийным №07/407465, зарегистрированной 02.09.1994, раскрытие которой включено в этот документ по ссылке.
В одном способе настоящего изобретения бесклеточный, гидратированный коллагеновый гель 25 приготавливают из коллагеновой композиции, содержащей коллаген в концентрации 0,5-2,0 мг/мл, предпочтительно около 0,9-1,1 мг/мл и питательную среду. Эту коллагеновую композицию добавляют во внутренний контейнер 20 и выдерживают при условиях, которые допускают установку коллагеновой композиции и образование бесклеточного, гидратированного коллагенового геля подходящих размеров, как правило, около 1-5 мм по ширине, предпочтительный диапазон ширины составляет примерно от 2 до 3 мм. Бесклеточный, гидратированный коллагеновый гель 25 предпочтительно достаточно толстый для того, чтобы часть геля оставалась бесклеточной по мере движения клеток от эквивалента ткани в бесклеточный, гидратированный коллагеновый гель и достаточно тонкий для того, чтобы эквивалент ткани не удалялся нежелаемым образом из питательного источника, предоставленного во внешнем контейнере 10.
Далее отливают дермальный эквивалент на бесклеточном, гидратированном коллагеновом геле, используя методики в соответствии с патентами и процедурой, описанной ниже. Отлитую смесь, содержащую коллаген и фибробласты, добавляют во внутренний контейнер 20 над бесклеточным, гидратированным коллагеновым гелем 25 и выдерживают при условиях, которые способствуют образованию эквивалента ткани. По мере образования эквивалента ткани на бесклеточном, гидратированном коллагеновом геле 25, он контрастирует радиально. Однако бесклеточный, гидратированный коллагеновый гель 25 предотвращает избыточную радиальную контракцию эквивалента ткани без необходимости в использовании механических средств ограничения, таких как текстурированные металлы и пластики или крепежные крючки и петли VELCRO™, торговая марка корпорации Velcro Corporation.
Как правило, стороны эквивалента ткани 26 наклонены по направлению к внешней границе гидратированного коллагенового геля 25 для образования мезаструктуры, как показано на Фигурах 6 и 18, при 52. Эквивалент ткани 26 теперь засевают эпителиальными клетками для образования эпидермального слоя 28. Эпидермальные клетки засевают в культуральной среде при концентрации около 0,3·106 до 30·106 клеток/мл. Объем засеваемых эпидермальных клеток будет зависеть от размера мезаструктуры.
Концентрация коллагена, количество клеток и объем отлитой смеси можно регулировать для оптимизации диаметра и толщины эквивалента живой ткани. Отлитая смесь содержит клетки в концентрации около 1,25·104-5·104 клеток/мл и коллаген в концентрации около 0,5-2,0 мг/мл в питательной среде. Предпочтительная концентрация клеток составляет около 2,5·104 клеток/мл. Было обнаружено, что отношение объема отлитой смеси для эквивалента ткани к объему отлитой смеси для бесклеточного, гидратированного коллагенового геля оказывает влияние на жизнеспособность и дифференциацию клеток. Пригодные объемные соотношения отлитой смеси эквивалента ткани к отлитой смеси коллагенового геля составляют от 3:1 до 1:3. Предпочтительным соотношением, при котором концентрация клеток в коллагеновой сетке составляет 2,5·104 клеток/мл, является 3:1.
Изобретение, кроме этого, будет разъяснено в отношении следующих примеров, которые по природе являются чисто иллюстративными, и не предназначены для использования с целью ограничения объема изобретения.
Материалы, используемые в следующих примерах, получены из источников, указанных в примерах или изготовлены в соответствии с указанными публикациями. На протяжении Примеров использованы стерильные процедуры. Эквиваленты ткани выдерживают в атмосфере 10% СО2 в инкубаторе, и на протяжении всего эксперимента используют стерильные процедуры.
Следующие примеры представлены для лучшего понимания практики настоящего изобретения, и их не следует интерпретировать каким-либо образом как ограничение объема настоящего изобретения. Специалисты в данной области техники распознают, что можно проделать различные модификации способов, описанных в этом документе, не отклоняясь от сути и объема настоящего изобретения.
Примеры
Пример 1: Образование коллагенового матрикса фибробластами крайней плоти новорожденного человека
Фибробласты крайней плоти новорожденного человека (производства Organogenesis, Inc. Canton, MA) засевают в количестве 5·105 клеток/162 см2 колбы для обработки тканевой культуры (Costar Corp., Cambridge, MA, № по каталогу 3150) и выращивают в питательной среде. Питательная среда состоит из: среды Игла в модификации Дульбекко (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), которую пополняют 10% сывороткой новорожденных телят (NBCS) (HyClone Laboratories, Inc., Logan, Utah) и 4 мМ L-глутамином (BioWhittaker, Walkersville, MD). Клетки выдерживают в инкубаторе при 37±1 С с атмосферой 10±1% CO2. Среду заменяют свежеприготовленной средой через каждые два-три дня. После 8 дней культивирования клетки вырастают до слияния, а именно, клетки образуют упакованный монослой вдоль нижней части колбы с тканевой культурой, и среду отсасывают из колбы с культурой. Для полоскания монослоя в нижнюю часть каждой колбы с культурой добавляют стерильно-отфильтрованный, забуференный фосфатом физиологический раствор, а затем отсасывают его из колб. Клетки высвобождают из колбы путем добавления в каждую колбу 5 мл смеси трипсина, динатриевой соли ЭДТА и глутамина (BioWhittaker, Walkersville, MD) и умеренного покачивания для обеспечения полного покрытия монослоя. Культуры возвращают в инкубатор. Сразу после высвобождения клеток добавляют в каждую колбу 5 мл SBTI (соевого ингибитора трипсина) и смешивают его со суспензией для прекращения действия трипсин-динатриевой соли ЭДТА. Клеточную суспензию вынимают из колб и равномерно разделяют между стерильными, коническими центрифужными пробирками. Клетки собирают посредством центрифугирования приблизительно со скоростью 800-1000 грамм за 5 минут.
Клетки ресуспендируют в свежей среде до концентрации 3,0·106 клеток/мл, и засевают на вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм (TRANSWELL®, Corning Costar) в шестиячеечной кювете при плотности 3,0·106 клеток/вставку (6,6·105 клеток/см2). Клетки выдерживают в инкубаторе при 37±1°С с атмосферой 10±1% СО2 и подпитывают свежей средой для вырабатывания каждые 2-3 дня на протяжении 21 дня. Среда для вырабатывания содержит: 3:1 основную смесь среды DMEM и среды Хэма F-12 (Quality Biologies Gaithersburg, MD), 4 мМ GlutaMAX-1™ (Gibco BRL, Grand Island, NY) и добавки с конечной концентрацией: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology Lake Placid, NY), 2% сыворотка новорожденных телят (Hyclone, Logan, Utah), 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY ACS grade), 1·10-4 M о-фосфорил-этаноламин (Sigma, St. Louis), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Co., Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Chemicals USA, lnc. #013-12061), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) с молекулярной массой 3400-3700 (сорт клеточной культуры) (Sigma, St. Louis, МО).
Образцы для гистологического анализа отбирают на 7, 14 и 21 дни и фиксируют в формалине, а затем погружают в парафин. Зафиксированные формалином образцы погружают в парафин, и секцию размером 5 микрометров окрашивают гематоксилином и эозином (Н&Е) согласно методикам, известным в данной области техники. Используя окрашенные гематоксилином и эозином препараты, проводят измерения толщины на десяти случайно отобранных микроскопических областях с помощью 10Х окуляра, снабженного окулярной шкалой 10 мм/100 микрометров.
Результаты для двух различных клеточных штаммов человеческих дермальных фибробластов собраны в таблице 1, в которой показана толщина конструкта клеточного матрикса по мере его развития.
Образцы также подвергают анализу на концентрацию коллагена на 7, 14 и 21 дни. Содержание коллагена оценивают методом колориметрического анализа содержания гидроксипролина, известного в данной области техники (Woessner, 1961). В те же самые моменты времени определяют количество клеток. Таблица 2 представляет собой сводку данных о концентрации коллагена, а таблица 3 - сводку данных о клетках из конструктов клеточного матрикса, вырабатываемых из двух различных клеточных штаммов (В156 и В119) с использованием описанной выше методики.
Образцы дермального матрикса, полученного из человеческих клеток, анализируют на 7, 14 и 21 день методом электрофореза ПААГ-ДСН с задержанным снижением для определения коллагеновой композиции с выявлением в образцах альфа полос коллагена типа I и типа III.
Биохимические характеристики дермального матрикса определяют с помощью иммунногистохимических методов. Идентификацию фибронектина проводят на фиксированных парафином секциях, используя ферментативную гистоокрашенную систему стрептавидин-биотин (Zymed Laboratories Inc., South San Francisco, CA). Наличие тенасцина определяют по первичному окрашиванию анти-тенасцинового антитела (Dako, Carpintheria, CA) с последующим окрашиванием противомышиного антитела, меченого пероксидазой хрена (Calbiochem) в качестве вторичного антитела. Образцы визуализируют путем применения диаминобензола (Sigma St. Louis, МО) и контрастно окрашивают красителем Ядерный быстрый красный.
Количественное определение гликозаминогликана (ГАГ) проводят на образцах 21 дня, используя описанный ранее метод (Farndale, 1986). Анализ показывает присутствие 0,44 граммов ГАГ на см2 в образце дермального матрикса, полученного из человеческих клеток и отобранного на 21 день после засевания.
Пример 2: Полнослойный кожный конструкт
Используя дермальный конструкт, образованный по способу, описанному в примере 1, нормальные эпидермальные кератиноциты крайней плоти поврежденного человека (производства Organogenesis, Inc. Canton, MA) накладывают на конструкт клеточного матрикса для образования эпидермального слоя кожного конструкта. Среду асептически удаляют из вставки для культивирования и ее окружения.
Нормальные человеческие эпидермальные кератиноциты размножают до пассажа 4 из замороженного клеточного штамма субкультуры до слияния. Клетки затем высвобождают из чашек для культивирования, используя трипсин-динатриевую соль ЭДТА, объединяют, центрифугируют до образования в пробирке клеточного осадка, ресуспендируют в среде для эпидермализации, подсчитывают и засевают на верхнюю часть мембраны при плотности 4,5·104 клеток/см2. Конструкты затем выдерживают на протяжении 90 минут при 37±1 С, в атмосфере 10% СО2, чтобы дать возможность кератиноцитам закрепиться. После выдерживания конструкты погружают в среду для эпидермализации. Среда для эпидермализации состоит из: основной смеси с соотношением 3:1 Среды Игла в модификации Дульбекко (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина (BioWhittaker, Walkersville, MD) и среды Хэма F-12 (Quality Biologies Gaithersburg, MD), которую пополняют следующими добавками с конечными концентрациями: 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Aldrich), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 0,3% хелатная сыворотка новорожденных телят (Hyclone, Logan, Utah), 0,628 нг/мл прогестерон (Amersham Arlington Heights, IL), 50 мкг/мл натриевая соль L-аскорбиновой кислоты (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 10 нг/мл фактор роста эпидермиса (Life Technologies Inc., MD) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Конструкты культивируют в среде для эпидермализации на протяжении 2 дней при 37±1°С, в атмосфере 10% CO2.
Через два дня конструкт погружают в среды, состоящие из: смеси с соотношением 3:1 среды Игла в модификации Дульбекко (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), среды ХэмаР-12 (Quality Biologies, Gaithersburg, MD), которую пополняют следующими добавками с конечными концентрациями: 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 1·10-4 этаноламин (Fluka, Ronkonkoma, NY), 1·10-4 о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 0,3% хелатированная сыворотка новорожденных телят (BioWhittaker, Walkersville, MD), 0,628 нг/мл прогестерон (Amersham, Arlington Heights, IL), 50 мкг/мл аскорбат натрия, 265 мкг/мл хлорид кальция (Mallinckrodt, Chesterfield, МО) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Конструкт снова выдерживают при 37±1°C, в атмосфере 10% СО2 на протяжении 2 дней.
Через два дня носитель, содержащий конструкт, асептически переносят в новые кюветы для культивирования с достаточным количеством среды для ороговения, 9 мл, до достижения уровня жидкости, едва не достигающего поверхности мембраны носителя, для поддержания сухой поверхности раздела, чтобы дать возможность для наслоения эпителиального слоя. Конструкты выдерживают в средах при 37±1°С, в атмосфере 10% СО2 и низкой влажности, заменяя среды через каждые 2-3 дня на протяжении 7 дней. Эта среда состоит из: смеси с соотношением 1:1 среды Игла в модификации Дульбекко (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина BioWhittaker, Wallcersville, MD), среды Хэма F-12 (Quality Biologies, Gaithersburg, MD), которую пополняют следующими добавками с конечными концентрациями: 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Aldrich), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 2% сыворотка новорожденных телят (BioWhittaker, Walkersville, MD), 50 мкг/мл аскорбат натрия и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Конструкт подпитывают через 7 дней на протяжении более 10 дней, заменяя поддерживающую среду через каждые 2-3 дня. Эта поддерживающая среда состоит из: смеси с соотношением 1:1 среды Игла в модификации Дульбекко (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), среды Хэма F-12 (Quality Biologies Gaithersburg, MD) со следующими добавками: 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 1% сыворотка новорожденных телят (BioWhittaker, Walkersville, MD) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL).
Конечные образцы подвергают обработке гемотоксилином и эозином, как описано в примере 1, для определения макроскопической картины под световым микроскопом. Полученный в результате конструкт состоит из нижнего (дермального) слоя, который состоит из фибробластов, окруженных матриксом с особенностями, описанными в примере 1, и полностью покрыт многослойным, слоистым и хорошо-диффференцированным слоем кератиноцитов, который проявляют базальный слой, надбазальный слой, зернистый слой и роговой слой, похожий на слой кожи in situ. Кожный конструкт имеет хорошо развитую базальную мембрану, находящуюся при дермально-эпидермальном соединении, что проявляется методом просвечивающей электронной микроскопии (ПЭМ). Базальная мембрана является самой толстой вокруг полудесмосом, маркированных фиксирующими фибриллами, которые состоят из коллагена типа VII, что видно посредством ПЭМ. Как ожидалось, эти фиксирующие фибриллы можно легко разглядеть выходящими из базальной мембраны и захватывающими фибриллы коллагена. Показано присутствие ламинина-гликопротеина базальной мембраны посредством ранее описанной иммуноферментной методики на основе авидина и биотина (Guesdon, 1979).
Пример 3: In vitro образование коллагенового матрикса фибробластами крайней плоти новорожденного человека в среде определенного химического состава
Фибробласты крайней плоти новорожденного человека наращивают, используя методику, описанную в примере 1. Клетки затем ресуспендируют до концентрации 3·106 клеток/мл и засевают на мембранных вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм в шестиячеечной кювете при плотности 3,0·106 клеток/TW (6,6·105 клеток/см2). Эти клетки затем поддерживают, как в примере 1, сывороткой новорожденных телят, выпускаемой из среды по всей площади. Более конкретно, среда содержит: основную смесь с соотношением 3:1 среды DMEM, среды Хэма F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и добавки: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology, Lake Placid, NY), 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY № по каталогу 02400 ACS grade), 1·10 M о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Chemicals USA, Inc.), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО). Концентрация коллагена и количество клеток в образцах проверяют на 7, 14 и 21 день, используя описанные методики. Результаты собирают в таблицах 4 (количество клеток) и 5 (концентрация коллагена). Образцы также фиксируют формалином и подвергают окрашиванию гемотоксилином и эозином для анализа на световом микроскопе, как описано в примере 1. Гистологическая оценка показывает, что конструкты, выращенные в определенной среде, схожи с теми, что выращены в присутствии 2% сыворотки новорожденных телят. Образцы также положительно окрашиваются фибронектином по методике, описанной в примере 1.
Помимо эндогенно-вырабатываемого фибриллярного коллагена, в конструкте клеточного матрикса также присутствуют декорин и гликозаминогликан.
Пример 4: Полнослойный кожный конструкт, образующийся при использовании среды определенного химического состава
Используя 25-дневный дермальный конструкт, образованный человеческими дермальными фибробластами при химически определенных условиях аналогично способу, описанному в примере 3, нормальные эпидермальные кератиноциты крайней плоти новорожденного человека засевают на верхней поверхности конструкта клеточного матрикса для образования эпидермального слоя кожного конструкта.
Среду асептически вынимают из вставки для культивирования и ее окружения. Нормальные человеческие эпидермальные кератиноциты размножают до пассажа 4 из замороженного клеточного штамма субкультуры до слияния. Клетки затем высвобождают из чашек для культивирования, используя трипсин-динатриевую соль ЭДТА, объединяют, центрифугируют для образования клеточного осадка в пробирке, ресуспендируют в среде для эпидермализации, подсчитывают и засевают на верхнюю часть мембраны при плотности 4,5·104 клеток/см2. Конструкты затем выдерживают на протяжении 90 минут при 37±1°C, в атмосфере 10% СО2, чтобы дать возможность кератиноцитам закрепиться. После выдерживания конструкты погружают в среду для эпидермализации. Среда для эпидермализации состоит из: основной смеси с соотношением 3:1 среды Игла в модификации Дульбекко (DMEM) (не содержащей глюкозу и кальций, BioWhittaker, Walkersville, MD) и среды Хэма F-12 (Quality Biologies Gaithersburg, MD), которую пополняют следующими добавками: 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Aldrich), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 50 мкг/мл натриевая соль L-аскорбиновой кислоты (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 16 мкМ линолевая кислота (Sigma, St. Louis, МО), 1 мкМ ацетат токоферола (Sigma, St. Louis, МО) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Конструкты культивируют в среде для эпидермализации на протяжении 2 дней при 37±1°C, в атмосфере 10±1% СО2.
Через два дня среду заменяют свежей средой с вышеуказанным составом и возвращают в инкубатор с температурой 37±1°С и атмосферой 10±1% СО2, выдерживая на протяжении 2 дней. Через два дня носитель, содержащий конструкт, асептически переносят в новые кюветы для культивирования с достаточными средами до достижения уровня жидкости, едва не достигающего поверхности мембраны носителя для поддержания развивающегося конструкта у поверхности раздела воздух-жидкость. Воздух, контактируя с верхней поверхностью образующегося эпидермального слоя, позволяет наслаиваться эпителиальному слою. Конструкты выдерживают при 37±1°C, в атмосфере 10% СО2 и низкой влажности в среде, меняя ее через каждые 2-3 дня на протяжении 7 дней. Эти среды содержат смесь с соотношением 1:1 среды Игла в модификации Дульбекко (DMEM) (не содержит глюкозу и кальций, BioWhittaker, Walkersville, MD), среды Хэма F-12 (Quality Biologies, Gaithersburg, MD), которую пополняют добавками: 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 5·10-4 М этаноламин (Fluka, Ronkonkoma, NY), 5·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 2,65 мкг/мл хлорид кальция (Mallinckrodt, Chesterfield, МО), 16 мкМ линолевая кислота (Sigma, St. Louis, МО), 1 мкМ ацетат токоферола (Sigma, St. Louis, МО), 1,25 мМ серин (Sigma, St. Louis, МО), 0,64 мМ choline chloride (Sigma, St. Louis, МО) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Культуры подпитывают каждые 2-3 дня на протяжении 14 дней.
Образцы, в трех экземплярах, подвергают обработке гематоксилином и эозином, как описано в примере 1, на 10, 12, и 14 дни после того, как конструкт поднимается до поверхности раздела воздух-жидкость, для определения макроскопической картины под световым микроскопом. Полученный в результате конструкт состоит из нижнего (дермального) слоя, который состоит из фибробластов, окруженных матриксом, имеющим характеристики, описанные в примере 3, и покрывают слоем стратифицированных и дифференцированных кератиноцитов.
Пример 5: In vitro образование коллагенового матрикса человеческими фибробластами пяточного сухожилия
Конструкты клеточного матрикса формируют, используя тот же самый способ, что описывается в примере 1, заменяя фибробласты крайней плоти новорожденного человека на фибробласты пяточного сухожилия человека (HATF). Через 21 день пребывания в среде для вырабатывания образцы подвергают окрашиванию гематоксилином и эозином и определяют их толщину, используя методику, описанную в примере 1. Полученный в результате конструкт визуализируется как тканеподобный конструкт клеточного матрикса с толщиной 75,00±27,58 микронов (n=2). Эндогенно-вырабатываемый фибриллярный коллаген, декорин и гликозаминогликан также присутствуют в конструкте.
Пример 6: In vitro образование коллагенового матрикса трансфицированными фибробластами крайней плоти новорожденного человека
Трансфицированные дермальные фибробласты человека вырабатывают, используя следующую методику. Оттаивают одну ампулу jCRJP-43 вирусных продуцентов тромбоцитарного фактора роста (PDGF) (Morgan, J, et al.), и засевают клетки при плотности 2·106 клеток/162 см2 колбы (Corning Costar, Cambridge, MA). В эти колбы подают питательную среду, и выдерживают их в инкубаторе при 37±1°C с атмосферой 10±1% СО2. Питательная среда состоит из: среды Игла в модификации Дульбекко (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), которую пополняют 10% сывороткой новорожденных телят (HyClone Laboratories, Inc., Logan, Utah) и 4 мМ L-глутамином (BioWhittaker, Walkersville, MD). В этот же день оттаивают 1 ампулу с фибробластами крайней плоти новорожденного человека (HDFB 156) и наносят тонким слоем при плотности 1,5·106 клеток/162 см2 колбы (Corning Costar, Cambridge, MA). Через три дня jCRIP PDGF-43 вирусные продуценты подпитывают свежей питательной средой. HDFB156 подпитывают вышеуказанной питательной средой в сочетании с 8 мкг/мл полибрена (Sigma, St. Louis, МО). На следующий день клетки HDFB156 инфицируют следующим образом. Собирают отработанную среду от jCRIP PDGF-43 вирусных продуцентов, и фильтруют ее через фильтр с размером пор 0,45 микрон. Добавляют 8 мкг/мл полибрена к этой профильтрованной отработанной среде. Затем отработанную среду помещают на HDF. В следующие два дня HDF подпитывают свежей питательной средой. Через день HDF пассивируют от р5 к р6 и засевают при плотности 2,5·106 клеток/162 см2 колбы (Corning Costar, Cambridge, MA). Клетки пассивируют следующим образом: отсасывают отработанную среду, затем колбы прополаскивают физиологическим раствором, забуференным фосфатом, для удаления любой остаточной сыворотки новорожденных телят. Клетки высвобождают из колбы путем добавления 5 мл трипсин-динатриевой соли ЭДТА в каждую колбу и умеренного покачивания для обеспечения полного покрытия монослоя. Культуры возвращают в инкубатор. Сразу после высвобождения клеток в каждую колбу добавляют 5 мл SBTI (соевого ингибитора трипсина) и смешивают с суспензией для прекращения действия трипсин-динатриевой соли ЭДТА. Суспензию клеток, трипсина и SBTI удаляют из колб и равномерно разделяют между стерильными, коническими центрифужными пробирками. Клетки собирают посредством центрифугирования приблизительно со скоростью 800-1000 грамм за 5 минут. Клетки ресуспендируют в среде для выращивания, чтобы засеять при плотности, указанной выше. Через два дня клетки подпитывают свежей средой для выращивания. На следующий день клетки собирают, как описано выше, и разбавляют до плотности 1,5·106 клеток/мл среды для выращивания, содержащей 10% сыворотки новорожденных телят (NBCS) и 10% диметилсульфоксида (DMSO) (Sigma, St. Louis, МО). Клетки затем замораживают в 1 мл криомпула при температуре около -80°C.
Для вырабатывания коллагенового матрикса в данном примере используют ту же самую методику, что описана в примерах 1 и 3, заменяя фибробласты крайней плоти новорожденного человека на фибробласты крайней плоти новорожденного человека, преобразованными для вырабатывания высоких уровней тромбоцитарного фактора роста (PDGF), как описывается выше. Образцы отбирают для окрашивания гематоксилином и эозином, как описано выше, на 18 день после засевания. Образцы также окрашивают, используя авидин-биотиновые способы определения присутствия фибронектина, указанные в примере 10. Образцы отбирают на 18 день после засевания для окрашивания гематоксилином и эозином, как описано в примере 1, они проявляют макроскопическую картину клеточного матрикса схожую с той, что описывалась в примере 1, при этом измеренная толщина составляет 123,6 микрон (N=1). PDGF выход трансфицированных клеток в конструкте клеточного матрикса на протяжении периода культивирования (18 дне) согласно ELISA-анализу составляет 100 нг/мл, в то время как выход PDGF в контроле не обнаружен.
Пример 7: Использование дермального конструкта в качестве имплантируемого материала
Конструкты клеточного матрикса получают согласно способам, описанным в примере 1, используя дермальные фибробласты человека, выведенные из крайней плоти новорожденного, и пересаживают на раны полного иссечения, созданные на "голых" бестимусных мышах. Мышам делают пересадку согласно способам, описанным Parenteau, et al. (1996), раскрытие которого включено в этот документ. Имплантаты проверяют на 14, 28 и 56 дни на признаки склеивания с поверхностью раны, очевидность контракции раны, площади потери имплантата и наличия васкуляризации (по цвету). Области имплантации фотографируют, пока они находятся на мышах в целом виде. Несколько мышей убивают в определенные моменты времени, и иссекают имплантируемые площади и их окружение вместе с краями вокруг мышиной кожи, по меньшей мере, до мясистого слоя ткани. Соединения между имплантатом и мышиной кожей сохраняют в каждом образце. Эксплантируемые образцы ткани затем фиксируют в 10% формалине, забуференном фосфатом, и подвергают фиксации в метаноле. Зафиксированные формалином образцы подвергают окрашиванию гематоксилином и эозином согласно методике, описанной в примере 1. Имплантаты обладают способностью интегрироваться с мышиной кожей, при этом отмечается минимальная контракция. В течение 14 дней после пересадки эпидермис мышей полностью мигрирует над имплантатом. С использованием окрашенных гематоксилином и эозином образцов сосуды становятся видны внутри имплантата на 14 день и далее на протяжении всего эксперимента. Посредством макроскопического наблюдения окрашенных гематоксилином и эозином образцов определяют, что имплантат продолжает существовать и остается здоровым, выглядя содержащим живым клетки, без макроскопических нарушений матрикса и т.д., на протяжении периода проведения эксперимента.
Пример 8: Использование полнослойного кожного конструкта в качестве имплантата кожи
Двухслойные кожные конструкты получают, как описано в примере 2, используя дермальные фибробласты, выведенные из крайней плоти новорожденного человека, в дермальном слое и человеческие кератиноциты, выведенные из отличной крайней плоти новорожденного, в эпидермальном слое. Кожные конструкты можно вручную сдирать с мембраны, эксплуатировать без несущей опоры и помещать на имплантируемый участок. Двухслойные кожные конструкты пересаживают на полные раны иссечения бестимусных голых мышей согласно способам, описанным в Parenteau, et al. (1996), раскрытие которого включено в этот документ. Моментами времени для отбора образцов являются 7, 14, 28, 56, и 184 дни после пересадки. Области имплантации фотографируют, пока они находятся в целом виде на мышах. Несколько мышей убивают в определенные моменты времени, и иссекают имплантируемые площади и их окружение вместе с краями вокруг мышиной кожи, по меньшей мере, до мясистого слоя ткани. Сохраняют соединения между имплантатом и мышиной кожей в каждом образце. Эксплантируемые образцы ткани затем фиксируют в 10% формалине, забуференном фосфатом, и подвергают фиксации в метаноле. Зафиксированные формалином образцы подвергают окрашиванию гематоксилином и эозином согласно методике, описанной в примере 1.
Имплантаты интегрируются с тканью организма-хозяина в течение 7 дней, что видно посредством макроскопического наблюдения, а также посредством гистологического проявления. Посредством окрашивания гематоксилином и эозином сосуды визуализируются проросшими в имплантат от ткани хозяина в течение 7 дней пересадки. Имплантаты остаются здоровыми и продолжают существовать на протяжении эксперимента, при этом отмечается минимальная контракция. С помощью окрашивания противочеловеческим инволюкрином показана персистенция человеческих эпидермальных клеток на протяжении всего периода имплантации.
Пример 9: In vitro образование матрикса корнеальными кератиноцитами человека
Клетки корнеальных кератиноцитов человека (производства Organogenesis, Inc. Canton, МА) используют при вырабатывания стромального конструкта роговицы. Сливающиеся культуры человеческих кератиноцитов высвобождают из субстрата для их культивирования, используя трипсин-динатриевую соль ЭДТА. После высвобождения используют соевый ингибитор трипсина для нейтрализации трипсин-динатриевой соли ЭДТА, клеточную суспензию центрифугируют, надосадочную жидкость отбрасывают, а клетки затем ресуспендируют в основной среде до концентрации 3·106 клеток/мл. Клетки засевают на мембранных вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм в шестиячеечной кювете при плотности 3,0·10 клеток/TW (6,6·105 клеток/см2). Эти культуры поддерживают на протяжении ночи в среде для посева. Среда для посева состоит из: основной смеси с соотношением 3:1 среды Игла в модификации Дульбекко (DMEM) и среды Хэма F-12 (Quality Biologies Gaithersburg, MDcat.), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующих добавок: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (EGF) (Upstate Biotechnology Lake Placid, NY), 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI). После этого культуры подпитывают свежей средой для вырабатывания. Среда для вырабатывания состоит из: основной смеси с соотношением 3:1 среды DMEM, среды Хэма F-12 (Quality Biologies Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующих добавок: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology Lake Placid, NY), 2% сыворотка новорожденных телят (Hyclone, Logan, Utah), 0,4 мкг/мл гидрокортизон (Sigma,St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY ACS grade), 1·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis,), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Co., Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO pure chemical company), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО, сорт клеточной культуры).
Клетки выдерживают в инкубаторе при 37±1°С с атмосферой 10%±1% CO2 и подпитывают свежей средой для вырабатывания через каждые 2-3 дня на протяжении 20 дней (суммарно на протяжении 21 дня культивирования). Через 21 день культивирования кератиноциты осаждаются в виде слоя матрикса толщиной около 40 микронов, что измерено по способу, описанному в примере 1. Эндогенно-вырабатываемый фибриллярный коллаген, декорин и гликозаминогликан также присутствуют в конструкте клеточного матрикса.
Пример 10: In vitro образование коллагенового матрикса фибробластами крайней плоти новорожденного человека, засеваемыми в среду для вырабатывания
Фибробласты крайней плоти новорожденного человека (производства Organogenesis, Inc. Canton, MA) засевают в количестве 1·105 клеток на носителях для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм в шестиячеечной кювете (TRANSWELL®, Costar Corp.Cambridge, MA) и выращивают в питательной среде. Питательная среда состоит из среды Игла в модификации Дульбекко (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), которую пополняют 10% сывороткой новорожденных телят (HyClone Laboratories, Inc., Logan, Utah) и 4 мМ L-глутамином (BioWhittaker, Walkersville, MD). Клетки выдерживают в инкубаторе при 37±1°C с атмосферой 10±1% СО2. Среду заменяют через каждые два-три дня. Через 9 дней культивирования среду отсасывают из чашки для культивирования и заменяют средой для вырабатывания. Клетки выдерживают в инкубаторе при 37±1°С с атмосферой 10±1% СО2 и подпитывают свежей средой для вырабатывания через каждые 2-3 дня на протяжении 21 дня. Среда для вырабатывания состоит из: основной смеси с соотношением 3:1 среды DMEM, среды Хэма F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующих добавок: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology, Lake Placid, NY), 2% сыворотка новорожденных телят (Hyclone, Logan, Utah), 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NYACS grade), 1·10-4 M о-фосфорил-этаноламин (Sigma, St. Louis,), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Co., Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Pure Chemical Company), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО, сорт клеточной культуры).
Образцы отбирают на 21 день и фиксируют в формалине, затем погружают в парафин. Зафиксированные формалином образцы погружают в парафин, и окрашивают гематоксилин и эозином секцию размером 5 мкм согласно методикам, регулярно используемым в данной области техники. Используя окрашенные гематоксилином и эозином препараты, проводят измерения у десяти случайно отобранных микроскопических областей, используя 10-кратный окуляр (Olympus America Inc., Melville, NY), снабженный окулярной шкалой 10 мм/100 микрометров (Olympus America Inc., Melville, NY). Конструкты, созданные по данному способу, по структуре и биохимическому составу схожи с конструктами, созданными по примеру 1, и имеют толщину в 82,00±7,64 микронов.
Пример 11: In vitro образование коллагенового матрикса дермальными фибробластами свиньи
Дермальные фибробласты свиньи (производства Organogenesis, Inc. Canton, МА) засевают при плотности 5·105 клеток/162 см2 колбы для обработки тканевой культуры (Costar Corp., Cambridge, МА. № по каталогу 3150) и выращивают в питательной среде так, как описано ниже. Питательная среда состоит из среды Игла в модификации Дульбекко (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), которую пополняют 10% фетальной телячьей сывороткой (HyClone Laboratories, Inc., Logan, Utah) и 4 мМ L-глутамином (BioWhittaker, Walkersville, MD). Клетки выдерживают в инкубаторе при 37±1°С с атмосферой 10%±1% CO2. Среду заменяют через каждые два-три дня. В месте слияния, при котором клетки образуют упакованный слой у нижней части колбы с тканевой культурой, среду отсасывают из чашки для культивирования. Для прополаскивания монослоя к нему добавляют стерильно-отфильтрованный забуференный фосфатом физиологический раствор, а затем отсасывают из чашки. Клетки высвобождают из колбы путем добавления в каждую колбу 5 мл смеси трипсина, динатриевой соли ЭДТА и глутамина (BioWhittaker, Walkersville, MD) и осторожного покачивания для обеспечения полного покрытия монослоя. Культуры возвращают в инкубатор. Сразу после высвобождения клеток в каждую колбу добавляют 5 мл SBTI (соевого ингибитора трипсина) и смешивают с клеточной суспензией для прекращения действия трипсин-динатриевой соли ЭДТА. Суспензию вынимают из колб и равномерно разделяют между стерильными, коническими центрифужными пробирками. Клетки собирают посредством центрифугирования приблизительно со скоростью 800-1000 грамм за 5 минут. Клетки ресуспендируют и разбавляют до концентрации 3·106 клеток/мл, и засевают на мембранных вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм в шестиячеечной кювете при плотности 3,0·106 клеток/TW (6,6·105 клеток/см2). Клетки поддерживают на протяжении ночи в среде для посева. Среда для посева состоит из: основной смеси с соотношением 3:1 среды DMEM, среды Хэма F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующих добавок: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology Lake Placid, NY), 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NYACS сорт), 1·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis,), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Co., Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Pure Chemical Company), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО) и 0,1 мкг/мл глицин (Sigma, St. Louis, МО). Клетки выдерживают в инкубаторе при 37±1°С с атмосферой 10±1% СО2 и подпитывают свежей средой для вырабатывания через каждые 2-3 дня на протяжении 7 дней. Среда для вырабатывания состоит из: основной смеси с соотношением 3:1 среды DMEM, среды Хэма F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующих добавок: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology, Lake Placid, NY), 2% сыворотка новорожденных телят (Hyclone, Logan, Utah), 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY ACS grade), 1·10-4 M о-фосфорил-этаноламин (Sigma, St. Louis,), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Co., Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Pure Chemical Company), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО) сорт клеточной культуры). Через 7 дней среды заменяют средой для вырабатывания без сыворотки новорожденных телят. Эти среды подают для клеток свежими через каждые 2-3 дня на протяжении более 20 дней, суммарно на протяжении 28 дней культивирования.
Образцы отбирают на 21 день и фиксируют в формалине, затем погружают в парафин. Зафиксированные формалином образцы погружают в парафин, и окрашивают гематоксилином и эозином (Н&Е) секцию размером 5 мкм согласно методикам, обычно используемым в данной области техники. Используя окрашенные гематоксилином и эозином препараты, проводят измерения у десяти случайно отобранных микроскопических областей с помощью 10-кратного окуляра (Olympus America Inc., Melville, NY), снабженного окулярного шкалой 10 мм/100 микрометров (Olympus America Inc., Melville, NY). Образцы проявляют структуру, состоящую из клеток и матрикса с толщиной в 71,20±9,57 микронов. Помимо эндогенно-вырабатываемого фибриллярного коллагена, в конструкте клеточного матрикса также присутствуют декорин и гликозаминогликан.
Пример 12: In vitro образование двухслойного кожного конструкта, содержащего клетки сосочков дермы
Клеточный матрикс изготавливают согласно способу, описанному в примере 1, используя фибробласты крайней плоти новорожденного человека в качестве первого типа клеток, вырабатывающих матрикс. Клеточный матрикс локально засевают каплями клеток сосочков дермы в качестве второй клеточной популяции, которую в свою очередь засевают кератиноцитами в качестве третьей клеточной популяции, для образования непрерывного эпидермального слоя над клеточным матриксом и клетками сосочков дермы.
Вначале конструкт клеточного матрикса формируют, используя дермальные фибробласты (HDF), выведенные из крайней плоти новорожденного человека. HDF размножают путем засевания их при плотности 5·105 клеток/162 см2 колбы для обработки тканевой культуры (Costar Corp., Cambridge, MA) в питательной среде, состоящей из среды Игла в модификации Дульбекко (DMEM) (состав с высоким содержанием глюкозы, без L-глутамина, BioWhittaker, Walkersville, MD), которую пополняют 10% сывороткой новорожденных телят (NBCS) (HyClone Laboratories, Inc., Logan, Utah) и 4 мМ L-глутамином (BioWhittaker, Walkersville, MD). После слияния HDF высвобождают из чашки, используя трипсин-динатриевую соль ЭДТА, ресуспендируют в свежей среде до концентрации 3,0·106 клеток/мл и засевают на вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм (TRANSWELL®, Corning Costar) в шестиячеечной кювете при плотности 3,0·106 клеток/вставку (6,6·105 клеток/см2). HDF культуры выдерживают в инкубаторе при 37±1°С с атмосферой 10±1% CO2 и подпитывают свежей средой для вырабатывания каждые 2-3 дня на протяжении 23 дней согласно способу, детально описанному в примере 1.
После образования конструкта клеточного матрикса его засевают каплями клеток сосочков дермы в качестве второй клеточной популяции. Клетки сосочков дермы представляют собой дискретную популяцию специализированных фибробластов, окруженную луковицей волосяных фолликул и выполняющую важную роль при росте волос. Сосочки дермы можно отделять посредством микропрепарирования волосяных фолликул и культивировать in vitro, используя способ, ранее описанный Messenger, A.G. The Culture of Dermal Papilla Cells from Human Hair Follicles. Br. J. Dermatol. 110: 685-9 (1984), способ которого включен в этот документ. После того, как культура клеток сосочков дермы достигает места слияния, эти клетки образуют агрегаты, которые можно переносить в колбы для культивирования для повторного образования новых агрегатов. Сосочки дермы отделяют от кожной биопсии, полученной из свиньи возрастом 4 недели. Клетки из сосочков дермы (PDP) последовательно культивируют в среде DMEM, содержащей 20% NBCS, до пассажа 8. Через 3 недели культивирования PDP клетки повторно образуют дермальные сосочкообразные структуры или агрегаты, каждый из которых имеет приблизительно диаметр от 90 до 210 микронов. Агрегаты затем вынимают из пластины для культивирования посредством энергичного пипетирования на них среды, а затем засевают на человеческий коллагеновый матрикс при плотности 200 агрегатов на см2. Агрегаты культи виру ют погруженным и на протяжении дополнительных 15 дней в среде DM ЕМ, содержащей 20% NBCS, при этом отработанную среду заменяют свежей средой через каждые 2-3 дня.
Культуры клеточного матрикса, содержащие клетки сосочков дермы на матриксе, засевают кератиноцитами и культивируют для образования непрерывного эпидермального слоя над клеточным матриксом и сосочками дермы. Получают два различных конструкта: первый - с кератиноцитами человека, второй - с кератиноцитами свиньи. Нормальные эпидермальные кератиноциты выделяют из крайней плоти новорожденного человека (НЕР) или из кератиноцитов свиньи (PEP), используя вырост экспланта для установления первичных культур. Эти клетки затем культи виру ют и расширяют до пассажа 3 в случае свиного штамма или до пассажа 4 в случае человеческого штамма. Примерно через 5-6 дней культивирования клетки высвобождают из чашек для культивирования, используя трипсин-динатриевую соль ЭДТА, объединяют, центрифугируют для образования клеточного осадка в пробирке, ресуспендируют в среде для эпидермализации, подсчитывают и засевают на верхнюю часть мембраны при плотности 4,5·104 клеток/см2 для НЕР клеток или при плотности 1,6·105 клеток/см2 для PEP клеток. Эпидермализованные культуры культивируют на протяжении 12 дней, как описывалось ранее в примере 2.
Конечные образцы подвергают обработке гематоксилином и эозином для анализа методом световой микроскопии. Полученные в результате кожные конструкты проявляют основную морфологическую организацию, схожую с кожей: дермальный слой состоит из фибробластов, окруженных эндогенно-продуцируемым матриксом, включая эндогенно-вырабатываемый фибриллярный коллаген, декорин и гликозаминогликан, локализованные площади клеток сосочков дермы и непрерывный, стратифицированный слой из кератиноцитов параллельно конструкту клеточного матрикса и сосочки дермы. В обоих тканевых конструктах, покрытых либо человеческими, либо свиными кератиноцитами, сосочки дермы поддерживают упакованную структуру, которая вызывает небольшую волнистость наслоенного эпителия. Дифференцированные эпителиальные клетки часто находится вблизи от клеток сосочков дермы.
Пример 13: Определение гиалуроновой кислоты методом сэндвич ELISA
Гиалуроновую кислоту (ГК) определяют в конструктах клеточного матрикса, образованных дермальными фибробластами в среде, содержащей сыворотку, согласно способам Примеров 1 и 3, соответственно.
Конструкты клеточного матрикса формируют на круглых носителях диаметром 75 мм, включающих пористую мембрану (TRANSWELL®, CorningCostar). Экстракты из конструктов клеточного матрикса получают путем добавления 10 мл аммонийно-ацетатного буфера и 0,5 мг/мл протеиназы К в тестируемую пробирку, содержащую конструкт клеточного матрикса. Смесь выдерживают при 60°C на протяжении ночи. После завершения расщепления смесь вращают, и надосадочный экстракт переносят в отдельную пробирку для анализа гиалуроновой кислоты. 96-ячеечную пластину покрывают 50 мкл белка, связывающего ГК, с концентрацией 20 мкг/мл в 0,1 М растворе NaHCO3 и хранят на протяжении ночи при 4°С. Пластину затем промывают три раза 0,85% NaCl, содержащим 0,05% Tween 20. В каждую ячейку добавляют 250 мкл блокирующего раствора (фосфатно-натриевый буфер, 10 ммоль, рН 7,4, содержащий 3% BSA и 0,9% NaCl, ЗФФР±3% BSA) и пластину выдерживают при комнатной температуре в течение 2 ч. Затем пластину промывают три раза 0,85% NaCl, содержащим 0,05% Tween 20. Затем к пластине добавляют по 50 мкл стандартных растворов и экстрактов ГК, полученных в обоих экспериментальных условиях, включая различные разбавления этих условий. Пластину выдерживают при комнатной температуре (около 20°С) на протяжении 2 ч. Затем пластину промывают три раза 0,85% NaCl, содержащим 0,05% Tween 20, и к каждой клетке добавляют 50 мкл биотинилированной ГК (разбавление 1:2000), а затем выдерживают на протяжении 2 ч при комнатной температуре. Пластину затем промывают три раза 0,85% NaCl, содержащим 0,05% Tween 20, а затем добавляют в каждую ячейку 50 мкл HRP-авидина D (разбавление 1:3000). Пластину затем выдерживают на протяжении 45 минут при комнатной температуре. Затем пластину промывают три раза 0,85% NaCl, содержащим 0,05% Tween 20, и в каждую ячейку добавляют 100 мкл раствора орто-фенилдиаминового субстрата. Пластину выдерживают при 37°С на протяжении 10 минут. Реакцию останавливают добавлением 50 мкл 1 М HCl. Наконец, используя спектрофотометр для прочтения планшетов, считывают поглощение при 492 нм и записывают показания.
Измерения поглощения усредняют и преобразовывают в количественные единицы измерения. В каждом круглом конструкте клеточного матрикса (диаметром 75 мм), образованном в средах, содержащих сыворотку, содержится 200 мкг гиалуроновой кислоты, в то время как в конструктах образованных в среде определенного химического состава содержится 1,5 мг гиалуроновой кислоты.
Пример 14: Физическое испытание и механические свойства вырабатываемого конструкта клеточного матрикса
Механические свойства тканевых конструктов примера 1 (конструкт клеточного матрикса), примера 2 (конструкт клеточного матрикса со слоем кератиноцитов на нем) и примера 3 (конструкт клеточного матрикса, образованный в среде определенного состава) определяют с помощью тестов по вздутию мембраны. Эти тесты схожи с методами анализа, используемыми в клинике (например, Dermaflex®, Cyberderm Inc., Media, PA и Cutameter®, Courage Khazaka, Cologne, Germany), но включают применение повышенного давления, способного разрывать мембрану. Образцовый конструкт клеточного матрикса ровно помещают на поликарбонатный блок над цилиндрической ячейкой диаметром 10 мм, заполненной нормотоническим солевым раствором. Металлическую пластину с круговым отверстием, соответствующим диаметру цилиндрической ячейки, помещают над образцом и прижимают к блоку. Образцы затем наполняют, вливая солевой раствор в ячейку шприцевым насосом. Определяют конечное давление по датчику давления. Давление повышают до разрушения устройства с целью определения прочности на разрыв, которая в среднем составляет 439,02 мм рт.ст. для конструкта клеточного матрикса, генерированного по способу примера 1; 998.52 мм рт.ст. для образцов конструкта клеточного матрикса со слоем кератиноцитов, генерированного по способу примера 2; и 1542,26 мм рт.ст. для образцов конструкта клеточного матрикса, образованного в среде определенного состава и генерированного согласно способу примера 3.
Для определения температуры плавления дермального матрикса образцы (конструкта клеточного матрикса), отобранные на 21 день, готовят по методике, описанной в примере 1. Температуру денатурации образцов определяют на дифференциальном сканирующем калориметре Mettler Toledo (Highston, NJ) (№ DSC продукта DSC12E). Для наших целей температуру плавления определяют путем нагревания образца от 45 до 80°C со скоростью 1°C в минуту. Средняя температура денатурации для образцов составляет 60,8±1,2°С (n=3).
Удерживающую способность шовного материала и прочность на отрыв эпидермализованного матрикса, созданного по методикам, описанным в примерах 1 (конструкт клеточного матрикса) и 3 (конструкт клеточного матрикса, образованный в среде определенного состава) измеряют для определения прочности сшивания конструкта при определенных клинических условиях. Прочность удерживания шовного материала человеческого дермального матрикса возрастом 21 день определяют по методу, описанному в Американском национальном издании по стандартам для сосудистых имплантируемых протезов (Instruments, 1986), используя системы для испытания Mini-Bionex 858 (MTS systems Corporation, Minneapolis, Minn.)
Для образцов примера 1 (конструкт клеточного матрикса) определенный предел прочности на разрыв составляет 365 Н/м; для образцов, полученных согласно примеру 2 (конструкт клеточного матрикса со слоем кератиноцитов), предел прочности на разрыв составляет 2720 Н/м.
Удерживающая способность шовного материала для образцов, полученных согласно примеру 1, составляет 0,14 Н; для тех, что получены согласно примеру 2, 0,22 Н.
Конструкты, создаваемые так, как описывается в примерах 1, 2 и 3, составляют в диаметре как 24 мм, так и 75 мм. Конструкты, изготовленные по методикам культивирования всех 3 способов, представляют собой когезивные тканеобразные структуры, которые легко сдираются с мембраны при минимальной нагрузке, при этом они "сдираются" и с ними можно физически обращаться и манипулировать при использовании и испытании без возникновения повреждений.
Пример 15: In vitro образование коллагенового матрикса фибробластами крайней плоти новорожденного человека в среде определенного химического состава
Фибробласты крайней плоти новорожденного человека расширяют по методике, описанной в примере 1. Клетки затем ресуспендируют до концентрации 3·106 клеток/мл и засевают на мембранных вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм в шестиячеечной кювете при плотности 3,0·106 клеток/TW (6,6·105 клеток/см2). Клетки на всем протяжении данного примера культивируют в среде определенного химического состава.
Среда содержит: основную смесь с соотношением 3:1 среды DMEM, среды Хэма F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующие добавки: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology, Lake Placid, NY), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY № по каталогу 02400 ACS grade), 1·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Chemicals USA, Inc.), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицин (Sigma, St. Louis, МО). К вышеуказанной основной среде добавляют другие компоненты в следующих отдельных средах:
1. 5 мкг/мл инсулин (Sigma, St. Louis, МО), 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО).
2. 5 мкг/мл инсулин (Sigma, St. Louis, МО), 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО).
3. 375 мкг/мл инсулин (Sigma, St. Louis, МО), 6 мкг/мл гидрокортизон (Sigma, St. Louis, МО).
Образцы фиксируют формалином и подвергают окрашиванию гематоксилином и эозином для анализа под световым микроскопом. Визуальная гистологическая оценка демонстрирует, что среда 2, не содержащая ПЭГ, показывается сравнительно схожей с матриксом среды 1, содержащей ПЭГ. Биохимический анализ содержания коллагена в конструкте показывает почти то же самое количество коллагена в обоих случаях: 168,7±7,98 мкг/см2 для среды 1 с ПЭГ в сравнении с 170,88±9,07 мкг/см2 для среды 2 без ПЭГ. Среда 3, содержащая большое количество инсулина и гидрокортизона, показывает более высокую экспрессию матрикса, включая коллаген, в более ранний момент времени по сравнению с двумя другими средами. Помимо эндогенно-вырабатываемого фибриллярного коллагена, в конструктах клеточного матрикса во всех средах также присутствуют декорин и гликозаминогликан. Пористая мембрана культивируемого дермального конструкта образованного со средой 2 настоящего примера выглядит в виде тонкой просвечивающейся полосы снизу от конструкта, можно увидеть, что клетки растут на поверхности мембраны и не огибаются при интегрировании мембраны матриксом.
Культивируемый дермальный конструкт, образованный по способу со средой 2 данного примера на 21 день показывает выравнивание волокон эндогенного коллагена между фибробластами и демонстрирует распределение и упаковку фибрилл.
Во всех средах данного примера образованные культивированные дермальные конструкты содержат дермальные фибробласты и эндогенно-вырабатываемый матрикс. Во всех случаях имеются полностью сформированные коллагеновые фибриллы в упакованной организации, распределенной между клетками. Эти волокнистые качества, толщина и когезивная целостность придают конструкту значительную прочность, что позволяет легко отслаивать его от клеточной мембраны и обращаться с конструктом при переносе пациенту как с трансплантатом или имплантатом.
Пример 16: Полнослойный кожный конструкт
Используя 21-дневный дермальный конструкт, образованный дермальными фибробластами человека при химически определенных условиях по способу со средой 2 (без ПЭГ), описанному выше в примере 15, нормальные эпидермальные кератиноциты крайней плоти новорожденного человека засевают на верхней поверхности конструкта клеточного матрикса для образования эпидермального слоя кожного конструкта.
Среду асептически вынимают из вставки для культивирования и ее окружения. Нормальные человеческие эпидермальные кератиноциты размножают до пассажа 4 из замороженного клеточного штамма субкультуры до слияния. Клетки затем высвобождают из чашек для культивирования, используя трипсин-динатриевую соль ЭДТА, объединяют, центрифугируют для образования клеточного осадка в пробирке, ресуспендируют в среде для эпидермализации, подсчитывают и засевают на верхнюю часть мембраны при плотности 4,5·104 клеток/см2. Конструкты затем выдерживают на протяжении 90 минут при 37±1°C, в атмосфере 10% CO2, чтобы дать возможность кератиноцитам закрепиться. После выдерживания конструкты погружают в среду для эпидермализации. Среда для эпидермализации состоит из: основной смеси с соотношением 3:1 среды Игла в модификации Дульбекко (DMEM) (не содержащей глюкозу и кальций, BioWhittaker, Walkersville, MD) и среды Хэма F-12 (Quality Biologies Gaithersburg, MD), которую пополняют следующими добавками: 0,4 мкг/мл гидрокортизон (Sigma St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY), 1·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Aldrich), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 4 мМ L-глутамин (BioWhittaker, Walkersville, MD), 50 мкг/мл Натриевая соль L-аскорбиновой кислоты (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 16 мкМ линолевая кислота (Sigma, St. Louis, МО), 1 мкМ ацетат токоферола (Sigma, St. Louis, МО) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Конструкты культивируют в среде для эпидермализации на протяжении 2 дней при 37±1°C, в атмосфере 10±1% СО2.
Через два дня среду заменяют свежей средой с вышеуказанным составом и возвращают в инкубатор с температурой 37±1°С и атмосферой 10±1% СО2, выдерживая в нем на протяжении 2 дней. Через два дня носитель, содержащий конструкт, асептически переносят в новые кюветы для культивирования с достаточной средой для достижения уровня жидкости, едва не достигающего поверхности мембраны носителя для поддержания развития конструкта у поверхности раздела воздух-жидкость. Воздух, контактируя с верхней поверхностью образующего эпидермального слоя, позволяет наслаиваться эпителиальному слою. Конструкты выдерживают в средах при 37±1°С в атмосфере 10% СО2 и при низкой влажности, заменяя среды через каждые 2-3 дня на протяжении 7 дней. Эта среда содержит смесь с соотношением 1:1 среды Игла в модификации Дульбекко (DMEM) (не содержащей глюкозу и кальций, BioWhittaker, Walkersville, MD), среды Хэма F-12 (Quality Biologies, Gaithersburg, MD), которую пополняют следующими добавками: 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 5·10-4 М этаноламин (Fluka, Ronkonkoma, NY), 5·10-4 M о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО), 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company), 24,4 мкг/мл аденин (Sigma Aldrich Fine Chemicals Company), 4 пM L-глутамин (BioWhittaker, Walkersville, MD), 2,65 мкг/мл хлорид кальция (Maflinckrodt, Chesterfield, МО), 16 мкМ линолевая кислота (Sigma, St. Louis, МО), 1 мкМ ацетат токоферола (Sigma, St. Louis, МО), 1,25 мМ серин (Sigma, St. Louis, МО), 0,64 мМ холин хлорид (Sigma, St. Louis, МО) и 50 мкг/мл гентамицин сульфат (Amersham, Arlington Heights, IL). Культуры подпитывают каждые 2-3 дня на протяжении 14 дней.
Образцы, в трех экземплярах, подвергают на 10, 12, и 14 дни окрашиванию гематоксилином и эозином, как описано в примере 1, после поднятия конструкта до поверхности раздела воздух-жидкость для определения макроскопической картины под световым микроскопом. Полученный в результате конструкт представляет собой двухслойный кожный конструкт, состоящий из нижнего дермального слоя, который состоит из дермальных фибробластов, окруженных матриксом, покрываемым верхним эпидермальным слоем стратифицированных и дифференцированных кератиноцитов.
Пример 17: Образование коллагенового матрикса буккальными фибробластами человека
Целью данного эксперимента является получение конструкта клеточного матрикса из буккальных фибробластов, выделяемых из ткани человеческой щеки. Буккальные фибробласты культивируют в колбах Т-150 в среде DM ЕМ, содержащей 10% среду NBCS. Через 7 дней для дополнительного увеличения количества клеток буккальные клетки собирают и пассируют в девять колб в количестве 4,0·106 клеток в среде DMEM, содержащей 10% среду NBCS, и культивируют до слияния, во время которого клетки собирают.
Для сбора клеток среду отсасывают из колбы с культурой. Для прополаскивания монослоя добавляют стерильно-отфильтрованный физиологический раствор, забуференный фосфатом, в нижнюю часть каждой колбы с культурой, а затем отсасывают его из колб. Клетки высвобождают из колбы путем добавления в каждую колбу 5 мл смеси трипсина, динатриевой соли ЭДТА и глутамина (BioWhittaker, Walkersville, MD) и осторожного покачивания для обеспечения полного покрытия монослоя. Культуры возвращают в инкубатор. Сразу после высвобождения клеток добавляют в каждую колбу 5 мл SBTI (соевого ингибитора трипсина) и смешивают с суспензией для прекращения действия трипсин-динатриевой соли ЭДТА. Клеточную суспензию вынимают из колб и равномерно разделяют между стерильными, коническими центрифужными пробирками. Клетки собирают посредством центрифугирования приблизительно со скоростью 800-1000 грамм за 5 минут.
Клетки ресуспендируют в свежей среде до концентрации 3,0·106 клеток/мл и засевают на вставках для обработки тканевой культуры с размером пор 0,4 микрона и диаметром 24 мм (TRANS WELL®, Corning Costar) в шестиячеечной кювете при плотности 3,0·106 клеток/вставку (6,6·105 клеток/см2). Клетки выдерживают в инкубаторе при 37±1°C с атмосферой 10±1% CO2 и подпитывают средой, содержащей: основную смесь с соотношением 3:1 среды DMEM, среды Хэма F-12 (Quality Biologies, Gaithersburg, MD), 4 мМ GlutaMAX (Gibco BRL, Grand Island, NY) и следующие добавки: 5 нг/мл человеческий рекомбинантный фактор роста эпидермиса (Upstate Biotechnology, Lake Placid, NY), 0,4 мкг/мл гидрокортизон (Sigma, St. Louis, МО), 1·10-4 М этаноламин (Fluka, Ronkonkoma, NY № по каталогу 02400 ACS grade), 1·10-4 М о-фосфорил-этаноламин (Sigma, St. Louis, МО), 5 мкг/мл инсулин (Sigma, St. Louis, МО), 5 мкг/мл трансферрин (Sigma, St. Louis, МО), 20 пМ трийодтиронин (Sigma, St. Louis, МО) и 6,78 нг/мл селен (Sigma Aldrich Fine Chemicals Company, Milwaukee, WI), 50 нг/мл L-аскорбиновая кислота (WAKO Chemicals USA, Inc.), 0,2 мкг/мл L-пролин (Sigma, St. Louis, МО), 0,1 мкг/мл глицина (Sigma, St. Louis, МО) и 0,05% полиэтиленгликоль (ПЭГ) (Sigma, St. Louis, МО).
На 1 день после засевания среду заменяют средой для вырабатывания, не содержащей сыворотку, проводя замену через каждые 2-3 дня на протяжении 21 дня. На 21 день образцы фиксируют в формалине для гистологии. Используют три образца для анализа вырабатывания белка и коллагена.
Вырабатывание коллагена для конструктов диаметром 24 мм составляет в среднем 519 мкг после 21 дня культивирования. Суммарное вырабатывание белка для конструкта диаметром 24 мм составляет в среднем 210 мкг на конструкт после 21 дня культивирования. Морфологически конструкт клеточного матрикса из буккальных фибробластов, культивированный тканевый конструкт оральной соединительной ткани, показывает буккальные фибробласты, окруженные матриксом, в то время как физически конструкт имеет физический объем и целостность.
Пример 18: Приготовление эквивалента ткани посредством контракции коллагеновых сеток, засеянных клетками фибробластов
Сырой раствор коллагена готовят следующим образом. Замороженные хвосты крыс от крыс массой 450 г оттаивают в 70% EtOH в течение 20 минут. Сухожильные связки иссекают в 70% EtOH в вытяжном шкафу с ламинарным потоком. Индивидуальные сухожилия извлекают из сухожильного влагалища, измельчают и помещают в разбавленную уксусную кислоту (1:1000), используя ее в количестве 250 мл на хвост. Этот раствор оставляют стоять на протяжении 48 ч при 4°C, в этом время измельченные сухожилия набухают, занимая весь объем. Этот вязкий раствор центрифугируют со скоростью 23000 оборотов в минуту в ультрацентрифуге Beckman L с ротором SW25 на протяжении 1 ч. Надосадочную жидкость отводят по каналу и хранят при 4°C в виде сырого раствора коллагена (Белок "С").
Очищенный раствор коллагена готовят путем смешения сырого раствора коллагена с 0,1 М NaOH в соотношении 6:1 для нейтрализации уксусной кислоты, под действием которого коллаген осаждается. Этот раствор центрифугируют со скоростью 1500 оборотов в минуту на протяжении 5 минут в клинической центрифуге. Надосадочную жидкость отбрасывают, и вводят равный объем свежей уксусной кислоты (1:1000) для повторного растворения коллагена. Этот раствор хранят при 4°С в виде очищенного раствора коллагена (Белок "R").
Концентрацию белка определяют по методу Lowry et al. См. Lowry, O.Н., Rosebrough, N.J., Farr, N.J. and Randall, R.J., J. Biol. Chem., 193, 265-275 (1951) и Waddel, W.J., J. Lab and Clin. Med. 48, 311-314 (1956).
Белковые сетки готовят в 60 мм бактериологических чашках Фэлкона, к которым фибробласты приклеиваются плохо. Каждая чашка содержит: 1,0 мл среды Маккоя 5а с концентрацией 5Х, 1,0 мл фетальной телячьей сыворотки, 0,25 мл 0,1 М NaOH, 1,5 мл раствор коллагена и 1,0 мл фибробластов, суспендированных в среде Маккоя с концентрацией 1Х. Эти чашки вначале заполняют указанным выше объемом среды Маккоя, сывороткой и NaOH, а затем убирают в сторону до тех пор, пока не будет готова суспензия фибробластов. При одновременном добавлении раствора коллагена и фибробластов скорость является важным параметром, поскольку гель начинает устанавливаться сразу. Чашки помещают в инкубатор при 37°C, в атмосфере 5% CO2 и при 100% влажности. Гели, включающие фибробласты, полностью устанавливаются за 10 минут.
Используемыми фибробластами являются фибробласты крайней плоти человека, штамм 1519, полученные из хранилища генетических клеток человека при Институте медицинских исследований в Камдене, Нью-Джерси. Эти клетки выращивают и поддерживают в модифицированной среде Маккоя 5а с 20% сывороткой, пенициллином и стрептомицином. Культуры свободны от микоплазмы. Центр культивирования клеток Массачусетского технологического института готовит и замораживает клетки каждого десятого уровня удвоения популяции (PDL).
Для измерения диаметров сеток чашки помещают на верхнюю часть прозрачной метрической линейки на темном фоне. Оптимальную видимость краев геля получают посредством блестящего белого света, горизонтального направленного против края чашки. Сжатые гели представляют собой диски правильной формы; они показывают очень незначительные отличия по диаметру в различных точках. Средний размер главной и средней осей принимают в качестве диаметра.
Пример 19: Измерение контракции гидратированной коллагеновой сетки клетками фибробластов
Определяют контракцию гидратированной коллагеновой сетки, полученной по методикам Примера 18 и содержащей 570 мкг/мл Белка "C", посредством 7,5·106 фибробластов крайней плоти человека, штамм 1519, 19-ой PDL. Среду в чашке заменяют на первый, четвертый и восьмой дни. Полученные данные графически представлены на Фиг.3, которая указывает на 112-кратное снижение площади сетки за период менее семи дней. В течение первого дня происходит семикратное сокращение площади.
Пример 20: Сжатие гидратированных коллагеновых сеток с различной концентрацией белка
Влияние концентрации белка в гидратированных коллагеновых сетках на их контракцию определяют следующим образом. Три гидратированные коллагеновые сетки приготавливают по методикам Примера 18, за исключением того, что каждая сетка содержит различные концентрации Белка "R". Используют фибробласты крайней плоти человека, штамм 1519, 19-ый PDL, и среду меняют на четвертый день.
Полученные данные графически представлены на Фиг.4, на которой можно увидеть, что скорость контракции сетки варьирует вместе с концентрацией белка в геле. Площадь сетки уменьшается со временем.
Пример 21: Влияние количества клеток на контракцию гидратированных коллагеновых сеток
Влияние количества клеток на контракцию гидратированных коллагеновых сеток определяют следующим образом. Несколько гидратированных коллагеновых сеток, содержащих 720 мкг/мл Белка "R", готовят по методике Примера 18. Используют фибробласты крайней плоти человека, штамм 1519, и среду в каждой культуре меняют на третий, седьмой и десятый дни.
Используют контрольные образцы, к которым не добавлены клетки. Кроме этого, проводят четыре серии экспериментов, в которых добавляют различные количества клеток. Полученные данные графически представлены на Фиг.5, на которой каждая точка отображает среднюю контракцию трех или четырех сеток. Отклонение не показаны, поскольку они очень малы (менее ±1,0 мм).
Как видно, количество клеток оказывает влияние на скорость контракции сетки, но это различие при контракции становится менее существенным, поскольку скорость является функцией времени. Диаметры сетки достигают общего небольшого размера для концентраций выше некого минимального значения. Ниже минимального значения отчетливо видно, что взаимосвязь между скоростью контракции сетки и количеством клеток непрямолинейна. В решетках с 8,1·104 клеток контракция не происходит в течение 24 часов. Эти малонаселенные сетки очень отстают от более плотно заселенных сеток на протяжении периода проведения экспериментов.
Пример 22: Способность клеток с различными уровнями PDL вызывать контракцию гидратированных коллагеновых сеток
Сокращающая способность клеток различного уровня удвоения популяций (PDL) в гидратированных коллагеновых сетках, т.е. клеток, которые подвергаются клеточному делению в различных количествах, определяют следующим образом. Культуры составляют из гидратированных коллагеновых сеток, полученных по методикам Примера 18 и содержащих 720 мкг/мл Белка "R". Среду меняют на третий, седьмой и десятый дни.
Контрольные культуры не содержат клетки. Кроме этого, проводят серии экспериментов с клетками различных уровней PDL.
Собранные данные графически представлены на Фиг.5, на которой каждая точка отображает среднее значения контракции для трех или четырех сеток. Отклонения составляют не более ±1,0 мм. Как видно, эффективность демонстрируют клетки 35-го PDL, а также клетки 19-го PDL, но клетки 50-го PDL не способны вызывать контракцию сетки с соизмеримой скоростью.
Пример 23: Влияние цитохалазина В на способность клеток вызывать контракцию гидратированной коллагеновой сетки
Влияние ингибитора цитохалазина В на способность клеток вызывать контракцию гидратированной коллагеновой сетки определяют следующим образом. Гидратированные коллагеновые сетки приготавливают по Примеру 18, содержание Белка "C" в котором составляет 570 мкг/мл. Концентрация клеток фибробластов (крайней плоти человека, штамм 1519, 19-ый PDL) в культурах составляет 5,0·105. В каждую культуру добавляют 10,0 мкг/мл цитохалазина В, и меняют среду на четвертый и восьмой дни.
Полученные данные представлены графически на Фиг.6, и, как видно, данная концентрация цитохалазина В полностью блокирует контракцию сетки даже при использовании относительно высокой концентрации клеток.
Пример 24: Влияние колцемида на контракцию коллагеновой сетки
Эффект ингибитора колцемида на контракцию белковой сетки определяют следующим образом. Культуры, содержащие гидратированные коллагеновые сетки, приготавливают по методикам Примера 18, который содержит 570 мкг/мл Белка "C". В каждую культуру, за исключением контролей, которые не содержат колцемид, добавляют 0,36 мкг/мл колцемида. Добавляют одинаковое количество клеток как к испытываемым культурам, так и к контрольным культурам. Полученные данные представлены графически на Фиг.7. Как видно, клетки 45-го PDL превосходят по эффективности клетки 19-го PDL, тогда как необработанные клетки 45-го PDL отстают позади от необработанных клеток 19-го PDL. Ясно, что колцемид можно использовать для регулирования скорости и степени контракции сеток.
Пример 25: Влияние цитозин арабинозида на контракцию коллагеновой сетки клетками различного уровня PDL
Влияние 1,0 мкг/мл цитозин арабинозида на контракцию белковой сетки клетками различного уровня PDL проверяют следующим образом. Готовят культуры, содержащие гидратированные коллагеновые сетки, которые содержат Белок "C" в концентрации 570 мкг/мл. Фибробласты крайней плоти человека, штамм 1519, 19-го PDL или 47-го PDL добавляют как к контролям, не содержащим цитозин арабинозид, так и к испытываемым культурам, содержащим цитозин арабинозид. Полученные данные представлены графически на Фиг.8, на которой можно видеть, что клетки 47-го PDL превосходят клетки более низшего уровня PDL, даже если их количество меньше. В этих экспериментах цитозина арабинозид используют для блокирования синтеза ДНК и тем самым для сохранения количества клеток в сетке на постоянном уровне.
Пример 26: Образование эквивалента кожи при использовании фибробластов крайней плоти и кератиноцитов человека
Гидратированную коллагеновую сетку приготавливают по методикам Примера 18, который содержит Белок "C" в концентрации 500 мкг/мл. Фибробласты крайней плоти человека, полученные в биопсии, удаляют из пластины для культивирования раствором ЭДТА и трипсина. Суспензию одиночных клеток центрифугируют для гранулирования клеток, после чего клетки ресуспендируют в культуральной среде, а затем осаждают на верхней части гидратированного матрикса через семь дней после введения клеток фибробластов. За три дня кератиноциты прикрепляются к субстрату сетки, и процесс кератинизации начинает приводить к образованию непроницаемой роговицы. Гистологические наблюдения проводят посредством электронной микроскопии.
Пример 27: In vivo исследования эквивалента кожи с использованием фибробластов и кератиноцитов кожи морской свинки
Отбирают кожные биопсии от морских свинок, и хирургически отделяют дерму от эпидермиса. Дерму разлагают ферментативно на составляющие клетки, которые высевают на чашках для культивирования ткани и дают им возможность подвергнуться пролиферации. Клетки из каждого экспериментального животного выращивают в отдельных чашках, так что их идентичность сохраняется. Ткани изготавливают in vitro посредством контракции гидратированных коллагеновых сеток по методикам Примера 18, за исключением использования фибробластов из морских свинок. Некоторые из сеток после контракции посевают согласно Примеру 26 эпидермальными клетками или кератиноцитами, взятыми из вторых биопсий, так что кератиноциты, а также фибробласты в каждом имплантате происходят из животного, которое становится реципиентом имплантата.
Имплантаты этих эквивалентов кожи изготавливают для спинок экспериментальных животных (морских свинок). Было обнаружено, что такие имплантаты полностью интегрируются по всем уровням за одну неделю. Они становятся васкуляризованными снизу; на уровне дермы фибриллы коллагена имплантата переплетаются с фибриллами окружающей ткани организма-хозяина. В гистологических секциях имплантаты можно различить по плотности клеток фибробластов и по степени снижения двойного лучепреломления в них, по сравнению с секцией окружающей кожи, при просмотре через поляризационный микроскоп. Даже те имплантаты, которые сильно обеспечены эпидермисом, полностью покрываются слоем эпидермальных клеток (кератиноцитов), так что многие клетки расположены глубоко. Слой является непрерывным вместе со слоем прилегающей кожи организма-хозяина. Также ясно, что контракция раны в дерме подавляется присутствием имплантата эквивалента кожи, точно как в случае, когда изготовляют аутотрансплантат.
Пример 28: In vivo исследования эквивалента кожи при использовании фибробластов кожи, дермальных и эпидермальных клеток крысы
Образование дермального эквивалента
Малую биопсию из возможного реципиента имплантата нарезают на 1,0 мм2 фрагменты. Фибробласты выращивают из фрагментов и высевают в чашку Люкса для культивирования ткани, и через 4-7 дня фрагменты удаляют и отбрасывают или переносят на новые пластины. Клеткам на одной или нескольких пластинах дают возможность размножиться до тех пор, пока они не станут почти слитыми, в это время клетки удаляют, обрабатывая трипсином, промывают и затем размножают в колбах для культивирования ткани. Для каждого квадратного сантиметра дермального эквивалента необходимо около 5·104 клеток, и соответствующее количество клеток отлива ют путем удаления их из субстрата трипсином, после чего их суспендируют и объединяют с раствором коллагена, сывороткой крысы и средой для культивирования ткани. Коллаген получают экстракцией сухожилий хвоста крысы в 0,02 М уксусной кислоте и очисткой посредством центрифугирования. Когда коллаген хранят при кислом pH и концентрация белка составляет 1,5 мг/мл, то коллаген представляет собой вязкий, слегка опаловый раствор. Он состоит только из коллагена типа I, но не содержит загрязняющие белки, обнаруживаемые методом электрофореза на полиакриламидном геле с добавлением ДСН. В тот момент, когда коллаген объединяют с клетками и другими ингредиентами, pH доводят до значения 7,2 раствором NaOH, который понуждает коллаген выходить из раствора в форме фибрилл. По мере протекания этого процесса образуется гель или сетка, в которой задерживается жидкость. Клетки в сетке распределяются по ней более или менее равномерно. Посредством процесса активной контракции фибрилл коллагена клетками сетка превращается в ткань с плотной консистенцией. Результатом является потеря задерживаемой жидкости и многократное уменьшение объема первоначальной сетки. В результате получается ткань, которая составляет дермальный эквивалент (ДЭ).
Добавление эпидермиса
Эпидермальные клетки, выделенные из фрагментов биопсии с помощью трипсина, распределяют в виде суспензии на дермальном эквиваленте. На 2-4 день эпидермальные клетки образуют непрерывную пластину, которая покрывает дермальный слой. За это время слитая пластина клеток начинает дифференцироваться. Становятся видны десмосомальные слияния, тонофиламенты и кератогиалиновые гранулы, и протекающий процесс кератинизации приводит к образованию непроницаемого рогового слоя. При возможности суммарный процесс мог бы протекать in vitro на ДЭ. Однако в данной работе считается, что живая двухслойная ткань готова для пересадки сразу после того, как эпидермальные клетки сформируют слитую пластину, которая служит в качестве эквивалента кожи (КЭ).
Эквиваленты кожи пересаживают большому количеству крыс, получая следующие результаты. Во-первых, через 3-5 дней после имплантации начинается васкуляризация имплантата, она протекает быстро без протекания некроза или ишемии. Во-вторых, за несколькими исключениями имплантат подавляет контракцию раны. После изготовления имплантата границу нормальной кожи, расположенную рядом с имплантатом, татуируют для обозначения границ имплантатов, эта процедура способствуют наблюдению со временем за размерами имплантата. Исключительные ситуации по подавлению контракции раны могут возникать из-за недостаточного первоначального покрытия дермального эквивалента эпидермисом, смещения имплантата животным или образования несоответствующей сетки, которая зависит от качества используемого способа приготовления коллагена.
В одном исследовании тридцати одного имплантата, оцениваемых во время удаления бандажа (9-14 дни), семь подавляют контракцию раны полностью, пятнадцать блокируют контракцию раны на 75% или более, а двадцать три блокируют его на 50% или более.
В другом исследовании пятидесяти двух имплантатов, контракция раны блокировалось, по меньшей мере, у 75-80% имплантатов.
Хотя у нескольких имплантатов наблюдалось снижение размеров со временем, большинство из них стабилизируется на шестидесятый день, и ни один из них не отторгается. Имплантаты большого размера (приблизительно 8-12 см) с хорошими эпидермальными покрытиями эффективно блокируют контракцию раны (на 75% или более) и могут использоваться в качестве хорошей замены для обгоревшей кожи.
Имплантаты сохраняются на протяжении длительных периодов времени, самый продолжительный из них сохраняется на месте два года.
Кроме того, что матрикс дермального эквивалента хорошо васкуляризуется, он подвергается значительной реконструкции во время первых нескольких месяцев после пересадки. Изменения в его структуре оценивают путем исследования двойного лучепреломления гистологической секции, из которой видно, что матрикс проявляет двойное лучепреломление через одну неделю после пересадки, это явление не наблюдается в грануляционной ткани сопоставимого возраста. Поскольку двойное лучепреломление со временем увеличивается по интенсивности, то образец, как правило, не является образцом с конфигурацией шахматного переплетения, характерной для нормальной дермы. Однако через десять недель в области перехода, в которой имплантат встречается с нормальной тканью, шахматная модель начинает развиваться.
In vivo, гипертрофия эпидермиса, даже через десять недель после пересадки, была значительно полнее, чем у прилегающей нормальной ткани. Языки или штифты, или эпидермис выглядят пронизывающими дермальный эквивалент. Внешне же на протяжении семи месяцев эпидермис выглядит слегка чешуйчато, и имплантат имеет красноватый оттенок. Примерно через три месяца имплантаты становятся гладкими и приобретают розоватую окраску, подобно нормальной коже белой крысы, но на них отсутствуют волосы. Некая степень чешуйчатости сохраняется даже до семи месяцев, что может быть связано с отсутствием сальных желез.
Пример 29: Приготовление эквивалента ткани путем контракции коллагеновой сетки тромбоцитами
Устаревшие концентраты тромбоцитов получены из кровяного центра Красного креста в Бостоне, Массачусетс. Коллагены из сухожилий хвоста крысы и свиньи экстрагируют та к, как описано в Примере 18; коллаген свиной кожи поставлен доктором Paul Ehrlich из Ожогового института Шрайнерс в Бостоне; ателоген, бычий коллаген, получен от Collagen Corporation, Palo Alto, Calif. Концентрации коллагена определяют, используя модификацию метода Waddel. См. Waddel, W.J., J. LabandClin. Med. 48, 311-14 (1956). Используют формулу: мкг/мл=0, D. 215-0,D. 225/64.6.
Концентрат тромбоцитов с концентрацией 60х, полученный от Красного креста, дополнительно концентрируют центрифугированием на протяжении 50 минут со скоростью 500 оборотов в минуту в центрифуге IEC PR-2 с 253 ротором при 4°C для удаления красных кровяных клеток. Надосадочную жидкость затем центрифугируют дополнительно в течение 50 минут со скоростью 1500 оборотов в минуту, используя тот же самый ротор для концентрирования тромбоцитов. Надосадочную жидкость отводят по каналу и используют для ресуспендирования полученных гранул тромбоцитов. Абсолютная концентрация тромбоцитов варьируется от одного эксперимента к другому в зависимости от концентрации тромбоцитов крови доноров, но все значения концентраций основаны на использовании одного образца или объединенных образцов, которые концентрируют, а затем разбавляют. Концентрация тромбоцитов 1х эквивалентна концентрации тромбоцитов в 1,0 мл крови.
Тромбоцитные сетки отливают путем объединения в следующем порядке: 2,3 мл среды DMEM с концентрацией 1,76х (Flow Laboratories), 1,5 мл коллагена сухожилия хвоста крысы, 0,25 мл 0,1 Н NaOH (концентрация NaOH, необходимая для нейтрализации коллагена, варьируется незначительно в зависимости от кислотности используемого препарата коллагена) и 0,45 мл ЗФФР (Flow Laboratories). Эту смесь заливают в 60 мм чашку Петри Falcon 0007, добавляя 0,5 мл 5х концентрата тромбоцитов небольшими каплями на поверхность чашки. В качестве альтернативы, все ингредиенты объединяют в отдельном сосуде и заливают в пустую чашку Петри. Полученные в результате сетки выдерживают при 37°C, в атмосфере 90% воздуха/10% CO2 со 100% влажностью. Толщину сетки регулируют, увеличивая или уменьшая общий заливаемый объем сетки. При различных способах заливки не наблюдают различий в скоростях контракции сетки.
Скорость контракции определяют путем изъятия жидкости, выделяемой сеткой, вначале в 1 мл пипетку, после этого в пипетку большего объема, а затем записывая объем изъятой жидкости, после чего изъятую жидкость возвращают в чашку. Эти измерения повторяют ежечасно до максимальной контракции сетки. В сетках с концентрацией тромбоцитов 1х или ниже, края сетки первыми отделяют от чашки с помощью скальпеля для освобождения захваченной жидкости под сеткой с целью измерения. Поскольку сетка будет выделять дополнительную жидкость при разрыве, следует быть осторожным во избежание повреждения сетки, чтобы провести измерение жидкости, высвобождающейся только от контракции сетки. Эксперименты также проводят для определения влияния добавления тромбина (Sigma Chemicals) путем нанесения пятен тромбина и концентрата тромбоцитов на чашку Петри в виде дискретных капель перед добавлением объединенного раствора DMEM, коллагена, NaOH и ЗФФР.
Фиг.9 - это график полученных данных, который показывает влияние тромбина на контракцию под действием тромбоцитов коллагеновых сеток в том случае, когда концентрация составляет 4,0 единицы/мл.
Фиг.10 - это график, иллюстрирующий контракцию сетки, полученный в виде функции концентрации тромбоцитов и присутствия тромбина в концентрации 4,0 единицы/мл.
Как видно, реакция является вполне быстрой. При концентрации тромбоцитов 1х происходит выделение 80-90% суммарной жидкости на третий час после отливки сетки. Через шесть часов реакция по существу протекает полностью, и достигается равновесие; а именно, не наблюдают выделения дополнительной жидкости в условиях 100% влажности. В этот момент 20-80% от общего первоначального объема жидкости высвобождается из сетки, при этом точное количество зависит от концентраций тромбоцитов и коллагена и от других параметров среды для отливки. Процесс контракции сетки тромбоцитами приводит в результате к образованию эквивалента ткани с относительно высокой прочностью на разрыв, по сравнению с прочностью на разрыв коллагеновой сетки, отлитой без тромбоцитов.
Когда в отлитую смесь с достаточным количеством тромбоцитов включают тромбин, то эквивалент ткани образуется более быстро, что видно по Фиг.2. Эквивалент ткани, содержащий тромбин, обладает свойствами, немного отличными от свойств эквивалента, отлитого без тромбина, его прочность на разрыв немного меньше и содержание жидкости в нем ниже. Прочность на разрыв измеряют путем привязывания грамм-весов к эквивалентам ткани после отливки и измерения времени разрыва.
Скорость контракции тромбоцитарных сеток связана с концентрацией тромбоцитов. Увеличение концентрации тромбоцитов увеличивает скорость контракции сетки и приводит к образованию сетки с пропорционально меньшим количеством жидкости, что видно на Фиг.10,
Пример 30: Влияние концентрации и типа белка на контракцию тромбоцитами
Эффект концентрации и источника белка на контракцию сеток тромбоцитами определяют путем использования коллагена из различных источников в различных концентрациях, но иным образом следуя методикам Примера 29. Полученные в результате данные графически представлены на Фигурах 11-14.
Как видно, увеличение содержание коллагена в среде для отливки снижает скорость контракции и количество выделяемой жидкости. Эти результаты соответствуют обычно тем результатам, которые получают при использовании фибробластов в качестве агента, вызывающего контракцию.
Коллаген из четырех других источников действует схожим образом, за исключением того, что телоген придает значительно меньшую сопротивляемость к контракции, по сравнению с коллагеном из трех других источников.
Пример 31: Влияние ингибиторов цитохалазина В и колцемида на контракцию коллагеновых сеток тромбоцитами
Влияния ингибиторов цитохалазина В и колцемида на способность тромбоцитов вызывать контракцию гидратированных коллагеновых сеток определяют по следующим общим методикам Примера 29, за исключением следующего.
Цитохалазин В (Sigma Chemicals) и колцемид (CIBA Pharmaceutical Company) добавляют непосредственно в концентрированную среду DMEM, чтобы получить конечные концентрации в сетке объемом 5 мл, составляющие 10 мкг/мл и 0,5 мкг/мл, соответственно. Полученные данные представлены графически на Фиг.15.
Как видно, в сетках, отлитых вместе с тромбоцитами в присутствии цитохалазина В, контракция не происходит, с другой стороны, в сетках, отлитых с колцемидом, не прослеживается заметного влияния на контракцию; этого и ожидали, поскольку известно, что колцемид не оказывает влияние на способность тромбоцитов человека вызывать контракцию сгустков фибрина. Цитохалазин В, с другой стороны, стабилизирует дисковидную форму тромбоцитов и предотвращает образование псевдоподии.
Пример 32: Кроличий имплантат
Эквиваленты ткани, образованные из гидратированных коллагеновых сеток, подвергнутых контракции тромбоцитами, и подходящие для пересадки на уши кроликов приготавливают следующим образом. Тромбоциты собирают из 10 мл крови кролика, взятой из возможного реципиента имплантата посредством пункции сердца, и концентрируют посредством дифференциального центрифугирования так, как описано в Примере 29. Отливают гели кроличьих тромбоцитов, также следуя методикам Примера 29. После контракции сетки засевают эпидермальными клетками, выведенными из биопсии того же самого кролика, следуя методикам Примера 28.
Анестезированного кролика готовят для пересадки посредством клиппирования волос на участок имплантации. Обводят поверхность имплантации и татуировочные метки помещают прямо снаружи от края очертания. Участок промывают 70% этанолом, и удаляют всю ткань снизу от фасции, расположенной над хрящом. Эквивалент ткани отделяют от чашки и помещают на поверхность имплантации, так что края имплантата слегка перекрывают края поверхности имплантации. Имплантат покрывают марлевой повязкой типа "tulle gras", приготовленной импрегнированием прокладок Telfa вазелином. Telfa прокладки, пропитанные солевым раствором Эрла, помещают на повязку "tulle gras". Пенистую прокладку используют в ухе для поддержания его формы, и ухо перевязывают трехдюймовым пластырем Эластопласт. Чтобы предотвратить удаление повязки кроликом оба уха обматывают вместе трехдюймовым Эластопластом. Повязки удаляют через семь дней после пересадки. Кролика снабжают воротником Елизаветы для предотвращения царапин в течение следующих двух дней.
Область имплантации вместе с границей нормальной кожи отсекают в виде одиночно куска от уха кролика и погружают в 10% раствор формалина в 0,03 М фосфатном буфере. Кожи фиксируют на протяжении ночи, прополаскивают дистиллированной водой, обезвоживают в этаноле, очищают амилацетатом, а затем толуолом, и внедряют в Парапласт. Секции размером семь микрон вырезают ротационным микротомом, и окрашивают эти секции гематоксилином и эозином.
Имплантаты приживаются, подавляя контракцию раны во всех экспериментах. Макроскопически, имплантаты выглядят белее окружающей их кожи, при этом поверхность их слегка чешуйчата и на ней отсутствуют волосы. Даже через шесть недель в центре сохраняется небольшая корка.
Имплантат, находящийся на участке в течение шести недель, оценивают гистологически отчасти для определения степени проникновения в имплантат фибробластов из окружающей ткани. Плотность фибробластов в имплантате значительно выше их плотности в прилегающей ткани. Имплантат отличим от окружающей ткани по сниженному уровню двойного лучепреломления, которое, как отмечено, наблюдают под световым микроскопом. Васкуляризация в имплантате, по-видимому, выше, чем в прилегающей ткани. Имплантат, кроме того, отличим от окружающей ткани по отсутствию вторичных производных, а именно, волосяных фолликул и сальных желез. Эпидермальный слой имплантата заметно гипертрофирован.
Пример 33: In Vivo исследования отторжения эквивалента кожи в крысах
Образование эквивалента кожи
Небольшие кусочки кожи вынимают из спинок самок крыс Фишера-344 (Charles River Breeding Labs.). Эти биопсии зачищают от инородной ткани, нарезают на 2-3 мм3 кусочки и высушивают снизу на поверхности чашек Люкса для культивирования тканей. Фибробласты, которые выросли из биопсий, культивируют в минимальной питательной среде Игла в модификации Дульбекко (DMEM), пополняемой 10% фетальной телячьей сывороткой, пенициллином, стрептомицином и фунгизоном (Flow Laboratories) в атмосфере 10% СО2 при 37°С.
Коллагеновые сетки готовят, следуя методикам Примера 28. Вкратце, 2-8·105 клеток фибробластов объединяют в 100 мм пластиковой чашке с концентрированной средой DMEM и 10% фетальной телячьей сывороткой, антибиотиками и 6 мг коллагена хвоста крысы в уксусной кислоте, разбавленной водой в соотношении 1:1000. За неделю фибробласты вызывают контракцию коллагеновой сетки, и суспензию эпидермальных клеток, отделенных от свежей биопсии, наслаивают на поверхность сетки. Холероген в количестве 10-10 М, фактор роста эпидермиса в количестве 20 мкг/мл и гидрокортизон в количестве 0,4 мкг/мл добавляют в среду для активации роста эпидермальных клеток, и чашки перемещают в атмосферу 5% СО2. За неделю эпидермальные клетки образуют слитую пластину на поверхности коллагеновой сетки, после этого эквивалент кожи готов для пересадки.
Для испытания аллотрансплантатов сетки приготавливают вместе с клетками из женских особей крыс Sprague-Dawley и имплантируют мужским особям крыс Фишера.
Процедура пересадки
Мужские особи крыс Фишера весом приблизительно в 350-400 г анестезируют фенобарбиталом натрия. Готовят имплантируемую поверхность приблизительно того же самого размера, что и сетка, путем удаления полного слоя кожи из спинки каждого животного. Решетку помещают на рану и покрывают прокладкой Telfa, пропитанной вазелином, и прокладкой Telfa, пропитанной солевым раствором Эрла. Эти повязки покрывают, обвязывая тела несколькими слоями Эластопласта. Через интервалы времени от 9 дней до 13 месяцев после первоначального приложения имплантата животных снова анестезируют и отсекают весь имплантат. Половину имплантата фиксируют в формалине, забуференном фосфатом, обезвоживают в этаноле и вставляют в парафин. Центральную часть другой половины имплантата зачищают от нижележащей жировой ткани, нарезают на 2-3 мм3 кусочки и помещают в тканевую культуру, чтобы дать возможность прорасти оседлым фибробластам.
Приготовление кариотипов
Популяцию фибробластов, которые проросли из имплантата, пересевают, чтобы получить три-шесть колб Т-150 с быстро делящимися клетками. Фибробласты обрабатывают колхицином в количестве 2 мкг/мл на протяжении четырех часов, вынимают из колб, помещают в гипотоническую среду для набухания (1 часть среды DMEM на 3 части дистиллированной H2O), высушивают на воздухе на предметных стеклах и окрашивают ацетоорсеином. Фотографируют в каждый момент времени от двадцати до тридцати полных хромосомных распределений, и готовят кариотипы для определения доли женских клеток в общей популяции фибробластов.
Имплантаты с клетками женских особей Sprague-Dawley приживаются и удерживаются организмами мужских особей Фишера, что определяют по наличию женских клеток в имплантате через 1-2 месяца.
Пример 34: Приготовление систем для проверки эквивалента кожной ткани
А. Аппарат, похожий на тот, что показан на Фиг.19, используют при проведении описанной ниже работы. Покрытие удаляют для выполнения операции, но иным образом сохраняют на участке для поддержания стерильности. Ниже перечислена информация, относящаяся к аппарату:
В. Бесклеточный, гидратированный коллагеновый гель образуется на проницаемом элементе 24 следующим образом:
Маточные растворы смешивают при 37°С, объединяя в вышеуказанной последовательности, и хранят при 4°C приблизительно в течение 30 мин в 50 мл пробирке (без газа). (2) 27,8 г 1 мг/мл раствора коллагена (экстрагированного кислотой из сухожилия общего пальцевого растягивателя теленка) в 0,05% (по объему) уксусной кислоте отвешивают в 50 мл пробирку и хранят при 4°С в течение 30 мин. (3) Добавляют 8,2 мл предварительно приготовленной смеси, описанной выше, и 4 мл полной среды DMEM (содержащей 10% FBS, 4 мМ L-глутамин, 50 мкг/мл гентамицин), и пипетируют 1 мл аликвоты во внутренний контейнер 20 и дают им возможность загустеть под вытяжным шкафом.
С. Эквиваленты тканей заливают дермальными фибробластами человека и засевают эпидермальными (эпителиальными) клетками человека так, как описано ниже. Общее описание методик и реагентов можно также найти в патентах и совместно рассматриваемой заявке под серийным №07/361041, зарегистрированной 5 июня 1989 года.
(1) Отливаемая смесь:
8,2 мл предварительно приготовленной смеси, описанной выше, добавляют к 27,8 г 1 мг/мл раствора коллагена в 0,05% (по объему) уксусной кислоте так, как описано на стадии А(2) выше, и объединяют 4 мл дермальных фибробластов человека (2,5·105 клеток/мл). 3 мл аликвоты пипетируют в контейнер 20 над бесклеточным, гидратированным коллагеновым гелем, образованном на стадии В(2) выше, и дают им возможность загустеть. 4,5 мл полной среды DMEM добавляют во внешний контейнер 20, а затем выдерживают при 36°С в атмосфере 10% СО2, как правило, на протяжении 4-8 дней.
Две другие среды идентичны по mSBM, за исключением указанного ниже:
В некоторых случаях к среде добавляют хлорид кальция в количестве 1,8 мМ. Это обозначают как "среда+кальций", например, mSBM+кальций.
D. Эпидермализация начинается на 6 день после отливки эквивалента ткани.
(1) Эпидермализация
Среду указанной выше стадии С вынимают как из внутреннего 20, так и внешнего 10 контейнеров. 50 мкл суспензию эпидермальных клеток человека (3,33·106 клеток/мл) помещают на эквивалент ткани, образованный по указанной выше стадии С. Затем контейнер выдерживают при 36°С в атмосфере 10% CO2 на протяжении 4 часов. Затем добавляют 12,0 мл mSBM во внешнюю камеру и 4 мл в ячейку. После этого аппарат возвращают в тот же самый инкубатор.
(2) Дифференцировка
Через 2 дня после эпидермализации среду вынимают и заменяют средой "mSBM+кальций".
(3) Воздушная транспортировка
Через 5 дней после эпидермализации проводят следующую процедуру. Среду вынимают из внутренней и внешней камер. Внутренний контейнер 20 удаляют, устанавливают хлопковые прокладки, пропитанные двумя объемами среды "cSBM+кальций", в нижнюю часть внешней камеры 10, и добавляют 9,0 мл среды "cSBM+кальций". Внутренний контейнер 20 затем заменяют, и аппарат выдерживают при 35,5°С в атмосфере 10% СО2.
(4) Поддержание
Через каждые 4 дня среду вынимают и заменяют свежей средой "mainSBM + кальций".
Пример 35: Приготовление систем проверки, включающих агарозу
2% раствор агарозы в воде стерилизуют в автоклаве, охлаждают до 40°C и смешивают с равным объемом дважды концентрированной mainSBM. Поглощающие хлопковые прокладки удаляют, заливают 13 мл смеси во внешнюю область 14, давая возможность установиться температуре 36°С (10% СО2), и аппарат возвращают в инкубатор для хранения перед отгрузкой.
Надо понимать, что примеры и варианты осуществления, описанные в этом документе, даны исключительно с целью иллюстрации, и что различные модификации или изменения в свете того, что они могут быть предложены специалистами в данной области техники, включают в суть и содержание данной заявки и в объем утвержденной формулы изобретения.
Пример 36: Эффективность культивированного тканевого конструкта для лечения выемки в десне в ротовой полости
Первичной целью являлось определение того, сможет ли культивированный тканевый конструкт обеспечить функциональную зону неподвижной части десны, сопоставимую с тремя аутогенными трансплантатами.
Во время данного исследования вовлекают вплоть до 25 субъектов. Возраст субъектов составляет, по меньшей мере, 18-70 лет. Трех первых субъектов используют для определения способов хирургического обращения с материалом, эти субъекты не включают в статистический анализ. Следующих пациентов вовлекают после завершения четырех недель отслеживания за этими тремя пациентами. У вовлеченных субъектов имеется, по меньшей мере, два несмежных зуба с недостаточной зоной неподвижной части десны, для которой требуется пересадка ткани. Два отбираемых зуба должны быть расположены в контралатеральных квадрантах. Во время пересадки покрытие корня не указывают, или оно не требуется. Субъектам вводят либо культивированный тканевый конструкт изобретения либо свободный аутогенный трансплантат. Имплантаты оценивают клинически для определения изменений неподвижной части десны, и, по меньшей мере, у трех субъектов отбирают небольшую биопсию для гистологической оценки и сравнения обоих трансплантатов. Переменными вторичного действия являются изменения базовой линии по ширине кератинизированной ткани, глубина выемки, источник воспаления, сопоставление окраски и текстуры трансплантированной ткани с прилегающей тканью, устойчивость к мышечному растяжению ротовой полости, клинический уровень прикрепления, глубина зондирования и дискомфорт субъекта.
В исследовании используют сравнение контролируемого лечения, лечения случайного характера между двумя субъектами. Оценку количества и качества неподвижной части десны, генерированной культивированным тканевым конструктом и свободными аутогенными трансплантатами, проводят через одну неделю и на 1, 3 и 6 месяц после операции. Первичная конечная точка наступает на 6 месяц. Все послеоперационные оценки проводятся координатором исследования, который не осведомлен о проведенных хирургических процедурах. Окраску, текстуру, воспаление и устойчивость к мышечному растяжению независимо отмечает координатор, калибрующий исследование.
Хотя вышеупомянутое изобретение описано в некоторых деталях посредством иллюстрации и Примеров для обеспечения ясности и понимания, специалисту в данной области техники будет очевидно, что в пределах объема прилагаемой формулы изобретения можно осуществить определенные изменения и модификации.
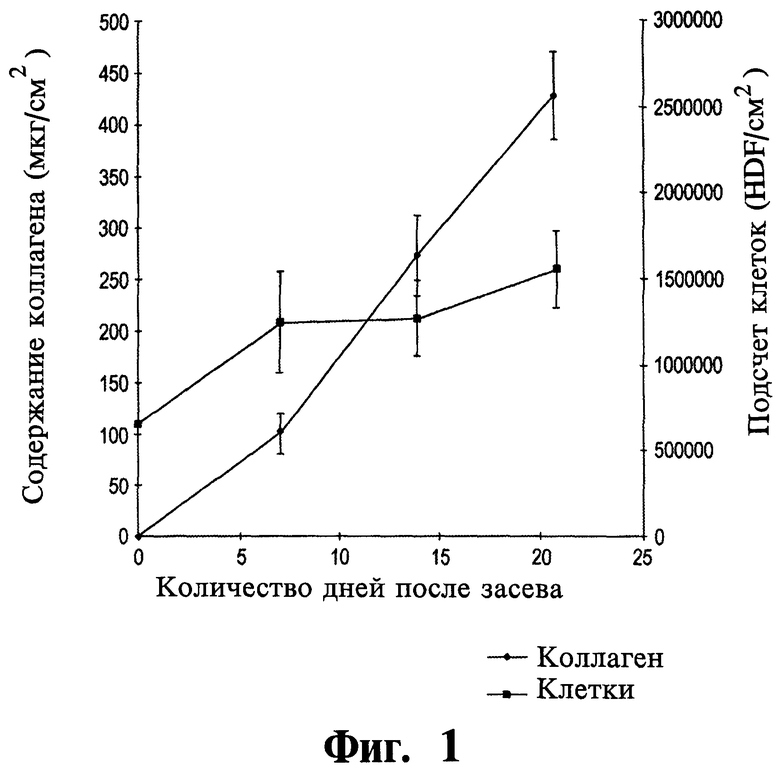
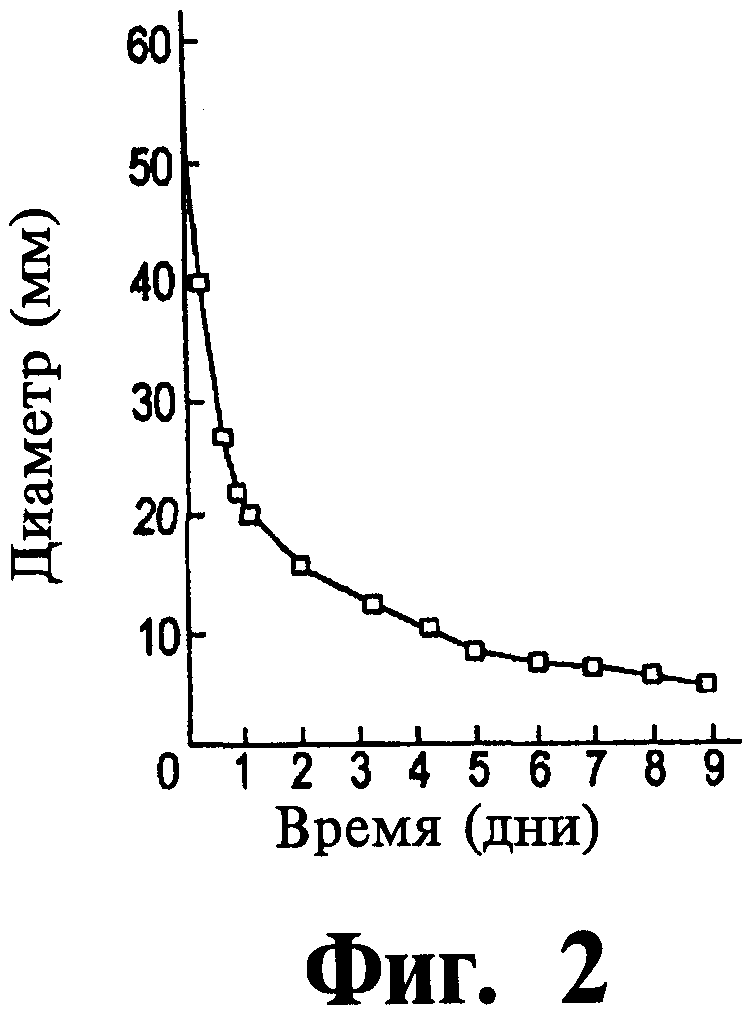
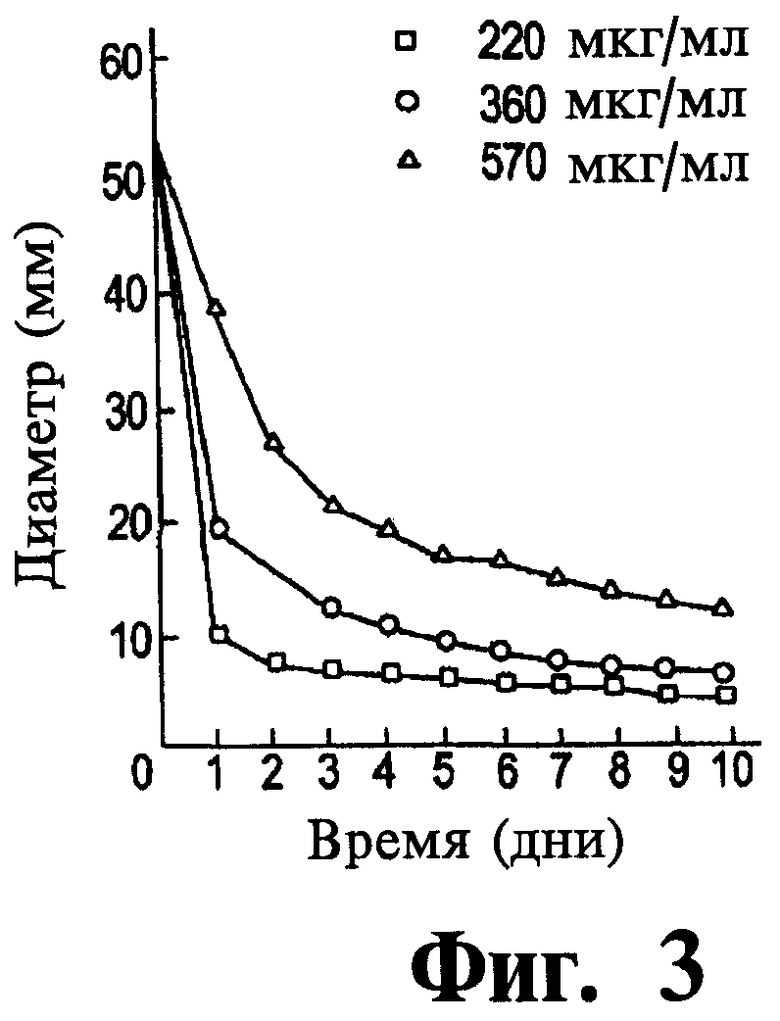
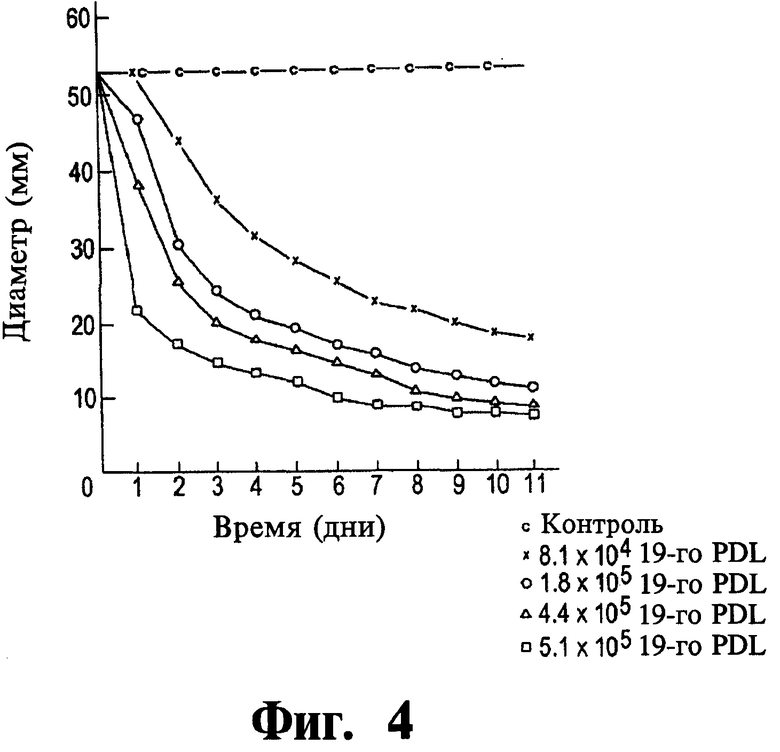
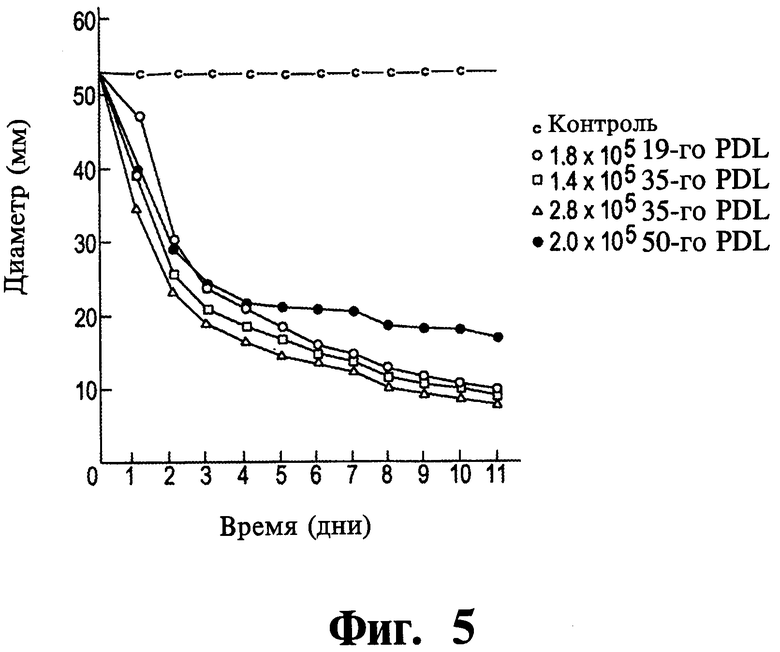
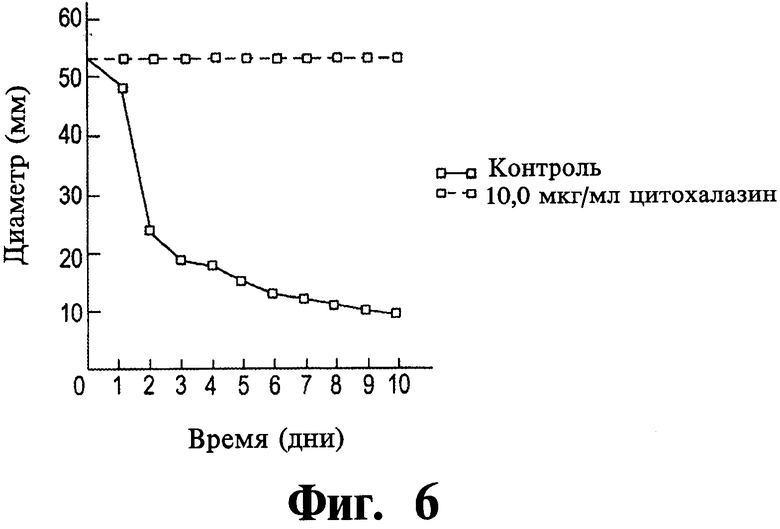
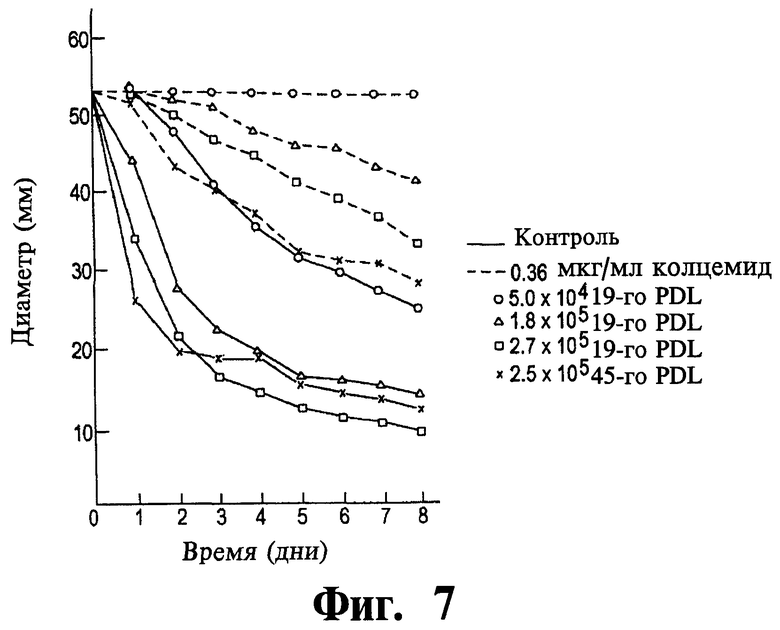
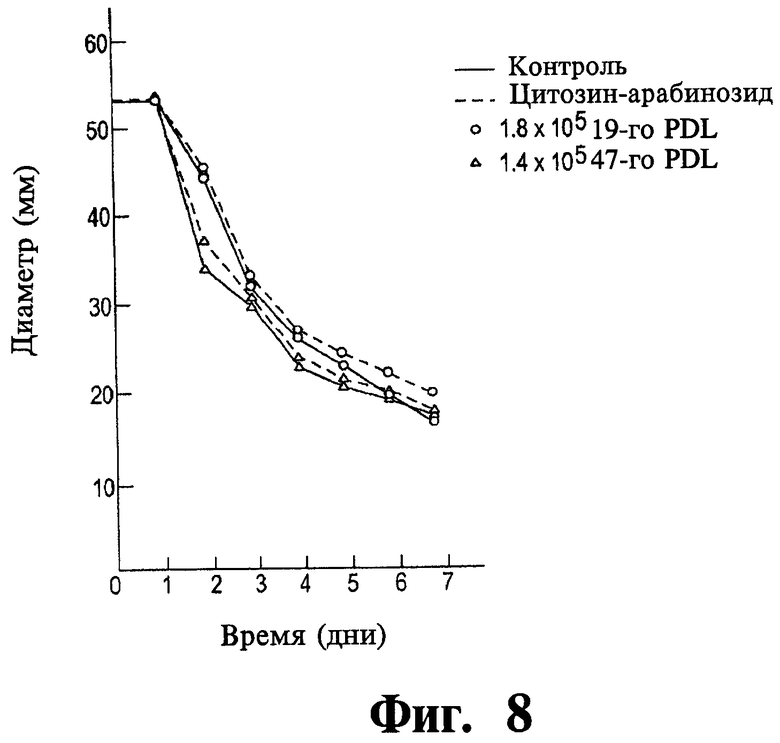
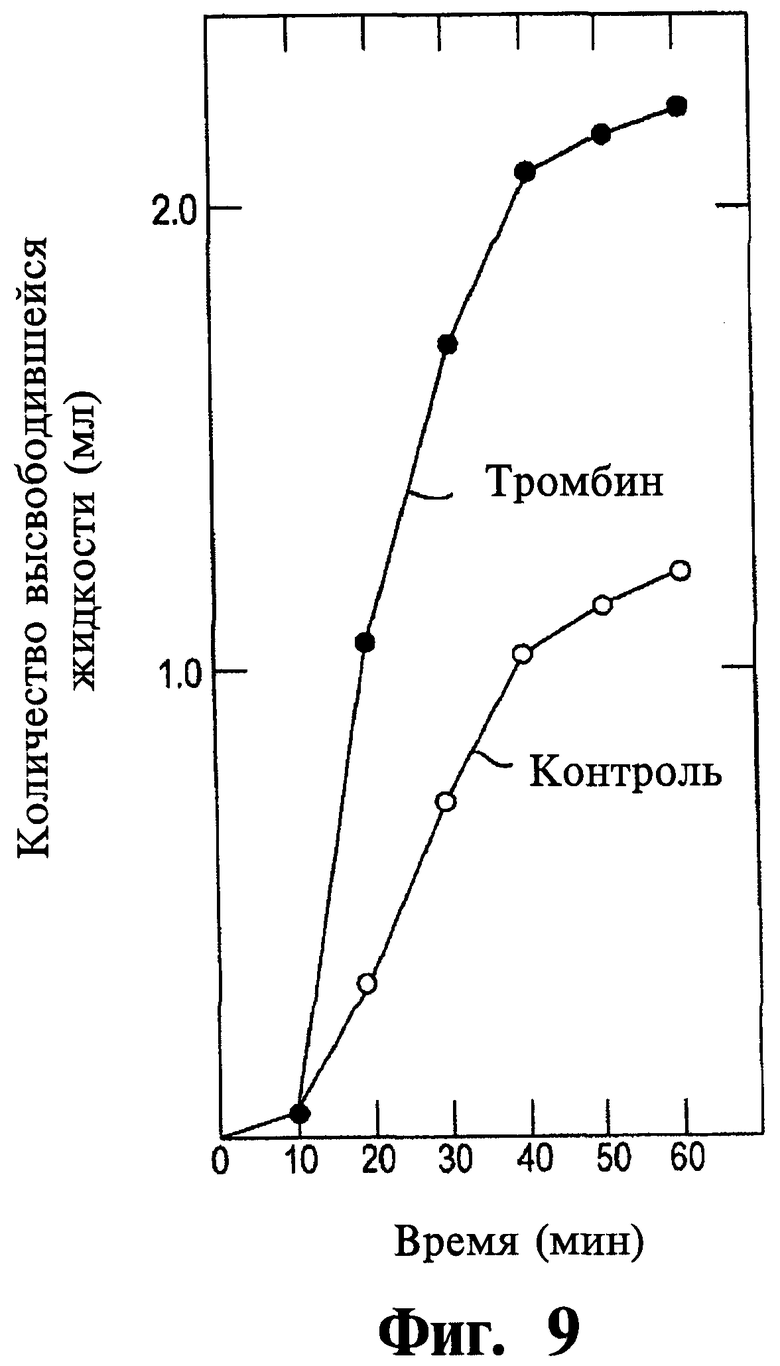
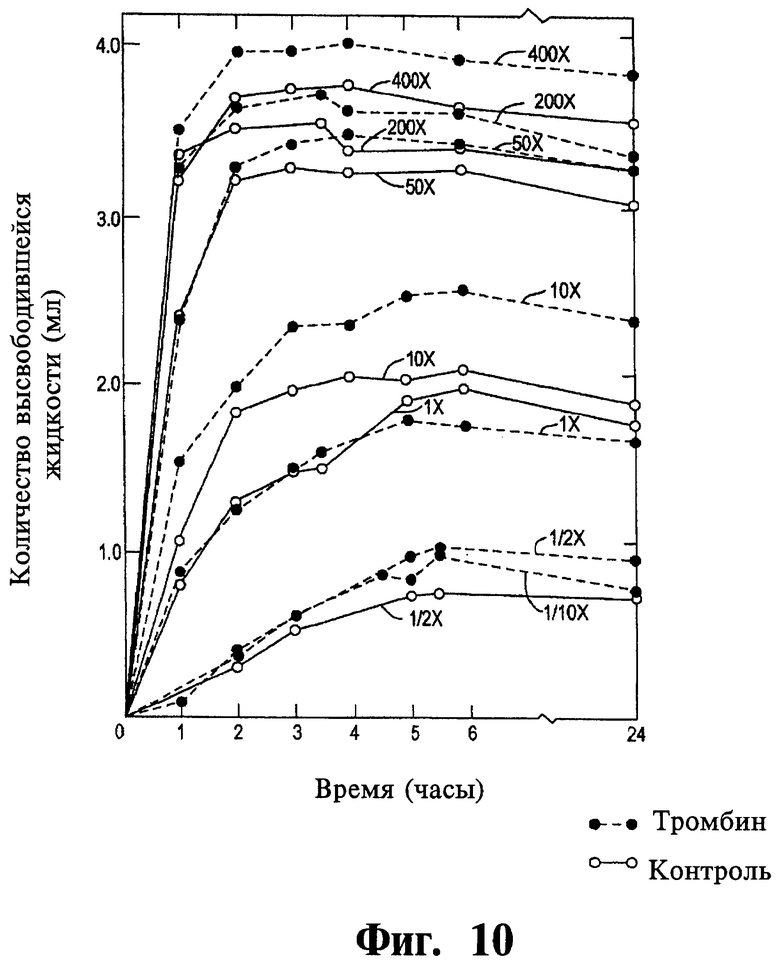
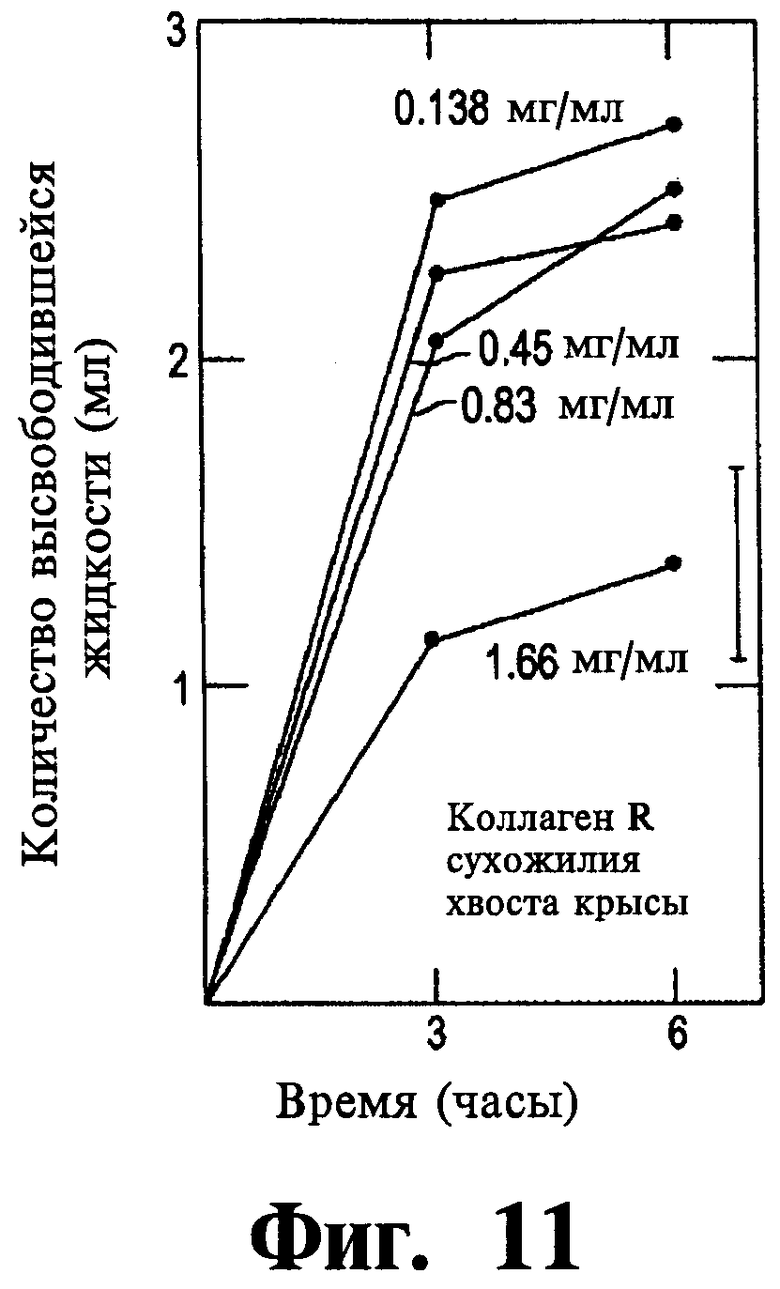
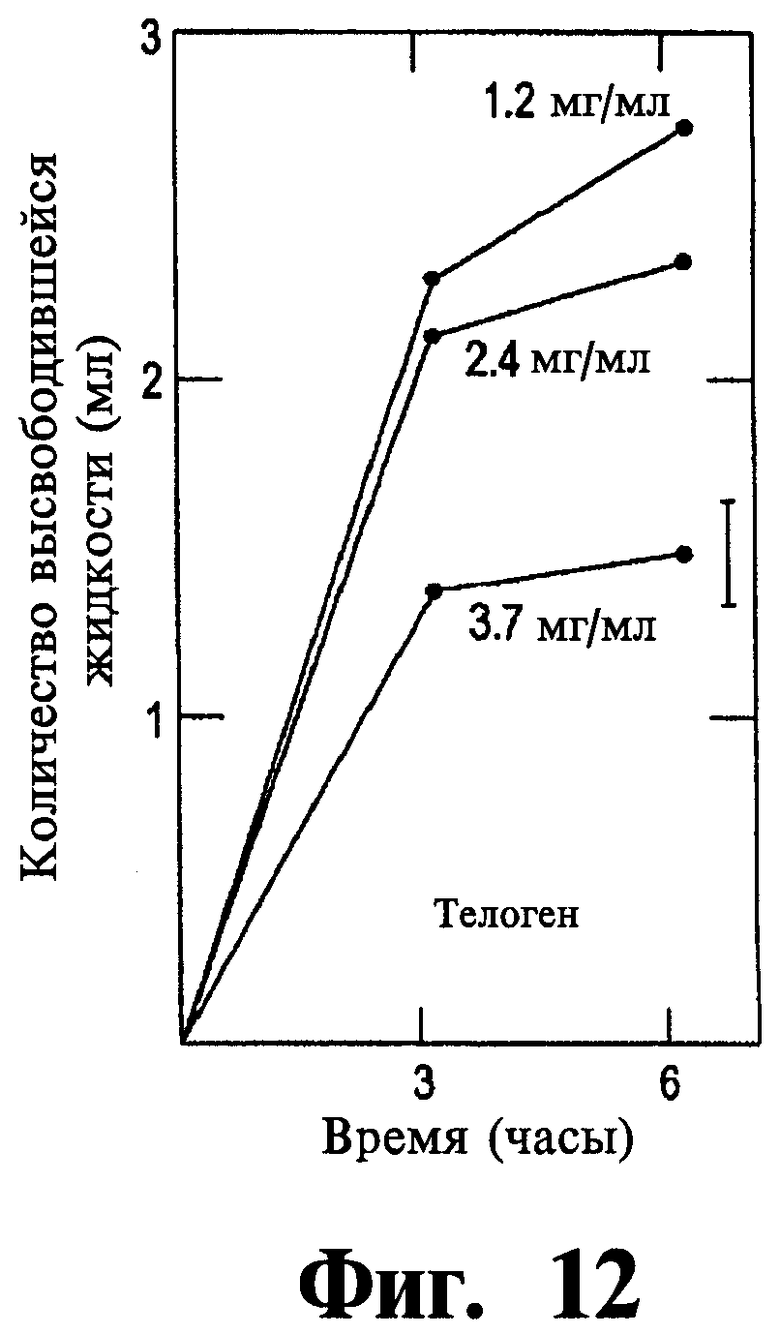
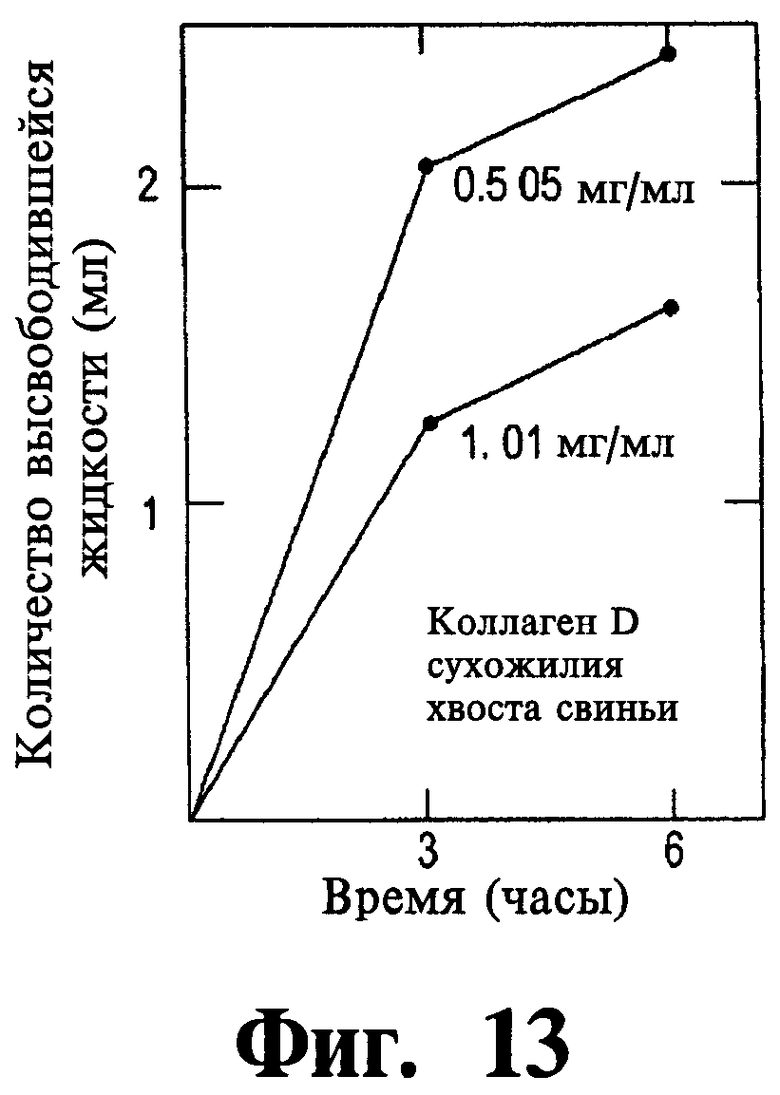
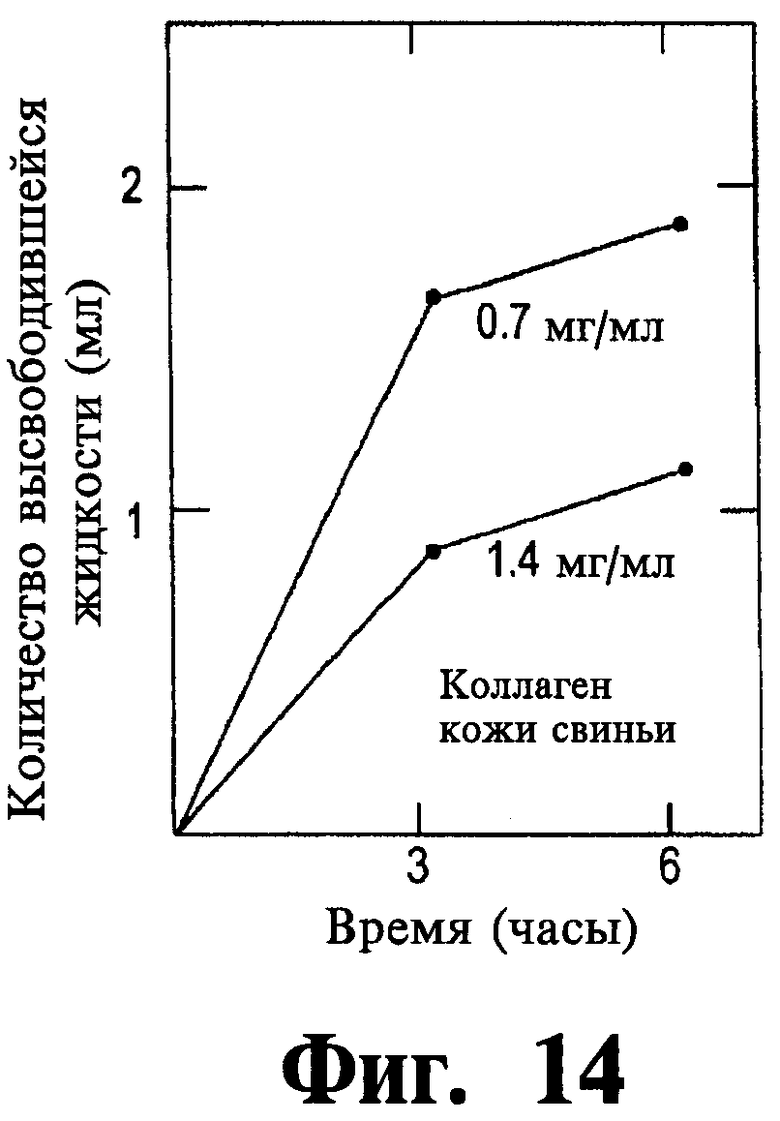

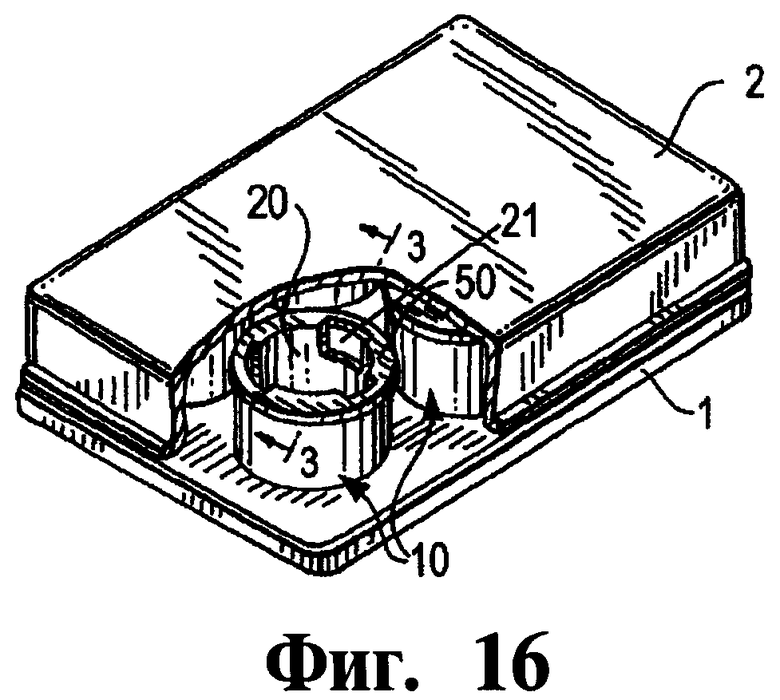

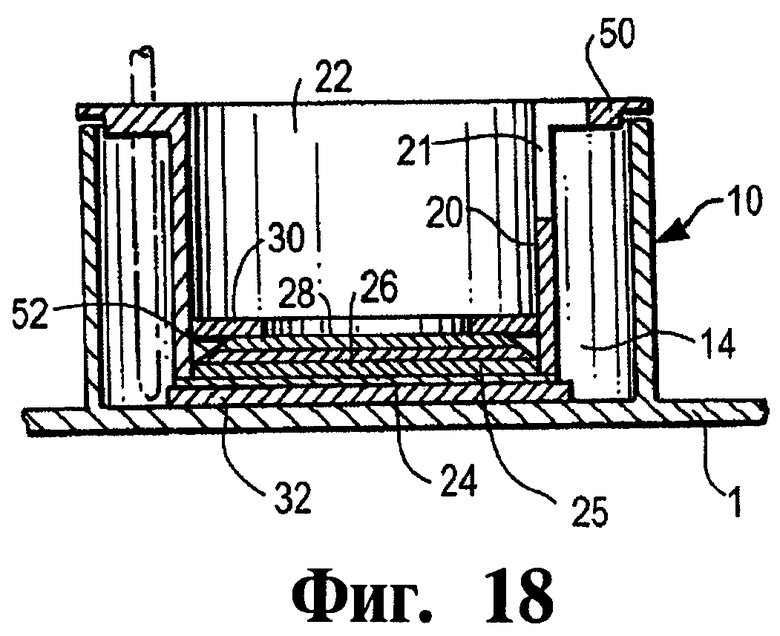
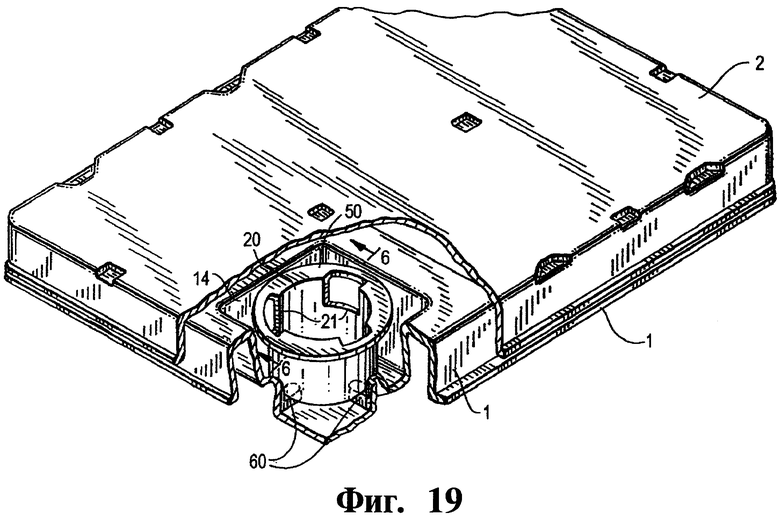
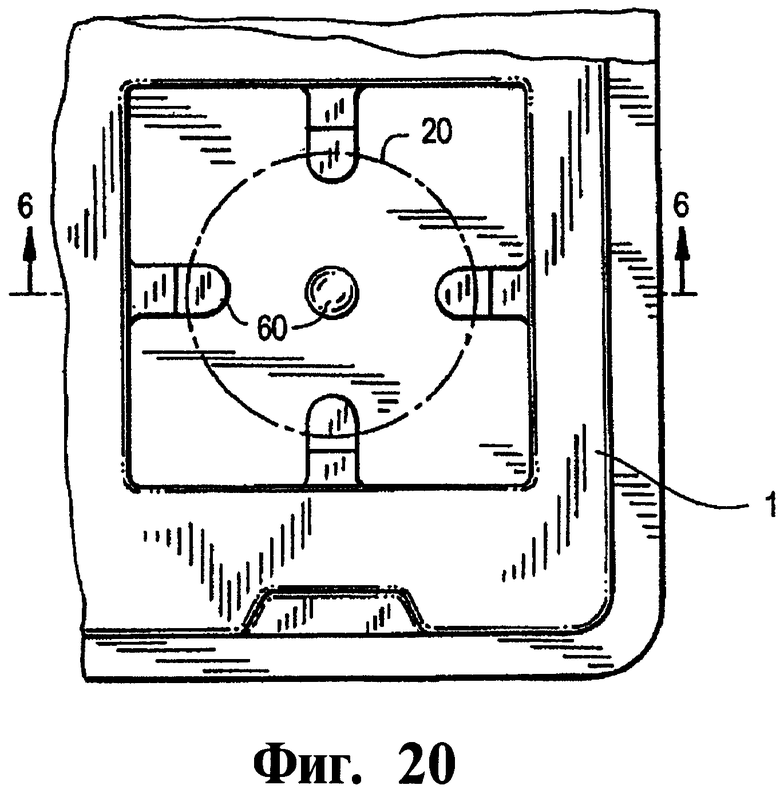
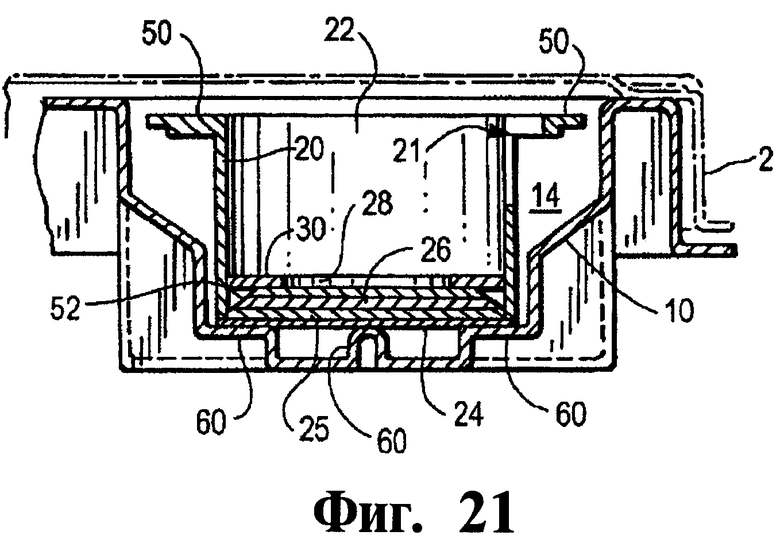
Группа изобретений относится к медицине и предназначена для лечения состояний ротовой полости больного. Производят имплантацию культивированных тканевых конструктов дермальных клеток фибробластов на ткань ротовой полости. Культивированные тканевые конструкты содержат культивированные клетки и компоненты эндогенно-вырабатываемого внеклеточного матрикса, без экзогенного матрикса или сетевых поддерживающих или скаффолд звеньев. Группа изобретений позволяет обеспечить более простое и менее болезненное лечение заболеваний полости рта, требующих применения имплантированных тканевых конструктов. 4 н. и 29 з.п. ф-лы, 36 пр., 21 ил.
1. Способ лечения состояния ротовой полости больного, включающий в себя имплантацию культивированного тканевого конструкта на ткань ротовой полости больного, в котором упомянутый культивированный тканевый конструкт включает слой внеклеточного матрикса, продуцированного из дермальных клеток фибробластов, культивированных без использования компонентов экзогенного матрикса или поддерживающего скаффолда.
2. Способ по п.1, в котором лечат состояние ротовой полости, выбранное из группы, состоящей из выемки в десне, потери межзубного сосочка, недостаточности альвеолярного отростка, поврежденного ротового имплантата, дефекта зоны разделения корней зубов и резекции челюстно-лицевой опухоли.
3. Способ по п.1, в котором в качестве внеклеточного матрикса используют внеклеточный матрикс, содержащий декорин, гликозаминогликаны и фибриллярный коллаген, имеющий упаковку фибрилл и фибриллярных связок со сдвигом на четверть, характеризующуюся периодом исчерченности, равным 67 нм.
4. Способ по п.1, в котором используют внеклеточный матрикс, содержащий культивированные клетки фибробластов из ткани, выбранной из группы, состоящей из мужской крайней плоти новорожденного, дермы, сухожилия, легкого, мочеиспускательного канала, пуповины, корнеальной стромы и кишечника.
5. Способ по п.1, в котором используют внеклеточный матрикс, содержащий культивированные клетки фибробластов из ткани человека.
6. Способ по п.1, в котором используют клетки фибробластов, генетически модифицированные для усиления выработки компонентов внеклеточного матрикса.
7. Способ по п.6, в котором клетки фибробластов генетически модифицированы для усиления выработки компонента внеклеточного матрикса, выбранного из фактора роста, гормона, пептида и белка.
8. Способ лечения состояния ротовой полости больного, включающий в себя имплантацию на ткань ротовой полости больного культивированного тканевого конструкта, включающего первый слой внеклеточного матрикса и второй слой клеток, расположенный на упомянутом первом слое, в котором упомянутый первый слой продуцирован из дермальных клеток фибробластов, культивированных без использования компонентов экзогенного матрикса или поддерживающего скаффолда, а упомянутый второй слой содержит эпителиальные клетки.
9. Способ по п.8, в котором лечат состояние ротовой полости, выбранное из группы, состоящей из отхода десны от основания зубов, потери межзубного сосочка, недостаточности альвеолярного отростка, дефекта зоны разделения корней зубов и резекции челюстно-лицевой опухоли.
10. Способ по п.8, в котором используют культивированный тканевый конструкт, внеклеточный матрикс которого содержит фибриллярный коллаген, декорин и гликозаминогликаны, при этом выбирают фибриллярный коллаген, имеющий упаковку фибрилл и фибриллярных связок со сдвигом на четверть, характеризующуюся периодом исчерченности, равным 67 нм.
11. Способ по п.8, в котором используют культивированный тканевый конструкт, второй слой которого в качестве эпителиальных клеток содержит кератиноциты, клетки корнеального эпителия, эпителиальные клетки из слизистой оболочки рта, клетки эпителия пищевода или клетки уроэпителия.
12. Способ по п.8, в котором используют культивированный тканевый конструкт, первый слой которого содержит культивированные клетки фибробластов из ткани, выбранной из группы, состоящей из мужской крайней плоти новорожденного, дермы, сухожилия, легкого, хряща, мочеиспускательного канала, корнеальной стромы, слизистой оболочки рта и кишечника.
13. Способ по п.8, в котором в качестве культивированного тканевого конструкта используют культивированный тканевый конструкт, внеклеточный матрикс которого дополнительно содержит фибронектин и тенасцин.
14. Способ по п.8, в котором используют культивированный тканевый конструкт, клетки фибробластов и эпителиальные клетки которого происходят из ткани человека.
15. Способ по п.8, в котором в качестве эпителиальных клеток используют клетки кератиноцитов в виде эпидермального слоя клеток.
16. Способ по п.15, в котором упомянутый слой эпидермальных клеток является многослойным, стратифицированным и дифференцированным, при этом он имеет базальный слой, надбазальный слой, гранулярный слой и роговой слой, тем самым упомянутый культивированный конструкт включает базальную мембрану, смежную с первым слоем.
17. Способ по п.8, в котором используют клетки фибробластов, генетически модифицированные для усиления выработки компонентов внеклеточного матрикса.
18. Способ по п.17, в котором клетки фибробластов генетически модифицированы для усиления выработки компонента внеклеточного матрикса, выбранного из фактора роста, гормона, пептида и белка.
19. Способ лечения состояния ротовой полости больного, включающий в себя имплантацию на ткань ротовой полости больного культивированного тканевого конструкта, включающего гелевую смесь раствора коллагена и агента, вызывающего контракцию.
20. Способ по п.19, в котором лечат состояние ротовой полости, выбранное из группы, состоящей из отхода десны от основания зубов, потери межзубного сосочка, недостаточности альвеолярного отростка, дефекта зоны разделения корней зубов и резекции челюстно-лицевой опухоли.
21. Способ по п.19, в котором используют культивированный тканевый конструкт, содержащий в качестве агента, вызывающего контракцию, клетки фибробластов.
22. Способ по п.21, в котором используют культивированный тканевый конструкт, содержащий в качестве агента, вызывающего контракцию, клетки фибробластов из ткани человека.
23. Способ по п.21, в котором используют культивированный тканевый конструкт, содержащий в качестве агента, вызывающего контракцию, клетки фибробластов из ткани, выбранной из группы, состоящей из мужской крайней плоти новорожденного, дермы, сухожилия, легкого, мочеиспускательного канала, пуповины, корнеальной стромы и кишечника.
24. Способ по п.21, в котором используют клетки фибробластов, генетически модифицированные для усиления выработки компонентов внеклеточного матрикса.
25. Способ по п.24, в котором клетки фибробластов генетически модифицированы для усиления выработки компонента внеклеточного матрикса, выбранного из фактора роста, гормона, пептида и белка.
26. Способ лечения состояния ротовой полости больного, включающий в себя имплантацию на ткань ротовой полости больного культивированного тканевого конструкта, включающего первый слой, содержащий бесклеточный коллагеновый гель, и расположенный на первом слое второй слой, содержащий второй коллагеновый гель, который содержит коллаген и агент, вызывающий контракцию.
27. Способ по п.26, в котором лечат состояние ротовой полости, выбранное из группы, состоящей из отхода десны от основания зубов, потери межзубного сосочка, недостаточности альвеолярного отростка, дефекта зоны разделения корней зубов и резекции челюстно-лицевой опухоли.
28. Способ по п.26, в котором используют культивированный тканевый конструкт, второй коллагеновый гель которого в качестве агента, вызывающего контракцию, содержит клетки фибробластов.
29. Способ по п.28, в котором упомянутый коллагеновый гель в качестве агента, вызывающего контракцию, содержит клетки фибробластов из ткани, выбранной из группы, состоящей из мужской крайней плоти новорожденного, дермы, сухожилия, легкого, мочеиспускательного канала, пуповины, корнеальной стромы и кишечника.
30. Способ по п.26, в котором второй слой содержит эпидермальные клетки человека.
31. Способ по п.28, в котором упомянутый коллагеновый гель в качестве агента, вызывающего контракцию, содержит клетки фибробластов из ткани человека.
32. Способ по п.28, в котором используют клетки фибробластов, генетически модифицированные для усиления выработки компонентов внеклеточного матрикса.
33. Способ по п.32, в котором клетки фибробластов генетически модифицированы для усиления выработки компонента внеклеточного матрикса, выбранного из фактора роста, гормона, пептида и белка.
| КОМПОЗИЦИОННЫЙ ЭКВИВАЛЕНТ ЖИВОЙ КОЖИ, СПОСОБ ЕГО ПОЛУЧЕНИЯ, ТЕСТ-НАБОР | 1991 |
|
RU2135191C1 |
| WO 00/29553, 25.05.2000 | |||
| BUURMA В et al | |||
| Transplantation of human pulpar and gingival fibroblasts attached to syntetic scaffolds, european journal of oral science | |||
| Металлический водоудерживающий щит висячей системы | 1922 |
|
SU1999A1 |
| McGUIRE M.K | |||
| et al | |||
| A pilot study to evaluate a Tissue-Engineered ilayered Cell Therapy as an Alternative to Tissue from the palate // J | |||
| Periodontol | |||
| Станок для изготовления деревянных ниточных катушек из цилиндрических, снабженных осевым отверстием, заготовок | 1923 |
|
SU2008A1 |
Авторы
Даты
2013-11-20—Публикация
2007-03-05—Подача