Изобретение относится к медицине, а именно к хирургической стоматологии, челюстно-лицевой хирургии, оториноларингологии, и может быть использовано для закрытия оро-антрального сообщения при наличии периапикального очага инфекции на премоляре или моляре верхней челюсти, нарушающего целостность кортикальной пластины дна или стенки верхнечелюстного синуса и спаянного своей оболочкой со слизистой оболочкой верхнечелюстного синуса.
Известен способ пластического закрытия оро-антрального сообщения слизисто-надкостничным лоскутом из области преддверия полости рта (Под. ред. Т.Г. Робустовой «Хирургическая стоматология». М.: «Медицина», 1996 г., - 688 с., 134-135 с.). С наружной стороны альвеолярного отростка выкраивают и отделяют от кости слизисто-надкостничный лоскут трапециевидной формы. Иссекают слизистую оболочку вокруг лунки удаленного зуба, рассекают надкостницу у основания лоскута, перемещают его на область дефекта и подшивают к слизистой оболочке неба и краям раны. Методика закрытия оро-антрального сообщения слизисто-надкостничным лоскутом из области преддверия полости рта является наиболее широко применяемой хирургами-стоматологами в клинической практике.
Недостатками способа являются отсутствие остеогенеза в лунке удаленного зуба, которая по завершении заживления заполняется соединительно-тканным тяжем, соединяющим слизистую оболочку дна верхнечелюстного синуса и слизистую оболочку ротовой полости; наличие отека и иногда гематомы мягких тканей подглазничной области и щеки на стороне вмешательства; болевые ощущения после вмешательства, связанные с травмой мягких тканей при отслаивании слизисто-надкостничного лоскута.
Технический результат, достигаемый изобретением, заключается в достижении остеогенеза в области лунки удаленного зуба, снижении травматичности способа.
Заявленный технический результат достигается в способе закрытия оро-антрального сообщения, заключающемся в том, что эндоскоп вводят в верхнечелюстной синус трансназальным доступом, через лунку удаленного зуба вводят кюрету для отслаивания слизистой оболочки верхнечелюстного синуса, содержащую рабочую головку округлой формы, имеющую плоскую и выпуклую поверхности, образующие заостренную кромку, шейку, соединенную с рабочей головкой таким образом, что плоская поверхность головки образует с шейкой угол 130-134°, имеющую изгиб в 120-124° на расстоянии от головки, соизмеримом 2,4 длинам головки, и плавно переходящую в рукоятку, заводят рабочую головку между слизистой оболочкой и кортикальной пластиной дна верхнечелюстного синуса и под эндоскопическим контролем отслаивают слизистую оболочку не менее чем на 3 мм в периферическом направлении от края перфорационного дефекта по всему его периметру, в сформированное подслизистое пространство укладывают резорбируемую мембрану, перекрывая перфорационный дефект, в лунку удаленного зуба вводят остеотропный материал.
При обширном перфорационном дефекте слизистой оболочки дна верхнечелюстного синуса для дальнейшего отслаивания слизистой оболочки в необходимом объеме после отслаивания слизистой оболочки не менее чем на 3 мм в периферическом направлении от края перфорационного дефекта по всему его периметру в формируемое подслизистое пространство вводят желобоватый зонд, по которому проводят катетер для баллонного синуслифтинга в подслизистое пространство до границы отслоенной и неотслоенной слизистой оболочки дна верхнечелюстного синуса, и при помощи катетера для баллонного синуслифтинга осуществляют дальнейшее отслаивание слизистой оболочки.
Применение контроля эндоскопической техникой позволяет в течение всего вмешательства отслеживать состояние слизистой оболочки верхнечелюстного синуса, оценивать радикальность удаления периапикального воспалительного очага (киста, гранулема, кистогранулема, пародонтальная киста, инфецированная грануляционная ткань пародонтального кармана), полностью удалить патологическую ткань и не получить множественных разрывов слизистой оболочки верхнечелюстного синуса звездчатой формы с образованием языкообразных лоскутов по краям перфорационного дефекта, координировать действия инструментов, вводимых через лунку удаленного зуба, контролировать и при необходимости корректировать правильность введения мембраны для закрытия перфорационного дефекта слизистой оболочки верхнечелюстного синуса.
Использование специальной кюреты для отслаивания слизистой оболочки дна верхнечелюстного синуса позволяет отслаивать слизистую оболочку вокруг перфорационного дефекта. За счет расположения головки под углом к шейке и изгиба шейки кюрета позволяет отслаивать слизистую оболочку при наличии неровностей на поверхности костной ткани дна верхнечелюстного синуса.
Введение в формируемое подслизистое пространство желобоватого зонда позволяет провести катетер для баллонного синуслифтинга в подслизистое пространство до границы отслоенной и неотслоенной слизистой оболочки дна верхнечелюстного синуса и осуществить дальнейшее отслаивание слизистой оболочки при помощи катетера для баллонного синуслифтинга для формирования подслизистого пространства при обширном перфорационном дефекте слизистой оболочки дна верхнечелюстного синуса.
Закрытие перфорационного дефекта резорбируемой мембраной с перекрытием перфорационного дефекта в процессе заживления лунки препятствует врастанию в нее фиброзной ткани, образующейся по краям перфорационного дефекта слизистой оболочки верхнечелюстного синуса, создает условия для полноценного остеогенеза.
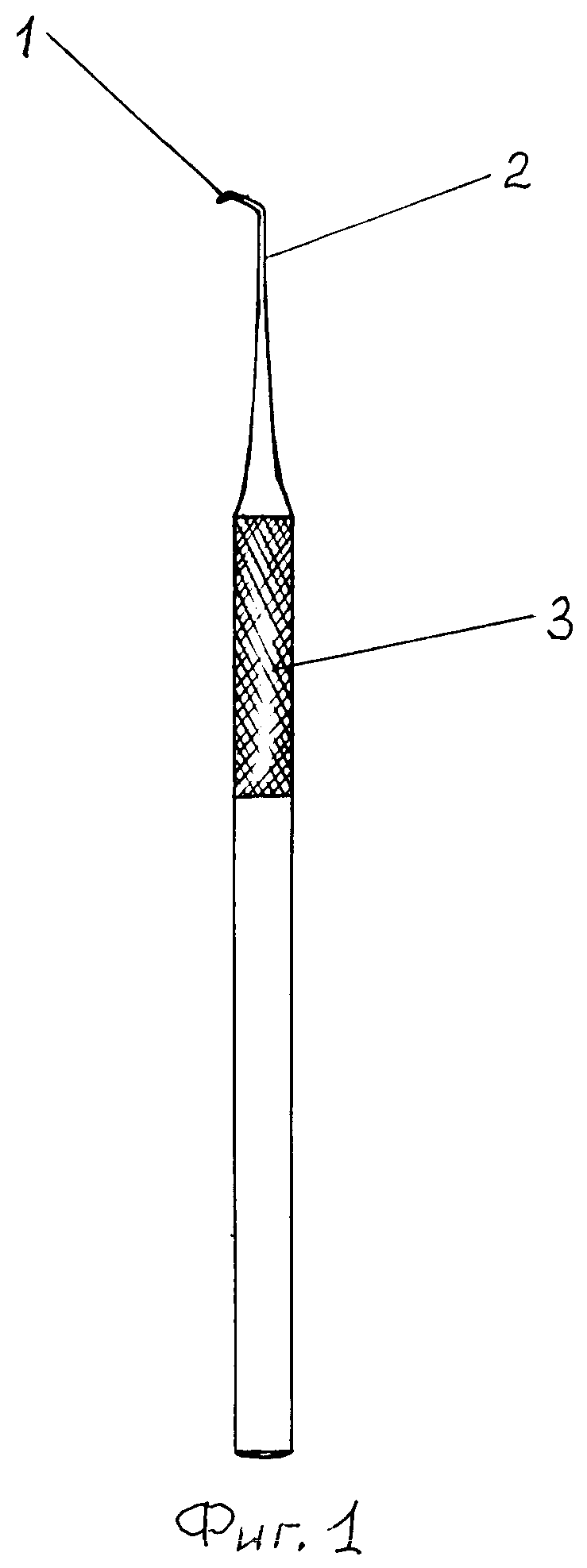
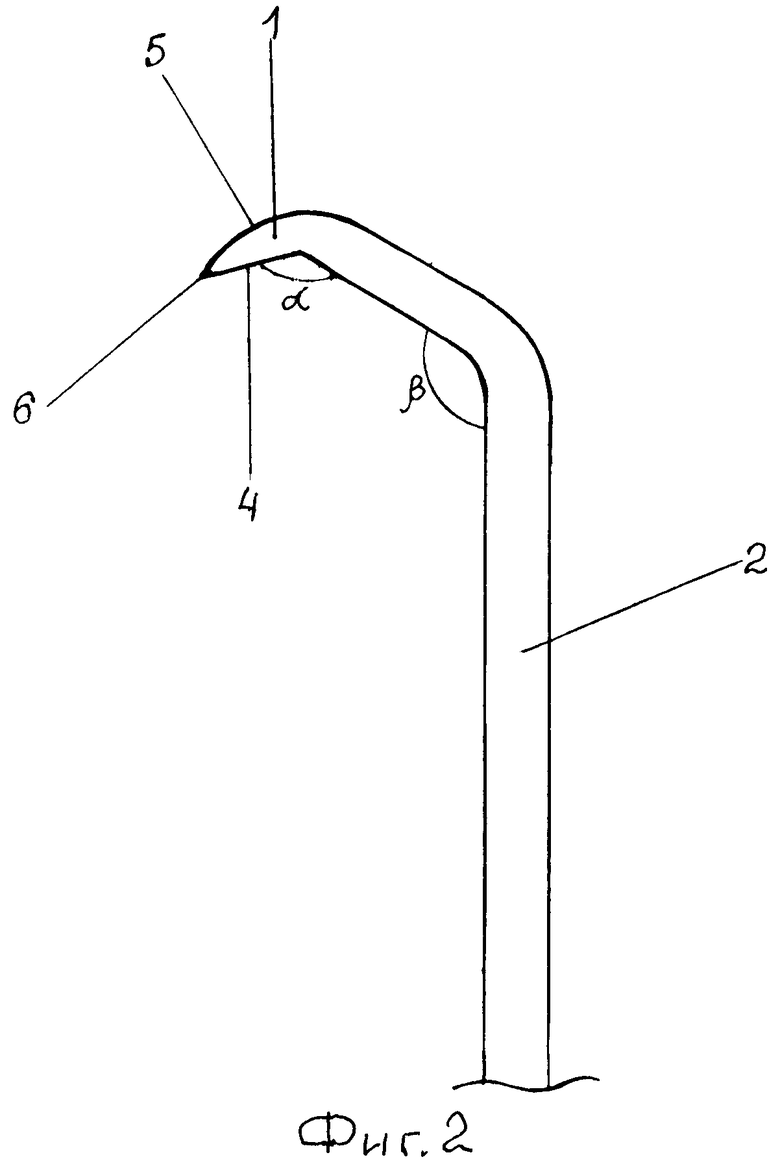
На фиг.1 представлена кюрета для отслаивания слизистой оболочки дна верхнечелюстного синуса, общий вид; на фиг.2 - рабочая часть кюреты; на фиг.3-6 - схема выполнения способа.
Способ осуществляют, например, следующим образом.
При проведении операции обязательно участие двух операторов: ЛОР-врача, обладающего навыками работы эндоскопической техникой, и хирурга-стоматолога или челюстно-лицевого хирурга.
Пациенту в условиях эндотрахеального наркоза выполняют инфильтрационную анестезию на верхней челюсти на стороне вмешательства. Трансназально в полость верхнечелюстного синуса через пункционное отверстие, сформированное в латеральной стенке нижнего носового хода, вводят эндоскоп и при помощи него обнаруживают периапикальный воспалительный очаг, нарушающий целостность кортикальной пластины дна или стенки верхнечелюстного синуса и спаянного своей оболочкой со слизистой верхнечелюстного синуса. Оценивают состояние слизистой оболочки верхнечелюстного синуса в пределах видимости, особое внимание уделяется области дна и передней стенки верхнечелюстного синуса, где предстоит производить вмешательство. Оценивают размер перфорационного дефекта слизистой оболочки верхнечелюстного синуса, ожидаемый после удаления зуба и периапикального воспалительного очага. Под эндоскопическим контролем атравматично удаляют причинный зуб. После удаления оценивают состояние слизистой оболочки верхнечелюстного синуса при помощи эндоскопа. Если периапикальный воспалительный очаг полностью или частично удален вместе с корнем (корнями) зуба, то оценивают размер перфорационного дефекта. Если после удаления корня (корней) зуба периапикальный воспалительный очаг остается спаянным со слизистой оболочкой верхнечелюстного синуса и перфорационного дефекта не образуется, его удаляют через лунку зуба под эндоскопическим контролем, что позволяет полностью удалить патологическую ткань и не получить множественных разрывов слизистой оболочки верхнечелюстного синуса звездчатой формы с образованием языкообразных лоскутов по краям перфорационного дефекта. Этот этап очень важен для дальнейшего хода операции, т.к. протяженные множественные разрывы звездчатой формы с образованием языкообразных лоскутов, распространяющиеся в стороны от перфорационного дефекта в слизистой оболочке верхнечелюстного синуса, не дают возможности на следующем этапе операции отслоить и поднять слизистую оболочку верхнечелюстного синуса.
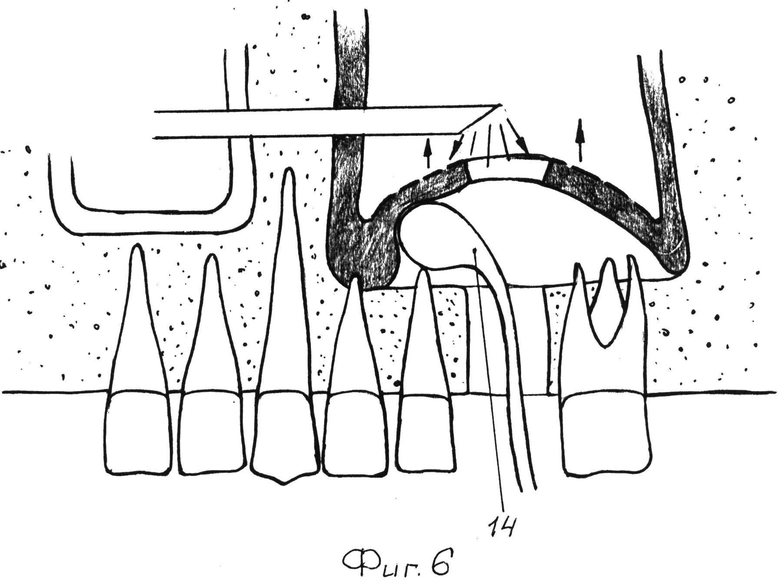
Для отслаивания слизистой оболочки верхнечелюстного синуса используют кюрету, содержащую рабочую головку 1 округлой формы, шейку 2 и рукоятку 3 (фиг.1, 2). Рабочая головка 1 (фиг.2) имеет плоскую 4 и выпуклую 5 поверхности, образующие острый край 6. Шейка 2 соединена с рабочей головкой 1 таким образом, что плоская поверхность 4 головки образует с шейкой угол α=130-134°. Шейка 2 имеет изгиб под углом β=120-124° на расстоянии от головки, соизмеримом 2,4 длинам головки 1. Шейка 2 плавно переходит в рукоятку 3.
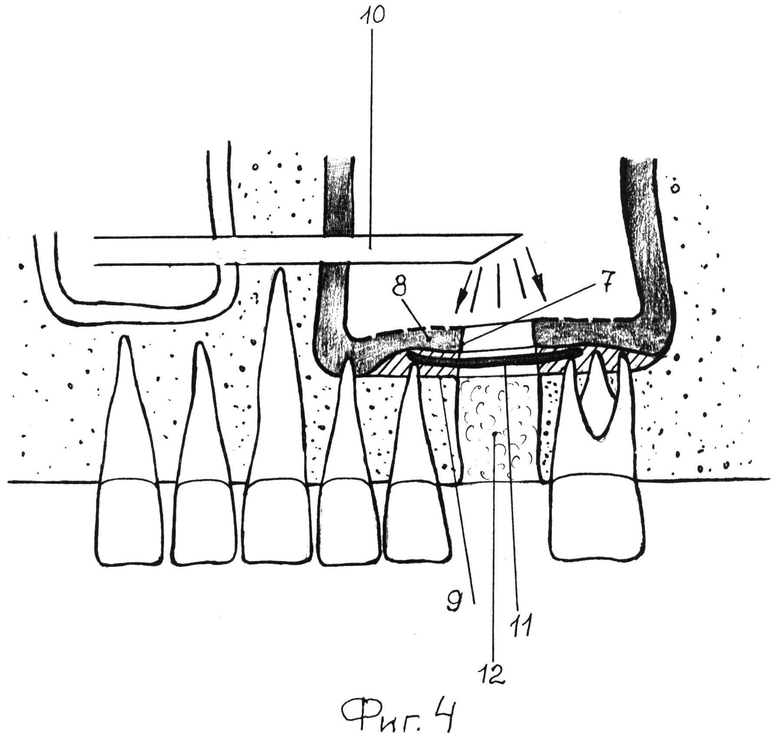
Рабочую головку 1 кюреты устанавливают на край перфорационного дефекта 7 таким образом, чтобы ее выпуклая поверхность 5 была обращена к слизистой оболочке 8 верхнечелюстного синуса, а острый край 6 опирался на кортикальную пластину 9 дна верхнечелюстного синуса, т.е. должна находиться между слизистой оболочкой 8 и кортикальной пластиной 9 дна верхнечелюстного синуса. Под контролем эндоскопа 10 рабочую головку 1 кюреты скользящими движениями продвигают по периметру перфорационного дефекта 7 между слизистой оболочкой 8 и кортикальной пластиной 9 дна верхнечелюстного синуса (фиг.3). После того, как слизистая оболочка отслоена от кортикальной пластины дна верхнечелюстного синуса по периметру перфорационного дефекта, начинают продвижение рабочей головки 1 от края в периферическом направлении по дну верхнечелюстного синуса. Отслоить слизистую оболочку верхнечелюстного синуса от его дна необходимо не менее чем на 3 мм в периферическом направлении от края перфорационного дефекта по всему его периметру.
При закрытии небольших перфорационных дефектов слизистой оболочки верхнечелюстного синуса, составляющих в диаметре 3-4 мм, вырезают резорбируемую мембрану 11 необходимой формы и размера, достаточного для перекрытия перфорационного дефекта 7, заводят ее через лунку зуба между отслоенной слизистой оболочкой 8 и кортикальной пластиной 9 дна верхнечелюстного синуса, равномерно расправляя ее (фиг.4). Когда мембрана полностью расправлена между слизистой оболочкой и кортикальной пластиной дна верхнечелюстного синуса, в лунку вводят остеотропный материал 12. Лунку ушивают наглухо.
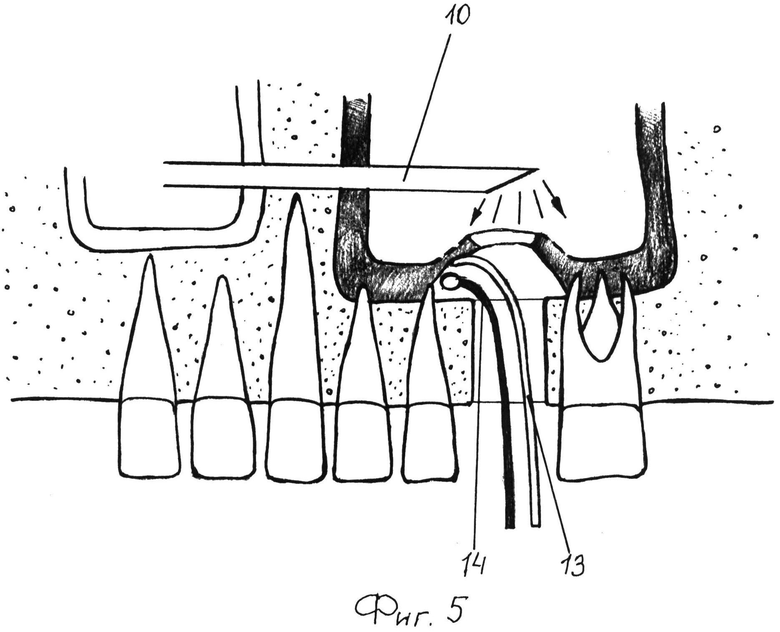
При обширном перфорационном дефекте слизистой оболочки дна верхнечелюстного синуса после отслаивания слизистой оболочки не менее чем на 3 мм в периферическом направлении от края перфорационного дефекта по всему его периметру в формируемое подслизистое пространство под контролем эндоскопа 10 заводят желобоватый зонд 13 (фиг.5). По желобоватому зонду 13 в формируемое подслизистое пространство заводят одноразовый катетер 14 из набора «Ballon-lift control)), при этом, когда катетер 14 изгибается по ходу зонда, слегка приподнимают зонд 13, чтобы продвинуть катетер до границы отслоенной и неотслоенной слизистой оболочки верхнечелюстного синуса. В резиновый наконечник одноразового катетера 14 нагнетают физраствор из шприца, при этом происходит отслаивание слизистой оболочки верхнечелюстного синуса от кортикальной пластины его дна в периферическом направлении от края перфорационного дефекта (фиг.6). Аналогичные действия производят по всему периметру перфорационного дефекта. В сформированное подслизистое пространство заводят и расправляют резорбируемую мембрану так, как это было описано выше.
Способ иллюстрируется следующим клиническим примером.
Пациент О. 34 года, обратился с жалобами на разрушение 15 зуба и периодические боли в области зубов верхней челюсти справа.
Объективно: лицо симметрично, подчелюстные лимфатические узлы не увеличены. Коронковая часть 15 зуба разрушена более 2/3, зуб изменен в цвете, перкуссия безболезненна. Пальпация по переходной складке безболезненна. Слизистая в области зубов верхней челюсти справа без признаков воспаления.
Наружный нос правильной формы по средней линии, кожа преддверия носа без изменений. Передняя риноскопия: слизистая оболочка полости носа розовая, влажная, перегородка носа по средней линии, в носовых ходах без патологического содержимого, носовое дыхание удовлетворительное с обеих сторон.
На 3DKT: в корневом канале 15 зуба прослеживаются следы пломбировочного материала, расширение периодонтальной щели, в области верхушки корня 15 зуба прослеживается очаг резорбции костной ткани округлой формы с неровной четкой границей 0.7/0.7 см, нарушающий целостность кортикальной пластины дна верхнечелюстного синуса. Расстояние от кортикальной пластины альвеолярного отростка до кортикальной пластины дна верхнечелюстного синуса в области 15 зуба 11-12.5 мм. Определяется утолщение слизистой оболочки верхнечелюстного синуса в проекции 15 зуба до 6-8 мм. Остиомеатальный комплекс без патологических изменений.
Диагноз: хронический гранулематозный периодонтит 15 зуба, хронический одонтогенный правосторонний верхнечелюстной синусит.
Лечение: В условиях эндотрахеального наркоза выполнена инфильтрационная анестезия слизистой оболочки Sol. Ultracaini 1:200000 1.7 мл латеральной стенки полости носа в нижнем носовом ходе, дна полости носа. Пазуха вскрыта через нижний носовой ход при помощи распатора. В просвете пазухи обнаружена утолщенная слизистая оболочка. Эндоскоп установлен с визуализацией зоны вмешательства. Выполнена инфильтрационная анестезия в области 15 зуба Sol. Ultracaini 1:200000 1.7 мл, 15 зуб удален вместе с гранулемой. При помощи эндоскопа оценена радикальность удаления гранулемы и размер перфорационного дефекта слизистой оболочки верхнечелюстного синуса, который составил примерно 5/5 мм. Произведен кюретаж лунки 15 зуба. При помощи кюреты, у которой рабочая головка расположена под углом 132° к шейке, шейка имеет изгиб под углом 122° на расстоянии от головки, равном 3.6 мм, а длина головки составляет 1.5 мм, произведена отслойка слизистой оболочки верхнечелюстного синуса в периферическом направлении от краев перфорационного дефекта на 3 мм по всему его периметру. В формируемое подслизистое пространство введен желобоватый зонд и по нему введен одноразовый катетер из набора «Ballon-lift control)) до границы отслоенной и неотслоенной слизостой оболочки. Посредством многократного постепенного нагнетания физраствора в резиновый наконечник катетера слизистая оболочка верхнечелюстного синуса отслоена от подлежащей костной ткани в периферическом направлении от краев перфорационного дефекта. Затем через лунку 15 зуба при помощи кюреты в сформированное подслизистое пространство введена и расправлена мембрана «Jason membrane». Радикальность перекрытия перфорационного дефекта мембраной контролировалась при помощи эндоскопа. После того, как мембрана была расправлена, лунка 15 зуба была заполнена материалом «Bio-oss» и ушита наглухо при помощи мембраны «Mucoderm» и шовного материала «Супрамид» 4/0 узловым швом. Костный дефект в нижнем носовом ходе был восстановлен местными тканями без наложения швов.
В послеоперационном периоде отека и болей в зоне вмешательства не отмечено. На рентгенограмме, выполненной через 6 месяцев после операции, в области отсутствующего 15 зуба прослеживался равномерный костный рисунок. Имплантация в позиции 15 зуба была проведена по стандартному протоколу.
Использование заявленного способа создает условия для полноценного остеогенеза, снижает травматичность операции.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПОДНЯТИЯ СЛИЗИСТОЙ ОБОЛОЧКИ ДНА ВЕРХНЕЧЕЛЮСТНОГО СИНУСА | 2013 |
|
RU2521850C1 |
| Способ поднятия слизистой оболочки дна верхнечелюстного синуса | 2015 |
|
RU2608702C1 |
| ДВУХЭТАПНАЯ РЕКОНСТРУКЦИЯ СЛИЗИСТОЙ ОБОЛОЧКИ ДЛЯ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ ДЛЯ ЗУБНОЙ ИМПЛАНТАЦИИ | 2008 |
|
RU2388420C2 |
| СПОСОБ ЭНДОНАЗАЛЬНОГО СИНУСЛИФТИНГА | 2020 |
|
RU2746032C1 |
| СПОСОБ РЕКОНСТРУКЦИИ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ ПРИ АДЕНТИИ И ВЕРХНЕЧЕЛЮСТНОМ СИНУСИТЕ | 2016 |
|
RU2611757C1 |
| Способ дентальной имплантации в боковых отделах верхней челюсти | 2019 |
|
RU2727863C1 |
| СПОСОБ ЛЕЧЕНИЯ БОЛЬНЫХ С ЧАСТИЧНОЙ ВТОРИЧНОЙ АДЕНТИЕЙ И АТРОФИЕЙ АЛЬВЕОЛЯРНОГО ОТРОСТКА ВЕРХНЕЙ ЧЕЛЮСТИ | 2011 |
|
RU2453285C1 |
| Способ выполнения доступа при открытом синус-лифтинге | 2024 |
|
RU2838796C1 |
| Способ пластики дистального отдела альвеолярного отростка верхней челюсти при хроническом полипозном верхнечелюстном синусите | 2019 |
|
RU2714169C1 |
| СПОСОБ СИНУСЛИФТИНГА ПРИ ДЕНТАЛЬНОЙ ЭНДООССАЛЬНОЙ ИМПЛАНТАЦИИ | 2003 |
|
RU2228722C1 |

Изобретение относится к медицине, а именно к хирургической стоматологии, и предназначено для использования при закрытии оро-антрального сообщения. Эндоскоп вводят в верхнечелюстной синус трансназальным доступом. Через лунку удаленного зуба вводят кюрету, содержащую рабочую головку округлой формы, имеющую плоскую и выпуклую поверхности, образующие заостренную кромку, шейку, соединенную с рабочей головкой таким образом, что плоская поверхность головки образует с шейкой угол 130-134°, имеющую изгиб в 120-124° на расстоянии от головки, соизмеримом 2,4 длинам головки, и плавно переходящую в рукоятку. Заводят рабочую головку между слизистой оболочкой и кортикальной пластиной дна верхнечелюстного синуса и под эндоскопическим контролем отслаивают слизистую оболочку не менее чем на 3 мм в периферическом направлении от края перфорационного дефекта по всему его периметру. В сформированное подслизистое пространство укладывают резорбируемую мембрану, перекрывая перфорационный дефект. В лунку удаленного зуба вводят остеотропный материал. При обширном перфорационном дефекте для дальнейшего отслаивания слизистой оболочки в формируемое подслизистое пространство вводят желобоватый зонд, по которому проводят катетер для баллонного синуслифтинга в подслизистое пространство до границы отслоенной и неотслоенной слизистой оболочки дна верхнечелюстного синуса. При помощи катетера для баллонного синуслифтинга осуществляют дальнейшее отслаивание слизистой оболочки. Способ позволяет создать условия для полноценного остеогенеза и снижает травматичность операции. 1 з.п. ф-лы, 1 пр., 6 ил.
1. Способ закрытия оро-антрального сообщения, заключающийся в том, что эндоскоп вводят в верхнечелюстной синус трансназальным доступом, через лунку удаленного зуба вводят кюрету для отслаивания слизистой оболочки верхнечелюстного синуса, содержащую рабочую головку округлой формы, имеющую плоскую и выпуклую поверхности, образующие заостренную кромку, шейку, соединенную с рабочей головкой таким образом, что плоская поверхность головки образует с шейкой угол 130-134°, имеющую изгиб в 120-124° на расстоянии от головки, соизмеримом 2,4 длинам головки, и плавно переходящую в рукоятку, заводят рабочую головку между слизистой оболочкой и кортикальной пластиной дна верхнечелюстного синуса и под эндоскопическим контролем отслаивают слизистую оболочку не менее чем на 3 мм в периферическом направлении от края перфорационного дефекта по всему его периметру, в сформированное подслизистое пространство укладывают резорбируемую мембрану, перекрывая перфорационный дефект, в лунку вводят остеотропный материал.
2. Способ по п.1, отличающийся тем, что при обширном перфорационном дефекте слизистой оболочки дна верхнечелюстного синуса после отслаивания слизистой оболочки не менее чем на 3 мм в периферическом направлении от края перфорационного дефекта по всему его периметру в формируемое подслизистое пространство вводят желобоватый зонд, по которому проводят катетер для баллонного синуслифтинга в подслизистое пространство до границы отслоенной и неотслоенной слизистой оболочки дна верхнечелюстного синуса, и при помощи катетера для баллонного синуслифтинга осуществляют дальнейшее отслаивание слизистой оболочки в необходимом объеме.
| СПОСОБ ЭНДОСКОПИЧЕСКОЙ ЦИСТЭКТОМИИ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ | 2010 |
|
RU2441609C1 |
| СПОСОБ УСТРАНЕНИЯ ОРОАНТРАЛЬНОГО СООБЩЕНИЯ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ И ПОЛОСТИ РТА | 2010 |
|
RU2423939C1 |
| Способ получения оттисков прессованием хлорвиниловой пленки | 1946 |
|
SU74048A1 |
| WO 2012039905 А1, 29.03.2012 | |||
| US 20100228227 A1, 09.09.2010 | |||
| ПИСКУНОВ С.З | |||
| и др., Консервативное и хирургическое лечение одонтогенного верхнечелюстного синусита, Курск, 2004, с.48-49, 59-60 | |||
| GANDHI S., FRANKLIN D.L., Presentation of a radicular cyst associated with a Primary Molar, European Archives of Paediatric Dentistry, 2008, March 1, p.45 | |||
Авторы
Даты
2014-07-20—Публикация
2013-05-30—Подача