Изобретение относится к медицине, а именно к хирургии, и может быть использовано для хирургического лечения рубцовых стриктур терминального отдела холедоха.
В подавляющем большинстве случаев рубцовые стриктуры терминального отдела холедоха возникают в результате хронических воспалительных процессов желчных протоков, а также травматического их повреждения при холецистэктомиии и иных оперативных пособиях, выполняемых на органах билио-панкреато-дуоденальной зоны. Основным методом хирургической коррекции рубцовых стриктур терминального отдела холедоха считается наложение холедоходуоденоанастомоза (Мовчун А.А., Ратникова Н.П., Тимошин А.Д. //Вестник Российской Академии медицинских наук, 1998. - N 6. - С.39-45).
Однако данные литературы свидетельствуют о недостаточной эффективности, большом количестве неудовлетворительных результатов данного вмешательства, обусловленных рефлюксом дуоденального содержимого в холедох через созданное соустье, приводящего к развитию послеоперационных осложнений: холангита и др. (Альперович Б.И., 1997; Бражникова Н.А., 1995; Шалимов А.А. и соавт., 1988; dos Santos J.S., 2005).
Неудовлетворенность существующими способами хирургического лечения рубцовых стриктур терминального отдела холедоха требует повышения эффективности проведенного оперативного пособия и снижения количества послеоперационных осложнений.
Проведенным поиском по научной и патентной литературе найдены разные способы хирургического лечения Рубцовых стриктур холедоха.
Описан способ хирургического лечения рубцовых стриктур терминального отдела холедоха путем формирования холедоходуоденостомии по Юрашу (Топографическая анатомия и оперативная хирургия, Т2, 2009, М., С.255-256). Выполняют доступ к оперируемым органам, мобилизуют двенадцаперстную кишку по Кохеру, выделяют элементы печеночно-двенадцатиперстной связки и визуализируют холедох на протяжении. Затем продольно рассекают холедох проксимальнее стриктуры на протяжении не менее 1-1,5 см. Соответственно холедохотомическому отверстию в поперечном направлении рассекают двенадцатиперстную кишку. После чего формируют холедоходуоденоанастомоз путем наложения отдельных узловых швов на сшиваемые края рассеченных органов.
Недостатком данного способа является отсутствие арефлюксного клапана в созданном анастомозе, что способствует развитию холангита вследствие рефлюкса дуоденального содержимого в холедох.
Известен способ хирургического лечения рубцовых стриктур терминального отдела холедоха путем наложения холедоходуоденоанастомоза (Патент РФ №2229849, опубликованный 10.06.2004), включающий формирование холедоходуоденоанастомоза путем соединения холедоха и двенадцатиперстной кишки наложением шва. Предварительно шовную нить обрабатывают раствором ксимедона в течение 30 мин, а общий желчный проток промывают раствором ксимедона. Атравматичную иглу с синтетической рассасывающейся нитью диаметром 4/0 вкалывают в стенку двенадцатиперстной кишки на расстоянии 3,5-4 мм от края со стороны серозной оболочки, проводят через мышечную оболочку, подслизистую основу, слизистую оболочку и выводят в просвет кишки. Затем направление иглы меняют на противоположное: иглу вкалывают в точку, расположенную между серозной и мышечной оболочкой двенадцатиперстной кишки, проводят изнутри кнаружи и выкалывают в точке на расстоянии 1,5-2 мм от края кишки, далее изнутри кнаружи, отступая от края на 2 мм, иглу с нитью проводят через всю толщу общего желчного протока и выводят на его серозной оболочке. Затем нити перекрещивают между собой и натягивают в противоположные стороны и в послеоперационном периоде промывают общий желчный проток и билиодигестивный анастомоз раствором ксимедона через дренаж и per os вводят ксимедон по 0,5 г четыре раза в сутки.
Недостатками описанного способа являются: 1) отсутствие арефлюксного клапана, что приводит к рефлюксу дуоденального содержимого в холедох в послеоперационном периоде и развитию холангита; 2) из-за возможного попадания слизистой 12-перстной кишки в линию анастомоза существует вероятность развития несостоятельности анастомоза или его рубцовой трансформации в отдаленном послеоперационном периоде.
Известен «Способ хирургического лечения рубцовых стриктур терминального отдела холедоха», описанный в патенте РФ №2008815, опубликованном 15.03.1994. Способ предусматривает поперечное рассечение двенадцатиперстной кишки и общего желчного протока, наложение анастомоза по типу «бок в бок» двухрядным швом и ликвидацию поданастомозного отдела. Рассекают серозный и продольный мышечный слой двенадцатиперстной кишки, циркулярный мышечный слой кишки расслаивают вдоль волокон. Затем мобилизуют общий желчный проток из печеночно-двенадцатиперстной связки у переходной складки брюшины. После чего перекрывают его просвет механическим скобочным швом. Холедохотомию выполняют на половину поперечного сечения, внутренним рядом непроникающих швов сопоставляют края ран холедоха и подслизистого слоя кишки, внешним - сшивают стенку общего желчного протока с серозно-мышечными слоями кишки.
Способ имеет недостатки: 1) существует вероятность неадекватного сопоставления слизистых желчного протока и кишки, что может привести к их интерпозиции, воспалению, заживлению вторичным натяжением, дальнейшему рубцеванию тканей области анастомоза и нарушению его проходимости; 2) возможно развитие негерметичности области анастомоза вследствие попадания секрета бруннеровых желез в подслизистый слой, развитие ферментативной альтерации тканей соустья; 3) отсутствие арефлюксного аппарата способствует развитию холангита; 4) сложность операции заключается в применении специальной оптической аппаратуры.
Описан «Способ хирургического лечения рубцовых стриктур терминального отдела холедоха» при помощи наложения холедоходуоденоанастомоза (Патент РФ №2196529, опубликованный 20.01.2003), включающий в себя продольно-поперечное рассечение стенок двенадцатиперстной кишки и холедоха и наложение соустья на месте стыка холедоха и двенадцатиперстной кишки. Предварительно, до выполнения рассечения стенок двенадцатиперстной кишки и холедоха, на переднюю стенку двенадцатиперстной кишки и переднюю стенку холедоха укладывают эластичную перфорированную трубку с двумя парами сквозных отверстий и щелевидной поперечной прорезью между ними, расположенными на середине трубки, после чего фиксируют ее кетгутовым узловым швом через вышеназванные отверстия и прорезь к стенкам двенадцатиперстной кишки и холедоха. После чего рассекают стенку двенадцатиперстной кишки под трубкой в продольном направлении и стенку холедоха в поперечном направлении. Затем концы трубки погружают в просветы двенадцатиперстной кишки и холедоха, после чего накладывают узловые серозно-мышечные швы между передними стенками холедоха и двенадцатиперстной кишки. При этом швы на холедохе накладывают выше линии разреза, а на двенадцатиперстной кишке - ниже нее.
Описанный способ имеет недостатки: 1) наличие в просветах желчного протока и кишки трубки приводит к нарушению коллоидного равновесия желчи, выпадению осадка и дальнейшему сужению анастомоза и нарушению его проходимости; 2) отсутствие арефлюксного механизма способствует развитию холангита; 3) присутствие чужеродного агента в двенадцаперстной кишке приводит к нарушению ее моторики, дуоденостазу и, как следствие, развитию рефлюкса дуоденального содержимого в холедох.
В патенте РФ №2294159, опубликованном 27.02.2007, описан способ хирургического лечения стриктур терминального отдела холедоха и недостаточности большого дуоденального сосочка у больных с хронической дуоденальной непроходимостью. Способ предусматривает наложение анастомоза между холедохом и двенадцатиперстной кишкой (ДПК). Выполняют полное выведение нижней горизонтальной ветви ДПК из-под корня брыжейки тонкой кишки, пересекают холедох в интрапанкреатической части, в области «брыжеечного» края нижнего угла ДПК создают «окно». Через окно проводят мобилизованный конец холедоха и укладывают поперек длинника ДПК, фиксируют заднюю стенку культи холедоха к стенке ДПК. Затем стенки ДПК фиксируют между собой, замыкая их вокруг холедоха. После этого вскрывают просвет ДПК и формируют холедоходуоденоанастомоз однорядным прецизионным швом. Затем погружают анастомоз двухрядным швом в складку между стенками ДПК.
Данный способ имеет недостатки: 1) ограниченность применения способа в случае недостаточной длины холедоха; 2) травматичность способа из-за необходимости обширной мобилизации панкреатодуоденального комплекса, которая может привести к развитию острого послеоперационного панкреатита.
Наиболее близким заявляемому способу, взятым за прототип, является «Способ хирургического лечения рубцовых стриктур терминального отдела холедоха» (А.А. Шалимов и соавт. «Хирургия печени и желчевыводящих путей»; Киев, «Здоровье», 1993 г., стр.428), предусматривающий выполнение доступа к оперируемым органам, рассечение париетальной брюшины, наложение холедоходуоденоанастомоза с формированием арефлюксного аппарата и ушивание операционной раны. При этом холедоходуоденоанастомоз с арефлюксным аппаратом накладывают по типу «конец в бок». Проводят лапаротомию длиной до 30 см ниже правой реберной дуги на 2-3 см. Лапаротомию осуществляют путем рассечения кожи, подкожной жировой клетчатки и далее наружной, внутренней косых мышц живота, поперечной мышцы. Брюшную полость вскрывают путем рассечения париетальной брюшины. Производят мобилизацию билио-дуоденального комплекса по Кохеру, элементов печеночно-двенадцаперстной связки и выделяют общий желчный проток. Проксимальный конец пересеченного общего желчного протока захватывают пинцетом за край задней стенки, натягивают кпереди и ножницами отделяют от воротной вены на протяжении не менее 3 см. При этом сохраняют сосуды, питающие общий желчный проток, чтобы не вызвать его ишемию. Если общий желчный проток не расширен или незначительно расширен, его заднюю стенку обычно рассекают в продольном направлении на протяжении до 10 мм, что способствует увеличению диаметра последующего анастомоза. Дистальную культю протока прошивают и перевязывают. Проксимальный конец протока низводят так, чтобы он располагался поперек передней стенки кишки и соединялся с ней путем наложения серо-серозных швов поперек задней стенки протока и на уровне его конца. Накладывают узловые швы через все слои общего желчного протока и двенадцатиперстной кишки узелками внутрь, добиваясь тщательного сопоставления слизистых оболочек. После ушивания задней и передней губ анастомоза проток инвагинируют посредством наложения трех-четырех серозно-мышечных швов на переднюю стенку двенадцатиперстной кишки.
Недостатком прототипа является:
1) вероятность развития рефлюкса дуоденального содержимого в холедох, так как культя протока находится в просвете кишки, что впоследствии способствует развитию холангита, анастомозита;
2) существует вероятность развития несостоятельности анастомоза указанным способом, так как возникает натяжение сшиваемых тканей.
Задачей заявляемого изобретения является повышение эффективности хирургического лечения больных с рубцовыми стриктурами терминального отдела холедоха, исключающего развитие рефлюкса дуоденального содержимого в холедох и развитие холангита.
Технический результат заявляемого способа заключается в повышении эффективности хирургического лечения рубцовых стриктур терминального отдела холедоха за счет предотвращения рефлюкса дуоденального содержимого в холедох, приводящего к развитию холангита.
Технический результат данного способа хирургического лечения рубцовых стриктур терминального отдела холедоха достигается тем, что выполняют доступ к оперируемым органам, рассекают париетальную брюшину, накладывают холедоходуоденоанастомоз с формированием арефлюксного аппарата с последующим ушиванием раны. После выполнения доступа париетальную брюшину рассекают вдоль верхней части двенадцатиперстной кишки и начального отдела ее нисходящей части. Луковицу двенадцатиперстной кишки мобилизуют и отворачивают книзу, ретродуоденальный отдел холедоха обнажают; после чего на задней стенке двенадцатиперстной кишки, отступив на 2 см краниальнее и на 2 см каудальнее от предполагаемого дуоденотомического отверстия, в поперечном направлении накладывают 4-6 адвентициально-мышечных швов. Затем в ретродуоденальной части рассекают холедох в продольном направлении на 13-15 мм и формируют холедохотомическое отверстие, после чего в проекции холедохотомического отверстия рассекают заднюю стенку двенадцатиперстной кишки в поперечном направлении на 13-15 мм и формируют дуоденотомическое отверстие. Края холедохотомического и дуоденотомического отверстий берут на два шва-держалки, разводят в стороны и на края нижней и верхней полуокружностей дуоденотомического отверстия накладывают соответственно нижний и верхний провизорные полукисетные швы таким образом, чтобы между вколами и выколами лигатур верхнего и нижнего провизорных полукисетных швов было расстояние не менее 5 мм. При этом при наложении нижнего провизорного полукисетного шва вкол иглы выполняют со стороны слизистой двенадцатиперстной кишки, иглу проводят через все слои двенадцатиперстной кишки, выкол выполняют со стороны адвентиции и далее, вкол - со стороны адвентиции, а выкол со стороны слизистой двенадцатиперстной кишки с захватом всех ее слоев. Верхний провизорный полукисетный шов выполняют путем наложения непроникающих в просвет двенадцатиперстной кишки адвентициально-мышечных швов. Далее формируют нижнюю губу анастомоза, для чего на края нижних полуокружностей, соответственно, холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха накладывают 4-5 отдельных узловых швов, соединяя между швами-держалками стенки холедоха и двенадцатиперстной кишки. После чего нижний провизорный полукисетный шов затягивают и завязывают. Затем формируют верхнюю губу анастомоза, для чего на края верхних полуокружностей, соответственно, холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха накладывают 4-5 отдельных узловых швов, соединяя между швами-держалками стенки холедоха и двенадцаперстной кишки. Швы-держалки удаляют. Верхний провизорный полукисетный шов затягивают и завязывают.
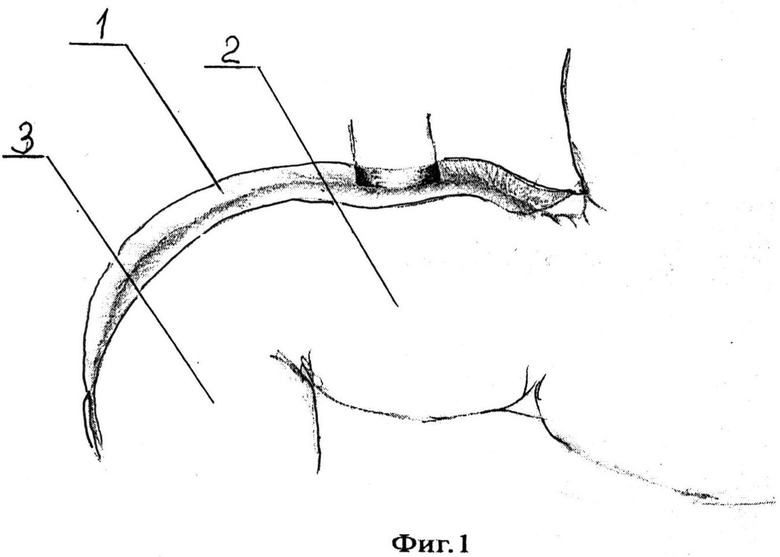
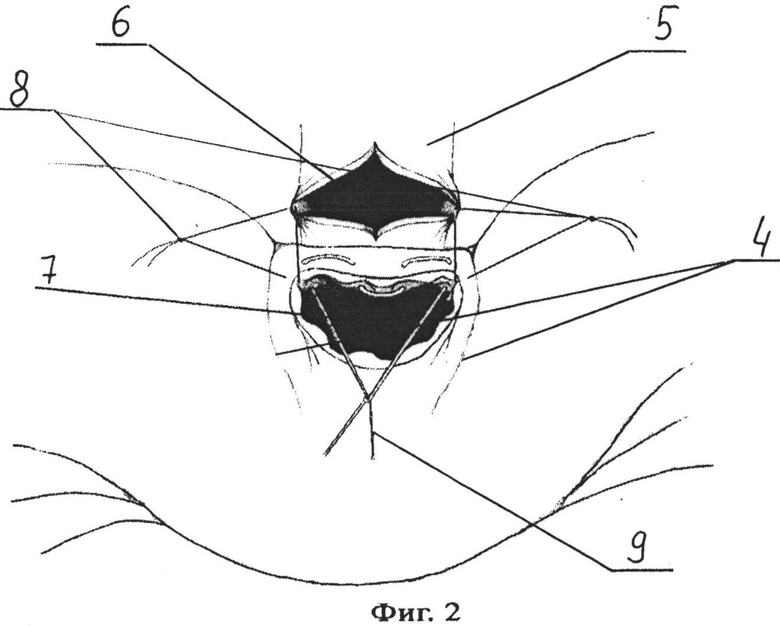
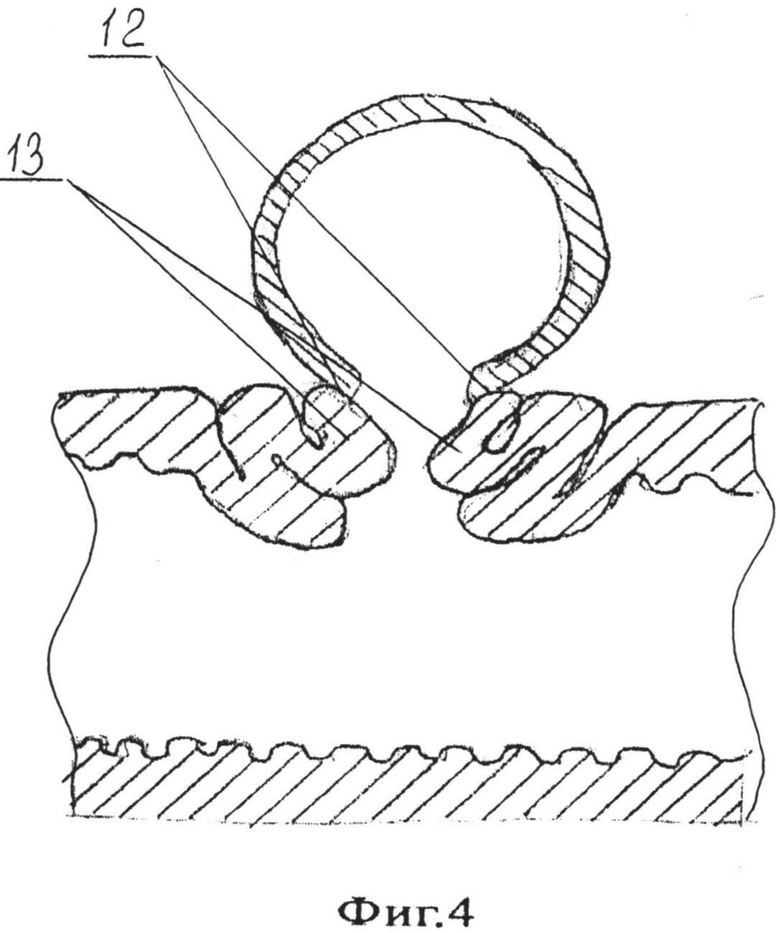
Предлагаемый способ поясняется иллюстративным материалом, приведенным на фиг. 1- 4. На фиг. 1 представлено условное изображение рассеченной париетальной брюшины вдоль верхней части двенадцаперстной кишки и начального отдела ее нисходящей части, где 1 - холедох, 2 - верхняя часть двенадцатиперстной кишки, 3 - нисходящая часть двенадцаперстной кишки, 4 - рассеченная париетальная брюшина. На фиг. 2 - представлено условное изображение холедохотомического и дуоденотомического отверстий и наложенный нижний провизорный полукисетный шов, где 5 - ретродуоденальная часть холедох, 6 - холедохотомическое отверстие, 7 - дуоденотомическое отверстие, 8 - швы-держалки, 9 - нижний провизорный полукисетный шов. На фиг. 3 - представлено условное изображение наложенного верхнего провизорного полукисетного шва и сформированной нижней губы анастомоза, где 10 - верхний провизорный полукисетный шов, 11 - нижняя губа холедоходуоденоанастомоза. На фиг. 4 представлено условное изображение сформированного холедоходуоденоанастомоза с арефлюксным аппаратом во фронтальном разрезе, где 12 - просвет холедоха, 13 - арефлюксный аппарат, сформированный за счет нижнего и верхнего полукисетных швов.
Подробное описание способа.
В операционной под эндотрахеальным наркозом в положении больного на спине с подведенным валиком под спину выполняют лапаротомию параллельно и ниже на 2-3 см правой реберной дуги. Рассекают кожу, подкожную жировую клетчатку, поверхностную фасцию, наружную, внутреннюю косые мышцы живота и далее поперечную мышцу. После чего рассекают предбрюшинную клетчатку и брюшину. Используя брюшные зеркала, разводят края раны для обеспечения доступа к операционному полю. Париетальную брюшину 1 рассекают вдоль верхней части двенадцатиперстной кишки 2 и начального отдела ее нисходящей части 3 (Фиг. 1), луковицу двенадцатиперстной кишки мобилизуют и отворачивают книзу, ретродуоденальный отдел холедоха обнажают. После чего на задней стенке двенадцатиперстной кишки, отступив на 2 см краниальнее и на 2 см каудальнее от предполагаемого дуоденотомического отверстия, в поперечном направлении накладывают 4-6 адвентициально-мышечных швов 4. Затем в ретродуоденальной части скальпелем рассекают холедох 5 в продольном направлении на 13-15 мм и формируют холедохотомическое отверстие 6. После чего в проекции холедохотомического отверстия скальпелем рассекают заднюю стенку двенадцатиперстной кишки в поперечном направлении на 13-15 мм и формируют дуоденотомическое отверстие 7. Затем края холедохотомического и дуоденотомического отверстий берут на два шва-держалки 8, разводят в стороны. На края нижней и верхней полуокружностей дуоденотомического отверстия накладывают соответственно нижний 9 и верхний провизорные полукисетные швы таким образом, чтобы между вколами и выколами лигатур верхнего и нижнего провизорных полукисетных швов было расстояние не менее 5 мм. При этом при наложении нижнего провизорного полукисетного шва вкол иглы выполняют со стороны слизистой двенадцатиперстной кишки, иглу проводят через все слои двенадцатиперстной кишки, выкол выполняют со стороны адвентиции и далее, вкол - со стороны адвентиции, а выкол со стороны слизистой двенадцатиперстной кишки с захватом всех ее слоев (Фиг. 2). Верхний провизорный полукисетный шов 10 выполняют путем наложения непроникающих в просвет двенадцатиперстной кишки адвентициально-мышечных швов; далее формируют нижнюю губу анастомоза 11, для чего на края нижних полуокружностей, соответственно, холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха накладывают 4-5 отдельных узловых швов, соединяя между швами-держалками стенки холедоха и двенадцатиперстной кишки (Фиг. 3). Нижний провизорный полукисетный шов 9 затягивают и завязывают. Далее формируют верхнюю губу анастомоза, для чего на края верхних полуокружностей, соответственно, холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха накладывают 4-5 отдельных узловых швов, соединяя между швами-держалками стенки холедоха и двенадцаперстной кишки. Швы-держалки удаляют. Верхний провизорный полукисетный шов 10 затягивают и завязывают, завершая наложение холедоходуоденоанастомоза 12 с формированием арефлюксного аппарата 13 (Фиг. 4). Производят тщательный контроль гемостаза. Далее послойно ушивают операционную рану, при этом дренируя брюшную полость полихлорвиниловой трубкой, подведенной к зоне сформированного анастомоза.
Практическая реализуемость заявляемого способа подтверждается следующими клиническими примерами.
Пример 1. Пациент Д., 73 лет, поступил в хирургическое отделение клиники РостГМУ, с диагнозом: желчно-каменная болезнь, рубцовая стриктура терминального отдела холедоха, полный наружный желчный свищ, хронический рецидивирующий холангит. Выполнена операция по заявляемой методике. В операционной под эндотрахеальным наркозом в положении больного на спине с подведенным валиком под спину выполнили лапаротомию параллельно и ниже на 2 см правой реберной дуги. Рассекли кожу, подкожную жировую клетчатку, поверхностную фасцию, наружную, внутреннюю косые мышцы живота и далее поперечную мышцу. После чего рассекли предбрюшинную клетчатку и брюшину. Используя брюшные зеркала, развели края раны для обеспечения доступа к операционному полю. Париетальную брюшину 1 рассекли вдоль верхней части двенадцатиперстной кишки 2 и начального отдела ее нисходящей части 3 (Фиг. 1), луковицу двенадцатиперстной кишки отмобилизовали и отвернули книзу, ретродуоденальный отдел холедоха обнажили. После чего на задней стенке двенадцатиперстной кишки, отступив на 2 см краниальнее и на 2 см каудальнее от предполагаемого дуоденотомического отверстия, в поперечном направлении наложили 4 адвентициально-мышечных шва 4 нитями Викрил 3/0. Затем в ретродуоденальной части скальпелем рассекли холедох 5 в продольном направлении на 13 мм и сформировали холедохотомическое отверстие 6. После чего в проекции холедохотомического отверстия скальпелем рассекли заднюю стенку двенадцатиперстной кишки в поперечном направлении на 13 мм и сформировали дуоденотомическое отверстие 7. Затем края холедохотомического и дуоденотомического отверстий взяли на два шва-держалки 8, используя нити капрон №3, развели в стороны и на края нижней и верхней полуокружностей дуоденотомического отверстия наложили соответственно нижний 9 и верхний провизорные полукисетные швы нитями викрил 3/0 таким образом, чтобы между вколами и выколами лигатур верхнего и нижнего провизорных полукисетных швов осталось расстояние 5 мм. При этом при наложении нижнего провизорного полукисетного шва вкол иглы выполнили со стороны слизистой двенадцатиперстной кишки, иглу провели через все слои двенадцатиперстной кишки, выкол выполнили со стороны адвентиции и далее, вкол - со стороны адвентиции, а выкол со стороны слизистой двенадцатиперстной кишки с захватом всех ее слоев (Фиг. 2). Верхний провизорный полукисетный шов 10 выполнили путем наложения непроникающих в просвет двенадцатиперстной кишки адвентициально-мышечных швов. Далее сформировали нижнюю губу анастомоза 11, для чего на края нижних полуокружностей, соответственно, холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха наложили 4 отдельных узловых шва нитями викрил 3/0, соединив между швами-держалками стенки холедоха и двенадцатиперстной кишки (Фиг. 3). Нижний провизорный полукисетный шов 9 затянули и завязали. Далее сформировали верхнюю губу анастомоза, для чего на края верхних полуокружностей, соответственно, холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха наложили 4 отдельных узловых шва нитями викрил 3/0, соединив между швами-держалками стенки холедоха и двенадцаперстной кишки. Швы-держалки удалили. Верхний провизорный полукисетный шов 10 затянули и завязали, завершив наложение холедоходуоденоанастомоза 12 с формированием арефлюксного аппарата 13 (Фиг. 4). Произвели тщательный контроль гемостаза. Далее послойно ушили операционную рану, при этом дренировали брюшную полость полихлорвиниловой трубкой, подведенной к зоне сформированного анастомоза.
Послеоперационный период протекал гладко, без осложнений. Больной получал антибактериальную, гепатотропную терапии. На 10 сутки послеоперационного периода выписан в удовлетворительном состоянии. При контрольных осмотрах через один, три и шесть месяцев состояние удовлетворительное. В отдаленном послеоперационном периоде не выявлены признаки холангита.
Пример 2. Пациент Ю., 34 лет, поступил в хирургическое отделение клиники РостГМУ, с диагнозом: желчно-каменная болезнь, ятрогенная рубцовая стриктура терминального отдела холедоха, полный наружный желчный свищ, хронический рецидивирующий холангит, состояние после лапароскопической холецистэктомии.
Выполнена операция по заявляемой методике. В операционной под эндотрахеальным наркозом в положении больного на спине с подведенным валиком под спину выполнили лапаротомию параллельно и ниже на 2 см правой реберной дуги. Рассекли кожу, подкожную жировую клетчатку, поверхностную фасцию, наружную, внутреннюю косые мышцы живота и далее поперечную мышцу. После чего рассекли предбрюшинную клетчатку и брюшину. Используя брюшные зеркала, развели края раны для обеспечения доступа к операционному полю. Париетальную брюшину 1 рассекли вдоль верхней части двенадцатиперстной кишки 2 и начального отдела ее нисходящей части 3, луковицу двенадцатиперстной кишки отмобилизовали и отвернули книзу, ретродуоденальный отдел холедоха обнажили. После чего на задней стенке двенадцатиперстной кишки, отступив на 2 см краниальнее и на 2 см каудальнее от предполагаемого дуоденотомического отверстия, в поперечном направлении наложили 6 адвентициально-мышечных швов 4 нитями викрил 3/0. Затем в ретродуоденальной части скальпелем рассекли холедох 5 в продольном направлении на 15 мм и сформировали холедохотомическое отверстие 6. После чего в проекции холедохотомического отверстия скальпелем рассекли заднюю стенку двенадцатиперстной кишки в поперечном направлении на 15 мм и сформировали дуоденотомическое отверстие 7. Затем края холедохотомического и дуоденотомического отверстий взяли на два шва-держалки 8, используя нити капрон №3, развели в стороны и на края нижней и верхней полуокружностей дуоденотомического отверстия наложили соответственно нижний 9 и верхний провизорные полукисетные швы нитями викрил 3/0 таким образом, чтобы между вколами и выколами лигатур верхнего и нижнего провизорных полукисетных швов осталось расстояние 6 мм. При этом при наложении нижнего провизорного полукисетного шва вкол иглы выполнили со стороны слизистой двенадцатиперстной кишки, иглу провели через все слои двенадцатиперстной кишки, выкол выполнили со стороны адвентиции и далее, вкол - со стороны адвентиции, а выкол со стороны слизистой двенадцатиперстной кишки с захватом всех ее слоев (Фиг. 2). Верхний провизорный полукисетный шов 10 выполнили путем наложения непроникающих в просвет двенадцатиперстной кишки адвентициально-мышечных швов. Далее сформировали нижнюю губу анастомоза 11, для чего на края нижних полуокружностей, соответственно, холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха наложили 5 отдельных узловых швов нитями викрил 3/0, соединив между швами-держалками стенки холедоха и двенадцатиперстной кишки (Фиг. 3). Нижний провизорный полукисетный шов 9 затянули и завязали. Далее сформировали верхнюю губу анастомоза, для чего на края верхних полуокружностей, соответственно, холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха наложили 5 отдельных узловых швов нитями викрил 3/0, соединив между швами-держалками стенки холедоха и двенадцаперстной кишки. Швы-держалки удалили. Верхний провизорный полукисетный шов 10 затянули и завязали, завершив наложение холедоходуоденоанастомоза 12 с формированием арефлюксного аппарата 13 (Фиг. 4). Произвели тщательный контроль гемостаза. Далее послойно ушили операционную рану, при этом дренировали брюшную полость полихлорвиниловой трубкой, подведенной к зоне сформированного анастомоза.
Послеоперационный период протекал гладко, без осложнений. Больной получал антибактериальную, гепатотропную терапии. На 8 сутки послеоперационного периода выписан в удовлетворительном состоянии. При контрольных осмотрах через один, три и шесть месяцев состояние удовлетворительное. В отдаленном послеоперационном периоде не выявлены признаки холангита.
Предлагаемый способ был применен в хирургическом отделении клиники РостГМУ у 14 пациентов, оперированных по поводу рубцовых стриктур терминального отдела холедоха. Во всех случаях не был выявлен рефлюкс дуоденального содержимого в холедох, а в отдаленном послеоперационном периоде не отмечено клинических проявлений холангита. Метод апробирован в клинике и может быть рекомендован к использованию в профильных хирургических стационарах.
Таким образом, предлагаемый способ позволяет повысить эффективность хирургического лечения рубцовых стриктур терминального отдела холедоха и снизить количество осложнений за счет предотвращения рефлюкса дуоденального содержимого в холедох.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ формирования надпапиллярного чресдивертикулярного холедоходуоденоанастомоза под контролем эндоскопической ультрасоногорафии при протяженной стриктуре дистального отдела холедоха и большого дуоденального сосочка | 2023 |
|
RU2822019C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПРОТЯЖЕННЫХ СТРИКТУР ДИСТАЛЬНОГО ОТДЕЛА ХОЛЕДОХА | 2009 |
|
RU2401647C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ БОЛЬНЫХ С МЕХАНИЧЕСКОЙ ЖЕЛТУХОЙ | 2006 |
|
RU2302831C1 |
| СПОСОБ НАЛОЖЕНИЯ АНТИРЕФЛЮКСНОГО ХОЛЕДОХОЕЮНОАНАСТОМОЗА | 2011 |
|
RU2470592C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПРОДЛЕННЫХ СТРИКТУР ТЕРМИНАЛЬНОГО ОТДЕЛА ХОЛЕДОХА И НЕДОСТАТОЧНОСТИ БОЛЬШОГО ДУОДЕНАЛЬНОГО СОСОЧКА У БОЛЬНЫХ С ХРОНИЧЕСКОЙ ДУОДЕНАЛЬНОЙ НЕПРОХОДИМОСТЬЮ | 2005 |
|
RU2294159C1 |
| ПОЛУЗАКРЫТЫЙ СПОСОБ НАЛОЖЕНИЯ ХОЛЕДОХОДУОДЕНОАНАСТОМОЗА | 1999 |
|
RU2186534C2 |
| СПОСОБ НАЛОЖЕНИЯ БИЛИОДИГЕСТИВНОГО АНАСТОМОЗА ПРИ ДОБРОКАЧЕСТВЕННЫХ ЗАБОЛЕВАНИЯХ ВНЕПЕЧЕНОЧНЫХ ЖЕЛЧНЫХ ПУТЕЙ | 2011 |
|
RU2463002C1 |
| СПОСОБ ФОРМИРОВАНИЯ АРЕФЛЮКСНОГО ХОЛЕДОХОЕЮНОАНАСТОМОЗА ПРИ ГАСТРЭКТОМИИ | 2016 |
|
RU2665181C2 |
| СПОСОБ РЕКОНСТРУКЦИИ ПИЩЕВАРИТЕЛЬНОГО ТРАКТА ПОСЛЕ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ И ЭКСТИРПАЦИИ ЖЕЛУДКА С ВОССТАНОВЛЕНИЕМ ФИЗИОЛОГИЧЕСКОЙ И АНАТОМИЧЕСКОЙ ЦЕЛОСТНОСТИ | 2016 |
|
RU2636881C1 |
| СПОСОБ ХОЛЕДОХОДУОДЕНОСТОМИИ | 1991 |
|
RU2008815C1 |
Изобретение относится к медицине, а именно к хирургии, и может быть использовано для хирургического лечения рубцовых стриктур терминального отдела холедоха. Выполняют доступ к оперируемым органам. Рассекают париетальную брюшину вдоль верхней части двенадцатиперстной кишки и начального отдела ее нисходящей части. Луковицу двенадцатиперстной кишки мобилизуют и отворачивают книзу. Ретродуоденальный отдел холедоха обнажают. На задней стенке двенадцатиперстной кишки, отступив на 2 см краниальнее и на 2 см каудальнее от предполагаемого дуоденотомического отверстия, в поперечном направлении накладывают 4-6 адвентициально-мышечных швов. В ретродуоденальной части рассекают холедох в продольном направлении на 13-15 мм. Формируют холедохотомическое отверстие. В проекции холедохотомического отверстия рассекают заднюю стенку двенадцатиперстной кишки в поперечном направлении на 13-15 мм. Формируют дуоденотомическое отверстие. Края холедохотомического и дуоденотомического отверстий берут на два шва-держалки и разводят в стороны. На края нижней и верхней полуокружностей дуоденотомического отверстия накладывают соответственно нижний и верхний провизорные полукисетные швы. Швы накладывают таким образом, чтобы между вколами и выколами лигатур верхнего и нижнего провизорных полукисетных швов было расстояние не менее 5 мм. При наложении нижнего провизорного полукисетного шва вкол иглы выполняют со стороны слизистой двенадцатиперстной кишки. Иглу проводят через все слои двенадцатиперстной кишки. Выкол выполняют со стороны адвентиции и далее, вкол - со стороны адвентиции, а выкол со стороны слизистой двенадцатиперстной кишки с захватом всех ее слоев. Верхний провизорный полукисетный шов выполняют путем наложения непроникающих в просвет двенадцатиперстной кишки адвентициально-мышечных швов. Формируют нижнюю губу анастомоза. На края нижних полуокружностей холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха накладывают 4-5 отдельных узловых швов, соединяя между швами-держалками стенки холедоха и двенадцатиперстной кишки. Нижний провизорный полукисетный шов затягивают и завязывают. Формируют верхнюю губу анастомоза. На края верхних полуокружностей холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха накладывают 4-5 отдельных узловых швов, соединяя между швами-держалками стенки холедоха и двенадцаперстной кишки. Швы-держалки удаляют. Верхний провизорный полукисетный шов затягивают и завязывают, формируя холедоходуоденоанастомоз с арефлюксным аппаратом. Ушивают операционную рану. Способ обеспечивает повышение эффективности хирургического лечения рубцовых стриктур терминального отдела холедоха, предотвращение рефлюкса дуоденального содержимого в холедох и развития холангита за счет формирования холедоходуоденоанастомоза с надежным арефлюксным аппаратом. 4 ил., 2 пр.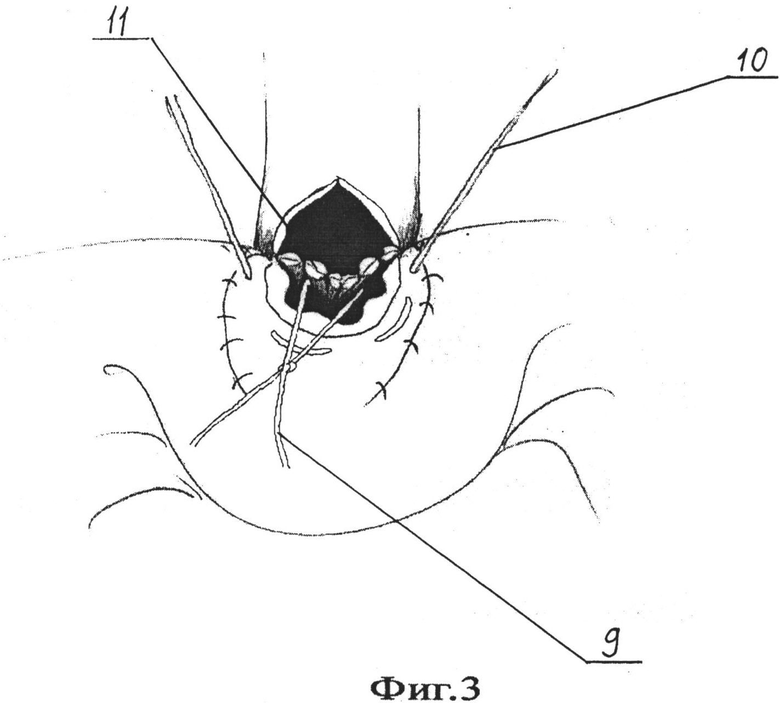
Способ хирургического лечения рубцовых стриктур терминального отдела холедоха, включающий выполнение доступа к оперируемым органам, рассечение париетальной брюшины, наложение холедоходуоденоанастомоза с формированием арефлюксного аппарата и ушивание операционной раны, отличающийся тем, что париетальную брюшину рассекают вдоль верхней части двенадцатиперстной кишки и начального отдела ее нисходящей части, луковицу двенадцатиперстной кишки мобилизуют и отворачивают книзу, ретродуоденальный отдел холедоха обнажают, после чего на задней стенке двенадцатиперстной кишки, отступив на 2 см краниальнее и на 2 см каудальнее от предполагаемого дуоденотомического отверстия, в поперечном направлении накладывают 4-6 адвентициально-мышечных швов, затем в ретродуоденальной части рассекают холедох в продольном направлении на 13-15 мм и формируют холедохотомическое отверстие, после чего в проекции холедохотомического отверстия рассекают заднюю стенку двенадцатиперстной кишки в поперечном направлении на 13-15 мм и формируют дуоденотомическое отверстие, затем края холедохотомического и дуоденотомического отверстий берут на два шва-держалки, разводят в стороны и на края нижней и верхней полуокружностей дуоденотомического отверстия накладывают соответственно нижний и верхний провизорные полукисетные швы таким образом, чтобы между вколами и выколами лигатур верхнего и нижнего провизорных полукисетных швов было расстояние не менее 5 мм, при этом при наложении нижнего провизорного полукисетного шва вкол иглы выполняют со стороны слизистой двенадцатиперстной кишки, иглу проводят через все слои двенадцатиперстной кишки, выкол выполняют со стороны адвентиции и далее, вкол - со стороны адвентиции, а выкол со стороны слизистой двенадцатиперстной кишки с захватом всех ее слоев; верхний провизорный полукисетный шов выполняют путем наложения непроникающих в просвет двенадцатиперстной кишки адвентициально-мышечных швов; далее формируют нижнюю губу анастомоза, для чего на края нижних полуокружностей, соответственно, холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха накладывают 4-5 отдельных узловых швов, соединяя между швами-держалками стенки холедоха и двенадцатиперстной кишки, после чего нижний провизорный полукисетный шов затягивают и завязывают; после чего формируют верхнюю губу анастомоза, для чего на края верхних полуокружностей, соответственно, холедохотомического и дуоденотомического отверстий через все слои двенадцатиперстной кишки и холедоха накладывают 4-5 отдельных узловых швов, соединяя между швами-держалками стенки холедоха и двенадцаперстной кишки, швы-держалки удаляют, а верхний провизорный полукисетный шов затягивают и завязывают.
| ШАЛИМОВ А.А | |||
| Хирургия печени и желчевыводящих путей | |||
| Способ изготовления фанеры-переклейки | 1921 |
|
SU1993A1 |
| СПОСОБ НАЛОЖЕНИЯ АНТИРЕФЛЮКСНОГО ХОЛЕДОХОЕЮНОАНАСТОМОЗА | 2011 |
|
RU2470592C1 |
| СПОСОБ СОЕДИНЕНИЯ ОБМОТКИ СТАТОРА ТРЕХФАЗНОГО АСИНХРОННОГО ДВИГАТЕЛЯ, ПЕРЕКЛЮЧАЕМОЙ НА РАЗНЫЕ ЧИСЛА ПОЛЮСОВ | 1926 |
|
SU12146A1 |
| ГАЛЬПЕРИН Э.И | |||
| Руководство по хирургии желчных путей | |||
| Пломбировальные щипцы | 1923 |
|
SU2006A1 |
| MASANORI ARAMAKI | |||
| Choledochoduodenostomy: simple side-to-side anastomosis | |||
| Способ восстановления хромовой кислоты, в частности для получения хромовых квасцов | 1921 |
|
SU7A1 |
Авторы
Даты
2014-11-10—Публикация
2013-11-06—Подача