Изобретение относится к области медицины, а именно к травматологии и ортопедии, и может быть использовано при лечении приобретенных дефектов (кисты, ложные суставы, переломы костей, сопровождающиеся образованием дефектов), а также дефицита (атрофии) костной ткани.
Известен способ замещения дефекта костной ткани при использовании аллопластического материала. При этом используются аллотрансплантаты, консервация которых осуществляется путем замораживания или обработки различными консервантами (Волков М.В., Бережной А.Л., Вирабов С.В. Замещение дефектов костей аллопластическим материалом по методу «вязанки хвороста» // Ортопедия, травматология и протезирование: Респ. межвед. сб., Киев, 1983, Вып.13, С.10-14).
Недостатком данного способа является тот факт, что клеточные элементы аллотрансплантатов при пересадке всегда погибают. Мертвая кость фактически становится инородным телом, процессы перестройки аллотрансплантатов сопровождаются инвазией сосудов и образованием новой кости, но лишь за счет клеток окружающих тканей. К недостаткам следует также отнести высокий риск иммунного отторжения и опасность переноса вирусов к реципиенту.
Известен способ замещения дефекта костной ткани аутологичной костью (Белоусов А.Е. Пластическая, реконструктивная и эстетическая хирургия. - Спб.: Гиппократ, 1998. С.590-603). В качестве аутотрансплантатов наиболее часто используют: ребра, диафиз малоберцовой кости, метафизов лучевой и большеберцовой костей, подвздошной кости, суставов пальцев стопы и др.
Данный способ имеет ряд недостатков. Дополнительная операция, выполняемая для забора аутологической кости, вызывает болезненность в донорском месте и может вызвать послеоперационную постоянную боль, сверхчувствительность, нестабильность таза, инфекцию и парестезию. Эти осложнения достигают 30%. Более того, количество кости, которое может быть взято, ограничено. Удлиняются сроки лечения в связи с тем, что органотипическое восстановление кости (полная перестройка трансплантата в соответствии с механическими условиями) происходит лишь через 2-2,5 года, а сроки иммобилизации составляют 8-12 мес. Функциональные исходы при значительных дефектах костей неопределенны. Это связано с тем, что частота несращения аутотрансплантатов с воспринимающим костным ложем остается высокой (до 30% и более). Значительное снижение механической прочности некровоснабжаемых трансплантатов проявляется их частыми патологическими переломами (до 58% и более после пересадки длинных трансплантатов). Высокая чувствительность лишенной питания кости к инфекции приводит к развитию гнойных осложнений.
Наиболее близким к заявленному способу является способ замещения дефектов костной ткани с использованием костнозамещающего цемента - криптонита, в составе которого имеются форполимер, изоцианат для полимеризации, полиол и порошок карбоната кальция. Криптонит благодаря введению карбоната кальция обладает хорошей остеокондуктивностью за счет пористости.
Однако недостатком указанного способа является то, что криптонит, являясь полимерным материалом, никогда полностью не деградирует. После реакции полимеризации имеется остаточное количество изоцианата, входящего в состав криптонита, что иногда может вызывать реакции раздражения для кожи и риниты, нарушения функции дыхания, вплоть до развития профессиональной астмы. Кроме того, в процессе полимеризации и при введении цемента в ткани температура цемента может достигать 43-45°С.
В основу изобретения положена задача, заключающаяся в разработке способа замещения костной ткани путем заполнения дефектов костной ткани пластичным костнозамещающим материалом, максимально приближенным по составу и физико-химическим свойствам к кости человека, не изменяющим температуру в процессе полимеризации, обладающим выраженной способностью к адгезии и остеоинтеграции и имеющим естественную систему пор, которая способствует восстановлению кости посредством прорастания кровеносных сосудов и миграции костных клеток.
При этом техническим результатом является сокращение сроков и улучшение результатов хирургического вмешательства.
Достижение вышеуказанного технического результата обеспечивается тем, что в способе замещения костной ткани в качестве костнозамещающего материала используют биодеградируемый материал следующего состава, % мас.: биологический гидроксиапатит - 50-52, фосфат магния - 30-32, гидрофосфат кальция - 8-10, гидроокись кальция - 4,8-5,3, альгинат натрия - остальное, при этом в качестве связующего используют казеин в виде аммиачного раствора при соотношении порошковой массы биодеградируемого материала к аммиачному раствору казеина 1:1-1,5.
Использование в качестве костнозамещающего материала биодеградируемого материала следующего состава, % мас.: биологический гидроксиапатит - 50-52, фосфат магния - 30-32, гидрофосфат кальция - 8-10, гидроокись кальция - 4,8-5,3, альгинат натрия - остальное, при этом в качестве связующего используют казеин в виде аммиачного раствора при соотношении порошковой массы биодеградируемого материала к аммиачному раствору казеина 1:1-1,5, обеспечивает возможность замещения костной ткани пластичным материалом, максимально приближенным по составу и физико-химическим свойствам к кости человека, не изменяющим температуру в процессе полимеризации, обладающим выраженной способностью к адгезии и остеоинтеграции и имеющим естественную систему пор, которая способствует восстановлению кости посредством прорастания кровеносных сосудов и миграции костных клеток.
Способ замещения костной ткани осуществляется следующим образом.
Для получения биодеградируемого материала, используемого в качестве костнозамещающего материала, производят подготовку исходных компонентов, которая включает в себя получение фракций порошков гидроксиапатита, фосфата магния, гидрофосфата кальция, гидроокиси кальция с размерами частиц до 40 мкм. Эта операция заключается в просеивании порошков через сита соответствующих размеров. Порошок фосфата магния готовится смешиванием оксида магния и 70% ортофосфорной кислоты в соотношении 1:1,18. Полученный фосфат магния измельчался в шаровой мельнице. Полученные фракции порошков смешиваются в шаровой мельнице в течение 180 минут. Реактивы, используемые для изготовления биодеградируемого материала, имеют марку «чда» или «хч». Далее смесь высушивается при температуре 180-250°С в течение 20-30 минут для удаления адсорбированной воды. Сушка наполнителя при температуре ниже 180°С приводит к более длительному времени обработки, а сушка при температуре выше 250°С нецелесообразна, поскольку не влияет на свойства материала. Далее к порошковой массе добавляется альгинат натрия и полученная смесь еще раз перемешивается в шаровой мельнице в течение 30-40 минут.
Используемый в качестве связующего казеин получается в результате взаимодействия обезжиренного молока с 10% лимонной кислотой при непрерывном помешивании; казеин осаждается в виде зерен. Температура осаждения 37°С; кислотность массы должна соответствовать рН 4,6-4,8. Кислоту добавляют в течение 8-10 мин. После осаждения выпавший осадок перемешивают 10-15 мин. Для лучшего уплотнения зерна промывают 3-4 раза дистиллированной водой при температуре 30°С. После промывки казеин-сырец содержит около 60% влаги. Перед сушкой эту воду удаляют прессованием. После прессования казеин измельчается. Измельченный казеин сушится при температуре 25-30°С в течение 15-20 часов. Далее для применения казеина в качестве связующего в биодеградируемом материале готовится 5-10% раствор аммиака для растворения казеина при следующих соотношениях компонентов: 1 вес. ч. казеина и 3 вес.ч. для 5% раствора аммиака, 1 вес. ч. казеина и 1,5 вес.ч. для 10% раствора аммиака. После растворения казеина и получения гомогенной вязкой массы далее добавляется 5% раствор гидрофосфата кальция, растворенного в 10% растворе ортофосфорной кислоты, в количестве 137,5 мл CaHPO4 на 1 л растворенного казеина. После изготовления порошок биодеградируемого материала для стерилизации помещают в пакет для стерилизации и запаивают. Затем подвергают облучению дозой 11 кГр.
При использовании биодеградируемого материала все твердые предварительно высушенные компоненты перемешивают в шаровой мельнице в течение 180 минут, кроме альгината натрия.
За 15-20 минут до планируемого замещения костной ткани биодеградируемым материалом для формирования рабочей пасты к порошку биодеградируемого материала добавляют аммиачный раствор казеина при соотношении порошковой массы к аммиачному раствору казеина 1:1÷1,5 и перемешивают в течение 1 -2 минут. При добавлении казеина в соотношении меньше 1 порошок биодеградируемого материала не проявляет эластичных свойств и рассыпается. Добавление же казеина в соотношении более 1,5 приводит к потере пластичных свойств материала.
Далее полученную смесь берут в руки, предварительно смочив перчатки дистиллированной водой или физиологическим раствором, и мнут до получения пластичного состояния. Далее руками материалу придается необходимая форма и он вводится в костную полость, установив при необходимости в нужное положение костные отломки или имплантаты. Все манипуляции необходимо проводить аккуратно, не допуская попадания материала на окружающие мягкие ткани. Время затвердевания материала составляет 10-12 минут, поэтому все манипуляции с материалом должны быть произведены в течение 15 минут. Обязательным условием для использования материала является то, что места для укладки и окружающие ткани должны быть сухие. При заполнении дефекта необходимо учитывать, что материал на 20% увеличивается в объеме при взаимодействии с телесной жидкостью.
Благодаря своему составу материал абсолютно не токсичен, может быть противопоказан только лицам с индивидуальной непереносимостью, как и многие другие препараты. Несомненным преимуществом его использования является то, что в процессе полимеризации температура материала не меняется. Материал пластичен и обладает выраженной способностью к адгезии, остеоинтеграции и главное, в отличие от других материалов, полностью биодеградирует с образованием полноценной костной ткани в течение 1-1,5 лет.
Кроме того, оптимальным для применения во время операций является время и условия приготовления материала: материал при комнатной температуре в условиях операционной смешивается в течение 2 мин, схватывается за 4-5 мин, получение пластичной массы через 10-15 мин. Время полного застывания материала - 4-8 часов, в зависимости от степени осушенности операционного поля.
Способ замещения костной ткани подтверждается следующими конкретными примерами.
Пример 1. В межрегиональный ортопедический центр поступил больной К., 36 лет, с диагнозом растяжение и разрыв передней и задней крестообразной связки коленного сустава. Выполнена ревизионная артроскопическая пластика передней крестообразной связки правого коленного сустава сухожилием m.Quadriceps dex., Notch - пластика.
В ходе операции был взят сухожильный трансплантат 10 см из средней порции связки с костной пробкой из надколенника. В дефект кости в области верхнего полюса надколенника введен биодеградируемый материал для замещения костной ткани, обладающий свойствами биодеградации, остеоиндукции и стимулирующий репаративный остеогенез. При этом использовался биодеградируемый материал следующего состава, % мас.: биологический гидроксиапатит - 52, фосфат магния - 32, гидрофосфат кальция - 10, гидроокись кальция - 5,3, альгинат натрия - 0,7. В качестве связующего использовался казеин в виде аммиачного раствора при соотношении порошковой массы биодеградируемого материала к аммиачному раствору казеина, равном 1:1.
Репаративная регенерация костной ткани в послеоперационный период сопровождается изменением скоростей биохимических процессов (табл.1): повышением в периферической крови маркеров костеобразования (остеокальцин, кальций), показателя резорбции костной ткани (CrossLaps). Также было выявлено, что содержание кальция имеет тенденцию к увеличению (табл.1) его уровня в организме, что необходимо для адекватной регенерации костной ткани.
Данные биохимического анализа крови подтверждаются данными рентгенологического исследования.
Качественные изменения системного метаболизма костной ткани подтверждаются данными рентгеновского исследования. При денситометрическом анализе мультиланарных томограмм получены абсолютные значения плотности в области дефекта.
На фиг. 1 представлен снимок РКТ через 3 мес после операции (левый надколенник на фиг. 1 справа - 4 года после операции, правый надколенник - 3 месяца).
В правом надколеннике (фиг. 1, слева) определяется формирование новой костной ткани в месте дефекта. На границе между родной костью и новообразованной имеется зона кистевидной дегенерации в виде «полоски просветления» (время после операции без применения цемента для замещения костной ткани - 4 года). На надколеннике справа нет четкой границы между родной костью и вновь формирующейся костной тканью, то есть формирование идет за счет остеокондуктивных свойств материала.
Кроме того, процент закрытия дефекта в обоих случаях примерно одинаков. Принимая во внимание сроки после операции, можно предполагать, что скорость регенерации и восстановления целостности дефекта в случае применения цемента для замещения костной ткани выше в 3-4 раза.
На фиг.2 представлен снимок РКТ, VR реконструкция, 3 мес после операции, материал полностью заполняет дефект костной ткани надколенника.
В послеоперационном дефекте правого надколенника (фиг. 2, слева) достоверно определяется гиперденсный плотный материал, занимающий весь объем полости. По плотности материал визуально аналогичен костной ткани надколенника. Края дефекта ровные без грубых проявлений компенсаторного гиперотоза. Реактивные инфильтративные изменения в перифокальной зоне отсутствуют.
На фиг. 3 представлен снимок РКТ 3 мес после операции, плотный материал в дефекте надколенника.
На МР реконструкции в саггитальной проекции дефект надколенника заполнен гиперденсным материалом (фиг. 3). Показатели плотности «нормальной» костной ткани надколенника и сформированной ткани в области дефекта схожие. Патологической полоски просветления на границе этих тканей не отмечено.
Пример 2. В межрегиональный ортопедический центр поступила больная О., 39 лет, с диагнозом травматический вывих правого плеча, з/перелом большого бугорка правой плечевой кости, со смещением костных отломков. Была проведена открытая репозиция, МОС большого бугорка правой плечевой кости с использованием биодеградируемого материала для замещения костной ткани. Костные отломки зачищены, срепонированы и сопоставлены. Зафиксированы пластиной для накостного остеосинтеза. Костный дефект (1×2 см) заполнен биодеградируемым материалом следующего состава, % мас.: биологический гидроксиапатит - 52, фосфат магния - 32, гидрофосфат кальция - 10, гидроокись кальция - 5,3, альгинат натрия - 0,7. В качестве связующего использовался казеин в виде аммиачного раствора при соотношении порошковой массы биодеградируемого материала к аммиачному раствору казеина, равном 1:1.
При анализе биохимических показателей крови были выявлены изменения, аналогичные таковым в первом случае. Благодаря составу материала организм насыщается необходимыми микроэлементами, их уровень в сыворотке крови характеризуется минимальным стандартным отклонением и, более того, содержание кальция также увеличивается (табл.2).
Известно, что при большинстве состояний, характеризующихся сопряженностью резорбции и синтеза костной ткани, остеокальцин может считаться адекватным маркером скорости ремоделирования кости, а в тех ситуациях, когда резорбция и синтез костной ткани разобщены, специфическим маркером костеобразования.
В динамике наблюдения были выявлены изменения содержания маркеров остеогенеза в сыворотке крови. К 30-му дню наблюдения повышалось содержание CrossLaps (повышение уровня которого в свою очередь коррелировало с уровнем содержания остеокальцина), что можно объяснить стимуляцией образования коллагена путем воздействия на биосинтез РНК и ДНК и включения аминокислот в клетки. Таким образом, активация резорбтивных процессов параллельно приводит к компенсаторному увеличению активности остеобластов, о чем свидетельствует повышение уровня в период формирования регенерата специфического индикатора костеобразования - остеокальцина (Rifas L., Fausto A., Scott M.J., Avioli V., Welgus H.G. Expression of metalloproteinases and tissue inhibitors of metalloproteinases in human osteoblast - like cells: differentiation is associated with repression of metalloproteinase biosynthesis// Endocrinology. - 1994. - V.134. - P. 213-221). Благодаря образующимуся в процессе активации остеокластов ферментному коктейлю происходит расщепление белков (Delaisse J.M., Vaes G. Mechanism of mineral solubilization and matrix degradation in osteoclastic bone resorbtion/ Biology and physiology of the osteoclast. B.R. Rifldn &C.V. Gay, eds. - CRC Press. Boca Raton, FL. - 1992. - P. 289-314). После удаления органических молекул остеокласты приступают к резорбции гидроксиапатита, во время этого процесса увеличивается концентрация ионов кальция, и его высокая концентрация в лакунах, образующихся в результате резорбции, вызывает активацию ряда рецепторов на клеточной мембране, включает АТФазу, протеинкиназу, реорганизует цитоскелет клеток, влияет на адгезию (AdebanjoO.A., Shankar V.S., Pazianas M., Zaidi A., Simon В., Huang C.L., Zaidi M. Modulation of the osteoclast Ca2+ receptor by extracellular protons: possible linkage between Ca2+ sensing and extracellular acidification//Biochem. Biophys. Res. Common. - 1994. - V.199. - P. 742-747. Hall T.J. Reapraisal of the effect of extracellular calcium on osteoblastic bone resorbtion// Biochem. Biophys. Res. Common. - 1994. - V.202. - P. 456-462).
Повышение концентрации кальция и фосфора в окружающей среде способствует запуску образования вокруг материала новых микрокристаллов кальцийфосфата. В свою очередь они быстро интегрируются с коллагеном и по типу «ползучего» остеогенеза осуществляют быстрое образование полноценной кости (LeGeros R.Z. Apatites in biological systems // Prog. Cristal. Growth. Charact. - 1981. - V.4. - P. 1-45/LeGeros R.Z. Calcium phosphates in oral biology and medicine. - Basel. - 1991. - 221 p.).
При рентгеновском исследовании мультиланарных томограмм получены абсолютные значения плотности в области дефекта.
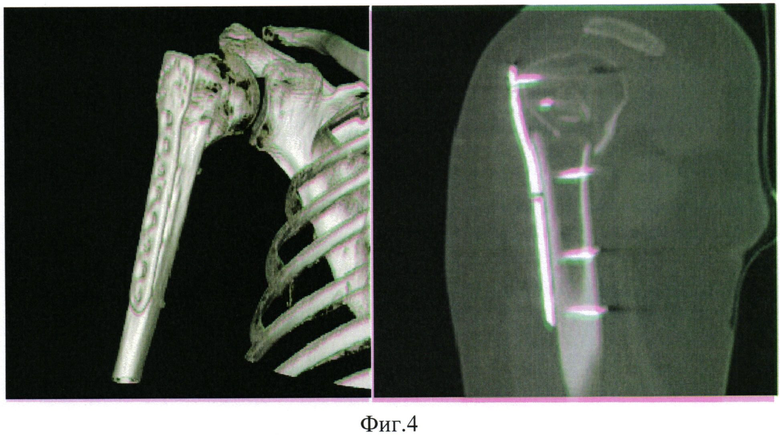
На фиг. 4 представлен снимок РКТ, реконструкция, 1 мес после операции МОС правой плечевой кости.
В месте дефекта правой плечевой кости (фиг. 4) определяется формирование новой костной ткани в области интереса. В области отломков отсутствует снижение оптической плотности костной ткани. «Островки» более плотных включений указывают на активный процесс восстановления костной ткани. Пластина принимает анатомическую форму, уменьшая травматизацию и раздражение окружающих тканей.
Предлагаемым способом было пролечено 14 пациентов с дефектами костной ткани различной этиологии. Применение костнозамещающего материала позволило сократить сроки восстановления функций оперированных конечностей в 2-3 раза. Анатомическо-функциональный результат лечения по системе Маттиса - Любошица - Шварцберга (Шварцберг И.Л. Методика оценки отдаленных результатов лечения переломов длинных трубчатых костей // Ортопедия, травматология. - 1980. - №3, С.52-55; Любошиц И.А. Анатомо-функциональная оценка исходов лечениябольных с переломами длинных трубчатых костей и их последствий / И.А. Любошиц, Э.Р. Маттис // Ортопедия, травматология. 1980. №3. С.47-52) расценен как хороший или отличный в 100% случаев.
Таким образом, предлагаемый способ заполнения дефектов костной ткани биодеградируемым материалом для ее замещения может быть использован во время всех операций, когда необходимо заполнить дефекты костной ткани. Практической реализацией заявленного способа были показаны преимущества предлагаемого способа замещения дефекта, его практическая выполнимость и клиническая полезность.
| название | год | авторы | номер документа |
|---|---|---|---|
| БИОДЕГРАДИРУЕМЫЙ МАТЕРИАЛ ДЛЯ ЗАМЕЩЕНИЯ КОСТНОЙ ТКАНИ | 2014 |
|
RU2552943C1 |
| ОСТЕОГЕННЫЙ БИОРЕЗОРБИРУЕМЫЙ МАТЕРИАЛ ДЛЯ ЗАМЕЩЕНИЯ КОСТНЫХ ДЕФЕКТОВ И СПОСОБ ЕГО ПОЛУЧЕНИЯ | 2012 |
|
RU2504405C1 |
| ОТВЕРЖДАЕМЫЙ БИОКОМПОЗИЦИОННЫЙ МАТЕРИАЛ ДЛЯ ЗАМЕЩЕНИЯ КОСТНЫХ ДЕФЕКТОВ | 2012 |
|
RU2508131C2 |
| БИОСОВМЕСТИМЫЙ КОСТНОЗАМЕЩАЮЩИЙ МАТЕРИАЛ И СПОСОБ ПОЛУЧЕНИЯ ЕГО | 2012 |
|
RU2494721C1 |
| СПОСОБ ЛЕЧЕНИЯ ЗАМЕДЛЕННОЙ КОНСОЛИДАЦИИ, НЕСРАСТАЮЩИХСЯ ПЕРЕЛОМОВ ТРУБЧАТЫХ КОСТЕЙ | 2014 |
|
RU2572004C1 |
| БИОРЕЗОРБИРУЕМЫЙ КОМПОЗИЦИОННЫЙ МАТЕРИАЛ ДЛЯ РЕКОНСТРУКЦИИ КОСТНОЙ ТКАНИ | 2024 |
|
RU2834481C1 |
| КОСТНОЗАМЕЩАЮЩИЙ МАТЕРИАЛ | 2018 |
|
RU2800886C2 |
| КОЛЛАГЕНОВЫЙ МАТРИКС ИЛИ ГРАНУЛИРОВАННАЯ СМЕСЬ КОСТНОЗАМЕЩАЮЩЕГО МАТЕРИАЛА | 2020 |
|
RU2822395C2 |
| Нанодисперсный керамический биодеградируемый материал для замещения дефектов костной ткани челюстей | 2022 |
|
RU2824854C2 |
| Остеопластический материал для замещения дефектов костной ткани | 2024 |
|
RU2824989C1 |



Изобретение относится к области медицины, а именно к травматологии и ортопедии, и может быть использовано при лечении приобретенных дефектов, таких как кисты, ложные суставы, переломы костей, сопровождающиеся образованием дефектов, а также атрофии костной ткани. Описан способ замещения костной ткани, в котором в качестве костнозамещающего материала используют биодеградируемый материал следующего состава, % мас.: биологический гидроксиапатит - 50-52, фосфат магния - 30-32, гидрофосфат кальция - 8-10, гидроокись кальция - 4,8-5,3, альгинат натрия - остальное, при этом в качестве связующего используют казеин в виде аммиачного раствора при соотношении порошковой массы биодеградируемого материала к аммиачному раствору казеина 1:1-1,5. Техническим результатом является сокращение сроков и улучшение результатов хирургического вмешательства. 4 ил., 2 табл., 2 пр.
Способ замещения костной ткани путем заполнения дефектов костнозамещающим материалом, отличающийся тем, что в качестве костнозамещающегося материала используют биодеградируемый материал следующего состава, % мас.:
Биологический гидроксиапатит - 50-52,
Фосфат магния - 30-32,
Гидрофосфат кальция - 8-10,
Гидроокись кальция - 4,8-5,3,
Альгинат натрия - остальное,
при этом в качестве связующего используют казеин в виде аммиачного раствора при соотношении порошковой массы биодеградируемого материала к аммиачному раствору казеина 1:1-1,5.
| RU 2012124465 A, 20.12.2013 | |||
| ОСТЕОГЕННЫЙ БИОРЕЗОРБИРУЕМЫЙ МАТЕРИАЛ ДЛЯ ЗАМЕЩЕНИЯ КОСТНЫХ ДЕФЕКТОВ И СПОСОБ ЕГО ПОЛУЧЕНИЯ | 2012 |
|
RU2504405C1 |
| RU 2003115973 А, 27.11.2004 | |||
Авторы
Даты
2015-06-10—Публикация
2014-05-19—Подача