Изобретение относится к области медицины, конкретно к онкологии, а именно к способам комбинированного лечения местнораспространенного рака прямой кишки (РПК).
Несмотря на определенные успехи хирургического метода лечения, использование его в самостоятельном варианте у пациентов с II-III стадией РПК приводит к неудовлетворительным результатам. Частота местных рецидивов может достигать 30-43%, что, в свою очередь, негативно сказывается на уровне общей 5-летней выживаемости [3], которая при местнораспространенных формах заболевания не превышает 20-30% [5]. Кроме того, в настоящее время основной целью лечения больных РПК является не только полное выздоровление, но и сохранение основной функции прямой кишки - управляемой дефекации. Такой подход требует применения высокотехнологичных многокомпонентных программ лечения, органично сочетающих хирургические технологии с современными достижениями лучевой и лекарственной терапии.
Среди вариантов комбинированного лечения резектабельного рака прямой кишки одним из наиболее обоснованных является использование предоперационной лучевой терапии (ЛТ) в сочетании с применением различных радиомодификаторов.
Большинство крупных многолетних рандомизированных исследований последних 30 лет показывают высокую эффективность сочетания ЛТ и радикального оперативного вмешательства [8, 12]. Проведение ЛТ в предоперационном периоде приводит к достоверному снижению числа местных рецидивов при сравнении с радикальным хирургическим лечением в самостоятельном варианте [6]. Значительная регрессия первичной опухоли в процессе облучения создает в последующем условия для более частого выполнения сфинктерсохраняющих операций [4, 10], что улучшает показатели качества жизни больных РПК.
Существует большое разнообразие методик предоперационной ЛТ, рекомендуемых объемов облучения, а также интервалов между ее окончанием и оперативным вмешательством. Применение «коротких» курсов предоперационной ЛТ крупными фракциями до суммарной очаговой дозы 25 Гр также позволяет снизить частоту местных рецидивов. Однако существенным недостатком таких медицинских технологий является необходимость выполнения оперативного вмешательство сразу после завершения облучения, что не позволяет реализоваться явлениям лечебного патоморфоза. Вместе с тем одной из задач неоадъювантного лечения является уменьшение размеров первичной опухоли, что расширяет показания к выполнению сфинктерсохраняющих операций [2].
Радиочувствительность опухолевых клеток зависит от большого числа факторов, среди которых явно доминируют два: количество клеток опухоли, находящихся в состоянии гипоксии, и количество непролиферирующих покоящихся клоногенных элементов. Для гарантированного летального повреждения гипоксических клеток требуется очень высокая доза излучения (приблизительно в три раза превышающая дозу, необходимую для гибели оксигенированных клеток), которая превосходит толерантность прилежащих нормальных тканей.
Стремление увеличить разовую и/или суммарную очаговую дозу облучения может привести к увеличению количества местных лучевых реакций, что негативно сказывается на результатах хирургического этапа комбинированного лечения [1, 7]. Для усиления эффекта облучения и улучшения непосредственных результатов неоадъювантной лучевой терапии применяются различные радиомодификаторы. Основная цель их использования - максимально снизить радиорезистентность гипоксических опухолевых клеток, тем самым повысить эффективность проводимой лучевой терапии, а именно получить в результате неоадъювантного лечения максимальную регрессию опухоли, что способствует выполнению большего числа сфинктерсохраняющих операций, а в ряде случаев позволяет добиться полной регрессии первичной опухоли [9]. Однако нет общепризнанных рекомендаций по выбору вида модификатора. Наиболее часто используют локальную СВЧ-гипертермию, электронно-акцепторные соединения, гипергликемию, ряд цитостатиков (5-фторурацил, капецитабин и др.), а также их сочетания. С этих позиций крайне привлекательным является туморактивируемый препарат капецитабин, имеющий низкую и хорошо контролируемую токсичность, а также возможность применения в амбулаторных условиях.
Для повышения эффективности лучевой/химиолучевой терапии у больных раком прямой кишки перспективным является использование локальной гипертермии (ЛГТ), которая значительно повышает эффективность как лучевой, так и химиотерапии.
Очевидным является тот факт, что общепринятой тактики комбинированного лечения РПК нет. В современных условиях повышение эффективности лечения РПК видится не только в уменьшении частоты местных рецидивов и улучшении отдаленных результатов температуре 42-44°С в течение 45-60 мин, всего 10 сеансов лечения, но и в стремлении обеспечить оптимальный уровень качества жизни радикально пролеченных пациентов.
Наиболее близким к заявляемому способу (прототипом) является способ, включающий на дооперационном этапе: дистанционную лучевую терапию РОД 5 Гр в течение 5 дней в сочетании с локальной СВЧ-гипертермией при температуре 42,5-43°С в течение 60 минут на 3, 4 и 5 дни после сеансов лучевой терапии. Внутриректально с экспозицией 6 часов вводят композитную смесь, содержащую альгинат натрия, 2%-ный раствор диметилсульфоксида и 5-фторурацил в 1, 2 и 4 дни перед сеансами лучевой терапии. На 3 и 5 дни с той же экспозицией вводят указанную композитную смесь, содержащую метронидазол вместо 5-фторурацила. Далее выполняют оперативное вмешательство [Патент РФ №2234318].
Недостатками данного способа является: недостаточная продолжительность курса дистанционной лучевой терапии не создает условий для реализации эффекта уменьшения размеров опухоли, тем самым не создает дополнительных условий для повышения частоты выполнения сфинктерсохраняющих операций. Также режим облучения крупными фракциями по 5 Гр создает значительную лучевую нагрузку на здоровые органы и ткани, что способствует риску развития местных лучевых реакций; отсутствие технической возможности охлаждения поверхности кожи в зоне проведения ЛГТ не позволяет подводить большие мощности к опухоли, так как существенно повышается риск развития термических ожогов кожи.
Новый технический результат - улучшение показателей выживаемости больных раком прямой кишки за счет повышения эффективности неоадъювантного лечения за счет снижения частоты возникновения местных рецидивов, отдаленных метастазов и повышения качества жизни.
Для решения поставленной задачи в Способе комбинированного лечения местнораспространенного рака прямой кишки, включающем предоперационную дистанционную лучевую терапию на фоне введения химиопрепаратов и локальной гипертермии, отличающемся тем, что дистанционную гамма-терапию проводят в режиме мультифракционирования по 1,3 Гр × 2 раза в день, 5 дней в неделю в течение 4 недель на фоне перорального введения капецитабина в дозе 825 мг/м2 × 2 раза в сутки с интервалом 12 часов в дни проведения лучевой терапии, локальную гипертермию проводят на фоне химиолучевой терапии 3 раза в неделю за 3 часа до сеанса облучения при температуре 42-44°С в течение 45-60 мин, всего 10 сеансов.
Предлагаемый способ соответствует критерию "новизна", так как в отличие от прототипа обладает следующими существенными отличительными признаками:
а) лучевую терапию проводят в режиме мультифракционирования до суммарной дозы 54 Гр;
б) из химиопрепаратов используют капецитабин в дозе, которая обеспечивает радиосенсибилизирующее действие и не вызывает токсических эффектов;
в) проводят локальную гипертермию 3 раза в неделю за 3 часа до сеанса облучения при температуре 42-44°C в течение 45-60 мин, всего 10 сеансов.
Благодаря наличию указанных признаков в данном способе, а также использованию их в совокупности и определенной последовательности действий можно сделать вывод о соответствии заявляемого способа "изобретательскому уровню".
Изобретение соответствует критерию "промышленно применимо", т.к. оно использовано в клинической практике для лечения больных раком прямой кишки.
Способ осуществляют следующим образом: лучевую терапию проводят на аппарате Theratron Equinox 1,25 МэВ (Канада) в режиме мультифракционирования по 1,3 Гр × 2 раза в день, 5 дней в неделю до суммарной дозы 54 Гр, одновременно с началом лучевой терапии проводят химиотерапию капецитабином в дозе 825 мг/м2 × 2 раза в сутки с интервалом 12 часов в дни проведения лучевой терапии, а все химиолучевое лечение проходит на фоне локальной гипертермии, которую проводят на аппарате Celsius TCS (Германия) по схеме: 3 раза в неделю за 3 часа до сеанса облучения при температуре 42-44°C в течение 45-60 мин, всего 10 сеансов.
Обоснование способа: применение - только при дистанционном способе облучения опухолей ампулярного отдела прямой кишки в клинический объем облучения включается параректальная клетчатка, содержащая регионарные лимфатические узлы первого и второго этапа метастазирования, которые могут содержать микроскопические агенты опухолевых клеток (микрометастазы), даже на начальных стадиях заболевания. При этом суммарная доза облучения не должна быть менее 40 Гр.
Аденокарцинома прямой кишки относится к опухолям, для которых характерен быстрый темп роста и умеренная радиочувствительность. Такие опухоли требуют подведения укрупненных разовых доз. Однако при таких режимах возникает опасность повреждения нормальных тканей. Во избежание этого целесообразно использовать дневное дробление укрупненных доз на отдельные фракции.
Режим мультифракционирования с дневным дроблением дозы, предполагающий увеличение количества фракций по сравнению с классическим режимом фракционирования, позволяет подводить к опухоли максимальную суточную дозу с учетом времени восстановления сублетальных и потенциально летальных повреждений нормальных тканей (в среднем 5 часов), что является профилактикой развития острых лучевых реакций.
В качестве радиосенсибилизатора на протяжении всего курса лучевой терапии вводят цитостатик капецитабин в дозе 825 мг/м2 2 раза в сутки в дни проведения лучевой терапии. Данный препарат является пролекарством. Капецитабин представляет собой карбамат фторпиримидина, который превращается в 5-фторурацил преимущественно в опухолевых клетках, используя более высокую активность фермента тимидин-фосфорилазы (ТФ) в опухолевой ткани в сравнении с нормальной тканью. Доклинические исследования показали, что лучевая терапия может регулировать экспрессию ТФ опухолевыми клетками в сторону повышения, результатом чего является селективный синергидный эффект между гамма-терапией и капецитабином. Также известно, что кселода тормозит формирование сублетальных повреждений опухолевых клеток, возникающих при фракционированной лучевой терапии, и тормозит клеточный цикл в S-фазу, тем самым оказывая выраженный радиосенсибилизирующий эффект. В клинических исследованиях капецитабина (кселоды) I и II фазы при раке прямой кишки для длительного приема на фоне лучевой терапии была определена рекомендуемая доза, равная 825 мг/м2, вводимая два раза в сутки [15].
При проведении лучевой терапии гипертермия приводит к усилению кровотока, тем самым улучшая оксигенацию опухоли. Кроме того, происходит частичная или полная блокировка восстановления сублетальных и потенциально летальных постлучевых повреждений. В результате одновременного применения гипертермии и химиотерапии происходит увеличения перфузии в ткани опухоли, что способствует абсорбции химиопрепаратов через клеточную оболочку. Кроме того, высокая температура ускоряет химические реакции и позволяет повысить эффективность химиотерапии [11].
Способ иллюстрируется следующими примерами.
Пример №1: Пациентка Ш. 52 лет наблюдается в Томском НИИ онкологии с мая 2014 года с диагнозом рак нижнеампулярного отдела прямой кишки, верифицированный как аденокарцинома умеренной степени дифференцировки Данные комплексного обследования до начала лечения: При фиброколоноскопии от 13.05.2015 имеется бугристая ярко-красного цвета опухоль прямой кишки, располагающаяся по правой полуокружности на 7 см от Z-линии протяженностью 4 см, занимающая 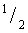
В плане комбинированного лечения в период с 26.05.2014 по 26.06.2014 проведен курс дистанционной гамма-терапии в режиме мультифракционирования по 1,3 Гр × 2 раза в день, 5 дней в неделю на фоне перорального введения капецитабина в дозе 825 мг/м2 × 2 раза в сутки с интервалом 12 часов в дни проведения лучевой терапии. Локальную гипертермию проводили на фоне химиолучевой терапии 3 раза в неделю за 3 часа до сеанса облучения при температуре 42-44°С в течение 45-60 мин, всего 10 сеансов. Острых лучевых реакций не наблюдалось.
Эффективность проведенного лечения оценивали через 6 недель после окончания курса лучевой терапии. Распространенность первичной опухоли прямой кишки у данной пациентки изменилась следующим образом: при фиброколоноскопии от 8 августа 2014 года на 8 см от Z-линии участок инфильтрации слизистой с изъязвлениями на поверхности, протяженностью 2 см. Заключение: Опухоль прямой кишки, состояние после химиолучевой терапии, частичная регрессия; При магнитнорезонансной томографии органов малого таза от 7 августа 2015 года на расстоянии 75 мм от анального сфинктера определяется зона локального утолщения правой стенки прямой кишки протяженностью до 25 мм, данных за наличие экзофитного компонента нет, четко определяется наружный контур кишки на уровне вышеописанных патологических образований.
На завершающем этапе комбинированного лечения 15 августа 2014 года выполнена операция в объеме низкой передней резекции прямой кишки. Периоперационный период протекал без осложнений. Гистология (операционный материал): умереннодифференцированная аденокарцинома с инвазией до мышечного слоя толстой кишки без метастазов в региональные лимфоузлы. Лечебный патоморфоз 2 степени.
При контрольном обследовании от апреля 2015 года данных за рецидив/прогрессирование заболевания не выявлено.
Пример №2: Пациент С. 55 лет наблюдается в Томском НИИ онкологии с августа 2014 года с диагнозом рак среднеампулярного отдела прямой кишки, верифицированный как аденокарцинома умеренной степени дифференцировки Данные комплексного обследования до начала лечения: при фиброколоноскопии от 20 августа 2014 года: на 10 см от Z-линии определяется блюдцеобразная опухоль, занимающая 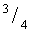
В период с 28.08.2014 по 26.09.2014 проведен курс дистанционной гамма-терапии в режиме мультифракционирования 1,3 Гр × 2 р/день 5 раз в неделю на фоне радиосенсибилизации капецитабином в дозе 825 мг/м2 × 2 р/сутки и 10 сеансов локальной гипертермии. Острых лучевых реакций не наблюдалось.
Эффективность проведенного лечения оценивалась через 6 недель после окончания курса лучевой терапии. Распространенность первичной опухоли прямой кишки у данного пациента изменилась следующим образом: при фиброколоноскопии от 7 ноября 2014 года на 12 см от Z-линии просвет кишки деформирован по правой стенке за счет эрозии диаметром до 1 см с признаками рубцевания, с конвергенцией складок. Перифокально рисунок слизистой прослеживается, упорядочен. Заключение: Опухоль прямой кишки, состояние после химиолучевой терапии, регрессия процесса; При магнитнорезонансной томографии органов малого таза от 10 ноября 2014 года отмечается зона патологического усиления диффузии, протяженностью до 12 мм, наружный контур кишки четкий на всем протяжении, признаков наличия экзоорганного компонента не определяется. Параректальная клетчатка отечна, по ходу ветвей верхней прямокишечной артерии определяются единичные лимфоузлы до 2-3 мм. В параректальной клетчате определяются единичные лимфоузлы до 2-3 мм.
Завершающим этапом комбинированного лечения 26 ноября 2014 года выполнена операция в объеме трансанального удаления остаточной после неоадъювантного лечения опухоли. Периоперационный период протекал без осложнений. Гистология (операционный материал): в части слизистой толстой кишки отмечен некроз, в сохранившейся слизистой железы без атипии эпителия. Выраженная лимфоплазмоцитарная инфильтрация слизистой и мышечного слоев. Опухоли не обнаружено, лечебный патоморфоз 4 степени.
При контрольном обследовании от апреля 2015 года данных за рецидив/прогрессирование заболевания не выявлено.
Данным способом пролечено 11 больных раком прямой кишки. На этапах обследования больных после проведенного неоадъювантного химиолучевого лечения, зарегистрировано 3 случая (27,3%) полной, морфологически подтвержденной регрессии первичной опухоли, соответственно этим пациентам хирургический этап лечения не потребовался. В 8 клинических наблюдениях (72,7%) удалось добиться частичной регрессии опухоли - объем первичного очага уменьшился более чем на 50%, что в 6 случаях (54,5%) позволило выполнить сфинктерсохраняющую операцию. У всех прооперированных больных течение послеоперационного периода было благоприятным.
Таким образом, предлагаемый способ позволяет достичь нового технического результата, а именно повысить эффективность лечения, снизить число осложнений, связанных с лучевым повреждением тканей.
Источники информации
1. Александров В.Б. Рак прямой кишки / В.Б. Александров - М., 2001. - 208 с.
2. Барсуков Ю.А. Возможности сфинктерсохраняющего лечения больных местно-распространенным первично-неоперабельным раком прямой кишки / Ю.А. Барсуков, С.С. Гордеев, С.И. Ткачев // Онкологическая колопроктология. - 2012. - №4. - С. 21-25.
3. Бутенко А.В. Рак прямой кишки. Современные направления и тенденции в лечении / А.В. Бутенко, В.Н. Разбирин // Сибирский онкологический журнал. - 2011. - №6 (48). - С. 83-89.
4. Состояние онкологической помощи населению России в 2011 году / Под ред. В.И. Чиссова, В.В. Старинского, Г.В. Петровой. - М., 2012. - 240 с.
5. Состояние онкологической помощи населению России в 2011 году / Под ред. В.И. Чиссова, В.В. Старинского, Г.В. Петровой. - М., 2012. - 240 с.
6. Bosset J.F. Chemotherapy with preoperative radiotherapy in rectal cancer / J.F. Bosset, L. Collette, G. Calais et al. // N. Engl. J. Med. - 2006. - Vol. 14 (11). - P. 1114-1123.
7. Glimelius B. Radiotherapy in rectal cancer / B. Glimelius // Br. Med. Bull. - 2002. - Vol.64. - P. 141-157.
8. Goldberg P.A. Long-term results of a randomised trial of short-course low-dose adjuvant preoperative radiotherapy for rectal cancer: reduction in local treatment failure / P.A. Goldberg, R.J. Nicholls, N.H. Porter et al. // Eur. J. Cancer. - 1994. - Vol. 30 (11). - P. 1602-1606.
9. Habr-Gama A. The strategy "wait and watch" in patients with a cancer of bottom stocking rectum with a complete clinical answer after neoadjuvant radiochemotherapy / A. Habr-Gama, R. Oliva Perez // J. Chir. (Paris). - 2009. - Vol. 146 (3). - P. 237-239.
10. Kapiteijn E. Preoperative radiotherapy combined with total mesorectal excision for resectable rectal cancer / E. Kapiteijn, C.A. Marijnen, I.D. Nastegaal et al. // N. Engl. J. Med. - 2001. - Vol. 345. - P. 638-646.
11. Maluta S, Romano M, Dall′oglio S, Genna M, Oliani C, Pioli F. Regional hyperthermia added to intensified preoperative chemo-radiation in locally advanced adenocarcinoma of middle and lower rectum. Int J Hyperthermia. 2010; 26 (2): 108-17.
12. Morten T. Prognostic groups in 1,676 patients with T3 rectal cancer treated without preoperative radiotherapy / T. Morten, M.T. Eriksen, A. Wibe et al. // Dis. Colon Rect. - 2007. - Vol. 50 (2). - P. 156-163.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ КОМБИНИРОВАННОГО ЛЕЧЕНИЯ МЕСТНОРАСПРОСТРАНЕННОГО РАКА ПРЯМОЙ КИШКИ | 2010 |
|
RU2447914C1 |
| СПОСОБ НЕОАДЪЮВАНТНОГО ТЕРМОХИМИОЛУЧЕВОГО ЛЕЧЕНИЯ РАКА ПРЯМОЙ КИШКИ | 2018 |
|
RU2704205C2 |
| СПОСОБ КОМБИНИРОВАННОГО ЛЕЧЕНИЯ БОЛЬНЫХ МЕСТНО-РАСПРОСТРАНЕННЫМ РАКОМ ПРЯМОЙ КИШКИ С ИСПОЛЬЗОВАНИЕМ НЕОАДЪЮВАНТНОЙ ЛУЧЕВОЙ ТЕРАПИИ И КОНСОЛИДИРУЮЩЕЙ ХИМИОТЕРАПИИ | 2021 |
|
RU2770989C2 |
| СПОСОБ ХИМИОЛУЧЕВОГО ЛЕЧЕНИЯ НИЗКОРАСПОЛОЖЕННЫХ ОПУХОЛЕЙ ПРЯМОЙ КИШКИ И АНАЛЬНОГО КАНАЛА | 2009 |
|
RU2400268C1 |
| СПОСОБ ТЕРМОХИМИОЛУЧЕВОГО ЛЕЧЕНИЯ НЕОПЕРАБЕЛЬНОГО НЕМЕЛКОКЛЕТОЧНОГО РАКА ЛЕГКОГО | 2014 |
|
RU2548770C1 |
| СПОСОБ ЛЕЧЕНИЯ РАКА ПРЯМОЙ КИШКИ | 2011 |
|
RU2477641C1 |
| Способ лечения рака прямой кишки с использованием персонализованного подхода | 2018 |
|
RU2701143C1 |
| СПОСОБ ЛЕЧЕНИЯ РЕЦИДИВНОГО НЕМЕЛКОКЛЕТОЧНОГО РАКА ЛЕГКОГО | 2014 |
|
RU2558473C1 |
| Способ органосохраняющего лечения операбельного рака прямой кишки | 2020 |
|
RU2740361C1 |
| СПОСОБ ЛЕЧЕНИЯ МЕСТНОРАСПРОСТРАНЕННОГО РАКА ПРЯМОЙ КИШКИ | 2009 |
|
RU2392019C1 |
Изобретение относится к медицине, онкологии, способам комбинированного лечения местнораспространенного рака прямой кишки (РПК). Проводят предоперационную дистанционную лучевую гамма-терапию (ДЛТ) на фоне введения химиопрепаратов и локальной гипертермии. Причем ДЛТ проводят в режиме мультифракционирования по 1,3 Гр × 2 раза в день, 5 дней в неделю в течение 4 недель на фоне перорального введения капецитабина в дозе 825 мг/м2 × 2 раза в сутки с интервалом 12 часов в дни проведения ДЛТ. Локальную гипертермию проводят на фоне химиолучевой терапии 3 раза в неделю за 3 часа до сеанса облучения при температуре 42-44°С в течение 45-60 мин, всего 10 сеансов. Способ обеспечивает улучшение показателей выживаемости больных РПК при снижении частоты возникновения местных рецидивов, отдаленных метастазов, повышение качества жизни. 2 пр.
Способ комбинированного лечения местнораспространенного рака прямой кишки, включающий предоперационную дистанционную лучевую терапию на фоне введения химиопрепаратов и локальной гипертермии, отличающийся тем, что дистанционную гамма-терапию проводят в режиме мультифракционирования по 1,3 Гр × 2 раза в день, 5 дней в неделю в течение 4 недель на фоне перорального введения капецитабина в дозе 825 мг/м2 × 2 раза в сутки с интервалом 12 часов в дни проведения лучевой терапии, локальную гипертермию проводят на фоне химиолучевой терапии 3 раза в неделю за 3 часа до сеанса облучения при температуре 42-44°С в течение 45-60 мин, всего 10 сеансов.
| СПОСОБ КОМБИНИРОВАННОГО ЛЕЧЕНИЯ МЕСТНОРАСПРОСТРАНЕННОГО РАКА ПРЯМОЙ КИШКИ | 2010 |
|
RU2447914C1 |
| СПОСОБ ЛЕЧЕНИЯ РАКА ПРЯМОЙ КИШКИ | 2009 |
|
RU2414936C1 |
| СПОСОБ ЛЕЧЕНИЯ РАКА ПРЯМОЙ КИШКИ | 2011 |
|
RU2477641C1 |
| ПОЛЯКОВА Н.В | |||
| и др | |||
| Комбинированное органосохранное лечение анального рака прямой кишки// Сиб.онкол.журн., 2009,Прил.2, с.158-159 | |||
| SHOJI H.et al | |||
| A novel strategy of radiofrequency hyperthermia (neothermia) in combination with preoperative chemoradiotherapy for the | |||
Авторы
Даты
2016-10-10—Публикация
2015-08-03—Подача