Изобретение относится к медицине, а именно к онкологии, лучевой терапии и хирургии, и может быть применено в комбинированном лечении рака прямой кишки.
Рак прямой кишки является одной самых распространенных нозологий, как в мировой онкологической практике, так и в Российской Федерации (Состояние онкологической помощи населению России в 2016 году/ Под ред. А.Д. Каприна, В.В. Старинского, Г.В. Петровой. М.: МНИОИ им. П.А. Герцена - филиал ФГБУ «НМИРЦ» Минздрава России, 2017. с. 236). Статистические данные относительно частоты встречаемости данной нозологии разнятся у отечественных и зарубежных авторов. Рак прямой кишки (РПК) занимает 2-е место среди опухолей желудочно-кишечного тракта и составляет 80% среди опухолей кишечника. За последние годы в России отмечается тенденция к увеличению заболеваемости раком прямой кишки.
Вопросы адекватного хирургического лечения рака прямой кишки остаются актуальными на протяжении более двух столетий. Хирургия является краеугольным камнем для эффективного лечения рака прямой кишки. Мезоректумэктомия снижает частоту местных рецидивов, однако это не улучшает общую выживаемость людей с местно-распространенным раком прямой кишки (Ерыгин Д.В., Бердов Б.А., Невольских А.А., Титова Л.Н., Смирнова С.Г. Неоадъювантная химиолучевая терапия местно-распространенного рака прямой кишки //Онкология. Журнал им. П.А. Герцена 2015. Т. 4, №1. С. 13-20).
В целях повышения резектабельности местнорапространенной опухоли прямой кишки используют лучевую терапию. Но при этом важно понимать, что гистологически, наиболее часто в прямой кишке локализуется аденокарцинома. Аденогенный рак прямой кишки относится к радиорезистентным новообразованиям и требует большой очаговой дозы ионизирующего излучения, что весьма трудно достигнуть, не превышая толерантность здоровых тканей. Одним из путей решений этой проблемы является использование, при проведении лучевой терапии, различных радиомодификаторов, а также рациональных методик фракционирования дозы. При этом, в качестве радиосенсибилизатора в некоторых клиниках используют локальную гипертермию (42-45°С) на первичную опухоль с применением ректального датчика и СВЧ-излучения (460 МГц, 915 МГц). В этом случае рецидивы отмечаются как правило только у 2,9-7,1% больных (Reiter W., Stieber P., Reuter С., Nagel D., Lau-Werner U., Lamerz R. Multivariate analysis of the prognostic value of CEA and CA 19-9 serum levels in colorectal cancer. AnticancerRes. 2001; 20:5195-8).
Недостаточная эффективность лучевой, а также сочетанной лучевой и лекарственной терапии у больных местно-распространенным раком прямой кишки явились причиной возврата внимания к методикам модификации общепринятого лечения опухолевых заболеваний. К таким активно развивающимся в последнее время модификациям относятся терморадиотерапия и терморадиохимиотерапия. Теоретическое обоснование правомочности применения ГТ в терапии онкологических заболеваний было подтверждено экспериментльными и клиническими работами еще в 60-90-е годы прошлого века. Ее использование в лечении опухолевых заболеваний вызывает особый интерес и сейчас в силу своей высокой эффективности и низкой токсичности.
Известен способ комбинированного органосохранного лечения анального рака прямой кишки (Полякова Н.В. и др. Комбинированное органосохранное лечение анального рака прямой кишки// Сиб. онкол. журн., 2009, Прил. 2, с. 158-159). Способ заключается в проведении курса дистанционной гамма-терапии и 6 курсов химиотерапии по схеме Мейо (5-фторурацил, лейковорин). Данный метод консервативной терапии в качестве альтернативы хирургическому лечению применяется у больных пожилого возраста, с выраженной сопутствующей сердечнососудистой патологией, а также в случае отказа пациента от брюшно-промежностной экстирпации прямой кишки. Лечение проведено 8 пациентам со II стадией РПК (Т3 N0 М0). Среди гистологических вариантов с одинаковой частотой встретились аденокарцинома высокой и умеренной степени дифференцировки и плоскоклеточный рак. Химиотерапия применялась в стандартных дозировках и начиналась одновременно с лучевой терапией. Интервал между курсами химиотерапии составил 3 нед. Суммарная доза лучевой терапии составила 56-60 Гр, использовался стандартный режим фракционирования. После окончания комбинированного лечения через 2-3 мес повторно выполнялось комплексное обследование с трансанальной биопсией. Проводимая консервативная терапия обеспечила регрессию опухолевого процесса до 75% от объема первичной опухоли у 2 пациентов. В последующем им была выполнена трансанальная резекция. У 6 пациентов достигнута полная клиническая и морфологическая регрессия, подтвержденная гистологическим исследованием. Срок наблюдения за пациентами с аденокарциномой и плоскоклеточным раком прямой кишки составил 35±2,1 мес, максимальный - 60 мес.
Однако при применении данного способа не отмечено полных клинических и морфологических регрессий опухоли.
Известен способ лечения рака прямой кишки (RU 2414936 С1). Способ включает дистанционную лучевую терапию, лекарственную терапию (капецитабин, оксалиплатин), локальную СВЧ-гипертермию, метронидазол в составе композитной смеси, вводимой внутриректально, и последующее оперативное вмешательство. При этом капецитабин вводят перорально в дозе 650 мг/м2 в течение всего курса лучевой терапии с интервалом 12 часов, оксалиплатина на 2, 9, 16 дни лечения внутривенно в дозе 50 мг/м2. Локальную СВЧ-гипертермию проводят перед сеансом облучения на 8, 12, 15, 17 дни лечения. Облучение проводят в РОД 4 Гр три раза в неделю через 48 часов в течение 22 дней, СОД 40 Гр. При этом метронидазол в составе полимерной композиции вводят на 12 и 17 дни лечения перед сеансами СВЧ-гипертермии с экспозицией 5 часов. Лечение проводят на фоне защиты окружающих тканей газовой гипоксической смесью ГГС-9.
Однако, известный способ достаточно трудоемкий, требующий эндоректального введения композитной смеси.
Известен способ комбинированного лечения местнораспространенного рака прямой кишки (RU 2447914 С1). Проводят лучевую терапию на фоне введения капецитабина в дозе 825 мг/м 2 раза в сутки в дни облучения. Лечение проводят в 2 этапа. На первом этапе проводят дистанционную гамма-терапию в стандартном режиме фракционирования РОД 2,0 Гр 5 дней в неделю до СОД 40,0 Гр. На втором этапе, после перерыва продолжительностью 14 дней, проводят 5 сеансов внутриполостной гамма-терапии РОД 3,0 Гр до СОД 16 изоГр.
Однако, недостатком способа является необходимость проводить лечение в 2 этапа, что растягивает во времени лечение.
Известен способ лечения рака прямой кишки по (RU 2477641 С1). В предоперационном периоде проводят дистанционное облучение, пероральное применение капецитабина, внутриректальное введение метронидазола в дозе 10 г/м2 в составе композитной смеси: метронидазол 12-22, альгинат натрия 4-6, диметилсульфоксид 2, вода дистиллированная до 100 в 3 и 5 дни с последующим оперативным вмешательством. При этом капецитабин вводят в дозе 2000 мг/м2 с 1 по 14 дни, сеанс дистанционной лучевой терапии проводят после 5-часовой экспозиции метронидазола, затем выполняют сеанс локальной СВЧ-гипертермии при температуре 41-45° в течение 1 ч в 3, 4 и 5 дни лечения. Оперативное вмешательство проводят через 4 недели после окончания предоперационной терапии.
Однако, в данном способе необходимо эндоректально вводить метронидазол, а также перерыв между термохимиолучевым лечением и контрольным обследованием всего 4 недели, чего недостаточно для реализации эффекта лечения.
В качестве прототипа предлагаемого изобретения принят способ комбинированнагоо лечения местнораспространенного рака прямой кишки (Бердов Б.А., Невольских А.А., Неборак Ю.Т. Латеральный край резекции как фактор прогноза при раке прямой кишки // Сибирский онкологический журнал. 2010. №5. С. 5-10). Проводят дистанционную лучевую гамма-терапию (ДЛТ) на фоне введения химиопрепаратов и локальной гипертермии (ГТ). Причем ДЛТ проводят в режиме мультифракционирования по 1,3 Гр 2 раза в день, 5 дней в неделю в течение 4 недель до СОД - 44 гр на фоне перорального введения капецитабина в дозе 825 мг/м2 2 раза в сутки с интервалом 12 часов в дни проведения ДЛТ. Локальную ГТ проводят на фоне химиолучевой терапии 3 раза в неделю за 3 часа до сеанса дистанционной лучевой терапии при температуре 42-44°С в течение 45-60 мин, всего 10 сеансов. По заверешении термохимиолучевого лечения следует перерыв 4-5 недель.
Однако, локальная гипертермия начинается не с первого дня лучевой терапии, что приводит к усилению лучевых реакций. Перерыв между термохимиолучевым лечением и контрольным обследованием 4-5 недель не обеспечивает достаточно полную реализацию эффекта лечения.
Техническим результатом предложенного изобретения является разработка решения ориентированного на повышение радиочувствительности рака прямой кишки.
Такое решение должно привести к существенному повреждению опухоли и способствовать увеличению процента полной регрессии местнораспространенной опухоли прямой кишки.
Технический результат достигается тем, что также как и в известном способе проводят лучевую терапию с фракционированием дозы в разовой очаговой дозе (РОД) 2 Гр до суммарной очаговой дозы (СОД) 50 Гр в течение 5 недель на фоне химиотерапии: оксалиплатин 50 мг/м2 внутривенно капельно в 1, 8, 22, 29 дни лучевой терапии и капецитабин в дозе 825 мг/м2 2 раза в день с 1 по 14 и с 22 по 33 дни лучевой терапии - в сочетании с гипертермией.
Особенность заявляемого способа заключается в том, что проводят дистанционную конвенциональную гамма-лучевую терапию ежедневно 5 раз в неделю, капецитабин принимают внутрь, проводят 4-5 сеансов локальной электромагнитной гипертермии в 1-й, 3-й, 8-й, 10-й и 12-й дни лучевой терапии, при этом гипертермию проводят за 30-40 минут до лучевой терапии при температуре в опухоли 41-44°С, частоте 13.56 МГц, времени экспозиции 50-70 минут.
Способ поясняется подробным описанием, клиническим примером и иллюстрациями, на которых изображено:
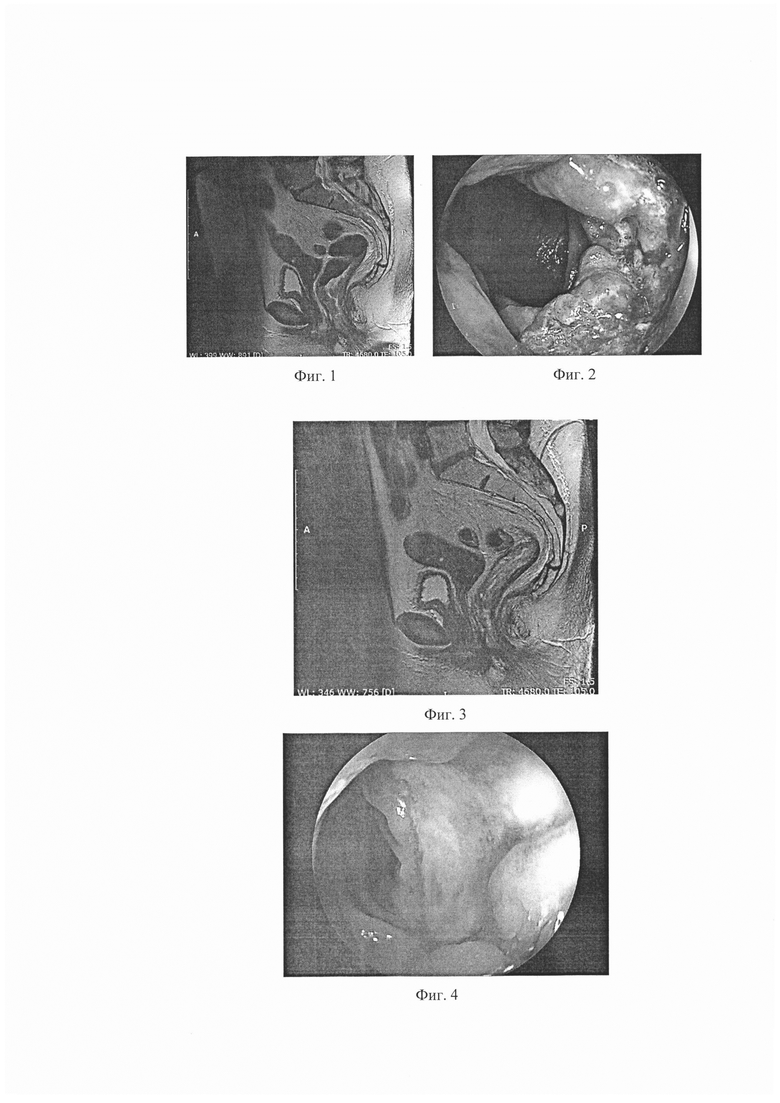
Фиг.1 - МРТ-скан пациентки С., 1954 г.р.: картина опухоли нижнеампулярного отдела прямой кишки с прорастанием всех слоев стенки кишки, лимфоаденопатия мезоректальных лимфатических узлов. Потенциальная циркулярная граница резекции вовлечена.
Фиг. 2 - Эндоскопическая картина опухоли пациентки С: в нижнеампулярном отделе прямой кишки субциркулярная крупнобугристая опухоли, контактно кровоточит.
Фиг. 3 - МРТ картина спустя 10 недель после завершения термохимиолучевого лечения: полная рентгенологическая регрессия опухоли прямой кишки, полная регрессия мезоректальных лимфатических узлов. Потенциальная циркулярная граница резекции свободна.
Фиг. 4 - эндоскопическая картина спустя 10 недель после завершения термохимиолучевого лечения: в нижнеампулярном отделе определяется зарубцевавшийся язвенный дефект. Эндоскопическая картина соответствует полной регрессии опухоли.
Способ осуществляют следующим образом.
При поступлении больного вначале проводят комплексное обследование пациента включающее в себя СКТ органов грудной клетки и брюшной полости с целью исключения отдаленного метастазирования. МРТ органов малого таза с целью определения распространенности первичного опухолевого очага. Ректороманоскопию проводят с целью определения расстояния до" опухоли и протяженности опухоли по длине и окружности. При необходимости возможно проведение позитронно-эмиссионной компьютерной томографии ПЭТ/КТ для уточнения распространенности метастатического поражения. Полученные результаты позволяют спланировать процесс лечения.
Далее, пациенты получают конвенциональную лучевую терапию методикой классического фракционирования дозы в РОД 2 Гр, до СОД 50 Гр, в течение 5 недель на фоне химиотерапии: оксалиплатин 50 мг/м2 в/в в 1, 8, 22, 29 дни и капецитабин в дозе 825 мг/м2 2 раза в день внтурь с 1 по 14 и с 22 по 33 дни лучевой терапии в сочетании с локальной гипертермией (ГТ). Локальную ГТ 4-6 сеансов проводят в 1-й 3-й 8-й 10-й и 12-й лечения дни за 30-40 минут до лучевого воздействия. Сеанс гипертермии проводят (Установке Яхта 4) при температуре в опухоли 41-44°С частоте 13.56 МгГц. Время экспозиции 50-70 минут.
По окончании курса неоадьювантного лечения - перерыв длительностью 8-10 недель, после чего вновь выполняют комплексное обследование с целью оценки ответа первичной опухоли на лечение.
Сравнительная оценка ответа опухоли на степени распространенности опухолевого процесса, до и после лечения, будут проводить по данным МРТ органов малого таза в соответствии с критериями TRG (Tumor regression grading) (Braun G.) Для изучения токсических реакций будут использоваться средства объективного контроля, такие, как показатели периферической крови, биохимические показатели, местные реакции со стороны слизистой прямой кишки, оценка влияния лечения на другие органы и системы (шкалы RTOG или СТС АЕ).
Хирургическое лечение больных будет выполняться через 8-10 недель после окончания курса термохимиолучевой или химиолучевой терапии.
Переносимость термохимиолучевой терапии была вполне удовлетворительной, у 100% больных токсичность не наблюдалась. Преобладала желудочно-кишечная токсичность 1-2 степени. Тошнота, рвота 1 ст.имел место у 20% больных. Лучевые ректиты 1-2 степени развивались у 50% больных. Токсических реакций 3-4 степени не наблюдалось. После проведенной терапии у 100% больных отмечалось улучшения общего самочувствия, прибавка в весе, исчезновение болей в прямой кишке, нормализация стула. У 11% больных отмечена полная регрессия опухоли и они перешли в группу динамического наблюдения.
Клиническую оценку регрессии опухоли проводили через 10-12 недель после завершения лечения по системе TRG (Braun G.). Применялись следующие исследования: спиральная компьютерная томография брюшной полости и грудной клетки, МРТ органов малого таза, ЭКГ, ректороманосокопия.
Первые результаты предложенного метода лечения показали хорошую переносимость и высокую степень противоопухолевого воздействия.
Клинические примеры исполнения.
Пример 1. Пациент К., 1958 г.р. поступил в клинику в марте 2016 г., с диагнозом: рак среднеампулярного отдела прямой кишки CT3N1M0 III b ст., St. localis: на 6 см от анального края определяется нижний полюс циркулярной, крупнобугристой опухоли. Протяженностью 4,5 см.
МРТ органов малого таза: опухоль среднеампулярного отдела прямой кишки с прорастанием всех слоев стенки кишки, единичные мезоректальные лимфатические узлы до 1 см, потенциальная циркулярная граница резекции вовлечена по передней полуокружности. Гистология: аденокарцинома G1. СКТ органов грудной клетки и брюшной полости: данных за отделенное метастазирование не получено.
Проведена термохимиолучевая терапия СОД 50 Гр., методикой стандартного фракционирования дозы по 2 Гр ежедневно, 5 раз в неделю до СОД 50 Гр на фоне химиотерапии Сарох. Проводились инфузии оксатиплатина в дозе 100 мг 26.12.16.
Побочных реакций не отмечалось. Прием капецитабина в суточной дозе 3500 мг. Проведено 6 сеансов локальной электромагнитной гипертермии при температуре 43°С.
МРТ контроль органов малого таза спустя 10 недель после химиолучевого лечения: соответствует раку среднеампулярного прямой кишки, после ХЛТ. TRG2.
Проведено хирургическое лечение: лапароскопическая низкая передняя резекция прямой кишки, нервосберегающая с мобилизацией селезеночного изгиба и поперечного отдела толстой кишки и формированием анастомоза "бок-в-конец".
Гистологическое заключение: в области макроскопически описанного изъязвления в стенке и прилежащей жировой клетчатке фиброз с лейкоцитарной инфильтрацией и наличием озер слизи. Имеет место лечебный патоморфоз 4 степени по Лавниковой. В лимфатических узлах мезоректума и апикальном лимфоузле без признаков опухолевого роста.
Пример 2. Пациент Д., 1942 г.р., поступил в клинику в июне 2016 года, с диагнозом: рак нижнеампулярного отдела прямой кишки cT3N1M0 III b ст., St. localis: на 3 см от анального края определяется нижний полюс циркулярной, крупнобугристой опухоли. Протяженностью 5 см. Гистология: аденокарцинома G2. МРТ - картина опухоли нижнеампулярного отдела прямой кишки с прорастанием всех слоев стенки кишки, единичный мезоректальный лимфатический узел до 1 см, потенциальная Циркулярная граница резекции угрожаема. СКТ органов грудной клетки и брюшной полости: данных за отделенное метастазирование не получено.
Проведена термохимиолучевая терапия СОД 44 Гр., методикой стандартного фракционирования дозы по 2 Гр ежедневно, 5 раз в неделю до СОД 50 Гр на фоне химиотерапии Сарох. Проводились инфузии оксалиплатина в дозе 90 мг 26.12.16, побочных реакций не отмечалось, прием капецитабина в суточной дозе 3000 мг. Проведено 6 сеансов локальной электромагнитной гипертермии при температуре 42°С. МРТ контроль органов малого таза спустя 10 недель после химиолучевого лечения: картина соответствует раку среднеампулярного прямой кишки, после ХЛТ. TRG3. Полная рентгенологическая регрессия опухоли.
Пациент отнесен в группу динамического наблюдения. Медиана наблюдения 12 месяцев. В настоящее время данных за рецидив опухоли в прямой кишке не получено.
Пример 3. Пациентка С., 1954 г.р., поступила в клинику в мае 2016 года, с диагнозом: рак нижнеампулярного отдела прямой кишки cT3N1M0 III b ст., St. localis: на 4 см от анального края определяется нижний полюс циркулярной, крупнобугристой опухоли. Протяженностью 5 см. Гистология: аденокарцинома G1.
МРТ (Фиг. 1) - картина опухоли нижнеампулярного отдела прямой кишки с прорастанием всех слоев стенки кишки, лимфоаденопатия мезоректальных лимфатических узлов. Потенциальная циркулярная граница резекции вовлечена.
Колоноскопия - Эндоскопическая картина опухоли в нижнеампулярном отделе прямой кишки субциркулярная крупнобугристая опухоли, контактно кровоточит (Фиг. 2). СКТ органов грудной клетки и брюшной полости: данных за отделенное метастазирование не получено.
Проведена термохимиолучевая терапия СОД 44 Гр., методикой стандартного фракционирования дозы по 2 Гр ежедневно, 5 раз в неделю до СОД 50 Гр на фоне химиотерапии Сарох. Проводились инфузии оксалиплатина в дозе 90 мг побочных реакций не отмечалось, прием капецитабина в суточной дозе 3000 мг. Проведено 6 сеансов локальной электромагнитной гипертермии при температуре 43°С. МРТ контроль органов малого таза спустя 10 недель после химиолучевого лечения (Фиг. 3): картина соответствует раку среднеампулярного прямой кишки, после ХЛТ. TRG3. Полная рентгенологическая регрессия опухоли.
Колоноскопия - эндоскопическая картина спустя 10 недель после завершения термохимиолучевого лечения (Фиг. 4): в нижнеампулярном отделе определяется зарубцевавшийся язвенный дефект. Эндоскопическая картина соответствует полной регрессии опухоли
Пациентка отнесена в группу динамического наблюдения. Медиана наблюдения 12 месяцев. В настоящее время данных за рецидив опухоли в прямой кишке не получено.
Предложенный способ лечения легко воспроизводим, хорошо переносится больными, безопасен, позволяет у большинства больных получить выраженный терапевтический эффект со стороны первичной опухоли и сопровождается умеренными, купируемыми токсическими реакциями. Клиническая и морфологическая оценка ответа опухоли показали, что у всех больных наступает регрессия или стабилизация опухоли, подвергшейся термохимиолучевому воздействию.
Предложенный способ лечения позволяет повысить радиочувствительность аденогенного рака прямой кишки, и как следствие дает возможность выполнять органосохранные хирургические вмешательства, а в случае полного клинического ответа опухоли позволяет отнести пациентов к группе динамического наблюдения, что непосредственно сказывается на качестве жизни.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ КОМБИНИРОВАННОГО ЛЕЧЕНИЯ БОЛЬНЫХ МЕСТНО-РАСПРОСТРАНЕННЫМ РАКОМ ПРЯМОЙ КИШКИ С ИСПОЛЬЗОВАНИЕМ НЕОАДЪЮВАНТНОЙ ЛУЧЕВОЙ ТЕРАПИИ И КОНСОЛИДИРУЮЩЕЙ ХИМИОТЕРАПИИ | 2021 |
|
RU2770989C2 |
| СПОСОБ ЛЕЧЕНИЯ МЕСТНО-РАСПРОСТРАНЕННОГО ПЛОСКОКЛЕТОЧНОГО РАКА АНАЛЬНОГО КАНАЛА | 2023 |
|
RU2809447C2 |
| СПОСОБ ЛЕЧЕНИЯ РАКА ПРЯМОЙ КИШКИ | 2009 |
|
RU2414936C1 |
| СПОСОБ ЛЕЧЕНИЯ РАКА ПРЯМОЙ КИШКИ | 2011 |
|
RU2477641C1 |
| СПОСОБ ТЕРМОХИМИОЛУЧЕВОГО ЛЕЧЕНИЯ РАКА ПРЯМОЙ КИШКИ | 2005 |
|
RU2294228C1 |
| СПОСОБ КОМБИНИРОВАННОГО ЛЕЧЕНИЯ МЕСТНОРАСПРОСТРАНЕННОГО РАКА ПРЯМОЙ КИШКИ | 2010 |
|
RU2447914C1 |
| Способ комбинированного лечения немелкоклеточного рака легкого III стадии с использованием термохимиолучевой терапии | 2017 |
|
RU2654612C1 |
| СПОСОБ КОМБИНИРОВАННОГО ЛЕЧЕНИЯ МЕСТНО-РАСПРОСТРАНЕННОГО РАКА ЖЕЛУДКА | 2020 |
|
RU2725079C2 |
| СПОСОБ ТЕРМОХИМИОЛУЧЕВОГО ЛЕЧЕНИЯ НЕОПЕРАБЕЛЬНОГО НЕМЕЛКОКЛЕТОЧНОГО РАКА ЛЕГКОГО | 2014 |
|
RU2548770C1 |
| СПОСОБ ЛЕЧЕНИЯ МЕСТНОРАСПРОСТРАНЕННОГО РАКА ПРЯМОЙ КИШКИ | 2009 |
|
RU2392019C1 |
Изобретение относится к медицине, а именно к лучевой терапии, и может быть использовано для неоадъювантного термохимиолучевого лечения рака прямой кишки. Проводят лучевую терапию с фракционированием дозы в разовой очаговой дозе (РОД) 2 Гр до суммарной очаговой дозы (СОД) 50 Гр в течение 5 недель. Лучевую терапию проводят в сочетании с гипертермией на фоне химиотерапии: оксалиплатин 50 мг/м2 внутривенно капельно в 1-й, 8-й, 22-й, 29-й дни лучевой терапии и капецитабин в дозе 825 мг/м2 2 раза в день с 1-го по 14-й и с 22-го по 33-й дни лучевой терапии. При этом дистанционную конвенциональную гамма-лучевую терапию проводят ежедневно 5 раз в неделю. Капецитабин принимают внутрь. Проводят 4-5 сеансов локальной электромагнитной гипертермии в 1-й, 3-й, 8-й, 10-й и 12-й дни лучевой терапии. При этом гипертермию проводят за 30-40 минут до лучевой терапии при температуре в опухоли 41-44°С, частоте 13,56 МГц, времени экспозиции 50-70 минут. Способ обеспечивает повышение радиочувствительности аденогенного рака прямой кишки за счет сочетания лучевой терапии, гипертермии и химиотерапии. 4 ил., 3 пр.
Способ неоадъювантного термохимиолучевого лечения рака прямой кишки, включающий проведение лучевой терапии с фракционированием дозы в разовой очаговой дозе (РОД) 2 Гр до суммарной очаговой дозы (СОД) 50 Гр в течение 5 недель на фоне химиотерапии: оксалиплатин 50 мг/м2 внутривенно капельно в 1-й, 8-й, 22-й, 29-й дни лучевой терапии и капецитабин в дозе 825 мг/м2 2 раза в день с 1-го по 14-й и с 22-го по 33-й дни лучевой терапии - в сочетании с гипертермией, отличающийся тем, что проводят дистанционную конвенциональную гамма-лучевую терапию ежедневно 5 раз в неделю, капецитабин принимают внутрь, проводят 4-5 сеансов локальной электромагнитной гипертермии в 1-й, 3-й, 8-й, 10-й и 12-й дни лучевой терапии, при этом гипертермию проводят за 30-40 минут до лучевой терапии при температуре в опухоли 41-44°С, частоте 13.56 МГц, времени экспозиции 50-70 минут.
| СПОСОБ КОМБИНИРОВАННОГО ЛЕЧЕНИЯ МЕСТНОРАСПРОСТРАНЕННОГО РАКА ПРЯМОЙ КИШКИ | 2015 |
|
RU2599043C1 |
| Способ комбинированного лечения немелкоклеточного рака легких II-III стадии | 2017 |
|
RU2636869C1 |
| СПОСОБ ЛЕЧЕНИЯ РАКА ПРЯМОЙ КИШКИ | 2009 |
|
RU2414936C1 |
| СПОСОБ ТЕРМОРАДИОТЕРАПИИ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ | 2005 |
|
RU2289459C1 |
| СПОСОБ КОМБИНИРОВАННОГО ЛЕЧЕНИЯ ОПЕРАБЕЛЬНОГО НЕМЕЛКОКЛЕТОЧНОГО РАКА ЛЕГКОГО III СТАДИИ | 2015 |
|
RU2590866C1 |
| Бердов Б.А | |||
| и др | |||
| Междисциплинарный подход в лечении рака прямой кишки | |||
| // Поволжский онкол | |||
| вестник | |||
| Устройство для закрепления лыж на раме мотоциклов и велосипедов взамен переднего колеса | 1924 |
|
SU2015A1 |
| Курпешев О.К | |||
| и др | |||
| Предоперационная термохимиолучевая терапия при местно-распространенном раке гортани | |||
| // Онкология | |||
| Журнал им | |||
| П.А | |||
| Герцена | |||
| Способ защиты переносных электрических установок от опасностей, связанных с заземлением одной из фаз | 1924 |
|
SU2014A1 |
| Kang M | |||
| et al | |||
| Long-term efficacy of microwave hyperthermia combined with chemoradiotherapy in treatment of nasopharyngeal carcinoma with cervical lymph node metastases | |||
| // Asian Pac J Cancer Prev | |||
| Многоступенчатая активно-реактивная турбина | 1924 |
|
SU2013A1 |
Авторы
Даты
2019-10-24—Публикация
2018-12-05—Подача