Изобретение относится к области медицины, в частности к стоматологии, и может быть использовано при проведении операции расширенной биопсии по типу цистотомии, в процессе хирургического лечения кистозных образований нижней челюсти больших размеров.
Среди операций, выполняемых хирургами-стоматологами в амбулаторных условиях, операции по поводу кист челюстей занимают второе место после удаления зуба (Соловьев М.М., Семенов Г.М., Галецкий Д.В. Оперативное лечение одонтогенных кист. Руководство., М., Изд.: СпецЛит, 2004, 127 с.). К одонтогенным опухолям относится амелобластома, а к кистам одонтогенного происхождения - кератокиста и зубосодержащая киста (Карапетян И.С., Губайдуллина Е.Я., Цегельник Л.Н. Опухоли и опухолеподобные поражения органов полости рта челюстей, лица и шеи., М.: Медицинское информационное агентство, 2004, 232 с.). Клиническая картина данных трех кистозных образований имеет сходную рентгенологическую картину, когда амелобластома еще не проросла в окружающие ткани, а кератокистозная опухоль (ранее кератокиста) содержит в полости ретенированный зуб.
К настоящему времени выработаны эффективные методы хирургического лечения кистозных образований. Это касается в основном небольших по размерам кистозных образований, когда показана цистэктомия. При кистовидных образованиях нижней челюсти больших размеров цистэктомия затруднительна, требует необоснованной подготовки большого числа зубов, и может приводить к различного рода осложнениям, поэтому в данных случаях показана цистотомия. При этом выбор хирургического вмешательства зависит от точного определения степени распространения образования, положения полости кисты по отношению к верхнечелюстной пазухе, основанию полости носа, а на нижней челюсти к нижнечелюстному каналу. В настоящее время основным методом исследования процессов регенерации костной ткани в хирургической стоматологии является рентгенологическое исследование (С.А. Аснина, А.Ю. Дробышев и др. Современные технологии лучевой диагностики кистовидных образований челюстей (клинический случай). Радиология - Практика, 2012, №1, с. 70-73).
Операцию «цистотомия» разработал Partsch в 1892 году, которая сводится к иссечению передней стенки кисты без полного удаления оболочки. Основанием для проведения данного метода оперативного вмешательства послужило анатомическое сродство эпителия стенки кисты с эпителием слизистой оболочки полости рта, которые при соприкосновении срастаются и полость кисты, таким образом, превращается в добавочную бухту ротовой полости. Цистотомия - метод, при котором удаляют только переднюю стенку кисты, которую сообщают с преддверием или собственно полостью рта. Операция приводит к устранению внутрикистозного давления и, как следствие, к оппозиционному росту кости, в результате чего происходит постепенное уплощение и уменьшение кистозной полости, вплоть до ее полного исчезновения. Операция менее сложна, нетравматична, легче переносится больным, однако длительно сохраняется послеоперационный дефект, за которым необходим гигиенический уход.
Известен способ лечения одонтогенных кист, заключающийся в изготовлении выкройки в виде слизисто-надкостничного лоскута с вестибулярной стороны альвеолярного отростка, удалении костной части альвеолярного отростка, тела и ветви нижней челюсти на большом протяжении, удалении части оболочки кисты и укладывании на место выкройки с наложением кетгутовых швов. Оболочку кисты удаляют полностью с последующим объединением полостей кисты и полости рта, после чего проводят тампонаду костной полости йодоформной турундой с постоянной ее заменой в течение 6-10 месяцев (Робустова Т.Г. Одонтогенные воспалительные заболевания. М.: ОАО Издательство «Медицина», 2006, с. 664). Однако данное хирургическое вмешательство сопровождается большим объемом повреждения, в частности, удаление костной части с вестибулярной стороны значительно снижает прочность нижней челюсти и может осложняться спонтанным переломом. Кроме того, недостатком являются и длительные сроки заживления раны, которые составляют около 24 месяцев.
Известен также способ цистотомии челюстной кисты, включающий обезболивание, разрез слизистой оболочки, выкраивание и вворачивание слизисто-надкостничного лоскута, обработку раны растворами антисептиков, при этом на стенки костной полости хирургической фрезой наносят 10-12 насечек в пределах компактного вещества с формированием костных каналов глубиной до 2-3 мм и длиной 5-7 мм, рана в течение 10 минут обрабатывается лазером от аппарата «Оптодан» через 0,05% раствор мирамистина, в костные каналы вводят гранулы титана «Natix» размером 0,7-1,0 мм с пористостью 80%, рану изолируют от полости рта пластиной «Тахокомб», обработанной стерильным физиологическим раствором в течение 2 минут (RU 2442544, 20.02.2012). Данное техническое решение принято нами в качестве ближайшего аналога. Указанный способ в основном направлен на обеспечение стимуляции процесса остеогенеза, регенерации костной ткани, предотвращения послеоперационных кровотечений и герметичной изоляции раны от полости рта без использования слизисто-надкостничных лоскутов.
Технический результат заявленного способа заключается в сокращении сроков реабилитации пациентов, уменьшении числа посещений к стоматологу и исключении послеоперационных осложнений.
Технический результат достигается тем, что хирургическое лечение кистозных образований нижней челюсти больших размеров осуществляют путем иссечения передней стенки кистозного образования и отслаивания слизисто-надкостничного лоскута, при этом в кортикальной пластинке, отступив от ее края 2-3 мм, бором просверливают от 4 до 6 отверстий, затем слизисто-надкостничный лоскут вворачивают в костную полость и прошивают насквозь с вестибулярной стороны, осуществляя вкол шовной иглы на расстоянии 6-8 мм от края слизисто-надкостничного лоскута, и вводя иглу в костное отверстие кортикальной пластинки, при этом слизисто-надкостничный лоскут перегибают через край кортикальной пластинки и прошивают через просверленные отверстия, завязывая узловые швы по краю кортикальной пластинки.
Кроме того, способ заключается в том, что после прошивания кортикальная пластинка располагается в центре, а слизисто-надкостничный лоскут покрывает ее с вестибулярной и язычной сторон.
Способ также заключается и в том, что после завязывания узловых швов по краю кортикальной пластинки снимают слепки, для изготовления обтуратора.
Способ осуществляется следующим образом.
Хирургическое лечение одонтогенных кист нижней челюсти больших размеров с помощью заявленной методики проводят в случае, когда вестибулярная кортикальная пластинка достаточной высоты. После проведения анестезии проводят трапецевидный разрез, основанием к переходной складке, отслаивают слизисто-надкостничный лоскут. Трепаном перфорируют кортикальную пластинку, отверстия соединяют по кругу. Затем фрезой костное отверстие расширяют до размеров кисты. Скальпелем иссекают верхнюю и переднюю часть оболочки кисты и отправляют на гистологическое исследование. В кортикальной пластинке, отступив от края 2-3 мм, бором делают 4-6 отверстий, слизисто-надкостничный лоскут вворачивают в костную полость и прошивают насквозь, делая с вестибулярной стороны вкол иглы на расстоянии 6-8 мм от края лоскута. Затем иглу вводят в костное отверстие, слизисто-надкостничный лоскут перегибают через край кортикальной пластинки и прошивают шовной иглой через просверленные отверстия. Узловые швы завязывают по краю кортикальной пластинки. Таким образом, получают сэндвич, в центре которого располагается кортикальная пластика, а с ее вестибулярной и язычной сторон слизисто-надкостничный лоскут. В этой связи получаем край кортикальной пластинки, покрытый эпителизированной слизистой оболочкой. Это позволяет снять слепки, для изготовления обтуратора, непосредственно после завязывания узловых швов по краю кортикальной пластинки, то есть в день операции. Можно также снять слепки и через неделю, после вмешательства, когда отек мягких тканей полностью исчезнет.
Через 10 дней, после снятия швов, обтуратор подгоняется и устанавливается в область дефекта. Независимо от полученного диагноза всем пациентам проводят рентгенологическое обследование (ортопатомограмма и МСКТ) через 3, 6 и 12 месяцев после операции, что позволяет решить вопрос о необходимости проведения последующего хирургического вмешательства.
Использование указанной методики ведения пациента (подшивания эпителизированного лоскута к вестибулярной кортикальной пластинке челюсти в процессе цистотомии) позволяет уменьшить число посещений и сократить сроки реабилитации пациентов с зубосодержащими кистами и кератокистозными опухолями за счет исключения длительного ведения пациентов (частой смены йодоформного тампона).
С использованием данного метода прооперировано 12 пациентов из 44, это объясняется тем, что данный метод использовали при операциях с достаточно сохраненной высотой кортикальной пластинки. Из них 6 пациентов с кератокистозной опухолью и 6 с зубосодержащей кистой. Во всех случаях у пациентов отсутствовали послеоперационные осложнения. Пациенты обращались к стоматологу только для рентгенологического контроля через 3, 6 и 12 месяцев, а сроки реабилитации сократились до 10-14 дней.
Примеры осуществления способа.
Пример 1.
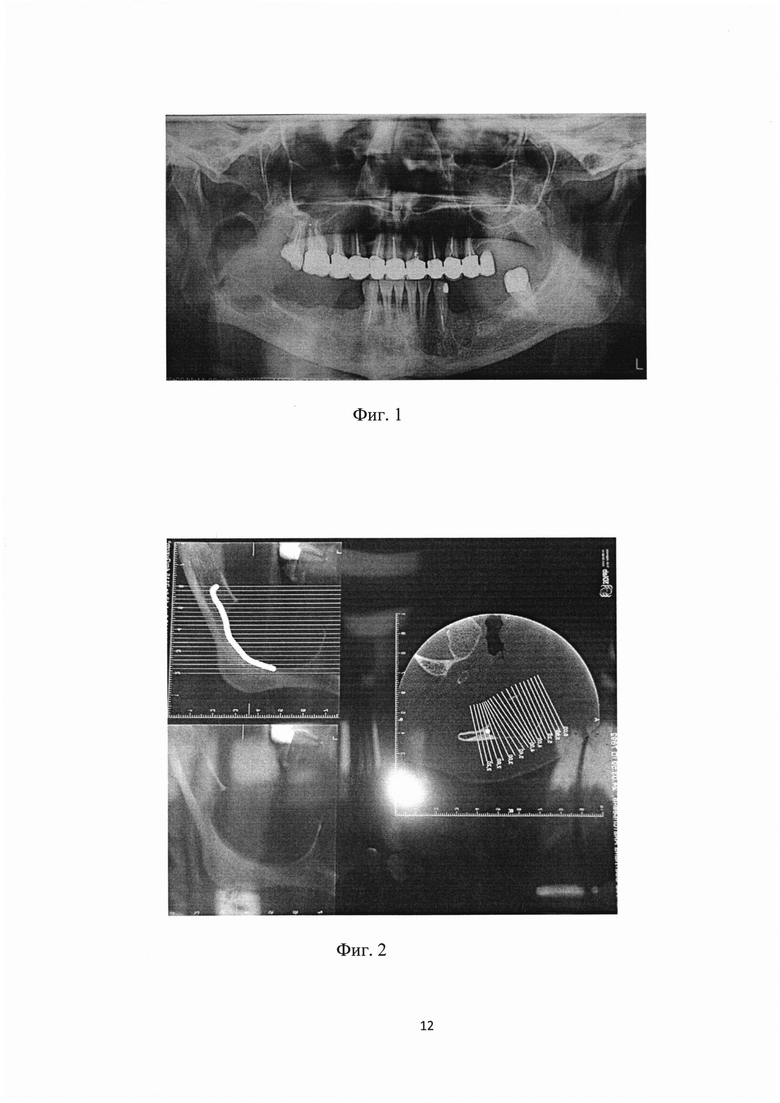
Больная С., 1959 года рождения. Поступила с жалобами на периодические боли, дискомфорт в области нижней челюсти справа. Конфигурация лица не изменена, открывание рта - в полном объеме. Больной была проведена рентгенограмма. На ортопантомограмме определяется разрежение костной ткани нижней челюсти справа в области тела и ветви нижней челюсти с четкими контурами, размером 6.0×4.0 см (см. фиг. 1) и на мультиспиральной компьютерной томографии (см. фиг 2). Диагноз: кератокистозная опухоль тела и ветви нижней челюсти справа.
Принято решение о проведении оперативного вмешательства. Больная была прооперирована 20.02.2013. Операция - цистотомия, с использованием метода сэндвичной техники формирования эпителизированного лоскута. Для этого провели иссечение передней стенки кистозного образования и отслаивания слизисто-надкостничного лоскута. Затем в кортикальной пластинке, отступив от ее края 3 мм, бором просверлили 6 отверстий. Затем слизисто-надкостничный лоскут ввернули в костную полость и прошили насквозь с вестибулярной стороны. Вкол шовной иглы провели на расстоянии 6 мм от края слизисто-надкостничного лоскута. При этом иглу ввели в костное отверстие кортикальной пластинки, причем слизисто-надкостничный лоскут перегибали через край кортикальной пластинки и прошивали через шесть просверленных отверстий, завязывая узловые швы по краю кортикальной пластинки. После прошивания кортикальная пластинка располагалась в центре, а слизисто-надкостничный лоскут покрывал ее с вестибулярной и язычной сторон. После завязывания узловых швов по краю кортикальной пластинки сняли слепки, для изготовления обтуратора. Через 10 дней, после снятия швов, обтуратор подгоняли и устанавливали в область дефекта. У больной после оперативного вмешательства срок нетрудоспособности сократился на 14 суток. Отпала также необходимость в перевязках и посещениях стоматолога раз в неделю. Воспалительных осложнений не наблюдалось. Срок полной регенерации костной раны сократился до 10 месяцев.
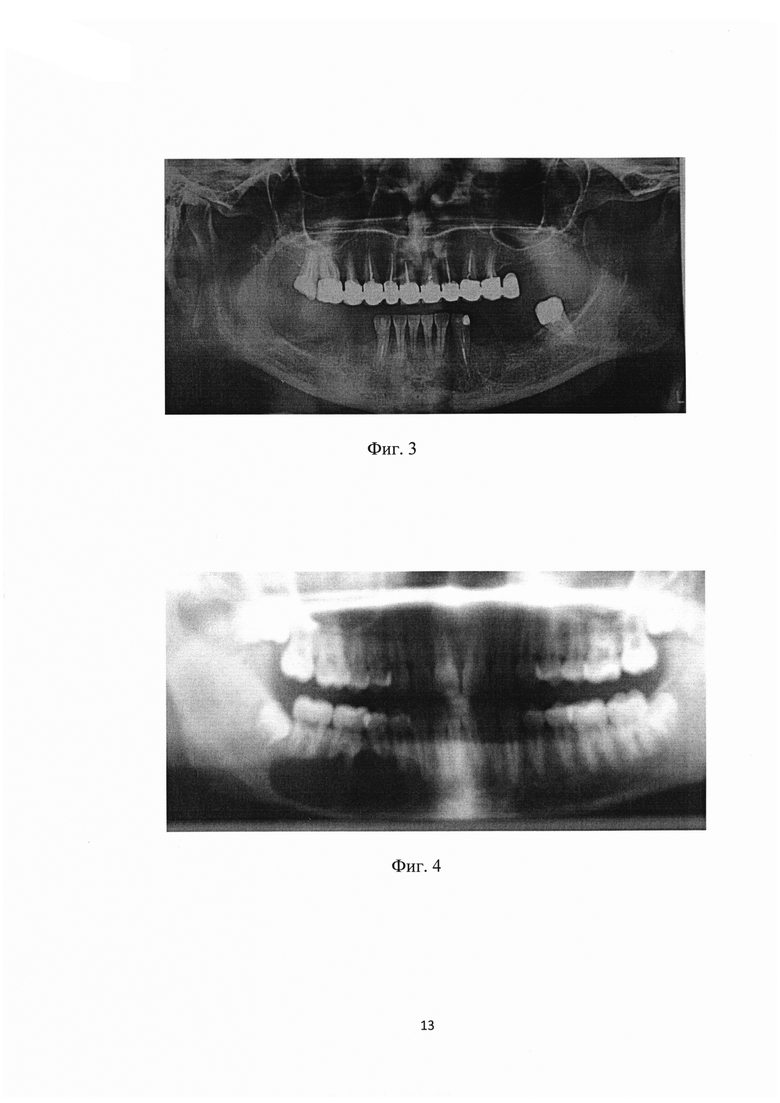
Ортопантомограмма через год после операции.
На ортопантомограмме определяется полное восстановление костной ткани в области тела и ветви нижней челюсти и контуров нижнечелюстного канала (см. фиг. 3).
Пример 2.
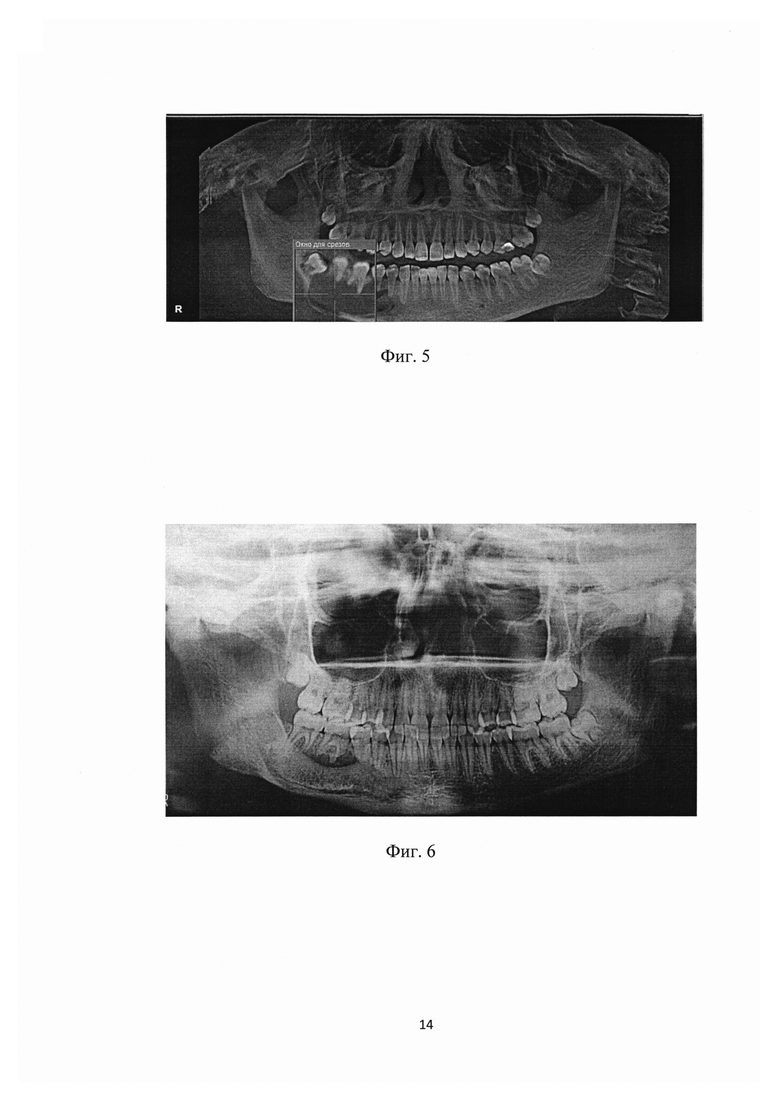
Больная П., 1997 года рождения. Поступила с жалобами на ноющие боли, чувство распирания и неловкости в области зуба 4.6., округлое выбухание в области зуба 4.6. нижней челюсти справа. Больной была проведена рентгенограмма. На ортопантомограмме определяется разрежение костной ткани нижней челюсти справа в области зуба 4.6 размером 6.0×4.0 см (см. фиг. 4) и на мультиспиральной компьютерной томографии (см. фиг. 5). Диагноз: Зубосодержащая киста нижней челюсти справа.
Принято решение о проведении оперативного вмешательства. Больная была прооперирована 15.03.2013. Операция - цистотомия, с использованием метода сэндвичной техники формирования эпителизированного лоскута. Для этого провели иссечение передней стенки кистозного образования и отслаивания слизисто-надкостничного лоскута. Затем в кортикальной пластинке, отступив от ее края 2 мм, бором просверлили 4 отверстия. Слизисто-надкостничный лоскут ввернули в костную полость и прошили насквозь с вестибулярной стороны. Вкол шовной иглы провели на расстоянии 8 мм от края слизисто-надкостничного лоскута. При этом иглу ввели в костное отверстие кортикальной пластинки, причем слизисто-надкостничный лоскут перегибали через край кортикальной пластинки и прошивали через шесть просверленных отверстий, завязывая узловые швы по краю кортикальной пластинки. После прошивания кортикальная пластинка располагалась в центре, а слизисто-надкостничный лоскут покрывал ее с вестибулярной и язычной сторон. После завязывания узловых швов по краю кортикальной пластинки сняли слепки, для изготовления обтуратора. Через 10 дней, после снятия швов, обтуратор подгоняли и устанавливали в область дефекта. У больной после оперативного вмешательства срок нетрудоспособности сократился на 18 суток. Не требовались перевязки и посещения стоматолога раз в неделю. Воспалительных осложнений не наблюдалось.
Ортопантомограмма через год после операции.
На рентгенограмме (см. фиг. 6) определяются четкие контуры нижнечелюстного канала. Костный регенерат на 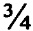 заполнил костный дефект. Имеется разрежение костной ткани в области зуба 4.6, заполненное костными баночками. Наблюдается перестройка кости.
заполнил костный дефект. Имеется разрежение костной ткани в области зуба 4.6, заполненное костными баночками. Наблюдается перестройка кости.
При классической цистотомии до изготовления обтуратора проходит 4 недели. При этом весь период до полной эпителизации краев раны пациенту необходимо 1 раз в неделю проводить смену йодоформного тампона, а следовательно, пациент в среднем находится на больничном листе от 24 до 28 дней.
Предложенный метод сокращает сроки нетрудоспособности и сроки реабилитации пациентов, уменьшает число посещений к стоматологу и исключает послеоперационные осложнения. Расширенная биопсия по типу цистотомии, заключающаяся в сэндвичной техники формирования эпителизированного лоскута, является как лечебным, так и диагностическим мероприятием. Применение указанной методики обеспечило высокую лечебную эффективность, так как ни одного из 12 пациентов не пришлось госпитализировать для резекции челюсти. Наблюдение за больными в течение 1-5 лет позволило рекомендовать данный вид хирургического вмешательства, как первый этап хирургического лечения пациентов с кистозными образованиями нижней челюсти больших размеров.
Таким образом, заявленный способ обеспечивает эффективность хирургического лечения кистозных образований нижней челюсти больших размеров и может использоваться в практической стоматологии.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ лечения кистозных образований нижней челюсти | 2023 |
|
RU2817927C1 |
| Способ лечения кисты челюсти | 2024 |
|
RU2840696C1 |
| Способ лечения одонтогенной воспалительной кисты челюсти от временных зубов у детей | 2022 |
|
RU2807948C1 |
| СПОСОБ ЛЕЧЕНИЯ КИСТ МОЛОЧНЫХ ЗУБОВ | 2001 |
|
RU2204337C2 |
| СПОСОБ ЛЕЧЕНИЯ КИСТ ЧЕЛЮСТЕЙ | 2014 |
|
RU2578161C2 |
| Хирургический способ лечения одонтогенных кист нижней челюсти | 2021 |
|
RU2768472C1 |
| Способ доступа к верхушке корня зуба фронтального отдела верхней челюсти | 2023 |
|
RU2812239C1 |
| СПОСОБ ЛЕЧЕНИЯ ЗУБОСОДЕРЖАЩИХ КИСТ ЧЕЛЮСТЕЙ У ДЕТЕЙ | 2009 |
|
RU2393794C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ОДОНТОГЕННОЙ КИСТЫ ЧЕЛЮСТИ У ДЕТЕЙ | 2004 |
|
RU2336039C2 |
| СПОСОБ ЦИСТОТОМИИ ЧЕЛЮСТНОЙ КИСТЫ | 2010 |
|
RU2442544C1 |
Изобретение относится к области медицины, в частности к стоматологии, и может быть использовано при проведении операции расширенной биопсии по типу цистотомии, в процессе хирургического лечения кистозных образований нижней челюсти больших размеров. Хирургическое лечение кистозных образований нижней челюсти больших размеров осуществляют путем проведения разреза слизистой оболочки, отслаивания слизисто-надкостничного лоскута, иссечения передней стенки кистозного образования. При этом в кортикальной пластинке, отступив от ее края 2-3 мм, бором просверливают от 4 до 6 отверстий. Затем слизисто-надкостничный лоскут вворачивают в костную полость и прошивают насквозь с вестибулярной стороны, осуществляя вкол шовной иглы на расстоянии 6-8 мм от края слизисто-надкостничного лоскута, и вводя иглу в костное отверстие кортикальной пластинки. При этом слизисто-надкостничный лоскут перегибают через край кортикальной пластинки и прошивают через просверленные отверстия, завязывая узловые швы по краю кортикальной пластинки. Способ обеспечивает сокращение сроков реабилитации пациентов, уменьшение числа посещений к стоматологу и исключении послеоперационных осложнений. 2 з.п. ф-лы, 6 ил., 2 пр.
1. Способ хирургического лечения кистозных образований нижней челюсти больших размеров, включающий разрез слизистой оболочки, отслаивание слизисто-надкостничного лоскута, формирование костной полости, иссечение передней стенки кистозного образования, отличающийся тем, что в кортикальной пластинке, отступив от края костной полости 2-3 мм, бором просверливают от 4 до 6 отверстий, затем слизисто-надкостничный лоскут вворачивают в костную полость и прошивают насквозь с вестибулярной стороны, осуществляя вкол шовной иглы на расстоянии 6-8 мм от края слизисто-надкостничного лоскута, и вводя иглу в костное отверстие кортикальной пластинки, при этом слизисто-надкостничный лоскут перегибают через край кортикальной пластинки и прошивают через просверленные отверстия, завязывая узловые швы по краю кортикальной пластинки.
2. Способ по п. 1, отличающийся тем, что после прошивания кортикальная пластинка располагается в центре, а слизисто-надкостничный лоскут покрывает ее с вестибулярной и язычной сторон.
3. Способ по пп. 1, 2, отличающийся тем, что после завязывания узловых швов по краю кортикальной пластинки снимают слепки, для изготовления обтуратора.
| СПОСОБ ЦИСТОТОМИИ ЧЕЛЮСТНОЙ КИСТЫ | 2010 |
|
RU2442544C1 |
| СПОСОБ ЛЕЧЕНИЯ ОДОНТОГЕННЫХ КИСТ НИЖНЕЙ ЧЕЛЮСТИ БОЛЬШИХ РАЗМЕРОВ | 2011 |
|
RU2468757C1 |
| Способ цистотомии челюстей | 1985 |
|
SU1445706A1 |
| Кард-машина для обработки льняных очесов | 1924 |
|
SU1155A1 |
| Непрерывно действующая центрофуга | 1928 |
|
SU15022A1 |
Авторы
Даты
2017-02-09—Публикация
2015-12-11—Подача