Изобретение относится к медицине, а именно к травматологии и ортопедии, онкоортопедии, и может быть использовано для лечения опухолевого поражения проксимального отдела бедренной кости.
Опухолевые поражения проксимального отдела бедренной кости занимают третье место среди всей патологии опорно-двигательного аппарата, связанной с первичными опухолями костей скелета. В тех случаях, когда имеется распространенный опухолевый очаг, в процесс могут быть вовлечены магистральные сосуды и нервы, что является противопоказанием к органосохраняющему хирургическому лечению.
Вторичные метастатические поражения проксимального отдела бедренной кости часто сопровождаются патологическими переломами, что, как следствие, практически полностью обездвиживает пациента, и существенно влияет на течение основного онкологического заболевания [1, 2, 4, 5, 6]. С целью сохранения опороспособности нижней конечности при опухолевом поражении проксимального отдела бедренной кости, наиболее широко применяется эндопротезирование тазобедренного сустава с резекцией проксимального отдела бедренной кости [1, 3, 5, 6, 9, 15, 20, 21, 22, 26].
Эндопротезирование отличается достаточно длительным опытом применения его в клинической практике во многих странах мира. Хорошо изучены положительные стороны эндопротезирования, такие как: ранняя активизация пациента, восстановление функции и опороспособности конечности. В тоже время, с ростом количества эндопротезирований оперирующие хирурги все чаще сталкиваются с осложнениями данного направления хирургического лечения [30]. К наиболее частым осложнениям относятся:
- высокий риск раннего вывиха эндопротеза;
- повышенный риск гнойно-воспалительный осложнений со стороны операционной раны (относительно стандартного эндопротезирования), развитие которых может надолго прервать проведение лекарственной и лучевой терапии онкологических больных;
Для хирурга, занимающегося костной онкологией, при удалении первично злокачественных опухолевых образований, поражающих проксимальный отдела бедренной кости, главными задачами являются: радикальное удаление новообразования и адекватное замещение дефекта проксимального отдела бедренной кости после ее сегментарной резекции с восстановлением эффективного прикрепления оставшихся мышц посредством рефиксации их к протезу [7, 8, 10, 11, 13, 15, 16, 23, 24, 25, 26, 29].
С целью фиксации оставшихся после резекции опухоли мягких тканей применяется нерассасывающийся шовный материал. Фиксация производится непосредственно к эндопротезу или при помощи дополнительных средств, таких как полимерные синтетические тубы, закрепляемые к бедренному компоненту эндопротеза. Однако стоит отметить, что фиксация мягких тканей к компонентам эндопротеза не всегда приводит к удовлетворительным результатам [10].
При анализе функционального результата проведенного оперативного лечения у пациентов, прооперированных с использованием полимерных туб, в ряде наблюдений мы также выявили значительное ограничение активных ротационных движений и снижение амплитуды активного сгибания и отведения. По результатам обследования (УЗИ, КТ области оперативного вмешательства) у данной группы пациентов было выявлено объемное скопление жидкости на всем протяжении импланта. Нами был произведен анализ литературных данных на предмет выявления схожих проблем. Он показал, что наибольшая частота сообщений о подобных осложнениях относится к абдоминальной и общей хирургии, где полимерные материалы в виде тканей, замещающих обширные дефекты, используются уже достаточно давно. По мнению авторов, образование сером (ограниченных скоплений тканевой жидкости) вызвано контактом подвижных мягких тканей с синтетической тканью, чаще всего это происходит в зонах контакта с жировой клетчаткой и другими слабо кровоснабжаемыми тканями. А наличие свободной жидкости в зоне оперативного вмешательства значительно повышает риск развития инфекционных осложнений [4, 24].
Принимая во внимание собственный негативный опыт применения полимерных средств фиксации мягких тканей к эндопротезу, а также данные, полученные при анализе литературы, для реализации этой технической задачи нами приняты к использованию импланты, в виде сетки из титанового шелка. Сообщений об использовании данного материала в онкоортопедии, а так же об осложнениях, связанных с его использованием в других областях хирургии, нами не найдено.
Идея использования вертлужного компонента системы двойной мобильности подробно описана и успешно применяется при операциях эндопротезирования тазобедренного сустава в травматологической и ортопедической практике с 1976 года [12, 14, 18, 19, 23].
Описание подобной техники для операций эндопротезирования при опухолевой патологии проксимального отдела бедренной кости встречается в единичных публикациях. Авторы отмечают положительные стороны и перспективность данного метода, однако ими подчеркивается ограниченность количества наблюдений и необходимость дальнейшего исследования. [31]
Наиболее приближенным к предлагаемому нами способу можно считать способ применения биполярного вертлужного компонента при онкологическом эндопротезировании [2, 8, 13, 16, 17]. Однако данный способ отличается неизбежным развитием вторичного артроза тазобедренного сустава, что приводит к необходимости ревизионного эндопротезирования. А в тех случаях, где сопутствующим диагнозом является дисплазия тазобедренного сустава, также возможны вывихи эндопротеза [27, 28]. Учитывая тот факт, что многие пациенты нуждаются в комплексной терапии основного заболевания, очевидной задачей является минимизация затрат ресурсов организма на повторные вмешательства, которые могут понадобиться при наступлении осложнений.
Предлагаемый нами способ позволяет снизить риск образования перипротезной остаточной полости, создать оптимальные условия для восстановления функции сустава и обеспечить возможность более раннего и эффективного проведения физической реабилитации пациента после резекции проксимального отдела бедренной кости, предотвратить развитие ранних и поздних вывихов эндопротеза. Предлагаемый способ снижает риски наиболее часто встречающихся осложнений, тем самым способствует бесперебойному продолжению лечения онкологической патологии, при необходимости проведения таковой.
Снижение риска осложнений, связанных с формированием остаточной полости, достигается за счет применения в качестве средства фиксации мышц сетки из титанового шелка. Предотвращение вывихов эндопротеза достигается путем использования вертлужного компонента двойной мобильности.
Результат изобретения достигается за счет того, после резекции проксимального отдела бедренной кости устанавливают металлическую часть вертлужного компонента двойной мобильности. Далее устанавливают бедренный компонент цементной или бесцементной фиксации, соблюдая ротационную ориентировку в диафизе бедренной кости, после чего к диафизарной части бедренного компонента эндопротеза прикрепляют титановую сетку, оборачивая ее вокруг него, а затем закрепляют при помощи лавсановых нитей. Далее производят сборку головки двойной мобильности при помощи стандартного (предоставленного фирмой изготовителем) инструментария и установку головки на конус бедренного компонента эндопротеза. Затем выполняют вправление с повторной обязательной оценкой достаточности объема движений и тенденции к вывиху. После установки, сборки и вправления эндопротеза сохраненные мягкие ткани подшивают лавсановыми нитями к закрепленному на модульной части эндопротеза средству дополнительной фиксации - сетке из титанового шелка.
Сущность заявки на изобретение поясняется иллюстрациями, где на фигурах изображены:
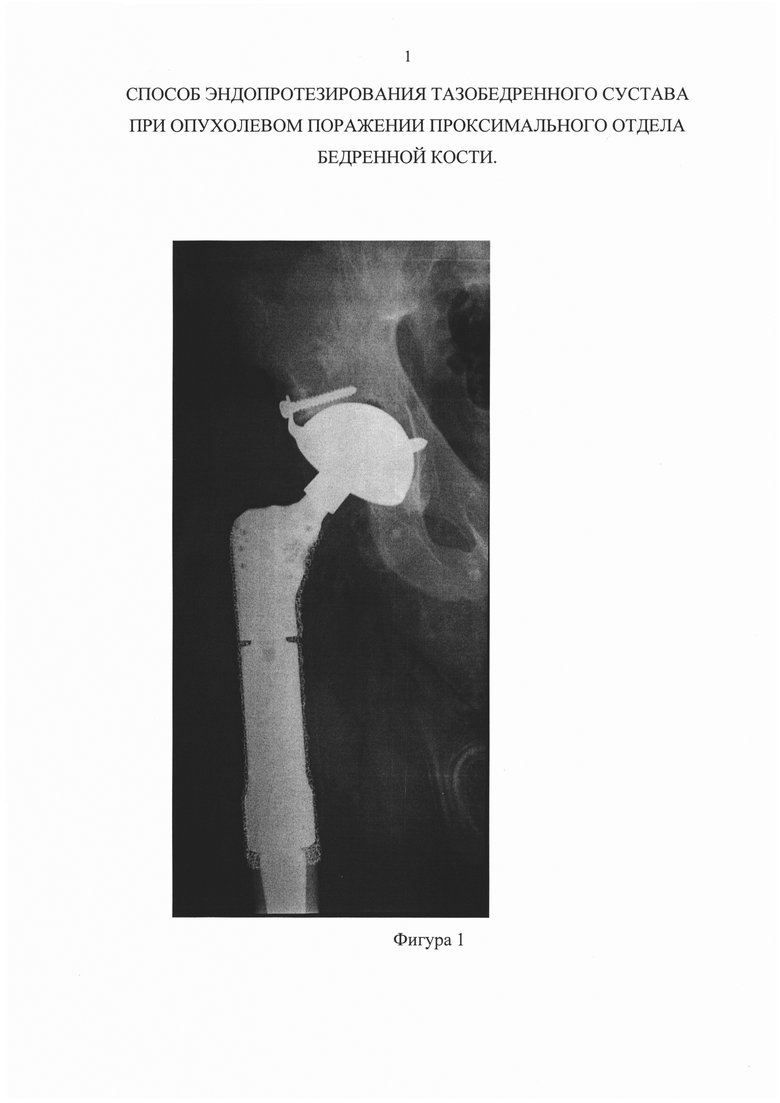
Фигура 1 - Установленный вертлужный компонент двойной мобильности.
Фигура 2 - Установленный бедренный компонент бесцементной фиксации.
Фигура 3 - Сетка из титанового шелка, закрепленная при помощи лавсановых нитей.
Предлагаемый способ осуществляют следующим образом.
Для окончательной верификации опухолевого поражения необходимо проведение скринингового рентгенологического исследования, остеосцинтиграфии и морфологической верификации первичной опухоли. Гистологический материал получают методом трепанбиопсии, так как при осуществлении открытой биопсии достаточно велик риск обсеменения опухолевыми клетками окружающих мягких тканей. Кроме того, всегда после биопсии рост опухолевых клеток усиливается. Следовательно, промежуток времени между установлением морфологического диагноза и началом лечения должен быть как можно короче. Результат патоморфологического исследования, полученного при трепанбиопсии материала, становится известным в течение 10-21 суток.
После получения результата в ближайшие сроки проводится оперативное лечение.
Под анестезией, в положении пациента на боку из бокового доступа послойно проходят мягкие ткани. Согласно стандартам операционных доступов, применяемых при резекциях проксимального отдела бедренной кости с последующим эндопротезированием, абластично отделяют мышцы, прикрепляющиеся к проксимальному отделу бедренной кости, обнажают и (при невозможности сохранения) иссекают капсулу тазобедренного сустава. При выходе опухолевого очага за пределы кости, проводят выделение мягкотканого компонента по неизмененным тканям, ориентируясь визуально и по данным МРТ, что приводит к формированию индивидуальных особенностей дефекта мягких тканей и требует их учета при восстановлении двигательного аппарата проксимального отдела бедра. Далее выполняют опил диафиза бедренной кости дистальнее зоны патологического очага с ориентировкой по данным MPT, Rg, КТ и патоморфологического исследований, а также с поправкой на результаты неоадьювантного лечения (если таковое проводилось). После этого выделяют проксимальный отдел бедренной кости из мягких тканей. Производят контрольный замер удаленного фрагмента от центра ротации до уровня резекции.
После резекции проксимального отдела бедра выполняют ревизию вертлужной впадины и обработку ее фрезами до необходимого диаметра. Далее устанавливают примерочный вертлужный компонент. Затем костномозговой канал бедренной кости последовательно обрабатывают развертками увеличивающегося диаметра до достижения необходимого размера. Производят примерочную сборку и пробное вправление эндопротеза на примерочных компонентах диафизарной ножки и модуля с головкой с обязательной оценкой достаточности объема движений и тенденции к вывиху, после чего устанавливают металлическую часть вертлужного компонента двойной мобильности (фиг.1). Затем устанавливают бедренный компонент цементной или бесцементной фиксации, соблюдая его ротационную ориентировку в диафизе бедренной кости (фиг.2). Далее бедренный компонент эндопротеза оборачивают сеткой из титанового шелка в качестве средства фиксации сохраненных мягких тканей. Затем отмоделированную до нужного размера сетку из титанового шелка при помощи лавсановых нитей закрепляют к бедренному компоненту эндопротеза (фиг.3). После этого производят сборку головки двойной мобильности при помощи стандартного (предоставленного фирмой изготовителем) инструментария и установку головки на конус бедренного компонента эндопротеза. Далее выполняют вправление с повторной обязательной оценкой достаточности объема движений и тенденции к вывиху. На протяжении всей операции производят тщательный гемостаз и регулярное обильное промывание раны растворами антисептиков. После установки, сборки и вправления эндопротеза, сохраненные мягкие ткани подшивают лавсановыми нитями к закрепленной на бедренном компоненте эндопротеза сетке из титанового шелка. Затем послойно накладывают швы на рану и при необходимости устанавливают систему активного дренирования. В завершении накладывают асептическую повязку.
Применение заявляемого способа позволяет достичь максимально возможного восстановления функции тазобедренного сустава с минимальным риском развития осложнений. Таким образом, способ может быть применен при лечении пациентов с необходимостью резекции на фоне опухолевого поражения проксимального отдела бедренной кости. Благодаря использованию вертлужного компонента системы двойной мобильности в сочетании с сеткой из титанового шелка, в качестве дополнительного средства фиксации сохраняемых элементов мышечного аппарата, значительно уменьшается риск вывиха эндопротеза и развития осложнений, связанных с перипротезными мягкими тканями.
Клинический пример:
Пациентка Ш. 52 года. Диагноз: Хондросаркома проксимального отдела левой бедренной кости с патологическим переломом. Диагноз установлен по результатам клинико-лабораторных, рентгенологических и патоморфологического исследований. Проведено оперативное лечение в объеме удаления опухоли широким краем (с отступом от новообразования по мягким тканям не менее 10-15 мм) с реконструкцией бедренной кости и тазобедренного сустава по предлагаемой методике. Из особенностей вмешательства следует отметить расширенный объем удаленных мышц, в связи с иссечением зоны патологического перелома. Применение данной методики позволило восстановить отведение бедра до 40 градусов, сгибание до 110 градусов при согнутом коленном суставе, без потери стабильности через три месяца после операции. Данного объема движений было достаточно для того, чтобы полноценно обслуживать себя, вернуться к трудовой деятельности и умеренной спортивной активности. Конструкция протеза максимально соответствует анатомическим параметрам пациента, что способствует комфортному и быстрому привыканию организма к этому имплантату.
В послеоперационном периоде больной была рекомендована ходьба с дополнительной опорой до 6-10 недель. Комплексного лечения основной онкологической патологии не проводилось. Срок наблюдения 4 года 6 месяцев. При УЗИ области оперативного вмешательства выявлено минимальное количество жидкости в области шейки эндопротеза. В зоне прикрепления сетки из титанового шелка скопления жидкости не отмечено. На последнем контрольном осмотре результат по MSTS - 93%, по Шкале Харриса - 91 балл. Наблюдение продолжается.
СПИСОК ЛИТЕРАТУРЫ:
1. Алиев М.Д., Соколовский В.А., Дзампаев А.З., Нисиченко Д.В., Сергеев П.С, Хестанов Д.Б. Отдаленные результаты применения мегапротезов в хирургии опухолей костей и суставов. Вестник московского онкологического общества [Internet]. 2011 (4) Режим доступа www.netoncology.ru
2. Алиев М.Д. Эндопротезирование как основа онкоортопедии. Поволжский онкологический вестник. 2012 (2): 14-20
3. Кочергина Н.В., Зимина О.Г. Современные возможности лучевой диагностики первичных костных опухолей: Материалы 3-ей европейской школы онкологов «Лучевая диагностическая и интервенционнная радиология в клинической онкологии». М.; 2001. С.1-15.
4. Паршиков В.В., Самсонов А.В., Романов Р.В., Градусов В.П., Самсонов A.А., Ходак В.А., Петров В.В., Цыбусов С.Н., Бабурин А.Б., Кихляров П.В., Казанцев А.А. Первый опыт пластики брюшной стенки эндопротезами из титанового шелка. Медицинский альманах. 2011; 1(20):107-110
5. Рентгенодиагностика первичных опухолей и опухолеподобных заболеваний. Под редакцией С.П. Миронова. М.: Новости, 2004. - 247 с.
6. Тепляков В.В., Карпенко В.Ю., Франк Г.А., Буланов А.А., Державин B. А., Шаталов A.M. Эндопротезирование при опухолевом поражении длинных костей. Российский педиатрический журнал: 2009; (5):11-14.
7. Тепляков В.В., Карпенко В.Ю., Шаталов A.M., Бухаров В.А., Державин В.А., Мысливцев И.В. Эндопротезирование длинных трубчатых костей и суставов при дефиците мягких тканей. Вестник московского онкологического общества [Internet]. 2011 (4). Режим доступа www.netoncology.ru
8. Тихилов P.M., Засульский Ф.Ю., Родоманова Л.А. Оперативное лечение больных со злокачественными опухолями длинных костей и крупных суставов. Ортопедия травматология. 2007(4).
9. Тихилов P.M., Засульский Ф.Ю., Григорьев П.В., Плиев Д.Г. Эндопротезирование тазобедренного сустава при метастатическом поражении проксимального отдела бедренной кости (медицинская технология) 2011.
10. Тихилов P.M., Пташников Д.А., Засульский Ф.Ю., Микайлов И.М., Григорьев П.В., Плиев Д.Г. Ближайшие и среднесрочные результаты эндопротезирования тазобедренного сустава при опухолях проксимального отдела бедренной кости. Травматология и Ортопедия России. 2014. №2 (72). с. 14-21
11. Шугабейкер П.Х., Малауэр М. М. Хирургия сарком мягких тканей и костей. Принципы и оперативная техника. М.: Медицина, 1986. 439 с.
12. Adam P., Farizon F., Fessey Н., "Dual Articulation Retentive Acetabular Liners and Wear: Surface Analysis of 40 Retrieved Polyethylene Implants", Revue de Chirurgie Orthopedique 2005, 91, 627-636
13. Anderson M.E., Hyodo A, Zehr R.J., Marks K.E., Muschler G.F. Abductor reattachment with a custom proximal femoral replacement prosthesis. Orthopedics. 2002; 25: 722-6.
14. Crowninshield R.D., Maloney W.J., Wentz D.H., et al., "Biomechanics of large femoral heads: what they do and don't do", Clin Orthop 2004; 429:102
15. Donati D., Zavatta M., Gozzi E., Giacomini S., Campanacci L., Mercuri M. Modular prosthetic replacement of the proximal femur after resection of a bone tumor a long-term follow-up. J Bone Joint Surg Br. 2001; 83:1156-60.
16. Eric R. Henderson Failure Mode Classification for Tumor Endoprostheses: Retrospective Review of Five Institutions and a Literature Review Copyright_2011 By the journal of bone and joint surgery, incorporated p.418-425
17. Fehncr R., Mills S. Tumors of the Bones and Joints. Atlas of Tumors Pahtology. AFIF. 1993. - P.91- 95
18. Gosheger G., Gebert C, Ahrens H., Streitbuerger A., Winkelmann W., Hardes J.. Endoprosthetic reconstruction in 250 patients with sarcoma. Clin Orthop Relat Res. 2006; 450:164-71.
19. Guyen O.; Shan Chen Q.; Bejui-Hughes J.; Berry D.J.; An K.N., Dual Mobility Hip Implants: Effect On Hip Stability,  Lyonnaises de Chirurgie de la Hanche 2008
Lyonnaises de Chirurgie de la Hanche 2008
20. Kabukcuoglu Y., Grimer R.J., Tillman R.M., Carter S.R. Endoprosthetic replacement for primary malignant tumors of the proximal femur. Clin Orthop Relat Res. 1999; 358:8-14
21. Kawai A., Backus S.I., Otis J.C., Inoue H., Healey J.H. Gait characteristics of patients after proximal femoral replacement for malignant bone tumour. J Bone Joint Surg Br. 2000; 82: 666-9.
22. Kotz R. Tumor endoprosthesis in malignant bone tumors Orthop.1993. - June. - 22 (3) - P. 160-166.
23. Leclercq S., Lemarechal P., Richter D., Aubriot J.H (CHR de Caen), " totales de hanche hybrides Charnley-Bousquet
totales de hanche hybrides Charnley-Bousquet  plus de 10 ans", Revue de Chirurgie
plus de 10 ans", Revue de Chirurgie  Novembre 1999, Vol 85, Suppl III.
Novembre 1999, Vol 85, Suppl III.
24. Martin Dominkus; Manuel Sabeti; Rainer Kotz. Functional tendon repair in orthopedic tumor surgery. Der  2005; 34 (6):556-9.
2005; 34 (6):556-9.
25. Ogilvie СМ., Wunder J.S., Ferguson P.C., Griffin A.M., Bell R.S.. Functional outcome of endoprosthetic proximal femoral replacement. Clin Orthop Relat Res. 2004; 426:44-8.
26. Scharf S. Radionuclide bone scanning in routine clinical practice / S. Scharf, Q.H. Zhao // Lpincotts Prim Care Pract. 1999. - Vol.3. - №5. -P. 521-528.
27. Schneiderbauer M.M., Sierra R.J., Schleck C, Harmsen W.S., Scully S.P.. Dislocation rate after hip hemiarthroplasty in patients with tumor-related conditions. J Bone Joint Surg Am. 2005; 87:1810-5.
28. Stevenson J.D.1, Kumar V.S.2, Cribb G.L.3, Cool P.3. Hemiarthroplasty proximal femoral endoprostheses following tumour reconstruction: is acetabular replacement necessary? Bone Joint J. 2018 Jan; 100-B(1):101-108. doi: 10.1302/0301-620X.100B1.BJJ-2017-0005.R1.
29. Uchida A. Recent advances in management of musculoskeletal tumors / A. Uchida // Gan To Kagaku Ryoho. 1999. - Jun. - 26. - P. 185-190.
30. Ward W.G., Johnston K.S., Dorey F.J., Eckardt J.J. Loosening of massive proximal femoral cemented endoprostheses. Radiographic evidence of loosening mechanism. J Arthroplasty. 1997; 12:741-50.
31. Zoccali C., Attala D., Scotto di Uccio A., Rossi В., Scotto G., Biagini R. The dual mobility cup in muscular skeletal oncology: rationale and indications. Int Orthop. 2017 Mar; 41(3):447-453. doi: 10.1007/s00264-017-3407-4. Epub 2017 Jan 31.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ восстановления разгибательного аппарата коленного сустава при обширных резекциях проксимального отдела большеберцовой кости с эндопротезированием, выполненных по поводу опухолевого поражения | 2022 |
|
RU2791407C1 |
| СПОСОБ КОСТНОЙ ПЛАСТИКИ ДЕФЕКТОВ МЕДИАЛЬНОЙ СТЕНКИ ВЕРТЛУЖНОЙ ВПАДИНЫ ПРИ РЕВИЗИОННОЙ АРТРОПЛАСТИКЕ, ОБУСЛОВЛЕННОЙ НЕСТАБИЛЬНОСТЬЮ ВЕРТЛУЖНОГО КОМПОНЕНТА ТОТАЛЬНОГО ЭНДОПРОТЕЗА ТАЗОБЕДРЕННОГО СУСТАВА | 2006 |
|
RU2309688C1 |
| Способ индивидуального эндопротезирования тазобедренного сустава при типе костного дефекта бедренной кости Paproksy IV | 2022 |
|
RU2802391C1 |
| СПОСОБ ОСТЕОТОМИИ ПРОКСИМАЛЬНОГО КОНЦА БЕДРЕННОЙ КОСТИ ДЛЯ УСТАНОВКИ И ФИКСАЦИИ БЕДРЕННОГО КОМПОНЕНТА ЭНДОПРОТЕЗА ТАЗОБЕДРЕННОГО СУСТАВА ПРИ ВРОЖДЕННОМ ВЫСОКОМ ВЫВИХЕ БЕДРА | 2012 |
|
RU2502487C1 |
| УСТРОЙСТВО ДЛЯ РЕФИКСАЦИИ СУХОЖИЛИЙ МЫШЦ К КОСТЯМ | 2018 |
|
RU2697788C1 |
| СПОСОБ ПЕРЕДНЕ-БОКОВОГО ДОСТУПА ДЛЯ ЭНДОПРОТЕЗИРОВАНИЯ ТАЗОБЕДРЕННОГО СУСТАВА | 2012 |
|
RU2502488C1 |
| СПОСОБ РЕКОНСТРУКЦИИ ОБЛАСТИ ВЕРТЛУЖНОЙ ВПАДИНЫ ПРИ ОБШИРНЫХ КОСТНЫХ ДЕФЕКТАХ | 2017 |
|
RU2656522C1 |
| СПОСОБ РЕВИЗИОННОГО РЕКОНСТРУКТИВНОГО ЭНДОПРОТЕЗИРОВАНИЯ ТАЗОБЕДРЕННОГО СУСТАВА ПРИ НЕСТАБИЛЬНОСТИ КОМПОНЕНТОВ ЭНДОПРОТЕЗА, УСТАНОВЛЕННОГО В КРЫЛЕ ПОДВЗДОШНОЙ КОСТИ ПРИ ВРОЖДЕННОМ ВЫСОКОМ ВЫВИХЕ БЕДРА | 2011 |
|
RU2475197C1 |
| СПОСОБ ОПРЕДЕЛЕНИЯ СТЕПЕНИ ПОКРЫТИЯ ВЕРТЛУЖНОГО КОМПОНЕНТА БЕСЦЕМЕНТНОЙ ФИКСАЦИИ В ПРОЦЕНТНОМ СООТНОШЕНИИ ПОСЛЕ ЕГО ИМПЛАНТАЦИИ В ОБРАБОТАННУЮ ВЕРТЛУЖНУЮ ВПАДИНУ ПРИ ПЕРВИЧНЫХ И РЕВИЗИОННЫХ ОПЕРАЦИЯХ ЭНДОПРОТЕЗИРОВАНИЯ ТАЗОБЕДРЕННОГО СУСТАВА | 2009 |
|
RU2412646C2 |
| УСТРОЙСТВО ДЛЯ РЕФИКСАЦИИ СУХОЖИЛИЙ МЫШЦ К КОСТЯМ | 2019 |
|
RU2712297C1 |


Изобретение относится к медицине, а именно к травматологии, ортопедии и онкоортопедии, и может быть использовано для лечения опухолевого поражения проксимального отдела бедренной кости. Устанавливают вертлужный компонент системы двойной мобильности и замещают пострезекционный дефект бедренной кости эндопротезом. Диафизарную часть бедренного компонента оборачивают сеткой из титанового шелка. Моделируют ее до нужного размера и закрепляют при помощи лавсановых нитей. Производят сборку и вправление эндопротеза, после чего к закрепленной сетке фиксируют мягкие ткани. Способ обеспечивает снижение риска образования перипротезной остаточной полости, предотвращает развитие ранних и поздних вывихов эндопротеза после резекции проксимального отдела бедренной кости, и возможность более ранней и эффективной реабилитации пациента за счет обертывания титановым щелком. 3 ил., 1 пр.
Способ эндопротезирования тазобедренного сустава при опухолевом поражении проксимального отдела бедренной кости, включающий установку вертлужного компонента системы двойной мобильности и замещение пострезекционного дефекта бедренной кости эндопротезом, отличающийся тем, что диафизарную часть бедренного компонента оборачивают сеткой из титанового шелка, моделируют ее до нужного размера и закрепляют при помощи лавсановых нитей, далее производят сборку и вправление эндопротеза, после чего к закрепленной сетке фиксируют мягкие ткани.
| Алиев М.Д | |||
| Эндопротезирование как основа онкоортопедии | |||
| Поволжский онкологический вестник | |||
| Изложница с суживающимся книзу сечением и с вертикально перемещающимся днищем | 1924 |
|
SU2012A1 |
| Паровоз для отопления неспекающейся каменноугольной мелочью | 1916 |
|
SU14A1 |
| МЕХАНИЗМ ПЕРЕДВИЖЕНИЯ МОСТОВОГО КРАНА | 0 |
|
SU185029A1 |
| Способ лечения опухолевых и диспластических поражений проксимального конца бедренной кости | 1980 |
|
SU1044276A1 |
| СПОСОБ ЗАМЕЩЕНИЯ ВТОРИЧНЫХ ДЕФЕКТОВ ПРОКСИМАЛЬНОГО СУСТАВНОГО КОНЦА БЕРЦОВЫХ КОСТЕЙ | 1998 |
|
RU2176905C2 |
| СПОСОБ ЭНДОПРОТЕЗИРОВАНИЯ ТАЗОБЕДРЕННОГО СУСТАВА | 2009 |
|
RU2395239C1 |
| Приспособление для подвешивания головки автоматической сцепки к вагонному тяговому крюку | 1930 |
|
SU24814A1 |
| Герцен Г.И | |||
| и др | |||
| Технологии реконструктивных вмешательств на вертлужной впадине при эндопротезировании тазобедренного сустава // Донецк: "Травма", 2008, т.9, N 3, с.314-318. | |||
Авторы
Даты
2019-03-19—Публикация
2018-12-10—Подача