Изобретение относится к медицине, а именно к хирургии в технике оперативного вмешательства при истинной односторонней гинекомастии.
Известны работы, посвященные выбору доступа к железистой ткани при мастэктомии у мужчин (Миланов И.О. и др. Коррекция пола при транссексуализме. Москва, 1999, стр. 46-64).
Известен способ хирургического лечения гинекомастии, включающий выполнение субареолярного разреза кожи и удаление молочной железы через данный доступ с последующим ушиванием раны (К.У. Ашкрафт, Т.М. Холдер. Детская хирургия. Т. III, - С-П.: ИЧП «Хардфорд», 1996, с. 292-293).
Критика аналогов
Недостатком данных способов является образование полости на месте иссеченной ткани, особенно у тучных больных, что приводит к длительной лимфорее, нагноению раны или образованию косметического дефекта в виде западения. Кроме того, известный способ не учитывает такое осложнение, как возникновение кратерообразных деформаций на передней грудной стенке вследствие возникающего дефицита ткани после удаления молочных желез, что значительно ухудшает косметический результат операции.
В качестве прототипа нами взят способ по патенту 2217071, автор Черномазов В.Н.
Способ - прототип заключается в следующем:
В зависимости от размеров опухоли операция выполняется под общей или местной инфильтрационной анестезией. При небольших размерах грудной железы предпочтительна местная анестезия, т.к. нагнетание анестетика позволяет провести гидравлическую препаровку железы от кожи.
По субмаммарной складке производится полуовальный или прямой разрез кожи.
Выполняется отсепаровывание кожи вместе с соском и ареолой вплоть до ретикулярного слоя дермы, ткань грудной железы удаляется вместе с прилежащей жировой клетчаткой и фасцией большой грудной мышцы.
В ходе операции проводится гемостаз. Дренирование остаточной раневой полости осуществляется за счет подшитого кетгутом к большой грудной мышце и выведенного через отдельный прокол кожи активного дренажа.
Ушивание краев послеоперационной раны производится путем накладывания внутрикожного шва.
Активный дренаж удаляется на 3-4 сутки, внутрикожный шов - на 7-8 сутки после операции.
Критика прототипа
Недостатком способ-прототипа является образование полости на месте иссеченной ткани, особенно у тучных больных, что приводит к длительной лимфорее, нагноению раны или образованию косметического дефекта в виде западения. Кроме того, известный способ не учитывает такое осложнение, как возникновение кратерообразных деформаций на передней грудной стенке вследствие возникающего дефицита ткани после удаления молочных желез, что значительно ухудшает косметический результат операции.
Цель изобретения:
Целью изобретения является устранение возникновения кратерообразных деформаций на передней грудной стенке вследствие возникающего дефицита ткани после удаления молочных желез, сокращение сроков заживления раны, улучшение косметического результата.
Сущность изобретения:
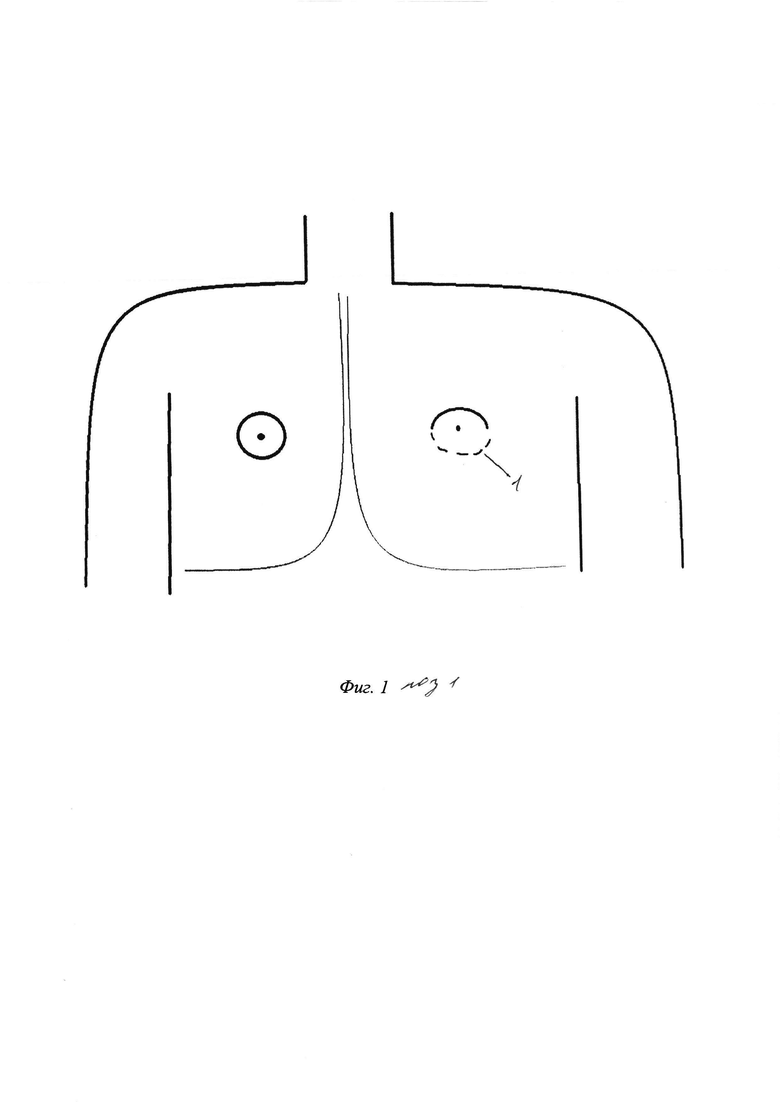
Сущность изобретения иллюстрируется на фиг. 1, где поз. 1 - линия разреза.
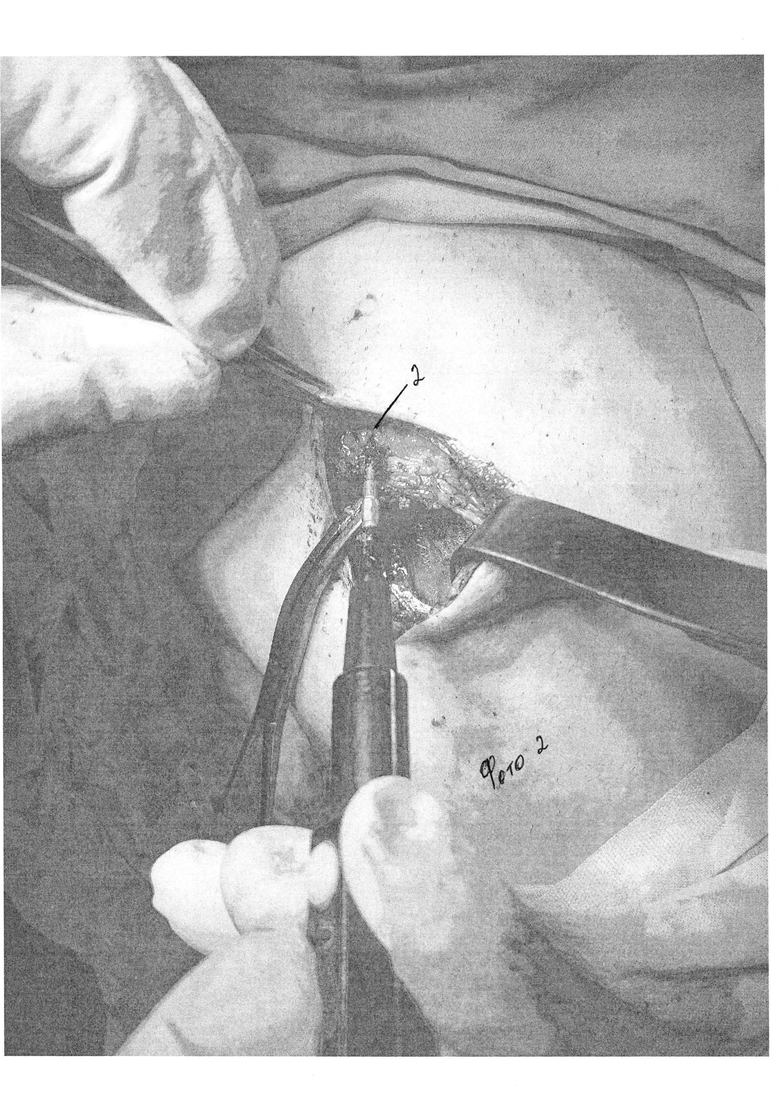
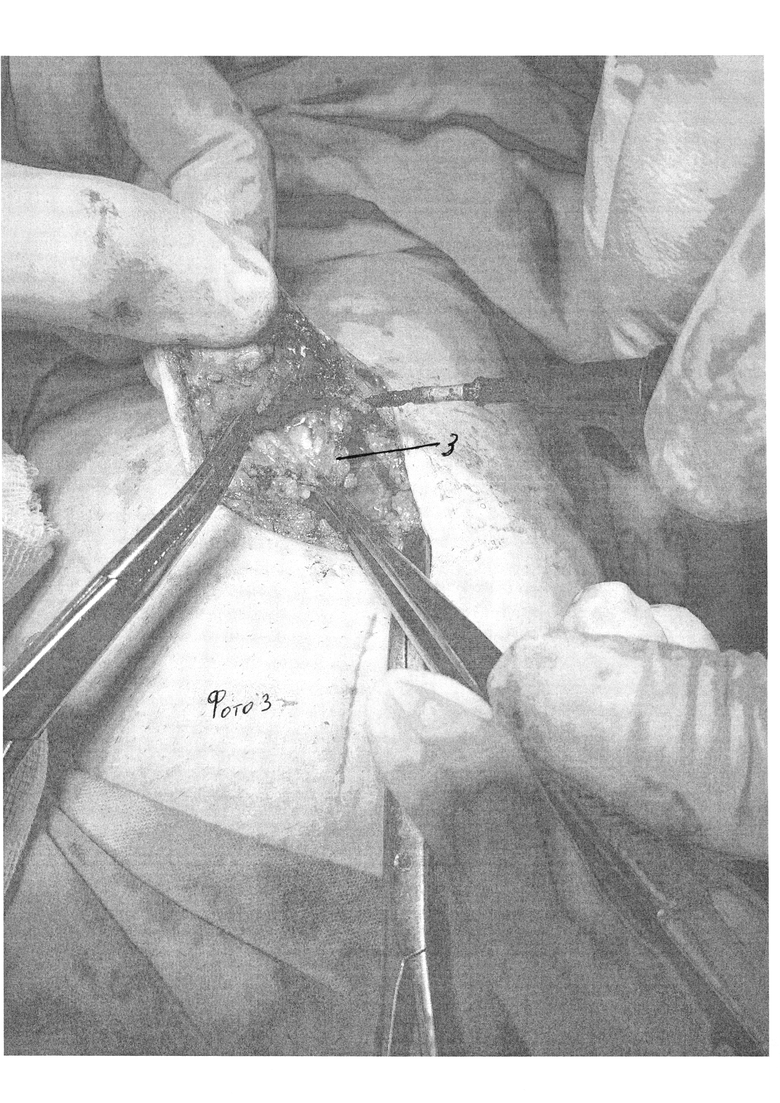
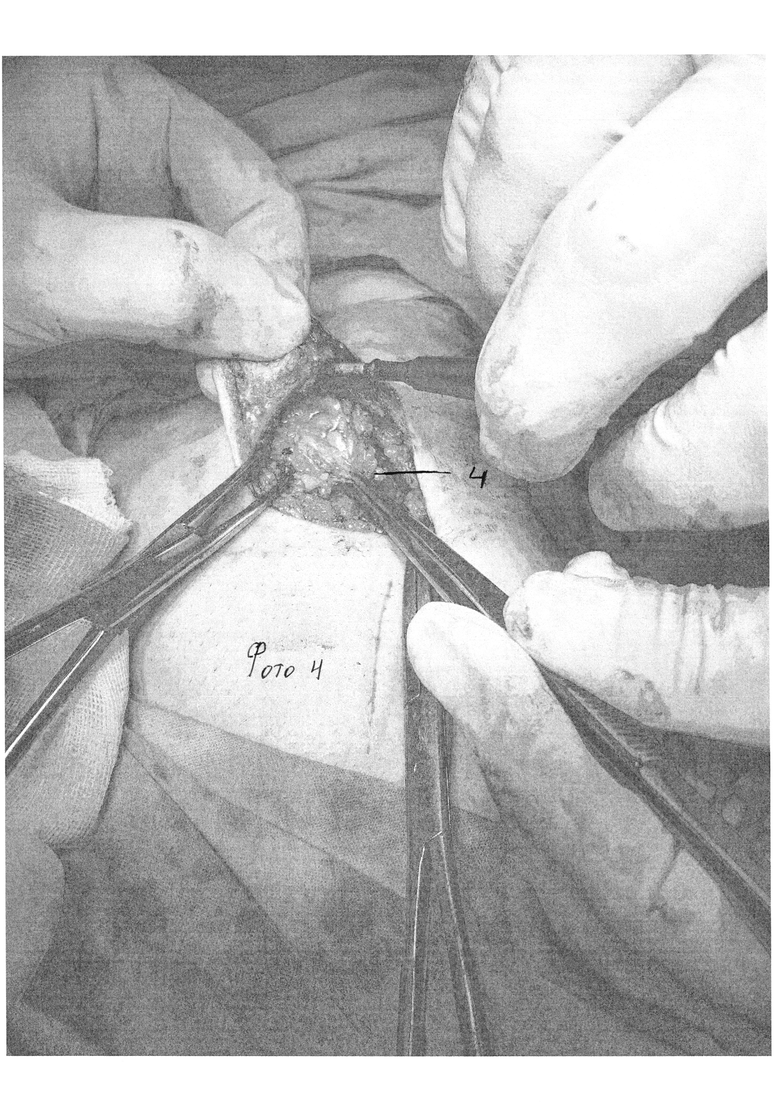
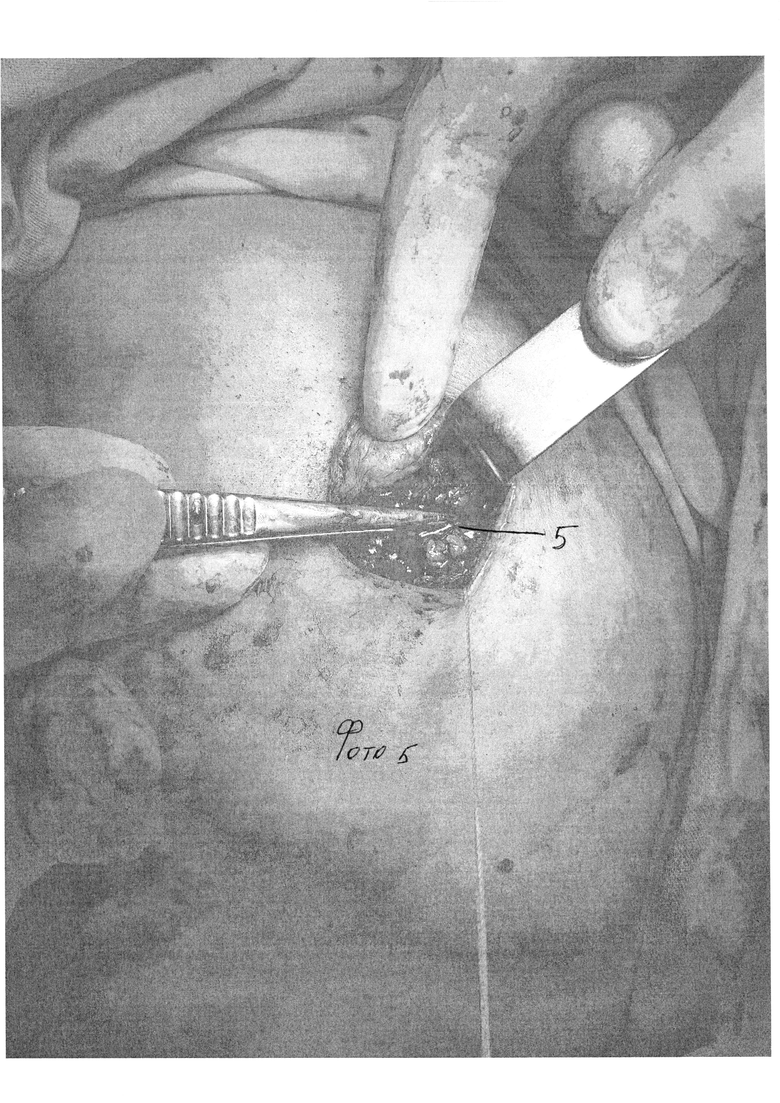
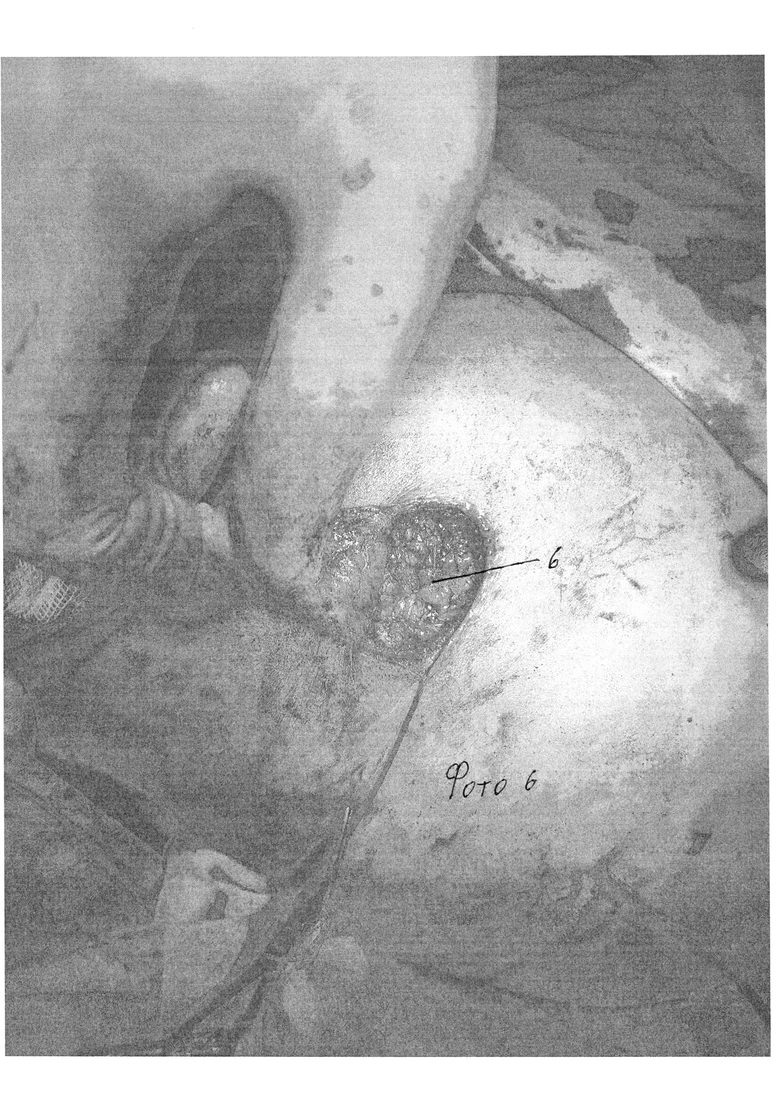
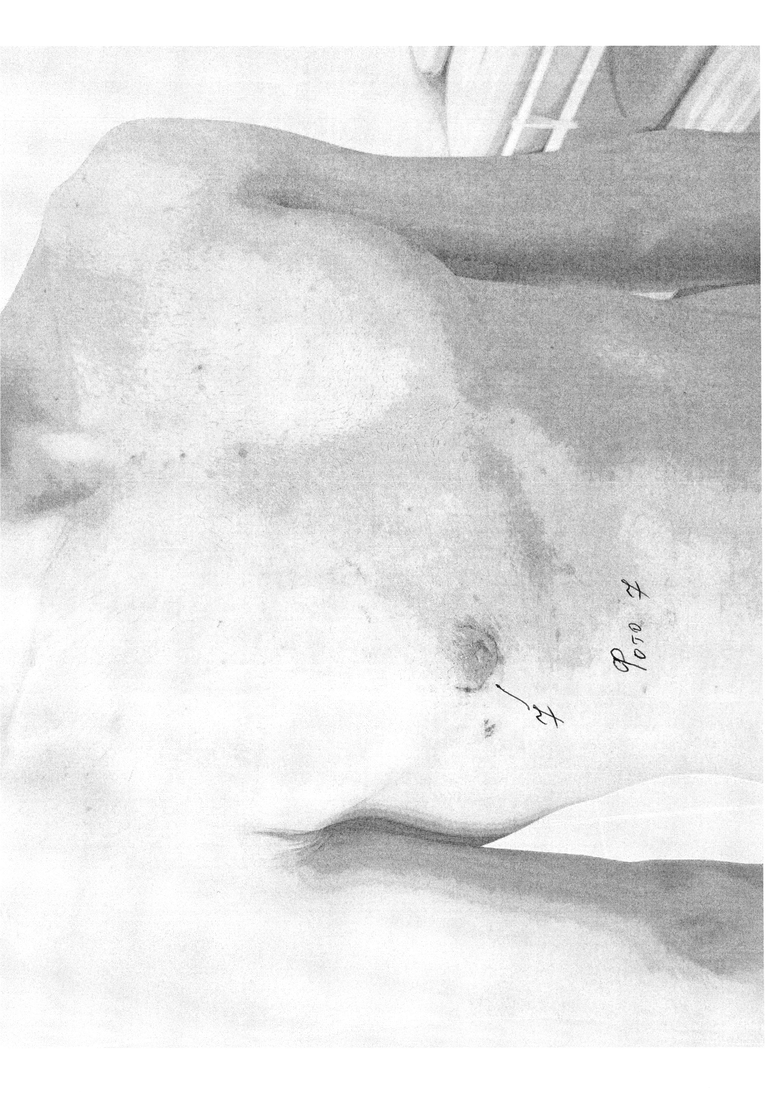
Сущность изобретения состоит в том, что в способе хирургического лечения гинекомастии, включающем выполнение разреза по краю ареолы, выделение молочной железы с пересечением центрального молочного протока, удаление ее единым блоком с последующей транспозицией близлежащей жировой клетчатки, заполнением кратерообразного дефекта и ушиванием раны, разрез выполняют по нижнему краю ареолы, равный 1/2 длины ее окружности (фиг. 1 поз. 1). Выделение молочной железы начинают с нижнего края, затем через ретромаммарное пространство отделяют ее заднюю поверхность, последовательно освобождают передний, верхний и боковые участки (фото 2), после удаления молочной железы клетчатку вокруг образовавшегося кратерообразного дефекта сепарируют от кожи на 3-5 см оставляя 1 см толщины подкожно жировой клетчатки для дальнейшей транспозиции в ложе удаленной молочной железы (фото 3, 4, 5). После сепаровки подкожно жировой клетчатки, ее ушивают и стягивают, смещая подкожный жир в область дефекта до его заполнения (фото 6), при этом соединительнотканные сращения, деформирующие кожу при перемещении жира, пересекают. Через отдельный прокол по передней подмышечной линии к ложу удаленной железы устанавливают дренаж; после ушивания раны на грудную клетку накладывают эластичную давящую повязку. На фото 7 и 8 показаны отдаленные результаты спустя 7 дней после операции.
Субареолярный разрез (по нижнему краю ареолы) проходит по границе пигментированной кожи, что делает формирующийся в последующем рубец на этом фоне незаметным. Нарушение трофики ареолы избегается путем сохранения в составе соскового комплекса гладкомышечных волокон, которые по предложенной методике не прошивают в отличие от известного способа. Равномерное сведение подкожной клетчатки по окружности дефекта кисетным швом предупреждает кратерообразные деформации на передней грудной стенке. Мобилизация клетчатки достигается пересечением только тех соединительнотканных сращений, которые деформируют кожу при перемещении жирового слоя, что снижает травматичность и уменьшает количество таких осложнений, как кровотечение, образование гематом и сером, ишемическое повреждение ареолы и кожи вокруг нее.
Способ осуществляется следующим образом.
Хирургическое вмешательство проводят под общей или же местной анестезией. Начинают операцию с выполнения полулунного субареолярного разреза по нижнему краю ареолы непосредственно по границе пигментированной кожи. Длина разреза составляет 1/2 длины окружности ареолы. Обнажают капсулу молочной железы, которую отделяют от ареолы, пересекают центральный молочный проток. При этом придерживаются минимальной травматизации гладкомышечных волокон в составе соскового комплекса. Затем тупым и острым путем, продвигаясь вдоль капсулы молочной железы, выделяют последнюю из окружающей клетчатки. Сначала освобождают ее нижний край, ближе всего расположенный к кожной ране. Затем, приподнимая его, входят в ретромаммарное пространство, таким образом отделяя заднюю поверхность железы от мышц грудной стенки. Далее последовательно освобождают передний, боковые и верхний участки. Удаляют молочную железу единым блоком, не повреждая капсулу. Проверяют ее целостность и проводят визуальную и пальпаторную ревизию раны для подтверждения радикальности операции и тщательного гемостаза. Клетчатку вокруг образовавшегося кратерообразного дефекта сепарируют от кожи на 3-5 см оставляя 1 см толщины подкожно жировой клетчатки для дальнейшей транспозиции в ложе удаленной грудной железы. При этом соединительнотканные сращения, деформирующие кожу при перемещении жира, пересекают. Проводят гемостаз. Через отдельный прокол по передней подмышечной линии к ложу удаленной железы устанавливают резиновый выпускник для проведения дренирования. Рану ушивают внутрикожным косметическим швом (атравматическая рассасывающаяся нить (Викрил) 3-4). Заканчивают операцию наложением асептической и давящей повязки на грудную клетку с использованием эластичного бинта средней растяжимости. Смену повязки производят через 1 сутки и далее ежедневно. Резиновые выпускники подтягивают и удаляют при отсутствии отделяемого через 2-3 суток. Тогда же проводят контрольную пункцию операционной области и эвакуацию жидкостных скоплений, если таковые обнаруживаются. Пациенты три недели носят давящую повязку, перебинтовывая грудную клетку 2 раза в день эластичным бинтом. В течение этого же времени ограничивают физическую нагрузку, а в последующем назначают лечебную физкультуру, направленную на развитие мышц груди и плечевого пояса. Со второй недели послеоперационного периода проводят противорубцовую терапию (гель и мазь «контрактубекс» 2 раза в день на рубец - 1 месяц).
Пример конкретного выполнения способа
Больной А. 1999 г.р.
При поступлении жалобы на наличие образования в левой молочной железе Из анамнеза Больным себя считает в течении 3-4 мес. Не лечился. В последнее время заметил увеличение и появилось болезненность в связи с чем обратился в ТМО по месту жительства. Откуда был направлен в РОД на дообследование и лечение Status localis.. В заолеолярной зоне левой молочной железы пальприруется уплотнения без четких коетуров до 3 - см в диаметре. Подвижная безболезненная.. Кожных симптомов нет.. Регионарные лимфоузлы не увеличены.
Обследования
RW, BH4, HBS, HCV от. 01,2018 - отрицательные.
РЕНТГЕН ЛЕГКИХ ФЛГ от 11,2017 - без очаговых изменений
Цитология от 20,10,2017 - кубический эпителий
Консультация уролога от - 15,01,2018 - патологии не выявлено
УЗИ м\ж - от 12,01,2018 - гинекомастия
Узи печени от 18,01,2018 без очаговых изменений.
Рентген турецкого седла от 18,01,2018 - без патологии
ПРОВЕДЕНО ЛЕЧЕНИЕ - 23,01,2018 - подкожная ампутация левой молочной железы Результаты других исследований Гистответ от 24,01,2018 - №1030 - среди фиброзной ткани кистозно-расширенные протоки, с очаговой пролиферацией эпителия. Выписывается в удовлетворительном состоянии с рекомендациями наблюдение онколога по месту жительства, явка на контроль через 3 месяца.
Д\З Гинекомастия слева. Состояние после операции, кл гр 1б
Больной С. 1950 г.р.
находился(ась) на лечении с 09,04,2015 по 21,04,2015
При поступлении жалобы- на наличие образования в левой молочной железе
Anamnesis Больным себя считает в течении 3-4 мес. Не лечился. В последнее время заметил увеличение и появилось болезненность в связи с чем обратился в тмо по месту жительства. Откуда был направлен в РОД на дообследование и лечение
Status localis.. В заолеолярной зоне левой молочной железы пальприруется уплотнения без четких коетуров до 3 - см в диаметре. Подвижная безболезненная.. Кожных симптомов нет.. Регионарные лимфоузлы не увеличены.
Обследования
RW, BH4, HBS, HCV от. 04,2015 - отрицательные.
РЕНТГЕН ЛЕГКИХ ФЛГ от 03,2015 - без очаговых изменений
Рентген турецкого седла от 04,2015 в норме
Цитология от 03,2015 - кубический эпителий
Консультация уролога от - 03,2015 - без патологии, гинекомастия слева
Узи печени от 03,2015 - без очаговых изменений
КОНСУЛЬТАЦИЯ ЭНДОКРИНОЛОГА ОТ 03, 2015 гинекомастия слева.
УЗИ молочных желез - от 08,04,2015 - картина гинекомастии слева
ПРОВЕДЕНО ЛЕЧЕНИЕ - 14,04,2015 - подкожная ампутация левой молочной железы Результаты других исследований Гистответ от 15,04,2015 №1335-42 - гинекомастия с явлениями фиброзно кистозной мастопатии.
Выписывается в удовлетворительном состоянии с рекомендациями наблюдение онколога по месту жительства, явка на контроль через 3 месяца.
Д\З Гинекомастия слева. Состояние после операции, кл гр 1б
Признаки изобретения, отличительные от прототипа
1. выполняют разрез по нижнему краю ареолы, равный 1/2 длины ее окружности,
2. начинают выделение молочной железы с нижнего края,
3. через ретромаммарное пространство отделяют заднюю поверхность молочной железы, последовательно освобождают передний, верхний и боковые участки молочной железы,
4. после удаления молочной железы клетчатку вокруг образовавшегося кратерообразного дефекта сепарируют от кожи на 3-5 см оставляя 1 см толщины подкожно-жировой клетчатки для дальнейшей транспозиции в ложе удаленной грудной железы,
5. соединительнотканные сращения, деформирующие кожу при перемещении жира, пересекают;
6. через отдельный прокол по передней подмышечной линии к ложу удаленной железы устанавливают дренаж,
7. после ушивания раны на грудную клетку накладывают эластичную давящую повязку.
Положительный эффект изобретения:
Положительным эффектом изобретения является сокращение сроков заживления раны, повышение косметического результата, устранение возникновения кратерообразных деформаций на передней грудной стенке вследствие возникающего дефицита ткани после удаления молочных желез. Достигается высокий и надежный косметический эффект при минимальной травматизации. Сохраняются функциональные эластические свойства ареолярного комплекса, определяющие наличие соскового рефлекса после операции, который существует в норме. Способ предупреждает грубые заметные рубцы после хирургического вмешательства, деформации, некроз, атрофию ареолы, соска и кожи данной области, кратерообразные дефекты на грудной стенке, неизбежно образующиеся после удаления молочных желез. Исключается вероятность рецидива гинекомастии. Кроме этого, способ уменьшает количество таких осложнений, как возникновение гематом и сером в послеоперационном периоде, улучшает заживление и адаптацию краев раны длительное ношение эластичной давящей повязки.
Достигнутый результат значительно улучшает психосоциальную реабилитацию больных с гинекомастией, сексуальную адаптацию в будущем пациентов с нарушениями половой дифференцировки, зарегистрированных в мужском поле воспитания, тем самым повышая качество их жизни.
Информация, принятая во внимание:
Черномазов В.Н. патент 2217071 - прототип

Изобретение относится к медицине, а именно к хирургии. Осуществляют отсепаровывание кожи вместе с соском и ареолой вплоть до ретикулярного слоя дермы. При этом выполняют разрез по нижнему краю ареолы, равный 1/2 длины ее окружности. Начинают выделение молочной железы с нижнего края. Затем через ретромаммарное пространство отделяют заднюю поверхность молочной железы, последовательно освобождают передний, верхний и боковые участки молочной железы. После удаления молочной железы клетчатку вокруг образовавшегося кратерообразного дефекта сепарируют от кожи на 3-5 см, оставляя 1 см толщины подкожно-жировой клетчатки, после сепаровки подкожно жировой клетчатки ее ушивают и стягивают, смещая подкожный жир в область дефекта до его заполнения. Способ позволяет устранить возникновение кратерообразных деформаций на передней грудной стенке вследствие возникающего дефицита ткани после удаления молочных желез, сократить сроки заживления раны, улучшить косметический результат оперативного вмешательства. 1 пр., 8 ил.
Способ хирургического лечения гинекомастии, включающий отсепаровывание кожи вместе с соском и ареолой вплоть до ретикулярного слоя дермы, отличающийся тем, что выполняют разрез по нижнему краю ареолы, равный 1/2 длины ее окружности, начинают выделение молочной железы с нижнего края, затем через ретромаммарное пространство отделяют заднюю поверхность молочной железы, последовательно освобождают передний, верхний и боковые участки молочной железы, после удаления молочной железы клетчатку вокруг образовавшегося кратерообразного дефекта сепарируют от кожи на 3-5 см, оставляя 1 см толщины подкожно-жировой клетчатки, после сепаровки подкожно жировой клетчатки ее ушивают и стягивают, смещая подкожный жир в область дефекта до его заполнения.
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ГИНЕКОМАСТИИ У ДЕТЕЙ | 2004 |
|
RU2267296C2 |
| ХИРУРГИЧЕСКИЙ СПОСОБ ЛЕЧЕНИЯ ИСТИННОЙ ГИНЕКОМАСТИИ | 2002 |
|
RU2217071C2 |
| БЕЛЬЦЕВИЧ Д.Г | |||
| и др | |||
| Гинекомастия | |||
| Станок для изготовления деревянных ниточных катушек из цилиндрических, снабженных осевым отверстием, заготовок | 1923 |
|
SU2008A1 |
| MORDECAI BLAU B | |||
| ET AL | |||
| Anatomy of the Gynecomastia Tissue and Its Clinical Significance | |||
| Plast Reconstr Surg Glob Open | |||
| Токарный резец | 1924 |
|
SU2016A1 |
| MÜBIN HOŞNUTER ET AL | |||
| An Ameliorated Approach for Sharp Resection in Gynecomastia Surgery | |||
| Indian J Surg | |||
| Способ защиты переносных электрических установок от опасностей, связанных с заземлением одной из фаз | 1924 |
|
SU2014A1 |
| ALESSANDRO INNOCENTI Management of Gynecomastia in Patients With Different Body Types | |||
| Ann Plast Surg | |||
| Автомобиль-сани, движущиеся на полозьях посредством устанавливающихся по высоте колес с шинами | 1924 |
|
SU2017A1 |
| Печь-кухня, могущая работать, как самостоятельно, так и в комбинации с разного рода нагревательными приборами | 1921 |
|
SU10A1 |
Авторы
Даты
2019-09-13—Публикация
2018-05-29—Подача