Изобретение относится к медицине, а именно к челюстно-лицевой хирургии и анестезиологии и предназначено для использования при лечении больных с панфациальными переломами. При этом осуществляют разрез кожи длиной 3 см в подподбородоч-ной области латерально от средней линии, отступя 2 см книзу от нижнего края тела нижней челюсти и 1 см кпереди от проекции переднего края жевательной мышцы, после чего атравматично разделяют глубокие слои тканей, изменяя направление доступа трижды, в соответствии с ходом мышц (m. platisma, m. mylohyoideus), направлением Вартонова протока и язычных сосудов и нервов в подслизистом слое с тщательным выполнением гемостаза на каждом этапе создания туннеля и ушиваем раны после проведения интубационной трубки. Способ обеспечивает снижение травматичности доступа, в т.ч. облегчение гемостаза; снижение интраоперационных и послеперационных осложнений; улучшение косметического результата. При этом не требуется использования оригинальных инструментов.
В общем числе травм лицевого скелета в последние годы отмечается увеличение числа панфациальных переломов, при которых одновременно нарушается целостность нижней челюсти и средней трети лица. Связано это с сохранением сложной криминальной ситуации в стране и изменением структуры травмы - все больший процент составляют последствия ДТП. Панфациальные переломы всегда сопровождаются травмами головного мозга разной степени тяжести, нередко пациенты имеют сочетанную травму. В связи с этим, оперативное лечение начинается отсрочено, после устранениям угрозы жизни.
Задача оперативного лечения - восстановить функцию зубочелюстной системы и верхних дыхательных путей и в максимально полной степени восстановить эстетику лица. Для этого требуется: обеспечить свободный доступ к ротовой полости, полости носа, костям лицевого черепа и фронтальным отделам мозгового черепа. Важный момент в процессе работы хирурга - возможность в ходе операции оценить смыкание зубов, качество восстановления прикуса. С этим связаны сложности с обеспечением вентиляции легких у больных панфасциальными переломам.
Традиционная эндотрахеальная интубация не позволяет оценить соотношение челюстей при проведении трубки через рот. При трансназальной интубации трубка мешает репозиции верхней челюсти и не позволяет выполнить остеосинтез носовых костей, что ухудшает эстетический результат операции. Кроме того, выполнение трансназальной интубации ограничено при ликвореи, переломах основания черепа [1, 5].
Нередко в этих ситуациях для искусственной вентиляции легких выполняется трахеостомия со всеми опасностями этого метода: кровотечением, повреждением пищевода, рубцеванием трахеи, аспирацией крови и т.д.
В 1983 году H. Altemir предложил альтернативный вариант - подподбородочную интубацию трахеи [1]. Метод обеспечивал хороший доступ к ротовой и носовой полостям, обеспечивал комфортные условия работы челюстно-лицевому хирургу. Предложено было выполнять операцию по следующей методике. После традиционной интубации трахеи выполнялся разрез длиной 2 см. который проводится в двух сантиметрах ниже края нижней челюсти, кпереди от переднего края жевательной мышцы. Кровоостанавливающий зажим вводится в рану тупо до внутренней поверхности нижней челюсти. Надкостница рассекается скальпелем, после чего, поднадкостнично, соскальзывая по поверхности кости, зажим проводится до края прикрепленной десны, где прокалывается слизистая оболочка полости рта. Расширения канала для проведения интубационной трубки происходит за счет разведения браншей зажима. Преимущества доступа - эстетически качественный рубец, снижение вероятности повреждение слюнного протока, сосудов и нервов дна полости рта. К недостаткам можно отнести узкий раневой ход, необходимость проведения интубационной трубки с большим усилием, относительно большая травматичность доступа, который иногда сопровождается выраженным кровотечением. Попадание крови в просвет интубационной трубки и последующая аспирация повышает риск послеоперационных осложнений со стороны легких.
Модифицировали подчелюстную интубацию N. Gordon, и L. Tolstunov в 1995 году [2]. В отличие от оригинальной методики, канал проходил наднадкостнично. Мотивировали они это изменение тем, что повреждение надкостницы и длительный плотный контакт интубационный трубки с поверхностью кости может вызывать развитие остеомиелита нижней челюсти.
В 1999 году Е. MacInnis предложил проводить разрез мягких тканей по средней линии подподбородочной области. Так же использовался разрез 2 см. Рассекается кожа, подкожно-жировая клетчатка, соединительная ткань белой линии дна рта [3]. Слизистая со стороны рта рассекалась между устьями Вартоновых протоков. После чего, кровоостанавливающим зажимом создавался канал в полость рта и ретроградно проводилась через него инкубационная трубка. Такой способ позволял снизить вероятность повреждения сосудов, нервов и слюнных протоков. К недостаткам метода относятся: выраженный изгиб трубки, когда она перекидывается через язык, заметный втянутый рубец на шее после заживления раны, возможность повреждения слюнного протока при проведении трубки через дно полости рта.
В дальнейшем способы подподбородочной интубации совершенствовались. Были разработаны дополнительные инструменты, помогающие провести интубационную трубку через раневой ход. Так, П.Г. Сысолятиным была предложена канюля из никелидтитана, которая вводится в раневой ход в сжатом состоянии, а при нагревании, восстанавливает округлую форму и позволяет провести интубационную трубку без дополнительной травматизации стенок канала. [4]. H. Wagener 1995 году предложил инструмент, напоминающий троакар, который проводится со стороны кожи через раневой канал в ротовую полость, где на него фиксируется свободный конец интубационной трубки. Сменные насадки позволяют проводить трубки разных диаметров. Все предложенные модификации доступа требовали отделения конвектора от интубационной трубки. Это было легко сделать при использовании обычных трубок. В то же время, у армированных трубок коннектор является принципиально несъемным. Попытка его отсоединения приводит к недостаточной фиксации конвектора в трубке и увеличивает вероятность его отсоединения в процессе интубации Вариант решения проблемы был предложен J.D. Green в 1996 году [3]. После стандартной интубации выполнялся подподбородочный доступ. Интубационная армированная трубка проводилась со стороны кожи в полость рта, после чего первая интубационная трубка извлекалась, и производилась переинтубация трахеи второй интубационной трубкой.
Наиболее близким из известных аналогов является способ описанной работе П.Г. Сысолятина в 2016 г. [5] После индукции в анестезию и введения миорелаксанта, выполнялась стандартная оротрахеальная интубация трубкой с внутренним диаметром 7,5 мм, и проводится ЭТН. Далее производился разрез кожи длиной 1,5 см. в субментальной парамедиальной области, отступя 2 см от нижнего края нижней челюсти. Закрытые бранши кровеостанавливающего зажима вводились через подподбородочный разрез в полость рта, тупо расслаивались ткани непосредственно по внутренней поверхности нижней челюсти, что позволяло исключить ранение протока подчелюстной слюнной железы и язычного нерва, которые оставались медиально от места предполагаемого продвижения трубки. Артериальный зажим проводился через подкожную мышцу, слой глубокой шейной фасции, челюстно-подъязычную мышцу и слизистую оболочку дна полости рта. Зажимом захватывался и проводился баллон манжеты (воздух, из которой был предварительно удачен) через дно полости рта в субментальную область. Эндотрахеальная трубка отсоединялась от дыхательного контура, коннектор трубки удалялся. Бранши кровеостанавливающего зажима вновь вводились через субментальный доступ, и проксимальный конец трубки проводился тем же путем в подподбородочную область. После позиционирования трубки в подподбородочном положении коннектор вновь присоединяется, манжета раздувалась, трубка присоединялась к дыхательному контуру аппарата ИВЛ и фиксируется лигатурой к коже.
Недостатком прототипа является работа « вслепую», отсутствие качественного контроля гемостаза, высокая травматизация мягких тканей при проведении трубки, сильное длительное сдавление интубационной трубкой стенок мягкотканного туннеля, увеличивающее риск перетрави микроорганизмов и ухудшение качества рубца. Заявленное изобретение свободно от указанных недостатков.
Техническим результатом заявленного способа является снижение травматичности доступа, в т.ч. более физиологичное разделение тканей в соответствии с анатомическим слоем, облегчение гемостаза; исключается необходимость отсоединения конвектора онтубационной трубки и вдувания баллона манжеты, что уменьшает вероятность дислокации трубки; снижется риск интраоперационных и послеперационных осложнений; улучшется косметический результат. При этом не требуется использования оригинальных инструментов.
Указанный технический результат достигается тем, что формирование тоннеля в мягких тканях полости рта, создаваемого для последующего проведения интубационной трубки, выполняется с изменением положения и длины разреза в подчелюстной области и последующим атравматичным разделением мягких тканей послойно, с учетом направления расположения важных анатомических структур.
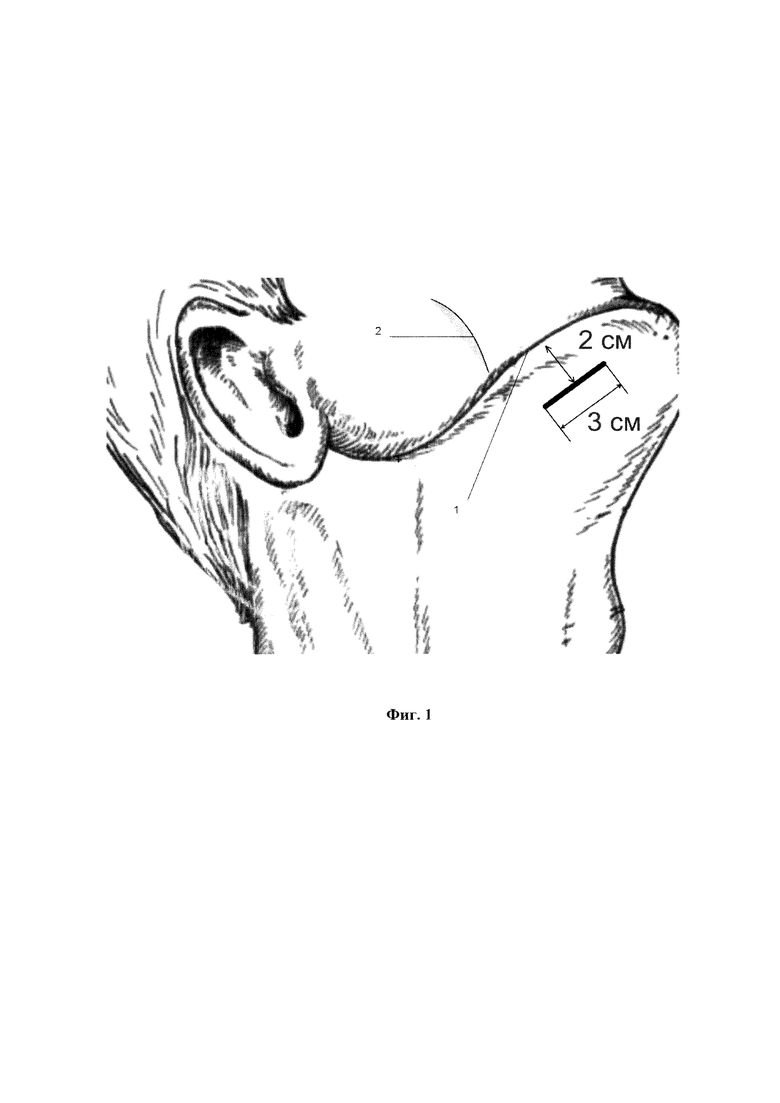
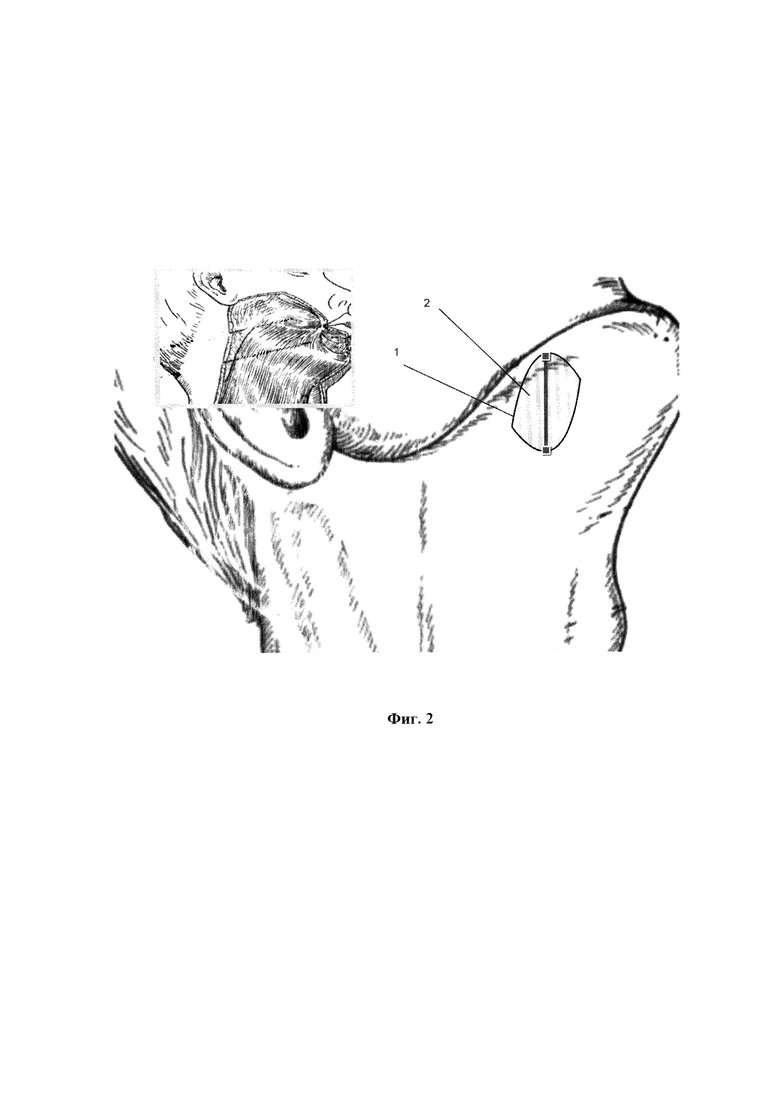
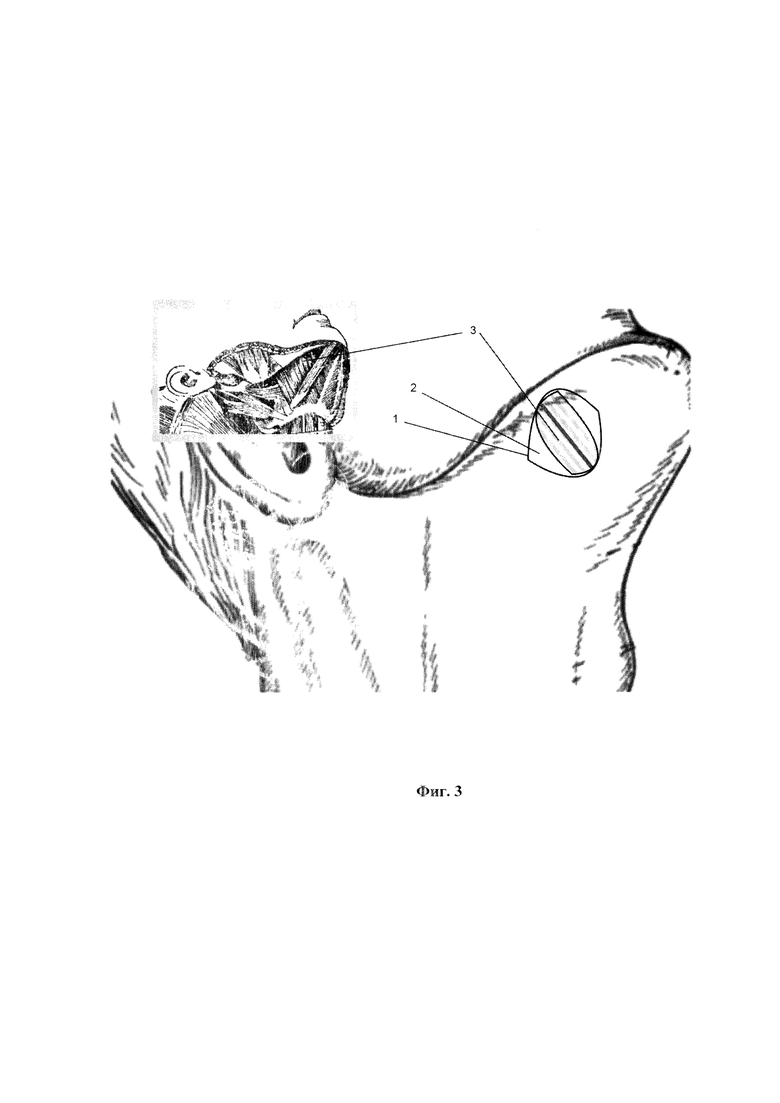
Сущность завяленного способа поясняется Фиг 1, на которой показана разметка кожи перед выполнением разреза в подподбородочной области (1 - край нижней челюсти, 2 - передний край жевательной мышцы). На Фиг. 2 показано направление разделения волокон подкожной мышцы шеи (1 - края кожного разреза, 2 - направление волокон подкожной мышцы). На Фиг. 3 показано направление разделения волокон челюстно-подьязычной мышцы (1 - края кожного разреза, 2 -волокна подкожной мышцы, 3 - волокна подъязычной мышцы).
Способ осуществляют следующим образом:
На коннекторе интубационной армированнной трубки скальпелем удаляются боковые выступы, выполняется интубация через рот по классической методике и начиналось проведение ингаляционной анестезии. В подчелюстной области, отступя в 2 см. книзу от края тела нижней челюсти, производится разрез длиной 3.0 см., задний край разреза располагается в 1 см кпереди от переднего края жевательной мышцы (Фиг. 1). Рассекается кожа и подкожно-жировая клетчатка. Длина разреза позволяет выполнить качественную коагуляцию мелких сосудов, расположенных в подкожножировой клетчатке. Далее, с помощью кровоостанавливающего зажима Бильрота, расслаивается по ходу волокон подкожная мышца шеи (m. platisma). После ретракции мышцы крючками поперек расположения волокон хорошо визуализируется челюстно-подьязычная мышца (m. mylohyoideus), которая так же расслаивается по ходу волокон. Края мышцы разводятся перпендикулярно направлению мышцы. В сформированной ране визуализируется клетчатка дна полости рта. Зажим Бильрота разворачивался параллельно внутренней поверхности нижней челюсти, после чего проводится разделение клетчатки наднадкостнично под визуально-тактильным контролем до проникновения концов бранш зажима в подслизистый слой дна полости рта. Бранши разводятся до получения хорошей визуализации подслизистого слоя дна полости рта. Слизистая оболочка дна полости рта рассеется электрокоагулятором с ориентацией на положение бранш, после чего зажим вводится в полость рта. В результате формируется широкий канал из подчелюстной области в полость рта, что позволяет провести интубационную трубку большого диаметра без травматизации мягких тканей. В канал со стороны кожи вводится зажим Микулича, которым через рану в подподбородочной области выводится контролер баллона манжеты. Затем интубационная трубка отсоединяется от дыхательного контура и проксимальный конец проводится через рапу в подподбородочную область (Фиг. 2). После подключения к дыхательному контуру и контроля положения трубки на края раны накладываются узловые швы (Фиг. 3), Свободными концами нитей одного из швов выполняется фиксация интубационной трубки.
Заявленный способ был апробирован в условиях Городской многопрофильной больницы №2, г. Санкт-Петербурга.
По указанной методике была выполнена операция у 4-х больных.
Длительность проведения операции:
Длительность составила 13-15 минут. Время выполнения доступа 8-9 минут.Период, в течение которого трубка была отсоединена от аппарата ИВЛ - около одной минуты.
Кровотечений из крупных сосудов в процессе выполнения доступа не отмечалось. После проведения трубки крови в ее просвете не было.
Экстубация выполнялась через 3-12 часов после хирургического вмешательства. Во всех случаях после сдувания манжетки интубационная трубка удалялась через кожный разрез. На край разреза под местной анестезией накладывался одиночный шов в месте наибольшего расхождения краев раны.
Инфекционно-воспалительных осложнений в послеоперационном периоде не развилось ни в одном случае.
При осмотре через 4-6 месяцев после операции послеоперационный рубец ровный, малозаметный.
Косметических жалоб ни у одного больного отмечено не было. Клинический пример.
Больной В, 53 лет. поступил на отделение челюстно-лицевой хирургии, Городской Многопрофильной больницы №2 после ДТП. Поставлен диагноз - ЗЧМТ; СГМ; Перелом верхней челюсти по среднему типу со смещением, Перелом скуловой кости справа, перелом дна правой орбиты, оскольчатый перелом костей носа.
После обследования больной взят в операционную. Выполнена интубация, начата искусственная вентиляция легких. По предложенной методике сформирован тоннель в мягких тканях дна рта, через который интубационная трубка ретроградно выведена в подподбородочную область: длительность подподбородочной интубации 7 минут.
После репозиции к фиксации костных фрагментов больной переведен в реанимационное отделение для послеоперационного мониторинга. Через 4 часа после окончания операции выполнена экстубация. Интубационная трубка выведена через кожную рану. Под местной анестезией был наложен один узловой шов.
В процессе выполнения интубации и в послеоперационном периоде осложнений не было. Через 3 месяца после операции шов в подподбородочной области нормотрофичный, тонкий. Жалоб косметического характера нет.
Приведенный пример хирургической апробации подтверждает обеспечение заявленным способом снижение травматичности доступа, в т.ч. облегчение гемостаза; снижение интраоперационных и послеоперационных осложнений; улучшение косметического результата. При этом не требуется использования оригинальных инструментов.
Список использованных источников информации
1. Altemir FH. The submental route for endotracheal intubation. A new technique.// J Maxillo-fac Surg. 1986; 14:64-65. doi: 10.1016 /S0301-0503(86)80261
2. Gordon NC1, Tolstunov L. Submental approach to oroendotracheal intubation in patients with midfacial fractures.// Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 1995 Mar; 79(3):269-72. doi: 10.1016/S1079-2104(05)80218-5.
3. MacInnis E, Baig M. A modified sub-mental approach for oral endotracheal intubation. // Int J Oral Maxillofac Surg. 1999; 28:344-346. doi: 10.1034/j.1399-0020.1999.285280506.x.
4. H.Л. Елизарьева, П.Г. Сысолятин, О.Б. Левин, А.Н. Колосов. Субментальная интубация трахеи для обеспечения проходимости дыхательных путей в челюстно-лицевой хирургии. // Российский стоматологический журнал. - 2008. - №1. - С.45-48. DOI: 10.17116/stomat201695629-32
5. Сысолятин П.Г., Елизарьева Н.Л., Шмаков А.Н., Колосов А.Н., Кохно В.Н., Лоткин, Цаюков Ю.В. Опыт субментальной интубации трахеи при тяжелых челюстно-лицевых повреждениях. // Стоматология том: 95 Номер: 6 Год: 2016 Страницы: 29-32. DOI: 10.17116/stomat201695629-32 (прототип)
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ оперативного лечения одонтогенных флегмон дна полости рта с частичным рассечением подъязычно-подчелюстного мешка | 2019 |
|
RU2705105C1 |
| СПОСОБ ХИРУРГИЧЕСКОЙ КОРРЕКЦИИ ЭСТЕТИЧЕСКОГО И ФУНКЦИОНАЛЬНОГО СОСТОЯНИЯ МЯГКИХ ТКАНЕЙ ОКОЛОРОТОВОЙ И ПОДБОРОДОЧНОЙ ОБЛАСТЕЙ У БОЛЬНЫХ С БЕЗЗУБОЙ НИЖНЕЙ ЧЕЛЮСТЬЮ И ВЫРАЖЕННОЙ АТРОФИЕЙ ЧЕЛЮСТНОЙ КОСТИ | 2000 |
|
RU2169534C1 |
| СПОСОБ УСТРАНЕНИЯ ДЕФЕКТА СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ РТА | 2020 |
|
RU2733163C2 |
| СПОСОБ ЛЕЧЕНИЯ РАЗЛИТЫХ И ГНИЛОСТНО-НЕКРОТИЧЕСКИХ ФЛЕГМОН ДНА ПОЛОСТИ РТА И ШЕИ | 2008 |
|
RU2367357C1 |
| СПОСОБ ЗАМЕЩЕНИЯ ДЕФЕКТА АЛЬВЕОЛЯРНОГО КРАЯ НИЖНЕЙ ЧЕЛЮСТИ | 2021 |
|
RU2753603C1 |
| СПОСОБ РЕКОНСТРУКЦИИ НИЖНЕЙ ЧЕЛЮСТИ | 2017 |
|
RU2665147C1 |
| СПОСОБ ЛЕЧЕНИЯ ВОСПАЛИТЕЛЬНЫХ ПРОЦЕССОВ, ОСТЕОАРТРОЗОВ И АНКИЛОЗОВ ВИСОЧНО- НИЖНЕЧЕЛЮСТНОГО СУСТАВА У ДЕТЕЙ | 1998 |
|
RU2146894C1 |
| Способ устранения дефекта мягких тканей щеки и ретромолярной области | 2022 |
|
RU2777691C2 |
| Способ обеспечения доступа при хирургическом лечении новообразований носо-, рото-, гортаноглотки и основания черепа | 2017 |
|
RU2664630C1 |
| Способ хирургического лечения полирегионарных флегмон подъязычного, поднижнечелюстного, подподбородочного пространств и челюстно-язычного желобка | 2024 |
|
RU2829887C1 |
Изобретение относится к медицине, а именно к челюстно-лицевой хирургии и анестезиологии, и может быть использовано при проведении подподбородочный интубации трахеи. Для этого формируют туннель в мягких тканях дна полости рта. Формирование туннеля осуществляют путем разреза кожи в подподбородочной области, как на фиг.1, длиной 3-3,5 см. Атравматичным способом разделяют глубокие слои тканей. При этом три раза изменяют направления разделения тканей: два из них по ходу волокон мышечных слоев m. platisma, и m. Mylohyoideus, и третий в подслизистом слое дна рта по направлению его анатомических структур, включая Вартонов проток, язычные сосуды и нерв. На каждом из трех этапов создания туннеля выполняют контролируемый гемостаз, после чего выводят интубационную трубку и ушивают кожную рану. Способ обеспечивает снижение травматичности доступа, в том числе облегчение гемостаза, снижение интраоперационных и послеоперационных осложнений, а также улучшение косметического результата. 1 пр., 3 ил.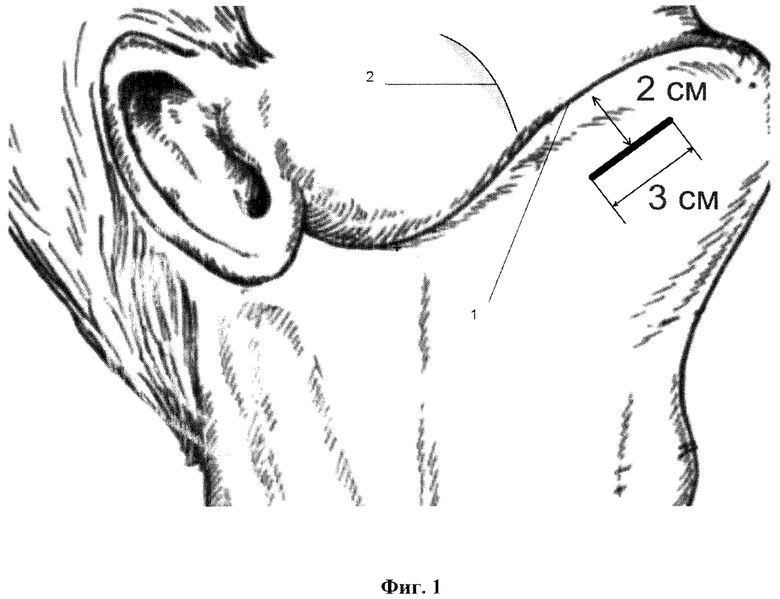
Способ подподбородочный интубации трахеи, включающий формирование туннеля в мягких тканях дна рта, отличающийся тем, что формирование туннеля осуществляют путем разреза кожи в подподбородочной области, как на фиг.1, длиной 3-3,5 см, и последующим атравматичным разделением глубоких слоев тканей, при этом три раза изменяют направления разделения тканей: два из них по ходу волокон мышечных слоев m. platisma, и m. Mylohyoideus, и третий в подслизистом слое дна рта по направлению его анатомических структур, включая Вартонов проток, язычные сосуды и нерв, при этом на каждом из трех этапов создания туннеля выполняют контролируемый гемостаз, после чего выводят интубационную трубку и ушивают кожную рану.
| СЫСОЛЯТИН П.Г | |||
| Опыт субментальной интубации трахеи при тяжелых челюстно-лицевых повреждениях | |||
| Прибор для очистки паром от сажи дымогарных трубок в паровозных котлах | 1913 |
|
SU95A1 |
| СПОСОБ ИНТУБАЦИИ ТРАХЕИ | 2004 |
|
RU2266717C1 |
| ВЫБОР СПОСОБА ОБЕСПЕЧЕНИЯ ПРОХОДИМОСТИ ДЫХАТЕЛЬНЫХ ПУТЕЙ ВО ВРЕМЯ ПРОВЕДЕНИЯ АНЕСТЕЗИОЛОГИЧЕСКИХ ПОСОБИЙ У ДЕТЕЙ РАННЕГО ВОЗРАСТА С ВРОЖДЕННЫМИ ПОРОКАМИ РАЗВИТИЯ | 2013 |
|
RU2513250C1 |
| ЕЛИЗАРЬЕВА Н.Л | |||
| Способы обеспечения проходимости дыхательных путей в челюстно-лицевой хирургии | |||
| Автореферат дисс.д.м.н | |||
| Новосибирск, 2009, с.35-37 | |||
| МАКУШКИН В.В | |||
| К проблеме выбора общей анестезии при челюстно-лицевых операциях у детей | |||
| - Вестник интенсивной терапии | |||
| Способ приготовления мыла | 1923 |
|
SU2004A1 |
| ARTEAU-GAUTHIER I et al, Can we predict a difficult intubation in cleft lip/palate patients?, J Otolaryngol Head Neck Surg | |||
| Способ приготовления лака | 1924 |
|
SU2011A1 |
Авторы
Даты
2019-10-16—Публикация
2018-03-30—Подача