Изобретение относится к медицине, а именно к нейрохирургии, и может быть использовано при проведении операций на задней черепной ямке, а именно по коррекции мальформации Киари I типа.
Известен минимально инвазивный способ (патент RU 2619492) хирургического лечения мальформации Киари, заключающийся в заднефораминальной декомпрессии и резекции заднего полукольца С1 позвонка, отличающийся тем, что заднюю атланто-окципитальную мембрану на уровне максимального сужения затылочно-шейной воронки прошивают и перевязывают лигатурами на расстоянии 5 мм латеральнее от средней линии с обеих сторон, заднюю атланто-окципитальную мембрану рассекают между лигатурами до уровня наружного листка твердой мозговой оболочки, лигатуры фиксируют к краям трепанационного окна с двух сторон в натяжении.
Указанный способ может приводить к рецидиву заболевания из-за арахноидальных спаек, которые фиксируют миндалики мозжечка. Поскольку способ не подразумевает вскрытие твердой мозговой оболочки и рассечение арахноидальных спаек.
Известен способ сокращения длительности оперативного вмешательства при проведении декомпрессии задней черепной ямки (патент RU 2619492), заключающийся в том, что на этапе доступа после рассечения кожи, подкожной клетчатки и апоневроза из поверхностной фасции полуостистой мышцы головы выкраивают лоскут, конгруэнтный операционной ране, сохраняют его в растворе фурацилина и после выполнения основного этапа оперативного вмешательства лоскут извлекают из раствора и вшивают в дефект твердой мозговой оболочки.
Данный способ позволяет добиться достижения основной цели операции - создания оптимального объема большой затылочной цистерны, однако он не позволяет исключить рецидивы симптомов у пациентов с мальформацией Киари I типа в виде головной боли, вызванной экстравазальным воздействием сформировавшихся послеоперационных рубцов на сосуды краниовертебрального перехода.
Наиболее близким к заявляемому является способ пластики костного дефекта после декомпрессионной трепанации задней черепной ямки у пациентов с аномалией Арнольда-Киари I типа (патент RU 2578544), заключающийся в том, что во время операции используется сетчатая титановая пластина, которую подбирают по размерам трепанационного окна; при этом по латеральным краям пластины формируют полоску для плотного прилегания и достаточную для ее фиксации к краям дефекта; создают наружную выпуклость пластины, а ее высоту подбирают так, чтобы она располагалась выше уровня края большого затылочного отверстия.
Однако, данный способ не позволяет исключить формирование послеоперационного псевдоменингоцеле в области оперативного доступа и послеоперационной функциональной нестабильности шейного отдела позвоночника с развитием длительного болевого синдрома, поскольку массив шейных и затылочных мышц сшивается между собой и не фиксируется к исходному месту прикрепления в области затылочной кости, что создает наличие слепого кармана между затылочной костью и глубокими шейными мышцами. Все перечисленное может привести к возникновению полости между затылочной костью и массивом мышц, формированию ликворного затека в мягких тканях затылочной области с последующим развитием ликвореи и гнойно-воспалительных осложнений со стороны оболочек и головного мозга.
Наиболее близким к предлагаемому является черепной имплантат, описанный в патенте RU 2578544. Черепной имплантат представляет собой пластину, подобранную по размерам трепанационного окна таким образом, чтобы окно, по горизонтальной оси, было перекрыто полностью и латеральные края пластины перекрывали края костного дефекта на величину, достаточную для проведения фиксирующих шурупов с обеих сторон. При этом по вертикальной оси сформирована наружная выпуклость пластины и узкая z-образная полоска для плотного прилегания и фиксации пластины к краям дефекта. Высоту пластины подбирают так, чтобы она располагалась выше уровня заднего края БЗО (большого затылочного отверстия) в нижней части трепанационного окна и перекрывала как минимум на один миллиметр костный дефект в верхней части трепанационного окна.
К недостаткам данного имплантата следует отнести отсутствие каких-либо элементов для фиксации к пластине массива затылочных и шейных мышц, по сути, указанный имплантат используется как разделитель между твердой мозговой оболочкой и формирующимися после операции рубцами, с целью предотвращения сдавления большой затылочной цистерны рубцами. Это не позволяет плотно фиксировать мышцы и редуцировать пространство между костью и мышцами, что в свою очередь может приводить к формированию послеопеоперационного псевдоменингоцеле и послеоперационной ликвореи.
Задача (технический результат) предлагаемого изобретения заключается в создании способа хирургической коррекции мальформации Киари I типа и имплантата для пластики дефектов основания черепа, свободных от описанных выше недостатков.
Поставленная задача решается тем, что в способе хирургической коррекции мальформации Киари I типа, включающем выполнение хирургического доступа, резецирование фрагмента затылочной кости, рассечение твердой мозговой оболочки и образование доступа к большой затылочной цистерне, ревизию большой затылочной цистерны и пластику твердой мозговой оболочки, согласно предлагаемому изобретению предварительно забирают из ягодичной области оперируемого пациента лоскут аутожировой ткани. Пластику твердой мозговой оболочки выполняют следующим образом: после образования доступа к большой затылочной цистерне на твердую мозговую оболочку в области верхнего края ее дефекта накладывают две лигатуры, после ревизии большой затылочной цистерны вшивают трансплантат твердой мозговой оболочки и формируют необходимый объем большой затылочной цистерны. Поверх твердой мозговой оболочки укладывают фрагмент аутожирового лоскута, полностью заполняющий дефект затылочной кости, и фиксируют фрагмент аутожировой ткани к твердой мозговой оболочке при помощи биоклея. На затылочную кость в проекции дефекта твердой мозговой оболочки устанавливают заявляемый имплантат для пластики дефектов основания черепа с латеральной и срединной кривизной, соответствующей кривизне затылочной кости. Лигатуры в области верхнего края дефекта мозговой оболочки заводят в отверстия имплантата, затем пластину плотно фиксируют к затылочной кости саморезами. Лигатуры, заведенные в отверстия имплантата, завязывают, подтягивая твердую мозговую оболочку к внутренней стороне титановой пластины. Затылочные и шейные мышцы плотно фиксируют между собой и к имплантату. После этого выполняют послойное герметичное ушивание раны.
Использование предлагаемого способа хирургической коррекции мальформации Киари I обеспечивает, по сравнению с существующими способами, следующие преимущества: разработанная технология препятствует образованию мышечно-дурального рубца, профилактирует возникновение дуральной фистулы с формированием послеоперационной псевдоменингоцеле и ликвореи, снижает возможную функциональную нестабильность шейного отдела позвоночника. Титановая пластина является естественным разделителем между мышцами и твердой мозговой оболочкой, одновременно выполняющей функцию дополнительной фиксации жирового лоскута, который в свою очередь, являясь гидрофобным материалом, препятствует выделению ликвора из мелких дефектов в твердой мозговой оболочке, формирующихся при ее зашивании. Плотная фиксация шейных и затылочных мышц к титановой пластине препятствует формированию межмышечных полостей, слепых карманов, что в свою очередь позволяет снизить риск формирования псевдоменингоцеле и последующей ликвореи, а также фиксация мышц к месту их исходного крепления снижает риск функциональной нестабильности шейного отдела позвоночника.
Поставленная задача решается тем, что имплантат для пластики дефектов основания черепа выполнен в виде пластины из биосовместимого материала с наружной выпуклостью по вертикальной оси. Согласно предлагаемому изобретению пластина выполнена в форме вертикального продольного элемента и трех перпендикулярных ему горизонтальных элементов. Длина нижнего горизонтального элемента равна ширине нижней части трепанационного окна, увеличенной на величину, достаточную для крепления пластины к краям трепанационного окна, а длины верхнего и среднего горизонтальных элементов равны соответственно ширине верхней и средней частей трепанационного окна также с увеличением на величину, достаточную для крепления пластины к краям трепанационного окна. Пластина выполнена с заданной латеральной и срединной кривизной, обеспечивающей плотное прилегание к затылочной кости. Наружная выпуклость выполнена в виде выступа с отверстиями по центру вертикального продольного элемента. На свободных концах всех горизонтальных продольных элементов выполнены отверстия, являющиеся крепежными элементами, на нижнем горизонтальном продольном элементе выполнены дополнительные отверстия по обе стороны от вертикального продольного элемента.
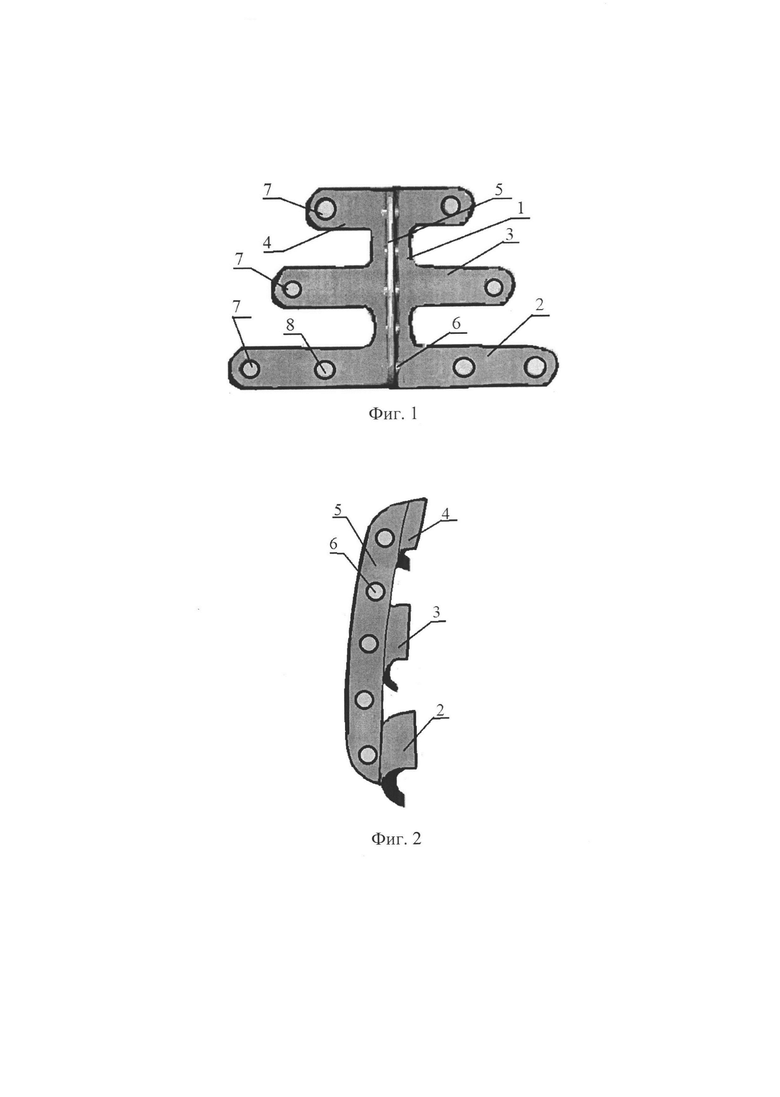
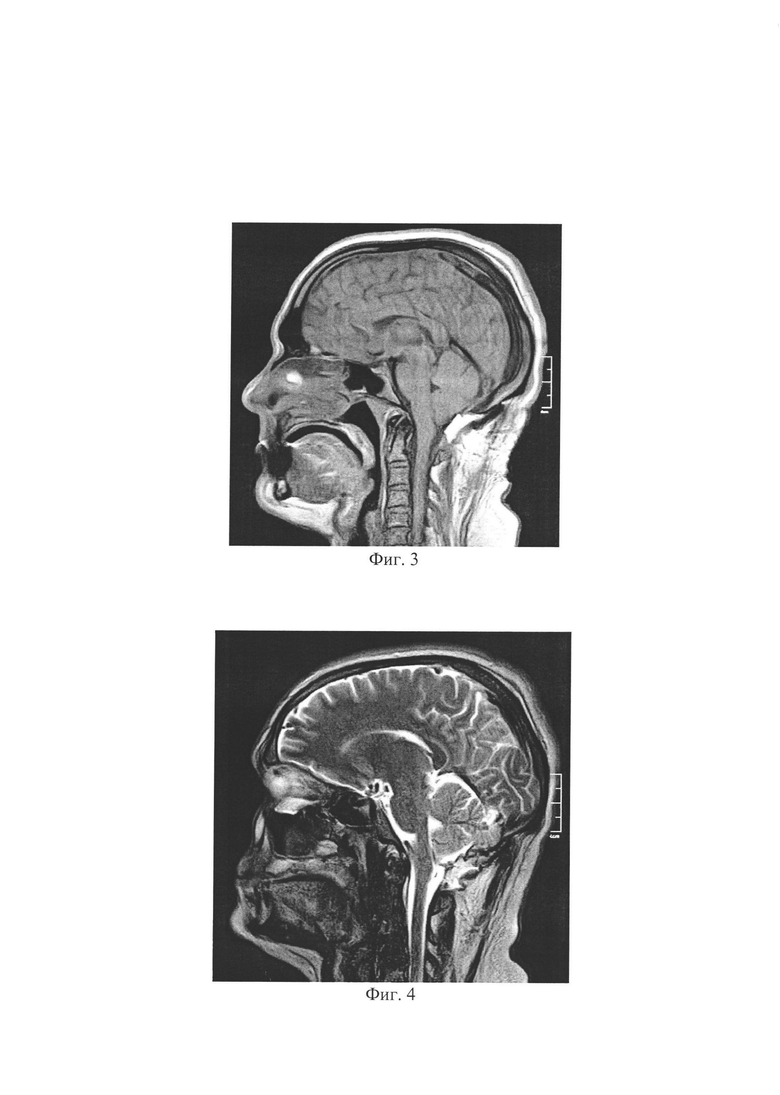
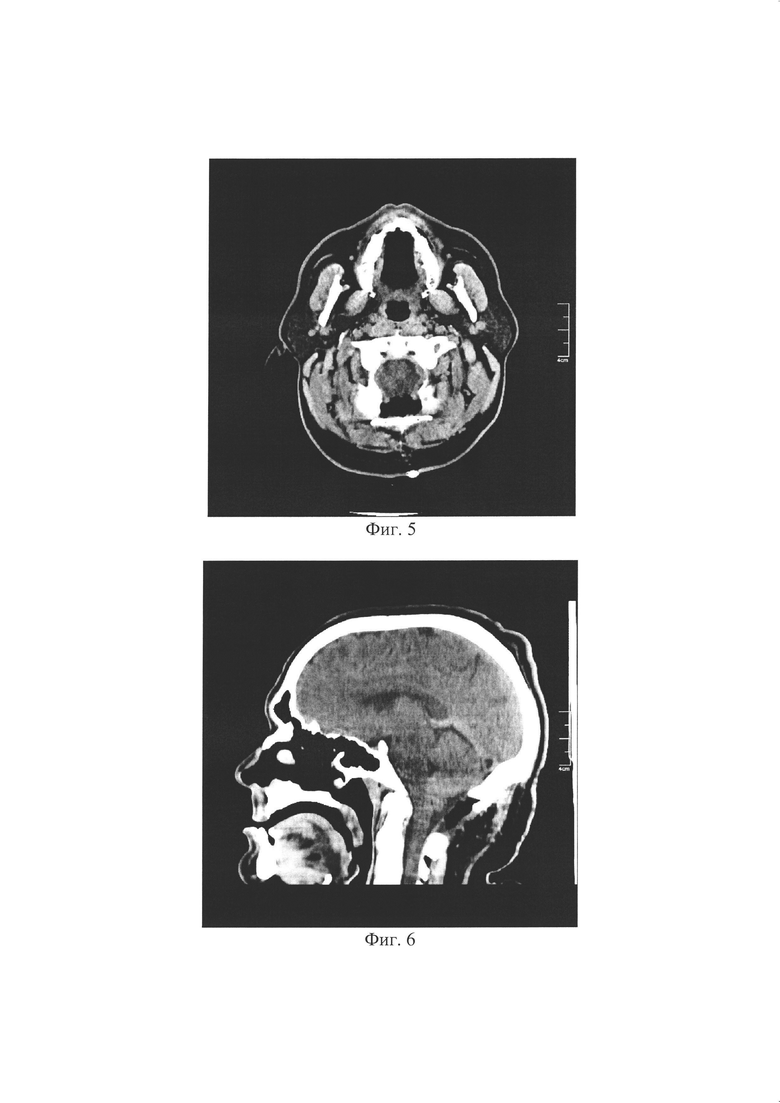
Изобретение поясняется изображениями, где на фиг. 1 представлен заявляемый имлантат, вид спереди; на фиг. 2 - то же, вид сбоку; на фиг. 3 и 4 - результаты томографического контроля на 1 сутки после операции; на фиг. 5 и 6 - результаты томографического контроля на 7 сутки после операции.
Заявляемый имплантат для пластики дефектов основания черепа в виде пластины из биосовместимого материала в форме вертикального продольного элемента 1 и трех перпендикулярных ему горизонтальных элементов 2, 3 и 4, длина нижнего горизонтального элемента 2 равна ширине нижней части трепанационного окна, увеличенной на величину, достаточную для крепления пластины к краям трепанационного окна. Длины верхнего 4 и среднего 3 горизонтальных элементов равны соответственно ширине верхней и средней частей трепанационного окна также с увеличением на величину, достаточную для крепления пластины к краям трепанационного окна. Пластина выполнена с заданной латеральной и срединной кривизной, обеспечивающей плотное прилегание к затылочной кости. Наружная выпуклость выполнена по центру вертикального продольного элемента в виде выступа 5 с отверстиями 6. На свободных концах горизонтальных продольных элементов 2, 3 и 4 выполнены отверстия 7, являющиеся крепежными элементами. На нижнем горизонтальном продольном элементе 2 выполнены дополнительные отверстия 8 по обе стороны от вертикального продольного элемента 1.
Предлагаемый способ осуществляют, а имплантат используют следующим образом.
Забирают из ягодичной области оперируемого пациента лоскут аутожировой ткани соответствующий предполагаемым размерам дефекта затылочной кости. Выполняют хирургический доступ, резецируют фрагмент затылочной кости и рассекают твердую мозговую оболочку Y-образно. Отодвигают лепестки твердой мозговой оболочки, образованные линиями рассечения для образования дефекта, обеспечивающего доступ к большой затылочной цистерне. На твердую мозговую оболочку в области верхнего края ее дефекта накладывают две лигатуры. Выполняют ревизию большой затылочной цистерны. Вшивают трансплантат твердой мозговой оболочки, например, аутотрансплантат (фрагмент надкостницы, фрагмент фасции бедра) или ксенотрансплантат (Neuropatch, Duroform, Репирен и т.д.). Формируют необходимый объем большой затылочной цистерны, таким образом, чтобы миндалики свободно в ней располагались и ликвор циркулировал без препятствий. Поверх твердой мозговой оболочки укладывают фрагмент лоскута аутожировой ткани толщиной, например, 0,5-0,7 см, полностью заполняющий дефект затылочной кости (между твердой мозговой оболочкой и установленным имплантатом), и фиксируют фрагмент аутожировой ткани к твердой мозговой оболочке при помощи биоклея. Далее на затылочную кость в проекции дефекта твердой мозговой оболочки устанавливают заявляемый имплантат. Лигатуры в области верхнего края дефекта мозговой оболочки заводят в отверстия 8 имплантата, затем имплантат плотно фиксируют к затылочной кости саморезами через отверстия 7. Лигатуры, заведенные в отверстия 8 имплантата, завязывают, подтягивая твердую мозговую оболочку к внутренней стороне имплантата. На затылочные и шейные мышцы накладывают швы из не рассасывающейся нити. Порядок наложения швов на каждую мышцу может быть следующим: сначала прошивают одну часть разделенной мышцы, затем иглу с нитью проводят через нижнее отверстие 6 на выступе 5 имплантата. Затем той же нитью с иглой прошивают вторую часть разделенной мышцы, нить извлекают из иглы и берут на операционный зажим. Аналогично прошивают следующую часть мышцы и проводят иглу с нитью в вышестоящее отверстие 6 на выступе 5. Прием повторяют до прошивания разделенных мышц по всей высоте выступа 5. Узлы поочередно завязывают после наложения швов по всей высоте выступа 5 для герметичного сшивания разделенных мышц. По мере затягивания узлов затылочные и шейные мышцы плотно фиксируются как между собой, так и к имплантату.
После этого выполняют послойное герметичное ушивание раны.
Клинический пример.
Больной К. 37 лет обратился в клинику Новосибирского НИИТО в октябре 2018 года.
После клинико-инструментального обследования был установлен клинический диагноз: основной - Мальформация Киари I тип. Платибазия. Вестибуло-атаксический синдром. Сопутствующий - Гипертоническая болезнь ст. 2, АГ ст. 2, риск 2. Пароксизмальная синусовая тахикардия. НКО. Хронический гастродуоденит, ремиссия.
По поводу основного заболевания выполнена операция: резекционная трепанация задней черепной ямки, ламинэктомия С1, формирование большой затылочной цистерны.
В положении больного на животе с фиксированной в положении сгибания головой в скобе Майфилда, был выполнен задний срединный разрез от уровня на 1 см выше проекции на кожу наружного затылочного бугра до уровня проекции на кожу остистого отростка С2 позвонка. Мягкие ткани рассечены по средней линии, мышцы по белой линии шеи. Далее массив шейных и затылочных мышц отсепарован по выйной линии от затылочной кости и от дужки С1 позвонка. Выполнена резекционная трепанация задней черепной ямки размерами 3,5×2 см., ламинэктомия С1 позвонка. Рассечена атланто-окципитальная связка. Твердая мозговая оболочка рассечена Y-образным разрезом основанием к поперечному синусу, разведена на лигатурах. Вскрыта арахноидальная оболочка. Миндалины мозжечка мобилизованы, их каудальная часть в связи с низким расположением частично коагулирована на малом токе биполярной коагуляцией, вследствие чего их объем уменьшился, и из большой затылочной цистерны начал свободно поступать прозрачный ликвор. Выполнена теловелярная ревизия выхода из 4-го желудочка. Гемостаз. Произведена пластика твердой мозговой оболочки с применением синтетического трансплантата, путем его вшивания в сформированный дефект собственной твердой мозговой оболочки. Швы твердой мозговой оболочки проклеены фибрин-тромбиновым клеем, поверх уложен фрагмент аутожировой ткани. После завершения основных этапов оперативного вмешательства на твердую мозговую оболочку по бокам от вшитого искусственного трансплантата наложены два шва из не рассасывающейся нити, лигатуры швов оставлены на операционных зажимах. Затем на затылочную кость установлен имплантат в виде пластины с наружной выпуклостью по вертикальной оси таким образом, чтобы верхняя часть устройства находилась непосредственно под наружным затылочным бугром, а артифициально сформированный дефект затылочной кости в верхней его части на 1/3 был перекрыт устройством. Лигатуры швов, наложенных на твердую мозговую оболочку и оставленных на операционных зажимах, заведены в отверстия для фиксации твердой мозговой оболочки. После этого устройство плотно фиксировано к затылочной кости саморезами через крепежные отверстия, лигатуры, заведенные в отверстия для фиксации твердой мозговой оболочки, завязаны, и твердая мозговая оболочка подтянута к внутренней стороне устройства. На затылочные и шейные мышцы наложены 5 швов из не рассасывающейся нити. Порядок наложения швов на каждую мышцу был следующим: сначала прошивалась одна часть разделенной мышцы, затем игла с нитью проводилась через отверстие, расположенное в перпендикулярном выступе на внешней стороне устройства, после этого той же нитью с иглой прошивалась вторая часть разделенной мышцы, нить извлекалась из иглы и бралась на операционный зажим. Узлы поочередно завязаны после наложения всех швов. По мере затягивания узлов затылочные и шейные мышцы плотно фиксировались как между собой, так и к устройству. После этого выполнено послойное герметичное ушивание раны.
На послеоперационном томографическом контроле, выполненном на 1 и 7 сутки после операции, отмечено необходимое увеличение большой затылочной цистерны и плотное фиксирование затылочных и шейных мышц к устройству. Послеоперационных осложнений зафиксировано не было. При осмотре больного через 3 месяца отмечено формирование состоятельного послеоперационного рубца, отсутствие псевдоменингоцеле и признаков функциональных нарушений со стороны затылочных и шейных мышц.
Использование предлагаемого способа и импланта позволяет исключить остаточную полость между имплантом и мышцами, скопление ликвора в мягких тканях с развитием псевдоменингоцелле, предотвратить возникновение ликвореи и развития гнойно-воспалительных осложнений полости черепа.
Группа изобретений относится к медицине. Предварительно забирают из ягодичной области оперируемого пациента лоскут аутожировой ткани. После выполнения пластики твердой мозговой оболочки поверх твердой мозговой оболочки укладывают фрагмент аутожирового лоскута и фиксируют его. На затылочную кость устанавливают заявляемый имплантат. Пластину плотно фиксируют к затылочной кости. Затылочные и шейные мышцы плотно фиксируют между собой и к имплантату. Имплантат выполнен в виде пластины из биосовместимого материала с заданной латеральной и срединной кривизной, с наружной выпуклостью по вертикальной оси. Пластина выполнена в форме вертикального продольного элемента и трех перпендикулярных ему горизонтальных элементов. На свободных концах всех горизонтальных продольных элементов выполнены отверстия, являющиеся крепежными элементами. На нижнем горизонтальном продольном элементе выполнены дополнительные отверстия по обе стороны от вертикального продольного элемента. Группа изобретений позволяет осуществить хирургическую коррекцию мальформации Киари I типа, исключить остаточную полость между имплантом и мышцами, скопление ликвора в мягких тканях с развитием псевдоменингоцелле, предотвратить возникновение ликвореи и развития гнойно-воспалительных осложнений полости черепа за счет использования заявленного имплантата для пластики дефектов основания черепа. 2 н.п. ф-лы, 6 ил., 1 пр.
1. Способ хирургической коррекции мальформации Киари I типа, включающий выполнение хирургического доступа, резецирование фрагмента затылочной кости, рассечение твердой мозговой оболочки и образование доступа к большой затылочной цистерне, ревизию большой затылочной цистерны и пластику твердой мозговой оболочки, отличающийся тем, что предварительно забирают из ягодичной области оперируемого пациента лоскут аутожировой ткани, пластику твердой мозговой оболочки выполняют следующим образом: после образования доступа к большой затылочной цистерне на твердую мозговую оболочку в области верхнего края ее дефекта накладывают две лигатуры, после ревизии большой затылочной цистерны вшивают трансплантат твердой мозговой оболочки и формируют необходимый объем большой затылочной цистерны, поверх твердой мозговой оболочки укладывают лоскут аутожировой ткани, полностью заполняющий дефект затылочной кости, и фиксируют фрагмент аутожировой ткани к твердой мозговой оболочке при помощи биоклея, на затылочную кость в проекции дефекта твердой мозговой оболочки устанавливают титановый имплантат с заданной латеральной и срединной кривизной, лигатуры в области верхнего края дефекта мозговой оболочки заводят в отверстия титанового имплантата, затем имплантат плотно фиксируют к затылочной кости саморезами, лигатуры, заведенные в отверстия титанового имплантата, завязывают, подтягивая твердую мозговую оболочку к внутренней стороне титанового имплантата, затылочные и шейные мышцы плотно фиксируют между собой и к титановому имплантату, после этого выполняют послойное герметичное ушивание раны.
2. Имплантат для пластики дефектов основания черепа в процессе хирургической коррекции мальформации Киари I типа в виде пластины из биосовместимого материала с наружной выпуклостью по вертикальной оси, отличающийся тем, что пластина выполнена в форме вертикального продольного элемента и трех перпендикулярных ему горизонтальных элементов, длина нижнего горизонтального элемента равна ширине нижней части трепанационного окна, увеличенной на величину, достаточную для крепления пластины к краям трепанационного окна, а длины верхнего и среднего горизонтальных элементов равны соответственно ширине верхней и средней частей трепанационного окна также с увеличением на величину, достаточную для крепления пластины к краям трепанационного окна, пластина выполнена с заданной латеральной и срединной кривизной, обеспечивающей плотное прилегание к затылочной кости, наружная выпуклость выполнена в виде выступа с отверстиями по центру вертикального продольного элемента, на свободных концах всех горизонтальных продольных элементов выполнены отверстия, являющиеся крепежными элементами, на нижнем горизонтальном продольном элементе выполнены дополнительные отверстия по обе стороны от вертикального продольного элемента.
| СПОСОБ ПЛАСТИКИ КОСТНОГО ДЕФЕКТА ПОСЛЕ ДЕКОМПРЕССИОННОЙ ТРЕПАНАЦИИ ЗАДНЕЙ ЧЕРЕПНОЙ ЯМКИ У ПАЦИЕНТОВ С АНОМАЛИЕЙ АРНОЛЬДА-КИАРИ I ТИПА | 2014 |
|
RU2578544C2 |
| СПОСОБ ПЛАСТИКИ ДУРАЛЬНОЙ ВОРОНКИ ПРИ ФОРМИРОВАНИИ БОЛЬШОЙ ЗАТЫЛОЧНОЙ ЦИСТЕРНЫ У БОЛЬНЫХ С МАЛЬФОРМАЦИЕЙ КИАРИ I-ГО ТИПА | 2005 |
|
RU2290097C2 |
| Способ хирургического лечения больных с аномалией Арнольда-Киари | 2016 |
|
RU2635862C1 |
| Вольтамперограф для электрохимических исследований | 1961 |
|
SU152119A1 |
| UDANI V | |||
| Posterior fossa reconstruction using titanium plate for the treatment of cerebellar ptosis after decompression for Chiari malformation | |||
| World Neurosurg | |||
| Способ защиты переносных электрических установок от опасностей, связанных с заземлением одной из фаз | 1924 |
|
SU2014A1 |
| ЗУЕВ А.А | |||
| Результаты хирургического лечения | |||
Авторы
Даты
2020-02-28—Публикация
2019-03-18—Подача